-
Medical journals
- Career
Bilaterální makulární edém na podkladě drúzových papil
Authors: H. Štrofová 1; A. Jarošová 1; R. Ženíšková 2
Authors‘ workplace: Vidente Vinohrady s. r. o. – soukromá oční ambulance, Praha 1; Thomayerova nemocnice – oční oddělení, Praha, prim. MUDr. Karel Sedláček 2
Published in: Čes. a slov. Oftal., 72, 2016, No. 1, p. 310-318
Category: Case Report
Overview
V kazuistice je popsán oboustranný cystoidní makulární edém s edémem papily zrakového nervu vlevo u mladého muže. Jako etiologii jsme ze systémových chorob zvažovali hypertenzi. Neurologický nález včetně CT mozku byl fyziologický. Pacient byl vyšetřen internistou, hypertenze byla léčena – a byla to předpokládaná etiologie očního nálezu. Pro opakovaná zhoršení očního nálezu jsme však pátrali po jiné etiologii. Sonograficky byly nalezeny oboustranně zanořené drúzy papily zrakového nervu. Oboustranný cystoidní makulární edém i edém papily zrakového nervu byly uzavřeny jako projev cirkulační poruchy zadních ciliárních tepen a makulární choroidey na podkladě drúzových papil. Pacientovi jsme nasadili antiglaukomatikum – agonistu alpha-2 adrenergních receptorů – brimonidin, který zvyšuje prokrvení zrakového nervu a snižuje nitrooční tlak s předpokládaným oddálením dysfunkce axonů.
Klíčová slova:
makulární edém, drúzy papily zrakového nervu, nitrooční tlak, zorné pole, sonografieÚvod
Drúzy papily zrakového nervu (ZN) jsou sférická hyalinní depozita různé velikosti se sklonem ke kalcifikaci, uložená v různé hloubce prelaminární části ZN. Drúzy papily ZN se vyskytují asi u 0,3–1 % populace, ale prevalence se zvyšuje na 3,4 % u osob s rodinnou anamnézou (RA) drúz papily ZN [1, 6]. Přibližně u 75–91 % klinických případů jsou bilaterální. Muži a ženy jsou postiženi stejně často. Největší prevalence onemocnění je zaznamenána u kavkazské populace [1]. Patogeneze drúz papily ZN není zcela jasná. Drúzy jsou depozita mukopolysacharidů a materiálu bílkovinné povahy (aminokyselin, nukleových kyselin), konkrementů vápníku a někdy i železa [1, 2, 6]. Někteří autoři se domnívají, že vznikají v důsledku axonální degenerace ZN nebo sekundárně chronickou obstrukcí axoplazmatického transportu v přeplněné papile ZN [6]. Nicméně, toto zůstává neprokázané. U většiny pacientů jde o náhodný nález, kdy je pacient bez obtíží. U části dochází k výpadům v zorném poli. Subjektivní příznaky jsou abnormality v periferním vidění nebo přechodné vizuální zatemnění, jako je „blikání“ nebo „šedivění“ dané krátkou epizodickou ischemií nervu. Pacienti si obvykle nestěžují na centrální ztrátu zraku, ta bývá ušetřena. Vzácně jsou v literatuře popisované obnubilace (oběhové poruchy v oblasti zadních ciliárních arterií) [3, 5]. Při perimetrickém vyšetření bývají často prokázány výpady zorného pole typu svazků nervových vláken způsobené ischemií v oblasti zadních ciliárních arterií. Frekvence poruchy zorného pole u dospělých pacientů s drúzami ZN byla hlášena v rozmezí od 24 % do 87 %. Často popsané poruchy zorného pole zahrnují zvětšení slepé skvrny, obloukovitý skotom nebo periferní skotomy. Nazální výpady a generalizované zúžení zorného pole byly také popsány [1, 2, 6]. Standardizovaná sonografie bulbu (A a B scan) je velmi spolehlivá vyšetřovací metoda díky charakteristické vysoce reflektivní povaze drúz papily ZN. B-scan je schopen detekovat hluboce se nacházející usazeniny vápníku ve ZN. Drobné solitární drúzy lze zachytit ultrazvukem (UZ) jako hyperechogenní ložiska s akustickým stínem. Kalcifikace jsou dobře patrné i při nižších hladinách ultrazvukového signálu. Větší drúzy bývají patrné na počítačové tomografii (CT). Drúzy jsou autofluorescenční (především povrchové), a tak se zobrazí jako světlé oblasti na papile ZN. Při fluorescenční angiografii (FAG) se ukazují jako nerovnoměrné hyperfluorescence zejména v pozdní fázi. To může být užitečné pro odlišení drúz papily ZN od pravého papiloedému [2, 4].
Kauzální léčba v současné době pro drúzy papily ZN neexistuje. Pacienti s prokázanými dúzami papily ZN by měli být pravidelně sledováni jednou ročně – kontroly nitroočního tlaku – NOT, zorného pole a analýza RNFL. Pokud dojde k výpadům zorného pole v přítomnosti drúz papily ZN, bývá doporučováno nasazení lokálních antiglaukomatik. Postupná ztráta zorného pole je způsobena přímou mechanickou kompresí axonů gangliových buněk, cirkulačními poruchami zadních ciliárních artérií a následnými ischemickými změnami. Snížení NOT může do jisté míry zmírnit tento proces a oddálit dysfunkci axonů. Navíc oční antihypertenziva zlepšují prokrvení ZN, což může snížit riziko cévních příhod v důsledku přítomnosti drúz. Význam těchto a dalších perspektivních léčebných modalit, jako jsou neuroprotektivní agens, je předmětem výzkumu [2, 5, 11]. Autoři Jirásková a kol. provedli dekompresi ZN s poruchou zorného pole a zaznamenali výrazné zlepšení zrakové funkce [8, 9, 10].
Cystoidní makulární edém (CME) je difúzní edém charakterizovaný sáknutím do preformovaných hlubších prostor nervových vrstev sítnice. Je velmi častou příčinou centrálního poklesu zraku nebo úplné centrální ztráty zrakové ostrosti. Cystoidní makulární edém je nahromadění tekutiny v zevní plexiformní vrstvě a ve vnitřní nukleární vrstvě sítnice. Má charakteristický obraz radiálně uspořádaných cystoidních prostor v oblasti fovey, způsobených primárně změnami kapilární stěny. To vede k poruše hematoretinální bariéry, umožňující průnik tekutiny s následkem ztluštění této oblasti.
Diagnóza je na podkladě anamnézy, vizu na dálku i blízko, vyšetření na štěrbinové lampě a biomikroskopie, fluorescenční angiografie a optické koherentní tomografie – OCT makul. Fluoroangiograficky vytváří obraz okvětních lístků soustředěných kolem fovey.
Onemocnění spojená s CME – diabetes mellitus (DM), hypertenze (HT), oční nemoci – věkem podmíněná makulární degenerace (VPMD), kmenová i větvová žilní okluze, choroidální neovaskularizace, cévní malformace a tumory, oční zánětlivá onemocnění, choroby vitreoretinálního rozhraní (epimakulární membrána, vitreomakulární trakční syndrom), heredodegenerativní dystrofie sítnice (retinitis pigmentosa), pooperačně – po operaci katarakty, po filtrujících antiglaukomatózních operacích, po pars plana vitrektomii a dalších, stav po laserové operaci – např. panretinální fotokoagulaci, Nd-YAG kapsulotomii, toxická (latanoprost, betaxolol) a radiační retinopatie.
Terapie je dle příčiny.
K léčbě CME byla zkoumána řada léků. Předpokládá se, že prostaglandiny jsou induktory histopatologických změn u CME, a proto se doporučuje používání léků ovlivňujících syntézu prostaglandinů. Podávají se především lokální kortikoidy (prednisolon), které inhibují syntézu kyseliny arachidonové, jež je prekurzorem prostaglandinů, a tlumí zánětlivou reakci. Lokální nesteroidní antiflogistika (indometacin) jako inhibitory cyklooxygenázy tlumí přeměnu kyseliny arachidonové na prostaglandin. Perorální kortikoidy i nesteroidní antiflogistika mají celkové nežádoucí účinky, proto dáváme přednost lokálním přípravkům. Intravitreální injekce triamcinolonu se jeví být nadějnou součástí léčby makulárních edémů různé etiologie [12]. V literatuře je doporučována i celková terapie inhibitory karboanhydrázy – acetazolamidem (500 mg á 12–24 hod), hyperbarická oxygenoterapie s vysokou koncentrací kyslíku, případně pars plana vitrektomie [17]. Účinnou léčbou CME jsou intravitreální aplikované anti – VEGF protilátky. Předpokládá se, že anti-VEGF protilátky působí antiedematózně potlačením prosakování tekutiny z cév. Bevacizumab je murifikovaná monoklonální protilátka proti VEGF, která se váže na všechny jeho izotopy a blokuje jejich interakci s receptorem VEGFR-1 a VEGFR-2. Bevacizumab byl původně vyvinut pro použití v onkologii a je schválen pro léčbu metastazujícího kolorektálního karcinomu, metastazujícího karcinomu prsu a metastazujícího nemalobuněčného karcinomu plic. V oftalmologii se používá k off-label léčbě [14]. Ranibizumab je fragment humanizované monoklonální protilátky, která se silnou afinitou váže na všechny lidské izoformy VEGF-A a brání vazbě VEGF-A na receptory VEGFR-1 a VEGFR-2. U některých stavů lze využít laserovou fotokoagulaci ke snížení prosakování a ke vstřebání CME [17].
KAZUISTIKA
Koncem listopadu 2012 přichází na naše pracoviště 37letý pacient pro zhoršování vizu na dálku i na blízko trvající několik měsíců, periferní vidění bez problémů. Udává výrazné zhoršení vizu poslední měsíc, vnímá plovoucí tečky oboustranně, hlavně na levém oku (OL). Pacient nenosí brýle na dálku ani na blízko. Udává tupozraké OL. V roce 2009 podstoupil LASIK obou očí. Před rokem utrpěl kontuzi pravého oka (OP) – úder pěstí, bez terapie. Jiné obtíže neguje. Pracuje jako sortimentární poradce. Celkově je pacient zdravý, léky neužívá. V rodinné anamnéze udává DM 2. typu a HT.
Vstupní vyšetření pacienta: Vizus OP (VOP): s +1,0 = -0,75/170 = 0,4, Jaegerovo číslo (J.č.) 1 naturálně (nat.). Vizus OL (VOL): s +1,0 = -1,0/160 = 0,15, Jaegerovo číslo (J.č.) 8 nečte. NOT OP/OL: 13/13 mm Hg. Vyšetření předního segmentu a zornicové reakce – fyziologický nález. Biomikroskopické vyšetření fundu OPL: vpravo papila okrouhlá, ohraničená, růžová, vlevo papila neostře ohraničená, prosáklá, bledší než vpravo, lehce nad niveau, parapapilárně třískovité hemoragie u č. 2, bilaterálně artérie užší, tvrdších reflexů, vény vinuté, dilatované, oboustranně v centru CME, ve střední periferii oboustranně ojediněle tečkovité hemoragie (obr. 1). OCT vyšetření: OCT OP – CME, linie retinálního pigmentového epitelu (RPE) kontinuální. OCT OL - plošná elevace neuroretiny, cysty v intraretinálním prostoru, linie RPE kontinuální (obr. 2). Krevní tlak (TK) – 145/100.
Image 1. Barevné fotografické snímky fundu OPL – vstupní nález 1A – OP – papila okrouhlá, ohraničená, růžová, v centru CME, 1B – OL – papila neostře ohraničená, prosáklá, bledší než vpravo, lehce nad niveau, parapapilárně třískovité hemoragie u č. 2, v centru CME, oboustranně artérie užší, tvrdších reflexů, vény vinuté, dilatované, oboustranně ve střední periférii ojediněle tečkovité hemoragie 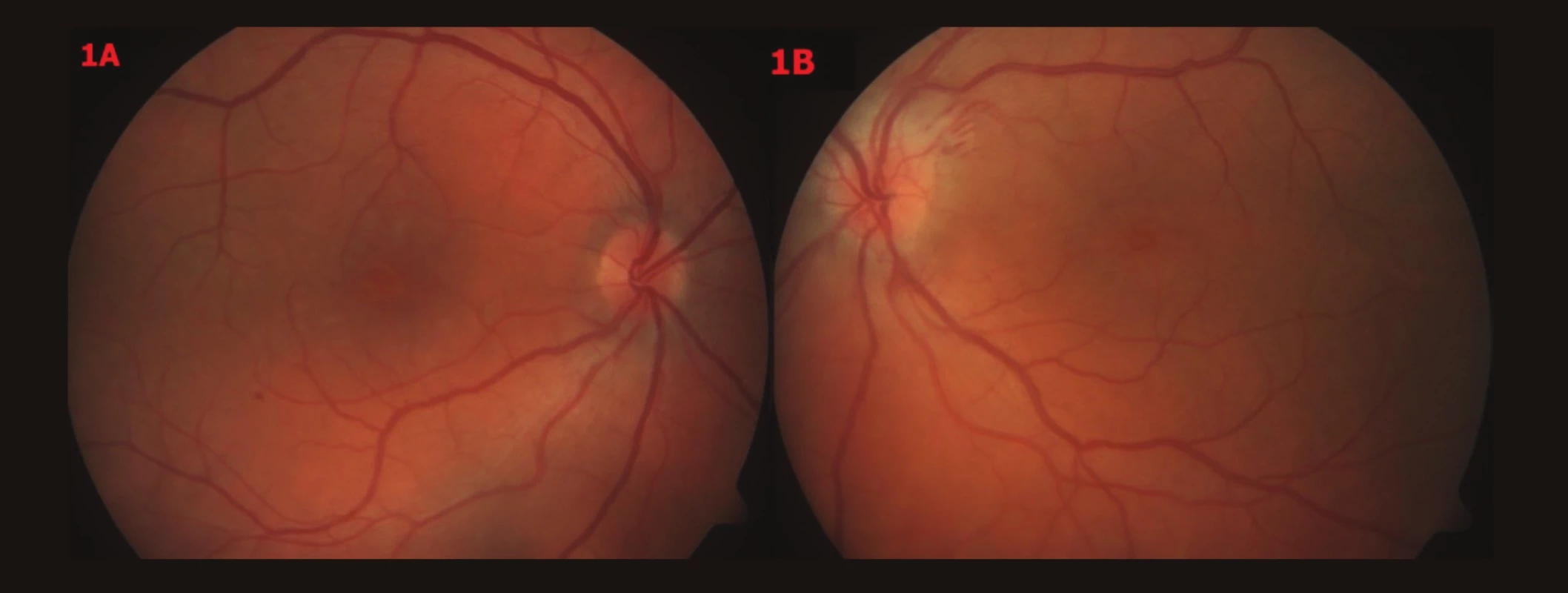
Image 2. OCT makul OPL – vstupní nález CME OPL – Oboustranně difúzní ztluštění neurosenzorické sítnice a snížení reflexivity celé sítnice v souladu s cystickou přestavbou, linie RPE kontinuální 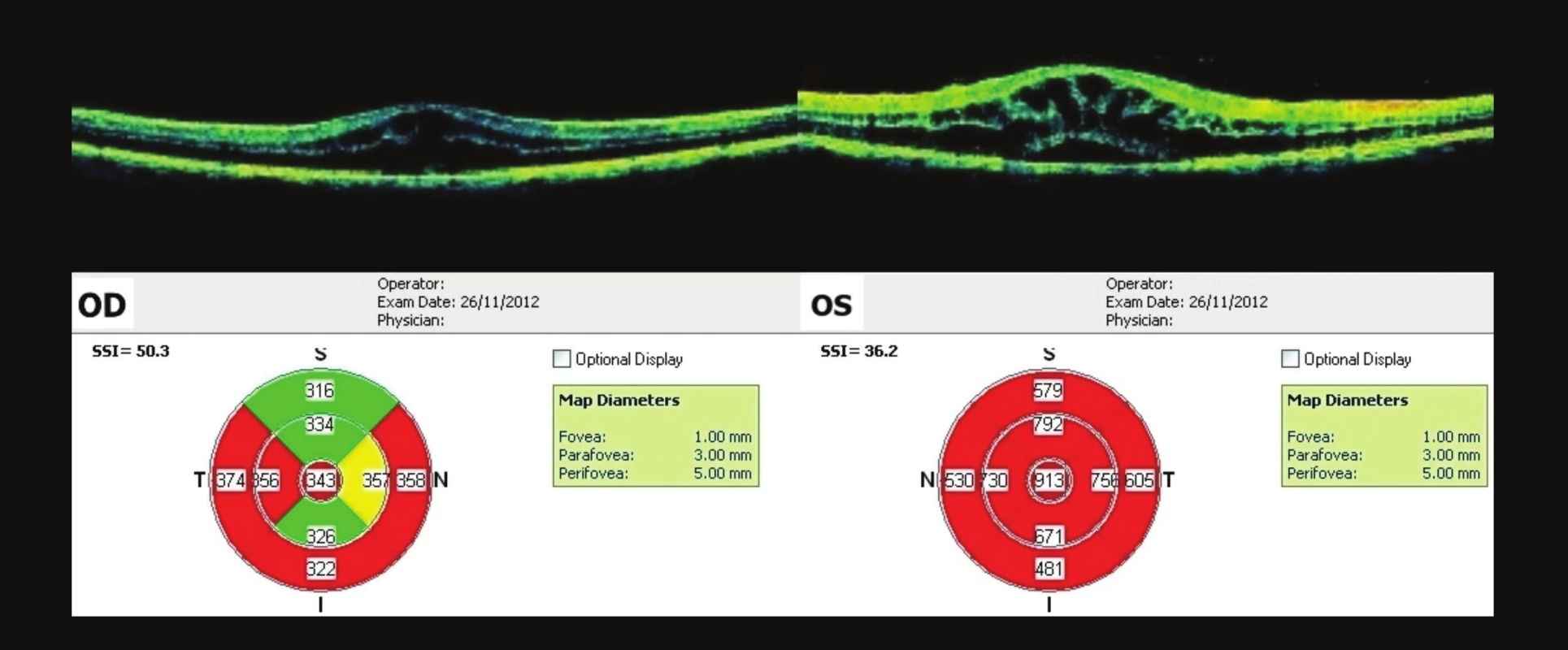
Pracovní diagnóza byla cystoidní makulární edém bilatelárně, více vlevo (v.s. na podkladě nekorigované hypertenze) a oedema nervi optici lat. sin. Indikovali jsme provedení FAG. V makule OPL patrná hyperfluorescence v časných fázích, s časem fluorescence narůstá a cystoidní prostory se naplňují a vytváří klasický petaloidní obraz. V periferii sítnice nalézáme drobné defekty RPE bez prosakování. Nález svědčí pro CME bilaterálně, bez známek přítomnosti neovaskulární membrány. Na levém amblyopickém oku je výrazná hyperfluorescence celého zrakového terče s maximem temporálně a výrazné, stupňující se prosakování barviva, které zbarvuje i přilehlou sítnici. Drobné peripapilární hemoragie temporálně nahoře doplňují nález. Jde zřejmě o obraz ischemického edému terče (obr. 3). Pacienta odesíláme k praktickému lékaři ke komplexnímu internímu vyšetření – hlavně monitoraci TK – opakovaně v ambulanci naměřen vyšší TK – a vyloučení DM. Dále pacienta odesíláme k neurologickému vyšetření vzhledem k nálezu vlevo – edém papily ZN. Doplnili jsme odběry na Treponema pallidum, Bartonella henselae, Borrelia burgdorferi k vyloučení infekční etiologie. Výsledky byly negativní.
Image 3. Fluorescenční angiografie OPL – vstupní nález 3A – V makule OPL patrná hyperfluorescence v časných fázích 3B – s časem fluorescence narůstá a cystoidní prostory se naplňují a vytváří klasický petaloidní obraz V periferii sítnice nalézáme drobné defekty RPE bez prosakování. Nález svědčí pro CME bilaterálně, bez známek přítomnosti neovaskulární membrány. Na levém amblyopickém oku je výrazná hyperfluorescence celého zrakového terče s maximem temporálně a výrazné, stupňující se prosakování barviva, které zbarvuje i přilehlou sítnici. Drobné peripapilární hemoragie temporálně nahoře doplňují nález. Jde zřejmě o obraz ischemického edému terče 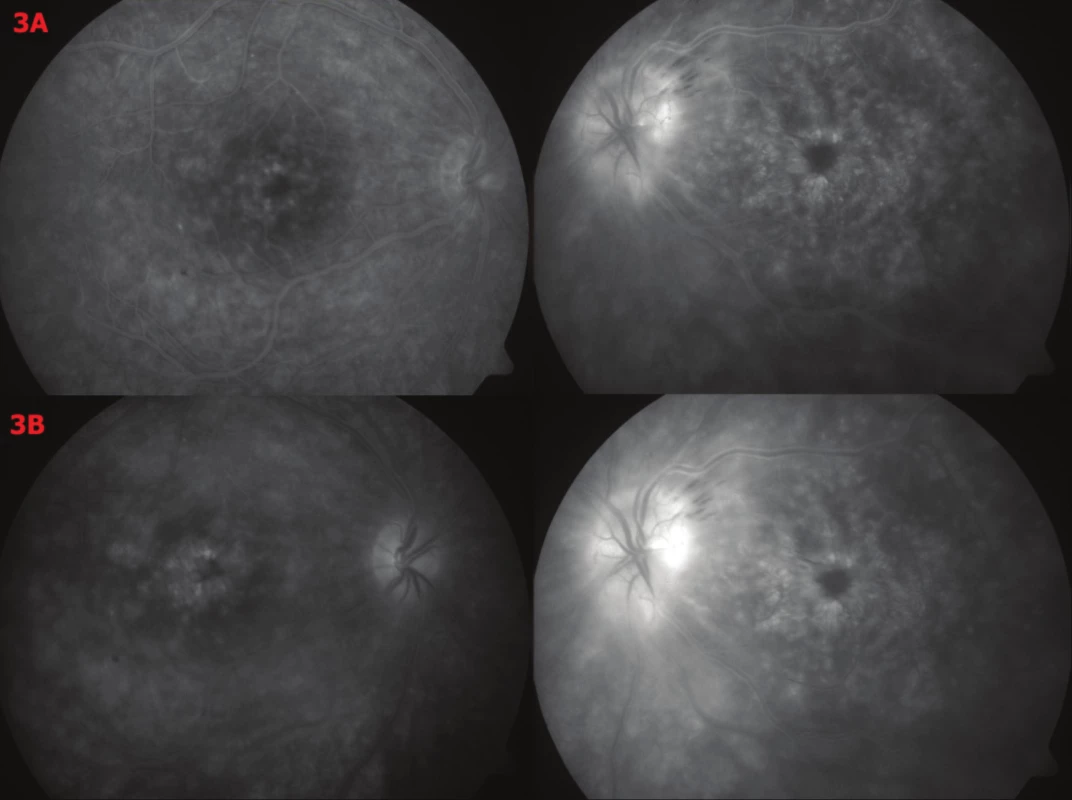
Neurologické vyšetření včetně CT mozku bylo fyziologické. Pacientovi po potvrzení hypertenze byla internistou nasazena kombinace antagonisty receptoru angiotenzinu II (losartan) a diuretika (hydrochlorothiazid). DM byl vyloučen. Oční nález se nemění.
Pacient přichází na kontrolu v polovině prosince (za 3 týdny od 1. vyšetření), nález je subjektivně lepší. Subjektivní vyšetření vizu: VOP: +0,75 = 0,5p. , J.č. 1 nat., VOL: 0,1p. nat., kn., J.č. 8 nečte. NOT, nález na předním segmentu i na fundu je stejný, na OCT vyšetření je makulární edém vyšší na OP než při prvním vyšetření (obr. 4). Pacientovi nasazujeme lokálně nesteroidní antirevmatikum (indometacin) v kapkách 3x denně do OPL, dále lokální kortikoidy (prednisolon) v kapkách 3x denně do OPL. Celkově venofarmakum (escin) 3x denně 2 tbl. a kyselinu askorbovou s rutosidem 2x denně 1 tbl.
Image 4. OCT makul OPL – 3 týdny po prvním vyšetření Na OP je CME vyšší než při prvním vyšetření. Na OP je ve fovee 466 μm, na OL je 890 um 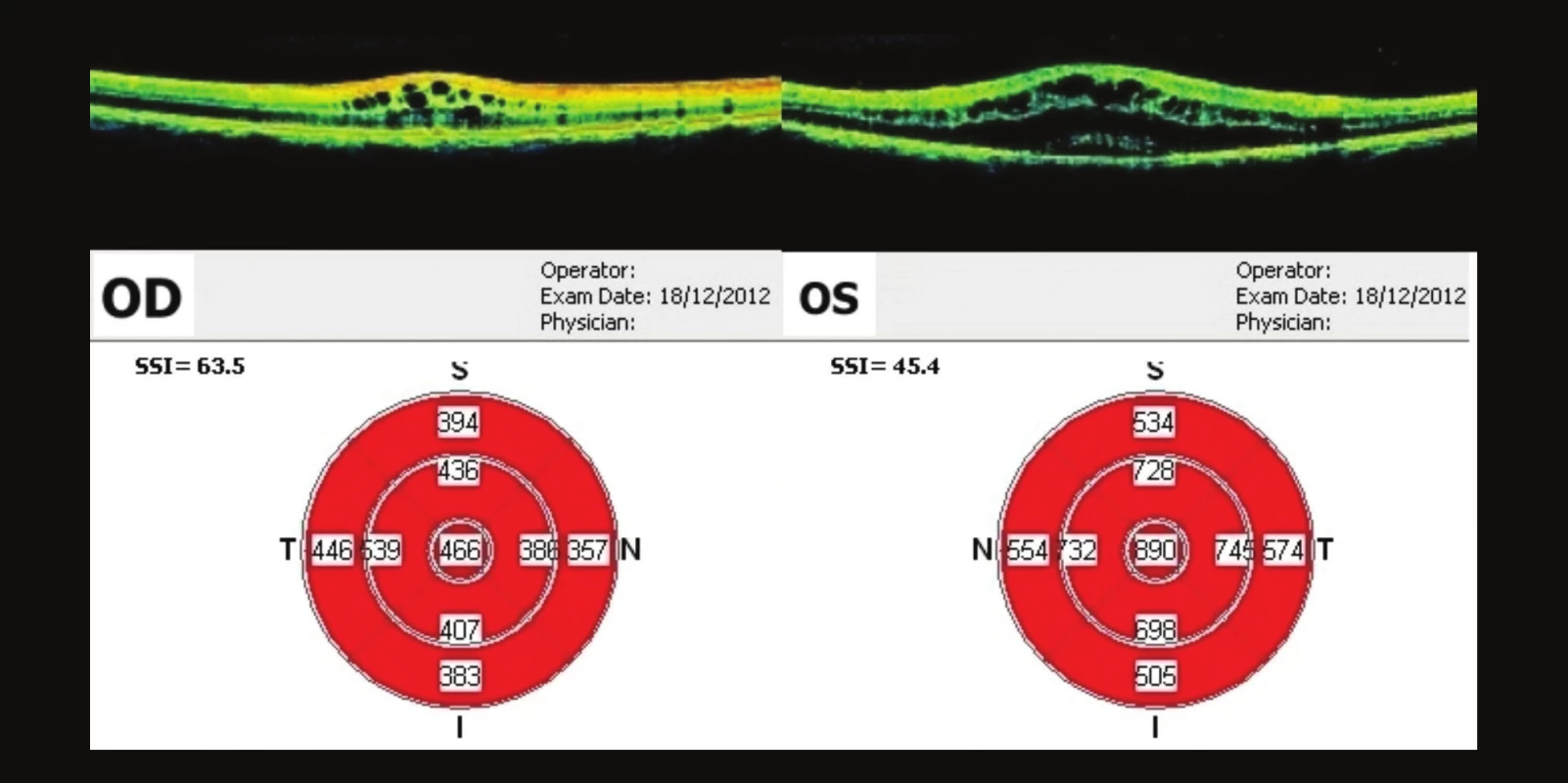
Začátkem ledna (6 týdnů od 1. vyšetření) se oční nález nemění.
Koncem ledna (9 týdnů od 1. vyšetření) přichází pacient pro zhoršení vizu. Vizus na OP je 0,3, J.č. 7 bez korekce, korekce nelepší, vlevo se vizus nemění. Na fundu vlevo ubylo třískovitých hemoragií parapapilárně, jinak se nález nemění. Na OCT je patrná progrese nálezu na OPL (obr. 5). Pacienta odesíláme na konzultaci a rozhodnutí o další léčbě do sítnicové poradny Oční kliniky 3. lékařské fakulty Univerzity Karlovy v Praze a Fakultní nemocnice Královské Vinohrady v Praze.
Image 5. Nález 9 týdnů po prvním vyšetření Biomikroskopické vyšetření fundu OPL – 5A – barevné snímky, 5B – red-free snímky – vlevo ubylo třískovitých hemoragií parapapilárně, jinak se nález nemění. 5C – OCT – patrná progrese nálezu na OPL 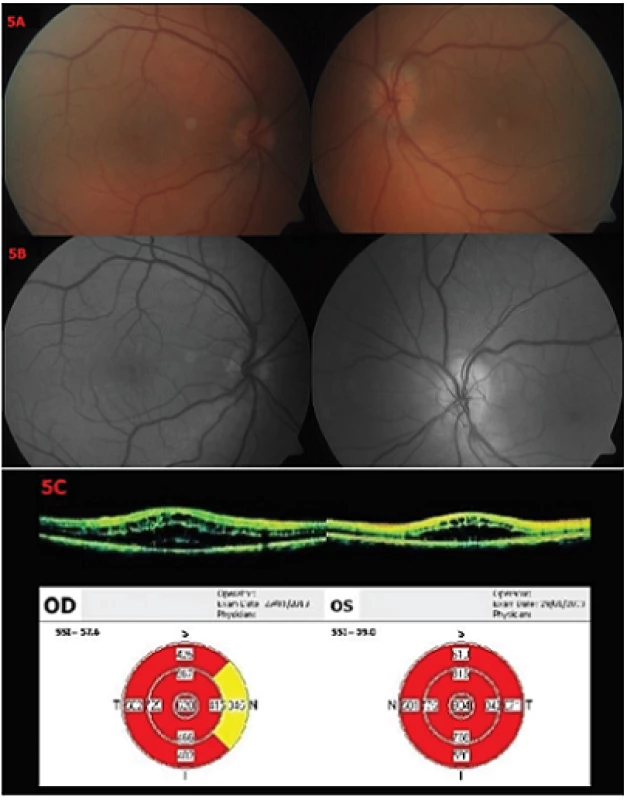
Pacient přichází s výsledky konzultace, kde je potvrzena diagnóza CME na podkladě nekorigované hypertenze, při přetrvávajících potížích a dle stávajícího nálezu eventuálně doporučeno zvážit intravitreální aplikaci bevacizumabu. Pacienta indikujeme k intravitreální aplikaci bevacizumabu 1,25 mg do OP.
V polovině února (12 týdnů od 1. vyšetření) na další kontrole pacient subjektivně udává zlepšení vizu. Vizus vpravo je 0,5p. bez korekce, J.č. 3. Vlevo je vizus stále 0,1 bez korekce. Vpravo v centru nalézáme jen hrubší přesuny pigmentu, zbytky cyst a štěrbinovitou ablací, vlevo přetrvávající CME, ale výrazné zmenšení cyst. Na OCT je výrazné zlepšení nálezu, vpravo tloušťka fovey 391 µm, vlevo 641 µm (obr. 6). V lokální léčbě je nahrazen silnější kortikoid (prednisolon) slabším kortikoidem (fluorometholon) v kapkách 3x denně do OPL, jinak terapie ponechána.
Image 6. OCT makul OPL 12 týdnů po prvním vyšetření Výrazné zlepšení nálezu, na OP ve fovee 391 μm, OL 641 μm 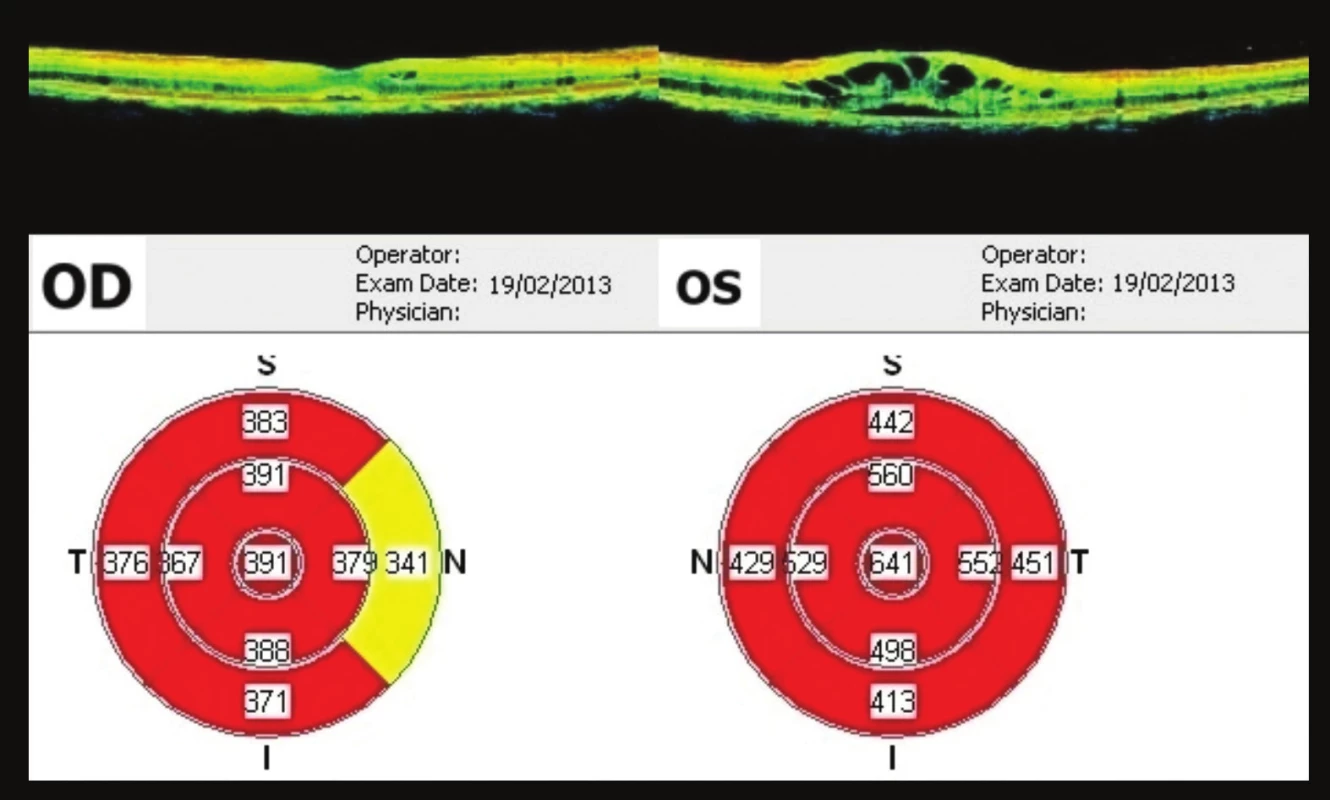
V polovině března (16 týdnů od 1. vyšetření) je vizus vpravo zlepšen na 0,7, J.č. 1, vlevo vizus stále 0,1. Dle zprávy od internisty je hypertenze na hranici kompenzace. Vpravo nález regreduje, vlevo se objevuje parciální hemoftalmus. Na OCT OP je vymizelá foveolární deprese, štěrbinovitá ablace neuroretiny, tloušťka fovey 340 µm. OCT OL je s CME s výraznou cystoidní přestavbou, ablace neuroretiny, tloušťka fovey 737 µm.
Vzhledem k neostře ohraničené papile vlevo doplňujeme sonografické vyšetření bulbů k vyloučení drúz papily ZN a perimetr. Sonograficky jsou oboustranně patrné obrovské drúzy papily ZN, větší vlevo. Na perimetrickém vyšetření byl nález na OP fyziologický, na OL byly ojediněle relativní skotomy, jinak fyziologický (obr. 7).
Image 7. Sonografie a perimetr OPL 7A – B scan, 7B – A i B scan – Oboustranně patrné obrovské drúzy papily ZN. 7C - perimetrické vyšetření – OP fyziologický nález, OL – ojediněle relativní skotomy, jinak fyziologický nález 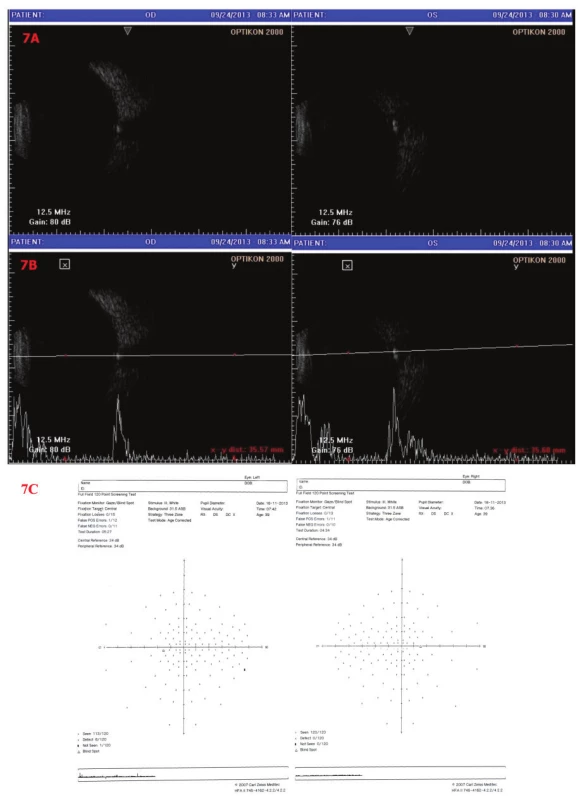
V polovině dubna (22 týdnů od 1. vyšetření) udává pacient opět zhoršení vizu. Vizus na OP 0,5p. bez korekce, J.č. 4, vlevo vizus stále 0,1. Opět dochází k progresi nálezu CME, cystoidní změny oboustranně. Na OCT OP vymizelá foveolární deprese, tloušťka fovey 541 µm, cystoidní edém. OCT OL CME s výraznou cystoidní přestavbou, tloušťka fovey 874 µm (obr. 8). Pacienta indikujeme k intravitreální aplikaci bevacizumabu 1,25 mg do OP.
Image 8. OCT makul 22 týdnů od prvního vyšetření Progrese nálezu – výrazná cystoidní přestavba, ve fovee 541 μm na OP, na OL 874 μm. Pacient indikován k aplikaci bevacizumabu do OP 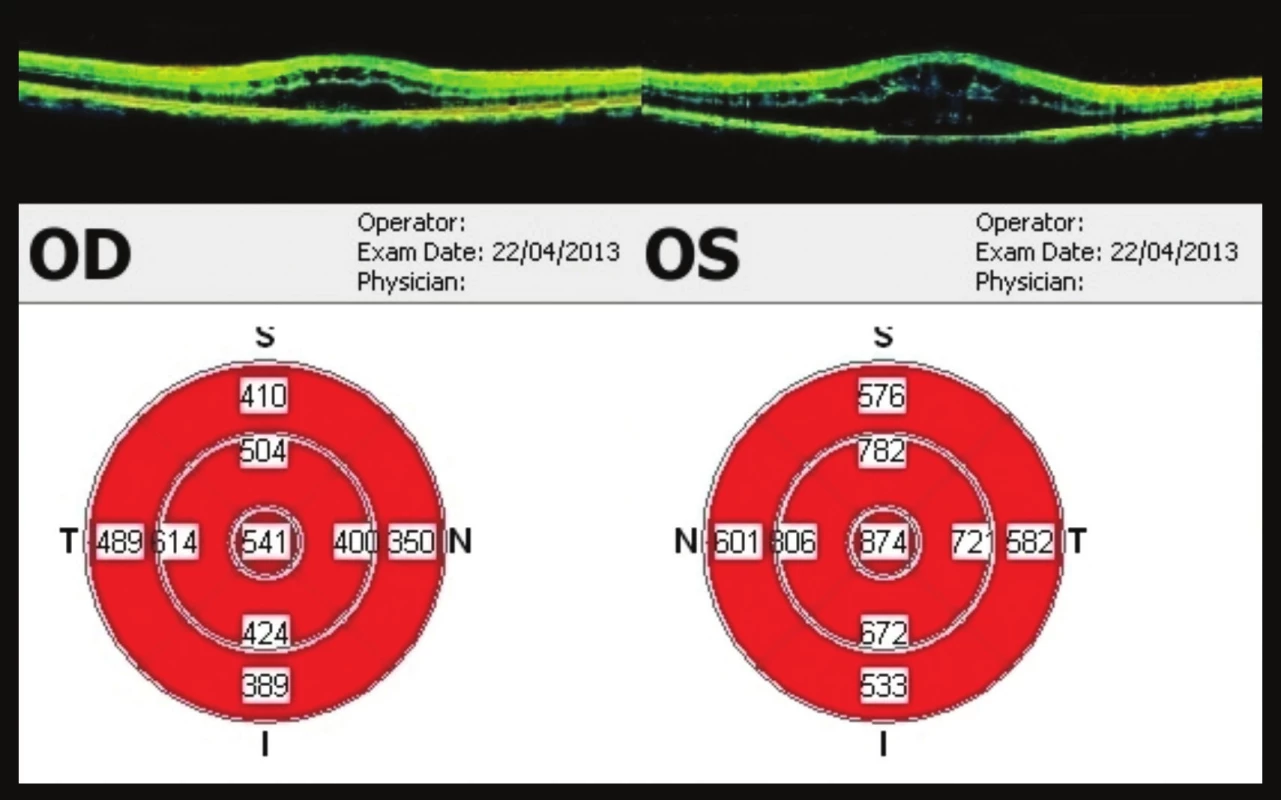
Začátkem května (25 týdnů od 1. vyšetření) – 3 týdny po aplikaci bevacizumabu. Subjektivně po aplikaci bevacizumabu zlepšení vizu, ale v následujících týdnech pomalu opět dochází k zhoršení vizu. Vizus na OP 0,5 bez korekce, J.č. 4. Na OCT OP – výrazná cystoidní přestavba, 544 µm (obr. 9). Minimální reakce na aplikaci bevacizumabu, přetrvávající CME.
Image 9. OCT makuly OP 3 týdny po aplikaci bevacizumabu Ve fovee OP 544 μm, minimální reakce na bevacizumab 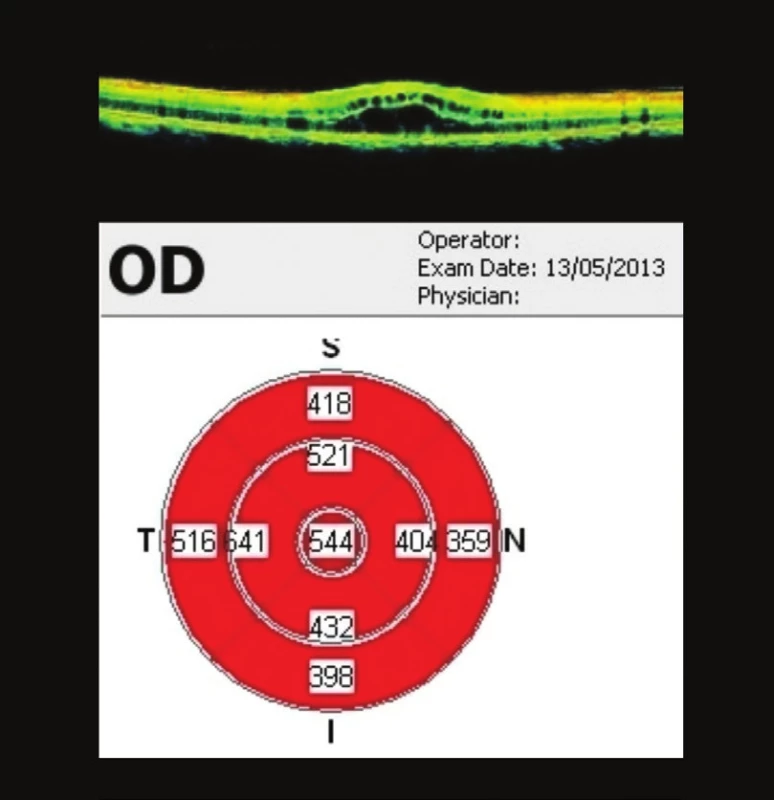
Začátkem června dochází k regresi nálezu (obr. 10).
Image 10. OCT makul 29 týdnů od prvního vyšetření Regrese nálezu na OPL 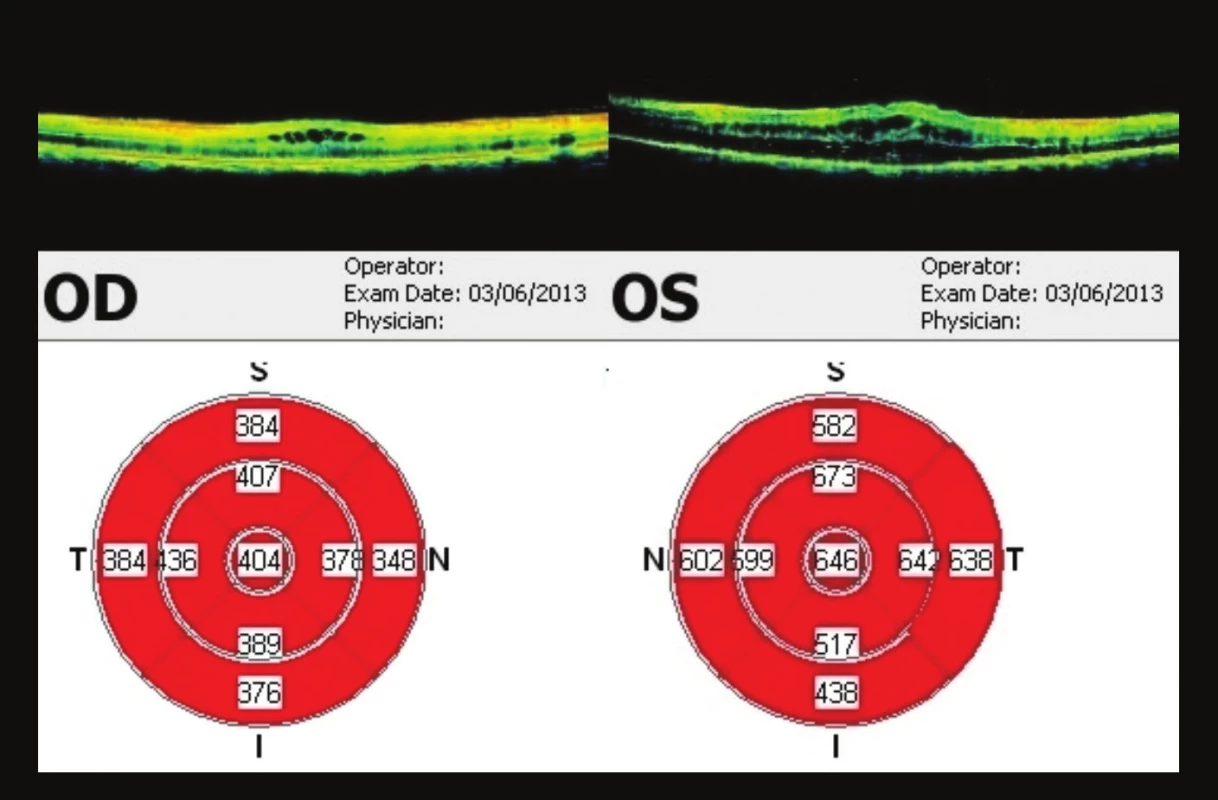
Pacient poté přichází v polovině července (34 týdnů od 1. vyšetření), udává zhoršení vizu po těžší fyzické aktivitě trvající 3 dny. Vizus vpravo 0,25, vlevo 0,1. OCT OPL – výrazná cystoidní přestavba, tloušťka fovey 677 µm vpravo, vlevo 887 µm (obr. 11). Vzhledem k výrazné progresi oproti minulé kontrole doporučujeme opět aplikaci bevacizumabu do OP.
Image 11. OCT makul 34 týdnů od prvního vyšetření Progrese nálezu – výrazná cystoidní přestavba, ve fovee 677 μm na OP, na OL 887 μm. Opět indikován k aplikaci bevacizumabu na OP 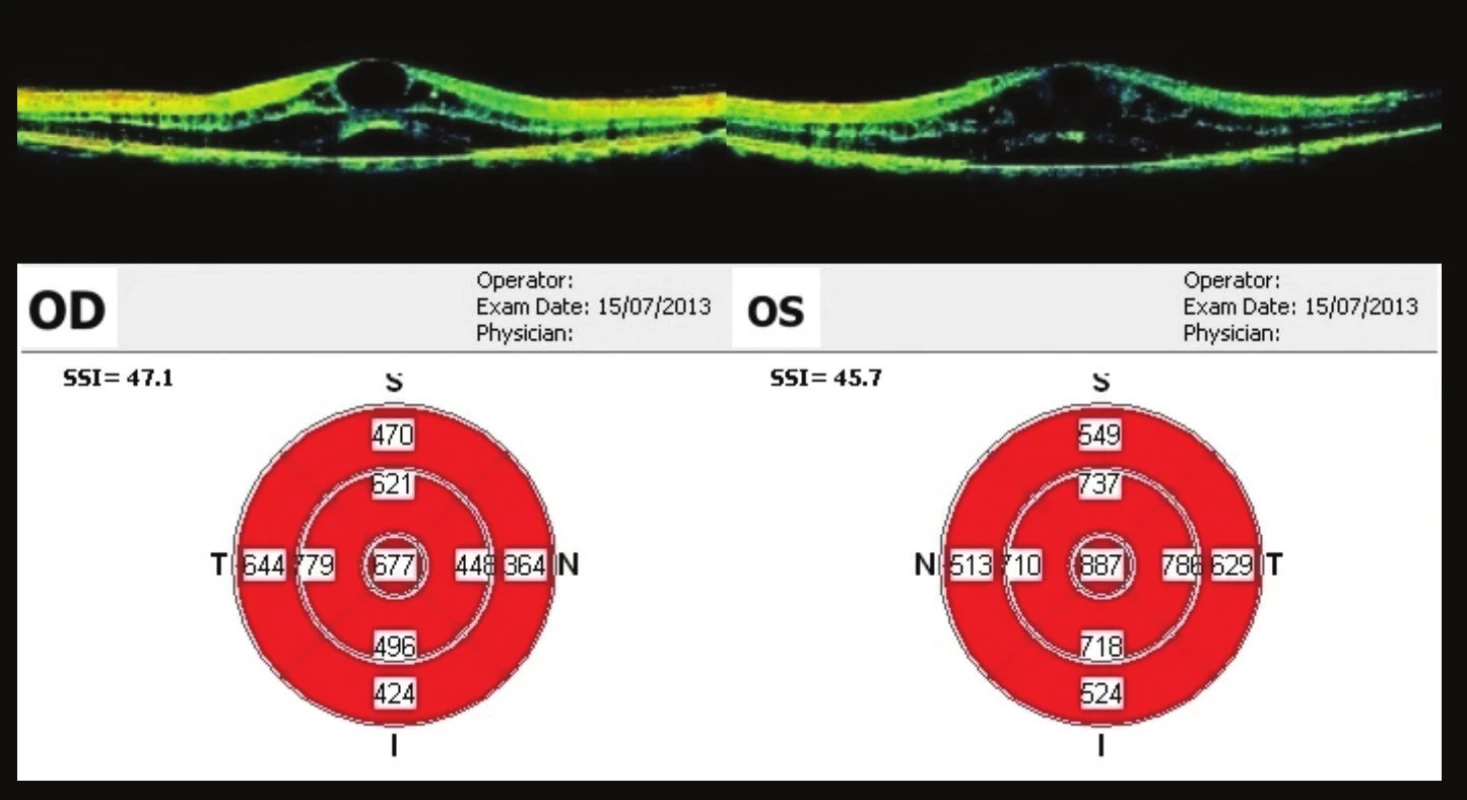
Začátkem srpna (38 týdnů od 1. vyšetření) regrese nálezu. Vpravo vizus 0,5, J.č. 2. Vlevo vizus 0,1. OCT OPL – CME, vpravo tloušťka fovey 471 µm, vlevo 498 µm (obr. 12). Po konzultaci s makulární poradnou Oční kliniky 1. lékařské fakulty Univerzity Karlovy v Praze a Všeobecné fakultní nemocnice v Praze jsme nález uzavřeli jako bilaterální CME a edém papily ZN vlevo na podkladě drúzových papil. Pacientovi byl nasazen agonista alpha-2 adrenergních receptorů (brimonidin) v kapkách 2x denně do OPL.
Image 12. OCT makul 38 týdnů od prvního vyšetření Regrese nálezu – 3 týdny po aplikaci bevacizumabu, OP ve fovee 471 μm, OL 498 um 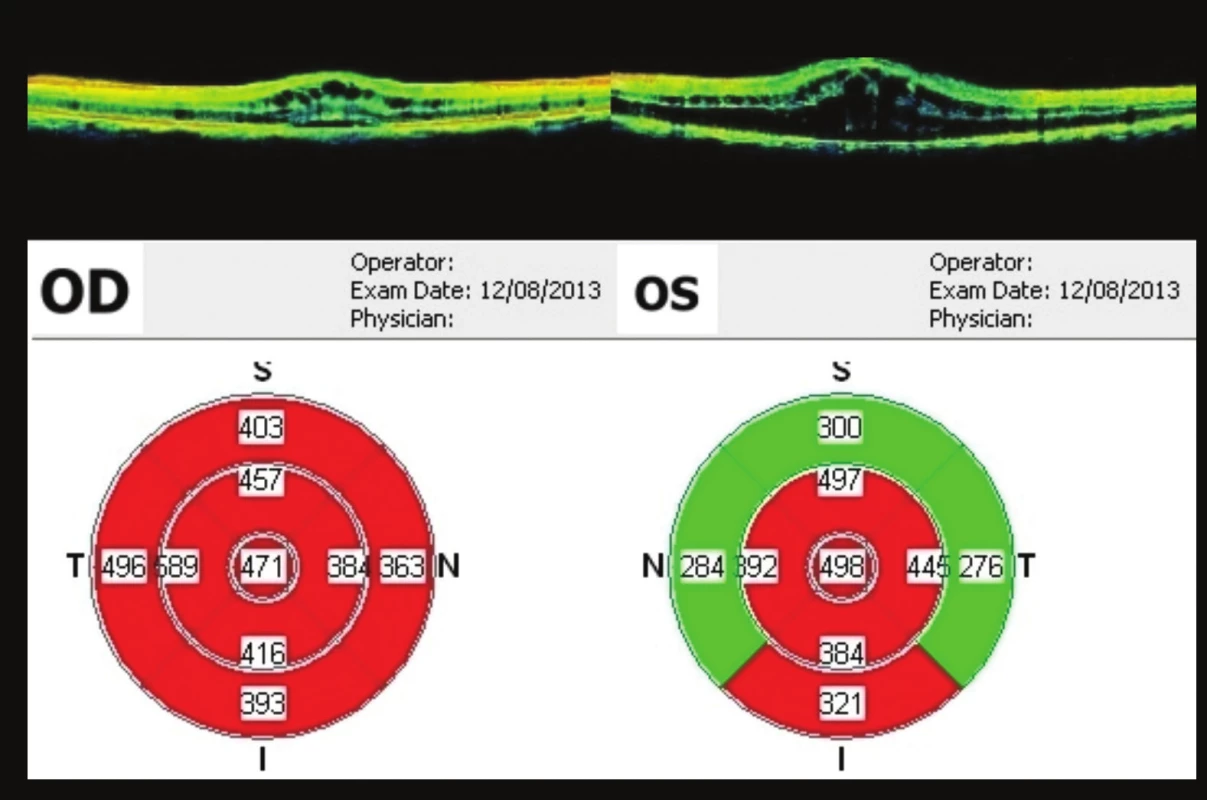
Pacient se dostavil ke kontrole v září (44 týdnů od 1. vyšetření), subjektivně bez výrazných změn. Nález stejný, na OCT vpravo tloušťka fovey 595 µm, vlevo 602 µm (obr. 13). Poslední kontrola byla v prosinci 2013 (57 týdnů od 1. vyšetření), opět progrese nálezu – vpravo vizus 0,4 nat., J.č. 8 nečte, vlevo 0,1 nat., J.č. 8 nečte. Na OCT progrese – vpravo tloušťka fovey 638 um, vlevo 862 um (obr. 14). Doporučeno pokračovat v lokální terapii brimonidinu 2x denně do OPL. Kontrola naplánována za 3 měsíce, při zhoršení dříve (graf 1).
Image 13. OCT makul 44 týdnů od prvního vyšetření CME, na OP ve fovee 595 μm, na OL 602 μm 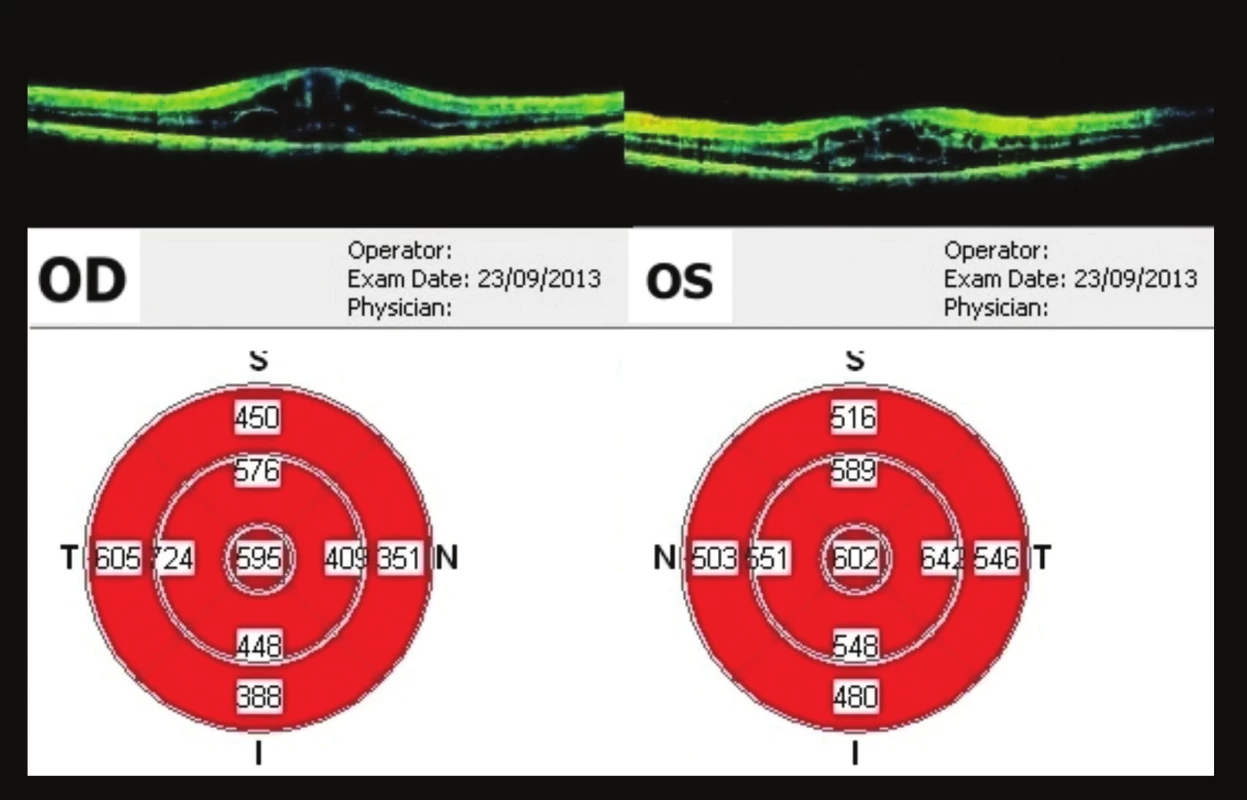
Image 14. OCT makul 57 týdnů od prvního vyšetření Opět progrese nálezu na OPL 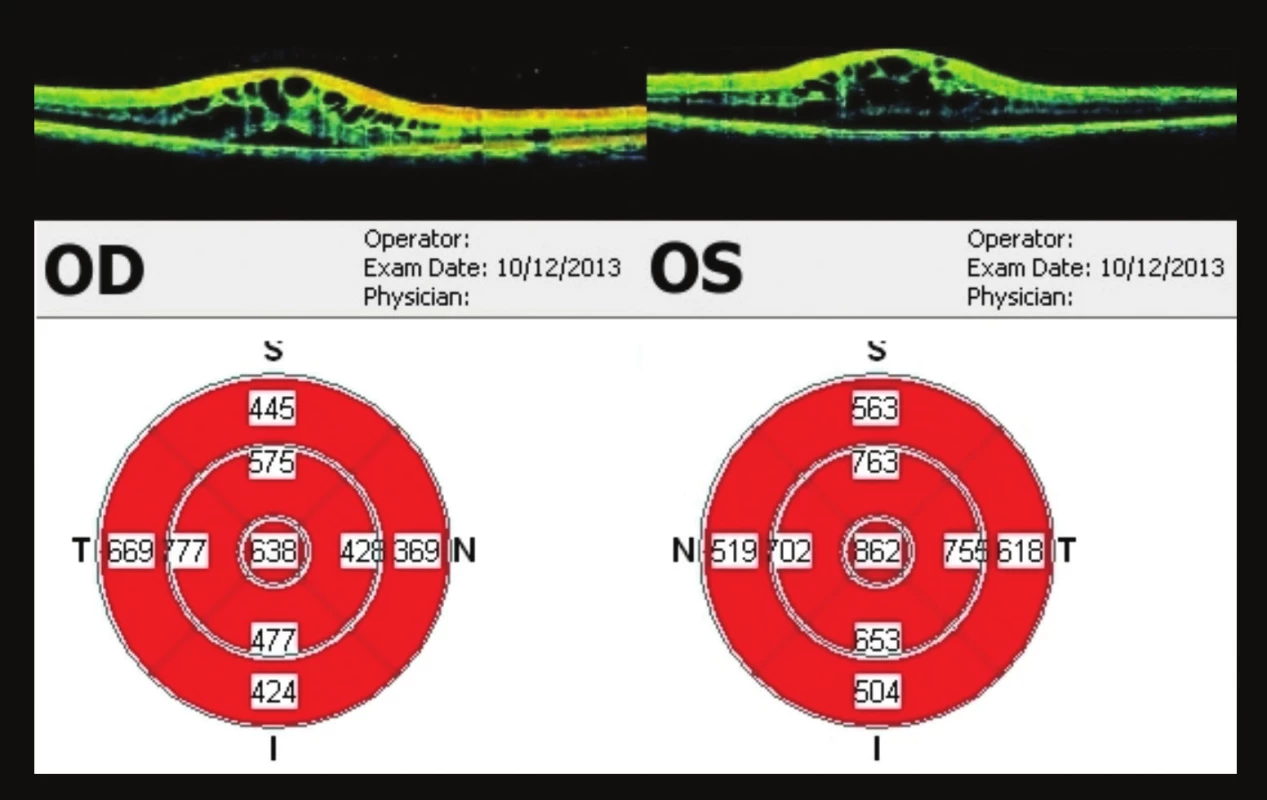
Graph 1. Sledování průběhu CME OPL a tloušťky ve fovee v μm 
Vysvětlivky: 01/2013 – progrese nálezu – k aplikaci bevacizumabu na OP, 03/2013 – progrese na OL – parciální hemoftalmus, 4/2013 – další progrese OPL – k aplikaci bevacizumabu na OP, 07/2013 progrese na OPL – k aplikaci bevacizumabu na OP, 12/2013 – progrese na OPL OP – oko pravé, OL – oko levé, OPL – oko pravé i levé, CME – cystoidní makulární edém. Nyní pacient pokračuje v této terapii, dochází na pravidelné kontroly. Vizus při poslední kontrole byl 0,04 nat. oboustranně, J.č.13 nečte. Přední segment obou očí je klidný. Na očním pozadí vpravo papila stále okrouhlá, ohraničená, v niveau, vlevo papila neostře ohraničená, bez hemoragií, bledší, cévy přiměřené, v makulách přetrvává cystoidní makulární edém. Perimetrické vyšetření jsme pro špatnou zrakovou ostrost již neopakovali. Pacient je v plném invalidním důchodu, po rekvalifikačním kurzu si přivydělává jako masér.
Diskuse
V kazuistice je popsána oboustranná porucha vizu u mladého pacienta. Diagnózu CME oboustranně s nálezem edému papily ZN vlevo jsme stanovili především biomikroskopicky, dále na podkladě OCT (cystoidní edém) a FAG. Jako etiologii jsme ze systémových chorob zvažovali HT, neboť měl pacient opakovaně změřen vyšší TK, v RA měl HT a hyperstenický habitus. Také jsme chtěli vyloučit DM 2. typu, který měl pacient v RA. Doporučili jsme tedy interní vyšetření a dále neurologické vyšetření včetně CT mozku k vyloučení intrakraniální hypertenze. Neurologický nález včetně CT mozku byl fyziologický. Pacient byl vyšetřen internistou, HT byla potvrzena a léčena – a byla to předpokládaná etiologie očního nálezu. Pacientovi jsme doporučili celkově escin jako venofarmakum – působící antiedematózně, kyselinu askorbovou a rutosid – k posílení kapilár. Lokálně kortikosteroidy (prednisolon) a nesteroidní antiflogistikum (indometacin).
Pro opakovaná zhoršení očního nálezu jsme pátrali po jiné etiologii. Sonograficky byly nalezeny oboustranně hluboce zanořené drúzy papily ZN. Perimetr byl, až na několik relativních skotomů vlevo, fyziologický. Pro zhoršení nálezu jsme pacienta indikovali k aplikaci bevacizumabu do OP, CME reagoval minimálně na léčbu bevacizumabem.
Oboustranný CME i edém papily ZN vlevo jsme uzavřeli na podkladě drúzových papil. Pacientovi jsme nasadili antiglaukomatikum – agonistu alpha-2 adrenergních receptorů – brimonidin. Přes alfa-2 receptory v řasnatém tělísku snižuje tvorbu nitrooční tekutiny a zvyšuje odtok uveosklerální cestou. U pacienta jsme nechtěli volit prostaglandiny, neboť je u nich popisován vedlejší účinek – cystoidní makulární edém. Proto jsme zvolili sympatomimetikum – brimonidin, u něhož očekáváme zvýšené prokrvení ZN a snížení NOT s předpokládaným oddálením dysfunkce axonů. Tato léčba je zatím bez efektu.
V literatuře je popisován makulární edém jako možná komplikace drúzových papil u mladých jedinců, i když jeho výskyt je vzácný [2, 15]. Případ bilaterálního CME na podkladě drúzových papil jsme v dostupné literatuře nenalezli.
U našeho pacienta lze vysvětlit možnou příčinnou souvislost mezi hluboce zanořenými drúzami papil zrakového nervu a cystoidním makulárním edémem na obou očích na základě cirkulačních poruch v oblasti zadních ciliárních artérií. Ischemický edém terče zrakového nervu na levém amblyopickém oku tento příčinný vztah jen potvrzuje. Lze předpokládat, že nemocný trpěl kromě toho oboustrannou chronickou cirkulační insuficiencí submakulární choroidey vyživované rovněž ze zadních ciliárních artérií, která mohla způsobit chronický cystoidní makulární edém.
Závěr
Drúzy papily ZN se vyskytují u 0,3–1 % populace a jsou bilaterální přibližně u 75–91 % pacientů.
Hluboce zanořené a neviditelné drúzy ZN mohou zapříčinit cirkulační poruchy zadních ciliárních artérií, které se mohou projevit nejen cirkulačními, především ischemickými poruchami zrakového terče, ale i cirkulačními poruchami v makule a CME.
Děkuji za odbornou konzultaci doc. MUDr. Petře Svozílkové, Ph.D., z Oční kliniky 1. lékařské fakulty Univerzity Karlovy v Praze a Všeobecné fakultní nemocnice v Praze.
Obrazová dokumentace i data byla získána na očním oddělení Thomayerovy nemocnice.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
MUDr. Helena Štrofová
Vidente Vinohrady, s.r.o.
Vinohradská 176
130 00 Praha 3
email: h.strof@seznam.cz
Do redakce doručeno dne 19. 3. 2015
Do tisku přijato dne 22. 1. 2016
Sources
1. Aumiller, M. S.: Optic disc drusen: Complications and management. Optometry – Journal of the American Optometric Association. January 2007, vol. 78, no. 1, 10–16.
2. Auw-Haedrich, C., Staubach, F. Witschel, H.: Optic Disk Drusen. Survey of Ophtalmology, November 2002, vol. 47, no. 6, 515–532.
3. Baget-Bernaldiz, M., Soler, L. N., Romero-Aroca, P.: Optical coherence tomography study in tamoxifen maculopathy. Archivos de la Sociedad Española de Oftalmología [online]. 2008, vol. 83, iss. 10. Dostupné z http://www.ncbi.nlm.nih.gov/pubmed/18855282.
4. Baráková, D.: Echografie v oftalmologii. 1. vyd. Praha: Professional Publishing, 2002. 150 s. ISBN 8086419150.
5. Davis, P. L., Jay, W. M.: Optic nerve head drusen. Seminars in Ophthalmology, December 2003; vol. 18, no. 4 : 222–242.
6. Grippo, T. M., Rogers, S. W., Tsai, J. C., et al.: Optic Disc Drusen: Practical implications and management. Glaucoma today, January – February 2012 : 19–24.
7. Hauptvogelová, M. – Šustykevičová, Z.: Non-arteritická predná ischemická optická neuropatia pri drúzach zrakového nervu. Česká a slovenská oftalmologie, 2010, vol. 66, no. 2, s. 184–187.
8. Jirásková, N., Rozsíval, P.: Dekomprese obalu zrakového nervu. Česká a slovenská oftalmologie, 1995, vol. 51, 254–257.
9. Jirásková, N., Rozsíval, P.: Dekomprese obalu zrakového nervu – výsledky u prvních 37 operovaných očí. Čes a slov Oftalmol, 1996, vol. 52, no. 5 : 297–308.
10. Jirásková, N., Rozsíval, P.: Výsledky 62 dekompresí obalu zrakového nervu. Čes a slov Oftalmol, 1999; vol. 55, no. 3 : 136–144.
11. Kanski, J. J.: Ophtalmology: Clinical Signs ad Differential Diagnosis. 5th edition. Mosby International Limited, 2007. 485 s. ISBN 0-7234-3121-3.
12. Kuchynka, P., et al.: Oční lékařství. 1.vyd. Praha: Grada, 2007. 768 s. ISBN 978-80-247-1163–8.
13. Matušková, V., Vysloužilová, D.: Možnost léčby oboustranného makulárního edému bez anti VEGF léčby. Čes a slov Oftalmol, 2010; vol. 66, no. 1 : 30–35.
14. Studička, J.: Indikace Avastinu v oftalmologii. Čes a slov Oftalmol, 2010; vol. 66, no. 5 : 229–233.
15. Suelves, A. M., Francés-Munoz, E., Gallego-Pinazo, R., et al.: Central serous papillopathy by optic nerve head drusen. Clinical Ophthalmology, November 2010; vol. 25, no. 4 : 1379–1382.
16. Tan, C. S., Teoh, S. C., CHan, D. P. , et al.: Dengue retinopathy manifesting with bilateral vasculitis and macular oedema. Eye, June 2007; vol. 21, no. 6 : 875–877.
17. Tryfon, G. R., Marilita, M. M.: Cystoid macular edema. Clinical Ophthalmology, December 2008; vol. 2, no. 4 : 919–930.
Labels
Maxillofacial surgery Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2016 Issue 1-
All articles in this issue
-
Perspektivy buněčné terapie v oftalmologii
1. Využití kmenových buněk v regeneraci poškozeného povrchu oka -
Perspektivy buněčné terapie v oftalmologii
2. Potenciál kmenových buněk pro léčbu onemocnění sítnice - Klinické projevy experimentální autoimunitní uveitidy
- Oční jizevnatý pemfigoid – retrospektivní studie
- Klinické zkoušky testující nové terapie pro Stargardtovu chorobu
- Drúzy papily zrakového nervu a jejich komplikace
- Bilaterální makulární edém na podkladě drúzových papil
-
Perspektivy buněčné terapie v oftalmologii
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Drúzy papily zrakového nervu a jejich komplikace
- Klinické zkoušky testující nové terapie pro Stargardtovu chorobu
- Bilaterální makulární edém na podkladě drúzových papil
- Oční jizevnatý pemfigoid – retrospektivní studie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


