-
Medical journals
- Career
Příběh jedné papily
: A. Beňová; P. Kuthan; B. Kousal; P. Diblík; M. Meliška
: Oční klinika, 1. lékařská fakulta Univerzity Karlovy v Praze a Všeobecná fakultní nemocnice, Praha, přednostka doc. MUDr. Bohdana Kalvodová, CSc.
: Čes. a slov. Oftal., 71, 2015, No. 2, p. 116-121
: Case Report
Cíl:
Prezentovat případ pacientky s „nejasným“ a náhlým poklesem vidění levého oka a výpadem zorných polí obou očí.Metodika:
Kazuistické sdělení.Výsledky:
66letá pacientka byla odeslána neurologem ke konziliárnímu vyšetření na naše pracoviště pro déle než 3 roky trvající anamnézu náhlého zhoršení vidění levého oka. Od září 2009 byla vyšetřována na různých oftalmologických pracovištích. Postupně byla vyloučena neuritida zrakového nervu, traumatická, kompresivní nebo toxická neuropatie, jakož i nutritivní neuropatie z deficitu vitaminu B12. Pacientka byla také geneticky vyšetřena na Leberovu hereditární neuropatii optiku, která nebyla potvrzena. Na snímcích z magnetické rezonance byla popsána atrofie zrakových nervů v celém jejich rozsahu, která byla podle kontrolního vyšetření po jednom roce bez progrese. Z dostupné dokumentace, kterou pacientka s sebou přinesla, byly při vyšetření optickou koherenční tomografií na obou očích patrny drúzy terče zrakového nervu, které ale nebyly v dokumentaci popsány. Také bylo provedeno vyšetření zrakových evokovaných potenciálů, po kterém již byla diagnóza drúzové papily stanovena, nicméně pacientka byla pro pokles vizu levého oka vyšetřována dále. Při vyšetření u nás byla zraková ostrost pravého oka 0,5 s -2,0 D a levého oka počítání prstů ze vzdálenosti 50 cm s jistou světelnou projekcí. Při perimetrickém vyšetření bylo oboustranně zachyceno koncentrické zúžení zorných polí, nález byl více vyjádřen na levém oku. Bulby byly v primárním postavení paralelní a volně pohyblivé ve všech pohledových směrech a pacientka byla bez diplopie. Přímá fotoreakce zornic byla oboustranně obleněná. Přední segment obou očí byl klidný, na fundu jsme zastihli oboustranně difúzně bledší papily, které byly nad niveau a měly girlandové okraje. Biomikroskopicky, a to i bez arteficiální mydriázy, byly na terčích zrakových nervů patrné četné povrchové drúzy, vytvářející až hroznovité konglomeráty. Oboustranná drúzová papila byla potvrzena i pomocí ultrazvukového vyšetření, autofluorescence fundu a optické koherenční tomografie se spektrální doménou.Závěr:
Drúzová papila je často asymptomatická, mnohdy jde o náhodný nález při biomikroskopii fundu v rámci běžného očního vyšetření. Vzácněji však drúzy mohou způsobit oběhovou poruchu na terči zrakového nervu se svérázným výpadem zorného pole. Proto bychom na diagnózu drúzové papily neměli v diferenciálně diagnostických úvahách zapomínat.Klíčová slova:
drúzová papila, pokles vizu, skotom, autofluorescence, neuritida, neuropatie, perimetr, ultrazvukÚVOD
Problematika drúzové papily je v odborných kruzích dobře známá, nicméně na základě našich zkušeností činí její diagnostika v běžné praxi stále problémy a často se na ni zapomíná. Touto kazuistikou chceme na danou problematiku opět upozornit.
VLASTNÍ KAZUISTICKÉ SDĚLENÍ
66letá žena byla odeslána neurologem ke konziliárnímu vyšetření na naše pracoviště pro déle než 3 roky trvající anamnézu náhlého zhoršení vidění levého oka. Od září 2009 byla vyšetřována na různých, nikoli jen oftalmologických pracovištích, kde byly postupně vyloučeny různé možné příčiny poklesu vidění levého oka: neuritida zrakového nervu, traumatická, kompresivní a toxická neuropatie, jakož i nutritivní neuropatie z deficitu vitaminu B12. Pacientka byla také geneticky vyšetřena na Leberovu hereditární neuropatii optiku, která nebyla potvrzena. Při opakovaném vyšetření magnetickou rezonancí (magnetic resonance imaging – MRI) byla popsána atrofie zrakových nervů v celém jejich rozsahu a podle kontrolního vyšetření po jednom roce byla bez progrese. Z dostupné dokumentace, kterou pacientka s sebou přinesla, vyplynulo, že byla vyšetřena v soukromém očním centru, kde bylo provedeno vyšetření papil optickou koherenční tomografií (OCT). Na OCT scanech obou očí byly patrny drúzy terče zrakového nervu, které ale nebyly v dokumentaci popsány a pacientka o nálezu nebyla informována. V roce 2011 bylo ještě provedeno vyšetření zrakových evokovaných potenciálů (visual evoked potentials, VEP), po kterém již byla diagnóza drúzové papily stanovena, nicméně pacientka byla pro pokles vizu levého oka vyšetřována dále.
Při vyšetření na našem pracovišti byla nejlépe korigovaná zraková ostrost pravého oka 0,5 s ‑2,0 D, zraková ostrost oka levého počítání prstů ze vzdálenosti 50 cm s jistou světelnou projekcí. Při perimetrickém vyšetření bylo oboustranně dokumentováno koncentrické až trubicovité zúžení zorných polí, nález byl více vyjádřen na levém oku (obr. 1). Bulby byly v primárním postavení paralelní a volně pohyblivé ve všech pohledových směrech. Pacientka byla bez diplopie. Přímá fotoreakce zornic byla oboustranně obleněná. Přední segment obou očí byl klidný, na fundu jsme zachytili oboustranně difúzně bledší papily zrakových nervů, které byly nad niveau a měly girlandové okraje. Biomikroskopicky, a to i bez arteficiální mydriázy, byly na terčích zrakových nervů patrné četné povrchové drúzy, vytvářející až hroznovité konglomeráty (obr. 2). Oboustranná drúzová papila byla potvrzena i pomocí ultrazvukového vyšetření (ultrasonografie, USG) (obr. 3), autofluorescence fundu a optické koherenční tomografie se spektrální doménou (SD-OCT) (obr. 4).
1. Perimetrický nález. Koncentrické zúžení zorného pole pravého oka a), paracentrální zbytky zorného pole levého oka b) 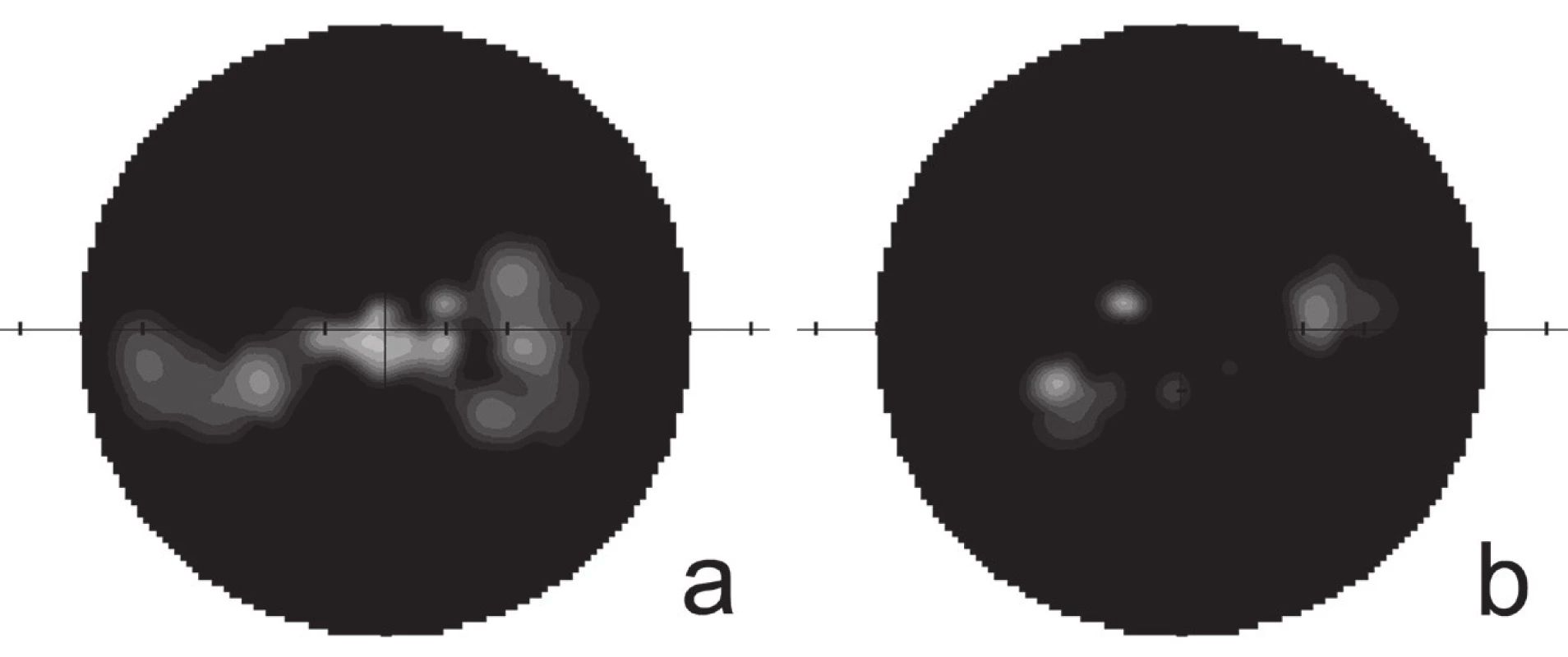
2. Drúzová papila. Barevné snímky papily zrakového nervu pravého a) a levého oka b), bezčervené snímky papily pravého c) a levého oka d), autofluorescence drúz papily pravého e) a levého oka f) 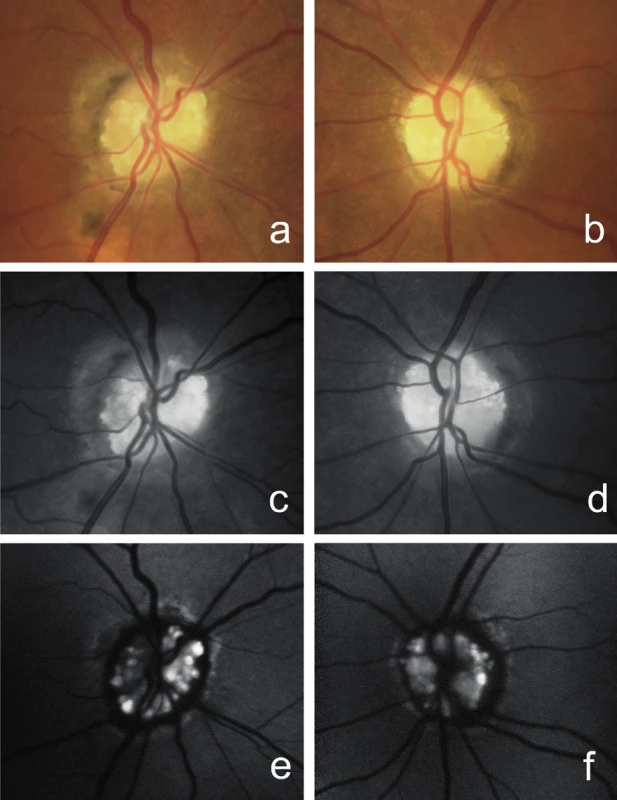
3. Ultrasonografie pravého oka. Zobrazení drúzové papily při normálním zisku signálu (gain 68 dB) a), hyperechogenita drúzové papily při sníženém zisku signálu (gain 40 dB) b) 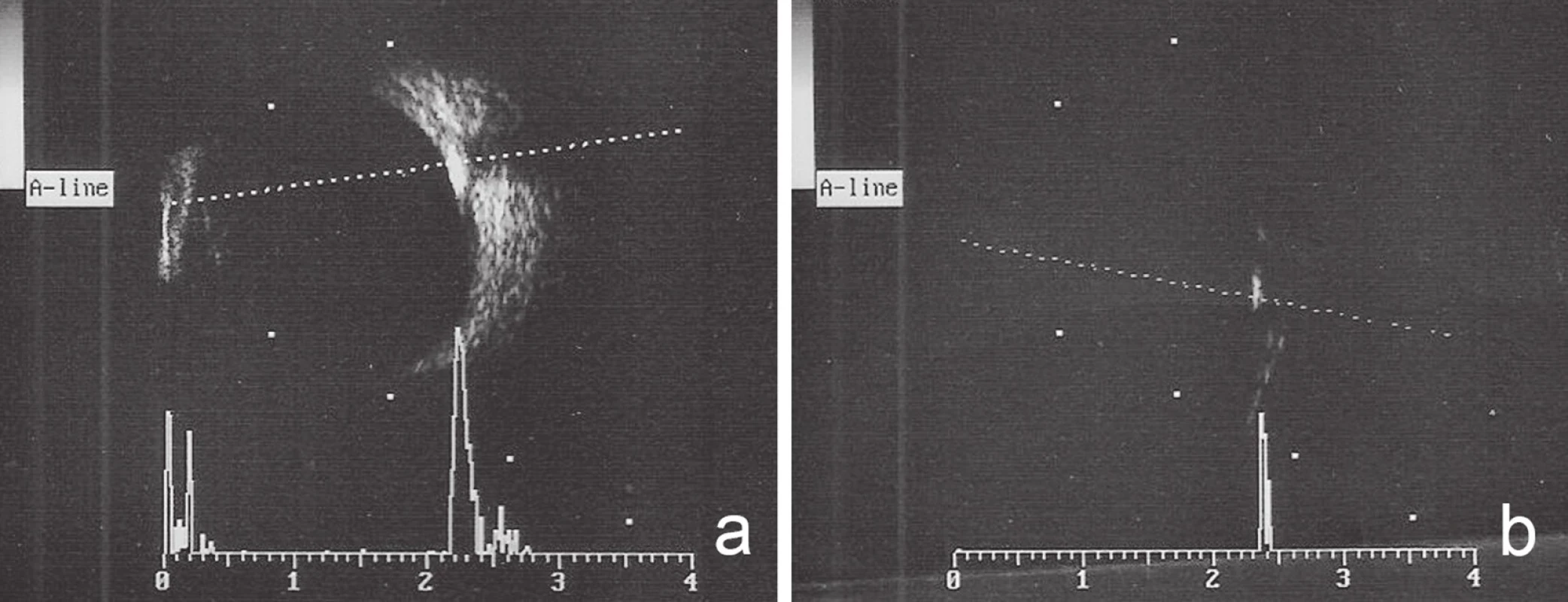
4. Pokles tloušťky vrstvy nervových vláken na optické koherenční tomografii pravého a) a levého oka b). Řez papilou zrakového nervu pravého oka (šipka ukazuje na drúzu, hvězdička v lumen cévy) c), papila pravého oka ve trojrozměrném zobrazení d), oploštělá křivka zrakových evokovaných potenciálů pravého e) a levého oka f) 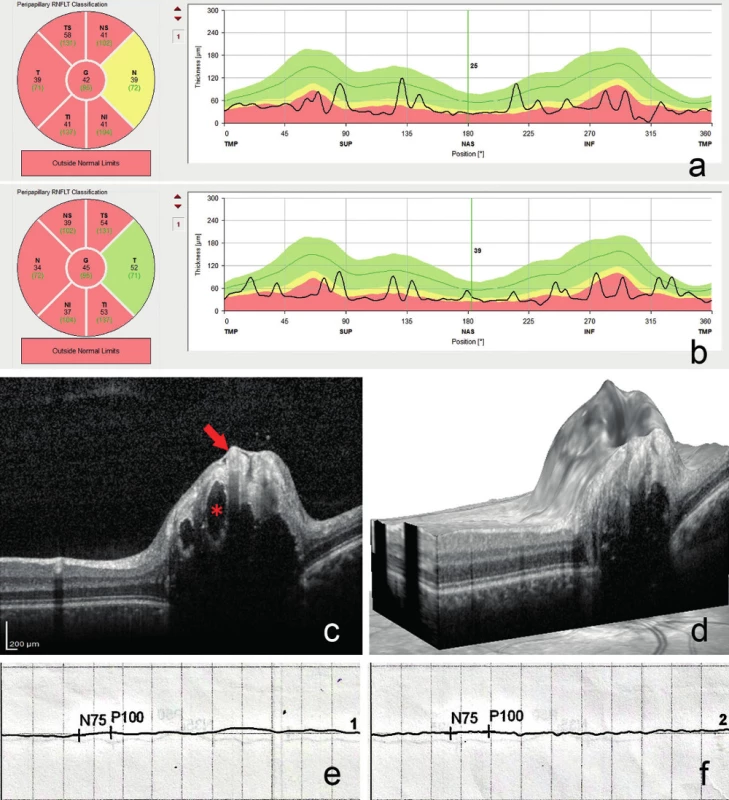
DISKUSE
Drúzy terče zrakového nervu jsou acelulární drobná deposita vápníku, aminokyselin a mukopolysacharidů, situovaná na papile nebo v papile zrakového nervu před lamina cribrosa, do které mohou někdy infiltrovat. Podle toho jsou popisovány povrchové nebo hluboké drúzy (5, 6, 8, 9, 11, 20, 23). Jejich patogeneze není zcela jasná (9, 16). Několik autorů udává jako příčinu vzniku drúz abnormální axonální metabolismus vedoucí ke vzniku vápenatých krystalů v mitochondriích, dále poškození samotných axonů s vypuzením mitochondrií do extracelulárního prostoru a následnou akumulací vápenatých depozit (16, 20, 21, 22). Seitz a kol. (19) uvádějí, že ke vzniku drúz může docházet i redukcí axoplazmatického toku sekundárně u kongenitálních anomálií terče zrakového nervu. Drúzy terče zrakového nervu se mohou vyskytovat jak u dospělých, tak u dětí (9). Prevalence klinicky rozpoznatelných drúz terče činí v populaci podle Friedmana a kol. (4) pouze 0,3 %, se stejným poměrem mužů a žen. Pitevní nálezy však dokazují prevalenci vyšší, až 2,4 %. Práce Auw-Haedricha a kol. (1) uvádí, že tato diskrepance je dána vysokou prevalencí nediagnostikovaných drúzových papil.
Poprvé byla drúzová papila popsána v roce 1858 Müllerem (9). Může být jednostranná i oboustranná, jako samostatné onemocnění s výskytem sporadickým nebo s autozomálně dominantní dědičností s neúplnou penetrancí, nebo může být asociována s jinými očními afekcemi. Nejčastěji jsou to retinitis pigmentosa (asi v 10 %), angioidní proužky bez pseudoxanthoma elasticum (ve 25 %) a glaukom, z celkových onemocnění pak Alagillův syndrom u dětí (hereditární intrahepatální cholestáza, až v 95 %), Usherův syndrom typu I (v 35 %) a typu II (v 8 %), angioidní proužky s pseudoxanthoma elasticum (ve 21 %) a syfilis (9, 16, 20).
V klinickém obraze dominuje nález na fundu (9), stejně jako u naší pacientky. U dospělých se původně hladká vyvýšenina na terči v průběhu let mění. Zprvu jsou patrná jedno nebo dvě zářící žlutobělavá tělíska při okraji terče, která jsou později cirkulárně doplněna dalšími drúzami. Vzhled terče je potom charakteristický, podle Otradovce (16) má typický girlandový okraj a hroznovitý povrch. Drúzy se jeví jako oválné, lehce nepravidelné výrůstky na okraji terče, někdy přesahující na okolní sítnici. Povrchové drúzy jsou žlutobělavé, ostře ohraničené a jejich velikost kolísá od drobných teček až po větší granule. Jejich diagnóza je vcelku bezproblémová, v nejasných případech může pomoci ultrazvukové vyšetření oka, zejména při sníženém zisku signálu (gain <60 dB), kdy jsou drúzy proti okolí výrazně hyperechogenní (9, 16). V hloubce uložené drúzy jsou matného vzhledu a jejich ohraničení je neostré. Často jsou uloženy tak hluboko, že nejsou oftalmoskopicky vůbec patrné. Někdy bývá hranice terče, zejména nazální, navalitá, neostře ohraničená a její povrch zvlněný (6, 9, 16, 23). Ačkoliv drúzy nesplývají, mají tendenci se postupem času shlukovat a jejich konglomeráty mohou vyplnit celý terč zrakového nervu (9).
Ve většině případů se jedná o asymptomatickou afekci, často jde o náhodný nález při běžném očním vyšetření (6, 9, 23). Nález na předním segmentu je fyziologický a dobrá centrální zraková ostrost bývá zachována (9). Drúzami vyvolaný útlak vén však může způsobit jejich výraznější plnění, jakož i vznik cévních spojek či hemoragií na terči. Přítomnost hlavně hlubokých drúz na papile může být příčinou oběhové poruchy v řečišti zadních ciliárních arterií s následným náhlým a trvalým výpadem zorného pole charakteru svazku nervových vláken (typicky arkuátní a sektorové skotomy), následovaným parciální atrofií terče (2, 3, 9, 14, 15, 16, 23, 24). Rozsah výpadů zorného pole může kolísat od rozšířeného Mariottova bodu až po rozsáhlé defekty zorného pole, jako u naší pacientky, které jindy vídáme při glaukomové neuropatii optiku (17, 20). U nemocného s anamnézou náhlého nebolestivého poklesu vidění a s nálezem na perimetru je vhodné po vyloučení jiných akutních afekcí, jakými jsou retrobulbární nebo intraokulární neuritida, přední ischemická neuropatie optiku či okluze retinálních cév, pomýšlet právě na drúzy terče zrakového nervu. Silverman a kol. (20) ve své práci uvádějí, že kromě cév mohou drúzy komprimovat i axony okolních gangliových buněk sítnice, a tím narušit axoplazmatický tok s jejich následnou smrtí. Výjimečně mohou drúzovou papilu provázet i vteřinové obnubilace, jinak typické pro městnavou papilu (9, 16, 23).
V diagnostice drúzové papily lze využít, kromě biomikroskopického vyšetření očního pozadí a již zmíněného USG vyšetření, metodu autofluorescence fundu, která je užitečná hlavně při odlišení povrchových drúz a edému papily. Dále můžeme hodnotit vrstvu nervových vláken (retinal nerve fiber layer, RNFL) a dokumentovat řezy papilou provedené pomocí SD-OCT nebo nově OCT s prohloubenou hloubkou ostrosti (enhanced depth imaging OCT) a swept source OCT. Pomocí těchto metod lze zobrazit hluboké vrstvy sítnice, cévnatku a skléru a doplnit informace získané USG nebo vyšetřením autofluorescence fundu (10, 12, 13, 20). V případě nejasností lze doplnit fluorescenční angiografii, která je užitečná hlavně při odlišení hlubokých drúz a edému papily (18, 20, 25). V nejasných případech lze využít i vyšetření počítačovou tomografií či MRI, které, jak ve své práci uvádí Žiak a kol. (25), současně vyloučí jiné závažnější příčiny kalcifikace terče, jakými jsou retinoblastom, gliom optiku a další. Žiak a kol. (25) dále konstatují, že výsledky vyšetření VEP odpovídají závažnosti poškození peripapilárních nervových vláken a vykazují širokou škálu abnormalit, a proto nejsou pro diagnostiku drúzové papily spolehlivé.
Suverénní diagnostickou metodou, zejména u hlubokých drúz, v běžné klinické praxi nadále zůstává ultrasonografie, která je postupně doplňována stále se rozvíjející optickou koherenční tomografií (7, 9, 12, 13, 18, 20).
V diferenciální diagnostice drúzové papily musíme zvažovat zejména počínající či chronické městnání (6, 9).
Léčba drúz ani jejich prevence nejsou doposud známé. K nejzávažnějším komplikacím drúz terče zrakového nervu patří přední ischemická neuropatie optiku, cévní sítnicové uzávěry a retinopatie z venostázy komplikovaná cystoidním makulárním edémem (9).
ZÁVĚR
Drúzová papila je často asymptomatická, vzácněji však může způsobit oběhovou poruchu na terči zrakového nervu se svérázným a často rozsáhlým výpadem zorného pole. U pacienta s anamnézou náhlého nebolestivého poklesu vidění a s patologickým nálezem na perimetru bychom měli po vyloučení akutních afekcí na papile pomýšlet na drúzy terče zrakového nervu, které svou polohou na povrchu či v papile mohou být příčinou útlaku cév s následnou oběhovou poruchou. Ušetříme tak pacienta dalšího dlouhého a zbytečného vyšetřování.
Práce byla prezentována na XXII. výročním sjezdu České oftalmologické společnosti v Praze v roce 2014.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne 3. 1. 2015
Do tisku přijato dne 12. 2. 2015
MUDr. Andrea Beňová
Oční klinika
1. LF UK a VFN v Praze
U Nemocnice 2
128 08 Praha 2
e-mail: andrea.benova@vfn.cz
Sources
1. Auw-Haedrich, C., Staubach, F., Witschel, H.: Optic disk drusen. Surv Ophthalmol, 2002; 47(6): 515–32.
2. Davis, PL., Jay, WM.: Optic nerve head drusen. Semin Ophthalmol, 2003; 18(4): 222-42.
3. Friedman, AH., Beckerman, B., Gold, DH., et al.: Drusen of the optic disc. Surv Ophthalmol, 1977; 21(5): 373–90.
4. Friedman, AH., Gartner, S., Modi, SS.: Drusen of the optic disc. Retrospective study in cadaver eyes. Br J Ophthalmol, 1975; 59(8): 413–21.
5. Grippo, TM., Rogers, SW., Tsai, JC., et al.: Optic disc drusen. Glaucoma Today, 2012; 10 : 19-23.
6. Kanski, JJ.: Clinical Ophthalmology - A Systematic Approach, 5th ed. Philadelphia: Butterworth Heinemann, 2003.
7. Katz, BJ., Pomeranz, HD.: Visual field defects and retinal nerve fiber layer defects in eyes with buried optic nerve drusen. Am J Ophthalmol, 2006; 141(2): 248–53.
8. Kraus, H., et al.: Kompendium očního lékařství. 1. vyd. Praha: Grada Publishing, 1997.
9. Kuthan, P., Beňová, A., Diblík, P., et al.: Drúzy terče zrakového nervu. (E-Poster). 2014. XXII. výroční sjezd České oftalmologické společnosti, Praha, 19.–21. 6. 2014.
10. Kurz-Levin, MM., Landau, K.: A comparison of imaging techniques for diagnosing drusen of the optic nerve head. Arch Ophthalmol, 1999; 117(8): 1045–9.
11. Lam, BL., Morais, CG. Jr, Pasol, J.: Drusen of the optic disc. Curr Neurol Neurosci Rep, 2008; 8(5): 404–8.
12. Lee, KM., Woo, SJ., Hwang, JM.: Morphologic characteristics of optic nerve head drusen on spectral-domain optical coherence tomography. Am J Ophthalmol, 2013; 155(6): 1139–47.
13. Merchant, KY., Su, D., Park, SC., et al.: Enhanced depth imaging optical coherence tomography of optic nerve head drusen. Ophthalmology, 2013; 120(7): 1409-14.
14. Moreno, M., Vazquez, AM., Dominguez, R., et al.: Severe and acute loss of visual field in a young patient with optic disc drusen. Arch Soc Esp Oftalmol, 2014; 89(8): 324–8.
15. Morris, RW., Ellerbrock, JM., Hamp, AM., et al.: Advanced visual field loss secondary to optic nerve head drusen: case report and literature review. Optometry, 2009; 80(2): 83–100.
16. Otradovec, J.: Klinická neurooftalmologie. 1. vyd. Praha: Grada Publishing, 2003.
17. Pasol, J.: Neuro-ophthalmic disease and optical coherence tomography: glaucoma look-alikes. Curr Opin Ophthalmol, 2011; 22(2): 124–32.
18. Sarac, O., Tasci, YY., Gurdal, C., et al.: Differentiation of optic disc edema from optic nerve head drusen with spectral-domain optical coherence tomography. J Neuroophthalmol, 2012; 32(3): 207–11.
19. Seitz, R.: The intraocular drusen. Klin Monbl Augenheilkd, 1968; 152(2): 203–11.
20. Silverman, AL., Tatham, AJ., Medeiros, FA., et al.: Assessment of optic nerve head drusen using enhanced depth imaging and swept source optical coherence tomography. J Neuroophthalmol, 2014; 34(2): 198–205.
21. Slotnick, S., Sherman, J.: Disc drusen. Ophthalmology, 2012; 119(3): 652.
22. Tso, MO.: Pathology and pathogenesis of drusen of the optic nervehead. Ophthalmology, 1981; 88(10): 1066–80.
23. Vanek, I., Bartošová, J., Bartoš, A.: Neurooftalmologie. In: Kuchynka, P., et al.: Oční lékařství. Praha: Grada Publishing, 2007.
24. Wilkins, JM., Pomeranz, HD.: Visual manifestation of visible and buried optic disc drusen. J Neuroophthalmol, 2004; 24(2): 125–9.
25. Žiak, P., Jarabáková, K., Koyšová, M.: Drúzová papila – súčasné diagnostické možnosti. Čes a Slov Oftalmol, 2014; 70(1): 30–5.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2015 Issue 2-
All articles in this issue
- Retinal Tubulation
- Clinical Results after Continuous Corneal ring (MyoRing) Implantation in Keratoconus Patients
- The Changes of the Spectrum in Primarily Indicated Surgeries due to Retinal Detachment during the Period of 15 Years
- Aflibercept in Clinical Practice
- Acute Zonal Occult Outer Retinopathy – a Case with Rapid Return of Visual Functions in Type 3 Disease
- STORY of the Papilla - a Case Report
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- STORY of the Papilla - a Case Report
- Clinical Results after Continuous Corneal ring (MyoRing) Implantation in Keratoconus Patients
- Acute Zonal Occult Outer Retinopathy – a Case with Rapid Return of Visual Functions in Type 3 Disease
- Aflibercept in Clinical Practice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

