-
Medical journals
- Career
Krvácania pod vnútornú hraničnú membránu sietnice liečené pars plana vitrektómiou
: V. Krásnik; J. Štefaničková; P. Strmeň; P. Kusenda
: Klinika Oftalmológie LF UK a UN, Bratislava, prednosta doc. MUDr. Vladimír Krásnik, PhD.
: Čes. a slov. Oftal., 68, 2012, No. 4, p. 135-139
: Case Report
Cieľ práce:
Zhodnotiť anatomické a funkčné výsledky po chirurgickej liečbe pre krvácanie pod vnútornú hraničnú membránu sietnice pars plana vitrektómiou so zlúpnutím vnútornej hraničnej membrány sietnice.Materiál a metodika:
V retrospektívnej analýze vyhodnotiť súbor 6 pacientov – 6 očí s akútnym krvácaním pod membránu limitans internu, vo veku od 18 do 59 rokov, v priemere 37,3 roka. Etiopatogeneticky sa jedná o rôznorodú skupinu: 1x sarkoidóza, 1x abúzus kokaínu, 1x hepatopatia ako dôsledok užívania liekov a alkoholu, 1x morbus von Willebrand, 1x parciálna oklúzia centrálnej žily sietnice v kombinácii s makroaneuryzmou a 1x bez zjavnej príčiny – idiopatické krvácanie. Centrálna ostrosť zraku bola u 3 očí pohyb ruky pred okom, u jedného počíta prsty na 30 cm, a u dvoch očí to bolo 20/200 respektíve 20/63. Po komplexnom oftalmologickom vyšetrení, vrátane fluoroangiografie a optickej koherentnej tomografie boli pacienti operovaní bezstehovou 23 gauge-ovou pars plana vitrektómiou so zlúpnutím vnútornej hraničnej membrány sietnice. Doba sledovania je 3 až 36 mesiacov, v priemere 18,3 mesiacov.Výsledky:
U všetkých 6 pacientov (6 očí) sme hneď na 2.–3. deň po operácii zaznamenali výrazné zlepšenie zrakových funkcií, čomu odpovedal aj anatomický oftalmoskopický nález potvrdený optickou koherentnou tomografiou. Výsledná centrálna ostrosť zraku pri poslednej kontrole je 3x 20/20, 2x 20/32 a 1x 20/25. Počas operácie a v dobe sledovania sme nezaznamenali vážne komplikácie ako napríklad trhlinu sietnice, amóciu sietnice, endoftalmitídu alebo recidívu krvácania.Záver:
Krvácanie pod vnútornú hraničnú membránu sietnice postihuje mladšie vekové skupiny v aktívnom veku. Títo pacienti potrebujú rýchlu zrakovú rehabilitáciu. Chirurgická liečba cestou pars plana vitrektómie so zlúpnutím vnútornej hraničnej membrány sietnice pri krvácaní pod vnútornú hraničnú membránu sietnice je bezpečná a efektívna, umožňuje rýchlo sa vrátiť pacientom do pracovného procesu a sociálneho štandardu.Kľúčové slová:
pars plana vitrektómia, zlúpnutie vnútornej hraničnej membrány sietnice, krvácanie pod vnútornú hraničnú membránu sietniceÚvod
Akútne krvácanie pred centrálnou oblasťou sietnice predstavuje pre pacienta dramatickú udalosť, predovšetkým pre náhly pokles centrálnej ostrosti zraku (COZ). Krvácanie je lokalizované medzi vrstvou nervových vláken a vnútornou hraničnou membránou sietnice (MLI, membrana limitans interna). Krvácanie pod MLI môže byť prekryté krvácaním medzi MLI a zadný kortex sklovca, v sklovcovej dutine, alebo v niektorých prípadoch sa môže jednať o ich kombináciu [2,12]. Oftalmológ – vitreoretinálny chirurg stojí pred voľbou rýchlej, bezpečnej a efektívnej liečby, pre ktorú sa musí rozhodnúť po precíznom a kompletnom oftalmologickom vyšetrení.
Etiopatogeneticky krvácanie pod MLI predstavuje širokú a rôznorodú skupinu. Často sa jedná o benígnu Valsalvovu retinopatiu, alebo krvácanie môže byť prejavom krvácania do subarachnoidálneho priestoru – Tersonov syndróm [2, 3, 12, 14]. Zriedkavejšie sa s krvácaním pod MLI stretávame po traume, pri shaken baby syndróme, ochoreniach krvi a krvotvorby, hepatopatii, abúzoch a ďalších [1, 2, 12]. V našom príspevku referujeme o 6 pacientoch (6 očí) s krvácaním pod MLI a liečených pars plana vitrektómiou (PPV) so zlúpnutím MLI. Prehľad súboru uvádzame v tabuľke 1.
1. Prehľad niektorých vybraných charakteristík, výsledkov a diagnóz súboru. 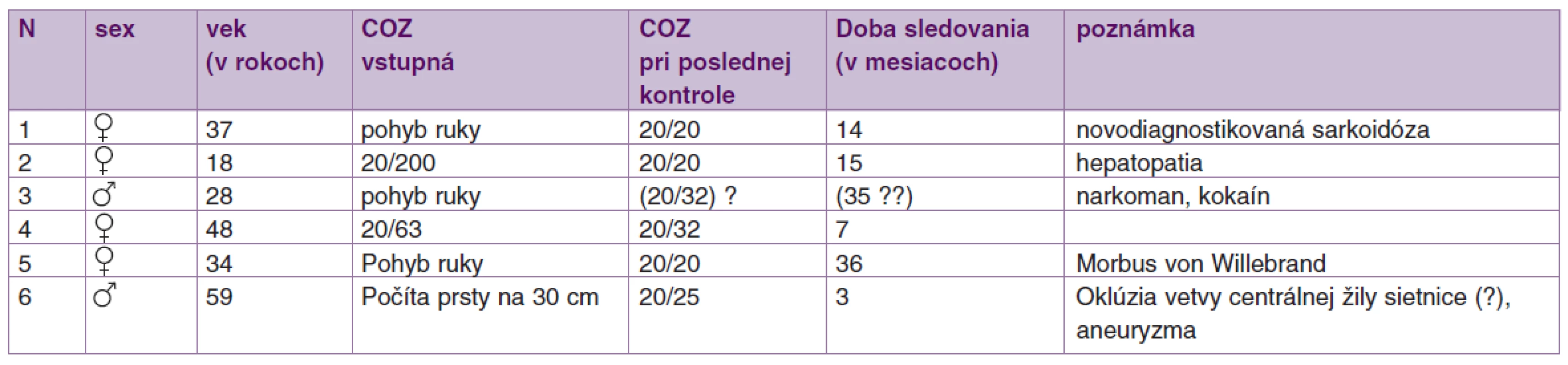
Kazuistika 1
Pacientka – 37-ročná, preložená z infekčného oddelenia, kde bola hospitalizovaná pre zápal slinných žliaz s ATB preliečením. Pozorovala 2 dni výrazné zhoršenie videnia vľavo. Pri prijatí bola COZ pohyb ruky pred okom s nálezom sklovcového krvácania, krvácania pod zadný kortex sklovca ako aj pod MLI (obr. 1 a 2). Realizovaná bezstehová 23 G PPV zo zlúpnutím MLI. V pooperačnom období dochádza k rýchlej rehabilitácii anatomických pomerov a COZ už pri prepustení o 2 dni po operácii je 20/32 (obr. 3 a 4). Počas hospitalizácie je pacientka kompletne interdisciplinárne vyšetrená a na pľúcnej klinike diagnostikovaná novozistená sarkoidóza, s CT potvrdením diagnózy. Pacientka je naďalej pre sakroidózu dispenzarizovaná.
1. Pac. č. 1 – farebná fotografia očného pozadia v deň prijatia pred operáciou, krvácania sú lokalizované v dutine sklovca, pod zadným kortexom sklovca a pod MLI 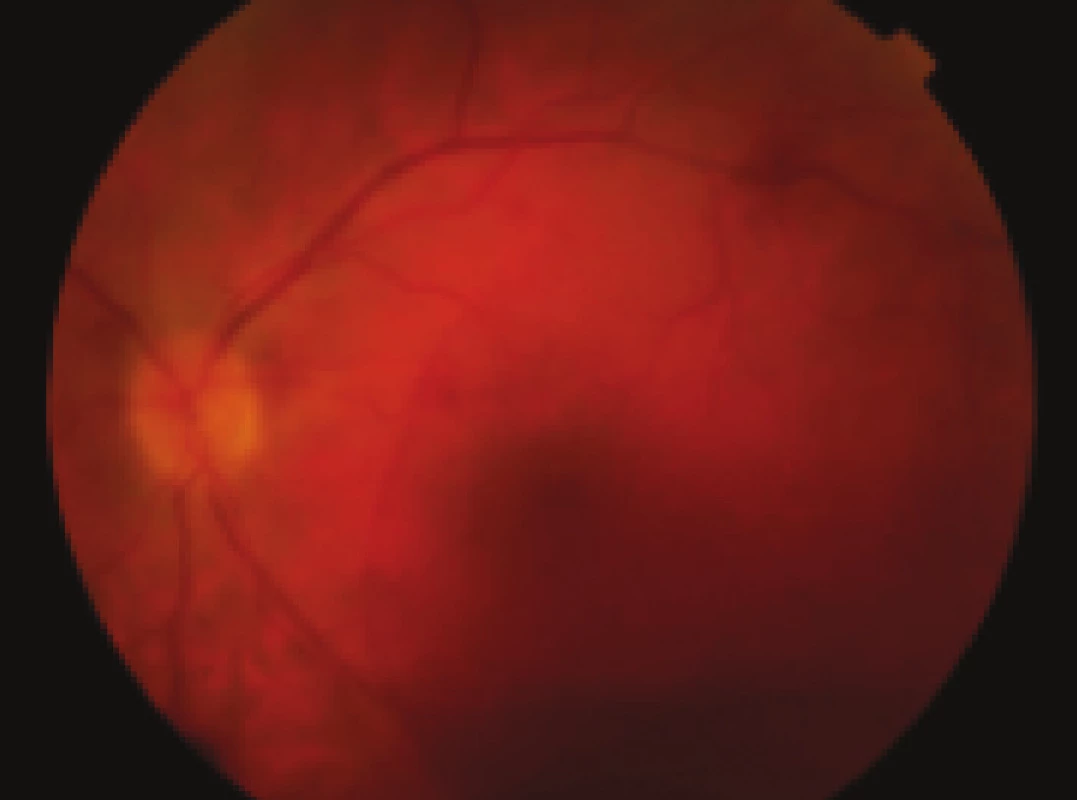
2. Pac. č.1 – detailnejší pohľad na hladinu krvácania pod zadný kortex sklovca. COZ pred operáciou: pohyb ruky pred okom 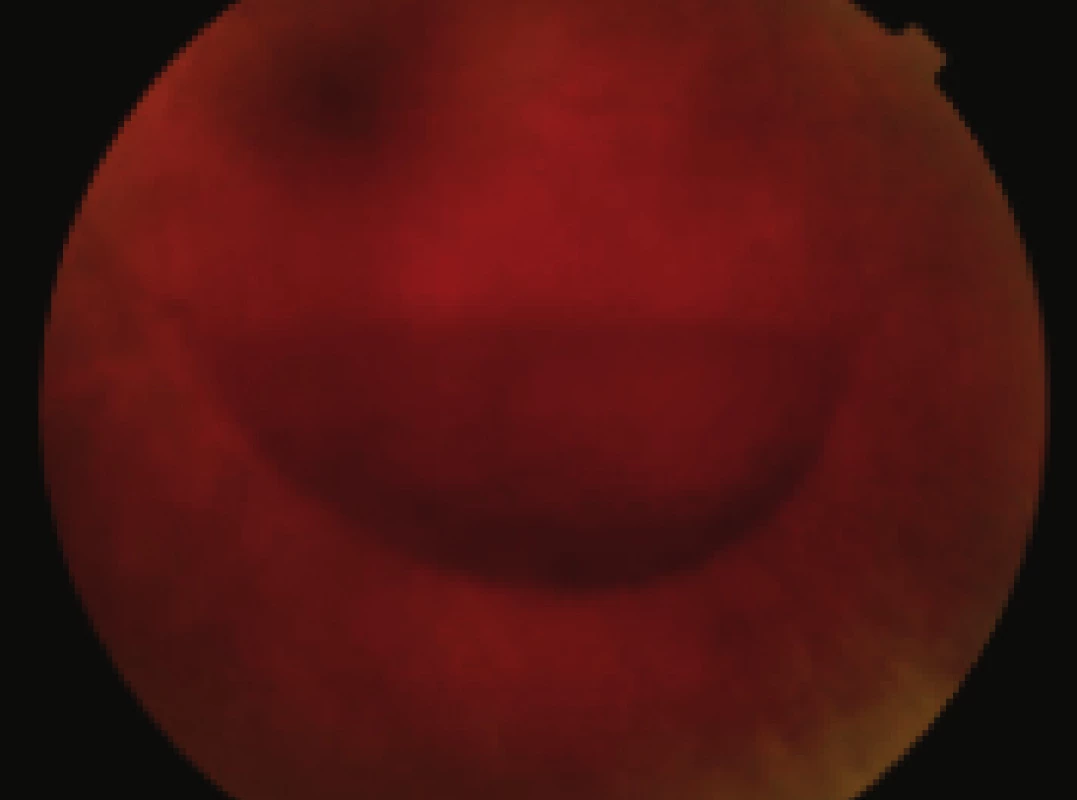
3. Pac. č. 1 – farebná fotografia po operácii, ešte pozorovať diskrétne intraretinálne hemoragie a zmeny na cievach v rámci systémového ochorenia sarkoidózy 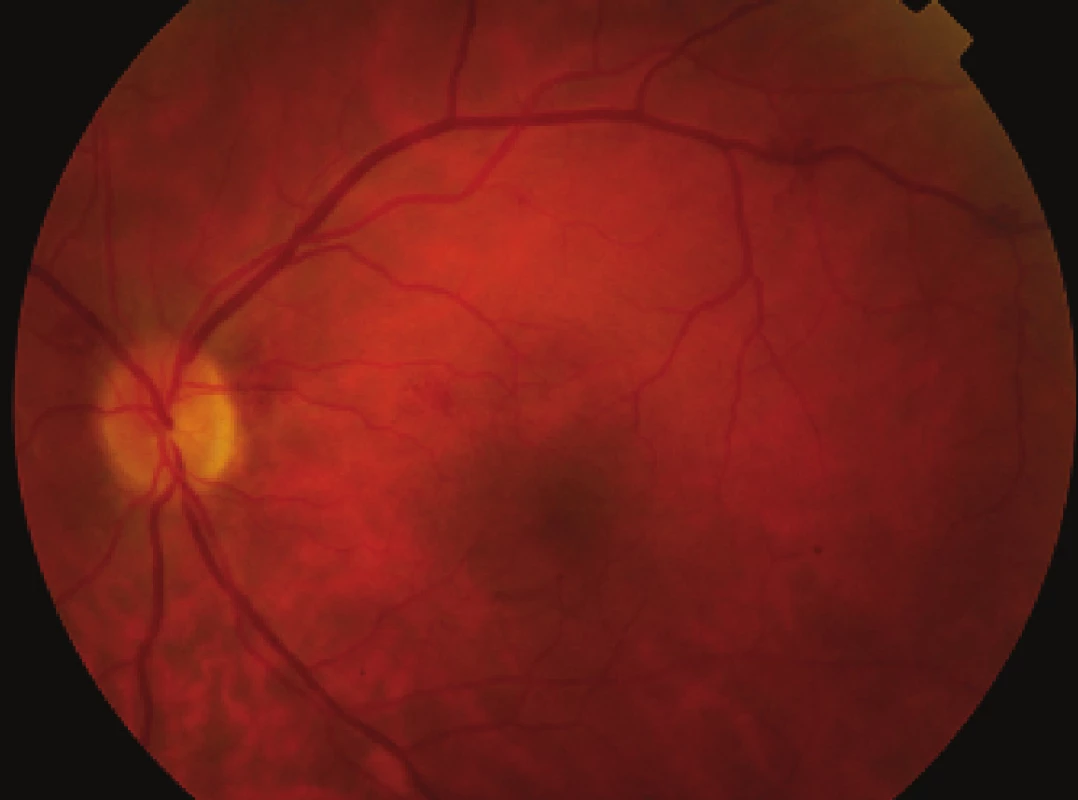
4. Pac. č. 1 – OCT po operácii, kde je zreteľne konfigurovaná centrálna oblasť sietnice. COZ sa veľmi rýchlo po operácii stabilizovala na 20/20 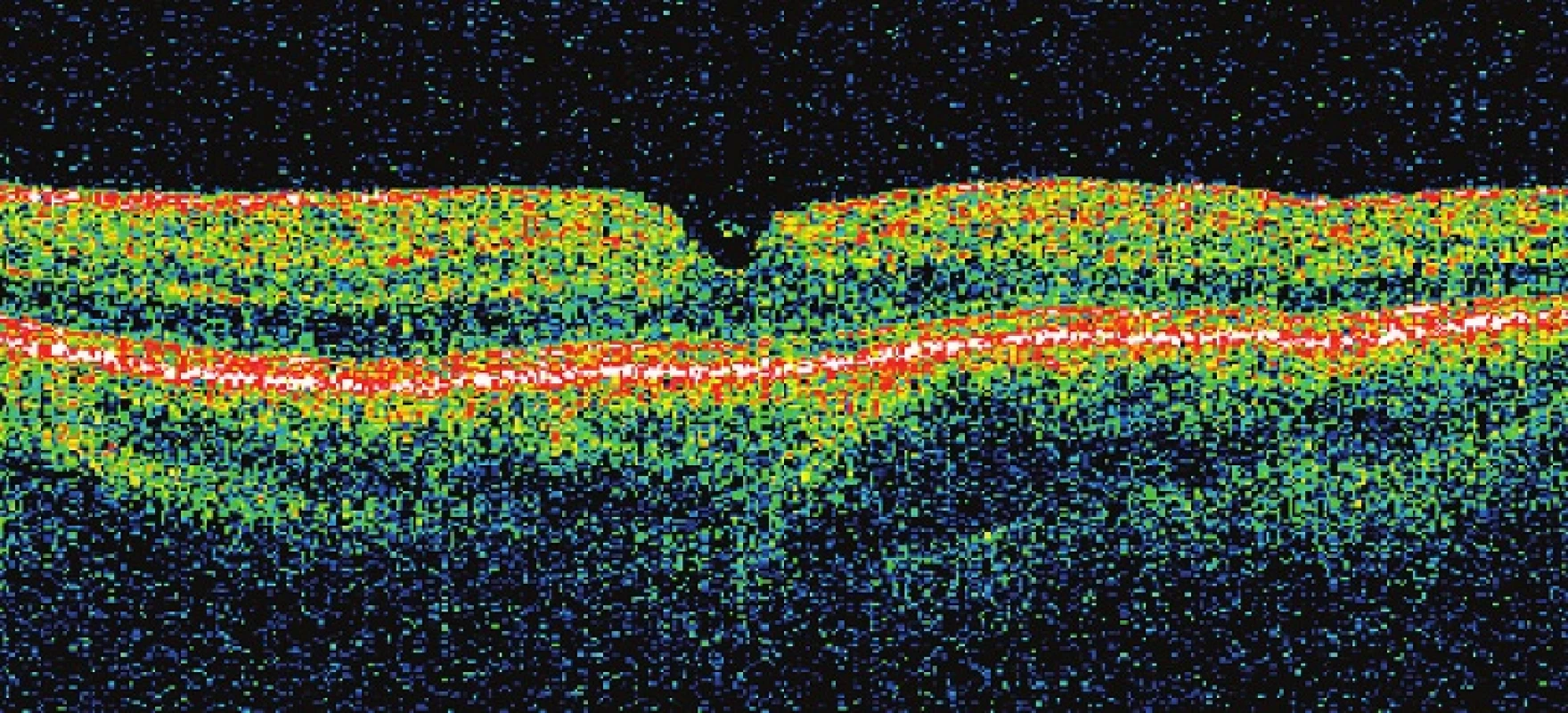
Kazuistika 2
Pacientka – 18-ročná, prišla so 4-dňovou anamnézou zhoršenia videnia vľavo. Deň predtým bola na diskotéke, kde požila 4x 0,5 dcl vodky, omamné látky neguje, 2 týždne predtým užívala Sumamed a Paracetamol. Infektológ hodnotí vzniknutú hepatopatiu ako následok kombinácie užívania liekov a alkoholu. COZ sa veľmi rýchlo po bezstehovej 23 G PPV upravila z 20/200 na konečných 20/20.
Kazuistika 3
Pacient – 30-ročný počas pobytu na diskotéke cca 12. hodín pred príchodom na kliniku prestal náhle vidieť na ľavé oko, údajne mu niekto zasvietil laserom alebo bleskom z fotoaparátu. Prijatý s krvácaním pod zadný kortex sklovca a pod MLI čomu odpovedala aj COZ: pohyb ruky pred okom. Na cielený dotaz o užití omamných látok priznáva užívanie kokaínu. Po prepustení sa nedostavil na pravidelné kontroly, jediný krát ošetrený na našej klinike v pohotovosti niekoľko mesiacov po PPV pre zápal spojoviek s COZ vľavo 20/32. Na telefonický dotaze o zdravotnom stave odpovedal, že „vidím dobre“.
Kazuistika 4
Pacientka – 48 r. 10 dní pozoruje pred ľavým okom čierny fľak, akútne prijatá s krvácaním pod MLI s COZ 20/63. Po bezstehovej 23 G PPV dochádza k rýchlej anatomickej a funkčnej úprave s konečnou COZ 20/32.
Kazuistika 5
Pacientka – 34 r. s morbus von Willebrand s 10–dňovou anamnézou výrazného zhoršenia videnia vpravo s COZ pohyb ruky pred okom a s krvácaním pod MLI prijatá k operácii bezstehovej 23 G PPV (obr. 5 a 6). Rodinná anamnéza je pozitívna, kde matka, sestra a brat sú sledovaní na hematológii. Pacientka pre menorhagie s následnou ťažkou sideropenickou anémiou opakovane preliečená preparátmi železa. Pravidelne sledovaná na našej ambulancii, kde lokálny nález je stabilizovaný a COZ je 20/20 (obr. 7 a 8).
5. Pac. č. 5 – morbus von Willebrand, v deň prijatia pred operáciou. COZ: pohyb ruky pred okom 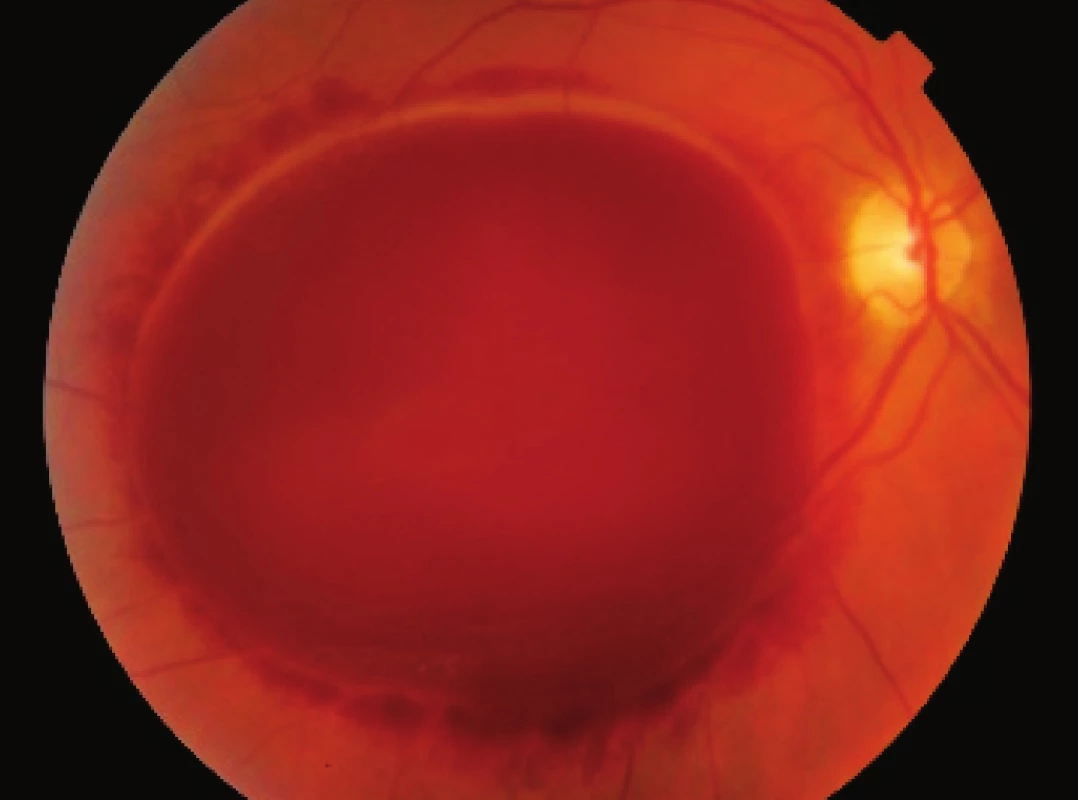
6. Pac. č. 5 – na OCT kopulovité vyklenutie MLI spôsobené krvácaním pod MLI 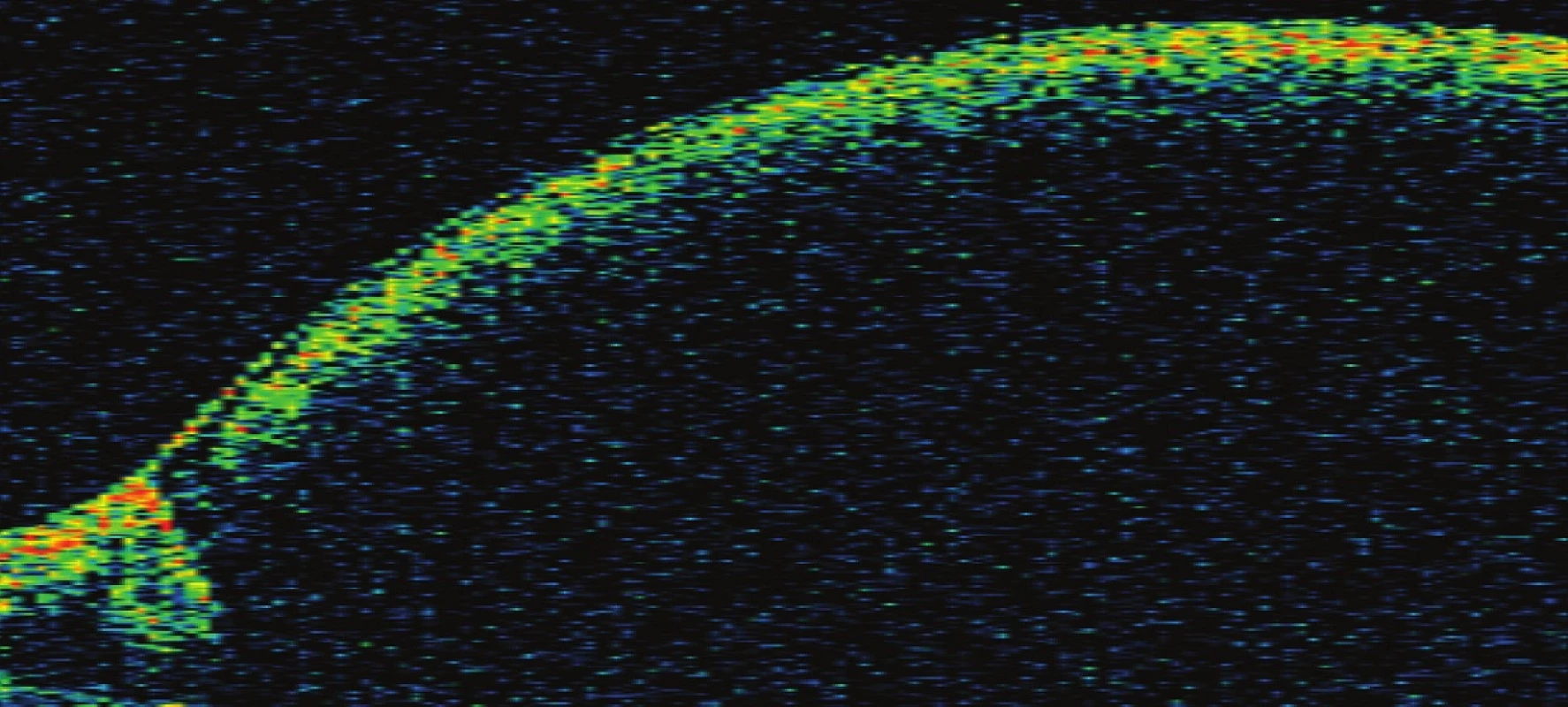
7. Pac. č. 5 – už niekoľko dní po operácii sa stav rýchlo upravil a COZ postupne stúpla na konečných 20/20 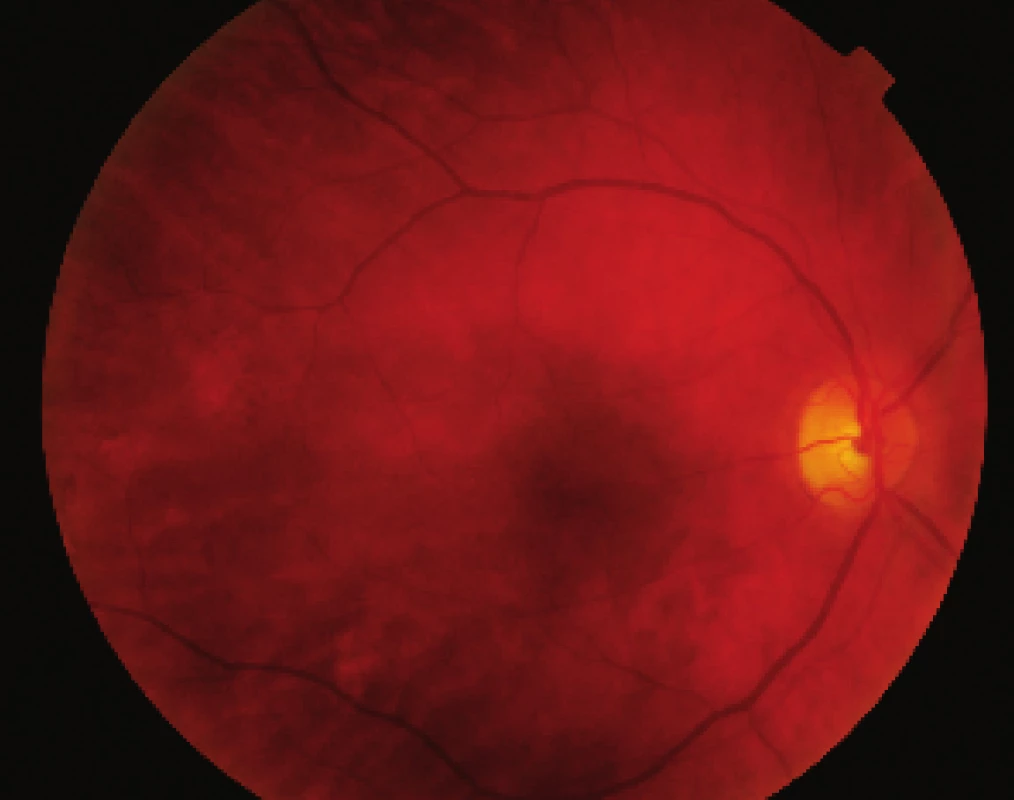
8. Pac. č. 5 – OCT potvrdila oftalmoskopický nález 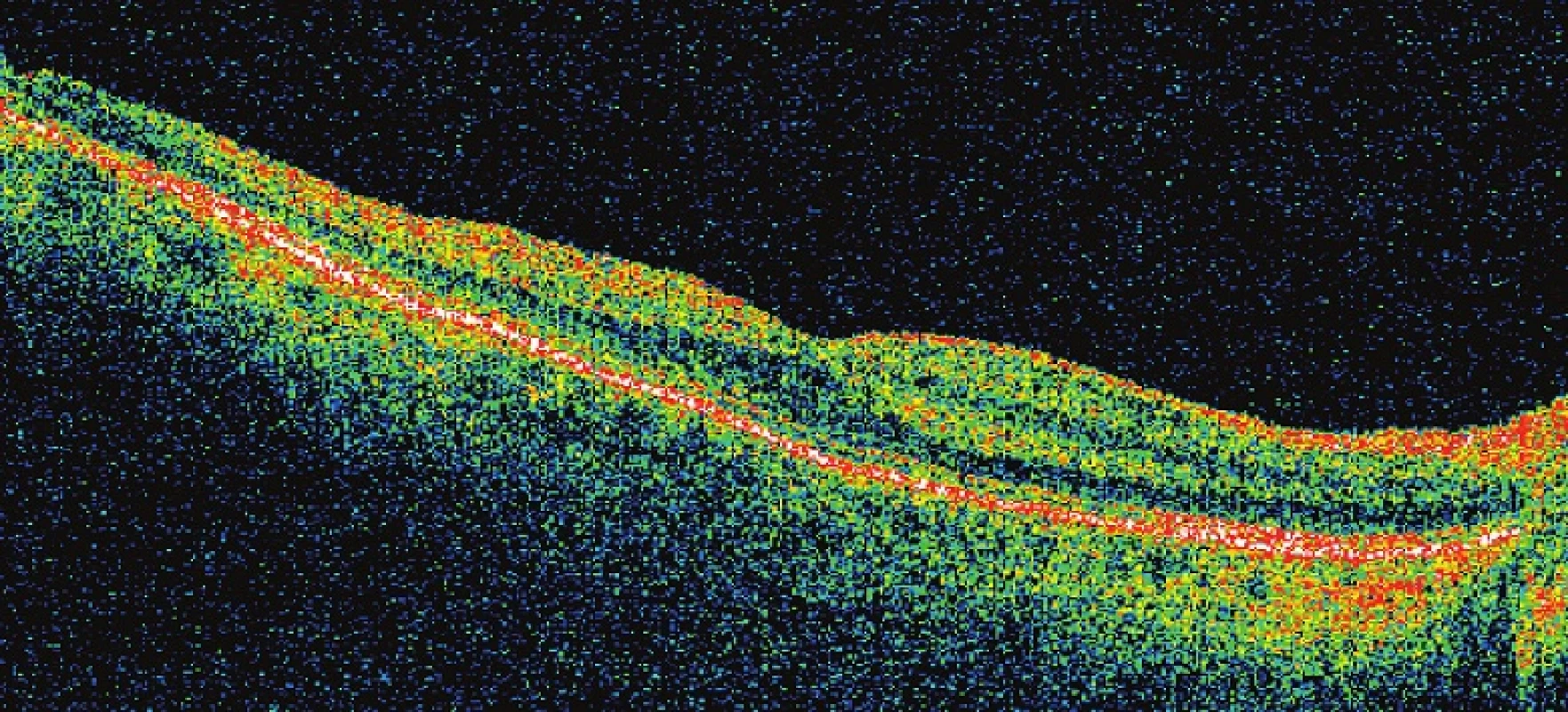
Kazuistika 6
Pacient – 59 r. hypertonik, po obede po prebudení spozoroval výrazné zhoršenie videnia vpravo. Na druhý deň prijatý na kliniku s diagnózou krvácanie pod MLI a s COZ počíta prsty na 30 cm. Parciálna oklúzia centrálnej žily sietnice bola verifikovaná fluoroangiografickým vyšetrením. Hneď akútne operovaný cestou bezstenovej 23 G PPV, peroperačne zlúpnutá MLI a po odsatí hemoragii pri revízii zadného pólu zisťujeme prítomnú makroaneuryzmu. Operačný postup bol doplnený o dekompresiou A/V kríženia v postihnutej oblasti. Dva dni po operácii pri prepustený do domáceho liečenia bola COZ 20/63, o me - siac pri kontrole sa COZ zlepšila na 20/25. Makroaneuryzma bola verifikovaná fluoroangiografickým vyšetrením.
Diskusia
Diagnostický proces krvácania pod MLI sa opiera o anamnézu a kompletné oftalmologické vyšetrenie vrátane optickej koherentnej tomografie (OCT) a ultrazvukového vyšetrenia (UZV) [2, 12]. U pacienta ide o dramatickú udalosť s náhlym poklesom zrakových funkcií a COZ klesne často pod 0,1 a menej [2, 8, 12]. Biomikroskopické a/alebo oftalmoskopické vyšetrenie, v prípade, že nie sú prítomné iné lokalizácie krvácania, nám odhalí hemorágiu v makule, kde je nadvihnutá MLI s jemnými riasami. V okolí krvácania pozorovať celofánový reflex z nadvihnutej a napnutej MLI [2, 5, 12]. Pri OCT je to viac-menej polguľovité vyklenutie, kde na povrchu sú jedna až dve hyper-reflexné vrstvy, ktoré odpovedajú zadnému sklovcovému kortexu a MLI. Hlbšie vrstvy sietnice, pigmentový epitel a choriokapilaris sú prekryté [2, 12, 14]. Na A-zobrazení UZV je to niekoľko vysokých ech odpovedajúcich a korešpondujúcich s prednou stenou krvácania a MLI [11]. Aj napriek kombinácii rôznych diagnostických a vyšetrovacích metód sa krvácanie pod MLI môže diagnostikovať až počas PPV pri zlúpnutí MLI a následnom odsatí krvácania [2].
Spontánna absorpcia krvácania pod MLI je z literárnych prameňov popísaná a známa, ale je spojená s toxickým efektom na sietnicu, tvorbou premakulárnej trakčnej membrány, proliferatívnou vitreopatiou, ktoré sú výsledkom dlhodobého pôsobenie krvácania pod MLI [7,9]. V prípade, že MLI je bazálna membrána Muellerových buniek, krvácanie pod MLI je krvácaním do neuroretiny [12] a musíme dôrazne poznamenať, že v súčasnom období čakať na spontánne resorbovanie nie je akceptovateľné. Laserová drenáž alebo membranotómia umožní uvoľnenie krvácania do dutiny sklovca s jej postupným vstrebávaním [4,7,13]. V sledovanom období po tomto výkone je v literatúre popísaných niekoľko komplikácií ako napr. tvorba epimakulárnej membrány, vývoj diery makuly, amócia sietnice a ďalšie [10,16]. Histologické nálezy sekundárnych epimakulárnych membrán získaných operačne po laserovej drenáži potvrdili nález intracelulárnych železných a hemosiderínových depozitov a jadier v jemných gliálnych epiretinálnych membránach [10]. Rekombinovaný tkanivový plazminový aktivátor v kombinácii s intravitreálne podaným expanzným plynom sa používa pri krvácaní pod centrálnu oblasť sietnice napr. pri vekom podmienenej degenerácii makuly [6,8]. Podobne sa s úspechom môže táto technika použiť pri krvácaní pod MLI [15]. Spolu s literárnymi údajmi [2, 12] a v zhode s našimi výsledkami sa PPV so zlúpnutím MLI a odsatím krvácania javí ako efektívna, rýchla a pri použití bezstehovej 23 guage PPV bezpečná operačná liečba krvácania pod MLI. V našom súbore sme počas operácii alebo v pooperačnom období nezaznamenali vážne komplikácie ako napr. trhliny sietnice, amóciu sietnice, enoftalmitídu, proliferatívnu vitreo-retinopathiu, sekundárnu tvorbu alebo vývoj epimakulárnej membrány.
Záver
Krvácanie pod vnútornú hraničnú membránu sietnice postihuje mladšie vekové skupiny v aktívnom veku, pričom etiologicky sa jedná o širokú škálu klinických jednotiek. Títo pacienti potrebujú rýchlu zrakovú rehabilitáciu t.j. úspešnú anatomickú úpravu, čo dáva predpoklad k rýchlej obnove zrakových funkcií. Chirurgická liečba cestou pars plana vitrektómie so zlúpnutím vnútornej hraničnej membrány sietnice pri krvácaní pod vnútornú hraničnú membránu sietnice je bezpečná, rýchla a efektívna metóda, umožňuje rýchlo sa vrátiť pacientom do pracovného procesu, rodinného života a sociálneho štandardu.
Do redakce doručeno dne: 18. 6. 2012
Do tisku přijato dne: 30. 8. 2012
Doc. MUDr. Vladimír Krásnik, PhD.
Klinika Oftalmológie LFUK a UNB
Nemocnica Ružinov
Ružinovská 6
826 06 Bratislava
e-mail: krasnik@ru.unb.sk
Sources
1. Bhatnagar, A., Wilkinson, L. B., Tyagi, A. K., Willshaw, H. E.: Subinternal Limiting Membrane Hemorrhage With Perimacular Fold in Leukemia. Arch Ophthalmol, 129; 2009 : 1548–1550.
2. De Maeyer, K., Van Ginderdeuren, R., Postelmans, L., Stalmans, P., Van Calster, J.: Sub-inner limiting membrane haemorrhages: causes and treatment with vitrectomy. Br J Ophthalmol. 91; 2007 : 869–872.
3. Friedman, S. M., Margo, C. E.: Bilateral Subinternal Limiting Membrane Hemorrhage with Terson Syndrome. Am J Ophthalmol, 124; 1997 : 850–851.
4. Gabel, V.P., Birgruber, R., Gunther-Koszka, H., Puliafito, C.A.: Nd:YAG Laser Photodisrubtion of Hemorrhagic Detachment of the Internal Limiting Membrane. Am J Ophthalmol, 107; 1989 : 33–37.
5. Gass, J.M.D.: Traumatic retinopathy. V Stereoscopic atlas of macular diseases: diagnosis and treatment. St. Louis, Mmosby, 1997 : 737–774.
6. Hesse, L., Schmidt, J., Kroll, P.: Management of acute submacular hemorrhage using recombinant tissue plasminogen activator and gas. Graefe’s Arch Clin Exp Ophthalmol, 237; 1999 : 273–277.
7. Heydenreich, A.: Treatment of preretinal haemorrhages by means of photocoagulation. Klin Monatsbl Augenheilkd, 163; 1973 : 671–676.
8. Chen, G.W., Moshfeghi, A.A.: Surgical management of massive submacular hemorrhage. Retina today, 7; 2012 : 40–44.
9. Kuhn, F., Morris, R., Witherspoon, C.D., et al.: Terson syndrome. Results of vitrectomy and the significance of vitreous hemorrhage in patients with subarachnoid hemorrhage. Ophthalmology, 105; 1998 : 472–477.
10. Kwok, A. H. K., Lai, T. Y. Y., Chan, N. R.: Epiretinal Membrane Formation with Internal Limiting Membrane Wrinkling after Nd:YAG Laser Membranotomy in Valsalva Retinopathy. Am J Ophthalmol, 136; 2003 : 763–766.
11. Mayer, C.H, Mennel, S., Rodrigues, E.B., et al.: Persistent premacular cavity after membranotomy in valsalva retinopathy evident by optical coherence tomography. Retina, 26; 2006 : 116–118.
12. Mennel, S.: Subhyaloidal and macular haemorrhage: localisation and treatment strategies. Br J Ophthalmol, 91; 2007 : 850–852.
13. Raymond, L. A.: Neodynium: YAG Laser Treatment for Hemorrhages under the Internal Limiting Membrane and Posterior Hyaloid Face in the Macula. Ophthalmology, 102; 1995 : 406–411.
14. Shukla, D., Naresh, K. B., Kim, R.: Optical Coherence Tomography Findings in Valsalva Retinopathy. Am J Ophthalmol, 140; 2005 : 134–136.
15. Schmitz, K., Kreutzer, B., Hitzer, S., et al.: Therapy of subhyaloidal hemorrhage by intravitreal application of rtPA and SF(6) gas. Br J Ophthalmol, 84; 2000 : 1324–1325.
16. Ulbig, M. W., Mangouritas, G., Rothbacher, H. H., Hamilton, A. M. P., McHugh, J. D.: Long-term Results After Drainage of Premacular Subhyaloid Hemorrhage Into the Vitreous With a Pulse Nd:YAG Laser. Arch Ophthalmol, 116; 1998 : 1465–1469.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2012 Issue 4-
All articles in this issue
- Photodynamic Therapy with Verteporfin in Treatment of Myopic Neovascular Choroideal Membranes
- Sub-internal Limiting Membrane Haemorrhage Treated by Pars Plana Vitrectomy
- Corneal Foreign Bodies in Children
- Perforated Punctum Plugs in Treatment Lacrimal Punctal Stenosis
- Efficacy and Tolerability of Preservative-free Tafluprost 0.0015 % in the Treatment of Glaucoma and Ocular Hypertension
- Choroidal Melanoma Stage T1 – Comparison of the Planning Protocol for Stereotactic Radiosurgery and Proton Beam Irradiation
- Extrascleral Overgrowth of Malignant Choroidal Melanoma after Endoresection
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Sub-internal Limiting Membrane Haemorrhage Treated by Pars Plana Vitrectomy
- Perforated Punctum Plugs in Treatment Lacrimal Punctal Stenosis
- Efficacy and Tolerability of Preservative-free Tafluprost 0.0015 % in the Treatment of Glaucoma and Ocular Hypertension
- Extrascleral Overgrowth of Malignant Choroidal Melanoma after Endoresection
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

