-
Medical journals
- Career
Spontánne uzavretie idiopatickej diery makuly (prezentácia 4 prípadov)
Authors: B. Lipková 1; A. Liesnerová 1; Z. Šustykevičová 2; V. Krásnik 3
Authors‘ workplace: Očné oddelenie FNsP, Žilina, primár MUDr. Michal Štubňa 1; Očná klinika FN, Trenčín, prednosta MUDr. Marek Káčerik 2; Klinika oftalmológie LF UK a UNB nemocnica Ružinov, Bratislava, prednosta doc. MUDr. Vladimír Krásnik, PhD. 3
Published in: Čes. a slov. Oftal., 67, 2011, No. 5-6, p. 165-168
Category: Case Reports
Overview
Cieľ:
Popísať prípady spontánneho uzavretia idiopatickej diery makuly.Materiál a metodika:
Retrospektívne sa v OCT nálezoch pátralo po prípadoch uzavretia diery makuly a podľa zdravotnej dokumentácie sa overovalo, či sa jednalo o idiopatické diery a ich spontánne uzavretie.Výsledky:
Autori prezentujú dva prípady uzavretia diery makuly v štádiu IB, pričom v jednom prípade sa po 15 mesiacoch pôvodne zatvorená diera znovu otvorila, a to v plnej hrúbke. V ďalších dvoch prípadoch sa uzavrela diera makuly v štádiu II – jedenkrát po ablácii zadného sklovca po operácii katarakty a raz po celkom spontánnom odlúčení zadného sklovca.Záver:
Na troch pracoviskách sa zdokumentovali v priebehu takmer štyroch rokov štyri prípady spontánneho uzavretia diery makuly. To je dôvod, prečo predpokladáme, že tento proces nie je až tak zriedkavý, ako sa zdá podľa literatúry.Kľúčové slová:
idiopatická diera makuly, spontánne uzavretie idiopatickej diery makuly, OCT, ablácia zadnej kôry sklovcaV skrátenej verzii prednesené na kongrese Slovenskej oftalmologickej spoločnosti v Bojniciach 7. októbra 2011
Úvod
Prvá zmienka o diere makuly (DM) pochádza od Knappa z r. 1869, ktorý pozoroval pacienta s anamnézou traumy a následným zakrvácaním makuly. Johnson a Gass chronologicky popísali vývoj idiopatickej diery makuly (IDM) na základe zmien sklovca, sklovcovomakulárneho rozhrania a zmien makuly. Tento vývoj je rozdelený do 4 štádií alebo stupňov, pričom každý z nich je presne definovaný biomikroskopickým obrazom a anatomickou zmenou [11].
Porozumenie mechanizmu vývoja diery makuly za posledné roky výrazne pokročilo. Predisponujúcim faktorom jej vzniku je involučné stenšenie makuly. Predpokladá sa podiel predozadnej, a najmä tangenciálnej trakcie fovey zadnou kôrou sklovca. Predozadná trakcia môže byť dôsledkom dynamických trakčných síl na abnormálne perzistujúce vitreofoveálne spojenie, ktoré vzniká následkom anomálnej perifoveálnej separácie sklovca [1, 8, 18]. Tangenciálna trakcia môže nastať kontrakciou prefoveálnej kôry sklovca následkom invázie a proliferácie Műllerových buniek [2, 9].
V prípade vitreofoveálnej separácie počas vývoja diery makuly uvoľnenie trakcie môže viesť k regresii cysty, ale uzavretie už vzniknutej diery v plnej hrúbke je relatívne neobvyklé [5].
Väčšina prípadov diery makuly je idiopatických, ostatné vznikajú v súvislosti s vysokou myopiou, po operáciách zadného segmentu, pri venóznych oklúziách, pri diabetickej retinopatii, po úraze či expozícii laserom [2].
Pôvodne slúžil k dôkazu diery makuly len klinický nález a metóda vyšetrenia Watzkeho Allenovho príznaku svetlom štrbinovej lampy, test laserovým svetlom, prípadne kampimetria či mikroperimetria. [11] Neskôr uvedená OCT je výkonná, neinvazívna, nonkontaktná technika, ktorá zobrazuje prierez fovey s vysokou rozlišovacou schopnosťou. Poskytuje náhľad do patogenézy vývoja diery makuly a aj jej mechanizmu úpravy po operačnej liečbe. Jednoznačne rozlíši dieru makuly v plnej hrúbke, v parciálnej hrúbke – vonkajšia a vnútorná, pseudodieru a cysty. OCT tiež klasifikuje štádiá diery makuly a má význam pre sledovanie vitreofoveálneho rozhrania druhého oka u pacientov s dierou makuly na prvom oku [2]. Mikroperimetria dokumentuje funkčné postihnutie a prípadné zlepšenie po úspešnej operácii diery makuly.
Materiál a metodika
Retrospektívne sme v OCT nálezoch pátrali po prípadoch uzavretia DM a podľa zdravotnej dokumentácie sme overovali, či sa jednalo o idiopatické prípady DM a ich spontánne uzavretie. Všetci pacienti v našom súbore boli vyšetrení na OCT prístroji Stratus Zeiss. V období od roku 2007 do septembra roku 2011 boli zaznamenané nasledovné štyri prípady uzavretia diery makuly. Na základe zdravotnej dokumentácie sa autori presvedčili, že sa jednalo o spontánne uzavretia idiopatických dier makuly. K štatistickému spracovaniu nám chýbajú kompletné demografické parametre (prevalencia, incidencia všetkych nálezov DM), aby sme mohli tieto prípady zovšeobecniť a štatisticky vyhodnotiť.
Kazuistiky
Pacient č. 1
68-ročnému pacientovi bolo pri biomikroskopickom vyšetrení tesne pred operáciou katarakty zistené prejasnenie v centrálnej krajine makuly ľavého oka. Pacient negoval úraz. Prišiel informovaný, že všetky jeho zrakové ťažkosti ako zahmlenie a pokrivenie obrazu vymiznú po operácii. Cieleným vyšetrením pacient potvrdil metamorfopsie na Amslerovej mriežke a mal pozitívny Allen Watzkeho fenomén aj test stopou vodiaceho lúča. OCT potvrdilo dieru makuly v štádiu II s pseudooperkulom. Predoperačná centrálna zraková ostrosť 0,3 sa pooperačne zlepšila na 0,5 v prvý pooperačný deň. Pri kontrole po 3 týždňoch bola zistená zraková ostrosť 1,0, aj vymiznutie metamorfopsií. Biomikroskopicky bola evidentná ablácia zadného sklovca a OCT dokumentovalo uzavretie IDM. Po 15 mesiacoch bol stabilizovaný OCT nález aj centrálna zraková ostrosť.
Image 1. OCT nález diery makuly s pseudooperkulom v štádiu II u pacienta č. 1 v deň operácie katarakty 
Image 2. OCT nález u pacienta č.1 nasledujúci deň po operácii katarakty so zobrazením priblíženia okrajov neurosenzorickej sietnice a pravdepodobne s nakopením glie na vnútornom povrchu sietnice, stále je evidentná vitreoretinálna adhézia s trakciou 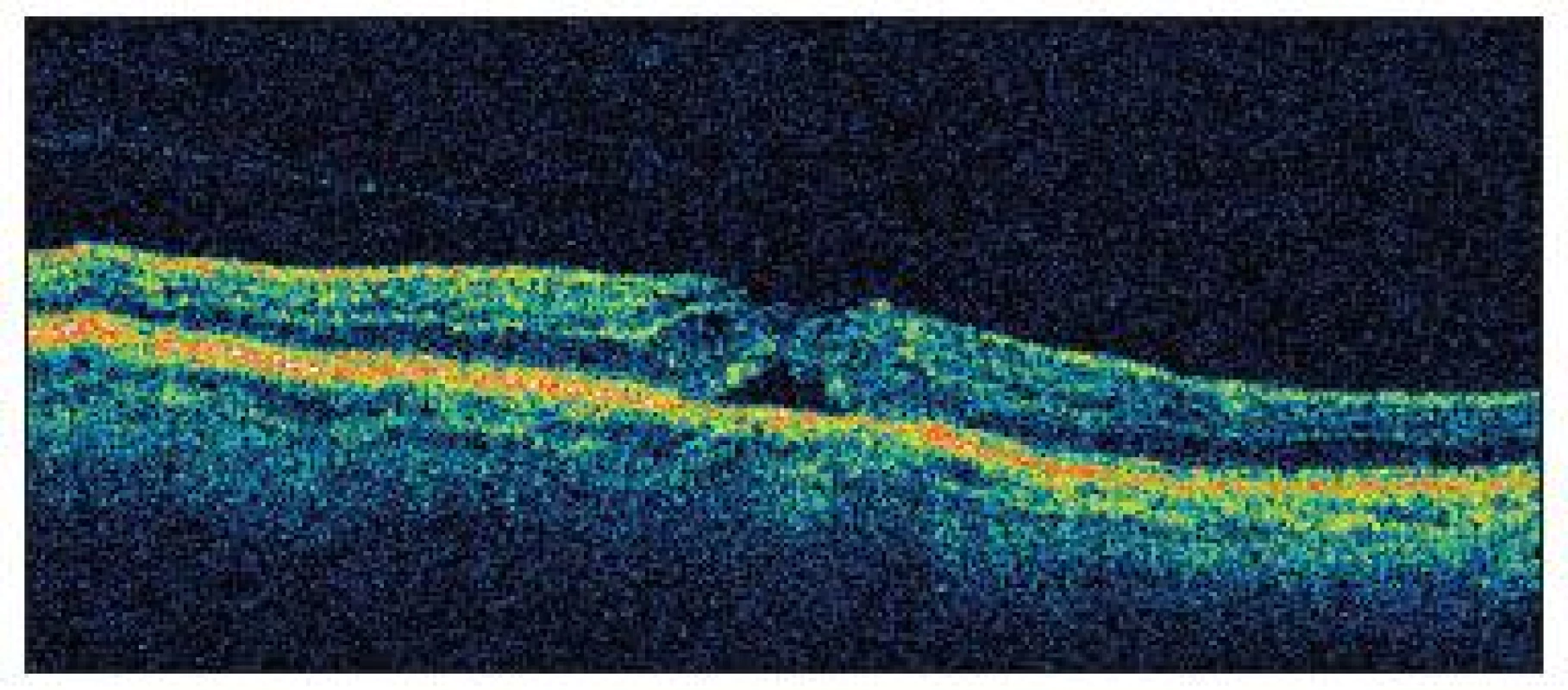
Image 3. OCT mesiac po operácii katarakty u pacienta č. 1 znázorňuje kompletné uzavretie diery makuly a takmer úplnú rekonštrukciu architektúru fovey, tesne vedľa umba foveoly sa zobrazuje hyperreflektívny prúžok, ktorý môže predstavovať zvyšok tkaniva po uvoľnení vitreoretinálnej adhézie 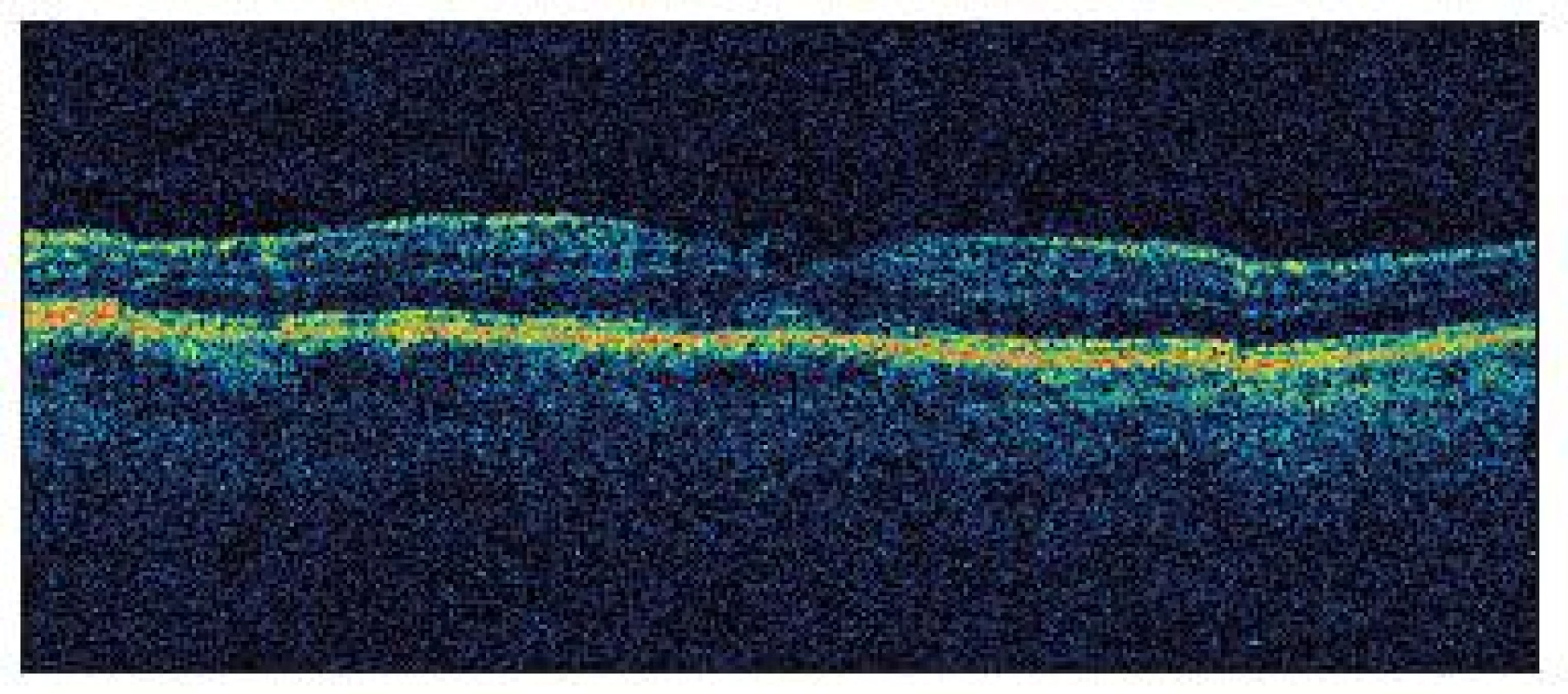
Image 4. Po 15 mesiacoch je na OCT u pacienta č. 1 prítomná mierne deformovaná foveolárna depresia, pričom sa už nezobrazuje žiadny zvyšok po vitreomakulárnej adhézii 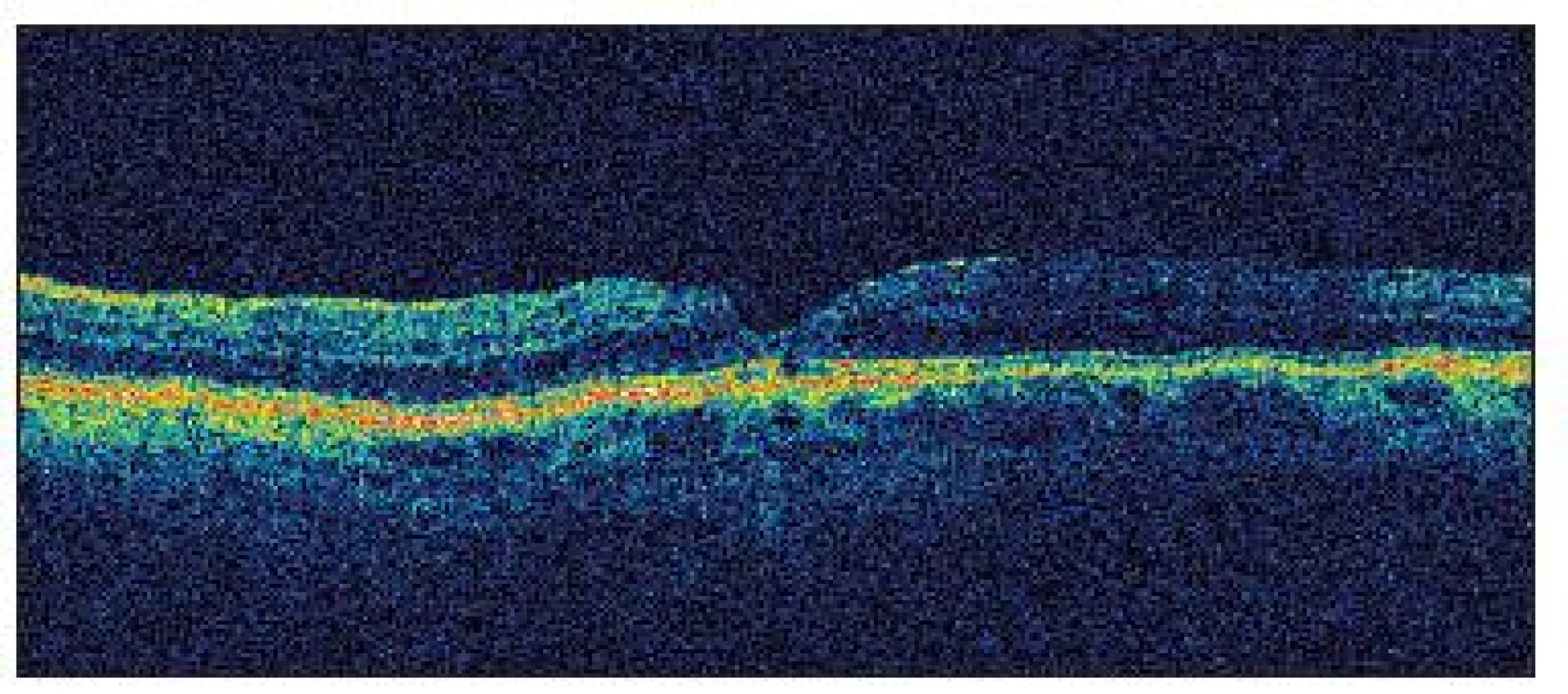
Pacient č. 2
69-ročná pacientka sa sťažovala na zhoršenie videnia ľavého oka trvajúce asi pol roka, vnímala vypadávanie písmen, zvlnenie čiar Amslerovej mriežky. Centrálna zraková ostrosť ľavého oka bola 0,66. Biomikroskopicky sa zistil na očnom pozadí vľavo nález bledožltého ložiska v mieste foveoly, foveolárny reflex bol nevýbavný, oploštený. OCT dokumentovalo dieru makuly IB štádia.
Image 5. OCT zobrazuje u pacientky č. 2 anomálnu abláciu zadného sklovca v oblasti foveoly s úponom sklovca, ktorý ťahá vytrhnutý prúžok neuroretiny, oploštenie foveálnej depresie a cystoidnú zmenu v hĺbke neuroretiny a tiež narušenie kontinuity vrstvy junkcie fotoreceptorov nad pigmentovým epitelom sietnice 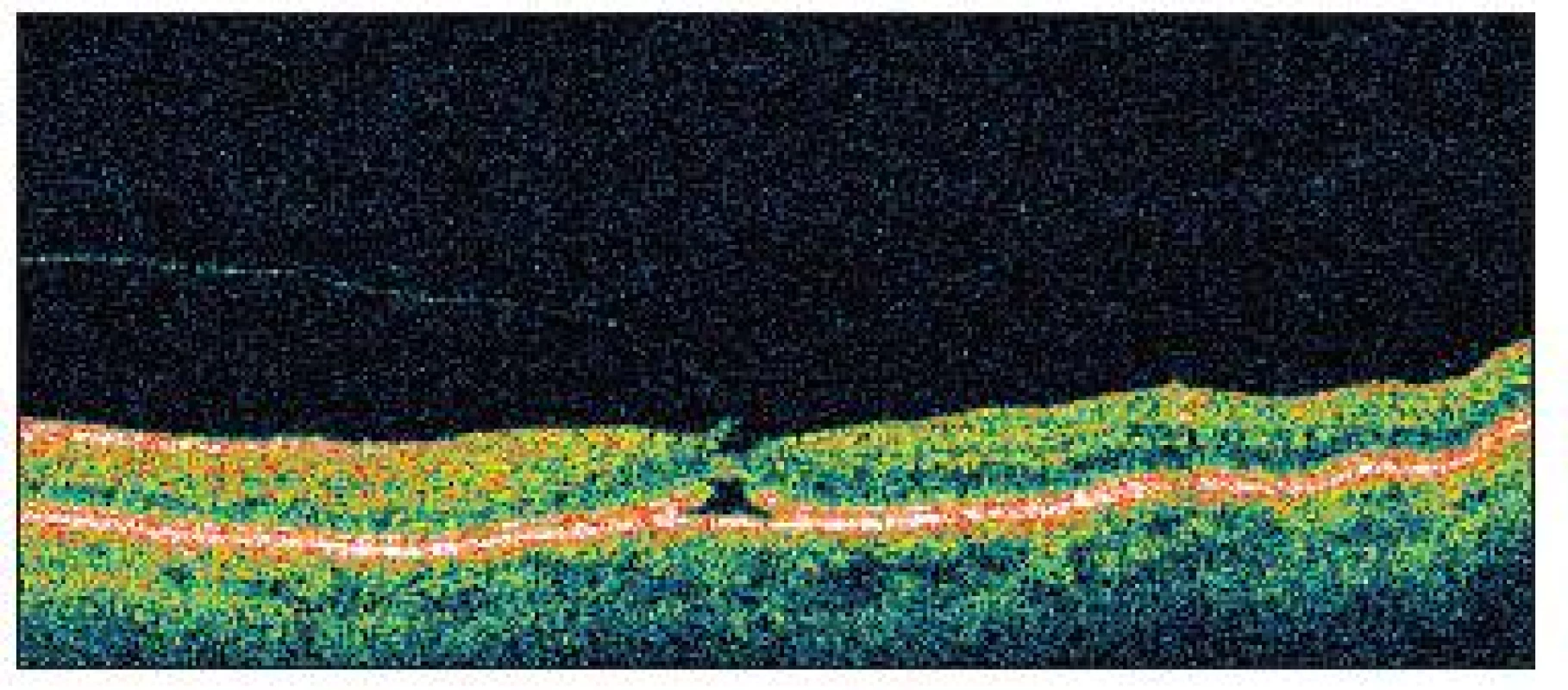
Pri kontrole o pol roka sa pacientke zmiernili metamorfopsie, centrálna zraková ostrosť sa nezmenila, ostala 0,66. OCT zobrazilo čiastočné uvoľnenie vitreoretinálnej adhézie a tým ústup trakcie.
Image 6. OCT znázorňuje u pacientky č. 2 správnu architektúru fovey s prítomnou vitreomakulárnou adhéziou bez trakcie 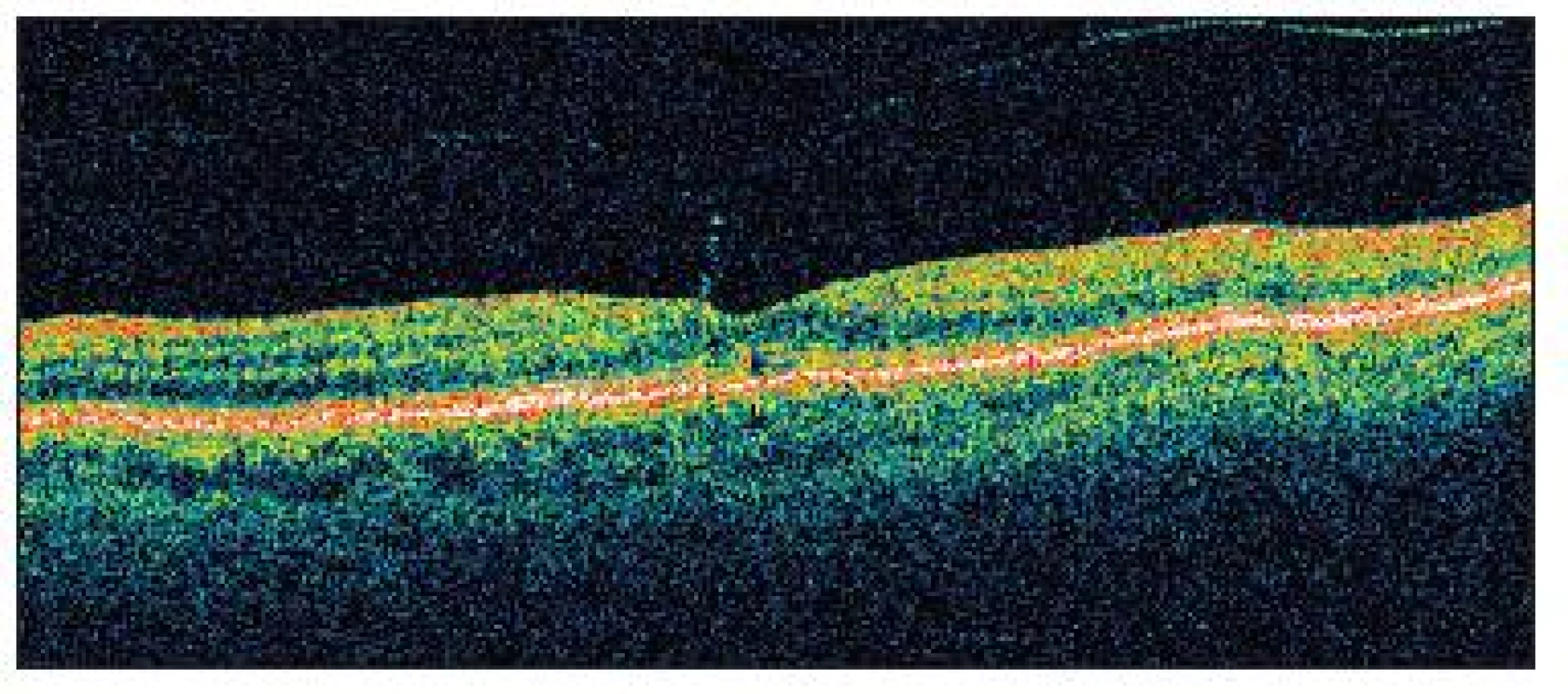
O 14 mesiacov po prvom vyšetrení pacientka udala, že videnie ľavého oka je bez ťažkostí. Centrálna zraková ostrosť sa upravila na 1,0 a biomikroskopicky bol evidentný foveolárny reflex.
Image 7. OCT u pacientky č. 2 po 14 mesiacoch od prvého vyšetrenia znázorňuje správnu architektúru fovey a abláciu zadného sklovca s hyperreflektívnym tkanivom, zrejme zvyšok po vitreomakulárnej adhézii snáď aj s ostrovčekom neurosenzorickej sietnice 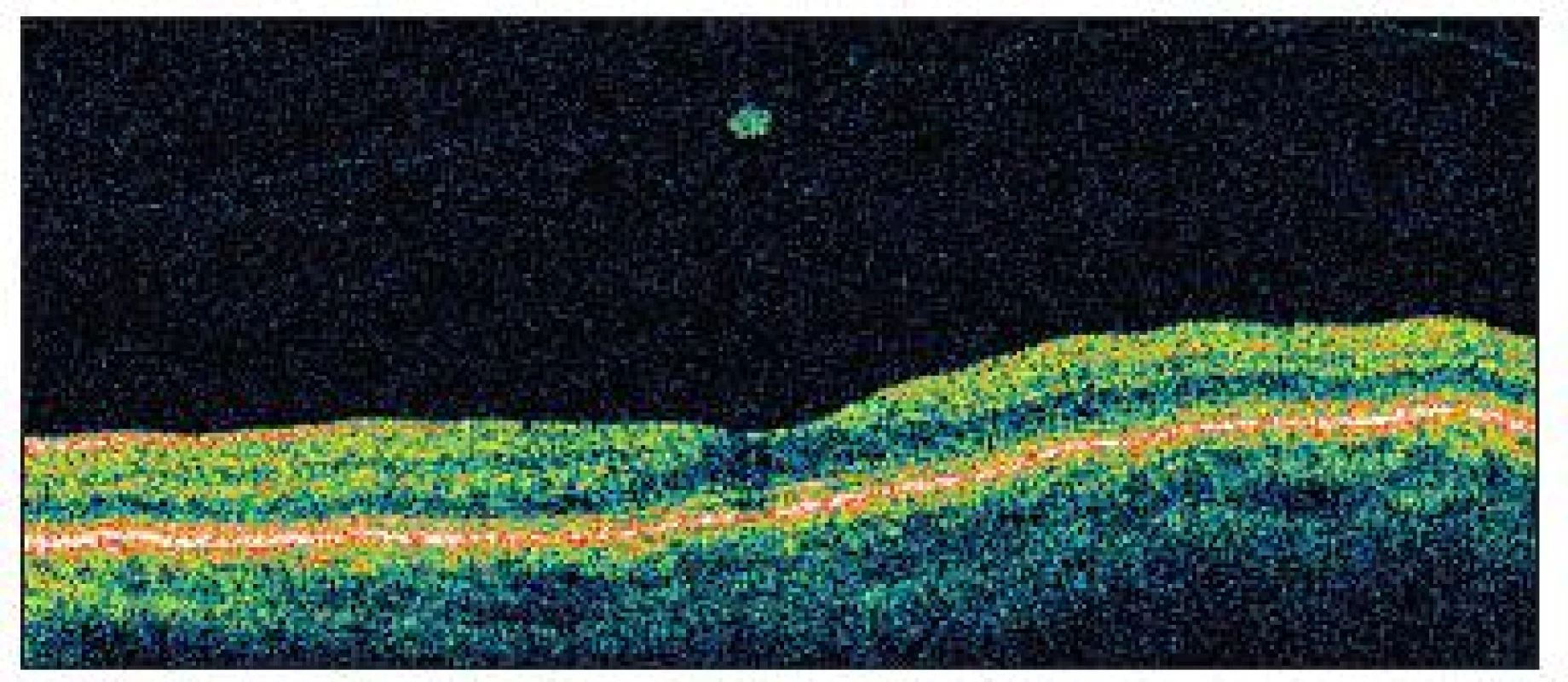
Pacient č. 3
U 71-ročnej pacientky s centrálnou zrakovou ostrosťou 0,1 s dierou makuly IB štádia sa po spontánnom odtrhnutí zadného kortexu diera uzavrela, pričom centrálna zraková ostrosť sa zlepšila len diskrétne na 0,2. Po ďalších 19 mesiacoch sa diera spontánne znovu otvorila. Pacientka sa stratila z ďalšieho sledovania.
Image 8. OCT dokumentuje u pacientky č. 3 nadvihnutie sietnice zrejme následkom trakcie sklovcom, ktorý je upevnený v oblasti centra foveoly, sietnica je cystoidne zmenená 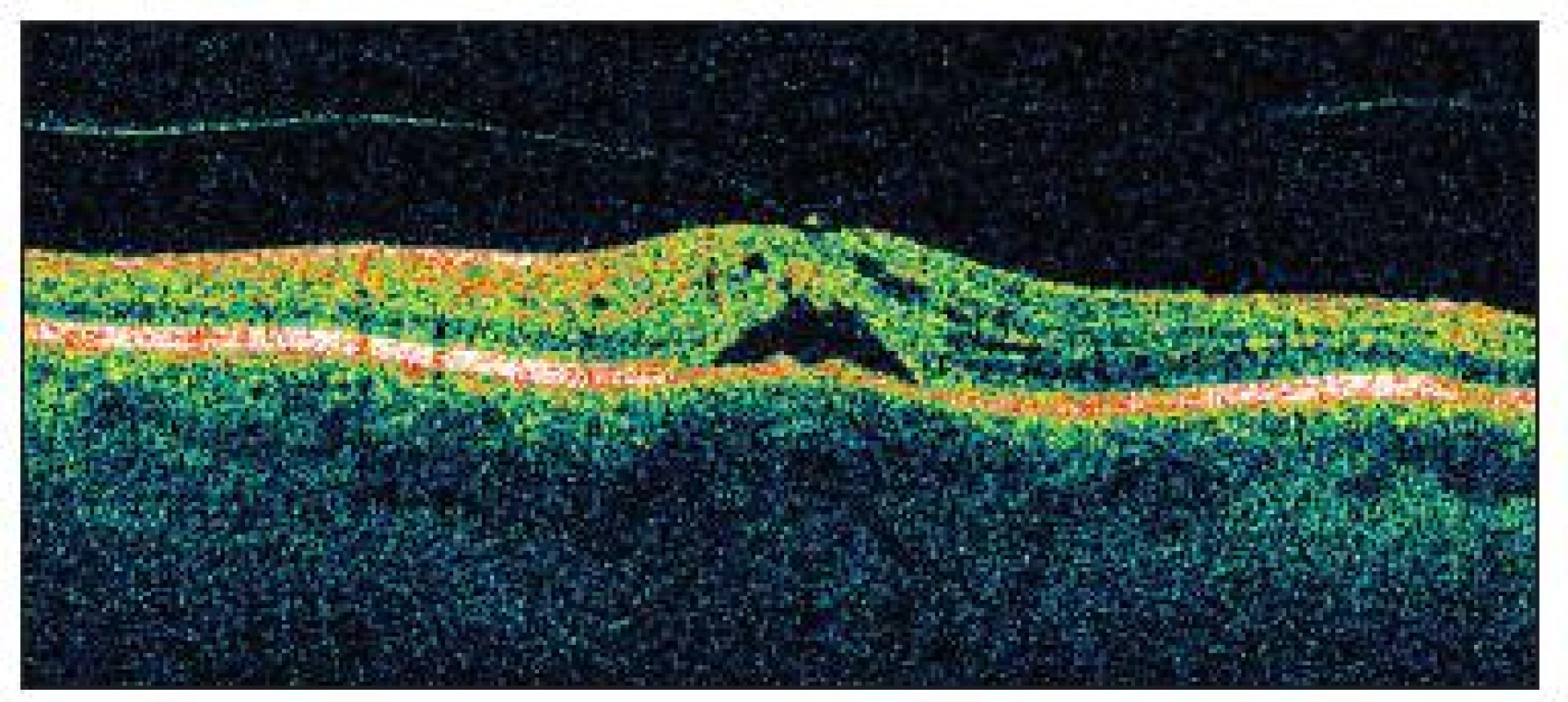
Image 9. OCT dokumentuje u pacientky č. 3 správnu architektúru fovey a flotujúcu zadnú kôru sklovca s drobným zahustením po vitreo- makulárnej adhézii, eventuálne aj s kúskom neurosenzorickej sietnice 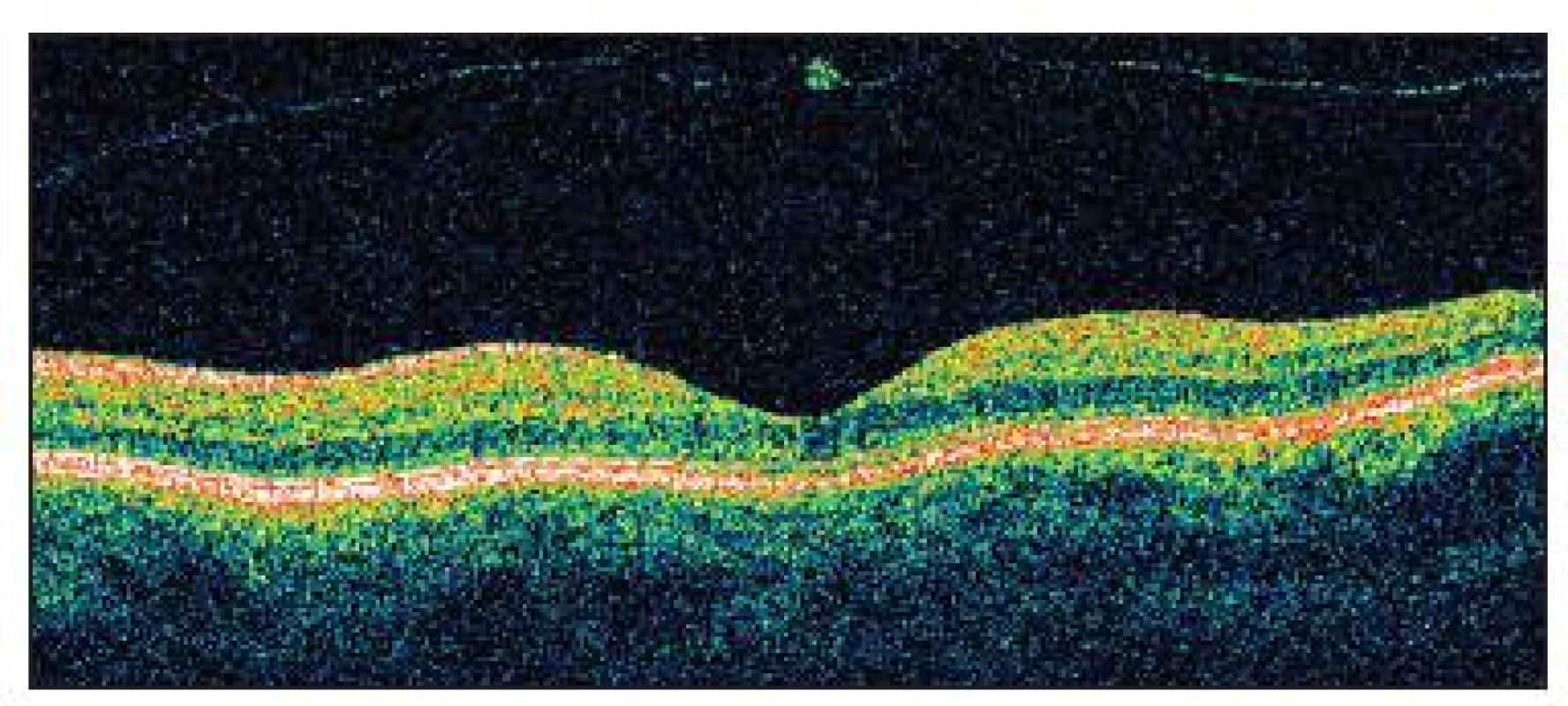
Image 10. OCT znázorňuje dieru makuly v plnej hrúbke a cystoidným zhrubnutím jej okrajov a podobne ako na predchádzajúcom obrázku zadnú kôru sklovca 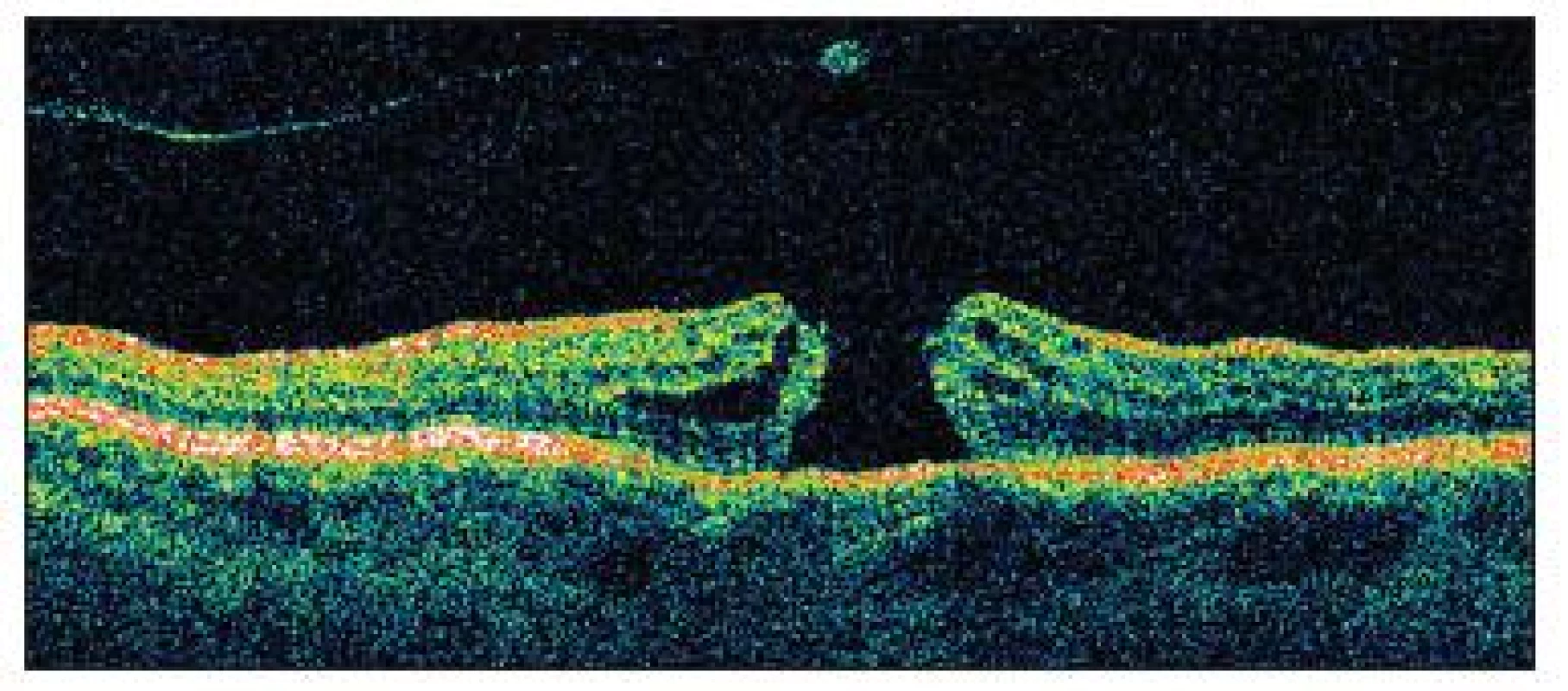
Pacient č. 4
76-ročný muž s centrálnou zrakovou ostrosťou 0,3 bol objednaný k operácii diery makuly II. štádia, pričom OCT zobrazovalo uvoľnenie zadného sklovca aj s pseudooperkulom. Keď prišiel na operáciu, diera bola spontánne uzavretá, centrálna zraková ostrosť sa mierne zlepšila na 0,4. Pacient podstúpil len operáciu katarakty s implantáciou umelej vnútroočnej šošovky a centrálna zraková ostrosť dosiahla hodnotu 0,7.
Image 11. OCT obraz diery makuly II. štádia s evidentnou abláciou zadnej kôry sklovca s operculom a s cystoidným zhrubutím okrajov neurosenzorickej sietnice u pacienta č. 4 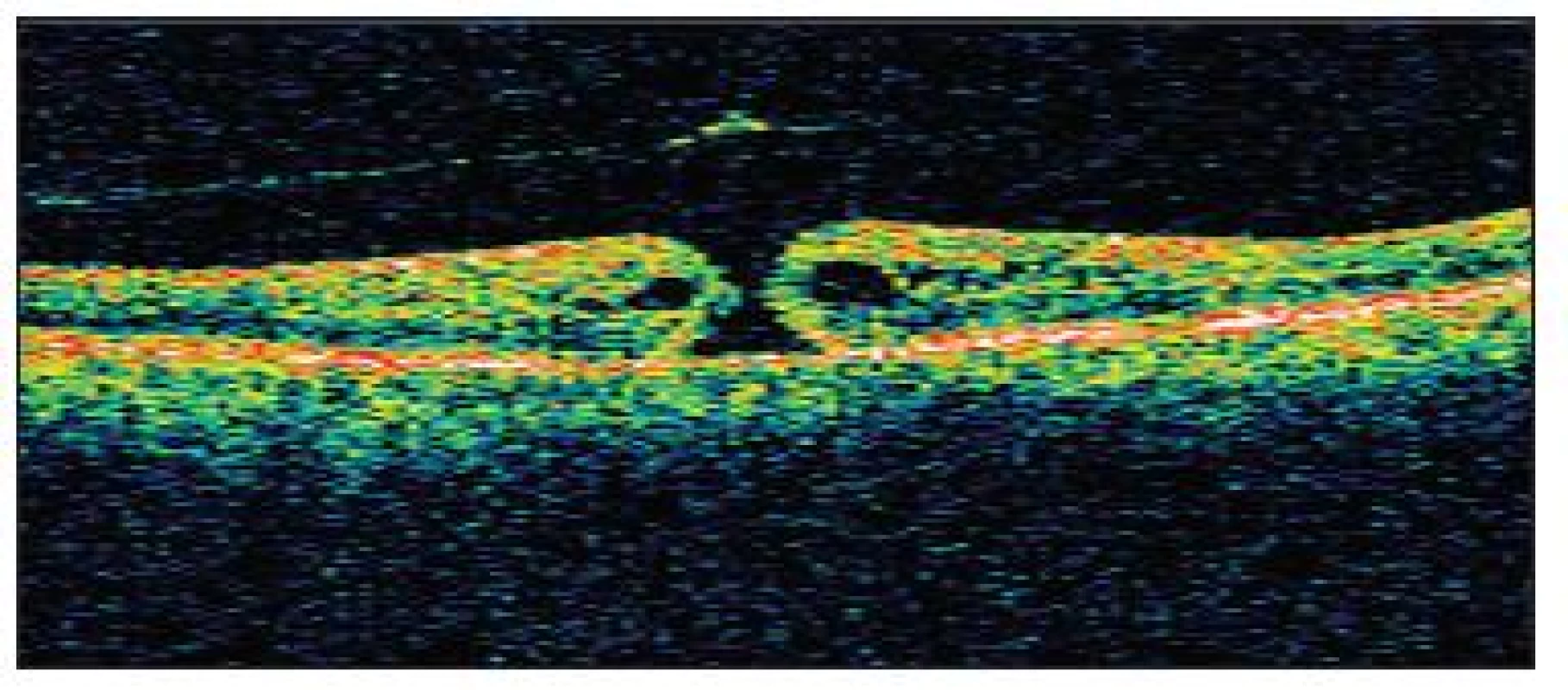
Image 12. OCT obraz uzavretej diery sietnice bez zmeny nálezu uvoľnenej zadnej kôry sklovca u pacienta č. 4 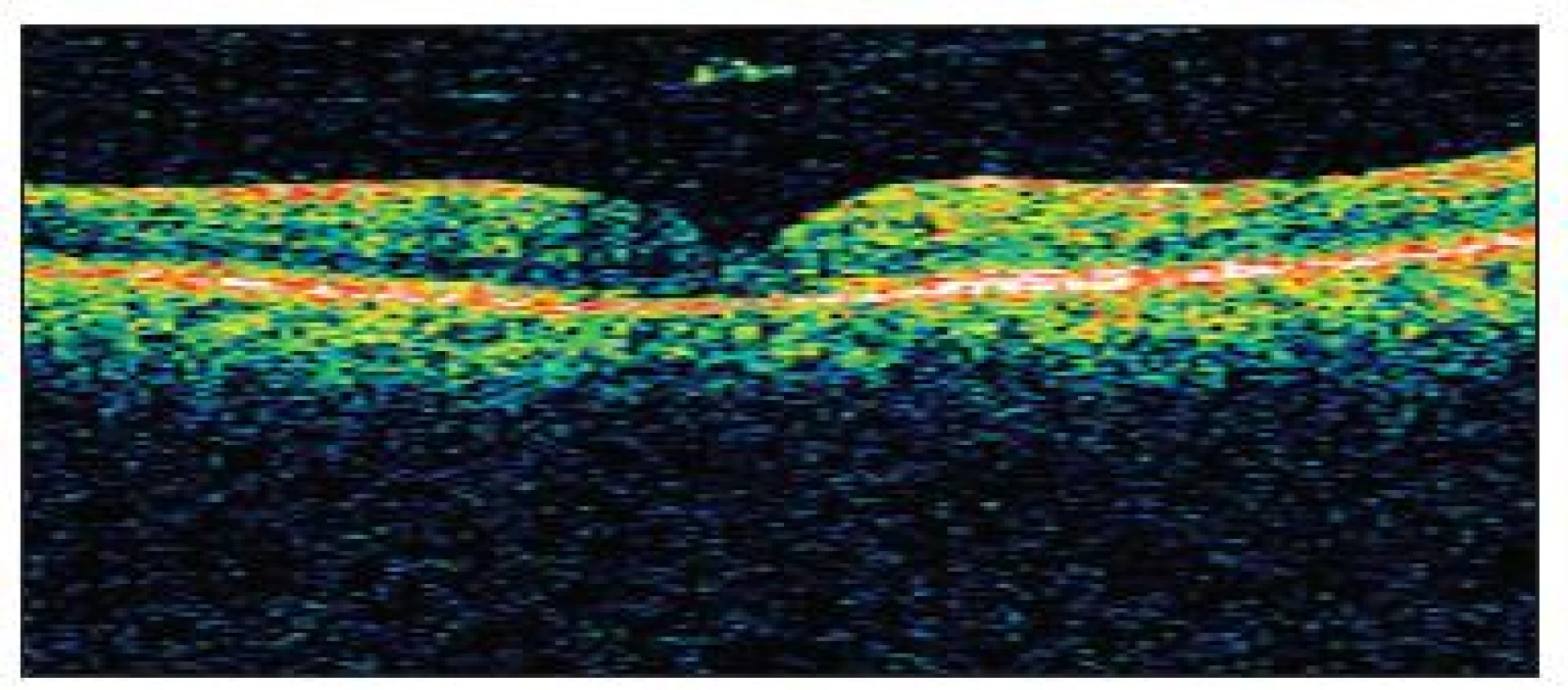
Výsledky
Table 1. Sumarizácia sledovaných parametrov 
Diskusia
V literatúre sa spomína pomerne často spontánne vymiznutie traumatickej diery makuly. Je možné hlavne u mladých ľudí [13, 14]. Prevalencia nie je dostatočne presne určená a podľa rôznych autorov sa pohybuje od 10 do 66,6 %. Tiež sú rôzne údaje ohľadom časového intervalu medzi diagnózou traumatickej diery makuly a jej uzavretím. Udávajú sa medzi 1 týždňom až 6 mesiacmi [4].
Prirodzený vývoj IDM predstavuje nárast jej veľkosti a stupňa.
K spontánnemu uzavretiu IDM dochádza podľa Landolfiho v 3–6 % počas doby sledovania 6 rokov, celkom vzácne v prípade jej bilaterálneho výskytu [12, 15].
V štúdii Eye Diseases Case Control Study Group (EDCSS) sledovali súbor 198 očí s IDM, v 20 % 3 roky, v 49 % 3–4 roky a v 31 % viac ako 6 rokov. V 11 % išlo o bilaterálne postihnutie. Počas doby sledovania sa IDM objavila na druhom oku v skupine do 3 rokov v 4,3 %, do 5 rokov v 6,5 % a nad 6 rokov v 7,1 % prípadov. Spontánne uzavretie IDM sa nepozorovalo v termíne do 3 a 5 rokov. V skupine nad 6 rokov autori pozorovali spontánne uzavretie IDM v 10,3 % prípadov [11, 19].
Operačné riešenie IDM pars plana vitrektómiou (PPV) s peelingom membrana limitans interna (MLI) s tamponádou sietnice zriedeným expanzným plynom sa stalo spoľahlivým a efektívnym riešením nálezu diery makuly, či už idiopatickej alebo traumatickej. Zlepšenie centrálnej zrakovej ostrosti po operácii diery makuly nemusí byť výrazné napriek úspešnému uzavretiu diery. Je to následkom poškodenia komplexu sietnice, jej pigmentového epitelu a priľahlej choroidey.
Boli navrhnuté 4 možné mechanizmy spontánneho uzavretia diery makuly:
- uvoľnenie trakcie na okraje diery makuly a foveu abláciou zadnej kôry sklovca v perifoveálnej oblasti,
- proliferácia buniek, ktorá vyplní dieru,
- premostenie diery makuly neurosenzorickou sietnicou,
- uzáver diery kontraktilnou epiretinálnou membránou [7, 16].
U našich prvých troch pacientov zohráva úlohu v uzavretí IDM mechanizmus uvoľnenia anomálnej vitreofoveálnej trakcie po kompletizácii ablácie zadného sklovca, pričom u druhej pacientky pravdepodobne aj s účasťou premostenia diery makuly neurosenzorickou sietnicou.
V prípade štvrtého pacienta bola spontánna ablácia zadného sklovca už v čase zistenia IDM prítomná, hoci nie kompletná (nebol pozorovaný Weissov prstenec). To znamená, že v patomechanizme jej uzavretia zohrala úlohu proliferácia buniek, ktorá vyplnila dieru a premostenie diery makuly neurosenzorickou sietnicou. Jej vývoj sa však na OCT nepodaril zachytiť.
U traumatickej diery je vhodné vyčkať s operáciou aj niekoľko týždňov pre relatívne veľkú pravdepodobnosť jej uzavretia. Keďže možnosť spontánneho uzáveru IDM je vzácna, nedoporučujeme odkladať jej operačné riešenie. Čím dlhšie diera perzistuje, tým sa zhoršuje nádej na funkčnú úpravu [14, 16].
Perspektívnou liečbou DM možno bude intravitreálna aplikácia mikroplazmínu. V klinickej štúdii MIVI-IIT sa pozorovalo pri dávke 125 mikrogramov opakovanej trikrát uvoľnenie vitreomakulárnych adhézií u 58 % pacientov v termíne 28 dní po poslednej injekcii, pričom ostal hladký povrch sietnice bez morfologickej alterácie [17]. Po jedinej dávke mikroplazmínu nebolo potrebné vykonať operáciu pre trakčnú vitreoretinálnu makulopatiu u 31 % očí. V blízkej budúcnosti bude realizovaná klinická štúdia: Ocriplasmin for Treatment for Symptomatic Vitreomacular Adhesion Including Macular Hole (OASIS) [3].
Záver
Spontánne uzavretie IDM je zriedkavé, ale možné. Na troch pracoviskách sme zdokumentovali v priebehu takmer štyroch rokov štyri prípady spontánneho uzavretia IDM. To je dôvod, prečo predpokladáme, že tento proces nie je až tak zriedkavý, ako sa zdá podľa literatúry. Ani na jednom zo zúčastnených pracovísk nie je technicky možné zistiť prevalenciu a incidenciu IDM ani jej spontánneho uzavretia z prístrojov OCT alebo z dostupnej dokumentácie.
Na rozdiel od traumatickej DM, kedy je vhodné vyčkať s operáciou aj niekoľko týždňov pre relatívne veľkú pravdepodobnosť jej uzavretia, u IDM je možnosť spontánneho uzavretia vzácna, a preto nedoporučujeme odkladať jej operačné riešenie. Čím dlhšie diera perzistuje, tým sa zmenšuje nádej na funkčnú úpravu.
Do redakce doručeno dne 18. 11. 2011
Do tisku přijato dne 1. 12. 2011
e-mail: blandina.lipkova@gmail.com
Sources
1. Azzolini C., Patelli F., Brancato R.: Correlation between optical coherence tomography data and biomicroscopic interpretation of idiopathic macular hole. Am J Ophthalmol 2001; 132(3): 348–355.
2. Bainbridge J., Herbert E., Gregor Z.: Macular holes: vitreoretinal relationships and surgical approaches. Eye 2008; 22 : 1301–1309.
3. Benz M.S., Packo K.H., Gonzalez V. et al.: A placebo-controlled trial of microplasmin intravitreous injection to facilitate posterior vitreous detachment before vitrectomy. Ophthalmology. 2010 Apr; 117(4): 791–797.
4. Bosch V., Mateo J., Lavilla-Garcia L. et al.: Spontaneous closure of full thickness traumatic macular hole. Arch Soc Esp Oftalmol. 2008; 83 : 325–327.
5. Ezra E., Gregor Z.J.: Surgery for idiopathic full-thickness macular hole: two-year results of a randomized clinical trial comparing natural history, vitrectomy, and vitrectomy plus autologous serum: Morfields Macular Hole Study Group Report no. 1. Arch Ophthalmol. 2004; 122(2): 224–236.
6. Ezra E., Munro P.M., Charteris D.G. et al.: Macular hole opercula. Ultrastructural features and clinicopathological correlation. Arch Ophthalmol. 1997; 115(11): 1381–1387.
7. Garcia P., Udaondo M., Amselem G. et al.: Spontaneous resolution of idiopathic macular hole type IV: Optical coherence tomography follow-up. Arch Soc Esp Oftalmol. 2006; 81 : 229–232.
8. Gaudric A., Haouchine B., Massin P. et al.: Macular hole formation: new data provided by optical coherence tomography. Arch Ophthalmol. 1999; 117(6): 744–751.
9. Gass J.D.: Idiopathic senile macular hole. Its early stages and pathogenesis. Arch Ophthalmol. 1988; 106(5): 629–639.
10. Gass J.D.: Muller cell cone, an overlooked part of the anatomy of the fovea centralis: hypotheses concerning its role in the pathogenesis of macular hole and foveomacualar retinoschisis. Arch Ophthalmol. 1999; 117(6): 821–823.
11. Krásnik V.: Chirurgická liečba idiopatickej makulárnej diery. Čes a Slov Oftalmol. 1999; 6 : 377–383.
12. Landolfi M., Zarbin M.A., Bhagat N.: Macular holes. Ophthalmol Clin North Am. 2002 Dec; 15(4): 565–572.
13. Nasr M.B., Symeonidis C., Tsinopoulos I. et al.: Spontaneous traumatic macular hole closure in a 50-year-old woman: a case report. J Med Case Reports. 2011 Jul 6; 5 : 290.
14. Rizzo S., Patelli F., Chow D.R.: Vitreoretinal surgery. Berlin: Springer Verlag Berlin Heidelberg, 2009, ISBN 978-3-540-89589-9, p. 169.
15. Scassa C., Bruno M., Ripandelli G. et al.: Spontaneous closure of bilateral full thickness macular holes without surgery: an eleven-year follow-up. Eur Rev Med Pharmacol Sci. 2011 Jun; 15(6): 717–720.
16. Schweitzer K.D., García R.: Spontaneous closure of a stage III idiopathic macular hole. Can J Ophthalmol. 2007; 42 : 127–128.
17. Stalmans P., Delaey C., de Smet M.D. et al.: Intravitreal injection of microplasmin for treatment of vitreomacular adhesion: results of a prospective, randomized, sham-controlled phase II trial (the MIVI-IIT trial). Retina. 2010 Jul-Aug; 30(7): 1122–1127.
18. Tanner V., Chauhan D.S., Jackson T.L. et al.: Optical coherence tomography of the vitreoretinal interface in macular hole formation. Br J Ophthalmol. 2001; 85(9): 1092–1097.
19. The eye disease case control study group: Risk factor for idiopathic macular hole. Am. J. Ophthalmol. 118, 1994, s. 754–761.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2011 Issue 5-6-
All articles in this issue
- Opacifikácia zadného puzdra pri dlhodobom sledovaní pacientov po implantácii hydrofilnej / hydrofóbnej šošovky Acri.Smart
- Metoda AquaLase – vliv na vznik sekundární katarakty a její bezpečnost
- Závislost nitroočního tlaku měřeného aplanační tonometrií, bezkontaktní tonometrií a TonoPenem na centrální tloušt’ce rohovky
- Příspěvek k vyšetřování funkce makulární krajiny při chirurgické léčbě idiopatické makulární díry
- Spontánne uzavretie idiopatickej diery makuly (prezentácia 4 prípadov)
- Minimální nález u pacienta s Bestovou chorobou podmíněnou mutací c.653G>A v genu BEST1
- Suprachoroidální hemoragie bez souvislosti s operačním výkonem
- Transkarunkulárna mediálna orbitotómia
- Porovnání keratometrických hodnot a excentricit rohovek u myopie, hypermetropie a emetropie
- Porovnanie vplyvu zmesi niektorých aminokyselín s antoglaukomatikami na VOT králikov (Prehľad výsledkov experimentálneho materiálu)
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Porovnání keratometrických hodnot a excentricit rohovek u myopie, hypermetropie a emetropie
- Minimální nález u pacienta s Bestovou chorobou podmíněnou mutací c.653G>A v genu BEST1
- Metoda AquaLase – vliv na vznik sekundární katarakty a její bezpečnost
- Suprachoroidální hemoragie bez souvislosti s operačním výkonem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

