-
Medical journals
- Career
ZMENY V SIETNICI A V MAKULE PO OPERAČNEJ LIEČBE ODLÚPENIA SIETNICE
Authors: I. Svoreňová; P. Strmeň; Z. Oláh; V. Krásnik
Authors‘ workplace: Klinika oftalmológie LF Univerzity Komenského, Bratislava, prednosta prof. MUDr. Peter Strmeň, CSc.
Published in: Čes. a slov. Oftal., 65, 2009, No. 4, p. 120-123
Overview
Odlúpenie sietnice ohrozuje nielen centrálnu ostrosť zraku, ale zrakové funkcie vôbec. Úspešná operácia so znovu priložením odlúpenej sietnice je predpokladom obnovy morfológie s možnosťou návratu aj funkčného stavu sietnice. V sietnici sa počas odlúpenia rozvíjajú typické zmeny, ktoré moderná technika vyšetrení umožní podrobne analyzovať. To poskytuje podklad pre správny výber operačnej techniky. Z hľadiska prístupu k pooperačnému manažmentu je nevyhnutné venovať sa aj problematike zmien v sietnici a v makule po operačnej liečbe odlúpenia sietnice.
Kľúčové slová:
odlúpenie sietnice, stav sietnice a makuly po operácii odlúpenia sietniceÚVOD
Terapia odlúpenia sietnice (v ďalšom len OS) vrátane makuly patrí medzi urgentné operácie. Neskorá alebo nesprávna diagnostika a terapia má za následok trvalé zníženie až úplnú stratu ostrosti zraku na postihnutom oku, čo výrazne znižuje kvalitu života pacienta. Zdokonaľovanie vyšetrovacích metód, digitalizácia techniky a poznanie validity jednotlivých vyšetrení umožní nielen včasnú diagnostiku, ale aj výber vhodného operačného postupu OS. Súčasne tým získa aj základný predpoklad pre zachovanie čo najlepšej výslednej ostrosti zraku pacienta. Vzhľadom pre stálu aktuálnosť a závažnosť problematiky v publikácii sa predkladá komplexný náhľad na hodnotenie morfologických a funkčných nálezov po operáciách OS štandardne realizovaných na Klinike oftalmológie LF UK v Bratislave.
METABOLICKÉ ZMENY PRI ODLÚPENÍ SIETNICE
Počas OS a počas regeneračných zmien po znovupriložení sietnice sa deje mnoho metabolických zmien v bunkách sietnice. Müllerove bunky zvyšujú produkciu intermediárnych filament. Ďalšou známou zmenou je zmena biosyntézy RNA. Pri autoradiografickom značení buniek sa v priloženej sietnici označujú bunky, v ktorých prebieha syntéza RNA. V mieste OS sa znižuje značenie fotoreceptorov a Müllerovych buniek, čo dokazuje celkový pokles metabolickej aktivity na tomto mieste. V Müllerovych bunkách sa taktiež znižuje vychytávanie značených protilátok proti rôznym proteínom a enzýmom, čo dokazuje zníženie ich hladín. Mnoho regulačných peptidov, ako napríklad fibroblastový rastový faktor (FGF-1, FGF-2), majú významnú úlohu v regulácii metabolických i patologických pochodov v bunkách sietnice pri jej odlúpení (16).
VÝSLEDKY JEDNOTLIVÝCH TYPOV OPERÁCIE OS
V súčasnosti je len málo klinických randomizovaných štúdii, ktoré porovnávajú jednotlivé techniky medzi sebou, a tak v súčasnej dobe nie je ustálený názor na to, v ktorých indikáciach majú dané techniky svoje prednosti. Episklerálne impresné techniky boli desiatky rokov štandardom pri liečbe OS (1; 9). Vďaka rozvoju vitreoretinálnej chirurgie zaznamenala prudký nárast pars plana vitrektómia (v ďalšom len PPV) ako primárna operácia pri liečbe OS. PPV je v súčasnej dobe odporučená ako metóda prvej voľby u artefakických a afakických OS pre možnosť priameho ošetrenia patologických zmien sietnice, vitreoretinálneho rozhrania i sklovca (5).
Podľa súčasných údajov má primárna episklerálna operácia 90–97% úspešnosť pri „jednoduchej“ forme regmatogénneho OS (21; 18; 9). Iná štúdia ukazuje úspešnosť primárnej episklerálnej operácie po prvej operácii 86 %, po nutnej reoperácii 90 % (17). Úspešnosť primárnej pars plana vitrektómie (PPV) pri regmatogénnom OS je 92 %, po reoperácii 97 % (15). Primárna PPV pri proliferatívnej vitreoretinopatii (PVR) má 94 % úspešnosť (4), pri trakčných OS pri proliferatívnej diabetickej retinopatii (PDR) 66–95% úspešnosť (4).
Podľa európskej multicentrickej prospektívnej klinickej štúdie – SPR (The Skleral Buckling Versus Primary Vitrectomy in Rhegmatogenous Retinal Detachment Study) publikovanej v r. 2007 úspešnosť episklerálnej operácie a primárnej PPV je u pacientov s regmatogénnym OS nekomplikovaným PVR B alebo C stupňom rozdelených na skupinu fakických a pseudofakických/afatických centrálna ostrost zraku (COZ) pri použití episklerálnych techník signifikantne vyššia v skupine fakických pacientov. V skupine pseudofakických/afakických pacientov bolo zlepšenie COZ po korekcii rovnaké ako pri použití primárnej PPV tak pri použití episklerálnych techník. U pacientov po primárnej PPV bolo menej reoperácii, hlavne ak bola primárna PPV použitá v kombinácii s episklerárnymi technikami. Primárna vitrektómia kombinovaná s episklerálnymi technikami je metódou voľby pri komplikovaných typoch OS u pseudofakických pacientov (8).
MORFOLOGICKÉ ZMENY MAKULY PO PRILOŽENÍ OS PO ÚSPEŠNEJ OPERÁCII
Moderné zobrazovacie vyšetrovacie postupy aj napriek makroskopicky úspešnému operačnému priloženiu sietnice a makuly, odhalia zmeny v jednotlivých vrstvách sietnice. Pomocou OCT sa zistilo, že aj po úspešnom znovu priložení makuly po operácii OS pretrvávajú morfologické abnormality v mikroštruktúre sietnice. Pretrváva poškodenie vonkajších segmentov fotoreceptorov a poškodenie spojenia vonkajších a vnútorných segmentov fotoreceptorov – spojovacích cílií fotoreceptorov (14). Subretinálna tekutina môže byť prítomná ešte niekoľko mesiacov po operácii (3), obr. 1. Pomocou OCT možno zistiť zhrubnutie vrstiev sietnice a nepravidelnosti vnútorného povrchu sietnice. Častým nálezom po operácii OS sú i nepravidelnosti vo vrstve pigmentového epitelu sietnice (PES). Cystoidný edém makuly pretrváva i niekoľko mesiacov po operácii (11), obr. 2. Zmena orientácie fotoreceptorov v makule spôsobuje metamorfopsiu u pacientov po operácii. Medzi pooperačné komplikácie patrí i rozvoj proliferatívnej vitreoretinopatie (obr. 3) a vznik makulárnej diery, ktoré vyžadujú ďalšiu operačnú liečbu. Pretrvávajúce morfologické zmeny v makule po úspešnom operačnom priložení sietnice vysvetľujú nízku COZ i po morfologicky úspešnom priložení sietnice.
Image 1. B-zobrazenie OCT: Pretrvávanie subretinálnej tekutiny po operácii OS, sietnica priložená ( 58r., ♂, 3 mesiace po episklerálnej plombáži a tamponáde SF6) 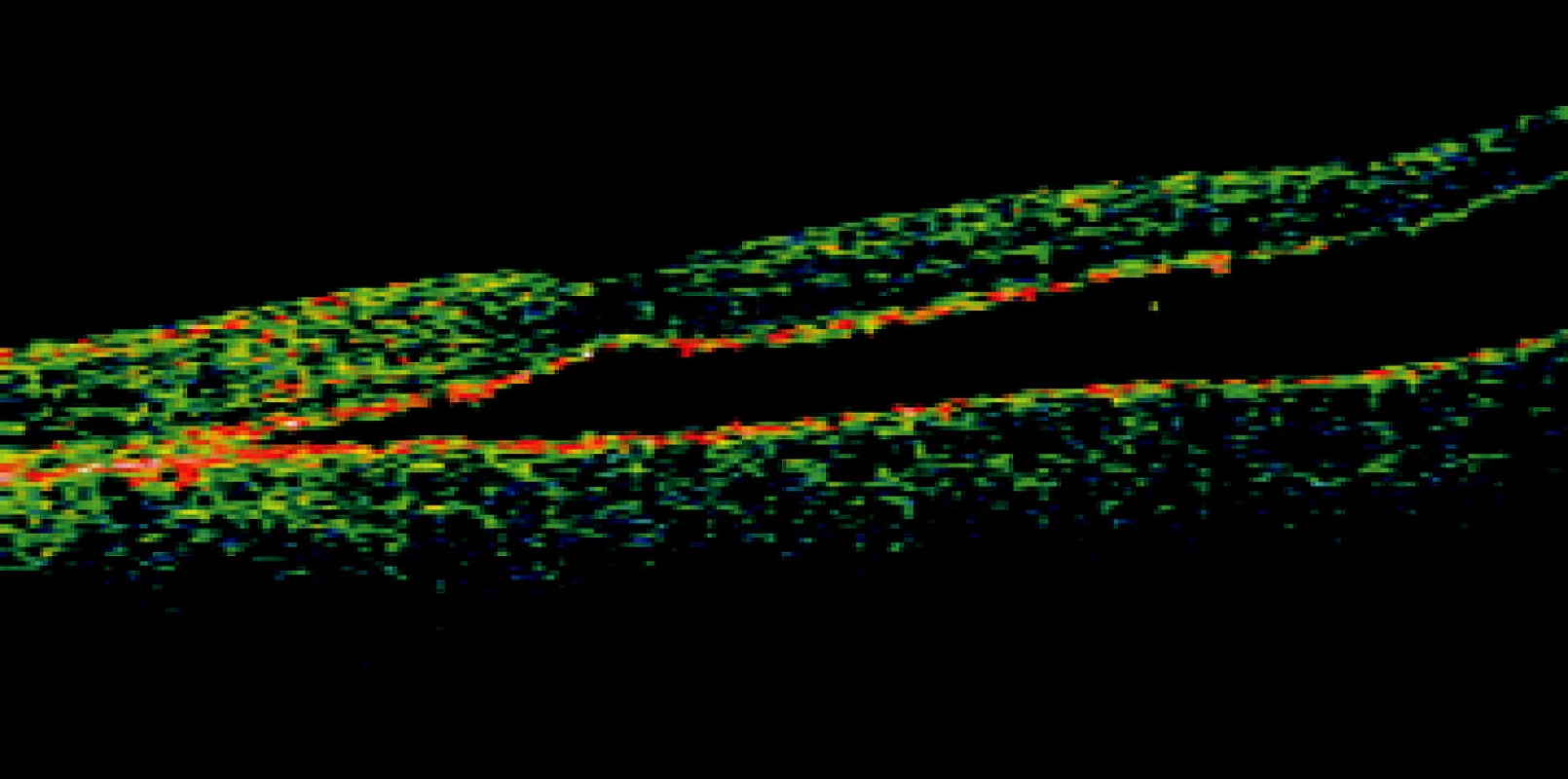
Image 2. B-zobrazenie OCT: Cystoidný edém makuly po operácii OS, sietnica priložená ( 62r., ♂, 3 mesiace po PPV a tamponáde C3F8) 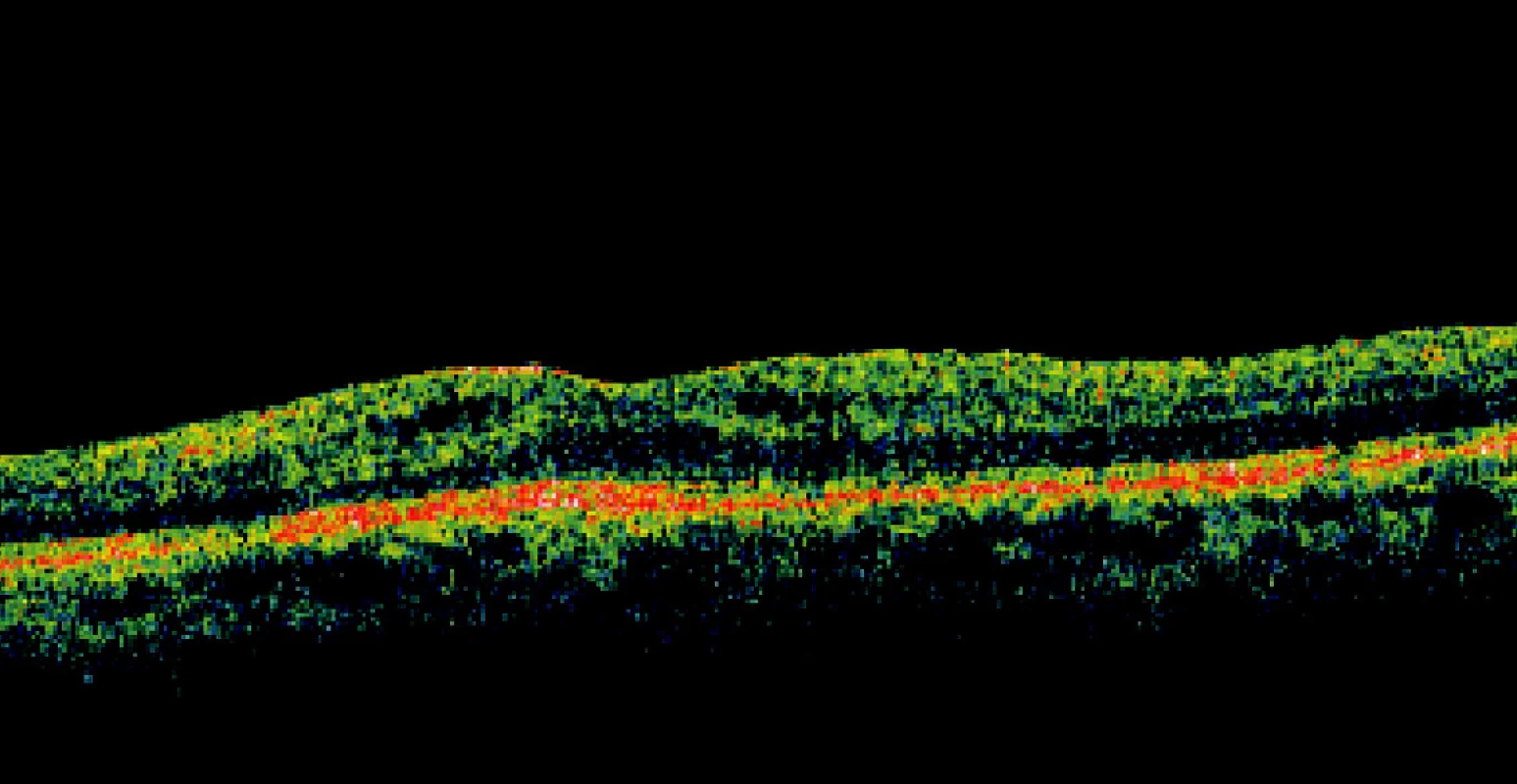
Image 3. B-zobrazenie OCT: epiretinálna membrána a edém po operácii OS, sietnica priložená (69r., ♂, 6 mesiacov po episklerálnej serkláži a tamponáde C3F8) 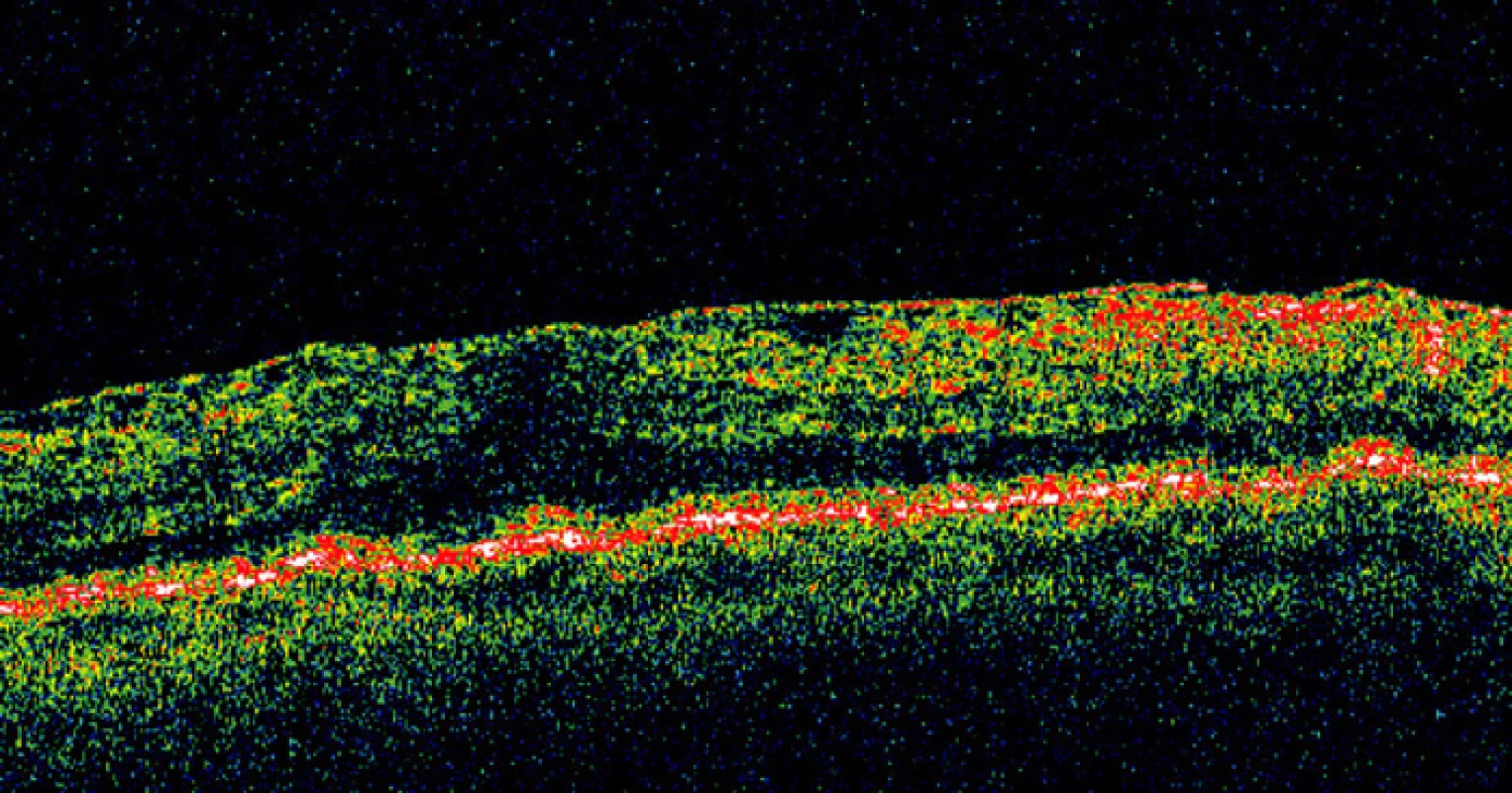
Pri odlúpení sietnice je u všetkých pacientov zaznamenateľný edém makuly podľa OCT (14), obr. 4. Ak bola makula operačne priložená do 7 dní po odlúpení, edém makuly sa vstrebá do 3 mesiacov a výsledná zraková ostrosť je lepšia (11), obr. 5. Operácia až po 7 dňoch od odlúpenia má horšie výsledky, pretrváva tu chronický edém makuly a výsledná zraková ostrosť je nižšia (11). Mnohé štúdie ukazujú, že trvanie odlúpenia sietnice koreluje nepriamo úmerne so zlepšením zrakovej ostrosti (13). Len málo štúdii sa zaoberá výskumom farebného videnia, citlivosti na kontrast a iných parametrov, ktoré sa taktiež počas liečebného procesu menia (6). Lepšie porozumenie bunkových a molekulárnych zmien po úspešnom priložení sietnice umožňuje zlepšenie managementu liečby odlúpenia sietnice.
Image 4. OCT-SLO: OS s odlúpením i centrálnej oblasti sietnice (55r., ♀, stav trvajúci 2 dni, COZ: 6/60) 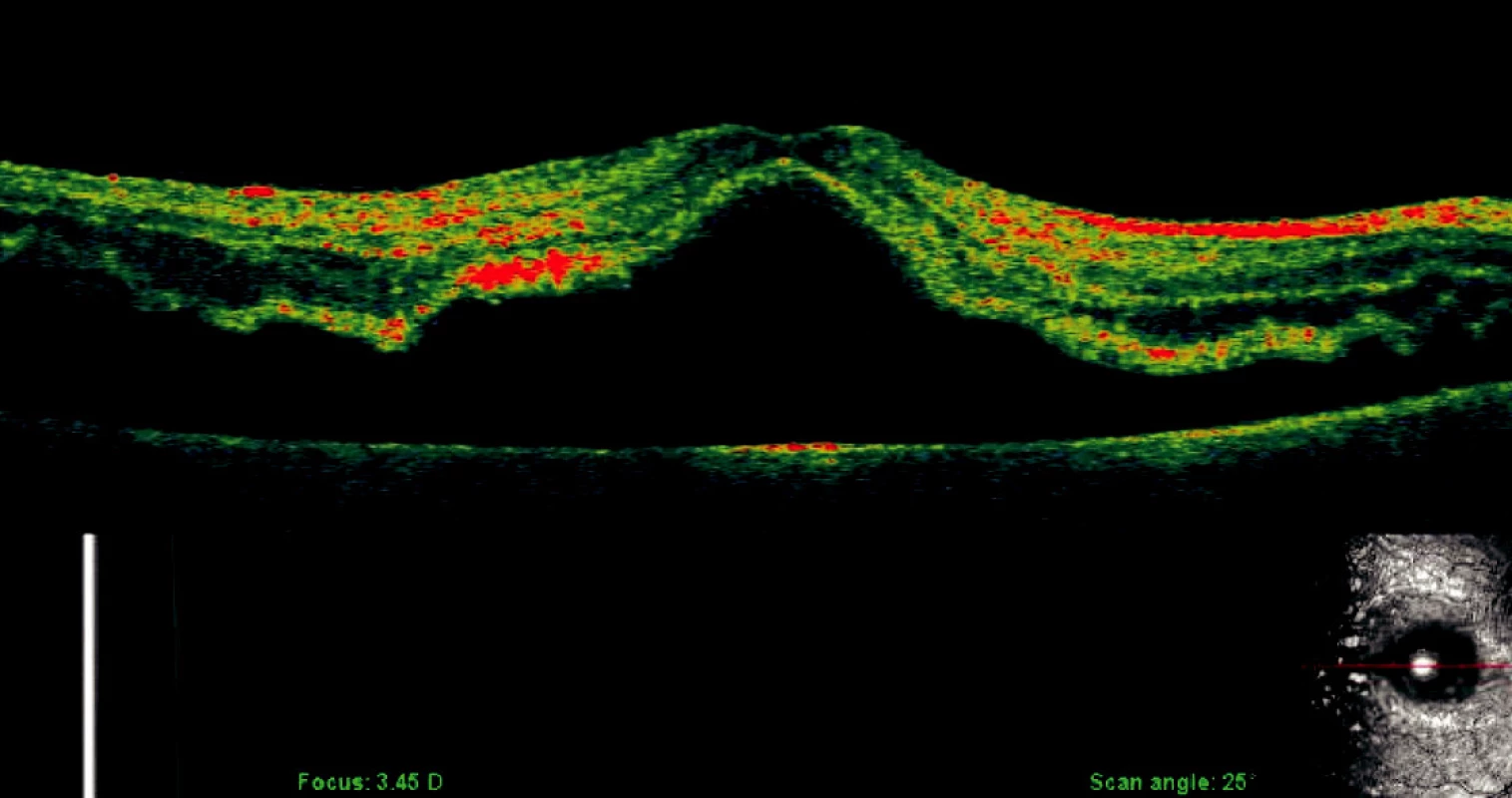
Image 5. OCT-SLO: Obnova rozhrania fotoreceptorov – PES po znovu priložení OS (pac. z obr. 4, 4 mesiace po PPV a tamponáde SF6, COZ: 6/6) 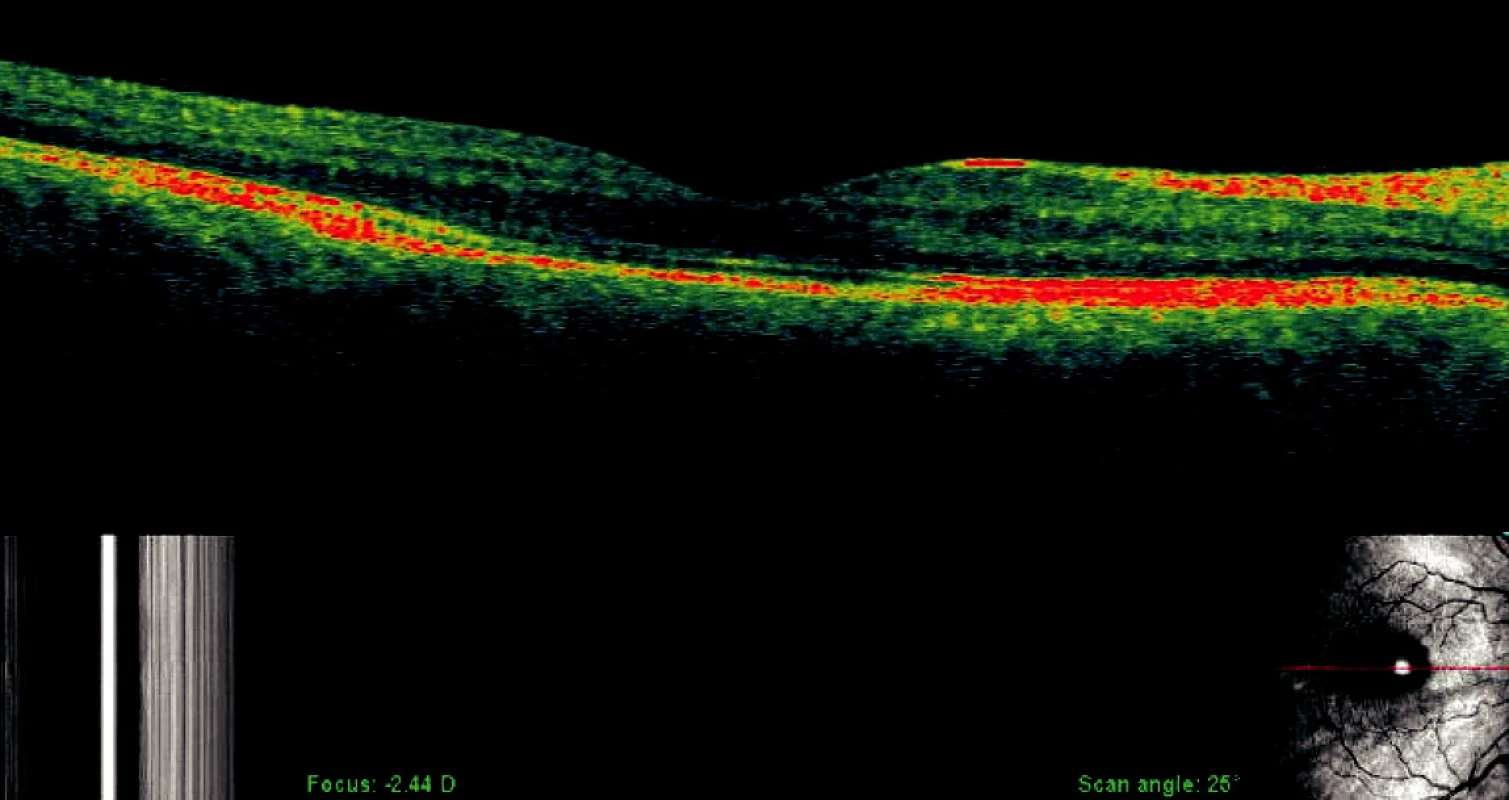
OBNOVA ROZHRANIA FOTORECEPTOROV A PIGMENTOVÉHO EPITELU SIETNICE
Je zrejmé, že úspešná obnova rozhrania medzi fotoreceptorami a PES je najdôležitejším faktorom pre úspešné morfologické i funkčné znovu priloženie sietnice. Fotoreceptory v tomto procese nie sú znovu priložené na svoje pôvodné miesto interakcie s PES. Tyčinky a čapíky majú rozdielne ultraštrukturálne vzťahy s apikálnym povrchom PES. Vzťah buniek, ktorý sa objaví po priložení sietnice je analogický so vzťahom, ktorý sa uskutočňuje pri vývoji PES a fotoreceptorov, keď vo včasnom štádiu vývoja vnútorný segment fotoreceptorov je priložený k rozšírenému nediferencovanému apikálnemu povrchu PES a vonkajší segment sa prepletá s novo-formovanými výbežkami PES. Znovu priloženie sietnice indukuje podobný rad molekulárnych zmien, ktoré kontrolujú rediferenciáciu povrchu PES, opätovné opúzdrenie regenerujúcich sa vonkajších segmentov a pravdepodobne i resyntézu interfotoreceptorovej matrix (7). Nakoniec sa obnovuje i funkčný vzťah medzi PES a fotoreceptorami (16), viď obr. 5.
REGENERÁCIA VONKAJŠÍCH SEGMENTOV FOTORECEPTOROV
Vonkajšie segmenty fotoreceptorov sú po regenerácii po znovu priložení sietnice zkrátené a nesprávne orientované medzi sebou. Niektoré oblasti môžu dosiahnuť tesnú apozíciu k PES rýchlejšie a začať tým proces regenerácie skôr. Proliferácia buniek PES a Müllerovych buniek do subretinálneho priestoru je väčšinou spojená s neschopnosťou ďalšej regenerácie fotoreceptorov. Taktiež nesprávna polarita proliferujúcich buniek PES a priloženie fotoreceptorov k výbežkom Müllerovych buniek v subretinálnom priestore spôsobuje neschopnosť regenerácie fotoreceptorov. Preto inhibícia proliferácie týchto dvoch typov buniek hneď po odlúpení sietnice by mohla prispieť k zlepšeniu zrakovej ostrosti po priložení sietnice (16).
DISKUSIA
Pri OS v jednotlivých vrstvách sietnice prebieha mnoho patologických procesov ako bunkových tak i metabolických. Konečný výsledok operačnej liečby ovplyvní dĺžka trvania odlúpenia makuly a predoperačná COZ. Operácia do 7 dní od vzniku OS poskytuje najlepšie morfologické i funkčné výsledky. Časový odstup operácie do 7 dní od odlúpenia nemá vplyv na výslednú zrakovú ostrosť u pacientov s akútnym primárnym odlúpením makuly. Lepšiu prognózu majú pacienti do 60 rokov a pacienti s COZ pred operáciou nad 0,1 (12). Desiatky rokov boli za zlatý štandard v liečbe odlúpenia sietnice považované episklerálne impresné techniky. Niektoré štúdie dokazujú získanie najlepšej COZ signifikantne vyššie v skupine fakických pacientov pri použití episklerálnych techník ako pri použití primárnej PPV. V posledných rokoch je metódou voľby u regmatogénneho OS primárna PPV, hlavne vďaka tomu, že poskytuje lepšiu kontrolu pri operáciach komplikovaných typov OS (8), umožňuje okamžité priloženie sietnice, a vyžaduje menej reoperácii, hlavne ak bola primárna PPV použitá v kombinácii so episklerárnymi technikami.
OCT odlúpenej sietnice urobené pred operáciou ukazuje i rozsiahly intraretinálny edém, ktorého veľkosť sa zdá, že nemá vplyv na výslednú COZ po operácii (19). Napriek morfologicky úspešnému priloženiu makuly pri vyšetrení pomocou štrbinovej lampy a šošovky, pomocou OCT vyšetrenia sa zisťuje prítomnosť subretinálnej tekutiny, ktorá nemusí byť zistiteľná ani pomocou fluoresceínovej angiografie. Jej prítomnosť vplýva na pomalý alebo neúplný návrat zrakových funkcí po operácii OS (19; 3).
Jeden mesiac po episklerálnom výkone sa zisťuje prítomnosť subretinálnej tekutiny u 66,6 % (3) a 67 % pacientov (20). Po 3 mesiacoch je prítomná u 41,6 % (3) a 45 % (20), po 6 mesiacoch u 33,3 % (3) a po 12 mesiacoch u 11 % pacientov (20). Jeden mesiac po operácii PPV u žiadneho pacienta nebola dokázaná prítomnosť subretinálnej tekutiny (20). I u pacientov liečených kombinovanou operáciou PPV s episklerálnou impresnou technikou nebola preukázaná prítomnosť subretinálnej tekutiny po 6 mesiacoch po operácii OS (2). V inej štúdii u pacientov liečených len PPV bola subretinálna tekutina prítomná 6 týždňov po operácii u 15 % pacientov a 6 mesiacov po operácii u 7,6 % (2). Z toho vyplýva, že PPV umožňuje úplné priloženie makuly hneď po operácii a u pacientov liečených pomocou episklerálnej impresnej techniky môže subretinálna tekutina perzistovať ešte niekoľko mesiacov po operácii (20).
U pacientov s odlúpenou makulou hrúbka sietnice vo fovee po úspešnej operácii signifikantne vzrastie. Úspešné operačné priloženie makuly je spojené so signifikantným zhrubnutím neurosenzorickej sietnice viditeľné na OCT 6 mesiacov po operácii(10). U väčšiny očí s OS bez odlúpenia makuly kvalita COZ ostáva na hodnotách ako pred operáciou. OS, ktoré nezasiahne makulu má lepšiu prognózu ako to, pri ktorom je makula odlúpená. Zlepšovanie zrakovej ostrosti trvá tak dlho, ako trvajú mikroskopické reštitučné zmeny v makule, ktoré závisia od stavu PES a vrstvy fotoreceptorov (16).
ZÁVER
Odlúpenie sietnice je ochorenie, ktoré môže viesť k trvalej strate zraku na postihnutom oku. Pre dobrý a skorý návrat morfologických a funkčných pomerov v sietnici a tým aj zrakových funkcí je dôležitá včasná operačná liečba a dobrý management liečby. Po včasnom a úspešnom operačnom priložení makuly nastupuje obnova anatomických pomerov v jednotlivých vrstvách a následne i metabolických procesov. Neúplný návrat anatomických pomerov a štrukturálne zmeny v makule po jej priložení majú za následok zlú výslednú zrakovú ostrosť i napriek úspešnému priloženiu makuly pri vyšetrení pomocou štrbinovej lampy a šošovky. OCT je vyšetrenie, ktoré nám umožňuje sledovať tieto zmeny v jednotlivých vrstvách sietnice po jej úspešnom operačnom priložení. Nález pretrvávajúceho intraretinálneho edému makuly, prítomnosť subretinálnej tekutiny, zmeny vo vrstve pigmentového epitelu sietnice alebo atrofia až zánik vrstvy fotoreceptorov nám vysvetľuje zlú výslednú centrálnu zrakovú ostrosť u pacientov s anatomicky priloženou makulou. Pomocou OCT je možné zistiť prípadné pooperačné komplikácie ako je vznik makulárnej diery alebo PVR po operácii OS.
MUDr. Ivana Svoreňová
Klinika oftalmológie LFUK
Ružinovská 6
826 06 Bratislava
Slovenská republika
Do redakce doručeno dne 20. 2. 2008
Do tisku přijato dne 19. 5. 2009
Sources
1. American Academy of Ophthalmology: Information statement: the repair of rhegmato - genous retinal detachments. Ophthalmology, 97, 1990 : 1562–1572.
2. Benson, SE., Schlottmann, PG., Bunce, C. et al.: Optical coherence tomography analysis of macula after vitrectomy surgery for retinal detachment. Ophthalmology, 114, 2007 : 2096–2097.
3. Cavallini, GM., Masini, CV., Pupino, A. et al.: Visual recovery after scleral buckling for macula-off retinal detachments: an optical coherence tomography study. Eur. J. Ophthalmol., 17, 2007 : 790–796.
4. Coll, GE., Chang, S., Sun, J. et al.: Perfluorocarbon liquid in the management of retinal detachment with proliferative vitreoretinopathy. Ophthalmology, 102, 1994 : 630–638.
5. Ernest, J., Rejmont, P., Němec, P., et al.: Primární PPV při rěšení rhegmatogenního odchlípení sítnice. Sborník abstrakt, 9. Vejdovského Olomoucký Vědecký Den, Univerzita Palackého, Olomouc, 2008, s. 28.
6. Finnemann, SC., Bonilha, VL., Marmorstein, AD., Rodriguez-Boulan, E.: Phagocytosis of rod outer segments by pigment epithelial cells requires alfa V beta 5 integrin for bin-ding but not for internalization. Proc. Natl. Acad. Sci. USA., 94, 1997 : 12932–12937.
7. Hageman, GS., Marmor, MF., Yao, XY.: The interphotoreceptor matrix mediates primate adhesion. Arch. Ophthalmol., 113, 1995 : 655.
8. Heimann, H., Bartz-Schmidt, KU., Bornfeld, N. et al.: Primary pars plana vitrectomy: Techniques, indications and results. Ophthalmologe, 105, 2008 : 19–26.
9. Hoerauf, H., Heimann, H., Hansen, L., Laqua, H.: Scleral buckling surgery and pneumatic retinopexy: Techniques, indications and results. Ophthalmologe, 105, 2008 : 7–18.
10. Christensen, U., Sander, B., Villumsen, J.: Retinal thickening after successful surgery for macula-off retinal detachment. Curr. Eye Res., 32, 2007 : 65–69.
11. Kagelmann, L., Wollstein, G., Wojtkowski, M. et al.: Spectral oximetry assessed with high-speed ultra-hight-resolution optical coherence tomography. J. Biomed. Opt., 12, 2007 : 041212.
12. Liu, F., Meyer, Ch., Mennel, S. et al.: Visual recovery after scleral buckling surgery in macula-off rhegmatogenous retinal detachment. Ophthalmologica, 220, 2006 : 174–180.
13. Maia, J.O., Takahashi, W.Y., Bonanomi, M.T., Arantes, T.E.: Rhegmatogenous retinal detachment: a postoperative study of the macula. Arg. Bras. Oftalmol., 70, 2007 : 996–1000.
14. Martinez-Castillo, V., Boixadera, A., Garcia-Arumi, J.: OCT after retinal detachment. Ophthalmology, 113, 2006 : 1179–1183.
15. Mendrinos, E., Dang-Burgener, NP., Stangos , AN., et al.: Primary Vitrectomy without Scleral Buckling for Pseudophakic Rhegmatogenous Retinal Detachment. Am. J. Ophthalmol., 138, 2008 : 352–358.
16. Ryan, S.J.: Retina. Third edit., Mosby, St. Louis, Missouri, 2001, 2601 s.
17. Sharma, R.K., Ehinger B.E.: Development and structure of the retina. In Kaufman, P.L., Alm, A.: Adler’s Physiology of the Eye. 10. ed., Mosby, St. Louis, Missouri, 2003, 876 s.
18. Williams, GA.: Scleral buckling Surgery. In Yanoff, M., Duker, J.,S.: Ophthalmology, Mosby, London, 1999, s. 1616.
19. Wolfensberger, TJ., Gonvers, M.: Optical coherence tomography in the evaluation of incomplete visual recovery after macula-off retinal detachments. Graefeęs Arch. Clin. Exp. Ophthalmol., 240, 2002 : 85 – 89.
20. Wolfensberger, TJ.: Foveal reattachment after macula – off retinal detachment occurs faster after vitrectomy than after scleral buckle surgery. Ophthalmology, 111, 2004 : 1340-1343.
21. Wong, D., Chingell, AH., Inglesby, DV. et al.: The treatment of bullous rhegmatogenous retinal detachment. Graefeęs Arch. Clin. Exp. Ophthalmol., 230, 1992 : 218 – 220.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2009 Issue 4-
All articles in this issue
- Endoftalmitída po poranění s cudzím vnútroočným telesom v zadnom segmente oka
- ZMENY V SIETNICI A V MAKULE PO OPERAČNEJ LIEČBE ODLÚPENIA SIETNICE
- Funkčná integrita neurosenzorickej sietnice u diabetikov 2. typu
- Maligní maskující syndromy
- Vliv AquaLase na rohovkové endoteliální buňky
- Srovnání kontaktní a imerzní ultrazvukové biometrie s ohledem na cílovou pooperační refrakci
- Oklúzia hornej žily očnice – kazuistika
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- ZMENY V SIETNICI A V MAKULE PO OPERAČNEJ LIEČBE ODLÚPENIA SIETNICE
- Maligní maskující syndromy
- Oklúzia hornej žily očnice – kazuistika
- Endoftalmitída po poranění s cudzím vnútroočným telesom v zadnom segmente oka
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

