-
Medical journals
- Career
Historický vývoj posturálnych stratégií a prehltacích manévrov v behaviorálnej liečbe orofaryngeálnej dysfágie
Authors: S. Adzimová 1,2; R. Speyer 3,4; M. Tedla 1
Authors‘ workplace: Klinika otorinolaryngológie a chirurgie hlavy a krku LF UK v Bratislave, SR 1; Ambulancia klinickej logopédie, Klinika ORL a chirurgie hlavy a krku, ÚVN SNP Ružomberok – fakultná nemocnica, SR 2; Department of Special Needs Education, University of Oslo, Norway 3; Department of Otorhinolaryngology and Head and Neck Surgery, Leiden University Medical Centre, The Netherlands 4
Published in: Cesk Slov Neurol N 2022; 85(2): 127-139
Category: Review Article
doi: https://doi.org/10.48095/cccsnn2022127Overview
Dysphagia or swallowing disorder is a highly prevalent, yet underdiagnosed condition, which has potential severe medical consequences. The treatment of dysphagia can be medical-surgical, medical-nonsurgical and behavioral. Behavioral treatment is mostly delivered by a clinical speech and language pathologist within the multidisciplinary team. The aim of our work is to review the historical scope of the most commonly used postural strategies and swallowing maneuvers described along with their rationale and effects of interventions in the behavioral treatment of oropharyngeal dysphagia.
Klíčová slova:
Larynx – efekt – porucha deglutície – orálna fáza – farynx – ezofág – história intervencií
Úvod
Normálny prehĺtací akt človeka je presne koordinovaná sústava motorických prejavov, ktorých výsledkom je presun tekutín, potravy, slín z dutiny ústnej do žalúdka [1,2]. Prehĺtanie sa skladá z viacerých javov v správaní sa jednotlivca, ktoré sa systematicky menia v závislosti od objemu, viskozity a iných charakteristík prehĺtaného materiálu (bolusu) a kontroly prehĺtania vôľou [3,4]. Toto správanie zahŕňa fyziologické procesy, ako sú: ochrana dýchacích ciest pred aspiráciou, otvorenie horného pažerákového zvierača za účelom prechodu potravy do pažeráka a vyvíjanie tlaku na bolus prechádzajúceho dutinou ústnou, hltanom a pažerákom [1]. Ak je prehĺtací akt porušený, môžu vzniknúť poruchy prehĺtania – dysfágia.
Orofaryngeálna dysfágia má v populácii vysokú prevalenciu, ktorá sa pohybuje v rozmedzí 2,3–16 % [5–7]. Stále sa jedná o podhodnotenú diagnózu [7–10]. Často sa vyskytuje v geriatrickej populácii, môže tiež vzniknúť ako dôsledok viacerých chorôb [11]. Medzi etiologické činitele dysfágie patria: neurologické ochorenia s akútnym nástupom ťažkostí, degeneratívne ochorenia, vývinové poruchy a poškodenia, štrukturálne a mechanické poškodenia prípadne iné príčiny [12]. Závažné dôsledky dysfágie sú malnutrícia, dehydratácia, aspirácia či aspiračná pneumónia, dokonca smrť [2,13,14]. Z psychologického hľadiska je dysfágia často frustráciou pre všetkých zainteresovaných: pre pacienta, členov rodiny, lekárov aj sestry [12,13]. Pacienti trpiaci poruchou prehĺtania sa izolujú, cítia sa vylúčení zo sociálnych kontaktov, počas príjmu potravy prežívajú úzkosť a skľúčenosť [15].
Široké spektrum etiologických činiteľov dysfágie zdôrazňuje potrebu dôslednej diagnostiky anatómie a fyziológie prehĺtacieho aktu, ako aj posúdenie ďalších funkčných schopností pacienta v procese plánovania vhodného intervenčného postupu [10,16]. Komplexná dysfagiologická diagnostika by sa mala štandardne realizovať na troch úrovniach: skríningové, klinicko-logopedické vyšetrenie a prístrojová diagnostika prehĺtacieho aktu prostredníctvom videoendoskopie či videofluoroskopie [17–19].
Hlavným cieľom liečby porúch prehĺtania je zachovať u pacienta perorálne vyživovanie a dosiahnuť bezpečné a efektívne prehĺtanie [20]. Pod termínom bezpečné prehĺtanie máme na mysli vytvorenie takého hrtanového uzáveru, ktorý redukuje riziko prieniku jedla a/ alebo tekutín do dolných dýchacích orgánov (t.j. aspirácie) [2,21]. Bezpečné prehĺtanie je základom ochrany dýchacích ciest. Efektívne prehĺtanie je termín, ktorý označuje primeranú funkčnosť prehĺtacích štruktúr. Zabezpečujú nielen plynulý prechod bolusu z dutiny ústnej do žalúdka, ale aj jeho adekvátne vyčistenie, bez zanechávania reziduí sústa v dutine ústnej a/ alebo v hltane po prehltnutí (t.j. penetrácie) [20–22]. Bezpečné a efektívne prehĺtanie sú zároveň nevyhnutné podmienky pre zachovanie dobrej kvality života pacientov s dysfágiou.
V závislosti od objektívneho nálezu možno liečbu porúch prehĺtania rozdeliť na postupy: medicínske chirurgické, medicínske nechirurgické a/ alebo nemedicínske, tzv. behaviorálne postupy aj ich kombinácie [16,23,24]. Medzi medicínske chirurgické postupy patria napr. medializácia imobilnej hlasivky, myotómia musculus cricopharyngeus alebo dilatácia horného pažerákového sfinktera [2,25,26]. Medzi medicínske nechirurgické postupy patrí farmakologická liečba, kde zaraďujeme napr. antirefluxnú liečbu, substitúciu slín alebo stimuláciu ich sekrécie, prokinetiká pri poruche motility tráviaceho traktu či antibiotickú/ antimykotickú liečbu [23,25]. Behaviorálna liečba, ktorá využíva kompenzačné a rehabilitačné postupy [1,10,13,15,21,24,26–30], si vyžaduje multidisciplinárnu spoluprácu viacerých špecialistov [15]. Primárnym členom multidisciplinárneho dysfagiologického tímu v behaviorálnom manažmente porúch prehĺtania je klinický logopéd [26]. V zahraničí sa v niektorých krajinách podieľajú na manažmente dysfágie namiesto klinického logopéda aj iní zdravotnícki profesionáli, napr. ergoterapeut v Dánsku a fyzioterapeut v Turecku [15].
Postavenie klinického logopéda v behaviorálnej liečbe orofaryngeálnej dysfágie sa v histórii dysfagiológie formovalo postupne. Prvopočiatky zapojenia klinických logopédov v problematike dysfágií nachádzame v 30. rokoch 19. storočia [1] v súvislosti s diagnostikou oromotorickej kontroly a kŕmenia u detí s detskou mozgovou obrnou. Prvé zmienky o výskumoch k tejto problematike nachádzame už od 70. rokov 20. storočia. Mnohé z nich viedla klinická logopédka Jerilyn Logemann z univerzity v Northwesterne (IL, USA), priekopníčka v oblasti diagnostiky a liečby porúch prehĺtania. V dysfagiológii prepájala vedomosti z viacerých odborov. Začlenila do nej nové koncepty z oblasti reológie, rehabilitácie a fyziológie, zaviedla nové diagnostické postupy (videofluoroskopia, manometria), ktoré sa následne premietali do behaviorálnej intervencie dysfágie [31].
Cieľ práce
Cieľom našej práce je priniesť prehľad o vývoji najčastejšie používaných posturálnych stratégií a prehĺtacích manévrov v behaviorálnej liečbe orofaryngeálnej dysfágie u dospelej populácie. Behaviorálnu liečbu, aj obidve kategórie postupov opisujeme nižšie, vrátane ich významu a východísk pre ich používanie z historickej perspektívy – ich vývoj od začiatkov až po súčasnosť.
Materiál a metódy
Zdroje informácií
Pracovali sme s elektronickými databázami, všeobecne známymi knižnými zdrojmi o dysfágii. Ďalšie zdroje informácií zahŕňali manuálne dohľadané práce, ktoré boli uvádzané v použitej literatúre z predchádzajúcich literárnych zdrojov.
Databázy
Použili sme databázy PubMed, Embase, Scopus, WEB of Science. Vyhľadávali sme v nich podľa kľúčových slov a slovných spojení: deglutícia, prehĺtanie, poruchy deglutície, terapia deglutície, terapia dysfágie, behaviorálna liečba dysfágie, Logemann, prehĺtacie postoje, prehĺtacie manévre, pôvodné anglické názvy jednotlivých postojov (chin down, head back, head rotation, lateral head tilt, side lying) a manévrov (supraglottic maneuver, supersupraglottic maneuver, Mendelsohn maneuver, effortful swallow, Masako maneuver, Shaker excercise).
Literatúra
Pracovali sme s literatúrou za ostatných 50 rokov – kazuistiky, retrospektívne štúdie, dotazníky, randomizované kontrolné štúdie, literárne prehľady, systematické prehľady a metaanalýzy, a.i. Z vyhľadaných literárnych zdrojov sme vytvorili prezentovanú štruktúru a obsah našej práce.
Behaviorálna liečba orofaryngeálnej dysfágie
Behaviorálna liečba je založená na skutočnosti, že rôzne biomechanické zložky prehĺtania možno kontrolovať a regulovať intelektom – vôľou [32]. V procese obnovovania funkcie prehĺtania sú dôležitými aspektmi kompenzácia a rehabilitácia [33].
Kompenzačné postupy/ techniky upravujú prehĺtací akt za účelom vytvorenia okamžitého benefitu pre pacienta [34]. V momente ich pôsobenia dochádza k zmene cesty bolusu alebo jej načasovania [25,27, 28,35]. Môže sa tým znížiť riziko vzniku dysfagických ťažkostí alebo sa môžu kompenzovať už existujúce problémy [36]. Kompenzačné techniky nevytvárajú dlhotrvajúcu zmenu funkcie/ fyziológie prehĺtania pacienta. Nemenia ani neurálnu plasticitu [37]. Medzi najznámejšie kompenzačné postupy patria: zmeny pozície tela a hlavy, niektoré prehĺtacie manévre, techniky modifikácie bolusu a senzorická stimulácia. Vzhľadom na to, že kompenzačné postupy sú do veľkej miery pod kontrolou špecialistu (klinického logopéda/ zdravotníckeho profesionála) alebo zacvičeného rodinného príslušníka, či opatrovateľa pacienta, možno ich aplikovať u pacientov rôzneho veku a stupňa kognície [29]. Z historického pohľadu v prvých prácach [1,10,13,21,29,38], ako aj v aktuálnych odporúčaniach Európskej spoločnosti pre poruchy prehĺtania [18] sa uvádza, že efektivita a presnosť realizácie akejkoľvek kompenzačnej techniky by sa mala primárne monitorovať počas prístrojovej diagnostiky prehĺtania: videofluoroskopickým vyšetrením (VFFS) [1,38–44] a/ alebo flexibilným videoendoskopickým vyšetrením (FEES) [45–49]. Až po realizácii prístrojového vyšetrenia by sa mala kompenzačná technika štandardne implementovať do behaviorálnej liečby pacienta s dysfágiou [18,36]. Keďže sa dostupnosť prístrojovej diagnostiky v jednotlivých krajinách líši, je náročné striktne odporúčať ich použitie u každého jednotlivca s rizikom dysfágie [34].
Rehabilitačné (resp. terapeutické) postupy/ techniky, na rozdiel od kompenzačných postupov, dokážu u jednotlivca znovu – obnoviť (reštituovať) funkciu prehĺtania a dlhodobo/ trvale ju meniť [27,28]. Primárne zlepšujú fyziologické aspekty prehĺtania [1,29,35,38], aj neurálnu plasticitu [37]. Cieľom rehabilitácie deglutície je získať lepšiu silu a mobilitu štruktúr podieľajúcich sa na procese prehĺtania [50]. Vďaka tomu sa prehĺtanie stáva efektívnejšie a bezpečné nielen v momente používania danej techniky, ale aj po určitom období od ukončenia intervencie [51]. Medzi najčastejšie dokumentované rehabilitačné techniky patria periférne posilňovanie svalov deglutície a periférna senzitívno-senzorická stimulácia, napr.: oromotorické cvičenia, Mendelsohnov manéver, úsilné prehĺtanie, Masako manéver, Shaker [šakír] cvičenie [23,27,28] a tréning respiračných svalov [52,53]. Všeobecne platí, že rehabilitačné techniky môžu dosiahnuť najlepší efekt za predpokladu, že pacient s poruchou prehĺtania má zachovanú schopnosť rozumieť zadaným pokynom, nasledovať ich a dokáže danú techniku precvičovať aj nezávisle od špecialistu (klinického logopéda/ zdravotníckeho profesionála) [29]. V literatúre [1,38,54] sa v súvislosti s rehabilitačnými postupmi možno stretnúť s termínmi priame a nepriame techniky. Nepriame techniky zahŕňajú súbor cvičení, ktoré sa realizujú bez použitia potravy/ len s použitím slín. Sú primárne zamerané na zlepšenie sily a koordinácie svalov používaných pri prehĺtaní v prípadoch, ak má pacient signifikantné reziduá bolusu po prehltnutí alebo aspiruje. Priame rehabilitačné techniky (cvičenia a manévre) sa používajú s bolusom potravy, keď pacient neaspiruje.
Niektoré behaviorálne techniky, konkrétne prehĺtacie manévre, možno s úspechom využiť na kompenzačné, aj na rehabilitačné účely. Jedným z príkladov je manéver supersupraglotické prehĺtanie (viď nižšie), ktorý slúži ako kompenzačná stratégia, keďže v momente prehĺtania zabezpečuje ochranu dýchacích ciest [55]. Z rehabilitačného hľadiska dlhodobo zlepšuje hlasivkový uzáver a môže zlepšiť dychový vzorec počas prehĺtania [38].
Jednotlivé posturálne stratégie a prehĺtacie manévre sú opísané v nasledovnom texte.
Posturálne stratégie
Posturálne stratégie sú známe aj pod pojmami: posturálne techniky [29], modifikácie postúry alebo úpravy postúry. Možno ich definovať ako zmeny pozície tela a polohy hlavy/ krku pred nástupom faryngeálnej fázy prehĺtania. Zároveň platí, že danú pozíciu/ polohu je potrebné zachovať až do momentu ukončenia prehĺtania [55]. Posturálne techniky boli navrhnuté tak, aby menili biomechaniku prehĺtania [56]. Ich úlohou je presmerovať cestu bolusu v ústnej dutine a hltane [11,36,57], skrátiť orálny a hltanový tranzitný čas, znížiť množstvo reziduí po prehltnutí [10]. Pôsobia tiež ako prevencia aspirácie [1,10,20,29,44], či už v zmysle jej redukcie alebo úplného odstránenia. Medzi modifikácie postúry patria: telesné pozície (napr. napriamená pozícia, poloha v ľahu na chrbte, poloha v ľahu na boku) a polohy hlavy (napr. flexia hlavy, extenzia hlavy, rotácia hlavy na stranu deficitu a naklonenie hlavy na silnejšiu stranu). Ich výhodou je, že si ich pacient osvojí pomerne jednoducho a nevyžadujú od neho veľké úsilie. Posturálne techniky môžu byť kontraindikované napr. u pacientov s ťažkosťami so stabilitou hlavy, či iným telesným obmedzením alebo u pacientov s kognitívnym a jazykovým deficitom [29,58].
Napriamená pravouhlá (90°) pozícia v sede: Táto pozícia je základom správnej deglutície u jednotlivcov bez dysfágie [59]. Takisto klasická klinicko-logopedická diagnostika prehĺtania [60] sa bežne realizuje v napriamenej pravouhlej pozícii. U pacientov s orofaryngeálnou dysfágiou sa štandardne využíva za účelom dosiahnutia bezpečného a efektívneho prehĺtania [44]. Udržanie pacienta v napriamenej pravouhlej pozícii využíva ochranný mechanizmus gravitácie. Tento minimalizuje pohyb reziduí z pažeráka do oblasti hypofaryngu počas prehĺtania jedla a po jeho prehltnutí aj u pacientov s kombinovanými orofaryngeálnymi a ezofageálnymi deficitmi [23]. Konzumácia jedla pri tejto pozícii a jej udržanie najmenej 30 min po konzumácii jedla je zároveň všeobecným režimovým opatrením pri dysfágii [56]. Novší výskum [61] skúmal vplyv tejto pozície a objemu bolusu na aktiváciu supra - a infrahyoidných svalov s využitím povrchovej elektromyografie. Pri aplikácii napriamenej pravouhlej pozície v sede, s akcentom na napriamenie hrudnej časti chrbtice, preukázal signifikante väčšiu aktivitu obidvoch skupín svalov pri prehĺtaní 20 ml vody v porovnaní s menším množstvom vody 10 ml.
Medzi úpravy pozície celého tela patria poloha v ľahu na chrbte a poloha v ľahu na boku. Tieto eliminujú účinok gravitácie počas prehĺtania a aj množstvo reziduí vzniknutých po prehĺtaní [15].
Pozíciu v ľahu na boku prvýkrát opísala Logemann v 80. rokoch 20. storočia u pacienta s obmedzenou čistiacou funkciou hltana, v dôsledku ktorej penetrovali reziduá bolusu po prehltnutí na úrovni hlasiviek [36,38]. Kazuistika u pacienta s neurogénnou dysfágiou s léziou v mozgovom kmeni preukázala pozitívny vplyv tejto pozície na elimináciu aspirácie v porovnaní s napriamenou pravouhlou pozíciou, pri ktorej predtým pacient aspiroval [62]. Novšie práce zamerané na využitie tejto pozície pri konkrétnych diagnózach v literatúre absentujú. Pozícia v ľahu na boku sa realizuje tak, že si pacient ľahne na svoju silnejšiu stranu a jemne podoprie hlavu [36]. Pri pozícii pacienta v ľahu na boku sa vplyvom gravitácie kompenzačne nasmeruje bolus alebo jeho reziduá smerom k silnejšej polovici hltana a/ alebo tej bez poruchy citlivosti [62]. Ľah na boku môže byť prospešný u dysfagických pacientov s diagnostikovanou dysmotilitou či poruchou kontraktibility hltana, v zmysle ipsilaterálnej dysfunkcie hltana (t.j. rozdiel vo funkcii medzi ľavou a pravou stranou) [15]. Pri tomto type poruchy sa tiež manifestuje znížená čistiaca funkcia hltana, v dôsledku ktorej vznikajú v hltane difúzne reziduá bolusu, ktoré pacient aspiruje do dýchacích ciest po prehltnutí [38].
Horizontálna pozícia / pozícia v ľahu na chrbte môže mať svoj význam v prípade, keď zdravotnícky profesionál zvažuje realizáciu diagnostiky a liečby porúch prehĺtania v neštandardnej pozícii. Príkladom môžu byť pooperačné alebo poúrazové stavy pacienta, znemožňujúce posadzovanie pacienta do pozície v sede. Najsignifikantnejšie zmeny potvrdené pri tejto pozícii u mladých zdravých ľudí boli: skrátenie trvania orálnej fázy prehĺtania [63] a zmeny v tlaku (propulzii) bolusu [59]. Komplikáciou tejto pozície môže byť nočný gastroezogfageálny/ extraezofageálny reflux. V takom prípade treba pri napolohovaní pacienta zvážiť nadvihnutie jeho hlavovej časti [15].
Flexia hlavy patrí medzi najčastejšie používané zmeny polohy hlavy v populácii pacientov s dysfágiou rôznej etiológie [36]. Pri tejto pozícii je úlohou pacienta skloniť bradu k hrudníku počas každého jedného hltu [64]. Najčastejšie využívaný uhol sklonu je 45° [65]. Literatúra používa rozmanité termíny označujúce túto pozíciu, napr.: hlava nadol [38,64,66], sklon brady [20,23,67,68], sklon hlavy dopredu [69,70], flexia krku alebo flexia hlavy a krku [71,72]. Uvedené termíny nie sú synonymami, ako by sa na prvý pohľad mohlo zdať. Práca Leigha et al [73] opísala tzv. komfortný sklon brady (chin down) – teda pohyb brady nadol a tzv. striktný sklon brady (chin tuck) s maximálnym priblížením sa bradou k sternu, resp. dotknutí sa bradou hrudníka. Porovnaním týchto dvoch pozícií zistili ich odlišnú kinematiku. Pozícia striktného sklonu brady k hrudníku rozšírila priestor vo valekulách a uľahčila ochranu dýchacích ciest, zlepšila retrakciu bázy jazyka a zmenšila priemer horného pažerákového zvierača. Historicky ako prvý predstavil predklon hlavy Larsen [32]. Opísal, že dorzálnym posunom koreňa jazyka dochádza k priamemu prechodu sústa do pažeráka, pričom trachea je chránená koreňom jazyka. Ďalšie výskumy na populácii zdravých jednotlivcov opisujú efekt tejto polohy na fyziológiu prehĺtania: zvýšenie tlaku koreňa jazyka na hltanovú stenu, vyrovnávanie orofaryngu, rozširovanie valekúl [64]. Skrátením vzdialenosti medzi jazylkou a hrtanom a priblížením arytenoidov k báze epiglotis sa pri flexii hlavy vyrovnáva vchod do hrtana [67]. Niektoré výskumy poukazujú na to, že tieto fyziologické zmeny môžu zlepšiť ochranu dýchacích ciest [64] a minimalizovať penetráciu a/ alebo aspiráciu u zdravých [32,38,65,68,74] aj u pacientov s dysfágiou [75]. Existujú iné výskumy, ktoré naopak tieto zistenia vyvracajú. Logemann a kol. zistili pozitívny efekt polohy len u 50 % neurologických pacientov s aspiráciou pred prehltnutím z dôvodu oneskorenej iniciácie hltanovej fázy prehĺtania. V 50 % prípadov mladších pacientov zaznamenali reziduá bolusu v piriformných recesoch, bez akéhokoľvek benefitu flexie hlavy [38]. Ashfordová et al [76] v systematickom prehľade z roku 2009 zistili na základe výsledkov z vybraných siedmich štúdií zameraných na zmenu postúry u pacientov, že sklon brady bol účinný len u 8–50 % pacientov s dysfágiou. Flexia hlavy sa vo všeobecnosti používa u pacientov s ťažkosťami v orálnej kontrole a načasovaní bolusu, oneskorenej iniciácii faryngeálnej fázy prehĺtania [37], pri zníženej retrakcii koreňa jazyka a nedostatočnom hlasivkovom uzávere [38]. Keďže sa zistilo, že flexia hlavy môže vyvolať zníženie kontraktibility faryngu, u pacientov so slabosťou hltana, môže jej aplikácia spôsobiť ťažkosti s propulziou bolusu [15]. Táto pozícia môže tiež zhoršiť dysfágiu u pacientov, ktorí aspirujú reziduá bolusu z piriformných recesov [65]. Efektivita manévra sklonu brady súvisí so stupňom dysfágie: čím je ťažší stupeň poruchy prehĺtania, tým je tento manéver menej efektívny [77].
Extenzia hlavy je opačnou pozíciou k fyziologickej postúre pri prehĺtaní. Synonymami tohto názvu sú hlava vzad alebo poloha hlavy vzad. Pri extenzii hlavy je úlohou pacienta podržať tekutiny alebo jedlo v dutine ústnej, pozrieť sa nahor a prehltnúť. Z histórie používania tejto pozície vieme, že sa používala u onkologických pacientov po chirurgickej liečbe [78]. Cieľom polohy hlavy vzad zdvihnutím brady je rozšíriť orofarynx [23] a využiť vplyv gravitácie pri vyčistení bolusu z dutiny ústnej [15,24,36,38]. Využíva sa v prípade deficitov v orálnej alebo lingválnej oblasti a ťažkostí s orálnym transferom bolusu. Tieto symptómy sú typické pre pacientov s rakovinou hlavy a krku po chirurgickej liečbe (napr. po subtotálnej alebo totálnej glosektómii) [38] aj pre neurologických pacientov s atrofiou alebo parézou jazyka [26]. Extenzia hlavy môže mať negatívny vplyv na koordináciu kontrakcie hltana a relaxáciu horného pažerákového zvierača, keďže zvyšuje intraluminálny tlak a znižuje trvanie relaxácie hltanovo-pažerákového (faryngo-ezofageálneho) segmentu [23,39]. Z tohto dôvodu je predpokladom pre realizáciu tejto pozície hlavy primeraná funkcia hltana a primeraný uzáver hrtana [15,23,24].
Rotácia hlavy bola prvýkrát použitá v praxi v roku 1989 Logemannem et al [40] u piatich pacientov s medulárnym laterálnym infarktom. Autori predpokladali, že otočenie hlavy smerom k paralyzovanej strane nasmeruje tok bolusu do nepostihnutú faryngálnu stenu, vizualizácia videofluoroskopicky (VFSS) potvrdila túto hypotézu. Na základe tejto štúdie sa rotácia hlavy smerom k slabšej strane stala v behaviorálnej liečbe dysfágie jednou z najčastejšie odporúčaných kompenzačných postupov. V súvislosti s touto polohou hlavy sa v literatúre stretávame aj s ďalšími pojmami: manéver otočenia hlavy na slabšiu stranu alebo otočenie hlavy na stranu deficitu [40]. Pacient má pri jej realizácii ešte pred prehltnutím otočiť hlavu doprava alebo doľava a pozrieť sa ponad plece [79]. Odporúčaný uhol rotácie je 90° [38]. Potom, ako je prehĺtanie ukončené, hlava sa vracia do neutrálnej – stredovej pozície. Táto technika uzatvára slabšiu stranu hltana ešte pred samotným prehltnutím. Na strane deficitu sa vyrovnáva hltan a uzatvára postihnutý piriformný reces [15,24], vďaka čomu je bolus presunutý na silnejšiu stenu hltana, teda na opačnú stranu rotácie hlavy [40,42]. Fyziologickým efektom rotácie je taktiež zväčšenie vzdialenosti medzi prstienkovou chrupkou (cartilago cricoidea) a zadnou hltanovou stenou. Zmena vzdialenosti medzi štruktúrami spôsobí natiahnutie horného pažerákového zvierača (musculus cricopharyngeus), pokles tlaku v ňom a jeho dlhšie otváranie [40]. Zrelaxovaný horný pažerákový zvierač napomáha lepšej pasáži bolusu, eliminuje množstvo reziduí po prehltnutí, aj riziko aspirácie. Z uvedených dôvodov sa technika rotácie hlavy využíva pri unilaterálnej slabosti hltana [40], unilaterálnej paréze alebo plégii hltana a hlasiviek [15,24,42] v dôsledku neurologickej alebo štrukturálnej etiológie. Zmienená patofyziológia rezultuje do zníženej čistiacej schopnosti bolusu v hltane a zvýšenému výskytu reziduí, typicky sa manifestujúcich na postihnutej strane faryngu [26]. Modifikáciou k tejto polohe hlavy je kombinácia rotácie hlavy so sklonom brady [80,81].
Naklonenie hlavy sa tiež označuje pojmami: naklonenie hlavy nabok alebo naklonenie hlavy na zdravú stranu. Hlavným cieľom naklonenia hlavy na silnejšiu stranu je redukcia množstva reziuduí bolusu a eliminácia aspirácie [44]. Úlohou pacienta je nakloniť hlavu ešte pred prehltnutím na nepostihnutú, zdravú stranu [43,82]. Výsledkom použitia tejto posturálnej stratégie je uzatvorenie slabšej strany hltana. Bolus obchádza slabšiu stranu a následne vplyvom gravitácie odteká pozdĺž silnejšej strany, [38]. Táto poloha hlavy sa štandardne využíva pri unilaterálnej orálnej a/ alebo faryngeálnej slabosti [15,24,40]. Markantné reziduá vznikajú vo valekulách a/ alebo piriformných recesoch na postihnutej strane pri unilaterálnej neurologickej mozgovej lézii [68,83] a/ alebo u pacientov s rakovinou hlavy a krku po chirurgickej liečbe – hemiglosektómii alebo laterálnej faryngotómii [78]. Realizácia tejto polohy hlavy môže byť náročná pre pacientov s tracheostomickou kanylou. Prehľad všetkých posturálnych stratégií uvádzame v tab. 1.
Table 1. Posturálne stratégie v behaviorálnej liečbe orofaryngeálnej dysfágie. 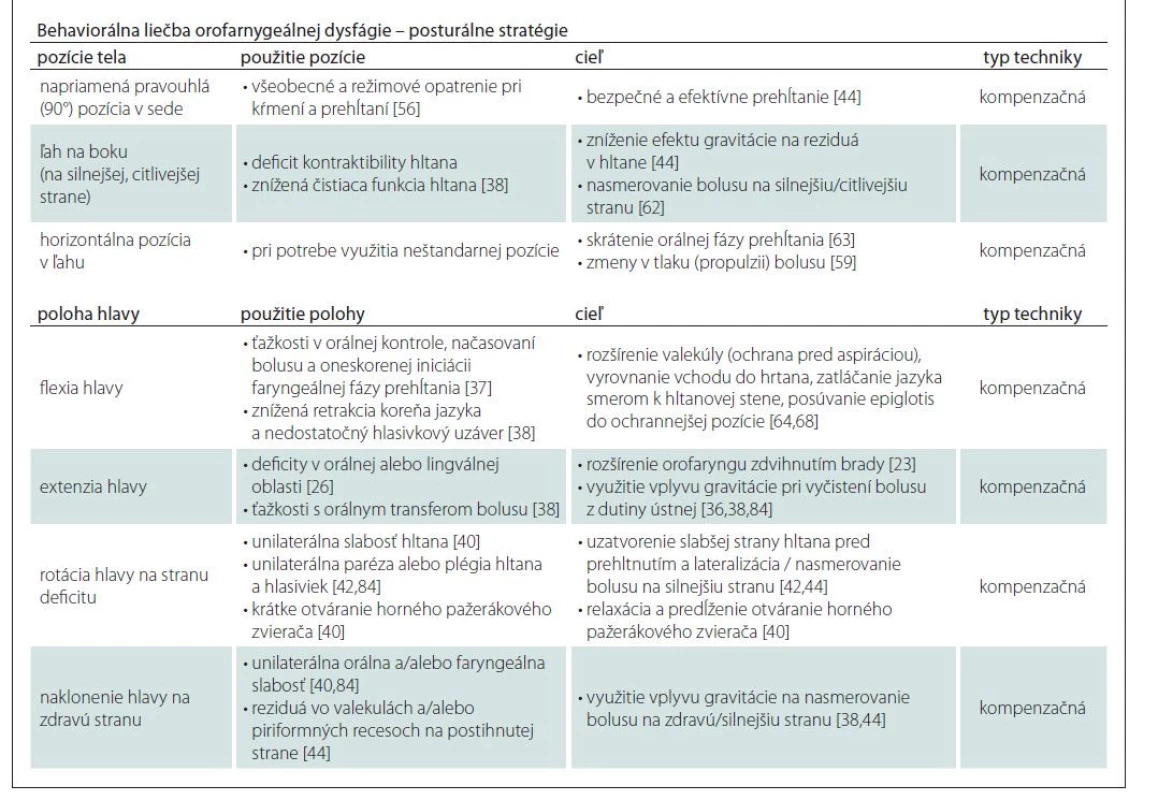
Prehĺtacie manévre
Prehĺtacie manévre sú behaviorálne techniky, definované ako vôľou ovládané pohyby orálnych, faryngálnych alebo laryngeálnych štruktúr, ktoré sa realizujú pred alebo počas faryngálnej fázy prehĺtania [76]. Pri ich aplikácii dochádza k zmene špecifických zložiek fyziológie prehĺtacieho aktu [4,37,85], ako propulzia bolusu a ochrana dýchacích ciest. Medzi najznámejšie manévre patria: supraglotické prehĺtanie, supersupraglotické prehĺtanie, Mendelsohnov manéver, manéver úsilné prehĺtanie, Masako technika a Shaker cvičenie. Prehĺtacie manévre možno odporúčať a realizovať len ak sú dodržané isté podmienky na strane zdravotníckeho profesionála, ako na strane pacienta. Väčšina manévrov pozostáva z niekoľkých pokynov. Pacientovi by sa mali hneď na začiatku vysvetliť pomaly a zrozumiteľne, keďže mnohé z nich vyžadujú jeho aktívnu účasť a intenzívne precvičovanie [15,24]. Z tohto dôvodu by mal mať pacient adekvátne kognitívne schopnosti, napr. schopnosti počúvať a realizovať viacnásobné inštrukcie. Mal by mať motiváciu k samostatnému cvičeniu a intenzívnemu tréningu, [16]. Prehĺtacie manévre nemusia byť vždy vhodné pre pacientov s demenciou alebo jazykovými deficitmi (napr. Wernickeho afázia). Manévre by sa mali realizovať najprv bez použitia jedla a tekutín [37]. Bolus by sa mal zaradiť až vtedy, keď je objektívne dokázané, že pacient neaspiruje. V prípade niektorých manévrov tieto pravidlá neplatia, keďže sa pri nich nepoužíva bolus potravy (napr. Shaker cvičenie alebo Masako technika).
Manéver supraglotické prehĺtanie je tiež známy pod označeniami: technika vôľového uzatvorenia dýchacích ciest [86], technika ochrany dýchacích ciest alebo kompenzačná technika zadržania dychu. Manéver pozostáva z niekoľkých krokov. Úlohou pacienta je najprv sa nadýchnuť, pred prehltnutím zadržať dych, následne umiestniť bolus do dutiny ústnej a prehltnúť. Po prehltnutí a pred ďalším nádychom, má pacient zakašľať. Na záver má opätovne prehltnúť [15,24,27,28]. Cieľom tejto stratégie je vytvorenie aktívneho vôľového uzáveru hrtana na úrovni hlasiviek [86,87] pred prehltnutím a počas neho [38,58,67,88] a vyčistenie potenciálnych reziduí bolusu z laryngeálneho vestibula. Pasáž bolusu do pažeráka tým bude bezpečná [89] a zníži sa výskyt aspirácie. Manéver „zadržania dychu“ prvýkrát prestavil Larsen [32] s použitím bolusu. Primárne ho z literatúry poznáme ako kompenzačný manéver u pacientov s obmedzenou ochranou dýchacích ciest a rizikom aspirácie, vzniknutých v dôsledku oneskorenej hltanovej fázy prehĺtania, zníženého, či oneskoreného uzáveru hlasiviek alebo v dôsledku senzorických deficitov hrtana [15,24,26]. Manéver supraglotické prehĺtanie bol výskumne overovaný aj ako rehabilitačné cvičenie bez použitia bolusu. Posilnením svalov pripojeným k jazylke a rozšírením rozsahu pohybu jazylkovo-hrtanového komplexu [89,90] napomáhal reedukácii dychového vzorca počas prehĺtania [38]. Kontraindikáciou pre realizáciu tohto manévra môže byť kognitívny deficit (demencia) a únava.
Manéver supersupraglotické prehĺtanie bol vyvinutý v 50.–60. rokoch 20. storočia, v období realizácie supraglotickej laryngektómie v USA [88]. Táto technika sa používa v prípade, ak pacient neprofituje z manévra supraglotického prehĺtania. Pacient sa má počas tohto manévra najprv nadýchnuť, ešte pred prehltnutím zadržať dych a skloniť bradu nadol. V rovnakom momente má prehltnúť a po prehltnutí okamžite zakašľať [27,28]. Sklonením brady nadol sa arytenoidy sklopia dopredu, k báze epiglottis, čím sa uzatvoria vestibulárne riasy [38,91,92]. Cieľom supersupraglotického prehĺtania je vôľová ochrana dýchacích ciest pred vznikom aspirácie a/ alebo penetrácie pred prehĺtaním a počas neho. Táto ochrana sa realizuje nad úrovňou hlasiviek, na úrovni vchodu do hrtana, [19]. U pacientov s tracheálnou kanylou je počas realizácie manévra potrebné uzatvorenie otvoru kanyly, aby sa im podarilo dosiahnuť zadržanie dychu. Supersupraglotické prehĺtanie je potrebné supervizovať u pacientov s anamnézou srdcovo-cievnych ťažkostí alebo s hypertenziou, keďže sklonenie hlavy môže zvyšovať tlak krvi [37,93,94]. U týchto pacientov by mohol byť manéver kontraindikovaný.
Obidva manévre – supraglotické aj supersupraglotické prehĺtanie sú techniky bezpečného prehĺtania [87]. Ako už vyplýva z ich názvov [23], rozdiel medzi manévrami spočíva v miere vynaloženého úsilia pri ich realizácii [95,96]. Ďalším rozdielom sú rôzne úrovne uzáveru hrtana [37].
Manéver úsilné prehĺtanie bol prvýkrát publikovaný autorským kolektívom Kahrilase et al v 90. rokoch 20. storočia [4,85]. V literatúre sa často označuje ako ťažké alebo namáhavé prehĺtanie, prípadne prehĺtanie nasilu [79,97]. V rámci manažmentu dysfágie ide o jeden z najčastejšie používaných postupov. Pacient má počas úsilného prehĺtania čo najsilnejšie stiahnuť jazyk a svaly krku [15,24,38], prípadne prehĺtať s úsilím tak, že má silno tlačiť jazykom oproti tvrdému podnebiu [98]. Manéver možno aplikovať s bolusom alebo bez neho. V literatúre historicky dominovali výskumy realizované na menších vzorkách zdravých jednotlivcov, bez anamnézy dysfágie. Preukazujú vplyv úsilného prehĺtania na rôzne fyziologické procesy prehĺtania: včasné otvorenie horného pažerákového zvierača počas prehĺtania [85], zvýšenie orálneho tlaku u mladších [99], aj u starších jednotlivcov [100], zvýšenie tlaku v hltane [101,102] a predĺženie relaxácie horného pažerákového zvierača [101], zvýšenie tlaku na úrovni velofaryngeálneho mechanizmu a koreňa jazyka [103], zvýšenie tlaku jazyka na tvrdé podnebie [104], zvýšenie rýchlosti, amplitúdy a dĺžky exkurzie hyolaryngeálneho komplexu a inverzie epiglotis [105]. Zmenšenie vzdialenosti medzi jazylkou a sánkou pred prehltnutím vplyvom manévra znížilo maximálny pohyb jazylky a eleváciu hrtana [67]. Manéver úsilné prehĺtanie sa dominantne využíva ako kompenzačná stratégia [28,85,99], s cieľom zvýšiť zadný pohyb koreňa jazyka (retrakciu jazyka) a predný pohyb zadnej hltanovej steny počas prehĺtania [29,38,106]. Zvýšením orolingválneho tlaku [107] a tlaku v hornej časti hltana na bolus [98] sa zníži penetrácia reziduí v hltane/ vo valekulách po prehltnutí [1,38,58,67,68,100–102,106,108] a ich aspirácia. Existujú aj výskumy o vplyve manévra úsilné prehĺtanie z aspektu rehabilitačnej stratégie u zdravých seniorov nad 65 rokov [109,110]. Nácvik tohto manévra formou cvičenia proti odporu v kombinácii s povrchovou elektrickou stimuláciou zvýšil u pacientov s dysfágiou po cievnej mozgovej príhode rozsah exkurzie hrtana [111]. Úsilné prehĺtanie podporené biofeedbackom zlepšilo prehĺtanie suchých keksov u pacientov s Parkinsonovou chorobou [50]. Na základe horeuvedených výskumov možno konštatovať, že manéver slúži k zlepšeniu sily prehĺtania [23], zlepšeniu konstriktorov hltana a vyčisteniu reziduí vo valekulách [112]. Indikuje sa u pacientov so zníženým pohybom koreňa jazyka a zníženým tlakom v orofaryngu [23,24]. Keďže sa pokladá za manéver, ktorý sa dá rýchlo naučiť a ľahko sa realizuje [15,24,67], je vhodný aj pre pacientov s istou mierou kognitívneho deficitu. Môže byť kontraindikovaný v prípade signifikantného poškodenia velofaryngeálneho mechanizmu, kedy aplikáciou tohto manévra dochádza k nazálnej regurgitácii (presmerovaniu jedla alebo tekutín do nosovej dutiny) [113]. Tiež by mohol byť fyzicky náročný u pacientov s tracheálnou kanylou.
Mendelsohnov manéver bol prvýkrát opísaný v polovici 80. rokov 20. storočia na kazuistike pacienta s dysfágiou po laterálnom medulárnom infarkte [114]. Cieľom Mendelsohnovho manévra je vedomé zväčšenie rozsahu elevácie hrtana počas prehĺtania, predĺženie elevácie hrtana, zlepšenie otvorenia horného pažerákového zvierača a toku bolusu [112,115]. Účinok manévra je priamo odvodený z poznania normálnej fyziológie horného pažerákového zvierača [85]: pre úspešné otvorenie horného pažerákového sfinktera je kľúčové nadvihnutie jazylkovo-hrtanového komplexu [114]. Posun jazylky k sánke smerom dopredu a nahor (anteriórno-superiórne) [67,100,102] napomáha rozšíriť musculus cricopharyngeus a predĺžiť čas jeho otvorenia [38,116,117]. Otvorený a zrelaxovaný horný pažerákový zvierač podporuje efektívnejší pohyb bolusu s nižším výskytom reziduí bolusu v orofaryngu a vytvára bezpečnejšie prehĺtanie [23,33,118]. Úvodný nácvik manévra spočíva vo vnímaní normálneho prehĺtania samotným pacientom. Môže si položiť prsty na „ohryzok“ (štítnu chrupku) a dotykom vnímať pohyb ohryzku nahor a dopredu a späť. Keď sa ohryzok dostane do najvrchnejšieho bodu, má za úlohu udržať ho niekoľko sekúnd v zdvihnutej polohe aj po prehltnutí [117]. Realizácia manévra si vyžaduje zručnosť [114]. Jeho osvojenie je problematické u pacientov s jazykovými deficitmi (poruchy porozumenia) a/ alebo kognitívnymi deficitmi (poruchy pamäti a pozornosti) [116]. Z tohto dôvodu sa na vizualizáciu svalovej aktivity, na zlepšenie sily a koordinácie prehĺtania, ako biofeedback pri osvojovaní si tohto manévra používajú povrchová elektromyografia [114,116,119], ultrazvuk [25], aj videofluoroskopia [120]. Primárne sa používal ako kompenzačná stratégia na facilitáciu efektívnejšieho transportu bolusu hltanom a horným pažerákovým zvieračom [58,86,106], neskôr aj ako rehabilitačná stratégia [25,114,119]. Výskumy Mendelsohnovho manévra na zdravej populácii preukázali aj ďalšie fyziologické zmeny: zvýšenie tlaku na úrovni podnebnohltanového uzáveru a pokles tlaku na úrovni horného pažerákového zvierača tesne pred jeho otvorením [103], zvýraznenie kontaktu medzi jazykom a tvrdým podnebím [104] a väčšia kontrakcia spodiny dutiny ústnej a zvýšený tlak v hltane [119]. Výskumy na dysfagickej populácii po cievnej mozgovej príhode, potvrdené videofluoroskopicky, taktiež preukázali pozitívny vplyv na rozsah pohybu jazylky, otvorenie horného ezofageálneho sfinktera a zlepšenie koordinácie prehĺtacích štruktúr [115]. Výskumy u dysfagických pacientov s rakovinou orofaryngu preukázali zlepšenie načasovania a koordinácie hltanovej fázy prehĺtania s poklesom epizód aspirácie pri aplikácii tohto manévra [58]. Mendelsohnov manéver je preto vhodný pre pacientov so zníženým rozsahom pohybu hrtana alebo diskoordináciou prehĺtania [15,24,121].
Masako manéver sa v literatúre veľmi často označuje aj ako manéver držania jazyka alebo Masako cvičenie [122]. Realizuje sa tak, že pacient umiestni prednú časť jazyka medzi rezáky, resp. predné ďasná (v prípade anodoncie) a jemne nimi do jazyka zahryzne. Následne má úsilne prehĺtať sliny a cvičenie ešte niekoľkokrát zopakovať. Pri jeho realizácii nie je vhodné používať tekutiny ani potravu [123,124], keďže fixovanie špičky jazyka môže znížiť kontrolu bolusu v dutine ústnej a hltane a spôsobiť aspiráciu [78]. Manéver držania jazyka, na rozdiel od iných bežne používaných manévrov (napr. Mendelsohnov, supraglotické prehĺtanie, supersupraglotické prehĺtanie a úsilné prehĺtanie), nemá za úlohu zlepšiť fyziológiu prehĺtania ihneď po jeho použití. Využíva sa ako cvičenie proti odporu [78,125], ktoré posilňuje kostriktory hltana [106,126]. Tento manéver vyvinul autorský kolektív Fujiu a Logemann v 90. rokoch 20. storočia [126]. Ich zámerom bolo napodobniť zvýšenú aktivitu – kompenzačné vyklenutie prednej časti zadnej hltanovej steny, ktorú pozorovali u onkologických pacientov po parciálnej anteriórnej glosektómii [126]. Autorky predpokladali, že manéver lepší kontakt medzi koreňom jazyka a zadnou hltanovou stenou, ktorý je kľúčovým zdrojom tlaku pre efektívny prechod bolusu hltanom [106,124,126]. Cieľom Masako manévra je teda vytvoriť väčšiu propulznú silu, ktorá poháňa bolus, zvyšuje rýchlosť a efektivitu transportu bolusu. Dôsledkom toho sa zlepšuje čistiaca schopnosť reziduí materiálu penetrovaného v spomínaných oblastiach [126] a znižuje sa riziko aspirácie. Historicky aj pri tomto manévri dominovali výskumy na zdravej populácii, ktoré preukázali: väčší, avšak nesignifikantný vplyv Masako manévra na tlak vo velofaryngu, faryngu a hornom pažerákom zvierači [127], zníženie orofaryngeálneho tlaku a zníženie tlaku v relaxovanom hornom pažerákovom zvierači u mladých ľudí [128] aj u starších ľudí [123]. Pri jeho používaní sa potvrdil nárast reziduí v hltane, najmä vo valekulách, skrátenie hlasivkového uzáveru a predĺženie času potrebného na vyvolanie hltanovej fázy prehĺtania [129 – 131]. Štúdia Fujiu-Kurachi et al [131] preukázala vplyv manévra na zvýšenie lingválneho tlaku, v závislosti od množstva protrúzie jazyka, pričom 32 mm sa v ďalšej štúdii ukázalo ako referenčná hodnota pre zvýšenie lingválneho tlaku [132]. Štúdie na dysfagickej populácii preukázali: zlepšenie kontaktu a tlaku koreňa jazyka na hltanovú stenu u troch pacientov s rakovinou hlavy a krku [106], rehabilitačný efekt manévra na 28 pacientov po cievnej mozgovej príhode [133]. Masako manéver by sa mal realizovať len za predpokladu intaktnej prednej časti jazyka a koreňa jazyka alebo pri oslabenom posteriórnom pohybe koreňa jazyka k hltanovej stene [78]. Na základe hore uvedených výskumov [119,123,127] by mohol byť Masako manéver kontraindikovaný u pacientov so zníženým pohybom hyolaryngeálneho komplexu a/ alebo so zníženou motilitou hltana.
Shaker cvičenie, jedno z najčastejšie odporúčaných techník [134], má svoje historické korene v 90. rokoch 20. storočia. Ide o jednoduchú rehabilitačnú techniku, pri ktorej sa dvíha hlava. Preto sa tiež často označuje ako technika dvíhania hlavy alebo cvičenie s dvíhaním hlavy [135]. Východisková pozícia pacienta pri tomto cvičení je horizontálna poloha na chrbte, s tvárou obrátenou smerom nahor, bez podopierania hlavy, s natiahnutými dolnými končatinami. Plecia sú po celý čas položené na podložke. Počas cvičenia pacient dvíha hlavu tak, aby si videl prsty na nohách. Shaker cvičenie má dve variácie: izometrickú a izotonickú. Pri izometrickej variácii realizuje pacient statické zdvihnutie hlavy s výdržou po dobu jednej minúty, s následným jednominútovým oddychom a ďalšími tromi opakovaniami. Izotonická variácia sa realizuje s 30 rýchlymi sekvenčnými opakovaniami pohybu hlavy nahor a nadol, t.j. späť na podložku [78,136]. Technika posilňuje suprahyoidné svaly [135,137], čiastočne aj infrahyoidné svaly [138], ktoré sú zodpovedné za otváranie horného pažerákového zvierača. Pomalšie otváranie horného pažerákového zvierača u starších ľudí viedlo výskumníkov [137] k overeniu hypotézy o vplyve Shaker cvičenia na otvorenie horného pažerákového zvierača a intrabolusový tlak v hypofaryngu na populácii starších zdravých ľudí. Výskum zistil významné zvýšenie pohybu hrtana nahor a dopredu, zväčšenie maximálneho predozadného priemeru a plochy prierezu otvoru horného pažerákového zvierača a pokles hypofaryngeálneho intrabolusového tlaku. Systematický prehľad deviatich štúdií [139] potvrdil efekt Shaker manévra – zvýšenie prednej exkurzie hrtana, zväčšenia anteroposteriórneho priemeru horného pažerákového zvierača a eliminovanie symptómov dysfágie. Aj štúdie u 19 pacientov s dysfágiou, vyživovaných s nazogastrickou sondou pre abnormálne otváranie horného pažerákového zvierača a s reziduami po prehltnutí, potvrdili horeuvedené výsledky [135]. Manéver znížil aspiráciu u pacientov s dysfunkciou horného pažerákového zvierača [140]. Na základe výskumov možno konštatovať, že dvíhanie hlavy facilituje častejšie otváranie horného pažerákového zvierača [136] a znižuje výskyt reziduí po prehltnutí. Je tiež vhodný u pacientov po chirurgickej liečbe spodiny dutiny ústnej [78]. Kontraindikáciami cvičenia by mohli byť bolestivosť krčnej chrbtice a závraty [136], ťažká slabosť svalov hlavy a krku, obmedzenia pri pohybe krku a/ alebo neschopnosť zdvihnúť hlavu [141], či tendencia k zvýšenej únave (napr. u pacientov s amyotrofickou laterálnou sklerózou alebo inými neuromuskulárnymi ochoreniami) [138], prípadne tracheostómia.
Prehľad prehĺtacích manévrov uvádzame v tab. 2.
Table 2. Prehĺtacie manévre v behaviorálnej liečbe orofaryngeálnej dysfágie. 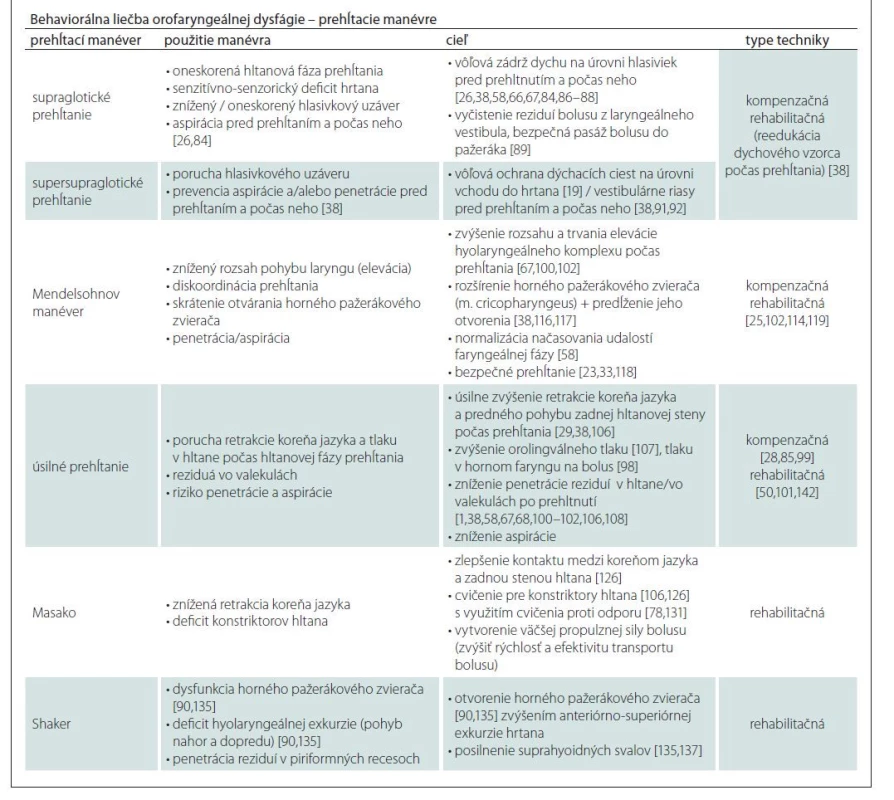
Prehĺtací akt u pacientov s dysfágiou možno skvalitniť aj aplikáciou kombinácií jednotlivých posturálnych stratégií a prehĺtacích manévrov. Historicky známy vplyv manévrov a doplňujúcich posturálnych techník na biomechaniku prehĺtania približujeme v tab. 3.
Table 3. Kombinácia prehĺtacích manévrov a posturálnych techník v liečbe orofaryngeálnej dysfágie. Spracované podľa [29]. ![Kombinácia prehĺtacích manévrov a posturálnych techník v liečbe orofaryngeálnej dysfágie. Spracované podľa [29].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/e8442fb245d4a042f0912651fb441cf0.jpg)
Od pionierskych čias Logemann pribudli ďalšie výskumy, zaoberajúce sa novými kombináciami manévrov a ich vplyvom na konkrétne špecifické diagnózy. Uvádzame príklady niektorých z nich:
Manéver natočenia hlavy s flexiou hlavy [81] bol aplikovaný u 22 neurologických pacientov po NCMP a traumatickom poškodení mozgu s perzistenciou reziduí bolusu vo valekulách. Pri aplikácii manévra sa podarilo zredukovať reziduá riedkeho bolusu a bolusu hustoty nektár vo valekulách, objektívne vizulizované videofluoroskopicky.
Kumai et al retrospektívne analyzovali použitie manévra flexie hlavy v kombinácii so supraglotickým prehĺtaním objektivizovaného videofluoroskopicky u 25 pacientov s dysfunkciou prehĺtania po ezofagektómii, s disekciou uzlín na krku, v hrudníku a bruchu. U týchto pacientov sa zistila signifikantná korelácia laryngeálnej aspirácie so zníženou eleváciou hrtana, ktorá sa zlepšila po aplikácii hore uvedeného manévra [143].
Efekt flexie hlavy kombinovanej s manévrom stiahnutia hrtana [144] skúmali v randomizovanej kontrolovanej štúdii s 272 pacientami s karcinómom hrudníkového pažeráka po chirurgickej liečbe – minimálne invazívnej ezofagektómii. Bol zistený pozitívny vplyv manévra na zníženie kašľa po prehltnutí 1 ml vody u skúmanej populácie z 21,19 na 4,24 % v porovnaní s kontrolnou skupinou bez aplikácie manévra.
Diskusia
V práci prinášame pohľad na vývoj posturálnych stratégií a prehĺtacích manévrov v behaviorálnej liečbe orofaryngeálnej dysfágie. To nám umožňuje mapovať okolnosti ich vzniku, postupný historický vývin, ako aj aktuálny stav.
S pojmom behaviorálna liečba pri poruchách prehĺtania sa prvýkrát stretávame v prácach J. Logemann. Autorka aj jej nasledovníci vymenúvajú typy postupov, ktoré tieto stratégie zahŕňajú, t.j.: kompenzačné, terapeutické – rehabilitačné alebo ich kombinácie. Dysfagiologická literatúra nevysvetľuje samotný pojem behaviorálny, primárne známy z psychologického smeru 20. storočia – behaviorizmu [145]. Rovnako, ako v psychológii, aj v dysfagiológii je behaviorizmus zameraný na prehĺtanie z aspektu prejavov správania sa jednotlivca. Hoci teda prehĺtanie primárne disponuje istou mierou stereotypie [85], je zároveň súhrnom fyziologických reakcií organizmu na stimuly vonkajšieho prostredia – objem, viskozitu a iné charakteristiky prehĺtaného materiálu, aj ovládanie a kontrolovanie prehĺtania prostredníctvom vôle [3,4]. Preto možno prehĺtaciu odpoveď modifikovať prostredníctvom behaviorálnych intervencií. Medzi hlavné kategórie behaviorálnych intervencií patria [15,23,36]: a) modifikácia charakteristík jedla a tekutín (napr. úprava viskozity, objemu, teploty a/ alebo chuti a vône jedla a tekutín); b) modifikácia spôsobov kŕmenia/ jedenia pacienta (napr. využívanie špecificky upravených príborov, tanierov a pohárov, menšie množstvo jedla/ tekutín); c) modifikácia pozície/ postúry pacienta (pozičné/ posturálne stratégie); d) modifikácia mechanizmu prehĺtania (napr. aplikácia motorických/ oromotorických cvičení, senzorickej a neurofyziologickej stimulácie); e) modifikácia fyziológie prehĺtacieho aktu (napr. aplikácia prehĺtacích manévrov zlepšujúcich propulziu bolusu do hltana alebo ochranu dýchacích ciest).
V raných prácach klinickej logopédky Logemann aj v prvej česko-slovenskej monografii Poruchy polykání [54,146] sa v rámci behaviorálnej liečby dysfágie možno stretnúť s protikladnými informáciami ohľadom termínov priame a nepriame postupy. Informácia, že priame postupy používajú bolus (jedlo, tekutín), nepriame postupy sú bez použitia bolusu (jedla, tekutín) je jedna časť ich interpretácie. V roku 1988 Logemann [21] približuje pri terapii prehĺtania kompenzačné a terapeutické – priame a nepriame postupy. Nepriame postupy zahŕňajú cvičenia, ktoré majú za úlohu zlepšiť vybrané aspekty neuromuskulárnej kontroly potrebnej k normálnej funkcii prehĺtania. Nie sú založené na prehĺtaní samotnom. Ako príklad uvádza cvičenia zlepšujúce uzáver pier, eleváciu, retrakciu a zmeny tvaru jazyka, cvičenia zlepšujúce addukciu hlasiviek, teda všetky potrebné motorické aktivity, ktoré sú nevyhnutné pre prehĺtanie, a zároveň ich možno trénovať izolovane alebo len „nasucho“, s použitím slín. Priame postupy majú zlepšiť prehĺtanie pacienta a zahŕňajú zadávanie špecifických inštrukcií pacientovi zohľadňujúc symptomatiku dysfágie, využívajú sa teda aj s použitím jedla alebo tekutín. V ďalšej práci [10] autorka špecifikuje, že techniky priamej terapie, zamerané na zlepšenie fyziológie prehĺtania, môžu pozostávať aj z ďalších postupov a techník, napr.: techník orálnej senzorickej stimulácie a prehĺtacích manévrov, ako aj z maxilofaciálnej protetiky, liekov a chirurgických postupov. Gross et al [54] zaraďuje priame a nepriame postupy pod rehabilitačné techniky. Z dôvodu užšieho a širšieho chápania týchto termínov v odbornej literatúre v priebehu niekoľkých rokov používame v našom príspevku pre lepšiu jednoznačnosť opisnú formu postupov, t.j. tie, ktoré sa používajú s bolusom a bez bolusu.
V našej práci uvádzame nielen charakteristiky jednotlivých zmien polôh tela a prehĺtacích manévrov a závery z výskumov k tejto téme, ale aj ich názvy. Najčastejšie používanou zmenou polohy hlavy je bezpochyby flexia hlavy. Ako sme zmienili vyššie, rôzne výskumné práce používajú rôzne termíny pre označenie tejto polohy: hlava nadol [38,64,66], sklon brady [20,23,67,68], sklon hlavy dopredu [69,70], flexia krku alebo flexia hlavy a krku [71,72]. Ako vyplýva z dotazníkového prieskumu Okadu et al [72], terminologická nejednotnosť je aj medzi dysfagiológmi v praxi. Treba zdôrazniť, že nejde o synonymá. Tento rozdiel je zjavný, ak porovnáme staršie práce [32,39,147] s novšími výskumami zameriavajúcimi sa na efekt vplyvu rôzneho sklonu hlavy na prehĺtací akt [73,81]. Flexia hlavy, flexia krku a kombinovaná flexia hlavy a krku majú celkom odlišný efekt na fyziológiu a kinematiku prehĺtania u zdravých dospelých jednotlivcov [73]. Preto súhlasíme s názorom, že do budúcna je potrebná precíznejšia definícia, terminologické zjednotenie a vzájomný konsenzus medzi odborníkmi [72]. V súvislosti s ostatnými posturálnymi technikami chceme zdôrazniť, že napriek tomu, že ide o jednu skupinu postupov, každá z techník rôzne ovplyvňuje cestu bolusu, anatomické pomery a prejavuje sa rôzne pri neurologických alebo štrukturálnych dysfágiách. Tieto skutočnosti treba mať na pamäti a techniky prispôsobiť individuálnym potrebám pacienta.
Z literatúry vyplývajú inkonzistencie ohľadom zaradenia Masako manévra a Shaker techniky medzi prehĺtacie manévre. Na jednej strane sa pri nich nepoužíva bolus [90,123,124,135]. Na strane druhej literatúra popisuje najmä ich rehabilitačný efekt pri zmene špecifických zložiek fyziológie prehĺtacieho aktu [4,37,85], na rozdiel od typických priamych prehĺtacích manévrov, ako supraglotické prehĺtanie, úsilné prehĺtanie, Mendelsohnov manéver, pri ktorých bol dokázaný kompenzačný aj rehabilitačný efekt. Aplikáciou priamych prehĺtacích manévrov sa dostáva hltanová fáza prehĺtania pod vôľovú kontrolu tým, že pacient dostáva inštrukcie, aby upravoval a prispôsobil špecifické aspekty prehĺtania. Podľa Carraua et al [16] existujú dve teórie, ktoré podporujú použitie priamych prehĺtacích manévrov: 1. Manévre sa zameriavajú na fyziologické deficity založené na výsledkoch diagnostiky a realizujú okamžité zlepšenie rizika aspirácie; 2. Manévre môžu pôsobiť ako cvičenia zamerané na špecifickú oblasť. Zlepšujú koordináciu a silu svalov primárne zapojených do procesu prehĺtania, čím vedú k všeobecnému zlepšeniu funkcie prehĺtania. [106,148]. Z tohto pohľadu Shaker aj Masako technika patria do položky 2 – ide o cvičenie zamerané na špecifickú oblasť. Autori Carrau et al [16] špecifikujú aj ďalší termín, a to nepriame manévre, resp. cvičenia prehĺtania [16,23]. Tieto sa nepriamo zacieľujú na mechanizmus prehĺtania, t.j. na štruktúry a pohyby dôležité pre prehĺtanie. Protokol cvičenia neobsahuje reálne prehltnutia bolusu. Z tohto aspektu je možné zaradiť Shaker techniku aj Masako manéver medzi nepriame manévre. V každom prípade, ak sa na tento rozpor v literatúre opätovne pozrieme z hľadiska základných termínov kompenzácia a rehabilitácia, výskumy potvrdili rehabilitačný efekt obidvoch techník.
Využitie posturálnych stratégií a prehĺtacích manévrov pri konkrétnych primárnych diagnózach je často skúmané na funkcii prehĺtania u zdravej populácie [30,118,149]. Predtým, ako sa predstaví určitý postup či technika konkrétnej skupine pacientov, je potrebné preukázať efekt intervencie a stanoviť, či je ich efekt dostatočný. Preukázaním efektu sa začína definovaním fyziologických zmien, ktoré sa objavia počas intervencií, čo identifikuje schopnosť terapie modifikovať funkciu a preukázať základ pre formovanie výskumných hypotéz [118]. Výskumy na intaktnej populácii boli historicky bázou pre štúdie zamerané na efekt stratégií a manévrov realizovaných na konkrétnych skupinách pacientov, napr. po cievnej mozgovej príhode [150]. Závery systematických prehľadov, [7,55,76,151–154], unisono informujú o potrebe ďalších výskumov v tejto oblasti. Zároveň špecifikujú témy, ktoré by mali novšie výskumy zohľadniť momenty, ako sú: štandardizácia inštrukcií k technikám manévru úsilné prehĺtanie [155], rigoróznejší výskum k efektivite terapie dysfágie po cievnej mozgovej príhode [156], potreba skúmania nových parametrov v behaviorálnej liečbe typu motivácia pacienta pri dodržiavaní odporučených postupov [152], lepšia metodológia štúdií [154,157].
Limity práce
Jeden z limitov našej práce spočíva v práci s literatúrou písanou v anglickom jazyku. Charakter našej práce, ktorá nie je systematickým prehľadom, nevylučuje prehliadnutie niektorých literárnych zdrojov. Vzhľadom na heterogenitu dysfagiologických štúdií, je ďalším limitom absencia podrobnejších inštrukcií a jednoznačných protokolov pri realizácii posturálnych stratégií a prehĺtacích manévrov (frekvencia použitia, dĺžka trvania, intenzita aplikácie). Taktiež je menej zastúpený opis efektivity konkrétnych intervencií pri konkrétnych cieľových populáciách pacientov s dysfágiou (t.j. pacientov s rôznymi primárnymi medicínskymi diagnózami), zmienené aj v diskusii.
Záver
V našej prehľadovej štúdii sme sa zamerali na vývoj najčastejšie používaných posturálnych stratégií a prehĺtacích manévrov, ktoré sa využívajú v behaviorálnej liečbe orofaryngeálnej dysfágie. Ich výhodou je jednoduchosť, neinvazívnosť a finančná nenáročnosť. V liečbe porúch prehĺtania majú už niekoľko desaťročí svoje nezastupiteľné miesto a ďalej sa vyvíjajú v čase. Úspešná liečba dysfágie si preto vyžaduje interdisciplinárnu kooperáciu, precízne vypracovanú diagnostiku, voľbu ďalších liečebných postupov v súlade s výskumnými trendmi medicíny založených na dôkazoch a so zohľadnením špecifík a potrieb jednotlivca s dysfágiou.
Konflikt záujmov
Autori deklarujú, že nemajú konflikt záujmov.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Přijato k recenzi: 6. 9. 2021
Přijato do tisku: 24. 2. 2022
Mgr. et Mgr. Silvia Adzimová
Ambulancia klinickej logopédie
Klinika ORL a chirurgie hlavy a krku
ÚVN SNP Ružomberok –
fakultná nemocnica
Gen. M. Vesela 21
034 26 Ružomberok
Sources
1. Logemann JA. Dysphagia: evaluation and treatment. Folia Phoniatr Logop 1995; 47(3): 140–164. doi: 10.1159/ 000266348.
2. Tedla M, Černý M. Poruchy polykání. Havlíčkův Brod: Tobiáš 2018.
3. Inamoto Y, Saitoh E, Ito Y et al. The Mendelsohn maneuver and its effects on swallowing: kinematic analysis in three dimensions using dynamic area detector CT. Dysphagia 2018; 33(4): 419–430. doi: 10.1007/ s00455-017 - 9870-7.
4. Kahrilas PJ, Logemann JA, Gibbons P. Food intake by maneuver; an extreme compensation for impaired swallowing. Dysphagia 1992; 7(3): 155–159. doi: 10.1007/ BF02493449.
5. Adkins C, Takakura W, Spiegel BMR et al. Prevalence and characteristics of dysphagia based on a population-based survey. Clin Gastroenterol Hepatol 2019; 18(9): 1970–1979. doi: 10.1016/ j.cgh.2019.10. 029.
6. Kertscher, B, Speyer R, Fong E et al. Prevalence of oropharyngeal dysphagia in the Netherlands: a telephone survey. Dysphagia 2015; 30(2): 114–120. doi: 10.1007/ s00455-014-9584-z.
7. Takizawa C, Gemmell E, Kenworthy J et al. A systematic review of the prevalence of oropharyngeal dysphagia in stroke, Parkinson‘s disease, Alzheimer‘s disease, head injury, and pneumonia. Dysphagia 2016; 31(3): 434–441. doi: 10.1007/ s00455-016-9695-9.
8. Clavé P, Shaker R. Dysphagia: current reality and scope of the problem. Nat Rev Gastroenterol Hepatol 2015; 12(5): 259–270. doi: 10.1038/ nrgastro.2015.49.
9. Leslie P, Smithard DG. Is dysphagia under diagnosed or is normal swallowing more variable than we think? Reported swallowing problems in people aged 18–65 years. Dysphagia 2021; 36(5): 910–918. doi: 10.1007/ s00455-020-10213-z.
10. Logemann JA. Approaches to management of disordered swallowing. Baillière‘s Clin Gastroenterol 1991; 5(2): 269–280. doi: 10.1016/ 0950-3528(91)90030-5.
11. Malandraki G, Robbins J. Neurological rehabilitation: chapter 21. Dysphagia 2013.
12. Ekberg O, Hamdy S, Woisard V et al. Social and psychological burden of dysphagia: its impact on diagnosis and treatment. Dysphagia 2002; 17(2): 139–146. doi: 10.1007/ s00455-001-0113-5.
13. Logemann JA. Evaluation and treatment of swallowing disorders. Am J Speech-Language Pathol 1994; 3(3): 41–44. doi: 10.1044/ 1058-0360.0303.41.
14. Yoshida M, Groher ME, Crary MA et al. Comparison of surface electromyographic (sEMG) activity of submental muscles between the head lift and tongue press exercises as a therapeutic exercise for pharyngeal dysphagia. Gerodontology 2007; 24(2): 111–116. doi: 10.1111/ j.1741 - 2358.2007.00164.x.
15. Speyer R. Behavioral treatment of oropharyngeal dysphagia, in dysphagia: diagnosis and treatment. Berlin: Springer 2012 : 477–491.
16. Carrau RL, Murry T, Howell RJ. Comprehensive management of swallowing disorders. San Diego, CA: Plural Publishing, Incorporated 2017.
17. Dobias (Adzimová) S. Neurogénna orofaryngeálna dysfágia (NOD). In: Neubauer K (ed). Neurogenně podmíněné poruchy řečové komunikace a dysfagie. Hradec Králové: Pedagogická fakulta UHK 2014 : 215–304.
18. European Society for Swallowing Disorders and (ESSD). Position statements: oropharyngeal dysphagia in adult patients. [online]. Dostupné z URL: http:/ / www. myessd.org/ docs/ position_statements/ ESSD_Position_ Statements_on_OD_in_adult_patients_for_web.pdf.
19. van der Kruis JG, Baijens LWJ, Speyer R et al. Biomechanical analysis of hyoid bone displacement in videofluoroscopy: a systematic review of intervention effects. Dysphagia 2011; 26(2): 171–182. doi: 10.1007/ s00455-010 - 9318-9.
20. Bülow M, Olsson R, Ekberg O. Supraglottic swallow, effortful swallow, and chin tuck did not alter hypopharyngeal intrabolus pressure in patients with pharyngeal dysfunction. Dysphagia 2002; 17(3): 197–201. doi: 10.1007/ s00455-002-0050-y.
21. Logemann JA. The role of the speech language pathologist in the management of dysphagia. Otolaryngol Clin North Am 1988; 21(4): 783–788.
22. Steele CM, Alsanei WA, Ayanikalath S et al. The influence of food texture and liquid consistency modification on swallowing physiology and function: a systematic review. Dysphagia 2015; 30(1): 2–26. doi: 10.1007/ s00455 - 014-9578-x.
23. Groher ME, Crary MA. Dysphagia: clinical management in adults and children. Mosby Elsevier 2010.
24. Speyer R. Behavioral treatment of oropharyngeal dysphagia. In: Ekberg O (ed). Dysphagia: diagnosis and treatment. Cham 2019 : 669–686.
25. Kwong E, Ng KWK, Leung MT et al. Application of ultrasound biofeedback to the learning of the Mendelsohn maneuver in non-dysphagic adults: a pilot study. Dysphagia 2021; 36(4): 650–658. doi: 10.1007/ s00455 - 020-10179-y.
26. Murry T, Carrau RL, Chan KMK. Clinical management of swallowing disorders. Plural Publishing 2018.
27. Daniels S, Huckabee M. Dysphagia following stroke. San Diego 2008.
28. Daniels SK, Huckabee M-L, Gozdzikowska K. Dysphagia following stroke. Plural Publishing 2019.
29. Logemann JA. Behavioral management for oropharyngeal dysphagia. Folia Phoniatr Logop 1999; 51(4 – 5): 199–212. doi: 10.1159/ 000021497.
30. Speyer R, Baijens L. Heijnen M et al. Effects of therapy in oropharyngeal dysphagia by speech and language therapists: a systematic review. Dysphagia 2010; 25(1): 40–65. doi: 10.1007/ s00455-009-9239-7.
31. Shaker R. Dedication to Dr. Jeri Logemann. Dysphagia 2015; 30(1): 1–1. doi: 10.1007/ s00455-015-9599-0.
32. Larsen GL. Rehabilitation for dysphagia paralytica. J Speech Hear Disord 1972; 37(2): 187–194. doi: 10.1044/ jshd.3702.187.
33. Cichero JA, Murdoch BE. Dysphagia: foundation, theory and practice. John Wiley & Sons 2006.
34. Azzolino D, Damanti S, Bertagnoli L et al. Sarcopenia and swallowing disorders in older people. Aging Clin Exp Res 2019; 31(6): 799–805. doi: 10.1007/ s40520-019-01128-3.
35. Zuydam AC, Rogers SN, Brown JS et al. Swallowing rehabilitation after oro-pharyngeal resection for squamous cell carcinoma. Br J Oral Maxillofac Surg 2000; 38(5): 513–518. doi: 10.1054/ bjom.2000.0482.
36. Lazarus CL. History of the use and impact of compensatory strategies in management of swallowing disorders. Dysphagia 2017; 32(1): 3–10. doi: 10.1007/ s00455 - 016-9779-6.
37. Robbins J, Butler SG, Daniels SK et al. Swallowing and dysphagia rehabilitation: translating principles of neural plasticity into clinically oriented evidence. J Speech Lang Hear Res 2008; 51(1): S276–S300. doi: 10.1044/ 1092-4388(2008/ 021).
38. Logemann JA, Maks-van der Veer S, Jacobson EWR. Slikstoornissen: Onderzoek en behandeling. Swets & Zeitlinger 2000.
39. Castell JA, Castell DO, Schultz AR et al. Effect of head position on the dynamics of the upper esophageal sphincter and pharynx. Dysphagia 1993; 8(1): 1–6. doi: 10.1007/ BF01351470.
40. Logemann JA, Kahrilas PJ, Kobara M et al. The benefit of head rotation on pharyngoesophageal dysphagia. Arch Phys Med Rehabil 1989; 70(10): 767–771.
41. Logemann JA, Rademaker AW, Pauloski BR et al. Normal swallowing physiology as viewed by videofluoroscopy and videoendoscopy. Folia Phoniatr Logop 1998; 50(6): 311–319. doi: 10.1159/ 000021473.
42. Ohmae Y, Ogura M, Kitahara S et al. Effects of head rotation on pharyngeal function during normal swallow. Ann Otol Rhinol Laryngol 1998; 107(4): 344–348. doi: 10.1177/ 000348949810700414.
43. Pauloski BR. Rehabilitation of dysphagia following head and neck cancer. Phys Med Rehabil Clin N Am 2008; 19(4): 889–928, x. doi: 10.1016/ j.pmr.2008.05.010.
44. Rasley A, Logemann JA, Kahrilas PJ et al. Prevention of barium aspiration during videofluoroscopic swallowing studies: value of change in posture. AJR Am J Roentgenol 1993; 160(5): 1005–1009. doi: 10.2214/ ajr.160.5.8470567.
45. Ayres A, Jotz GP, Rieder CRM et al. Benefit from the Chin-Down maneuver in the swallowing performance and self-perception of Parkinson‘s disease patients. Parkinsons Dis 2017; 2017 : 7460343. doi: 10.1155/ 2017/ 7460343.
46. Badenduck LA, Matthews TW, McDonough A et al. Fiber-optic endoscopic evaluation of swallowing to assess swallowing outcomes as a function of head position in a normal population. J Otolaryngol Head Neck Surg 2014; 43(1): 9. doi: 10.1186/ 1916-0216-43-9.
47. Kumai Y, Miyamoto T, Matsubara K et al. Determining the efficacy of the Chin-Down maneuver following esophagectomy with fiberoptic endoscopic evaluation of swallowing. Arch Phys Med Rehabil 2019; 100(6): 1076 – 1084. doi: 10.1016/ j.apmr.2018.10.007.
48. Wirth R, Lueg G, Dziewas R. Orophagyngeal dysphagia in older persons – evaluation and therapeutic options. Dtsch Med Wochenschr 2018; 143(3): 148–151. doi: 10.1055/ s-0043-120963.
49. Solná G, Václavík D, Pavlík O et al. Endoskopické vs. skríninkové vyšetření polykání a jejich vliv na výsledný stav u pacientů po akutní cévní mozkové příhodĕ. Cesk Slov Neurol N 2020; 83(6): 614–620. doi: 10.48095/ cccsnn2020614.
50. Felix VN, Corrêa SM, Soares RJ. A therapeutic maneuver for oropharyngeal dysphagia in patients with Parkinson‘ s disease. Clinics (Sao Paulo) 2008; 63(5): 661–666. doi: 10.1590/ s1807-59322008000500015.
51. Suiter DM, Gosa MM. Assessing and treating dysphagia: a lifespan perspective. Thieme 2019.
52. Laciuga H, Rosenbek JC, Davenport PW et al. Functional outcomes associated with expiratory muscle strength training: narrative review. J Rehabil Res Dev 2014; 51(4): 535–546. doi: 10.1682/ JRRD.2013.03.0076.
53. Sapienza C, Troche M, Pitts T et al. Respiratory strength training: concept and intervention outcomes. Semin Speech Lang 2011; 32(1): 21–30. doi: 10.1055/ s-0031-1271972.
54. Gross R, Miroslav a kol. Rehabilitácia porúch prehĺtania. In: Chrobok V (ed). Poruchy polykání. Havlíčkův Brod: Tobiáš 2009 : 312.
55. McCabe D, Ashford J, Wheeler-Hegland K et al. Evidence - based systematic review: oropharyngeal dysphagia behavioral treatments. Part IV – impact of dysphagia treatment on individuals‘ postcancer treatments. J Rehabil Res Dev 2009; 46(2): 205–214.
56. Baijens L, Clavé P, Cras P et al. European Society for Swallowing Disorders – European Union Geriatric Medicine Society white paper: oropharyngeal dysphagia as a geriatric syndrome. Clin Interv Aging 2016; 11 : 1403–1428. doi: 10.2147/ CIA.S107750.
57. Gaziano JE. Evaluation and management of oropharyngeal dysphagia in head and neck cancer. Cancer Control 2002; 9(5): 400–409. doi: 10.1177/ 1073274802 00900505.
58. Lazarus C, Logemann JA, Gibbons P. Effects of maneuvers on swallowing function in a dysphagic oral cancer patient. Head Neck 1993; 15(5): 419–424. doi: 10.1002/ hed.2880150509.
59. Rosen SP, Abdelhalim SM, Jones CA et al. Effect of body position on pharyngeal swallowing pressures using high-resolution manometry. Dysphagia 2018; 33(3): 389–398. doi: 10.1007/ s00455-017-98 66-3.
60. Dobias (Adzimová) S. Neurogénna orofaryngeálna dysfágia (NOD). In: Neubauer K (ed). Neurogenně podmíněné poruchy řečové komunikace a dysfagie. Hradec Králové: Gaudeamus 2014 : 215–304.
61. Moon IY, Yi C-H, Park I-W et al. Effects of sitting posture and bolus volume on activation of swallowing-related muscles. J Oral Rehabil 2020; 47(5): 577–583. doi: 10.1111/ joor.12934.
62. Drake W, O’Donoghue S, Bartram C et al. Case study eating in side lying facilitates rehabilitation in neurogenic dysphagia. Brain Inj 1997; 11(2): 137–142. doi: 10.1080/ 026990597123737.
63. Inagaki D, Miyaoka Y, Ashida I et al. Influences of body posture on duration of oral swallowing in normal young adults. J Oral Rehabil 2007; 34(6): 414–421. doi: 10.1111/ j.1365-2842.2007.01737.x.
64. Welch MV, Logermann JA, Rademaker AW et al. Changes in pharyngeal dimensions effected by chin tuck. Arch Phys Med Rehabil 1993; 74(2): 178–181.
65. Shanahan TK, Logemann JA, Rademaker AW et al. Chin-down posture effect on aspiration in dysphagic patients. Arch Phys Med Rehabil 1993; 74(7): 736–739. doi: 10.1016/ 0003-9993(93)90035-9.
66. Hori K, Tamine K, Barbezat C et al. Influence of chindown posture on tongue pressure during dry swallow and bolus swallows in healthy subjects. Dysphagia 2011; 26(3): 238–245. doi: 10.1007/ s00455-010-9292-2.
67. Bülow M, Olsson R, Ekberg O. Videomanometric analysis of supraglottic swallow, effortful swallow, and chin tuck in healthy volunteers. Dysphagia 1999; 14(2): 67–72. doi: 10.1007/ PL00009589.
68. Bülow M, Olsson R, Ekberg O. Videomanometric analysis of supraglottic swallow, effortful swallow, and chin tuck in patients with pharyngeal dysfunction. Dysphagia 2001; 16(3): 190–195. doi: 10.1007/ s00455-001 - 0065-9.
69. Ekberg O. Dysphagia: diagnosis and treatment. Springer Science & Business Media 2012.
70. Ekberg O. Dysphagia: diagnosis and treatment. Cham: Springer Nature Springer 2019.
71. Matsubara K, Kumai Y, Kamenosono Y et al. Effect of three different chin-down maneuvers on swallowing pressure in healthy young adults. Laryngoscope 2016; 126(2): 437–441. doi: 10.1002/ lary.25552.
72. Okada S, Saitoh E, Palmer JB et al. What is the chindown posture? A questionnaire survey of speech language pathologists in Japan and the United States. Dysphagia 2007; 22(3): 204–209. doi: 10.1007/ s00455 - 006-9073-0.
73. Leigh JH, Oh BM, Seo HG et al. Influence of the chindown and chin-tuck maneuver on the swallowing kinematics of healthy adults. Dysphagia 2015; 30(1): 89–98. doi: 10.1007/ s00455-014-9580-3.
74. Ra JY, Hyun JK, Ko KR et al. Chin tuck for prevention of aspiration: effectiveness and appropriate posture. Dysphagia 2014; 29(5): 603–609. doi: 10.1007/ s00455-014 - 9551-8.
75. Seong MY, Oh BM, Seo HG et al. Influence of supraglottic swallow on swallowing kinematics: comparison between the young and the elderly. J Korean Dysphagia Society 2018; 2 : 23–29.
76. Ashford J, McCabe D, Wheeler-Hegland K et al. Evidence - based systematic review: oropharyngeal dysphagia behavioral treatments. Part III – impact of dysphagia treatments on populations with neurological disorders. J Rehabil Res Dev 2009; 46(2): 195–204.
77. Saconato M, Chiari BM, Lederman HM et al. Effectiveness of Chin-tuck maneuver to facilitate swallowing in neurologic dysphagia. Int Arch Otorhinolaryngol 2016; 20(1): 13–17. doi: 10.1055/ s-0035-1564721.
78. Ward EC, van As-Brooks CJ. Head and neck cancer: treatment, rehabilitation, and outcomes. Plural Publishing, Incorporated 2014.
79. Rosenbek JC, Jones HN. Dysphagia in movement disorders. Plural Publishing 2008.
80. Balou M, McCullough GH, Aduli F et al. Manometric measures of head rotation and chin tuck in healthy participants. Dysphagia 2014; 29(1): 25–32. doi: 10.1007/ s00455-013-9472-y.
81. Nagy A, Peladeau-Pigeon M, Valenzano TJ et al. The effectiveness of the head-turn-plus-chin-down maneuver for eliminating vallecular residue. Codas 2016; 28(2): 113–117. doi: 10.1590/ 2317-1782/ 20162015286.
82. Kim CK, Ryu JS, Song SH et al. Effects of head rotation and head tilt on pharyngeal pressure events using high resolution manometry. Ann Rehabil Med 2015; 39(3): 425–431. doi: 10.5535/ arm.2015.39.3.425.
83. Ertekin C, Keskin A, Kiylioglu N et al. The effect of head and neck positions on oropharyngeal swallowing: a clinical and electrophysiologic study. Arch Phys Med Rehabil 2001; 82(9): 1255–1260. doi: 10.1053/ apmr.2001. 25156.
84. Speyer R. Behavioural treatment of oropharyngeal dysphagia: bolus modification and management, sensory and motor behavioural techniques, postural adjustments, and swallow manoeuvres. In: Ekberg O (ed). Dysphagia: diagnosis and treatment. Heidelberg: Springer 2012.
85. Kahrilas PJ, Logemann JA, Krugler C et al. Volitional augmentation of upper esophageal sphincter opening during swallowing. Am J Physiol 1991; 260(3 Pt 1): G450 – 456. doi: 10.1152/ ajpgi.1991.260.3.G450.
86. Bodén K, Hallgren A, Hedström HW. Effects of three different swallow maneuvers analyzed by videomanometry. Acta Radiol 2006; 47(7): 628–633. doi: 10.1080/ 02841850600774043.
87. Mendelsohn MS, Martin RE. Airway protection during breath-holding. Ann Otol Rhinol Laryngol 1993; 102(12): 941–944. doi: 10.1177/ 000348949310201206.
88. Logemann JA, Pauloski BR, Rademaker AW et al. Super-supraglottic swallow in irradiated head and neck cancer patients. Head Neck 1997; 19(6): 535–540. doi: 10.1002/ (sici)1097-0347(199709)19 : 6<535::aidhed11> 3.0.co;2-4.
89. Kasahara T, Hanayama K, Kodama M et al. The efficacy of supraglottic swallow as an indirect swallowing exercise by analysis of hyoid bone movement. Tokai J Exp Clin Med 2009; 34(3): 72–75.
90. Shaker R, Easterling C, Belafsky PC et al. Manual of diagnostic and therapeutic techniques for disorders of deglutition. Springer Science & Business Media 2012.
91. Martin BJ, Logemann JA, Shaker R et al. Coordination between respiration and swallowing: respiratory phase relationships and temporal integration. J Appl Physiol (1985) 1994; 76(2): 714–723. doi: 10.1152/ jappl.1994.76.2.714.
92. Ohmae Y, Logemann JA, Kaiser P et al. Effects of two breath-holding maneuvers on oropharyngeal swallow. Ann Otol Rhinol Laryngol 1996; 105(2): 123–131. doi: 10.1177/ 000348949610500207.
93. Chaudhuri G, Hildner CD, Brady S et al. Cardiovascular effects of the supraglottic and super-supraglottic swallowing maneuvers in stroke patients with dysphagia. Dysphagia 2002; 17(1): 19–23. doi: 10.1007/ s00455 - 001-0097-1.
94. Fujiwara S, Ono T, Minagi Y et al. Effect of supraglottic and super-supraglottic swallows on tongue pressure production against hard palate. Dysphagia 2014; 29(6): 655–662. doi: 10.1007/ s00455-014-9556-3.
95. Donzelli J, Brady S. The effects of breath-holding on vocal fold adduction: implications for safe swallowing. Arch Otolaryngol Head Neck Surg 2004; 130(2): 208–210. doi: 10.1001/ archotol.130.2.208.
96. Vose A, Nonnenmacher J, Singer ML et al. Dysphagia management in acute and sub-acute stroke. Curr Phys Med Rehabil Rep 2014; 2(4): 197–206. doi: 10.1007/ s40141-014-0061-2.
97. Gomes LM, Silva RG, Melo M et al. Effects of effortful swallow on cardiac autonomic regulation. Dysphagia 2016; 31(2): 188–194. doi: 10.1007/ s00455-015-9676-4.
98. Huckabee ML, Steele CM. An analysis of lingual contribution to submental surface electromyographic measures and pharyngeal pressure during effortful swallow. Arch Phys Med Rehabil 2006; 87(8): 1067–1072. doi: 10.1016/ j.apmr.2006.04.019.
99. Pouderoux P, Kahrilas PJ. Deglutitive tongue force modulation by volition, volume, and viscosity in humans. Gastroenterology 1995; 108(5): 1418–1426. doi: 10.1016/ 0016-5085(95)90690-8.
100. Hind JA, Nicosia MA, Roecker EB et al. Comparison of effortful and noneffortful swallows in healthy middle - aged and older adults. Arch Phys Med Rehabil 2001; 82(12): 1661–1665. doi: 10.1053/ apmr.2001.28006.
101. Hiss SG, Huckabee ML. Timing of pharyngeal and upper esophageal sphincter pressures as a function of normal and effortful swallowing in young healthy adults. Dysphagia 2005; 20(2): 149–156. doi: 10.1007/ s00455 - 005-0008-y.
102. Huckabee ML, Butler SG, Barclay M et al. Submental surface electromyographic measurement and pharyngeal pressures during normal and effortful swallowing. Arch Phys Med Rehabil 2005; 86(11): 2144–2149. doi: 10.1016/ j.apmr.2005.05.005.
103. Hoffman MR, Mielens JD, Ciucci MR et al. High-resolution manometry of pharyngeal swallow pressure events associated with effortful swallow and the Mendelsohn maneuver. Dysphagia 2012; 27(3): 418–426. doi: 10.1007/ s00455-011-9385-6.
104. Fukuoka T, Ono T, Hori K et al. Effect of the effortful swallow and the Mendelsohn maneuver on tongue pressure production against the hard palate. Dysphagia 2013; 28(4): 539–547. doi: 10.1007/ s00455-013-94 64-y.
105. Jang HJ, Leigh JH, Seo HG et al. Effortful swallow enhances vertical hyolaryngeal movement and prolongs duration after maximal excursion. J Oral Rehabil 2015; 42(10): 765–773. doi: 10.1111/ joor.12312.
106. Lazarus C, Logemann JA, Song CW et al. Effects of voluntary maneuvers on tongue base function for swallowing. Folia Phoniatr Logop 2002; 54(4): 171–176. doi: 10.1159/ 000063192.
107. Fukuoka T, Ono T, Hori K et al. Effect of the effortful swallow and the Mendelsohn maneuver on tongue pressure production against the hard palate. Dysphagia 2013; 28(4): 539–547. doi: 10.1007/ s00455-013-94 64-y.
108. Doeltgen SH, Witte U, Gumbley F et al. Evaluation of manometric measures during tongue-hold swallows. Am J Speech Lang Pathol 2009; 18(1): 65–73. doi: 10.1044/ 1058-0360(2008/ 06-0061).
109. Molfenter SM, Hsu CY, Lu Y et al. Alterations to swallowing physiology as the result of effortful swallowing in healthy seniors. Dysphagia 2018; 33(3): 380–388. doi: 10.1007/ s00455-017-9863-6.
110. Oh JC. Systematic effortful swallowing exercise without external resistance does not increase swallowing - related muscle strength in the elderly. Dysphagia 2021; 36(3): 465–473. doi: 10.1007/ s00455-020-10163-6.
111. Park BH, Seo JH, Ko MH et al. Effect of 45° reclining sitting posture on swallowing in patients with dysphagia. Yonsei Med J 2013; 54(5): 1137–1142. doi: 10.3349/ ymj.2013.54.5.1137.
112. Kim MK, Kantarcigil C, Kim B et al. Flexible submental sensor patch with remote monitoring controls for management of oropharyngeal swallowing disorders. Sci Adv 2019; 5(12): eaay3210. doi: 10.1126/ sciadv.aay3210.
113. Garcia JM, Hakel M, Lazarus C. Unexpected consequence of effortful swallowing: case study report. J Med Speech Lang Pathol 2004; 12 : 59.
114. McCullough G. One step back and two steps up and forward: the superior movements of research defining the utility of the Mendelsohn maneuver for improving UES function. Dysphagia 2014; 23(1): 5. doi: 10.1044/ sasd23.1.5.
115. McCullough GH, Kim Y. Effects of the Mendelsohn maneuver on extent of hyoid movement and UES opening post-stroke. Dysphagia 2013; 28(4): 511–519. doi: 10.1007/ s00455-013-9461-1.
116. Ding R, Larson CR, Logemann JA et al. Surface electromyographic and electroglottographic studies in normal subjects under two swallow conditions: normal and during the Mendelsohn manuever. Dysphagia 2002; 17(1): 1–12. doi: 10.1007/ s00455-001-0095-3.
117. Logemann JA, Pauloski BR, Rademaker AW et al. Speech and swallowing rehabilitation for head and neck cancer patients. Oncology (Williston Park) 1997; 11(5): 651–656.
118. Wheeler-Hegland K, Ashford J, Frymark T et al. Evidence - based systematic review: oropharyngeal dysphagia behavioral treatments. Part II – impact of dysphagia treatment on normal swallow function. J Rehabil Res Dev 2009; 46(2): 185–194.
119. Doeltgen SH, Ong E, Scholten I et al. Biomechanical quantification of Mendelsohn maneuver and effortful swallowing on pharyngoesophageal function. Otolaryngol Head Neck Surg 2017; 157(5): 816–823. doi: 10.1177/ 0194599817708173.
120. Azola AM, Sunday KL, Humbert IA. Kinematic visual biofeedback improves accuracy of learning a swallowing maneuver and accuracy of clinician cues during training. Dysphagia 2017; 32(1): 115–122. doi: 10.1007/ s00455 - 016-9749-z.
121. Speyer R, Bogaardt H. Seminars in dysphagia. BoD – Books on Demand 2015. [online]. Available from URL: https://www.ibmmyositis.com/SeminarsDysphagia15ITAe. pdf.
122. Balasubramaniam RK, Babu S, Malavika A et al. Does tongue-hold maneuver affect respiratory-swallowing coordination? Evidence from healthy adults. J Natl Sci Biol Med 2019; 10(1): 68–71. doi: 10.4103/ jnsbm. JNSBM_77_18.
123. Doeltgen SH, Macrae P, Huckabee ML. Pharyngeal pressure generation during tongue-hold swallows across age groups. Am J Speech Lang Pathol 2011; 20(2): 124–130. doi: 10.1044/ 1058-0360(2011/ 10-0067).
124. Fujiu-Kurachi M. Developing the tongue holding maneuver. Perspectives on Swallowing and Swallowing Disorders (Dysphagia) 2002; 11(1): 9–11. doi: 10.1044/ sasd11.1.9.
125. Fujiu-Kurachi M, Fujiwara S, Tamine K et al. Tongue pressure generation during tongue-hold swallows in young healthy adults measured with different tongue positions. Dysphagia 2014; 29(1): 17–24. doi: 10.1007/ s00455-013-9471-z.
126. Fujiu M, Logemann JA. Effect of a tongue-holding maneuver on posterior pharyngeal wall movement during deglutition. Am J Speech Lang Pathol 1996; 5(1): 23 – 30. doi: 10.1044/ 1058-0360.0501.23.
127. Umeki H Takasaki K, Enatsu K et al. Effects of a tongue-holding maneuver during swallowing evaluated by high-resolution manometry. Otolaryngol Head Neck Surg 2009; 141(1): 119–122. doi: 10.1016/ j. otohns.2009.01.025.
128. Doeltgen SH, Witte U, Gumbley F et al. Evaluation of manometric measures during tongue-hold swallows. Am J Speech Lang Pathol 2009; 18(1): 65–73. doi: 10.1044/ 1058-0360(2008/ 06-0061).
129. Doeltgen SH, Macrae P, Huckabee ML. Pharyngeal pressure generation during tongue-hold swallows across age groups. Am J Speech Lang Pathol 2011; 20(2): 124–130. doi: 10.1044/ 1058-0360(2011/ 10-0067).
130. Fujiu-Kurachi M. Developing the tongue holding maneuver. Perspectives on swallowing and swallowing disorders (Dysphagia) 2002; 11(1): 9–11. doi: 10.1044/ sasd11.1.9.
131. Fujiu-Kurachi M, Fujiwara S, Tamine K et al. Tongue pressure generation during tongue-hold swallows in young healthy adults measured with different tongue positions. Dysphagia 2014; 29(1): 17–24. doi: 10.1007/ s00455-013-9471-z.
132. Fujiwara S, Fujiu-Kurachi M, Hori K et al. Tongue pressure production and submental surface electromyogram activities during tongue-hold swallow with different holding positions and tongue length. Dysphagia 2018; 33(4): 403–413. doi: 10.1007/ s00455-017-98 65-4.
133. Jung SE et al. Effects of tongue-holding maneuver compared with Mendelsohn maneuver on swallowing function in stroke patients. Korean J Health Promot 2015; 15(2): 83–90. doi: 10.15384/ kjhp.2015.15.2.83.
134. DeJong J. Critical review: is the Shaker exercise effective in rehabilitating swallowing function in individuals with dysphagia due to upper esophageal dysfunction? [online]. Dostupné z URL: https:/ / www. uwo.ca/ fhs/ lwm/ teaching/ EBP/ 2015_16/ DeJong. pdf.
135. Shaker R, Easterling C, Kern M et al. Rehabilitation of swallowing by exercise in tube-fed patients with pharyngeal dysphagia secondary to abnormal UES opening. Gastroenterology 2002; 122(5): 1314–1321. doi: 10.1053/ gast.2002.32999.
136. Easterling C, Grande B, Kern M et al. Attaining and maintaining isometric and isokinetic goals of the Shaker exercise. Dysphagia 2005; 20(2): 133–138. doi: 10.1007/ s00455-005-0004-2.
137. Shaker R, Kern M, Bardan E et al. Augmentation of deglutitive upper esophageal sphincter opening in the elderly by exercise. Am J Physiol 1997; 272(6 Pt 1): G1518–G1522. doi: 10.1152/ ajpgi.1997.272.6.G1518.
138. White KT, Easterling C, Roberts N et al. Fatigue analysis before and after shaker exercise: physiologic tool for exercise design. Dysphagia 2008; 23(4): 385–391. doi: 10.1007/ s00455-008-9155-2.
139. Antunes EB, Lunet N. Effects of the head lift exercise on the swallow function: a systematic review. Gerodontology 2012; 29(4): 247–257. doi: 10.1111/ j.1741 - 2358.2012.00638.x.
140. Logemann JA, Rademaker A, Pauloski BR et al. A randomized study comparing the Shaker exercise with traditional therapy: a preliminary study. Dysphagia 2009; 24(4): 403–411. doi: 10.1007/ s00455-009-9217-0.
141. Saitoh E, Pongpipatpaiboon K, Inamoto Y et al. Dysphagia evaluation and treatment. Singapore: Springer 2018.
142. Park JW, Kim Y, Oh JC et al. Effortful swallowing training combined with electrical stimulation in post-stroke dysphagia: a randomized controlled study. Dysphagia 2012; 27(4): 521–527. doi: 10.1007/ s00455-012-9403-3.
143. Kumai Y, Samejima Y, Watanabe M et al. Videofluoroscopic evaluation of pharyngeal swallowing dysfunction after esophagectomy with three-field lymph node dissection. Eur Arch Otorhinolaryngol 2017; 274(1): 321 – 326. doi: 10.1007/ s00405-016-4209-9.
144. Yang F, Zou L, Li L et al. Effect of Chin-down-pluslarynx - tightening maneuver on swallowing function after minimally invasive esophagectomy: a randomized controlled trail. Cancer Med 2020; 9(16): 5889–5898. doi: 10.1002/ cam4.3280.
145. Wikipédia. Behaviorizmus. [online]. Dostupné z URL: https:/ / sk.wikipedia.org/ w/ index.php?title=Behavioriz mus&oldid=7138839.
146. Tedla M, Černý M. Poruchy polykání. Hradec Králové: Tobiáš 2009 : 312.
147. Ekberg O. Posture of the head and pharyngeal swallowing. Acta Radiol Diagn 1986; 27(6): 691–696. doi: 10.1177/ 028418518602700612.
148. Wheeler-Hegland KM, Rosenbek JC, Sapienza CM. Submental sEMG and hyoid movement during Mendelsohn maneuver, effortful swallow, and expiratory muscle strength training. J Speech Lang Hear Res 2008; 51(5): 1072–1087. doi: 10.1044/ 1092-4388(2008/ 07-0016).
149. Balou M, Herzberg EG, Kamelhar D et al. An intensive swallowing exercise protocol for improving swallowing physiology in older adults with radiographically confirmed dysphagia. Clin Interv Aging 2019; 14 : 283 – 288. doi: 10.2147/ CIA.S194723.
150. Park JW, Kim Y, Oh JC et al. Effortful swallowing training combined with electrical stimulation in poststroke dysphagia: a randomized controlled study. Dysphagia 2012; 27(4): 521–527. doi: 10.1007/ s00455-012 - 9403-3.
151. Duncan S, McAuley DF, Walshe M et al. Interventions for oropharyngeal dysphagia in acute and critical care: a systematic review and meta-analysis. Intensive Care Med 2020; 46(7): 1326–1338. doi: 10.1007/ s00134-020-06126-y.
152. Govender R, Smith CH, Taylor SA et al. Swallowing interventions for the treatment of dysphagia after head and neck cancer: a systematic review of behavioural strategies used to promote patient adherence to swallowing exercises. BMC Cancer 2017; 17(1): 43. doi: 10.1186/ s12885-016-2990-x.
153. López-Liria R, Parra-Egeda J, Vega-Ramírez FA et al. Treatment of dysphagia in Parkinson‘s disease: a systematic review. Int J Environ Res Public Health 2020; 17(11): 4104. doi: 10.3390/ ijerph17114104.
154. Terlingen LT, Pilz W, Kuijer M et al. Diagnosis and treatment of oropharyngeal dysphagia after total laryngectomy with or without pharyngoesophageal reconstruction: systematic review. Head Neck 2018; 40(12): 2733–2748. doi: 10.1002/ hed.25508.
155. Bahia MM, Lowell SY. A systematic review of the physiological effects of the effortful swallow maneuver in adults with normal and disordered swallowing. Am J Speech Lang Pathol 2020; 29(3): 1655–1673. doi: 10.1044/ 2020_AJSLP-19-00132.
156. Foley N, Teasell R, Salter K et al. Dysphagia treatment post stroke: a systematic review of randomised controlled trials. Age Ageing 2008; 37(3): 258–264. doi: 10.1093/ ageing/ afn064.
157. Speyer R, Cordier R, Sutt AL et al. Behavioural interventions in people with oropharyngeal dysphagia: a systematic review and meta-analysis of randomised clinical trials. J Clin Med 2022; 11(3): 685. doi: 10.3390/ jcm1 1030685.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2022 Issue 2-
All articles in this issue
- Historický vývoj posturálnych stratégií a prehltacích manévrov v behaviorálnej liečbe orofaryngeálnej dysfágie
- Infiltrace zrakového nervu velkobuněčným B-lymfomem
- Úspěšná konzervativní terapie radikulopatie v terénu objemné hernie disku s nestabilitou u low back pain syndromu
- Z histórie Slovenskej neurologickej spoločnosti Slovenskej lekárskej spoločnosti
- Muzikoterapia pri poruchách hlasu a reči u pacientov s Parkinsonovou chorobou
- Cílená chirurgická léčba obstrukční spánkové apnoe
- Práh pro somatosenzorickou časovou diskriminaci nediferencuje mezi pacienty s esenciálním a dystonickým třesem hlavy
- Zkušenosti s léčbou kryptokokové meningitidy
- Myozitida s protilátkami proti NXP2
- Bilaterální amauróza jako vzácná komplikace obstrukčního hydrocefalu
- Efekt počítačového kognitivního tréninku na zlepšení kognitivních funkcí u seniorů bez kognitivní poruchy
- Poruchy rovnováhy u osob s roztroušenou sklerózou a možnosti rehabilitační terapie – aktuální poznatky kontrolovaných klinických studií
- Role adhezních molekul (ICAM-1 a VCAM-1) při akutní ischemické cévní mozkové příhodě
- Úspešná mechanická trombektómia ľavej hornej cerebelárnej artérie
- Intraventrikulární subependymom s intratumorálním prokrvácením imitující hemocefalus při aneuryzmatickém subarachnoidálním krvácení
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Cílená chirurgická léčba obstrukční spánkové apnoe
- Poruchy rovnováhy u osob s roztroušenou sklerózou a možnosti rehabilitační terapie – aktuální poznatky kontrolovaných klinických studií
- Úspěšná konzervativní terapie radikulopatie v terénu objemné hernie disku s nestabilitou u low back pain syndromu
- Muzikoterapia pri poruchách hlasu a reči u pacientov s Parkinsonovou chorobou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

