-
Medical journals
- Career
Mechanická trombektomie u cévní mozkové příhody a dostupnost endovaskulárního týmu v době ústavní pohotovostní služby – teorie vs. realita
Authors: D. Černík 1; L. Kmečová 2; F. Cihář 3; K. Bělinová 4; P. Janoušová 4
Authors‘ workplace: Komplexní cerebrovaskulární centrum, Neurologické oddělení, Masarykova, nemocnice, Ústí nad Labem, Krajská, zdravotní, a. s., ČR 1; Detská klinika Slovenskej zdravotníckej, univerzity, Detská fakultná nemocnica, s poliklinikou Banská Bystrica, Slovensko 2; Radiologická klinika Fakulty, zdravotnických studií UJEP v Ústí, nad Labem a Krajské zdravotní, a. s., Masarykova nemocnice v Ústí nad, Labem, o. z., ČR 3; Komplexní cerebrovaskulární centrum, Emergency, Masarykova nemocnice, Ústí, nad Labem, Krajská zdravotní, a. s., ČR 4
Published in: Cesk Slov Neurol N 2021; 84/117(2): 164-168
Category: Original Paper
doi: https://doi.org/10.48095/cccsnn2021164Overview
Cíl: Mechanická trombektomie (MT) je standardní léčbou CMP při okluzi velké endovaskulárně dosažitelné tepny. Diskutovaným tématem je trvalá přítomnost endovaskulárního týmu v centru v režimu 24/ 7 pro redukci prodlev do začátku MT. Soubor a metody: Retrospektivně byl analyzován soubor 355 pacientů, kterým byla v letech 2018–2019 v Komplexním cerebrovaskulárním centru (KCC) provedena MT pro CMP při okluzi velké tepny. Data byla konfrontována s teoretickými předpoklady dle kalendářního podílu pracovní doby a celkového ročního časového fondu. Výsledky: Doba ústavní pohotovostní služby (ÚPS) dle kalendářních dat v ČR je přibližně 76 % času z roku. Tato hodnota byla zvolena jako nejpesimističtější hodnota počtu pacientů potenciálně přijímaných v nepřítomnosti endovaskulárního týmu (při současném 100% příjmu pacientů primárním transportem do KCC). V KCC bylo léčeno 171 pacientů za rok 2018 a 184 za rok 2019. V době ÚPS bylo přijato 227 (63,9 %) pacientů. V době nepřítomnosti endovaskulárního týmu v době ÚPS se však jednalo pouze o 59 pacientů (16,6 %). Dalšími kroky lze tento počet redukovat pod 5 %. Závěr: I při nemožnosti zavedení přítomnosti endovaskulárního týmu v centru v režimu 24/ 7 je možné snížit počet pacientů přijatých v době nepřítomnosti týmu pod úroveň 5 %.
Klíčová slova:
mechanická trombektomie – cévní mozková příhoda – endovaskulární tým – denní doba
Cíle
Mechanická trombektomie (MT) je standardní léčbou CMP při okluzi velké endovaskulárně dosažitelné tepny. Trombektomická centra většinově deklarují nepřetržitou připravenost endovaskulárního týmu přímo v centru (pracovní doba) či v krátkém dojezdovém čase (v řádu minut) v době ústavní pohotovostní služby (ÚPS). V ČR dosud není jednoznačně definována dojezdová doba pro členy endovaskulárního týmu v době nepřítomnosti v centru. K dispozici je pouze mezinárodní doporučení ve formě konsenzu odborných společností ke kvalitě endovaskulární léčby CMP, které udává pro nejlepší zavedená centra s vysokým počtem pacientů časový interval do 50 min od provedení zobrazení po punkci třísla [1]. Mnohé práce již prokázaly rozdíl kvality péče v pracovní době a ÚPS. V případě MT se jedná právě o nepřítomnost endovaskulárního týmu v centru v době ÚPS a s tím přímo spojené zpožděné zahájení MT (čas do punkce třísla [door to groin time; DGT]). Při faktu, že cca 76 % času v roce v rámci nastavení řádné pracovní doby v ČR připadá na dobu ÚPS, by se mohlo zdát, že se jedná o zásadní problém týkající se drtivé většiny pacientů – kandidátů MT. Ale je tomu skutečně tak? Cílem této práce bylo zjistit, jak velké části pacientů se skutečně týká nepřítomnost endovaskulárního týmu v centru v době ÚPS. Druhou otázkou, kterou se snažíme zodpovědět, je verifikace přínosu zavedení hypotetických možností řešení ke snížení počtu pacientů léčených v době ÚPS.
Soubor a metody
Retrospektivně byl analyzován 355 pacientů, kterým byla v letech 2018–2019 v Komplexním cerebrovaskulárním centru (KCC) provedena MT pro CMP při okluzi velké tepny. U všech pacientů bylo vyznačeno, zda byli přijati do KCC v pracovní dobu (7 : 00–15 : 30 v pracovní dny), nebo v době ÚPS. Bylo vyhodnoceno, zda byl pacient avizován z iktového centra (IC), či zda byl přivezen primárně do KCC. Analýzy byly provedeny pro jednotlivé roky zvlášť i pro všechny pacienty společně. Dle kalendářních dat byl vypočítán teoretický podíl času ÚPS na celkovém ročním hodinovém fondu a separátně byla zhodnocena data pacientů dle přesného času a datu příjmu (dny pracovního volna / pracovní dny). Klinický výsledek intervence byl hodnocen atestovaným neurologem v odstupu tří měsíců dle modifikované Rankinovy škály (mRS), kdy hodnoty 0–2 jsou hodnoceny jako dobrý klinický výsledek.
Výsledky
Dle kalendářních údajů byla doba ÚPS (čas mimo řádnou pracovní dobu v pracovní dny a celé dny pracovního volna) při pracovní době 7 : 00–15 : 30 hodin v pracovní dny v roce 2018 celkem 75,7 % a v roce 2019 celkem 75,6 %. Bylo hodnoceno všech 355 pacientů léčených v KCC (171 za rok 2018 a 184 za rok 2019). V době ÚPS bylo přijato 227 (63,9 %). pacientů V době nepřítomnosti endovaskulárního týmu v době ÚPS se však jednalo pouze o 59 (16,6 %) pacientů, v ostatních případech byl tým aktivován předem z IC. Pokud je analyzován pouze primární spád KCC (spádová oblast, ve které KCC plní i funkci IC) bylo přijato 50 ze 71 (69,4 %) pacientů v době ÚPS. Uvedené výsledky separátně pro jednotlivé roky ukazuje tab. 1. Histogramy rozložení pacientů dle času příjmu jsou uvedeny na obr. 1 a 2.
Table 1. Procentuální podíl pacientů přijatých v době nepřítomnosti endovaskulárního týmu v centru. 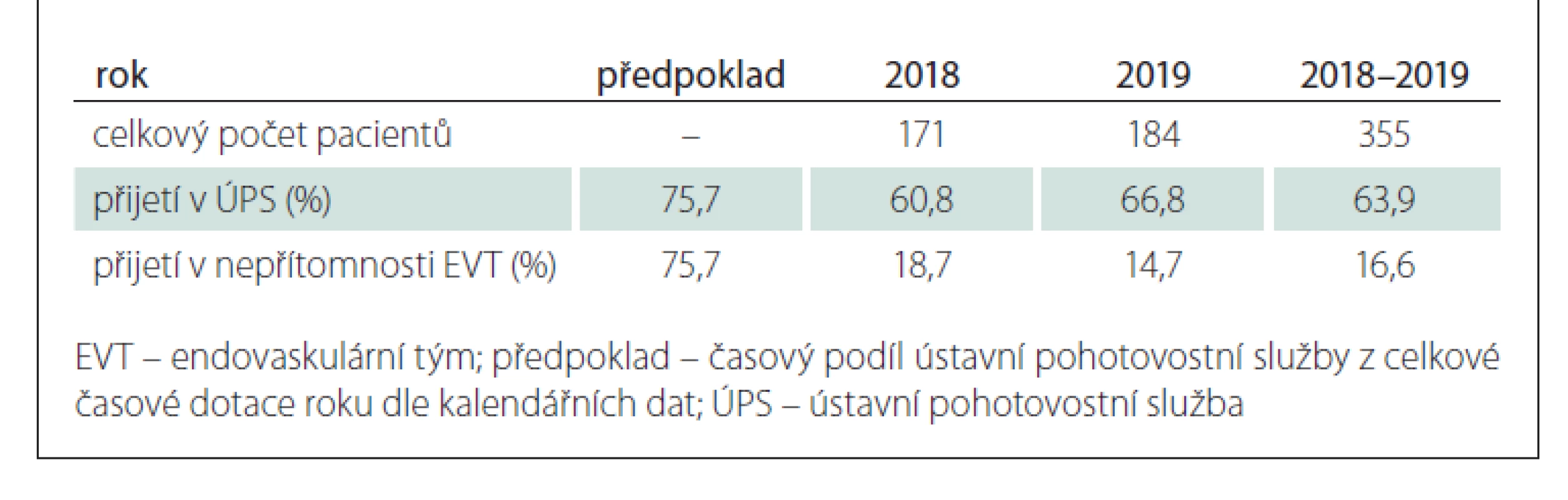
Image 1. Histogram přijetí pacienta do centra k endovaskulární terapii dle denní doby. Sloupec vyjadřuje počet pacientů za roky 2018–2019 přijatých v průběhu dané hodiny (1 vyjadřuje čas 0:00–0:59, atd.).
Fig. 1. Histogram of patient admission to the center for endovascular therapy based on time of day. The column expresses the number of patients for the years 2018–2019 admitted during the given hour (1 expresses the time 0:00–0:59, etc.).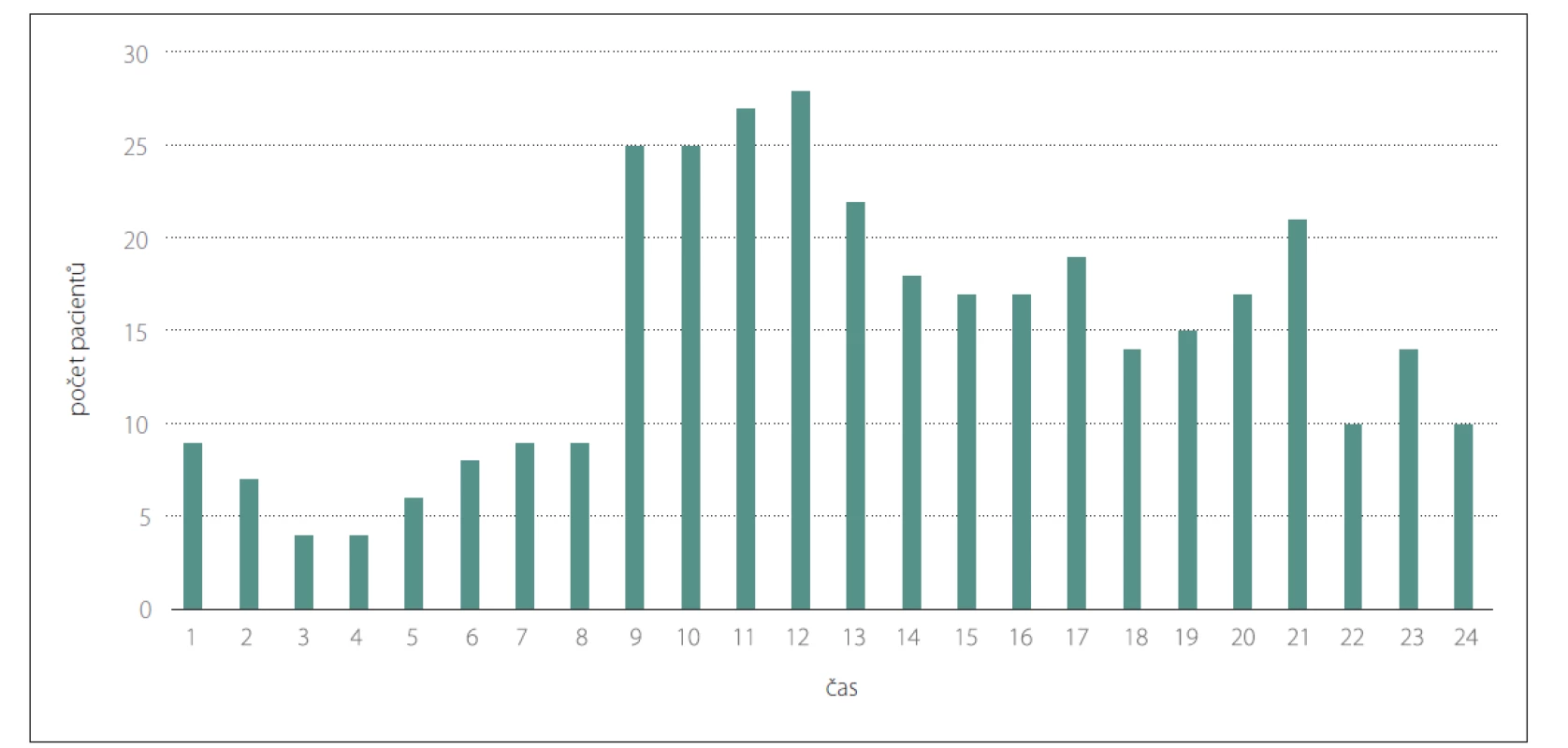
Image 2. Histogram přijetí pacienta do centra k endovaskulární terapii dle denní doby separátně v letech 2018 a 2019. Sloupec vyjadřuje počet pacientů přijatých v průběhu dané doby (4 vyjadřuje čas 0:00–3:59, atd.).
Fig. 2. Histogram of patient admission to the center for endovascular therapy based on time of day separately in the years 2018 and 2019. The column expresses the number of patients admitted during a given time (4 expresses the time 0:00–3:59, etc.).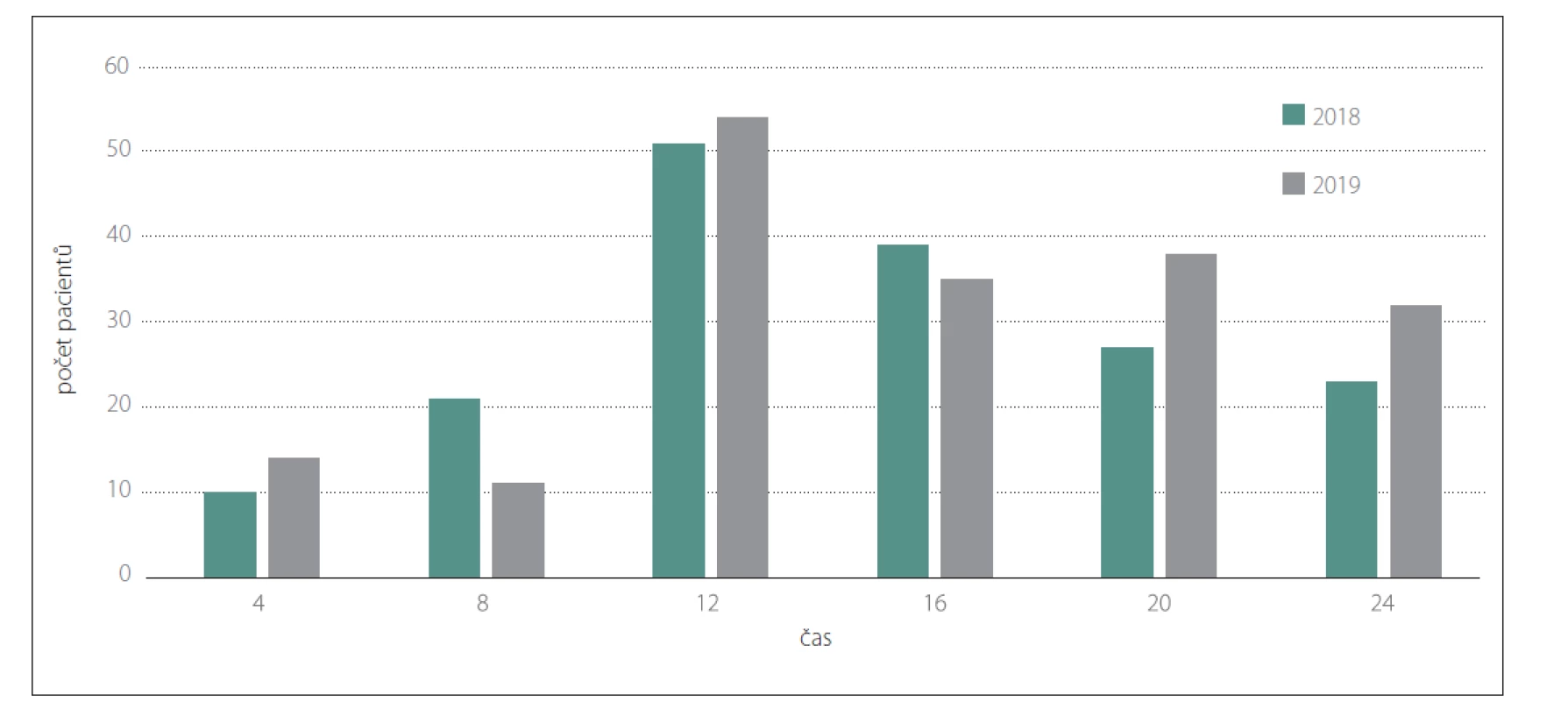
Analyzovali jsme vliv hypotetických možností rozšíření přítomnosti endovaskulárního týmu v centru, kdyby byly zavedeny k 1. 1. 2018, a to jak z pohledu teoretického (dle procentuálního zastoupení času), tak z pohledu našich pacientů.
Zavedení trvalé přítomnosti endovaskulárního týmu v centru řeší problematiku absolutně – 0 % v ÚPS pohledem týmu.
Varianta preventivního svolání týmu při avizování pacienta se suspektní CMP s předpokladem okluze velké tepny z terénu nelze přesně vyčíslit (část pacientů přivezena rodinou, hospitalizovaní pacienti, atypická klinická prezentace), ale kvalifikovaným odhadem by nebyla zajištěna přímá přítomnost týmu pro jednotky procent pacientů.
Další variantou je zavedení pracovní doby 7 : 00–15 : 30 i do dnů pracovního volna (teoreticky pak ÚPS 64,6 % času z roku). V takovém případě by bylo přijato 178 pacientů v době ÚPS (50,1 %).
Rozšířením předchozí varianty je zavedení druhé směny od 15 : 30 do 22 : 00 hodin (teoreticky pak ÚPS 37,5 % času z roku). Při takto upravené pracovní době by bylo přijato z našich pacientů 19,4 % v době ÚPS. V době ÚPS bez předchozího avíza z IC, a tedy v nepřítomnosti týmu, by se jednalo pouze o 4,5 % pacientů. Tyto teoretické možnosti jsou uvedeny i separátně pro jednotlivé roky v tab. 2.
Table 2. Teoretický procentuální podíl pacientů přijatých v době nepřítomnosti endovaskulárního týmu v centru při zavedení opatření. 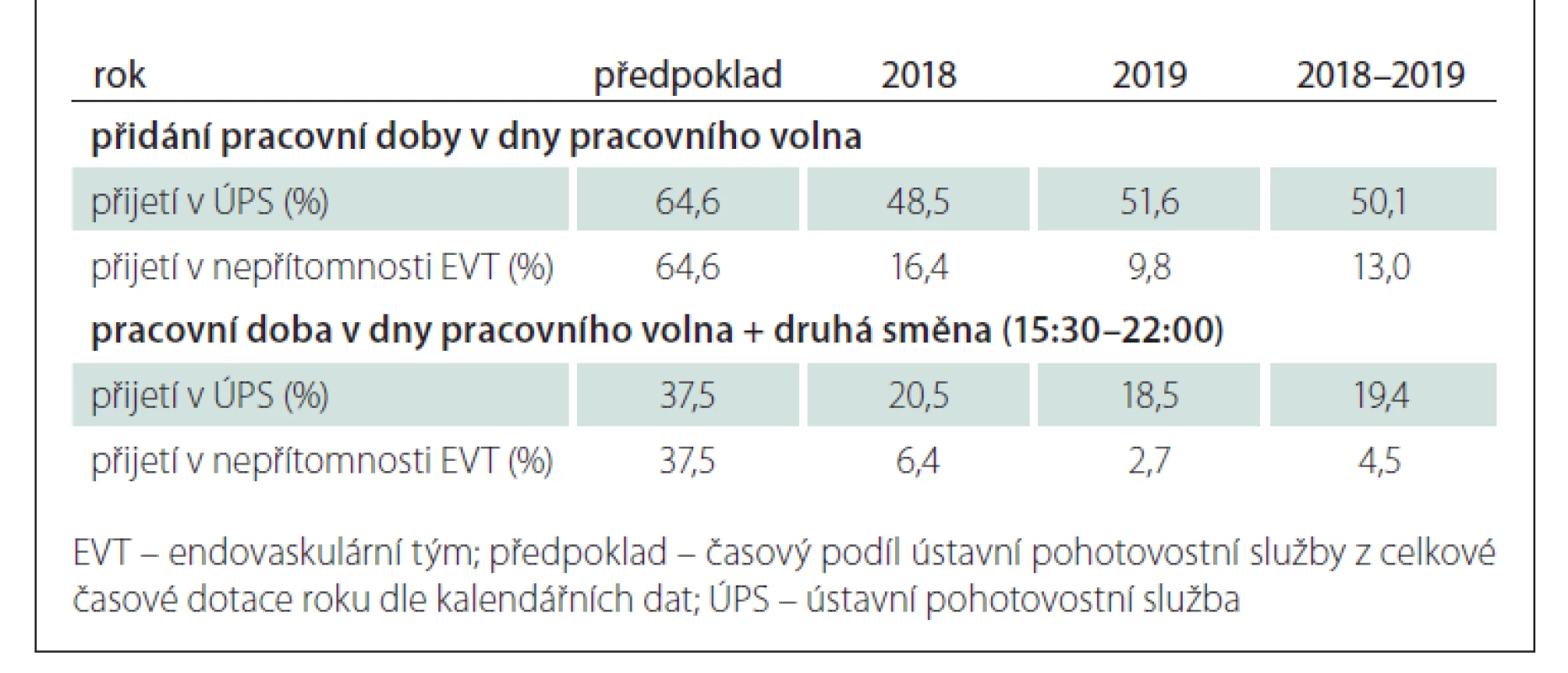
Dobrého klinického výsledku v uvedeném souboru dosáhlo 50 % pacientů a 30 % zemřelo. Při další analýze docházíme k paradoxnímu závěru, že nejlepšího výsledku dosáhli pacienti přijímaní v době nepřítomnosti endovaskulárního týmu, resp. v době ÚPS. Klinické výsledky ukazuje tab. 3.
Table 3. 3měsíční výsledný klinický stav v závislosti na době příjmu k intervenci. 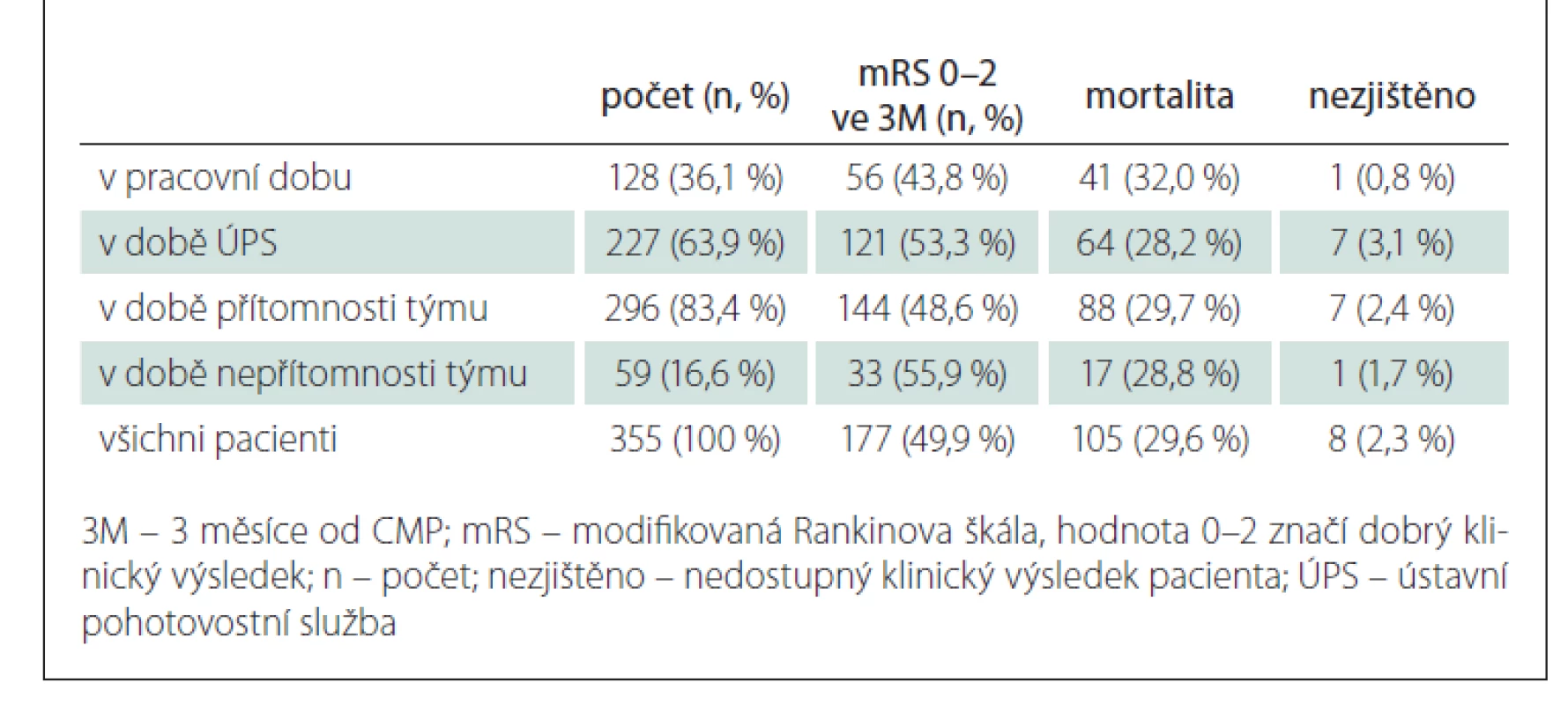
Diskuze
Rozdíl v kvalitě péče v rámci řádné pracovní doby a doby ÚPS, resp. ve dne, v noci či o víkendech byl již opakovaně diskutován, přičemž u pacientů v době ÚPS je rychlost péče pomalejší a méně klinicky úspěšná [2,3]. Hoepner et al ve své práci (512 pacientů s MT při CMP) ilustrují 20min rozdíl v DGT mezi pacienty léčenými v řádné pracovní době a v době ÚPS, se signifikantně významně korelujícím klinickým rozdílem při propuštění pacienta [4]. V našem případě docházíme k opačnému výsledku, totiž že nejlepšího výsledku dosahují pacienti přijímaní v době nepřítomnosti endovaskulárního týmu. Je to však dáno jednak relativně malým počtem pacientů v této podskupině (59), ale především v důsledku nastavené logistiky transportu se jedná prakticky výhradně o pacienty z primárního spádu KCC (nejkratší dojezdová vzdálenost). Rozdíl v dojezdové vzdálenosti mezi pacienty z primárního spádu a nejvzdálenějších míst sekundárního spádu je v našem kraji až několik desítek minut. Lepších výsledků je dosahováno i ve skupině přijetí v době ÚPS oproti době pracovní doby. Pravděpodobné vysvětlení je nejspíše v podílu CMP (při probuzení (wake-up stroke; pacient se s příznaky CMP vzbudí, doba vzniku příznaků je nejasná), kdy tito pacienti jsou dominantně přiváženi v pracovní době navazující na noc. Případný negativní vliv doby ÚPS je v našem případě prakticky eliminován zvoleným logistickým přístupem, jak bude diskutováno dále, a nelze ho tedy s uvedenou literaturou srovnávat. Naše výsledky tak nerozporují uvedená literární zjištění o negativním vlivu ÚPS na klinický výsledek.
Dojezdový čas endovaskulárního týmu v době ÚPS je v našem centru stanoven jako přítomnost na sále do 60 min od aktivace týmu. Na Radiologické klinice je stále přítomen radiologický asistent, který začíná s přípravou angiografického sálu. Snahou je plnit pravidlo punkce třísla do 50 min od provedení diagnostického rentgenologického zobrazení [1]. V případě našeho centra je celkem unikátní (příznivý) dojezdový čas naprosté většiny členů týmu do nemocnice cca 10 min.
Naše studie se zaměřila na analýzu skutečného stavu v oblasti podílu MT provedených s časovou prodlevou pro nepřítomnost endovaskulárního týmu v centru z důvodu ÚPS. Teoretický předpoklad 75,6 % se v našem kraji nepotvrdil ani v jednom z analyzovaných roků. V roce 2019 se jednalo o pouhých 14,7 % (27) pacientů, za oba roky o 16,6 % (59) pacientů. Je to dáno především fungujícím příjmem ze sekundárního spádu přes spolupracující IC (pokračující transport ze spádu, vyšetření na CT pracovišti v ambulantním režimu v IC a pokračovaní se stejnou posádkou ZZS do KCC). Tato varianta transportu je nově jako možnost přímo uvedena i v českých doporučeních pro realizaci MT [5] (oproti předchozím, která však tuto variantu nevylučovala [6]). Vliv má také významně nerovnoměrné rozložení doby příjezdu pacientů v průběhu dne, jak ukazují obr. 1 a 2. Před zavedením reaktivních opatření pro zvýšení dostupnosti endovaskulárního týmu v centru si tak musíme uvědomit, že o nepřítomnost týmu se jedná průměrně u 2–3 pacientů za měsíc, a to dominantně z primárního spádu KCC.
Hypotetické zavedení běžné pracovní doby i do dnů pracovního volna a zavedení druhé směny do 22 : 00 hodin znamená z pohledu MT redukci podílu doby ÚPS v roce na 37,5 %. Z našich pacientů by v době nepřítomnosti týmu bylo přijato 4,5 % (16) pacientů za 2 roky, tedy pro další reaktivní opatření zbývá průměrně žádný až jeden pacient za měsíc!
Rozšiřování doby přítomnosti endovaskulárního týmu v centru naráží v současné době na kritický nedostatek personálu, jako ostatně ve většině oborů ve zdravotnictví. Stejně tak preventivní svolání týmu k neindikovaným pacientům je při současném vytížení týmu personálně devastující (zvýšení rizika syndromu vyhoření již tak přetíženého personálu) [7]. Česká doporučení pro mechanickou MT akutního mozkového infarktu uvádí jako minimum pro chod centra úvazek čtyř intervenčních radiologů [5,6]. Doporučení Cardiovascular and Interventional Radiological Society of Europe (CIRSE) uvádí ještě vyšší počty intervenčních radiologů (6 na spádovou oblast do 1 000 000 obyvatel a 8 a více nad 1 000 000 obyvatel), což je při stávajícím personálním stavu v ČR nereálné [8].
V současnosti jsou testovány různé koncepty identifikace vhodného kandidáta k MT v terénu pomocí jednoduchých klinických testů s různou senzitivitou a specificitou (obecně zaměřené na rozhodnutí, zda pacienta z terénu primárně směrovat do KCC) [9]. V našem případě se nabízí otázka využít tyto možnosti v modifikovaném zadání. Nikoliv k výběru varianty transportu, ale v rámci primárního spádu KCC k rozhodnutí o aktivaci a preventivním svolání endovaskulárního týmu již při podezření na pacienta s okluzí velké tepny v terénu.
V rámci našeho kraje se ukazuje, že nejvýhodnější cesta pro naše centrum je řešení CMP ze sekundárního spádu cestou pokračujícího transportu přes IC a preventivní aktivace týmu v indikovaných případech. Tato varianta může být obecně výhodná pro centra využívající sekundární, eventuálně pokračující transporty (preferované z jiných důvodů než přítomnost/ nepřítomnost endovaskulárního týmu). Pro centra preferující primární transporty se nabízí spíše varianta s rozšířením pracovní doby pro endovaskulární tým (např. o druhou směnu do 22 hodin).
Závěr
Mechanická trombektomie je v současnosti jednoznačně indikovanou specifickou terapií CMP při okluzi velké tepny. Diskuze o významu přítomnosti endovaskulárního týmu v centru v režimu 24/ 7 s ohledem na co nejrychlejší dostupnost této terapie je jistě na místě. V současné personální situaci v ČR by si centrum mělo před rozhodnutím o reaktivních opatřeních k dostupnosti týmu nejdříve analyzovat výchozí stav a předpokládaný efekt opatření s ohledem na zavedenou logistiku péče o CMP. Tato práce se snaží ukázat, že cílem našeho snažení při současných možnostech nemusí být přítomnost endovaskulárního týmu v režimu 24/ 7, ale přítomnost týmu při příjezdu téměř všech pacientů. Obecně každá z variant zkracující čas do specifické terapie CMP je v případě úspěšné realizace přínosem pro pacienty.
Etické aspekty
Práce byla provedena ve shodě s Helsinskou deklarací z roku 1975 a jejími revizemi v letech 2004 a 2008.
Grantová podpora
Práce byla částečně podpořena grantem Krajské zdravotní, a.s.,: IGA-KZ-2019-1-3.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Ing. David Černík, Ph.D., MBA
Komplexní cerebrovaskulární centrum
Neurologické oddělení
Masarykova nemocnice Ústí nad Labem, KZ, a.s.
Sociální péče 12A
400 11 Ústí nad Labem
e-mail: david.cernik@seznam.cz
Přijato k recenzi: 26. 7. 2020
Přijato do tisku: 15. 4. 2021
Sources
1. Sacks D, Baxter B Campbell BC et al. Multisociety consensus quality improvement revised consensus statement for endovascular therapy of acute ischemic stroke. AJNR Am J Neuroradiol 2018; 39(6): E61–E76. doi: 10.3174/ ajnr.A5638.
2. Darehed D, Blom M, Glader EL et al. Diurnal variations in the quality of stroke care in Sweden. Acta Neurol Scand 2019; 140(2): 123–130. doi: 10.1111/ ane.13112.
3. Bray BD, Cloud GC, James MA et al. Weekly variation in health-care quality by day and time of admission: a nationwide, registry-based, prospective cohort study of acute stroke care. Lancet 2016; 388(10040): 170–177. doi: 10.1016/ S0140-6736(16)30443-3.
4. Hoepner R, Weber R, Reimann G et al. Stroke admissionoutside daytime working hours delays mechanical thrombectomy and worsens short-term outcome. Int JStroke 2019; 14(5): 517–521. doi: 10.1177/ 1747493018790 079.
5. Šaňák D, Mikulík R, Tomek A et al. Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019. Cesk Slov Neurol N 2019; 82/ 115(6): 700–705. doi: 10.14735/ amcsnn2019700.
6. Šaňák D, Neumann J, Tomek A et al. Doporučení pro rekanalizační léčbu akutního mozkového infarktu – verze 2016. Cesk Slov Neurol N 2016; 79/ 112(2): 231–234. doi: 10.14735/ amcsnn2016231.
7. Aronsson G, Theorell T, Grape T et al. A systematic review including meta-analysis of work environment and burnout symptoms. BMC Public Health 2017; 17(1): 264. doi: 10.1186/ s12889-017-4153-7.
8. Tsetis D, Uberoi R, Fanelli F et al. The provision of interventional radiology services in europe: CIRSE recommendations. Cardiovasc Intervent Radiol 2016; 39(4): 500–506. doi: 10.1007/ s00270-016-1299-0.
9. Václavík D, Bar M, Klečka L et al. Prehospital stroke scale (FAST PLUS Test) predicts patients with intracranial large vessel occlusion. Brain Behav 2018; 8(9): e01087. doi: 10.1002/ brb3.1087.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2021 Issue 2-
All articles in this issue
- Nemoc moyamoya
- Etiopatogeneze a diagnostika progresivní multifokální leukoencefalopatie u pacientů léčených natalizumabem
- Na dosah dolnímu fronto-okcipitalnímu fasciculu s pomocí disekce dle Klinglera a DTI traktografie
- Správná a chybná pojmenování obrázků pro náročnější test písemného Pojmenování obrázků a jejich vybavení (dveřní POBAV)
- Mechanická trombektomie u cévní mozkové příhody a dostupnost endovaskulárního týmu v době ústavní pohotovostní služby – teorie vs. realita
- Mortonova neuralgie, metatarzalgie
- Léky navozená spánková endoskopie – odpovídá lokální nález v horních cestách dýchacích závažnosti syndromu spánkové apnoe?
- Význam spánkové endoskopie při titraci přetlakové ventilace – první výsledky
- Výsledky endoskopicky asistované dekomprese nervus ulnaris v oblasti lokte
- Neurovývojová porucha s mentální retardací spojená s genem PPP2R5D – první případ v České republice
- Monozygotní dvojčata s Legius syndromem a diferenciální diagnostika Legius syndromu a neurofibromatózy typ 1
- Informace vedoucího redaktora
- Recenze monografie
- Střevní mikrobiota a poruchy autistického spektra
- Korelace mezi sebeúctou a soucitem vůči sobě u pacientů s roztroušenou sklerózou – průřezová studie
- Chirurgická léčba nádorů v oblasti foramen magnum – zkušenosti ze 20 případů
- Účinky takrolimu na kognitivní funkce v modelu cerebrálního vazospazmu u potkanů
- Anémie z nedostatku železa u pacientky s mozkovou žilní trombózou – příčina nebo souvislost?
- Primární difuzní velkobuněčný B-lymfom temenní kosti
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Mortonova neuralgie, metatarzalgie
- Nemoc moyamoya
- Správná a chybná pojmenování obrázků pro náročnější test písemného Pojmenování obrázků a jejich vybavení (dveřní POBAV)
- Etiopatogeneze a diagnostika progresivní multifokální leukoencefalopatie u pacientů léčených natalizumabem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

