-
Medical journals
- Career
Atlantookcipitální dislokace – soubor šesti pacientů a přehled problematiky
Authors: V. Beneš III.; P. Barsa; P. Suchomel
Authors‘ workplace: Neurochirurgické oddělení, Krajská nemocnice Liberec, a. s.
Published in: Cesk Slov Neurol N 2013; 76/109(1): 81-85
Category: Short Communication
Overview
Cíl:
Atlantookcipitální dislokace (AOD) představuje vysoce nestabilní a často fatální poranění kraniovertebrální junkce. Vzhledem k současným možnostem integrovaného záchranného systému a propracované resuscitační péči se mohou pacienti s tímto poraněním dostat k definitivnímu ošetření do nemocnice. Tyto skutečnosti nás vedly ke zhodnocení vlastní série s cílem upozornit na úskalí tohoto vzácného poranění.Pacienti a metody:
Byla provedena retrospektivní analýza dostupné dokumentace všech pacientů s AOD přijatých do Krajské nemocnice Liberec za období 1993–2010.Výsledky:
Soubor tvořilo šest pacientů (čtyři ženy a dva muži, průměrného věku 36,2 let). Při příjezdu do nemocnice byli všichni pacienti intubováni a řízeně ventilováni, bez známek pohybu na končetinách, a to ani na algický podnět. U všech pacientů byly přítomny jasné radiologické známky AOD. Krátce po provedení základních diagnostických testů pět z nich zemřelo. Poslední pacientka po stabilizaci stavu podstoupila zadní stabilizaci C0–C2, po dvou měsících však podlehla ventilační pneumonii a sepsi.Závěr:
Náš soubor potvrdil vysokou mortalitu AOD. Ideálním diagnostickým nástrojem je spirální CT dle protokolu pro polytrauma. Aplikace halo fixačního aparátu je možná u některých méně závažných forem, případě jako dočasná imobilizace. Pouze okcipitocervikální fúze však nabízí okamžitou a solidní stabilizaci kraniovertebrální junkce.Klíčová slova:
atlantookcipitální dislokace – kraniovertebrální junkce – mortalita – poranění míchyÚvod
Atlantookcipitální dislokace (AOD) představuje nepříliš časté vysoce nestabilní poranění kraniovertebrální junkce (KVJ). Z hlediska historie se první popis AOD datuje do roku 1908, kdy Blackwood zdokumentoval případ pacienta přeživšího 35 hodin [1]. Přes svou vzácnost u přežívajících pacientů byla AOD nalezena až u 25 % fatálních úrazů krční páteře [2–4]. Jako nejčastější příčinu uvádějí autoři vysokoenergetické trauma, obvykle dopravní nehodu. Vzhledem k současným možnostem integrovaného záchranného systému, pokroku při vyprošťování obětí dopravních nehod a propracované resuscitační péči, nemusí pacienti s AOD nutně podlehnout poranění na místě nehody; dostanou se tak k definitivnímu ošetření do nemocnice. Jelikož pozdní diagnóza může mít za následek zhoršení neurologického stavu [5,6], je třeba v kontextu polytraumatizovaného pacienta na AOD pomýšlet a až do jejího vyloučení brát na zřetel její možnou přítomnost – pacienti, kteří podstoupí úspěšnou léčbu a přežívají toto poranění s dobrým klinickým výsledkem, nejsou vzácností [4–14]. Tyto skutečnosti společně s existencí některých zajímavých klinických aspektů AOD nás vedly ke zhodnocení vlastní série šesti pacientů s cílem upozornit na úskalí tohoto vzácného poranění.
Soubor a metodika
Pacienti, u nichž byla diagnostikována AOD v období 1993–2010, podstoupili retrospektivní zhodnocení dostupné zdravotnické dokumentace. Analýza se zaměřila na základní demografická data, mechanizmus úrazu, neurologický stav při příjezdu do nemocnice, dobu přežití a provedený operační výkon. Dále byla zhodnocena provedená radiodiagnostická vyšetření krční páteře a KVJ – nativní rentgenogramy, počítačová tomografie (CT) a magnetická rezonance (MR). AOD byla diagnostikována na základě následujících radiologických parametrů:
- Basion-Dens Interval (BDI) větší než 12 mm;
- Basion-Axial Interval (BAI) větší než 12 mm;
- Powersův poměr větší než 1 [4,5,15,16].
Všechny tři metody jsou ilustrovány na obr. 1. Přidružená poranění KVJ a krční páteře byla též zaznamenána. Podle pozice atlasu a okcipitální kosti byla AOD klasifikována dle Traynelise et al [17] na tři typy:
- I. typ – posun okcipitální kosti dopředu oproti atlasu
- II. typ – longitudinální distrakce
- III. typ – posun okcipitální kosti dozadu oproti atlasu
Image 1. Sagitální rekonstrukce spirálního CT ilustrující: a) BDI (Basion-Dens Interval), BAI (Basion-Axial Interval); a b) Powersův poměr. Všechny tři parametry jsou vysoce za přípustnou hranicí. Dále je přítomna krev z přerušené arteria basilaris v oblasti mezi klivem a C2. 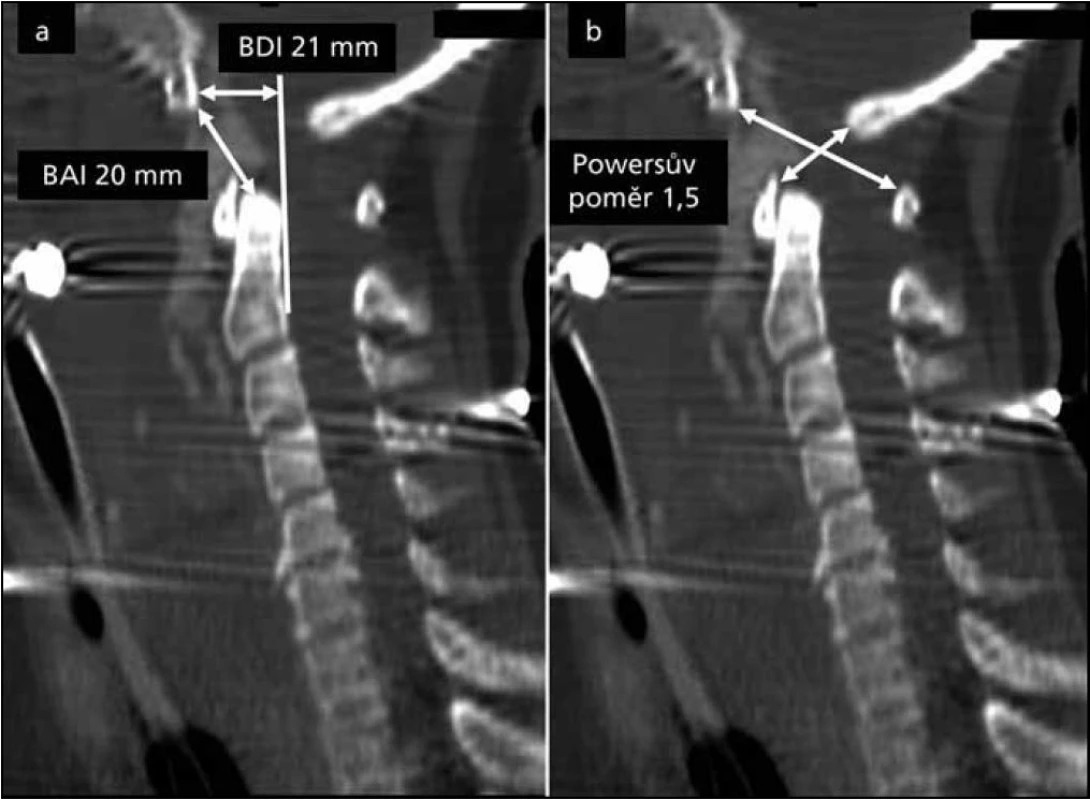
Dále byla užita klasifikační škála dle Bellabarby et al [5] a Horna et al [6], které jsou pro přehled uvedeny v tab. 1.
Table 1. Klasifikační škála AOD dle Bellabarby et al [5] a Horna et al [6]. ![Klasifikační škála AOD dle Bellabarby et al [5] a Horna et al [6].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/53203f75fa779acbeb42e97892e8a48c.png)
Operační technika
V případě úspěšné resuscitační léčby a stabilizovaného klinického stavu je na místě indikovat v co nejkratším odstupu od úrazu chirurgickou stabilizaci. V případě jediného pacienta, který v naší sestavě mohl absolvovat chirurgický výkon, jsme zvolili zadní nepřímou stabilizaci C2–C0. Během výkonu jsme oboustranně zavedli šrouby s polyaxiální hlavičkou transpedikulárně do obratle C2 a ty jsme následně spojili s konturovanými tyčemi připevněnými k okcipitální dlaze. Po zajištění pozice implantátů byla aplikována směs autologní kostní drti a kalciumfosfátu na dekortikované plochy obratlů C2, C1 a okciputu s cílem dosáhnout v delším časovém horizontu kostní dézu. Operační výkon trval 130 minut a byl provázen ztrátou 250 ml krve.
Výsledky
Za uvedené období byla na našem pracovišti AOD diagnostikována u šesti pacientů. Jednalo se o čtyři ženy a dva muže, průměrného věku 36,2 let (roz-mezí 16–55 let). Dopravní nehoda byla příčinou poranění ve čtyřech případech, u jednoho pacienta byl příčinou pád, u poslední pacientky došlo k namotání spojovacího ocelového drátu dopadajícího atletického kladiva kolem krku a následnému trhu. Při příjezdu do nemocnice byli všichni pacienti intubováni a řízeně ventilováni, ani přes minimální sedaci u žádného z nich nebyla shledána adekvátní odpověď na výzvu, rovněž nebyl pozorován žádný pohyb na končetinách, a to ani na silný algický podnět. Všichni pacienti byli tedy hodnoceni jako Glasgow Coma Scale (GCS) 3. Krátce po provedení základních diagnostických testů pět z nich zemřelo (30 minut–4 hodiny). Poslední pacientku se podařilo stabilizovat a následně podstoupila výše popsanou zadní stabilizaci C0–C2 (obr. 2). Po operaci u ní došlo ke zlepšení stavu do té míry, že byla schopna komunikovat pomocí otevírání a zavírání očí, nicméně nadále přetrvával obraz chabé kvadruplegie. I přes provedenou tracheostomii se nezdařilo odpojení od umělé plicní ventilace a navzdory veškeré intenzivní péči podlehla po 59 dnech ventilační pneumonii a sepsi.
Image 2. Pooperační snímek pacientky, která podstoupila zadní stabilizaci C2–C0 pro AOD. 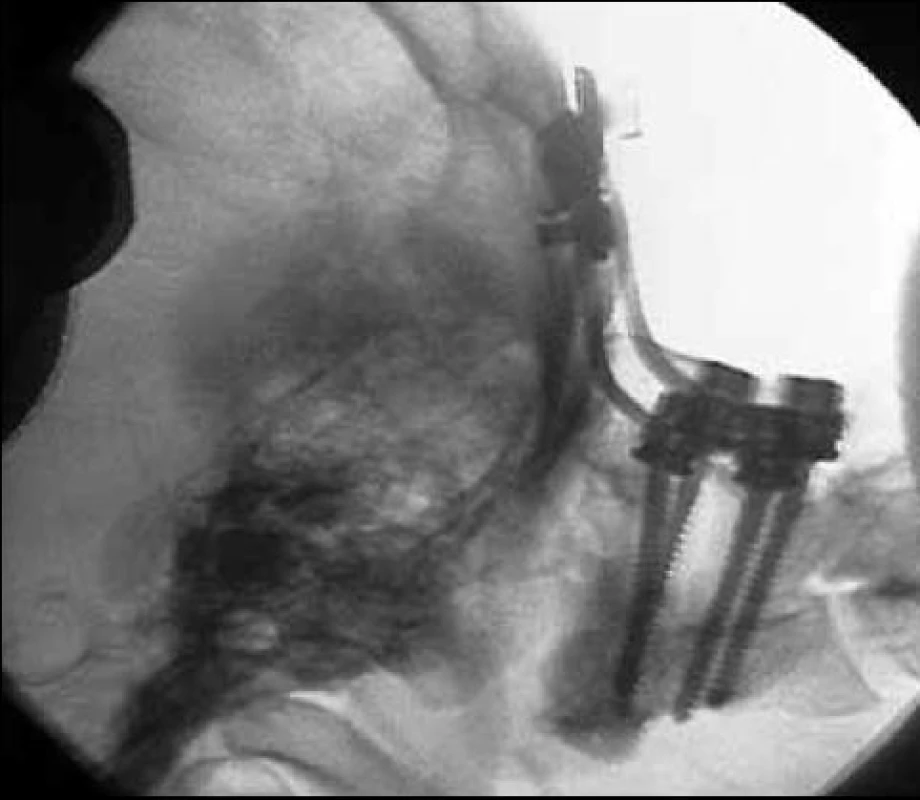
Při užití klasifikace dle Traynelise et al [17] byla v našem souboru AOD I. typu (přední dislokace) diagnostikována u čtyř pacientů (obr. 3a), AOD II. typu (longitudinální distrakce) u dvou (obr. 3b). AOD III. typu jsme neshledali. Dle klasifikace Bellabarby et al [5] se jednalo o AOD 3. stupně ve všech případech, podobně byli všichni pacienti klasifikováni jako AOD 2. stupně ve škále Horna et al [6]. U všech pacientů byly sledované radiologické parametry významně za přípustnou hranicí: Powersův poměr v průměru 1,62 (rozmezí 1,4–1,8), BDI v průměru 21,7 mm (rozmezí 17–24 mm) a BAI 20,5 mm (rozmezí 14–23 mm).
Image 3. a) AOD I. typu dle Traynelise – přední dislokace. Snímek pořízen v rámci diagnostiky smrti mozku, tudíž je patrná kontrastní náplň v cévách. Obr. 3b) AOD II. typu dle Traynelise – longitudinální distrakce na sagitální CT rekonstrukci. 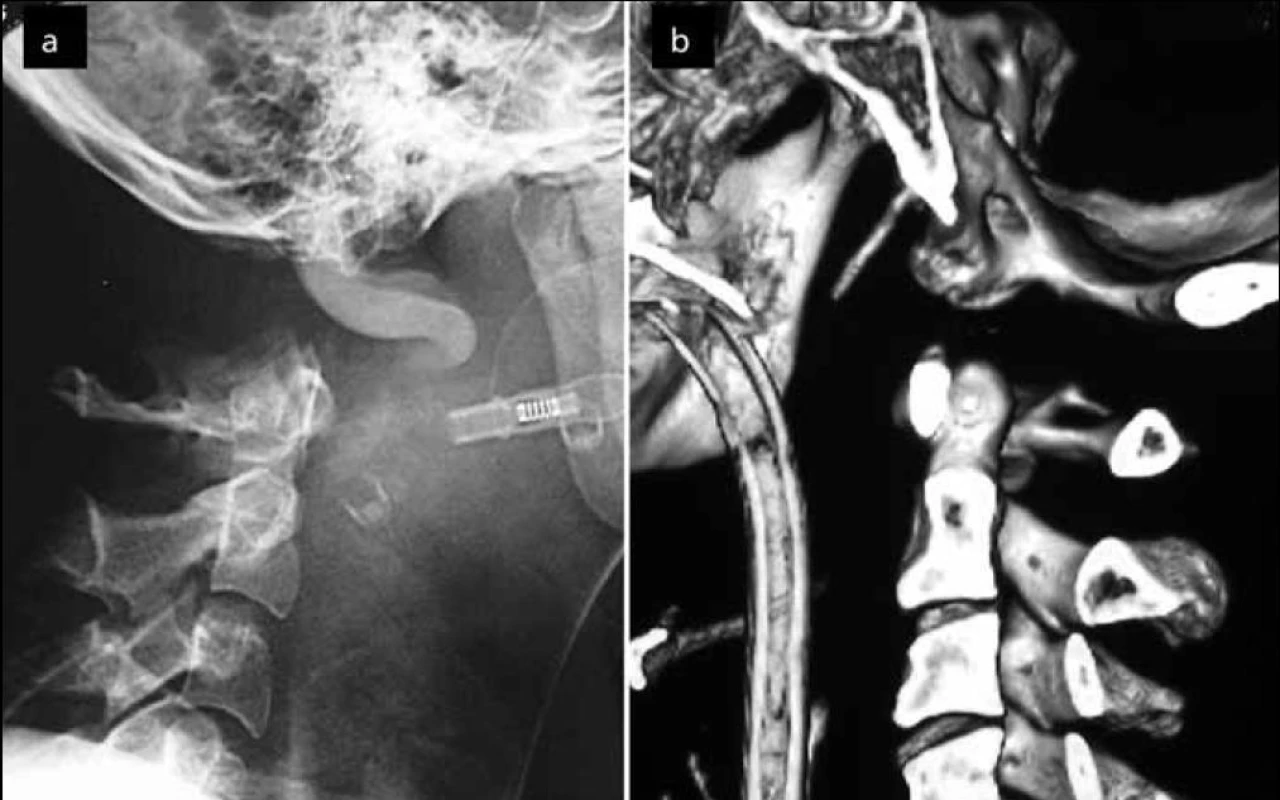
Přidružená poranění KVJ zahrnovala avulzi okcipitálního kondylu (1 pacient), C1–C2 dislokaci (1 pacient), přerušení bazilární arterie (1 pacient) a kontuzi prodloužené míchy potvrzenou MR (1 pacient) (obr. 4).
Image 4. Kontuze a edém prodloužené míchy u přežívající pacientky. 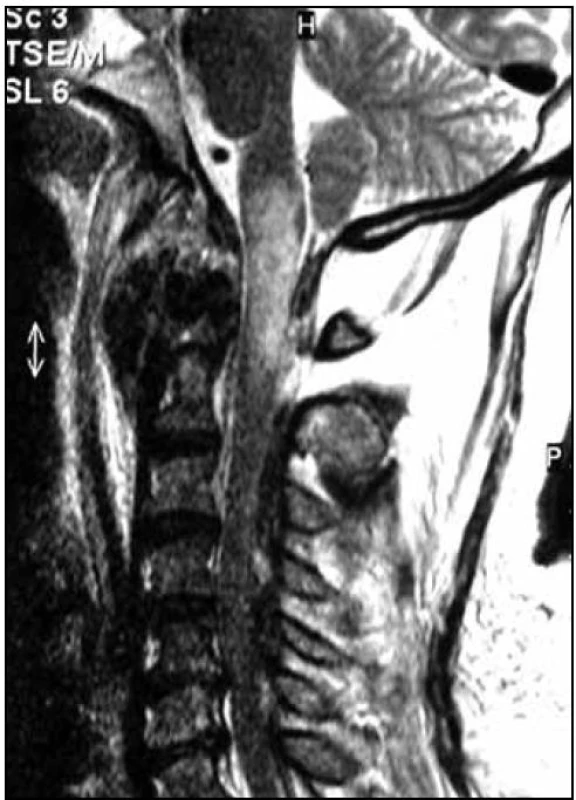
Diskuze
Soubor našich pacientů s AOD velmi dobře ilustruje vysokou mortalitu tohoto poranění. Pouze jedna pacientka přežila bezprostřední období po úrazu, nicméně nakonec i ona podlehla komplikacím s ním spojeným. Tuto skutečnost lze vysvětlit iniciálně velmi vážným stavem všech postižených; stav pacientů při příjezdu do nemocnice se ukázal jako rozhodující pro další prognózu ve velkých studiích z USA [5,6]. V našem souboru jsme pouze v jednom případě byli schopni diagnostikovat pomocí MR rozsáhlé kontuzní poranění prodloužené míchy odpovědné za klinický stav. Časově a logisticky náročná MR nedovolila definitivní potvrzení tohoto vážného primárního mozkového poranění u ostatních postižených, ovšem vzhledem ke klinickému stavu (pentaplegie a záhy následující úmrtí) jej můžeme s velkou pravděpodobností předpokládat i u těchto pacientů. Další diagnostický přínos MR ovšem tkví ve zhodnocení ligamentózního poranění KVJ a dovolí-li klinický stav pacienta, je plně na místě před případným operačním zákrokem.
Okciput je k hornímu konci páteře připevněn složitým systémem ligament, kde hlavní roli hrají ligamentum cruciforme, alární ligamenta a tektoriální membrána. Samotné kostní spojení je pak zajištěno kloubem mezi okcipitálními kondyly a laterálními masami atlasu [18,19]. Ligamentum apicale, alare a cruciatum dále přímo spojují okciput a axis. Axis tudíž tvoří integrální součást KVJ, není tedy překvapující, že nejčastější přidružené poranění KVJ byla atlantoaxiální dislokace [6], i v našem souboru se našel jeden takový pacient. Znalost rozsahu dalšího poranění KVJ je nezbytná při plánování stabilizačního výkonu.
V případě výrazné dislokace okciputu vůči C1 dojde k narušení strukturální integrity výše popsaného systému ligament. Mechanizmem poranění je nejčastěji extrémní hyperextenze, někdy následovaná hyperflexí; obojí může být v kombinaci s laterální flexí [9,17,20]. Zde poněkud pokulhává užitá Traynelisova klasifikace, která se opírá o nativní snímek či CT, a dovoluje tak odhalit pouze hrubou abnormalitu [17]. Poloha hlavy vůči páteři se může průběžně měnit; u každého pacienta bychom tedy teoreticky mohli diagnostikovat všechny tři typy. Sami jsme sice pacienty hodnotili touto škálou, ale spíše z historického zájmu, terapeutické důsledky nemá. Další dvě námi užité klasifikace (tab. 1) již pomáhají v definici stability poranění. Ačkoliv Bellabarba et al [5] rozlišují tři stupně poranění, ve vlastní sérii však 1. stupeň nepopisují, nedovolují tedy přímé zhodnocení navrhované škály. Jiným jejím významným nedostatkem je nutnost užití dynamických snímků a možnost potenciálního zhoršení neurologického stavu. Jednoduchá Hornova klasifikace [6] má i terapeutické dopady. Lehčí poranění diagnostikovatelné pouze pomocí MR (1. stupeň) autoři doporučují řešit zevní ortézou, kdežto 2. stupeň již vyžaduje stabilizační operaci. V našem souboru byli všichni pacienti klasifikování jako 3. stupeň (Bellabarba) nebo 2. stupeň (Horn), nemůžeme tudíž porovnat užitečnost obou škál. Otázkou zůstává, kolik pacientů s méně dramatickým poraněním krční páteře v našich podmínkách nepodstoupí MR vyšetření, a případné lehčí poranění KVJ tak unikne pozornosti a v dlouhodobém pohledu může vést k pozdní segmentální nestabilitě [9,11,21].
Obtížnost diagnózy nadále komplikuje klinický stav pacienta. Souběh nitrolebního poranění může překrývat klinické projevy AOD. Ačkoliv všichni naši pacienti byli v kómatu, v literatuře jsou popsány případy s minimální či žádnou neurologickou symptomatologií [5]; v jedné sérii bylo dokonce 27 % pacientů bez neurologického deficitu [6]. Častější je potom míšní poranění různé závažnosti, poruchy dolních hlavových nervů nebo bulbo-cervikální disociace [5,6,13,17,22,23]. AOD mnohdy vyústí v náhlou smrt na místě úrazu a je poté diagnostikována při pitvě [2,24]. Vedle výše zmíněných atlantoaxiální dislokace a intrakraniálního poranění bývá AOD často spjata s dalšími nestabilními poraněními dolní krční páteře či multiorgánovým poraněním v souvislosti s prodělaným polytraumatem. Výsledný klinický stav je pak obrazem celého polytraumatu a diagnóza AOD může snadno uniknout pozornosti. V sérii Bellabarby et al došlo ke zpoždění ve stanovení diagnózy u 75 % pacientů, u 38 % z nich tomuto předcházelo zhoršení neurologického stavu [5]. Z uvedeného je zřejmé, že dokud není diagnóza AOD u každého (poly)traumatu postihujícího hlavu a krční páteř vyloučena, musíme dodržovat zásady správné manipulace a v přednemocniční péči Advanced Trama Life Support (ATLS) protokol. Právě AOD je v rámci první pomoci důvod kontraindikace trakce za hlavu u poranění krční páteře, a to až do jejího vyloučení. Dnešní traumatologický algoritmus spirálního CT dovoluje rychlé stanovení diagnózy (obr. 5), při přetrvávající nejistotě a stabilizovaném stavu pacienta nutno doplnit MR ke zhodnocení vazivového aparátu. Prostý rentgenogram lze při současných CT a MR diagnostických možnostech považovat za obsolentní, u akutního pacienta více informací nepřinese.
Image 5. Sagitální rekonstrukce spirálního CT celé páteře ukazující AOD spolu s přerušenou arteria basilaris. Vyšetření provedené v rámci polytraumatického protokolu. 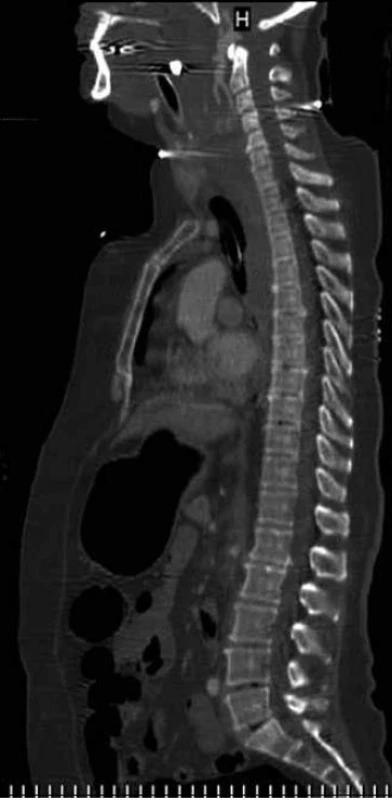
Léčba AOD je buď konzervativní, nebo chirurgická. Konzervativní léčba, možná pouze u vybraných pacientů (Bellabarba i Horn 1. stupeň), spočívá v aplikaci zevní ortézy, například tvrdý krční límec Philadelphia či halo vesta. Tato léčba může ovšem být spjata s neurologickou deteriorací [8,9,11] nebo pozdní segmentální nestabilitou [9,11,21,25]. Konzervativní léčbu lze doporučit pouze jako dočasné řešení či u relativně stabilních poranění u dětí, kde lze předpokládat větší potenciál hojení vazivového aparátu [26,27]. Definitivní léčbu však přináší pouze chirurgická fixace ideálně doplněná o kostní fúzi. Vzhledem k tomu, že ve své čisté formě představuje AOD ligamentózní poranění s exartikulací C0–C1, stabilizace by měla přemostit právě kloub C0–C1. K této stabilizaci existuje přední nebo zadní anatomický přístup. Přední anatomický přístup byl popsán teprve před osmi lety a je pro něj navržena fixace oboustranně transartikulárně zavedenými šrouby C2–C1–C0 [28]. Vzhledem k peroperační poloze pacienta na zádech předpokládáme, že by tato technika mohla být s výhodou uplatněna u oběhově hraničně stabilních pacientů. Zadní anatomický přístup nabízí dvě možnosti fixace. Chirurg může využít buď oboustranné přímé transartikulární techniky fixace C1–C0 [10,29], při níž zavede šrouby přímo přes postiženou kloubní štěrbinu, nebo techniky nepřímé stabilizace. Fixační elementy během nepřímé stabilizace ukotví do sousedních anatomických struktur (obratlů a okcipitální kosti), aby je následně spojil tyčemi, které konturuje podle tvaru kraniocervikálního přechodu. Jak přední, tak zadní přímé transartikulární stabilizace je možno využít po dosažení přísné redukce anatomického postavení C0–C1 před operací. V situacích, kdy redukce dosaženo není nebo vzhledem ke skiaskopické nepřehlednosti se o ní chirurg v úvodu operace nemůže přesvědčit, je na místě individuální instrumentace jednotlivých anatomických struktur a následné vzájemné spojení za pomocí tyčí. Zadní anatomické přístupy současně chirurgovi nabízejí větší možnosti k doplnění kostní fúze ke zprostředkované stabilizaci.
Ačkoliv vysoká mortalita poranění naznačuje, že šance na přežití AOD je malá [2], v případě dosažení nemocnice je (jak již bylo zmiňováno) pro další prognózu rozhodující neurologický stav. V dlouhodobém horizontu došlo po operační stabilizaci ke zlepšení funkčního stavu u 85 % pacientů s míšním poraněním [5], v další sérii přežilo 22 pacientů z 33, 14 pak zcela neurologicky intaktních [6]. Kvalitní přednemocniční péče a současné možnosti intenzivní medicíny tak významně zvýšily šance na přežití tohoto jinak vysoce letálního poranění.
Závěr
AOD představuje nepříliš časté, nicméně velmi závažné (často letální) poranění KVJ. U každého polytraumatu či úrazu krční páteře musí být vyloučena, do té doby je třeba manipulovat s hlavou s maximální opatrností; zejména je kontraindikována trakce. Zpoždění diagnózy může vyústit ve zhoršení neurologického stavu. Ideální diagnostický nástroj je spirální CT dle protokolu pro polytrauma. Pokud stav pacienta dovolí, MR ukáže poranění vazivového aparátu KVJ, stejně tak případné postižení prodloužené míchy. I přes vysokou mortalitu není dnes přežití bez neurologického deficitu výjimkou. Aplikace zevní ortézy je možná u některých méně závažných forem, zejména u dětí, případě jako dočasná imobilizace. Pouze okcipitocervikální fúze však nabízí okamžitou a solidní stabilizaci KVJ.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
V. Beneš III., P. Barsa, P. Suchomel
Neurochirurgické oddělení, Krajská nemocnice Liberec, a.s.
MUDr. Vladimír Beneš III.
Neurochirurgické oddělení
Krajská nemocnice Liberec, a.s.
Husova 10
460 63 Liberec
e-mail: vladimir.benes@nemlib.cz
Přijato k recenzi: 16. 9. 2011
Přijato do tisku: 1. 10. 2012
Sources
1. Blackwood NJ. III. Atlo-Occipital Dislocation: A Case of Fracture of the Atlas and Axis, and Forward Dislocation of the Occiput on the Spinal Column, Life being Maintained for Thirty-four Hours and Forty Minutes by Artificial Respiration, during which a Laminectomy was Performed upon the Third Cervical Vertebra. Ann Surg 1908; 47(5): 654–658.
2. Alker GJ jr, Oh YS, Leslie EV. High cervical spine and craniocervical junction injuries in fatal traffic accidents: a radiological study. Orthop Clin North Am 1978; 9(4): 1003–1010.
3. Bucholz RW, Burkhead WZ. The pathological anatomy of fatal atlanto-occipital dislocations. J Bone Joint Surg Am 1979; 61(2): 248–250.
4. Powers B, Miller MD, Kramer RS, Martinez S, Gehweiler JA jr. Traumatic anterior atlanto-occipital dislocation. Neurosurgery 1979; 4(1): 12–17.
5. Bellabarba C, Mirza SK, West GA, Mann FA, Dailey AT, Newell DW et al. Diagnosis and treatment of craniocervical dislocation in a series of 17 consecutive survivors during an 8-year period. J Neurosurg Spine 2006; 4(6): 429–440.
6. Horn EM, Feiz-Erfan I, Lekovic GP, Dickman CA, Sonntag VK, Theodore N. Survivors of occipitoatlantal dislocation injuries: imaging and clinical correlates. J Neurosurg Spine 2007; 6(2): 113–120.
7. Bulas DI, Fitz CR, Johnson DL. Traumatic atlanto-occipital dislocation in children. Radiology 1993; 188(1): 155–158.
8. DiBenedetto T, Lee CK. Traumatic atlanto-occipital instability. A case report with follow-up and a new diagnostic technique. Spine 1990; 15(6): 595–597.
9. Donahue DJ, Muhlbauer MS, Kaufman RA, Warner WC, Sanford RA. Childhood survival of atlantooccipital dislocation: underdiagnosis, recognition, treatment, and review of the literature. Pediatr Neurosurg 1994; 21(1): 105–111.
10. Grob D. Transarticular screw fixation for atlanto-occipital dislocation. Spine 2001; 26(6): 703–707.
11. Hosono N, Yonenobu K, Kawagoe K, Hirayama N, Ono K. Traumatic anterior atlanto-occipital dislocation. A case report with survival. Spine 1993; 18(6): 786–790.
12. Chattar-Cora D, Valenziano CP. Atlanto-occipital dislocation: a report of three patients and a review. J Orthop Trauma 2000; 14(5): 370–375.
13. Saeheng S, Phuenpathom N. Traumatic occipitoatlantal dislocation. Surg Neurol 2001; 55(1): 35–40.
14. Shamoun JM, Riddick L, Powell RW. Atlanto-occipital subluxation/dislocation: a „survivable“ injury in children. Am Surg 1999; 65(4): 317–320.
15. Harris JH Jr, Carson GC, Wagner LK. Radiologic diagnosis of traumatic occipitovertebral dissociation: 1. Normal occipitovertebral relationships on lateral radiographs of supine subjects. AJR Am J Roentgenol 1994; 162(4): 881–886.
16. Harris JH jr, Carson GC, Wagner LK, Kerr N. Radiologic diagnosis of traumatic occipitovertebral dissociation: 2. Comparison of three methods of detecting occipitovertebral relationships on lateral radiographs of supine subjects. AJR Am J Roentgenol 1994; 162(4): 887–892.
17. Traynelis VC, Marano GD, Dunker RO, Kaufman HH. Traumatic atlanto-occipital dislocation. Case report. J Neurosurg 1986; 65(6): 863–870.
18. de Oliveira E, Rhoton AL Jr, Peace D. Microsurgical anatomy of the region of the foramen magnum. Surg Neurol 1985; 24(3): 293–352.
19. Werne S. Studies in spontaneous atlas dislocation. Acta Orthop Scand Suppl 1957; 23 : 1–150.
20. Pang D, Nemzek WR, Zovickian J. Atlanto-occipital dislocation – part 2: The clinical use of (occipital) condyle-C1 interval, comparison with other diagnostic methods, and the manifestation, management, and outcome of atlanto-occipital dislocation in children. Neurosurgery 2007; 61(5): 995–1015.
21. Palmer MT, Turney SZ. Tracheal rupture and atlanto-occipital dislocation: case report. J Trauma 1994; 37(2): 314–317.
22. Eismont FJ, Bohlman HH. Posterior atlanto-occipital dislocation with fractures of the atlas and odontoid process. J Bone Joint Surg Am 1978; 60(3): 397–399.
23. Rao G, Arthur AS, Apfelbaum RI. Circumferential fracture of the skull base causing craniocervical dislocation. Case report. J Neurosurg 2002; 97 (Suppl 1): 118–122.
24. Lesoin F, Blondel M, Dhellemmes P, Thomas CE, Viaud C, Jomin M. Post-traumatic atlanto-occipital dislocation revealed by sudden cardiopulmonary arrest. Lancet 1982; 2 (8295): 447–448.
25. Sponseller PD, Cass JR. Atlanto-occipital fusion for dislocation in children with neurologic preservation. A case report. Spine 1997; 22(3): 344–347.
26. Hosalkar HS, Cain EL, Horn D, Chin KR, Dormans JP, Drummond DS. Traumatic atlanto-occipital dislocation in children. J Bone Joint Surg Am 2005; 87(11): 2480–2488.
27. Suchomel P, Benes V. Traumatic Atlantooccipital Dislocation. In: Suchomel P, Choutka O (eds). Reconstruction of Upper Cervical Spine and Craniovertebral Junction. Berlin Heidelberg: Springer 2011 : 139–144.
28. Dvorak MF, Fisher C, Boyd M, Johnson M, Greenhow R, Oxland TR. Anterior occiput-to-axis screw fixation: part I: a case report, description of a new technique, and anatomical feasibility analysis. Spine 2003; 28(3): E54–60.
29. Lee KM, Yeom JS, Lee JO, Buchowski JM, Park KW, Chang BS et al. Optimal trajectory for the atlantooccipital transarticular screw. Spine 2010; 35(16): 1562–1570.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2013 Issue 1-
All articles in this issue
- Použití botulotoxinu v neurologii
- Národní registr cévních mozkových příhod (registr IKTA) – je potřebný?
- Gliom vyššího stupně kaudální oblasti míchy imitující myelitidu – kazuistika
- Proměnlivá tvář parkinsonské neurodegenerace
- Tetanus – staronová diagnóza? Kazuistika
- Snížená denzita kostního minerálu u žen s roztroušenou sklerózou
- Posttraumatická transdurální herniace míchy – kazuistika
- Mapování mozkové aktivity pomocí funkční magnetické rezonance během plnění močového měchýře
- Vztah deprese a rozeznávání emocí z výrazu tváře u pacientů s mírnou kognitivní poruchou
- Kvalita života u pacientů s demencí
- Použití transcerebelárního přístupu s obrácenou montáží stereotaktického rámu pro biopsii lézí zadní jámy lební
- Časná chirurgická léčba spontánního intracerebrálního krvácení
- Častý výskyt lymeské neuroboreliózy u dětí v České republice
- Hydrocefalus jako komplikace subarachnoidálního krvácení
- Bezpečnost a účinnost nového schématu dávkování trombolýzy – pilotní studie
- Atlantookcipitální dislokace – soubor šesti pacientů a přehled problematiky
- Může souviset úzký páteřní kanál s tvorbou granulomu na konci katétru uloženém v intratékálním prostoru? Kazuistika
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Použití botulotoxinu v neurologii
- Častý výskyt lymeské neuroboreliózy u dětí v České republice
- Tetanus – staronová diagnóza? Kazuistika
- Hydrocefalus jako komplikace subarachnoidálního krvácení
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

