-
Medical journals
- Career
Prevence žilní trombózy a plicní embolizace v neurochirurgii
Authors: D. Krahulík 1; V. Krčová 2; M. Vaverka 1; L. Hrabálek 1
Authors‘ workplace: FN a LF UP Olomouc Neurochirurgická klinika 1; FN a LF UP Olomouc Hemato-onkologická klinika 2
Published in: Cesk Slov Neurol N 2011; 74/107(5): 560-563
Category: Short Communication
Overview
V následujícím sdělení autoři aplikují doporučení pro prevenci žilní trombózy a plicní embolizace pro neurochirurgii. Vycházejí z doporučení pro klinickou praxi sekce pro trombózu a hemostázu při hematologické společnosti a doporučení americké a kanadské hematologické společnosti. Doporučený postup profylaxe používají na svém pracovišti a demonstrují jeho účinnost na souboru pacientů.
Klíčová slova:
žilní trombóza – plicní embolie – prevence – neurochirurgieHluboká žilní trombóza s následnou plicní embolizací je hlavní příčina zvýšené morbidity a mortality u hospitalizovaných pacientů. Předpokládá se, že až sto tisíc pacientů zemře na fatální plicní embolii každý rok v USA. U většiny těchto pacientů nebyla plicní embolie očekávána, což podporuje teorii, že fatální plicní embolizace může být první příčinou nerozpoznané hluboké žilní trombózy [1]. Autoři v článku shrnují literární data v souvislosti s rizikem tromboembolické nemoci (TEN) a její prevencí aplikované na neurochirurgii. Hlavním zdrojem jsou doporučení amerických lékařů se zaměřením na hlubokou žilní trombózu [1], doporučení centra pro trombózu a hemostázu v ČR [2] a doporučení konference amerických lékařů pro antitrombotickou a trombolytickou terapii [3]. Indikace profylaxe vychází jak z ověřených poznatků, tak ze zkušeností lékařů [4]. Prevalence hluboké žilní trombózy (HŽT) je vysoká vzhledem k výskytu a kombinaci mnohých rizikových faktorů. Aktivní předcházení žilní TEN je nejlepší postup vedoucí ke snížení výskytu HŽT, jejích komplikací a následků. Všechny společnosti respektují rozdělení pacientů dle stupně rizika žilní trombózy na mírné, střední, vysoké a velmi vysoké (tab. 1). Každé skupině jsou doporučeny adekvátní profylaktické režimy s přihlédnutím k neurochirurgickým specifikům. Pro tromboprofylaxi se doporučuje podávat nízkomolekulární heparin (LMWH), minidávky nefrakciovaného heparinu (LDUH), fondaparin, dodržovat dostatečnou hydrataci, dále je vhodná časná mobilizace, elastické antitrombotické punčochy a pokud možno intermitentní pneumatická komprese [5–7].
Venografické studie ukázaly, že incidence výskytu HŽT u neurochirurgických pacientů kolísá mezi 24–33 % při použití profylaxe elastickými punčochami, ale bez medikamentózní profylaxe [8]. Intermitentní pneumatická komprese redukuje výskyt HŽT z 23 na 6 %. Ve studii srovnávající LMWH nebo LDUH a elastické bandáže s elastickými bandážemi bez medikamentózní profylaxe došlo ke snížení HŽT z 33 na 13 %, resp. proximální HŽT z 17 na 5 % [8]. Dále bylo prokázáno, že u pacientů operovaných pro maligní mozkový tumor mělo z 264 pacientů 31 % symptomatickou (otok či embolizace plicní) venograficky prokázanou trombózu vzniklou během pooperačního období [9]. V prospektivní studii [10] zaměřené na peroperační podání LDUH nebylo prokázáno zvýšení rizika krvácení u neurochirurgických pacientů. Tyto studie využívaly pouze LDUH, v menší, nezaslepené studii zaměřující se na předoperační použití LMWH naopak došlo u 13 % pacientů k intrakraniálnímu krvácení. Goldhaber et al se ve své studii [11] zaměřili na profylaxi žilní trombózy po operaci mozkových tumorů. Sledoval účinnost 40 mg enoxaparinu za den nebo 5 000 jednotek nefrakciovaného heparinu v kombinaci s kompresivními metodami. V souboru 150 pacientů nezaznamenal symptomatickou HŽT. Zaznamenali tři krvácivé příhody, dvě ve skupině s enoxaparinem a jednu s heparinem. Metaanalýzou prevence HŽT v neurochirurgii se zabývali Iorio et al, kteří zaznamenali 187 tromboembolických příhod u 827 pacientů (22,6 %). V souboru 1 022 pacientů se vyskytlo 19 krvácivých příhod, žádná z nich nebyla fatální. Profylaktická léčba rezultovala ve 45% snížení relativního rizika HŽT [12]. Specifickou skupinou pacientů ve vysokém riziku HŽT se zabývali Simanek et al [13], kteří dlouhodobě sledovali výskyt HŽT a jeho dopad na délku přežívání po operaci HGG mozku. Jednalo se o soubor 63 pacientů s high-grade gliomy, kteří všichni měli v časném pooperačním období po dobu 10 dnů profylaktickou léčbu. Během pooperačního období nebyla zaznamenána výraznější krvácivá příhoda. Celý soubor byl sledován v průměru 348 dnů a ve 24 % (15 pacientů) se objevila symptomatická HŽT. U devíti pacientů z 15členné skupiny s HŽT byla zaznamenána plicní embolie. Ta byla ve dvou případech fatální.
Rizikové faktory pro výskyt HŽT v neurochirurgii
- věk pacienta nad 60 let
- malignita, obezita, předchozí HŽT, dlouhodobá imobilizace, ochrnutí, hormonální antikoncepce, varixy dolních končetin
- typ a trvání operace
- typ anestezie
- rizikové faktory, jako deficience proteinu C, proteinu S, aktivovaná rezistence na protein C (Leidenská mutace), antifosfolipidový syndrom, myeloproliferativní onemocnění, vrozená či získaná trombofilie, nefrotický syndrom.
Možnosti profylaktické léčby
Z dostupných informací jednoznačně vyplývá doporučení rutinní tromboprofylaxe u všech větších operačních výkonů [14,15]. Profylaktické dávky LMWH a LDUH vedou k významnému snížení výskytu symptomatické i asymptomatické žilní TEN.
Nízkomolekulární hepariny (LMWH) se v profylaktických režimech podávají většinou jednou denně ve fixní dávce dle rizika pacienta a typu výkonu (tab. 1). Hranicí mezi nižší a vyšší dávkou profylaktickou dávkou je 3 400 anti-Xa IU.
- dávkování dle anti-Xa jednotek (méně nebo více než 3 400 anti-Xa/den)
- Fraxiparine
(Nadroparin) 0,3 ml/2 850 anti-Xa
0,4 ml/3 800 anti-Xa
0,6 ml/5 700 anti-Xa - Clexane (Enoxaparin)
0,2 ml/2 000 anti-Xa
0,4 ml/4 000 anti-Xa
0,6 ml/6 000 anti-Xa.
Table 1. Rizikové skupiny u neurochirurgických pacientů (výskyt HŽT nebo PE bez profylaxe). 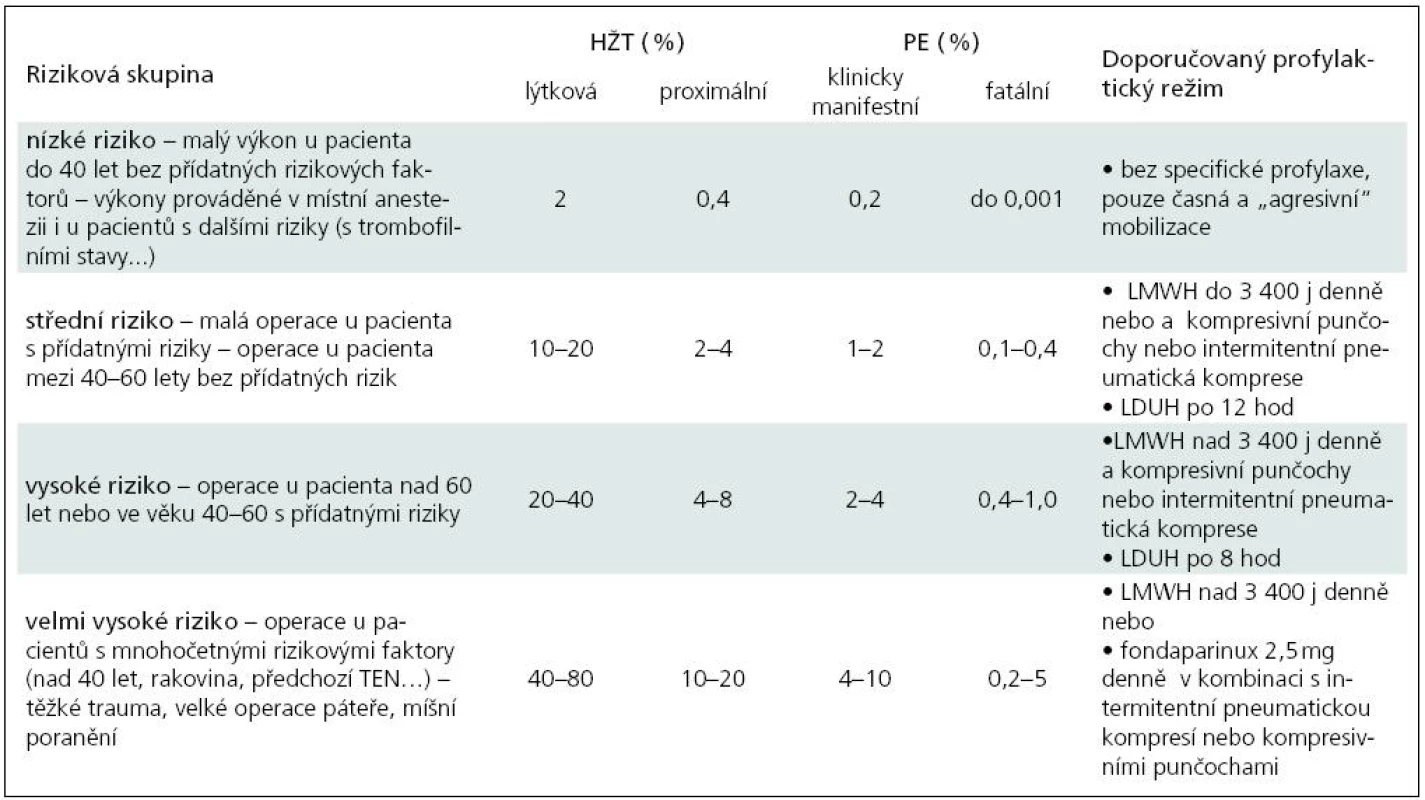
Profylaktický režim s podáváním minidávek LDUH popsal Kakkar [16] a v neurochirurgii se používá pouze minimálně.
Arixtra (fondaparinux) byl srovnáván v abdominální chirurgii v jedné dávce 2,5 mg s dalteparinem ve studii Pegasus [17]. Nebyl zjištěn rozdíl v účinnosti obou preparátů, a proto 2,5 mg fondaparinuxu denně jsou alternativou dávky nad 3 400 anti-Xa. Nebyla publikována studie srovnávající účinnost fondaparinuxu v neurochirurgii.
Profylaxe u neurochirurgických pacientů dle typu operačního výkonu požívaného na Neurochirurgické klinice FN Olomouc
Menší výkony – jednodenní operace, výkony v lokální anestezii (sy karpálního tunelu, kubitálního tunelu a další)
U těchto pacientů kromě kompresivních bandáží, dostatečné hydratace a časné vertikalizace neprovádíme specifickou medikamentózní profylaxi.
Středně velké operační výkony (výhřez disku, operace C páteře a další)
U mladších pacientů bez komplikujících onemocnění lze postupovat identicky jako u menších výkonů. Záleží na individuálním posouzení každého případu. Na NCH klinice v Olomouci jsme i u těchto pacientů zvyklí kombinovat použití elastických punčoch s podáváním LMWH v dávce menší než 3 400 anti-Xa j denně (Fraxiparine 0,3 ml; Clexane 0,2 ml). První dávka se podá 2 hod po operačním výkonu. Jedná-li se o mladší pacienty bez výraznějších rizikových faktorů, lze profylaxi ukončit 3.–4. pooperační den s pokračující další aktivní mobilizací pacienta. U pacientů s riziky podáváme LMWH v dávce do 3 400 anti-Xa po celou dobu hospitalizace. Pacienti jsou propouštěni do domácího léčení bez doporučení antiagregační terapie.
Rozsáhlejší stabilizační spinální výkony (TP fixace, artroplastiky, PLIF, ALIF a další)
U pacientů bez výraznějších rizik doporučujeme podávat dávky do 3 400 anti Xa (Fraxiparine 0,3 ml; Clexane 0,2 ml) po celou dobu hospitalizace za dodržení výše uvedených zásad. Pokud jsou u pacienta přítomny rizikové faktory je vhodné podávat vyšší dávky nad 3 400 anti-Xa denně po celou dobu hospitalizace. U většiny pacientů není podávána antiagregační léčba v domácím prostředí. Pouze u nemocných s rizikovými faktory individuálně nasazujeme antiagregační léčbu Anopyrinem či jiným preparátem.
Cerebrovaskulární operační výkony (tumory mozku, mozkové výdutě a další výkony)
Pacienti s nízkým rizikem profylaxe – do 3 400 anti-Xa po dobu hospitalizace a u pacientů s vícečetnými riziky dávka více než 3 400 anti-Xa po dobu hospitalizace. První dávku u intrakraniálních výkonů podáváme 4–6 hod po výkonu obzvláště při operacích tumorů, které jsou vyšším rizikem pro vznik trombózy. U ostatních typů intrakraniálních výkonů lze dle peroperačního nálezu, stavu pacienta a hemokoagulačních poměrů individuálně posoudit začátek podání profylaktické léčby. Také u této skupiny pacientů je nasazována dlouhodobá antiagregační léčba individuálně často ve spolupráci s hematologem.
Pacienti po poranění míchy
Tito pacienti mají nejvyšší riziko vzniku HŽT a EP ze všech pacientů. Frekvence symptomatické HŽT a EP je 15, resp. 5 % [5]. Je doporučována dlouhodobá profylaxe LMWH v dávce více než 3 400 anti-Xa u všech pacientů bez rizikových faktorů nebo s nimi. Alternativa je antikoagulační léčba warfarinem s cílovým INR 2,0–3,0. Vždy užíváme kompresivní elastické punčochy nebo intermitentní pneumatickou kompresi.
Soubor pacientů Neurochirurgické kliniky FN Olomouc
Výše uvedený algoritmus profylaxe byl použit u následujícího souboru pacientů operovaných na NCH klinice. U pacientů byla při příjmu stanovena rizika a dle doporučení poté naplánována profylaktická léčba. Celkem bylo v první a druhé skupině vyhodnoceno 500 operačních zákroků za námi používaného algoritmu, kde nebyla po dobu hospitalizace shledána symptomatická HŽT a nebylo zaznamenáno komplikující krvácení.
Ve skupině intrakraniálních výkonů se u 80 pacientů objevila ve 4 % HŽT, přičemž ve dvou případech byla fatální. Jednalo se o pacienta po operaci LGG, který na následky plicní embolie zemřel 6. pooperační den. Druhý pacient zemřel náhle před překladem do spádového zařízení 7. pooperační den. U obou byla pitvou prokázána masivní plicní embolizace. Všichni pacienti po intrakraniálním výkonu podstoupili kontrolní zobrazovací vyšetření CT či MR. U osmi pacientů jsme zaznamenali pooperační krvácení, které si ve dvou případech vyžádalo operační revizi, a tím zhoršení pooperační morbidity.
Závěr
Předkládaný způsob profylaxe používaný u pacientů operovaných na NCH klinice v Olomouci je bezpečný a zdá se být účinný v prevenci žilní trombózy. V našem souboru i při časnější a agresivnější profylaktické léčbě,nebyly v prvních dvou skupinách pacientů zaznamenány komplikace způsobené pooperačním krvácením v důsledku profylaxe. Ve skupině pacientů s intrakraniálním výkonem se HŽT vyskytla v menším procentu než v publikovaných souborech a procento krvácivých komplikací se nezvýšilo, náš soubor měl ale kratší dobu sledování. Dle průběhu operačního výkonu a při nekomplikované hemostáze lze dle našich zkušeností podat pooperační tromboprofylaktické dávky v časném pooperačním období. Výše uvedená doporučení jsou převzata z příbuzných chirurgických oborů, doporučení zahraničních pracovišť a zkušeností autorského pracoviště. Je potřeba uvést, že náš algoritmus je pouze doporučující a u části pacientů bude vždy záležet na individuálním posouzení rizikových faktorů a na zkušenosti neurochirurga ve způsobu podání profylaktické léčby.
MUDr. David Krahulík, Ph.D.
Neurochirurgická klinika
LF UP a FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: david.krahulik@fnol.czPřijato k recenzi: 24. 11. 2009
Přijato do tisku: 27. 1. 2011
Sources
1. Geerts WH, Bergqvist D, Pineo GF, Heit JA, Samama CM, Lassen MR et al. Prevention of venous thromboembolism. Chest 2008; 133 (Suppl 6): 381S–453S.
2. Gumulec J, Penka M, Bezděk R. Prevence žilní trombózy a plicní embolizace v chirurgii, v cévní chirurgii a v urologické chirurgii [online]. Dostupné z URL: http://www.thrombosis.cz/sources/Guidelines-Chirurgie-prevence-TEN-STH-V06.pdf.
3. Geerts WH, Pineo GF, Heit JA, Bergqvist D, Lassen MR, Colwell CW et al. Prevention of venous thromboembolism. the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest 2004; 126 (Suppl 3): 338S–400S.
4. Sullivan SD, Kahn SR, Davidson BL, Borris L, Bossuyt P, Raskob G. Measuring the outcomes and pharmacoeconomic consequences of venous thromboembolism prophylaxis in major orthopedic surgery. Pharmacoeconomics 2003; 21(7): 477–496.
5. Geerts WH, Heit JA, Clagett GP, Pineo CF, Colwell CW, Anderson FA jr et al. Prevention of venous thromboembolism. Chest 2001; 119 (Suppl 1): 132S–175S.
6. Heit JA. Venous thromboembolism prophylaxis. Hematology 1999; 10 : 223–230.
7. Malý J, Widimský J. Prevence plicní embolie a žilní trombózy. In: Widimský J, Malý J et al (eds). Akutní plicní embolie a žilní trombóza. Patogeneze, diagnostika a prevence. 2nd ed. Praha: Triton 2005 : 289–302.
8. Mismetti P, Laporte S, Darmon JY, Buchmüller A, Decousus H. Meta-analysis of low molecular weight heparin in the prevention of venous thromboembolism in general surgery. Br J Surg 2001; 88(7): 913–930.
9. Ruff RL, Posner JB. Incidence and treatment of peripheral venous thrombosis in patients with glioma. Ann Neurol 1983; 13(3): 334–336.
10. Wen DY, Hall WA. Complications of subcutaneou slow-dose heparin therapy in neurosurgical patients. Surg Neurol 1998; 50(6): 521–525.
11. Goldhaber SZ, Dunn K, Gerhard-Herman M, Park JK, Black PM. Low rate of venous thromboembolism after craniotomy for brain tumor using multimodality prophylaxis. Chest 2002; 122(6): 1933–1937.
12. Iorio A, Agnelli G. Low-molecular-weight and unfractionated heparin for prevention of venous tromboembolism in neurosurgery: a meta-analysis. Arch Intern Med 2000; 160(15): 2327–2332.
13. Simanek R, Vormittag R, Hassler M, Roessler K, Schwarz M, Zielinski C, Pabinger I et al. Venous thromboembolism and survival in patients with high-grade glioma. Neuro Oncol 2007; 9(2): 89–95.
14. Clagett GP, Reisch JS. Prevention of venous thromboembolism in general surgical patients: results of meta-analysis. Ann Surg 1988; 208(2): 227–240.
15. Nicolaides A, Irving D, Pretzell M, Dupont P, Lewis J, Denai S et al. The risk of deep-vein thrombosis in surgical patients. Br J Surg 1973; 60(4): 312.
16. Kakkar VV. Low dose heparin in the prevention of venous thromboembolism. Thromb Diath Haemorrh 1974; 33(1): 87–96.
17. Agnelli G, Bergqvist D, Cohen AT. Randomized clinical trial of postoperative fondaparinux versus perioperative dalteparin for prevention of venoust hromboembolism in high-risk abdominal surgery. Br J Surg 2005; 92(10): 1212–1220.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2011 Issue 5-
All articles in this issue
- Vývojová porucha koordinace – vývojová dyspraxie
- „Awake“ resekcia supratentoriálnych low-grade gliómov lokalizovaných vo vnútri alebo v priamom kontakte s elokventnými oblasťami
- Kognitivní evokované potenciály
- Hereditární časná forma Alzheimerovy nemoci v důsledku zárodečné mutace p.M139V v genu PSEN1 – kazuistika
- Oboustranná ischemická retinopatie a neuropatie optiku jako izolovaný oční projev vysokohorské nemoci – kazuistika
- Progredující spasticita, kognitivní deficit a nevýbavné kortikální motorické evokované potenciály jako klinické příznaky pravděpodobné primární laterální sklerózy – kazuistika
- Kvalita života po hluboké mozkové stimulaci u pacientů s pokročilou Parkinsonovou nemocí
- Prevence žilní trombózy a plicní embolizace v neurochirurgii
- Zkušenosti s evakuací chronického subdurálního hematomu z návrtu kalvy
- Kognitivní dysfunkce u pacientů s klinickým izolovaným syndromem a roztroušenou sklerózou
- Agregometrie v sekundární prevenci cévních mozkových příhod. Aspirinová rezistence
- Vyšetření očních pohybů v neurologické praxi
- Kalcifikující pseudoneoplazma nervového systému – tři kazuistiky
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vývojová porucha koordinace – vývojová dyspraxie
- Kognitivní evokované potenciály
- Progredující spasticita, kognitivní deficit a nevýbavné kortikální motorické evokované potenciály jako klinické příznaky pravděpodobné primární laterální sklerózy – kazuistika
- Zkušenosti s evakuací chronického subdurálního hematomu z návrtu kalvy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

