-
Medical journals
- Career
Invazivní mykotické sinusitidy
Authors: P. Čelakovský 1; J. Vokurka 1; J. Laco 2; I. Hybášek 1
Authors‘ workplace: LF UK a FN Hradec Králové Ušní, nosní a krční klinika 1; LF UK a FN Hradec Králové Fingerlandův ústav patologie 2
Published in: Cesk Slov Neurol N 2011; 74/107(2): 163-167
Category: Review Article
Overview
Invazivní forma mykotické sinusitidy je vzácné onemocnění postihující především pacienty s defekty imunitního systému. Nejčastějšími původci jsou houby ze třídy Zygomycetes (rod Absidia, Mucor, Rhizopus) a z rodu Aspergillus. Onemocnění je charakterizováno tkáňovou destrukcí a rychlým šířením prostřednictvím vaskulární a perineurální invaze. Predilekčně postižené struktury jsou očnice a centrální nervový systém. Příznaky jsou zpočátku necharakteristické. Podezření by měl vzbudit každý nejasný febrilní stav, který neodpovídá na antibiotickou terapii, zvláště pak u imunosuprimovaného pacienta. V pozdních stadiích závisí symptomatika především na rozsahu postižení okolních tkání. Vzhledem k rychlému šíření do orbity, měkkých tkání tváře a především nitrolebí a k vysoké mortalitě je nutná včasná diagnostika. Kromě radiologických známek šíření procesu je pro definitivní stanovení diagnózy invazivní formy zánětu rozhodující histologické vyšetření. V léčbě se uplatňuje kombinace chirurgického řešení a vysokých dávek celkově podávaných antimykotik, nejlépe v kombinaci. Onemocnění zasluhuje zvýšenou pozornost zvláště s posledních letech, v souvislosti s prodlužováním života hematoonkologických pacientů.
Klíčová slova:
invazivní mykotická sinusitida – nitrolební a orbitální komplikaceÚvod
Mykotické sinusitidy jsou poměrně vzácnou formou zánětů paranazálních dutin (PND), nicméně výskyt těchto infekcí má stoupající tendenci [1]. Většina mykotických zánětů probíhá ohraničeně, bez sklonu k šíření do okolních struktur a často s dobrou prognózou. U pacientů s poruchou imunitního systému však může docházet k rozvoji invazivních forem, jejichž průběh bývá provázen tvorbou očnicových a nitrolebních komplikací a vysokou mortalitou [2]. Práce představuje stručný přehled literárních údajů o invazivních mykotických sinusitidách (IMS). Cílem je přiblížit problematiku IMS širší lékařské veřejnosti a ukázat možnosti diagnostiky a léčby těchto život ohrožujících stavů.
Klasifikace mykotických zánětů PND
Přestože klasifikace mykotických sinusitid není zcela jednotná, v literatuře se nejčastěji používá dělení na invazivní a neinvazivní formu [3]. Neinvazivní typ je představován dvěma jednotkami – alergickou mykotickou sinusitidou (alergic fungal sinusitis) a plísňovým mycetomem (fungal ball). Mezi invazivní formy patří jednak akutní fulminantní mykotická sinusitida, jednak chronická invazivní (indolentní) mykotická sinusitida, kterou někteří autoři [1] dále dělí na granulomatózní a non-granulomatózní formu zánětu (tab. 1).
Table 1. Dělení mykotických infekcí paranazálních dutin. 
Fulminantní IMS mívá rychlý průběh s anamnézou kratší než čtyři týdny a typicky vzniká u pacientů s defektem imunitního sytému. Chronické invazivní (indolentní) formy se mohou objevit i u imunokompetentních pacientů. Často začínají jako formy neinvazivní, k následné přeměně na invazivní typ zánětu může docházet postupně při nedostatečné či opožděné léčbě. Onemocnění bývá dlouhodobější než u fulminantní formy, v průběhu zánětu často dochází k charakteristické slizniční reakci s tvorbou granulační tkáně [4]. Oba typy IMS predisponují k postižení očnice a nitrolebnímu šíření (tab. 2) [5].
Table 2. Klinické rozdíly u jednotlivých forem mykotických infekcí PND. 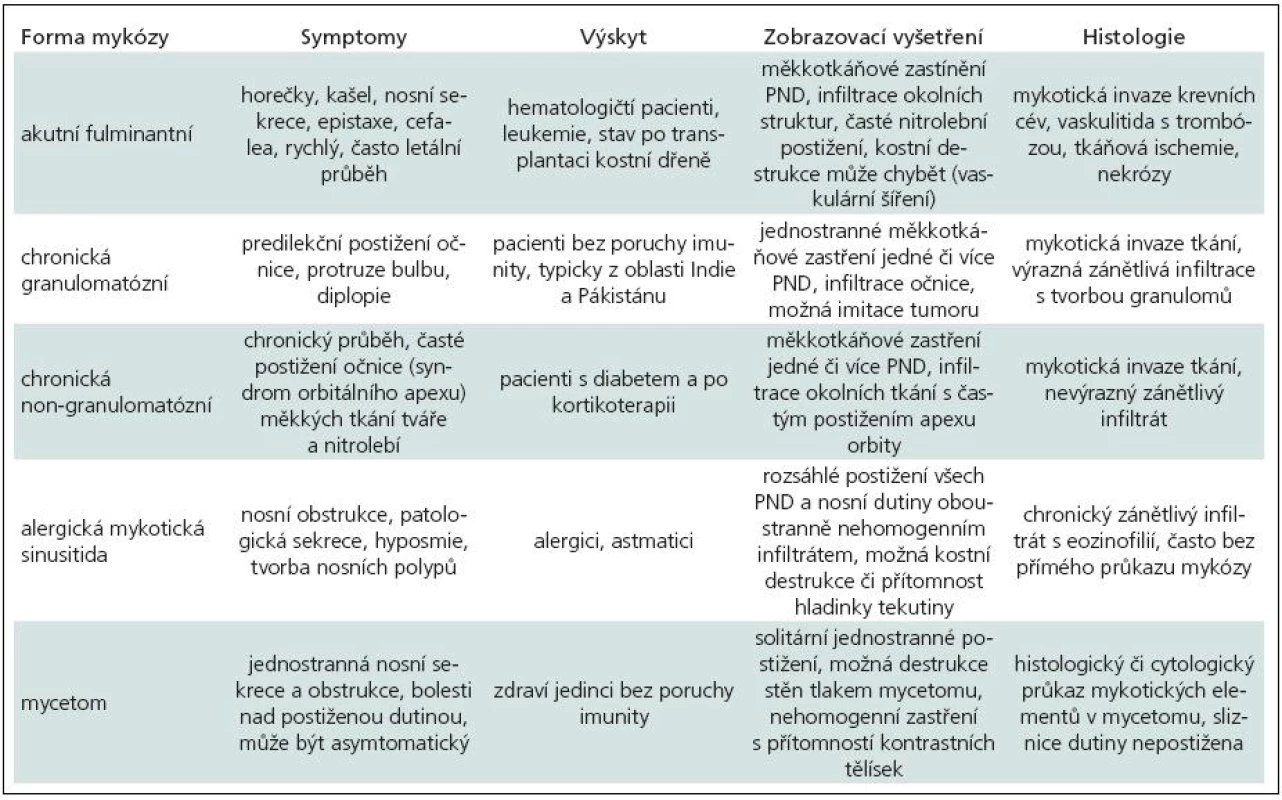
Etiologie a výskyt invazivních forem mykóz
Invazivní formy mykotických zánětů bývají diagnostikovány u pacientů s poruchou imunity, především u hematologických malignit a diabetu. K dalším možným predispozičním faktorům patří transplantace kostní dřeně, chemoterapií indukovaná neutropenie, stavy po transplantaci parenchymatózních orgánů, pokročilé stadium HIV infekce, septikemie, hepatitida, jaterní cirhóza, ledvinné selhání a také intravenózní lékový abúzus [6,7]. Jelikož neutrofily hrají významnou roli v buněčných obranných mechanizmech proti plísňové infekci, důležitým činitelem jsou kvantitativní a funkční defekty cirkulujících neutrofilních granulocytů [5,8]. Rozsah a trvání neutropenie je tedy zásadní rizikový faktor pro vývoj invazivních forem mykotické infekce [9].
Incidence saprofytických forem mykóz v oblasti PND je udávána v rozmezí 2–10 % [8]. Invazivní forma je však extrémně vzácná, její výskyt závisí vždy na typu souboru a populaci pacientů. Všeobecně má však rozšíření invazivních mykóz stoupající tendenci, především v důsledku častěji používané imunosupresivní léčby a zavádění agresivních režimů chemoterapie [5]. Celkový výskyt invazivních mykotických infekcí u jednotlivých skupin onkologických nemocných uvádí ve svém článku Sedláček [10]. Zatímco invazivní aspergilové infekce se vyskytují vzácně u solidních nádorů, u akutní leukemie dosahuje incidence až 10 % a po alogenní transplantaci krvetvorné tkáně dokonce 10–20 %. Incidence IMS je podstatně nižší, jelikož výskyt plicní formy výrazně převažuje nad postižením PND.
Jednotlivé mikroorganizmy
Nejčastějšími původci jsou houby ze třídy Zygomycetes (rod Absidia, Mucor, Rhizopus) a z rodu Aspergillus [4,11], přičemž za nejinvazivnější a nejrychleji se šířící formu infekce je považována mukormykóza. Z rodu Aspergillus se jedná nejčastěji o Aspergillus fumigatus, méně často bývá diagnostikován Aspergillus terreus, flavus a niger [5,12]. V literatuře jsou však popsána kazuistická sdělení o pacientech s IMS, na jejichž vzniku se podílí celá řada dalších typů mykóz (Candida albicans, Schizophyllum commune, Cryptococcus neoformans, Pseudallescheria boydii, Alternaria alternata a Arthrographis kalrae) [13,14].
Cesty šíření, formy postižení
IMS je vzácná život ohrožující infekce PND, která je charakterizována tkáňovou destrukcí a rychlým šířením prostřednictvím vaskulární invaze a kostní destrukce. Predilekčně postižené struktury jsou očnice a centrální nervový systém – CNS [1,14].
Cesta přenosu mykotické infekce bývá inhalační a plíce a také PND jsou tudíž nejčastějším sídlem primární mykotické infekce. Předchozí porušení slizničního povrchu bakteriální infekcí, alergií či lokálním traumatem může být iniciálním faktorem invaze [15,16]. Po infikování hostitele inhalační cestou vzniká nekrotizující vaskulitida nosu a PND. Infekce se dále rychle šíří do očnice, měkkých tkání tváře a nitrolebí, především díky perivaskulární a perineurální invazi, případně přímým přestupem infekce na okolní struktur [17]. V postižené oblasti vzniká hnisavá trombarteritida s následnou ischemií tkání [11]. Ke kostní destrukci však dochází až v pozdějších fázích, a proto bývá prokazatelná pouze u 50 % případů IMS [18].
Zcela rozhodující význam pro další šíření nákazy má dle Hosseiniho et al [7] postižení fossa pterygopalatina (FP). Dle této koncepce dochází primárně k postižení nosní sliznice. Do oblasti FP se nákaza šíří prostřednictvím foramen sphenopalatinum. Z oblasti FP infekce pokračuje do očnice a retrobulbárního prostoru cestou fisura orbitalis inferior a podél infraorbitálního nervu i do měkkých tkání tváře. S další progresí infekce dochází k obliteraci cévních struktur, což vede k nekrózám kůže obličeje a patra. Pterygo-maxilární fizura umožňuje přestup mykózy do oblasti infratemporální jámy s postižením pterygoidních svalů. K nitrolebnímu šíření většinou dochází až po infiltraci orbitálního apexu cestou kavernózního sinu [7].
Postižení CNS aspergilovou infekcí bylo poprvé popsáno v roce 1943. Nejčastěji se jedná o sekundární hematogenní infekci při plicní formě aspergilózy, k šíření do nitrolebí však může docházet i přímým přestupem infekce z okolních struktur – PND, očnice a ucha. K přestupu infekce dochází nejčastěji šířením predisponovanými otvory podél nervových struktur, vzácněji pak osteomyelitidou kostí baze lební, přímou invazí tureckého sedla, kavernózního sinu, případně cestou karotidy. Formy nitrolební mykotické infekce mohou zahrnovat osteomyelitidu lebečních kostí, meningitidu, meningo-encefalitidu, mozkový absces, trombózu kavernózního sinu, infarkt a vzácně také plísňové aneuryzma [16,19]. Mozkový infarkt je typickou komplikací postižení cévních struktur CNS mykózou. Cévní invaze spolu s šířením mykotických elementů do cévního lumen způsobuje cévní trombózu a případně následnou embolizaci mykotických hmot [16]. Tendenci k angioinvazi vykazují především některé druhy zygomycet (např. rod Mucor) a některé druhy rodu Aspergillus, jež produkují enzym elastázu [16,20].
Symptomatologie
Symptomy invazivních forem mykotických infekcí závisí na typu a rozsahu postižení jednotlivých anatomických struktur [8]. V počátečních stadiích se setkáváme s nespecifickými symptomy. Podezření na možnost mykotické sinusitidy by měl vzbudit každý nejasný febrilní stav, který neodpovídá na antibiotickou terapii, zvláště pak u imunosuprimovaného pacienta. Při lokalizované formě zánětu bývají příznaky obdobné akutní, případně chronické rinosinusitidě. Mezi typické symptomy patří epistaxe, nosní obstrukce, patologická nosní sekrece a bolest či otok v krajině tváře [6,12,21].
V dalším průběhu následuje nejčastěji rozvoj očnicových příznaků při orbitální propagaci infekce. Může vzniknout periorbitální otok, exoftalmus, porucha vizu, diplopie, hypestezie trigeminu, případně známky syndromu orbitálního apexu až trombóza kavernózního sinu [5]. Neurologické či ložiskové příznaky bývají známkou intrakraniálního šíření. Vznikají v případě tvorby nitrolebních abscesů, případně při tromboflebitidě velkých intrakraniálních cév [11]. Při postižení hypofýzy může dojít i ke vzniku endokrinní dysfunkce [8,22].
Hosseini et al [7] popsali klinickou symptomatologii 10 pacientů s rinocerebrální mukormykózou. K nejčastějším symptomům patřily febrilie, tvorba tmavých nekrotických krust v nosních dutinách, otok měkkých tkání tváře, tvářové parestezie či paréza lícního nervu, protruze bulbu, ptóza víčka, chemóza spojivky, periorbitální edém, ztráta vizu, oftalmoplegie a nekróza patra. U dvou pacientů došlo v důsledku postižení CNS ke komatóznímu stavu s hemiparézou.
Diagnostika
Při endoskopii nosu a nosohltanu můžeme nalézt hustou, tmavou, hnisavou nosní sekreci. V oblasti septa a skořep bývají tmavá až nekrotická ložiska, která vznikají v důsledku ischemie sliznice na základě vaskulární trombózy [7].
Laboratorní známky zánětu stejně jako sérologická vyšetření poskytují rozporuplné údaje. Výsledky bývají často zkreslené současným defektem imunitního systému, a tudíž nedostatečnou imunitní odpovědí. Také vyšetření mozkomíšního moku bývá většinou negativní i v případě nitrolebního postižení [7].
Počítačová tomografie (CT) a magnetická rezonance (MR) slouží především k upřesnění rozsahu invazivního růstu v oblasti PND, očnice a baze lební [5]. Přestože výsledek zobrazovacího vyšetření bývá nespecifický a výsledek může být mylně interpretován jako nádorové postižení [8,23], ve správném klinickém kontextu vzniká podezření na invazivní mykotickou infekci již na podkladě CT či MR [11]. Typické je měkkotkáňové zastínění PND, často s hyperdenzním materiálem v centrální části dutiny, slizniční hypertrofií a chyběním hladinek tekutiny. V MR obraze bývá mykotické ložisko ve všech sekvencích typicky hypodenzní, můžeme se však setkat i s ložiskovými hyperdenzitami, zřejmě v důsledku přítomnosti solí železa a magnézia v mycetomu [11]. Častá je měkkotkáňová infiltrace okolních struktur a chybění typických tukových prostor v oblasti tváře, infratemporální a pterygopalatinální fosy. Může se objevit protruze bulbu v důsledku infiltrace retrobulbárního prostoru a kavernózního sinu [11]. Typickým příznakem orbitální invaze z etmoidů je odtlačení vnitřního přímého svalu laterálně a jeho hypertrofie v důsledku zánětlivé infiltrace (obr. 1). Mezi intrakraniální nálezy patří mozkový infarkt v důsledku plísňové tromboflebitidy, mykotické emboly a abscesy čelního laloku [11]. Mezi vzácně popisované radiologické známky intrakraniální propagace mykózy patří i vznik pneumocefalu [15].
Image 1. Invazivní mykóza PND s propagací do očnice – MR v koronární projekci. Zastínění etmoidů, infiltrace okohybných svalů a retrobulbárního prostoru se známkami neuritidy optiku oboustranně. 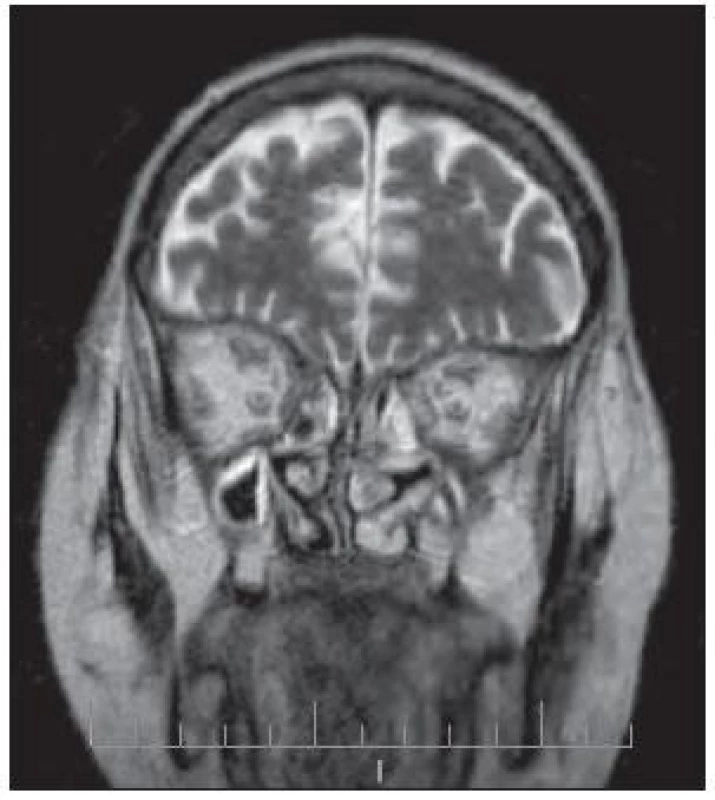
Diagnóza bývá stanovena na základě klinických symptomů, zobrazovacích metod, mikroskopického a histologického vyšetření odebraného materiálu [15]. Kromě radiologických známek šíření procesu je pro definitivní stanovení diagnózy rozhodující histologické vyšetření (obr. 2). Opírá se o histopatologický průkaz plísní ve sliznici, podslizničních vrstvách, krevních cévách a kostech [3]. Mikroskopické vyšetření a případná kultivace umožní rozlišení jednotlivých forem mykóz. Slibným typem vyšetření se jeví identifikace původce mykotické infekce v peroperačně získaném materiálu molekulárně-biologickými metodami, zejména metodou PCR [5].
Image 2. Histopatologický obraz plicní formy invazivní mykotické infekce. Aspergillus ve formě větvících se vláken v terénu hemoragicko-nekrotizující pneumonie (hematoxylin-eozin, zvětšení 300×). 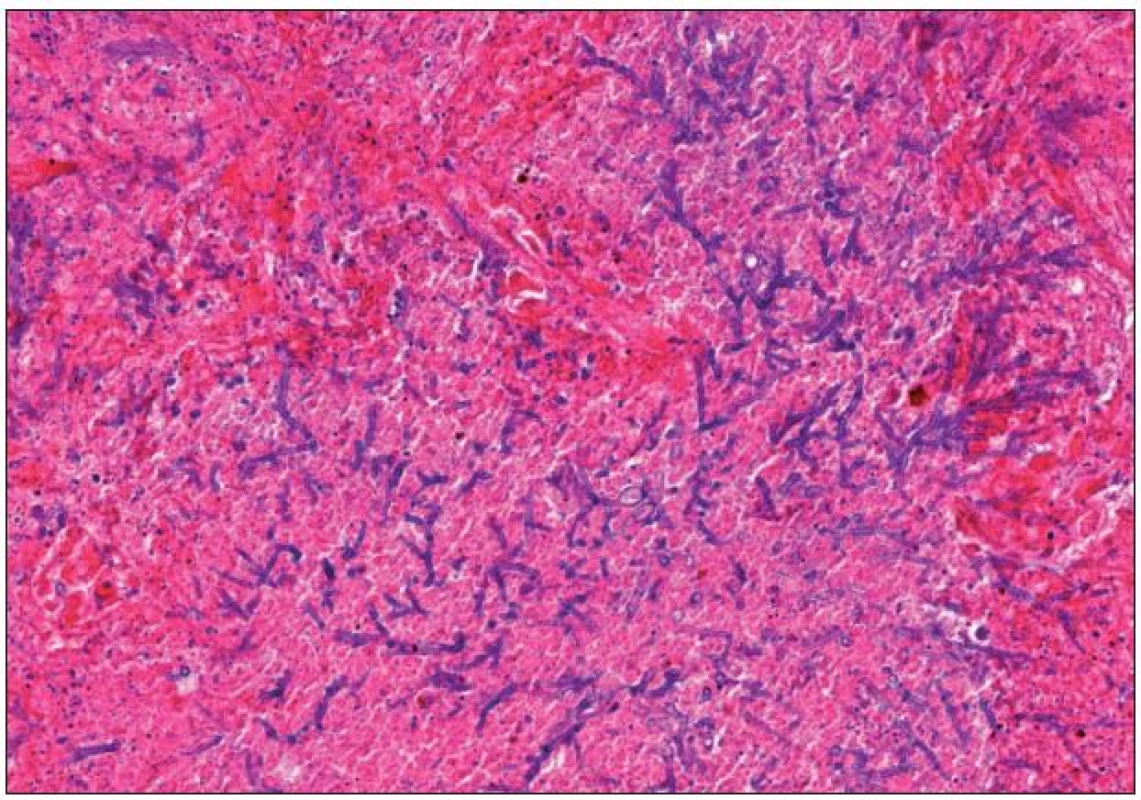
Diagnostická kritéria pro stanovení diagnózy IMS popsali deShazo et al [24]. Požadováno je potvrzení sinusitidy zobrazovacím vyšetřením a histopatologický nález invaze mykotických elementů. Jak již bylo zdůrazněno, výsledky laboratorních vyšetření bývají necharakteristické a samotné zobrazovací vyšetření není spolehlivé pro rozlišení jednotlivých forem zánětů PND. Histologické vyšetření a potvrzení tkáňové invaze je tedy určujícím faktorem pro stanovení správné diagnózy. Přesto lze klinicky nalézt jisté rozdíly, jak mezi invazivní a neinvazivní formou zánětu, tak mezi jednotlivými typy IMS [25,26]. Charakteristické znaky jednotlivých forem mykotických sinusitid shrnuje tab. 2.
Léčba
Rychlá progrese choroby, především u akutní fulminantní formy, je nezřídka fatální. Včasná diagnostika a agresivní léčba včetně chirurgického ošetření, antimykotik, a korekce predispozičních faktorů má proto zásadní význam [15]. Jak v diagnostické, tak v léčebné části je bezpodmínečně nutná mezioborová spolupráce, která jediná může zabezpečit zvážení všech aspektů a rizik. Otolaryngologické vyšetření by mělo být standardní součástí diagnostického algoritmu u imunosuprimovaných pacientů, zvláště pak u nemocných s již diagnostikovanou mykotickou infekcí v jiné oblasti.
V případě klinických a radiologických známek možné invazivní mykotické infekce by mělo být bezprostředně indikováno chirurgické ošetření. Chirurgie má význam nejen pro odstranění nekrotických tkání, ale i pro upřesnění diagnózy a zajištění ventilace a drenáže postižených PND. Indikace a především rozsah chirurgické intervence závisí na několika faktorech – rozhodující roli hraje imunitní stav pacienta, celkový stav a přidružené choroby, forma a typ mykózy a v neposlední řadě rozsah invaze do okolních tkání. Při plánování chirurgické léčby je nutností spolupráce různých chirurgických pracovišť (neurochirurg, oční lékař, otolaryngolog) s hematoonkologem. Měl by být pečlivě zvážen risk vlastního operačního výkonu u imunosuprimovaného nemocného s častou poruchou koagulace. Kromě rizik spojených s celkovou anestezií a možností krvácení spočívají možné komplikace operačního výkonu v poranění očnice, kraniálních nervů, mozkových obalů a mozku s možností vzniku sekundární intrakraniální infekce [8,27]. Na přesný rozsah chirurgické intervence se názory různí. Většina autorů doporučuje chirurgickou léčbu s uchováním funkčně důležitých struktur. Radikální léčba spočívající často i v exenteraci očnice je doporučována pouze v jasně indikovaných případech v závislosti na celkovém stavu a prognóze nemocného. Kennedy et al [12] demonstrovali obdobné léčebné výsledky u pacientů po radikální chirurgické operaci jako při limitovaném ošetření PND. Hachem et al [6] u souboru nemocných s invazivní aspergilovou sinusitidou dosáhli výrazně lepších výsledků u pacientů léčených chirurgicky než u nemocných léčených pouze antimykotiky. Operace spočívala v endoskopickém odstranění mykotických hmot a nekrotických tkání až po dosažení makroskopicky zdravé tkáně. K upřesnění rozsahu operace autor využíval i peroperační histologické vyšetření. Hosseini et al [7] doporučují exploraci fossa pterygopalatina u všech pacientů s rinocerebrální mukormykózou, jelikož tuto oblast považuje za klíčovou pro další šíření infekce do očnice, nitrolebí, patra a měkkých tkání tváře.
Potvrdí-li histolog tkáňovou invazi, je prioritou včasné nasazení celkové antimykotické léčby, nejlépe v kombinaci [8]. Z jednotlivých antimykotik jsou nejčastěji používána: amfotericin B, flucytosin, rifampicin, a intrakonazol. Nevýhodou amfotericinu B je vysoká nefrotoxicita a také nutnost použití parenterální formy léku. V poslední době jsou na trhu dostupná některá nová širokospektrá antimykotika (vorikonozol, caspofungin), která prokazují nižší toxicitu při dostatečné účinnosti, především na zástupce rodu Aspergillus. Další nespornou výhodou je i existence perorální formy léku. Problematické je však užívání vorikonazolu u mukormykóz, jelikož třída Zygomycetes je proti tomuto léku rezistentní [10]. Výsledek kultivace a citlivosti je tedy pro úspěšnou a racionální antimykotickou léčbu nezbytností. Menší část autorů nepodává systémová antimykotika v případě, že byla provedena chirurgická exstirpace mykotických elementů do zdravé tkáně a nejsou známky durální invaze [28]. Většina autorů však doporučuje postoperativní antimykotickou terapii vždy, je-li prokázána histologicky invazivní forma [8,27,29].
Vzhledem k tomu, že penetrace antimykotik do CNS nebývá dostatečná, doporučuje se u mykotických meningitid kombinace s intratékální aplikací léků. Popsána byla i přímá intrakavitární aplikace léku u mozkového mykotického abscesu [30]. Knipping et al [5] doporučují na podkladě vlastních zkušeností s nitrolebním šířením aspergilové infekce doplnění léčby o hyperbarickou oxygenaci. Důležitou součástí léčby je stabilizace imunitního systému. Pro posílení buněčné a humorální imunity lze zvážit podání cytokinů, granulocytárních koncentrátů, případně faktor stimulující tvorbu granulocytů [10,27].
Prognóza
Mortalita IMS je nadále vysoká, u intrakraniální formy infekce se pohybuje mezi 50–95 %, přičemž nejdůležitějším prognostickým faktorem je imunitní stav pacienta [8]. K relapsům navíc dochází u více než 50 % úspěšně léčených pacientů. Nutné je pooperační sledování s dlouhodobou antimykotickou medikací.
Závěr
Invazivní forma mykotické sinusitidy je vzácné onemocnění postihující především pacienty s defekty imunitního systému. Vzhledem k rychlému šíření do okolních tkání včetně nitrolebí a vysoké mortalitě je nutná včasná diagnostika. V léčbě se uplatňuje kombinace chirurgie s vysokými dávkami celkově podávaných antimykotik, nejlépe v kombinaci. Onemocnění zasluhuje zvýšenou pozornost zvláště v posledních letech v souvislosti s prodlužováním života hematoonkologických pacientů.
MUDr. Petr Čelakovský, Ph.D.
Ušní, nosní a krční klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: celpet@centrum.czPřijato k recenzi: 2. 9. 2010
Přijato do tisku: 11. 10. 2010Podpořeno VZ Ministerstva zdravotnictví ČR 00179906
Sources
1. Michael RC, Michael JS, Ashbee SH, Mathews MS. Mycological profile of fungal sinusitis: An audit of specimens over a 7-year period in a tertiary care hospital in Tamil Nadu. Indian J Patol Mikrobiol 2008; 51(4): 493–496.
2. Thrasher RD, Kingdom TT. Fungal infection of the head and neck: an update. Otolaryngol Clin North Am 2003; 36(4): 577–594.
3. DeShazo RD, Chapin K, Swain RE. Fungal sinusitis. N Engl J Med 1997; 337(4): 254–259.
4. Taj-Aldeen SJ, Chiny-Lopez A. Allergic Aspergillus flavus rhinosinusitis: a case report from Quatar. Eur Arch Otorhinolaryngol 2003; 260(6): 331–335.
5. Knipping S, Holzhausen HJ, Koesling S, Bloching M. Invasive aspergillosis of the paranasal sinuses and the skull base. Eur Arch Otorhinolaryngol 2007; 264(10): 1163–1169.
6. Hachem RY, Boktour MR, Hanna AH, Husni R, Hanna EY, Keutgen X et al. Sinus surgery combined with antifungal therapy is effective in the treatment of invasive aspergillus sinusitis in neutropenic patiens with cancer. Infection 2008; 36(6): 539–542.
7. Hosseini SM, Borghei P. Rhinocerebral mucormycosis: pathways of spread. Eur Arch Otorhinolaryngol 2005; 262(11): 932–938.
8. Pinzer T, Reiss M., Bourquain H, Krishnan KG, Schackert G. Primary aspergillosis of the sphenoid sinus with pituitary invasion – a rare differential diagnosis of sellar lesions. Acta Neurochir 2006; 148(10): 1085–1090.
9. Dunn JJ, Wolfe MJ, Trachtenberg J, Kriesel JD, Orlandi RR, Carrol KC. Invasive fungal sinusitis caused by Scytalidium dimidiatum in a lung transplant recipient. J Clin Microbiol 2003; 41(12): 5817–5819.
10. Sedláček P. Terapie invazivních mykotických infekcí u imunosuprimovaných pacientů. Onkologie 2008; 2(3): 186–190.
11. Chan LL, Singh S, Jones D, Diaz EM jr, Ginsberg LE. Imaging of mucormycosis skull base osteomyelitis. Am J Neuroradiol 2000; 21(5): 828–831.
12. Kennedy CA, Adams GL, Neglia JP, Giebink GS. Impact of surgical treatment on paranasal fungal infection in bone marrow transplant patiens. Otolaryngol Head Neck Surg 1997; 116(6): 610–616.
13. Xi L, Fukushima K, Lu Ch, Takizawa K, Liao R, Nishimura K. First case of Arthrographis kalrae ethmoid sinusitid and ophthalmitis in the People´s Republic of China. J Clin Microbiol 2004; 42(10): 4828–4831.
14. Chin-Hong PV, Sutton DA, Roemer M, Jacobson MA, Aberg JA. Invasive fungal sinusitis and meningitis due to Arthrographis Kalrae in a patient with AIDS. J Clin Microbiol 2001; 39(2): 804–807.
15. Lin JJ, Wu CHT, Hsia SH, Wang HS, Lin KL. Pneumocephalus: A rare presentation of Candida sphenoid sinusitis. Pediatr Neurol 2009; 40(5): 398–400.
16. Hurst RW, Judkins A, Boler W, Chu A, Loevner LA. Mycotic aneurysma and cerebral infarction resulting from fungal sinusitis: Imaging and pathologic correlation. Am J Neuroradiol 2001; 22(5): 858–863.
17. McLean FM, Ginsberg LE, Stanton CA. Perineural spread of rhinocerebral mucormycosis. AJNR Am J Neuroradiol 1996; 17(1): 114–116.
18. DelGaudio JM, Swain RE jr, Kingdom TT, Miller S, Hudgins PA. Computed tomographic findings in patiens with invasive fungal sinusitis. Arch Otolaryngol Head Neck Surg 2003; 129(2): 236–240.
19. Bazan C, Rinaldi MG, Rauch RR, Jinkins JR. Fungal infections of the brain. Neuroimaging Clin N Am 1991; 1 : 57–88.
20. Rhodes J, Bode R, McCuan-Kirsch C. Elastase production in clinical isolates of Aspergillus. Diagn Microbiol Infect Dis 1988; 10(3): 165–170.
21. Schwarz S, Thiel S. Clinical presentation of invasive aspergillosis. Mycoses 1997; 40 (Suppl 2): 21–24.
22. Berger SA, Edberg SC, Davis G. Infectious disease in the sella turcica. Rev Infect Dis 1986; 8(5): 747–755.
23. Tzen KY, Yen TC, Lin KJ. Value of Ga-67 SPECT in monitoring the effects of therapy in invasive aspergillosis of the sphenoid sinus. Clin Nucl Med 1999; 24(12): 938–941.
24. deShazo RD, O’Brien M, Chapin K, Soto-Aguilar M, Gardner L, Swain R. A new classification and diagnostic criteria for invasive fungal sinusitis. Arch Otolaryngol Head Neck Surg 1997; 123(11): 1181–1188.
25. Reddy CE, Gupta AK, Singh P, Mann SB. Imaging of granulomatous and chronic invasive fungal sinusitis: Comparison with allergic fungal sinusitis. Otolaryngol Head Neck Surg 2010; 143(2): 294–300.
26. deShazo RD. Syndromes of invasive fungal sinusitis. Med Mycol 2009; 47 (Suppl 1): S309–S314.
27. Rizk SS, Kraus DH, Gerresheim G, Mudan S. Aggressive combination treatment for invasive fungal sinusitis in immunocompromised patiens. Ear Nose Throat J 2000; 79(4): 278–284.
28. Kurita H, Shiokawa Y, Furuya K, Segawa H, Sano K. Parasellar aspergillus granuloma extending from the sphenoid sinus: report of two cases. Surg Neurol 1995; 44(5): 489–494.
29. Swift AC, Denning DW. Skull base osteitis following fungal sinusitis. J Laryngol Otol 1998; 112(1): 92–97.
30. Elgamal E, Murshid W. Intracavitary administration of amphotericin B in the treatment of cerebral aspergillosis in a non immune-compromised patient: case report and review of the literature. Br J Neurosurg 2000; 14(2): 137–141.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2011 Issue 2-
All articles in this issue
- Syndrom neklidných nohou
- Využití kombinace metod magnetické rezonance pro diagnostiku tumorů
- Hyperkinetická porucha/„Attention Deficit Hyperactivity Disorder“ u dětských pacientů s epilepsií
- Invazivní mykotické sinusitidy
- Hluboká mozková stimulace u nemocných s extrapyramidovými poruchami pohybu – stereotaktická procedura a intraoperační nálezy
- Operační léčba poranění peroneálního nervu
- Radioterapií indukované meningeomy
- Oboustranná neurochorioretinitis na podkladě syfilis u 33leté uživatelky pervitinu – kazuistika
- Neurodegenerácia asociovaná s pantotenátkinázou – kazuistika
- Progredující axonální senzitivně-motorická multifokální polyneuropatie u pacientky s chronickou hepatitidou C
- Náhle vzniklá dušnost jako příznak vedoucí k diagnóze amyotrofické laterální sklerózy – kazuistika
- Léčba kraniosynostóz remodelační technikou
- Pacient s Creutzfeldtovou-Jakobovou nemocí se sníženým prokrvením mozku na Tc-99 ECD SPECT v počátcích choroby
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Syndrom neklidných nohou
- Operační léčba poranění peroneálního nervu
- Náhle vzniklá dušnost jako příznak vedoucí k diagnóze amyotrofické laterální sklerózy – kazuistika
- Invazivní mykotické sinusitidy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

