-
Medical journals
- Career
Dodržiavanie nefarmakologických postupov v liečbe postmenopauzálnej osteoporózy: pilotná štúdia
Authors: Kuriplachová Gabriela 1; Kendrová Demjanovič Lucia 2; Lengyelová Andrea 1; Cibríková Silvia 1; Nechvátal Pavol 2; Pavúková Martina 1
Authors‘ workplace: Katedra ošetrovateľstva, Fakulta zdravotníckych odborov Prešovskej univerzity v Prešove 1; Katedra fyzioterapie, Fakulta zdravotníckych odborov Prešovskej univerzity v Prešove 2
Published in: Clinical Osteology 2021; 26(1): 15-21
Category:
Overview
Cieľ: Cieľom tejto multicentrickej prierezovej štúdie bolo zistiť signifikantné rozdiely v dodržiavaní odporúčaných nefarmakologických postupov u žien v období postmenopauzy v závislosti od veku, BMI (Body Mass Index) a dĺžky liečby. Metódy: Štúdia bola zrealizovaná v roku 2018 v troch zdravotníckych centrách na území Slovenska. Zúčastnilo sa jej 174 respondentiek (žien) vo veku 52–75 rokov (SD ± 6,31). Inklúznymi kritériami pre zaradenie respondentiek do štúdie boli postmenopauza a postmenopauzálna osteoporóza diagnostikovaná na základe hodnôt BMD (Bone Mineral Density). Údaje boli zbierané vstupným anamnestickým rozhovorom a boli doplnené antropometrickými meraniami. Na zistenie postojov respondentiek k dodržiavaniu nefarmakologických postupov bol použitý neštandardizovaný dotazník s Likertovou škálou od 1 do 5 bodov. Pre štatistickú komparáciu údajov bol použitý ANOVA test. Na zistenie signifikantných korelačných vzťahov medzi premennými bola použitá Spearmanova korelačná analýza. Výsledky: V štúdii bol zistený slabý korelačný vzťah medzi BMI a stravovacími návykmi (r = 0,17; p = 0,02) a slabý korelačný vzťah medzi vekom a primeranou konzumáciou alkoholu (r = 0,20; p = 0,01). Dĺžka liečby ochorenia nemala vplyv na dodržiavanie nefarmakologických postupov. Záver: Vzhľadom na zistené výsledky sa vyžaduje hlbšie preskúmanie problematiky s väčším vekovým rozpätím žien. Zameranie pozornosti na druhy kondičných cvičení a ich prospešný vplyv na zdravie by mohli byť predmetom ďalšieho skúmania v liečbe postmenopauzálnej osteoporózy.
Klíčová slova:
nefarmakologická liečba – osteoporóza – prevencia – riziko fraktúry – rizikové faktory
Úvod
Osteoporóza je progresívne systémové ochorenie kostí charakterizované znížením kostnej denzity (BMD – Bone Mineral Density) a kvalitatívnymi zmenami na kostiach v organickom a anorganickom komponente s poruchou mikroarchitektúry. Tento stav následne spôsobuje fragilitu kostí a vyššie riziko zlomenín [1,2]. Osteoporóza predstavuje závažný zdravotný, sociálny a ekonomický problém [3]. Výskyt ochorenia rastie s vekom, postihuje ženy aj mužov. V Európskych krajinách je postihnutých osteoporózou približne 20 % žien a 5 % mužov vo veku 50–70 rokov [2]. Prevalencia osteoporózy sa v slovenskej populácii odhaduje približne na 6 % [4]. Výskyt osteoporózy je častejší u žien v období postmenopauzy oproti ženám pred menopauzou. Postmenopauzálna osteoporóza súvisí s poklesom estrogénov v hormonálnom profile ženy a prítomnými rizikovými faktormi. Priemerný vek menopauzy je v súčasnosti približne 49–51 rokov života ženy [5]. Menopauza sa môže vyskytnúť aj u mladších žien, kedy ide o predčasnú menopauzu.
V priebehu života býva väčšina žien bez klinických príznakov do obdobia, kým neutrpia zlomeninu. Hlavnou klinickou manifestáciou je u nich fraktúra kosti v oblasti distálneho predlaktia, fraktúra stavcov chrbtice a proximálneho konca femuru. Dorzolumbálne bolesti, progresívna strata telesnej výšky alebo dorzálna kyfóza môžu mať za následok funkčné zmeny v respiračnom a gastrointestinálnom systéme, čo zhoršuje celkový priebeh ochorenia [6]. Cieľom komplexnej liečby postmenopauzálnej osteoporózy je udržať požadované množstvo a kvalitu kostnej hmoty, zabrániť fraktúram a zmierniť ich klinické dôsledky na organizmus.
Liečba si vyžaduje multidisciplinárnu spoluprácu, pričom v komplexnej liečbe sa dôraz kladie na farmakologické a nefarmakologické postupy, ktorých spoločným základom je dostatočný príjem vápnika a vitamínu D. Farmakologická liečba si vyžaduje individuálny prístup, zohľadňuje laboratórne parametre krvi a moču, výsledky diagnostických zobrazovacích metód, riziko fraktúry, prítomné komorbidity a pod. Špecifické farmakologické skupiny a ich kombinácia prekračuje obsahový rámec témy, preto sa o nich v príspevku nezmieňujeme.
Z nefarmakologických postupov sa odporúča zmena životného štýlu: úprava stravy (vyvážené množstvo prijatých bielkovín, primerané množstvo vitamínu D a vápnika), úprava BMI, primeraná fyzická aktivita, eliminácia fajčenia, primeraná konzumácia alkoholu a kávy, ale i opatrenia zamerané na prevenciu pádov v domácom prostredí a pravidelné denzitometrické vyšetrenia. Mnohé rizikové faktory súvisiace s ochorením možno správnou edukáciou ovplyvniť, a tak prispieť k zdravšiemu životnému štýlu, minimalizácii zdravotných problémov a k efektívnejšej liečbe postmenopauzálnej osteoporózy.
Cieľ
Hlavným cieľom štúdie bolo zistiť mieru dodržiavania nefarmakologických postupov v skupine žien s postmenopauzálnou osteoporózou v závislosti od dĺžky liečby, veku a hodnôt BMI (Body Mass Index).
Dodržiavanie odporúčaných nefarmakologických postupov môže výrazne prispieť k eliminácii následkov osteoporózy, ako sú fraktúry, bolesť kĺbov a chrbtice, obmedzená pohyblivosť a znížená kvalita života, resp. znížiť úmrtnosť chorých spôsobenú následkom úrazu.
Materiál a metodika
Do výberového súboru bolo zaradených 174 respondentiek (žien) s postmenopauzálnou osteoporózou. Rozhranie veku respondentiek bolo 52–75 rokov (SD ± 6,31).
Išlo o multicentrickú prierezovú štúdiu, ktorá bola zrealizovaná v roku 2018 v 3 zdravotníckych zariadeniach Bratislavského, Banskobystrického a Prešovského kraja na území Slovenska. Do štúdie boli zapojené reumatologické ambulancie po akceptačnom súhlase príslušných etických komisií. Inklúznymi kritériami pre zaradenie respondentiek do štúdie boli postmenopauza zistená na základe hormonálneho profilu a postmenopauzálna osteoporóza diagnostikovaná na základe hodnôt BMD v oblasti bedrovej chrbtice a proximálneho femuru. Hodnotenie kostnej denzity vychádzalo z klasifikácie Svetovej zdravotníckej organizácie (WHO, 2010), podľa ktorej pokles hodnoty T-skóre < -2,5 SD zodpovedalo osteoporóze [7,8].
Exklúznymi kritériami pre vylúčenie respondentiek zo štúdie boli ochorenie štítnej žľazy (hypertyreóza), ochorenie nadobličiek (hyperkortizolizmus) a malabsorpčný syndróm. Ostatné ochorenia vedúce k sekundárnej osteoporóze, ktoré by mohli ovplyvniť výber respondentiek, neboli v našej štúdii zisťované. Pre zistenie postojov k dodržiavaniu odporúčaných nefarmakologických postupov bol použitý neštandardizovaný dotazník, ktorý obsahoval uzatvorené a otvorené položky. Pre zistenie miery súhlasu, resp. nesúhlasu s tvrdením v dotazníku bola použitá Likertova škála s hodnotiacim skóre od 1–5 bodov. Číslo 1 znamenalo negatívny postoj a číslo 5 pozitívny postoj. Pre štatistickú komparáciu bol použitý ANOVA test. Na zistenie signifikantných korelačných vzťahov medzi premennými bola použitá Spearmanova korelačná analýza. Štatistická analýza bola vykonaná pomocou softvéru Štatistika 12. Na zhrnutie kategoriálnych premenných bola použitá absolútna početnosť a percentuálne zastúpenie. Spojité premenné boli opísané z hľadiska strednej a štandardnej odchýlky. Úroveň štatistickej významnosti bola stanovená na hodnotu p < 0,05.
Výsledky
Štúdie sa zúčastnilo 174 respondentiek s postmenopauzálnou osteoporózou, ktoré spĺňali výberové kritériá. Priemerný vek respondentiek bol 62 rokov (min = 52; max = 75). Najväčšiu skupinu výberového súboru tvorili respondentky v rozmedzí 60–67 rokov (n = 73), najmenšiu skupinu v rozmedzí 68–75 rokov (n = 42).
Respondentky liečené do 10 rokov (40,2 %) tvorili najväčšie zastúpenie v našom súbore oproti respondentkám liečených do 20 rokov (5,8 %). Základné charakteristiky skúmaného súboru sú uvedené v tab. 1.
Table 1. Základné charakteristiky súboru 
N – počet respondentov SD – smerodajná odchýlka V štúdii sa sledovali ďalšie objektívne merateľné údaje: BMI a T-skóre, ktoré sú prediktormi osteoporotických zlomenín.
Hodnoty BMI boli vypočítané podľa obvyklého algoritmu na základe hodnôt telesnej výšky a telesnej váhy pri denzitometrickom vyšetrení. Vypočítané hodnoty BMI boli v rozmedzí 21,5–40,1 kg/m2. Hodnota BMD bola vyjadrená ako T-skóre, tzn. počet smerodajných odchýlok (SD) od denzity mladých zdravých jedincov rovnakého pohlavia. Podľa Svetovej zdravotníckej organizácie hodnota T-skóre v rozmedzí -1 až -2,5 SD predstavuje osteopéniu, pričom pokles hodnoty T-skóre < -2,5 SD už zodpovedá osteoporóze. V našom sledovanom súbore sa T-skóre pohybovalo od -2,5 SD do -3,4 SD.
Fraktúry sú nežiaducimi následkami osteoporózy, nakoľko spôsobujú u chorých fyzické a psychické problémy (bolesť, strach z rehabilitácie, strach z opakovaného pádu a pod), fyzické obmedzenia a znižujú celkovú kvalitu života. Riziko fraktúr rastie s prítomnosťou rizikových faktorov. Niektoré z rizikových faktorov možno eliminovať pozitívnym postojom k zdraviu chorých a správnymi terapeutickými postupmi. Cieľom štúdie bolo zistiť mieru dodržiavania nefarmakologických postupov v skupine žien s postmenopauzálnou osteoporózou v závislosti od dĺžky liečby, veku a hodnôt BMI.
V tab. 2 sú spracované celkové priemery odpovedí respondentiek na jednotlivé položky, týkajúce sa dodržiavania nefarmakologických postupov. Výsledky sú spracované deskriptívnou štatistikou. Zodpovednejší prístup preukázali respondentky v príjme vápnika a vitamínu D (4,14 ± 0,98; Me(x) - medián), v dodržiavaní odporúčaní fyzioterapeuta (3,75 ± 1,09; medián 4) oproti pravidelne realizovaným denzitometrickým vyšetreniam (1,88 SD ± 0,46; medián 2).
Table 2. Dodržiavanie nefarmakologických postupov respondentkami – deskriptívne spracovanie 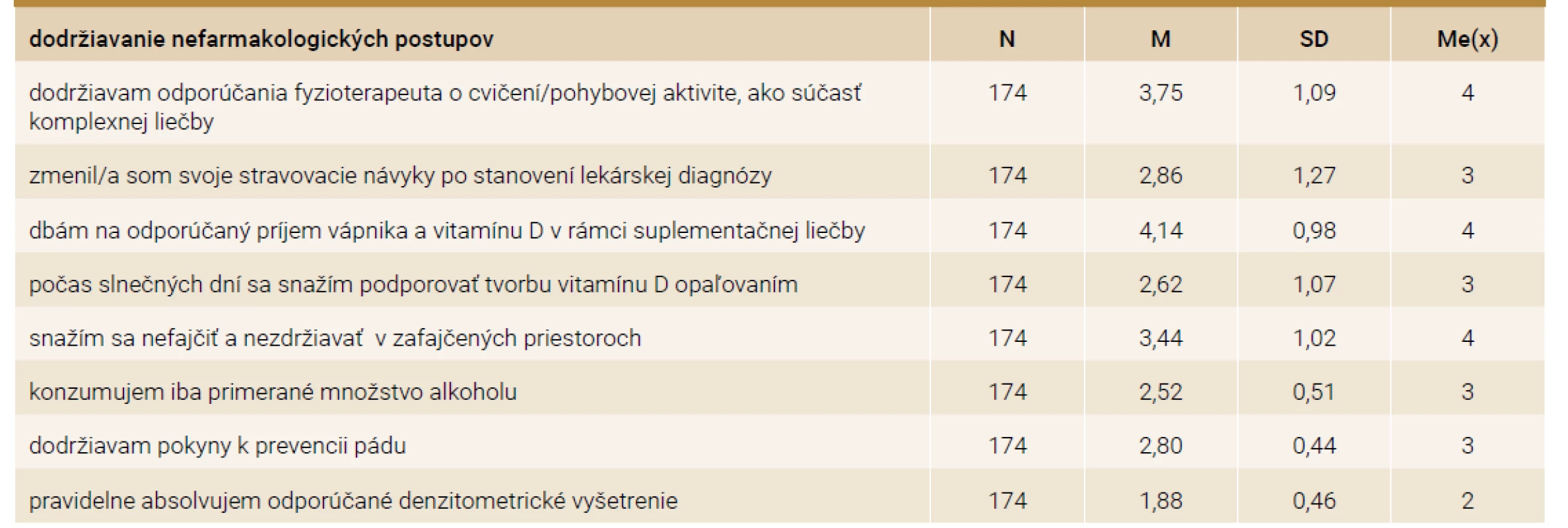
M – celkový priemer Me(x) – medián N – celkový počet respondentov SD – smerodajná odchýlka Analýza údajov vo vzťahu k vekovým skupinám sa uskutočnila prostredníctvom parametrického testu ANOVA. Zistilo sa, že v jednotlivých vekových skupinách neexistujú signifikantné rozdiely v dodržiavaní nefarmakologických postupov. Výsledky zistení sú uvedené v tab. 3.
Table 3. Dodržiavanie nefarmakologických postupov respondentkami v závislosti od veku pomocou ANOVA testu 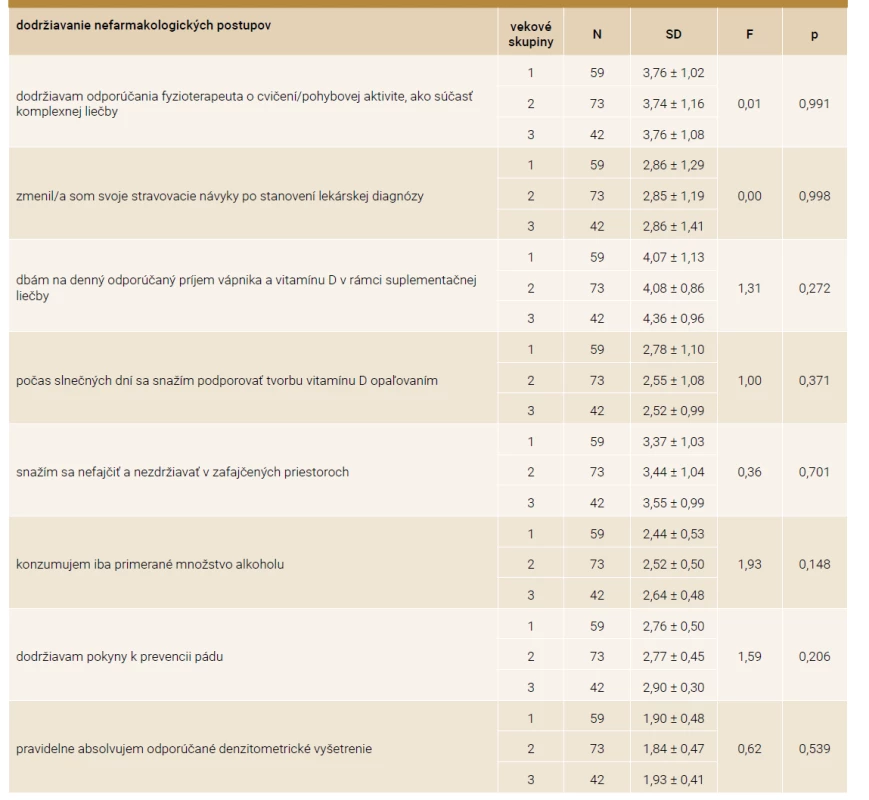
F – hodnota ANOVA testu N – súbor respondentiek p – hladina štatistickej významnosti, 1. veková skupina 52–59 rokov, 2. veková skupina 60–67 rokov, 3. veková skupina 68–75 rokov SD – smerodajná odchýlka Následne bol pomocou Spearmanovej korelačnej analýzy zisťovaný vzťah medzi nefarmakologickými postupmi a dĺžkou liečby, vekom a hodnotami BMI. Pri analýze údajov bola použitá orientačná stupnica na hodnotenie tesnosti lineárnej závislosti veličinami, ktorá je prezentovaná nasledovne: slabá závislosť, ak 0 < |r| ≤ 0,3; mierna (stredná) závislosť, ak 0,3 < |r| ≤ 0,8; silná závislosť, ak 0,8 < |r| ≤ 1.
V štúdii sa zistil slabý korelačný vzťah medzi BMI a stravovacími návykmi (r = 0,17; p = 0,02) a slabý korelačný vzťah medzi vekom a primeranou konzumáciou alkoholu (r = 0,20; p = 0,01). V ostatných položkách týkajúcich sa dodržiavania nefarmakologických postupov nebol zistený signifikantný korelačný vzťah (p > 0,05). Výsledky sú prezentované v tab. 4.
Table 4. Korelácie dodržiavania nefarmakologických postupov respondentkami v závislosti od dĺžky liečby, veku a hodnôt BMI 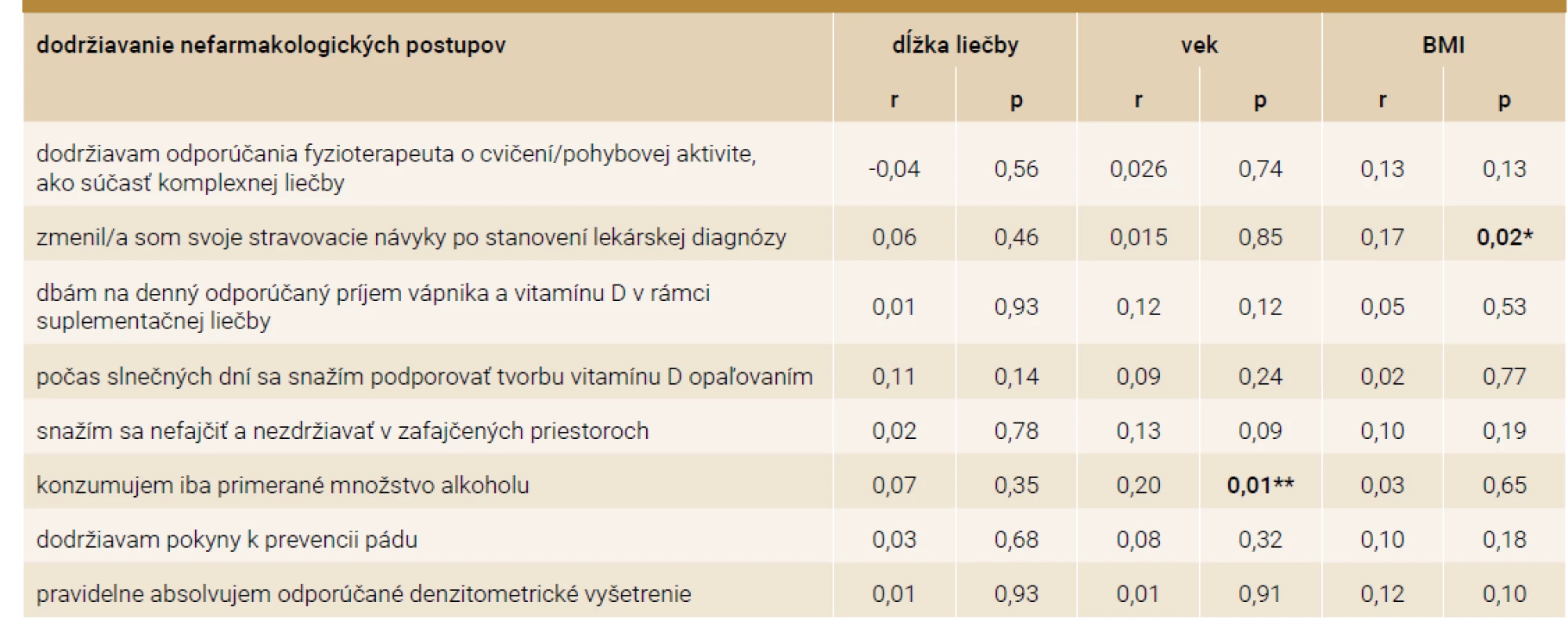
Významnosť štatistických výsledkov:
*p < 0,05 **p < 0,01
BMI – Body Mass Index p – hladina štatistickej významnosti r – korelačný koeficientDiskusia
Vplyv farmakologických a nefarmakologických postupov liečby osteoporózy na výskyt osteoporotických fraktúr je v súčasnosti predmetom mnohých klinických štúdií. Závery týchto štúdií sú klinicky významné pre modifikáciu odporúčaní a usmernení v aktuálnej liečbe osteoporózy. Nefarmakologická liečba zohráva v komplexnej liečbe dôležitú a nenahraditeľnú úlohu. Zmena životného štýlu pozitívnym smerom môže u chorých viesť k eliminácii rizikových faktorov, znížiť následky ochorenia a celkovo znížiť aj finančné náklady na liečbu.
Prevencia komplikácií postmenopauzálnej osteoporózy spočíva v zabezpečení primeraného príjmu vápnika, bielkovín a vitamínu D potravou. Príjem bielkovín a vápnika možno dosiahnuť konzumáciou stravy s obsahom mlieka a jeho derivátov [9]. Pokiaľ nie je dostačujúce zásobenie tela vápnikom a vitamínom D z prirodzených zdrojov, zvažuje sa ich suplementácia liekmi, najmä u starších ľudí v dennej alebo týždennej dávke [10]. Cieľom liečby pri nedostatku vitamínu D je obnoviť normálnu hladinu vitamínu D v sére. Kumulatívna dávka závisí od deficitu a telesnej hmotnosti jedinca. Udržiavacou dávkou je až 2 000 IU/deň alebo ekvivalentné dávky podávané týždenne alebo mesačne [6]. Štúdie potvrdili, že účinnejšie pre organizmus je podávanie vápnika v kombinácii s vitamínom D. U žien v období postmenopauzy, ktoré užívajú estrogén, sa odporúča denne prijať 1 000 mg vápnika, u žien bez liečby estrogénom sa odporúča denne prijať 1 200 mg vápnika [6]. Tvorbu vitamínu D podporuje insolácia.
Z analýzy našich výsledkov vyplýva, že respondentky sa snažili prijímať denné odporúčané množstvo vápnika a vitamínu D v rámci suplementačnej terapie (M = 4,14; SD ± 0,98), nakoľko ich príjem stravou nebol postačujúci. Menej významným opatrením v prevencii komplikácií osteoporózy bolo pre respondentky opaľovanie počas slnečných dní ako podporná metóda tvorby vitamínu D (M = 2,62; SD ± 1,06). Pri podrobnejšej analýze sme zaznamenali slabý korelačný vzťah medzi stravovacími návykmi a hodnotou BMI (r = 0,17; p = 0,02; p < 0,05). U respondentiek, u ktorých došlo k zmene stravovacích návykov (nižší príjem tukov a sacharidov), sa znížilo skóre BMI.
Pre osteoporózu je charakteristické spektrum funkčných problémov týkajúce sa kostného metabolizmu, motorických funkcií, držania tela, rovnováhy, koordinácie, mobility a chôdze [6].
Pohyb pozitívne vplýva na kostný metabolizmus. Primeraná fyzická aktivita primerane zaťažuje skelet, stimuluje osteocyty a osteoblasty k novotvorbe kostnej hmoty. Pravidelné fyzické cvičenie odstraňuje únavu, zlepšuje náladu, odstraňuje úzkosť a depresiu, a tým zlepšuje celkovú kvalitu života.
Pre ľudí s osteoporózou je vhodná taká fyzická aktivita, pri ktorej nie je zvýšené riziko pádov [11]. Odporúča sa pravidelné cvičenie s vlastnou váhou prispôsobené potrebám a schopnostiam chorého [9]. Jednou z najbežnejších foriem aeróbneho cvičenia je chôdza (minimálne 30 minút denne), ktorú starší ľudia veľmi dobre tolerujú. Viaczložkové tréningy, vrátane cvikov na posilňovanie svalov, majú pozitívny vplyv na stehennú kosť a bedrovú chrbticu zvlášť u postmenopauzálnych žien. Vhodným športom je plávanie, ktoré posilňuje svalstvo chrbta. Dlhodobé cvičenie zamerané na oblasť chrbtových svalov znižuje riziko vertebrálnych fraktúr a fraktúr proximálnej časti femuru [12,13]. Aeróbne a svalové posilňovacie cvičenia zvyšujú aeróbnu kapacitu, fyzickú funkciu a znižujú bolesť a aktivitu ochorenia [14]. Tradičné (napr. silové, aeróbne, flexibilné) a menej tradičné (napr. jóga, tai-chi) tréningové režimy zlepšujú výsledky chorého súvisiace so symptómami kĺbov, mobilitou, vlastnosťami, zložením tela, spánkom, únavou, psychickým zdravím a kvalitou života. V našej sledovanej skupine sme zaznamenali pozitívny prístup respondentiek k pohybovej aktivite (M = 3,75; SD ± 1,09; medián 4). Preferovanou fyzickou aktivitou bola u nich chôdza po rovine (minimálne 3-krát týždenne) a plávanie (2-krát mesačne).
Pri výbere cviku je potrebné u chorého zohľadniť predchádzajúcu skúsenosť s pádom, nakoľko chorí po prekonanej fraktúre z dôsledku osteoporózy majú väčší strach z opakovaného pádu ako tí, ktorí pád neprekonali. Znížená pohybová činnosť, strata svalovej sily vedú k poruchám rovnováhy a k ďalším pádom.
Metaanalýzy preukázali, že jedinci, ktorí utrpeli fraktúru, majú takmer 2-násobné riziko vzniku ďalších zlomenín v porovnaní s tými, ktorí zlomeninu neprekonali [15]. U starších ľudí majú zlomeniny často závažné dôsledky, môžu viesť k závislosti od pomoci iných, k invalidite a zníženej kvalite života [4]. Odhaduje sa, že 50 % žien s fraktúrou bedrového kĺbu má výrazne zníženú úroveň sebestačnosti. Osteoporotické fraktúry bedra a chrbtice sa podieľajú na vyššom relatívnom riziku úmrtia [6].
Riziko fraktúr rastie s pribúdajúcim vekom, pričom vyššie riziko je zaznamenané u žien v období postmenopauzy v porovnaní so ženami v mladšom veku pred menopauzou [9,15]. Cielené chudnutie vedie k strate kostnej denzity a zvýšenému riziku fraktúr ako u mladých, tak u starších žien. Riziko fraktúr klesá s rastúcim BMI. Ako uvádzajú niektorí autori, nadváha a mierna obezita u žien môžu pôsobiť na skelet protektívne [16]. Priemerné skóre BMI v našom sledovanom súbore bolo 28,2 kg/m2 (min = 21,5; max = 40,1), čo podľa európskych noriem pre výpočet BMI zodpovedalo nadváhe.
Pre objektívne posúdenie rizika fraktúry je vhodné použiť kalkulátor FRAX® podľa danej krajiny, ktorý je zároveň dôležitým ukazovateľov v rozhodovacom procese liečby osteoporózy [8].
Z analýzy nami prezentovanej štúdie ďalej vyplýva, že respondentky nevedeli zaujať stanovisko k dodržiavaniu preventívnych opatrení pádu (M = 2,80; SD ± 0,44; medián 3), aby tým predišli náhle vniknutému pádu. Vo všeobecnosti sa v eliminácii rizikových faktorov vzniku pádov uplatňujú rôzne opatrenia, napr. správne rozmiestnenie nábytku v domácom prostredí, ktoré by tvorilo prekážku v pohybe; korekcia zraku a sluchu; liečba pridružených neurologických ochorení; prehodnotenie medikácie s možnými nežiaducimi účinkami na udržanie rovnováhy; udržanie ideálnej hodnoty krvného tlaku; nosenie chráničov bedrových kĺbov a iné [8]. Vhodným výberom je obuv s protišmykovou podrážkou bez šnúrok. Za nevhodné sa považuje nosenie voľnej, vychodenej a poškodenej obuvi, pridlhé pyžamové nohavice voľné v páse alebo inak poškodený odev, ktorý by mohol spôsobiť pád.
Aktívne a pasívne fajčenie ako ďalšie prediktory komplikácií postmenopauzálnej osteoporózy majú nepriaznivý vplyv na zdravie, nakoľko spôsobujú chronické respiračné ochorenia, kardiovaskulárne ochorenia, onkologické a ďalšie ochorenia, majú nepriaznivý účinok na reprodukčný systém žien a metabolizmus kostí. Fajčenie spôsobuje psychickú závislosť a spolu s nadmernou konzumáciou alkoholu sa podieľa na zvýšenom riziku fraktúr. Kognitívno-behaviorálna terapia je osvedčenou zložkou terapie závažného nikotinizmu a alkoholizmu, ktorú realizujú odborníci spolu s pacientmi z odboru psychológie a psychiatrie. Ako uvádzajú niektorí autori, nadmerná konzumácia alkoholu v množstve > 533 ml piva alebo 207 ml vína alebo 59 ml destilátu denne, zvyšuje u jedinca riziko vzniku osteoporózy [17]. V našej štúdii sme zaznamenali slabý korelačný vzťah medzi primeranou konzumáciou alkoholu a vekom (r = 0,20; p = 0,01; p < 0,05). Vek nad 65 rokov, predmenopauzálna amenorea po dobu viac ako 6 mesiacov, nedostatočný príjem vápnika (< 1 200 mg/deň), fajčenie > 20 cigariet/deň a konzumácia alkoholu > 60 g/deň zvyšuje riziko osteoporotických zlomenín najmä u žien v období postmenopauzy [6].
Odporúčania pre klinickú prax
S rastúcim výskytom chronických ochorení zohrávajú v primárnej a sekundárnej prevencii dôležitú úlohu najmä zdravotnícki pracovníci. Vzájomná spolupráca v multidisciplinárnom tíme (lekári, sestry, fyzioterapeuti, výživoví poradcovia a pod) vo vzťahu k pacientovi môže výrazne znížiť výskyt chronických chorôb a predísť mnohým komplikáciám. Nevyhnutné je včasné zahájenie preventívnych a liečebných postupov a opatrení. Prevencii osteoporózy stále nie je v dostatočnej miere venovaná pozornosť. Potvrdzuje to aj zahraničná štúdia, realizovaná v roku 2007 na vzorke 525 praktických lekárov, ktorí boli zapojení do prevencie sekundárnej osteoporózy. Závery štúdie potvrdzujú zvýšenú potrebu edukácie chorých zo strany odborníkov najmä v oblasti prevencie komplikácií osteoporózy, preventívnych opatrení pádu a v oblasti manažmentu liečby osteoporotických fraktúr [18].
V činnosti je potrebné zvážiť komplianciu chorého, t. j. schopnosť, mieru, ochotu a vzájomnú spoluprácu, nakoľko prispievajú k rýchlejšiemu dosahovaniu želateľného preventívneho a terapeutického výsledku [19]. V klinickej praxi sa možno stretnúť s non-adherenciou, demotiváciou, prípadne rezignáciou chorých, ktoré vedú k neúčinnej liečbe a vzniku komplikácií. Riešením tejto problematiky je vhodný edukačný prístup k chorému, jeho psychická podpora a podpora účinných intervencií s cieľom zvýšiť efektívnosť liečby. Spôsob učenia a jeho metódy je vhodné prispôsobiť veku chorého, jeho aktuálnym zdravotným ťažkostiam (bolesť, únava, psychický diskomfort a pod) a schopnosti učiť sa [20]. So zvyšujúcim vekom jedinca dochádza k prirodzenému poklesu fyzickej kondície. Preto je vhodné v tomto veku udržiavať telesnú hmotnosť, prípadne eliminovať nadváhu a udržiavať fyzickú kondíciu na takej úrovni, aby sa predišlo ďalším komplikáciách súvisiacim so zníženou aktivitou. Do krátkodobého rehabilitačného programu sa odporúča vybrať vhodný postup pohybovej liečby, určiť vhodnú dennú dobu, frekvenciu, intenzitu a dĺžku trvania cvičenia. Do dlhodobého programu je vhodné zaradiť následnú rehabilitačnú liečbu, ako je kúpeľná liečba, resp. cvičenie v domácom prostredí za asistencie fyzioterapeuta a rodinného príslušníka. Efektívne je používanie protetických a kompenzačných pomôcok pri chôdzi. Dôležité je individuálne prehodnotenie výživy chorého (energetické zloženie stravy, najmä príjem bielkovín), aby sa predišlo nadváhe, resp. malnutrícii. Liečebný proces negatívne ovplyvňuje nikotinizmus a závislosť chorého na alkohole. Dôležité je poradiť sa s chorým o vhodných metódach eliminácie fajčenia a konzumácie alkoholu. Mnohým metabolickým zmenám na kostiach a komplikáciám súvisiacich s osteoporotickými fraktúrami možno efektívne predísť dostatočným príjmom vápnika (1 200 mg/deň) a vitamínu D, spolu s pravidelnou kontrolou kostnej denzity najmä u žien vo veku nad 50 rokov.
Záver
Prevencia predstavuje najefektívnejší spôsob ako predísť komplikáciám súvisiacich s osteoporózou. Jej cieľom je pôsobenie na všetky zložky životného štýlu s maximálnym úsilím zlepšenia zdravotného stavu chorých.
Cieľom tejto štúdie bolo zistiť mieru dodržiavania nefarmakologických postupov v skupine žien s postmenopauzálnou osteoporózou so zameraním na zistenie korelačných vzťahov medzi vekom, dĺžkou liečby a hodnotami BMI. Výsledky štúdie potvrdzujú slabý korelačný vzťah medzi BMI a stravovacími návykmi, slabý korelačný vzťah medzi vekom a primeranou konzumáciou alkoholu. V ostatných položkách týkajúcich sa dodržiavania nefarmakologických postupov nebol zistený signifikantný vzťah. Domnievame sa, že tento vzťah bol ovplyvnený výberom skúmanej vzorky, t. j skupinou žien s malým vekovým rozpätím (52–75 rokov), ktoré sa nachádzali v postmenopauzálnom období.
V našej práci bolo snahou diskutovať o protektívnom pôsobení kondičných cvičení na kostrovosvalový systém u žien v období postmenopauzy. Limitmi našej práce však bola nízka dostupnosť najnovších vedeckých prác do 5 rokov (44 zdrojov) zaoberajúcich sa touto problematikou v liečbe postmenopauzálnej osteoporózy. Táto téma by sa mohla stať v budúcnosti predmetom ďalších štúdií odborníkov v oblasti zdravotníctva.
PhDr. Gabriela Kuriplachová, PhD.
gabriela.kuriplachova@unipo.sk
www.unipo.sk
Received | Doručeno do redakce | Doručené do redakcie 10. 2. 2021
Accepted | Přijato po recenzi | Prijaté po recenzii 26. 3. 2021
Received | Doručené do redakcie | Doručeno do redakce 10. 2. 2021
Accepted | Prijaté po recenzii | Přijato po recenzi 26. 3. 2021
Sources
- Jackuliak P. Základné princípy osteoporózy. In: Payer J, Borovský M et al. Osteoporóza pri vybraných ochoreniach. Herba: Bratislava 2014 : 13–41. ISBN 978–80–89631–19–3.
- Sotorník I. Osteoporóza – epidemiologie a patogeneze. Vnitř Lék 2016; 62(Suppl 6): 84–87.
- Běhounek J. Přehled nefarmakologické prevence zlomeniny v terénu osteopatií se zaměřením na fyzickou zátěž. Clin Osteol 2019; 24(3): 101–106.
- Payer J, Killinger Z, Jackuliak P et al. Postmenopauzálna osteoporóza: štandardný diagnostický a terapeutický postup. Clin Osteol 2018; 23(1): 18–27.
- Kolařík D, Halaška M, Feyereisl J. Repetitorium gynekologie. 2. ed. Maxdorf: Praha 2011. ISBN 978–80–7345–267–4.
- Nútite R, Brandi ML, Checchia G. Guidelines for the management of osteoporosis and fragility fractures. Intern Emerg Med 2019; 14(1): 85–102. Dostupné z DOI: <http://doi: 10.1007 / s11739–018–1874–2>.
- Killinger Z, Lalciková E, Payer J. Diagnostika osteoporózy. Via Pract 2013; 10(3–4): 92–94.
- Kužma M, Jackuliak P, Killinger Z et al. Vyšetrovacie metódy v osteológii. Univerzita Komenského v Bratislave: Bratislava 2018. ISBN 978–80–223–4520–0.
- Kanis JA, Cooper C, Rizzoli R et al. European guidance for the diagnosis and management of osteoporosis in postmenopausal women. Osteoporos Int 2019; 30(1): 3–44. Dostupné z DOI: <http://doi: 10.1007/s00198–018–4704–5>.
- Štěpán J. Osteoporóza u mužů. Čas Lék Čes 2016; 155(7): 340–348.
- Špániková B. Sekundárna osteoporóza pri nádorových ochoreniach. Clin Osteol 2018; 23(1): 9–17.
- Rosa J. Diagnostika a léčba postmenopauzální osteoporózy. Osteol Bull 2015; 20(4): 150–168.
- Sinaki M, Itoj E, Wahner HW et al. Stronger back muscles reduce the incidence of vertebral fractures. A prospective 10 year follow-up of postmenopausal women. Bone 2002; 30(6): 836–841. Dostupmé z DOI: <http://dx.doi.org/10.1016/s8756–3282(02)00739–1>.
- Hurley BF, Hanson ED, Sheaff AK. Strength training as a countermeasure to aging muscle and chronic disease. Sports Med 2011; 41(4):289–306. Dostupné z DOI: <http://dx.doi.org/10.2165/11585920–000000000–00000>.
- Kanis JA, Johnell O, De Laet C et al. A meta-analysis of previous fracture and subsequent fracture risk. Bone 2004; 35(2): 375–382. Dostupné z DOI: <http://dx.doi.org/10.1016/j.bone.2004.03.024>.
- Bužga M, Šmajstrla V, Bortlík L et al. Překvapivě nízka kostní denzita u obézních pacientů podstupujících bariatrický chirurgický výkon. Osteol Bull 2012; 17(2): 43–49.
- Tomková S, Vrško M. Osteoporóza u mužov: čo sa zmenilo? Clin Osteol 2019; 24(3): 93–100.
- Blažková Š, Vytřísalová M, Štěpán J et al. Secondary prevention of osteoporosis among general practitioners. Osteol Bull 2012; 17(1):32–35.
- Křivohlavý J. Kompliance – dodržování lékařových příkazů pacientem. Prakt Lék 2000; 80(5): 272–275.
- Magurová D, Majerníková Ľ. Teoretické východiská edukácie v zdravotníckej praxi. A-print: Lipovce 2016. ISBN 978–80–89721–13–9.
Labels
Clinical biochemistry Paediatric gynaecology Paediatric radiology Paediatric rheumatology Endocrinology Gynaecology and obstetrics Internal medicine Orthopaedics General practitioner for adults Radiodiagnostics Rehabilitation Rheumatology Traumatology Osteology
Article was published inClinical Osteology

2021 Issue 1-
All articles in this issue
-
Odešel profesor Harry K. Genant,
osteolog světového významu - Očkovanie proti COVID-19 a liečba osteoporózy
- Dodržiavanie nefarmakologických postupov v liečbe postmenopauzálnej osteoporózy: pilotná štúdia
- Steelov syndróm – prvý prípad vzácnej kostnej dysplázie na Slovensku: kazuistika
- Recidivujúca hyperkalciémia – ťažký diagnostický oriešok: kazuistika
- Osteoporóza asociovaná s těhotenstvím: kazuistika
- Výber z najnovších vedeckých informácií v osteológii
- Pseudohypoparatyreóza typu Ib: kazuistika a literárny prehľad
- Ťažká hypofosfatemická osteomalácia ako komplikácia antivirotickej liečby hepatitídy B: kazuistika
- Traumatická bilaterálna kapitelárna zlomenina na pozadí liečby kortikosteroidmi: kazuistika
-
Odešel profesor Harry K. Genant,
- Clinical Osteology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Recidivujúca hyperkalciémia – ťažký diagnostický oriešok: kazuistika
- Osteoporóza asociovaná s těhotenstvím: kazuistika
- Pseudohypoparatyreóza typu Ib: kazuistika a literárny prehľad
- Dodržiavanie nefarmakologických postupov v liečbe postmenopauzálnej osteoporózy: pilotná štúdia
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

