-
Medical journals
- Career
Viditelnost na ultrasonografii jako nejsilnější prediktor invazivity u duktálních karcinomů in situ v retrospektivní studii
Authors: P. Vrtělová 1; O. Coufal 1; T. Pavlík 2; M. Bažout 1; V. Fait 1
Authors‘ workplace: Oddělení chirurgické onkologie, Masarykův onkologický ústav, Brno 1; Institut biostatistiky a analýz, MU Brno 2
Published in: Klin Onkol 2009; 22(6): 278-283
Category: Original Articles
Overview
Východiska:
Záchyt duktálního karcinomu in situ (DCIS) prsu se od zavedení mamografického screeningu výrazně zvýšil. Současná léčba této preinvazivní léze spočívá v kompletním chirurgickém odstranění ložiska s dosažením volných resekčních okrajů. Stagingové výkony na lymfatických uzlinách nebyly dosud standardně indikovány, v literatuře jsou však popisovány případy DCIS s uzlinovými metastázami, navíc je ve vysokém procentu definitivním histopatologickým vyšetřením detekován invazivní karcinom. Cílem této studie bylo zjistit podíl invazivních karcinomů v naší skupině pacientek operovaných pro DCIS, analyzovat prediktivní faktory invazivity a stanovit četnost nálezu uzlinových metastáz.
Typ studie a soubor pacientů:
V období let 2006 – 2008 jsme retrospektivně analyzovali výsledky 179 pacientek operovaných v Masarykově onkologickém ústavu pro diagnózu DCIS stanovenou z punkční biopsie, u 117 z nich byl proveden stagingový výkon na regionálních lymfatických uzlinách.
Metody a výsledky:
Ve 34 % případů byl při definitivním histopatologickém vyšetření resekátu zjištěn invazivní karcinom. Předpokládané prediktivní faktory invazivity byly statisticky testovány pomocí Fisherova exaktního testu a Chi ‑ square testu. Jako statisticky nejvýznamnější prediktor byla prokázána předoperační punkční biopsie za sonografické kontroly (p = 0,014), související s viditelností ložiska na ultrasonografii (p = 0,023). Charakter (p = 0,105) či velikost léze na mamografickém snímku (p = 0,077), histopatologický grade (p = 0,104), multifokalita (p = 0,544) a věk (p = 0,212) neprokázaly statistickou významnost. Uzlinové metastázy byly zaznamenány u méně než 10 % případů invazivních karcinomů. V případě definitivního nálezu DCIS jsme postižení lymfatických uzlin nezaznamenali.Závěr:
Primární biopsii sentinelové uzliny doporučujeme v případě DCIS jednoznačně ultrasonograficky detekovatelných a u pacientek léčených totální mastektomií, u nichž by při nálezu invazivního karcinomu byla následná identifikace sentinelové uzliny obtížná.Klíčová slova:
karcinom prsu – DCIS – biopsie sentinelové lymfatické uzliny – disekce lymfatických uzlin – predikceÚvod
V posledních desetiletích celosvětově narůstá incidence duktálního karcinomu in situ (DCIS). Četnost jeho záchytu v populaci závisí na úrovni zobrazovací diagnostiky, zejména na kvalitě mamografického screeningu. Podle analýzy screeningových mamogramů v USA představoval DCIS v závislosti na věku snímkovaných žen 16,0–28,2% zachycených malignit [1]. V České republice byl za rok 2006 hlášen 301 případ, což odpovídá přibližně 5% všech mamárních karcinomů [2]. Může jít o falešně nízké číslo způsobené nepřesnostmi ve vykazování (C50 namísto správného D05). Se vzrůstající úrovní screeningového programu se v praxi setkáváme s diagnózou DCIS stále častěji. Chirurgická léčebná strategie spočívá v odstranění celého ložiska DCIS s dosažením volných resekčních okrajů. Z definice karcinomu in situ (klonální proliferace buněk výstelky duktů maligního charakteru bez invaze přes bazální membránu) vyplývá, že jeho struktury nemají kontakt s lymfatickými či krevními kapilárami, a neměl by tedy mít metastatický potenciál. Zákrok na mízních uzlinách proto podle většiny standardů není indikován. Řada lézí je však v době operace podhodnocena a pod diagnózou DCIS stanovenou na základě punkční biopsie může být operován invazivní karcinom (v literatuře uváděno 10–44%) [3–10]. Navíc je popisován i záchyt pozitivních sentinelových uzlin (sentinel mode – SN) u 1–5% případů DCIS, kdy ani při definitivním histopatologickém vyšetření nebyla nalezena invaze [11–14]. Nález uzlinových metastáz má zásadní význam pro odhad prognózy a doporučení adjuvantní léčby.
Pokud je po resekci primárního ložiska histologicky zjištěn invazivní karcinom, nutno doplnit výkon na regionálních mízních uzlinách – tedy biopsii sentinelové uzliny (sentinel mode biopsy – SNB), event. disekci axily. Dvoudobý postup má však podstatné nevýhody. Spočívají zejména v nutnosti druhé operace a také v riziku neúspěšné identifikace SN následkem přerušení lymfatických cest při primární resekci. Neúspěšná identifikace SN hrozí zejména tehdy, pokud primárním výkonem byla totální mastektomie. Někteří chirurgové proto doporučují bioptovat sentinelovou uzlinu již primárně (současně s resekčním výkonem na prsu), a to předevšímu „rizikových“ lézí DCIS, kdy předpokládáme zvýšenou pravděpodobnost záchytu invazivního karcinomu při definitivním histopatologickém vyšetření [15–17].
Neexistuje jednoznačný konsenzus, které parametry zjištěné předoperačně mají být považovány z hlediska pozdějšího nálezu invaze za rizikové (prediktory invazivity). V literatuře se diskutují především různé histopatologické charakteristiky stanovené vyšetřením punkčního bioptického vzorku, velikost ložiska, klinické příznaky a nálezy na zobrazovacích metodách.
Naší snahou bylo:
- a) prezentovat počty operací pro DCIS na našem pracovišti a zmapovat četnost záchytu invazivních karcinomů při definitivním histopatologickém vyšetření,
- b) stanovit možné prediktory invazivity,
- c) zhodnotit četnost nálezů lymfatických metastáz u žen, které podstoupily výkon na regionálních mízních uzlinách.
Metodika
Retrospektivně jsme analyzovali soubor 179 pacientek operovaných pro DCIS parciální nebo totální mastektomií v Masarykově onkologickém ústavu (MOÚ) během tříletého období (2006–2008). Předoperační histologická diagnóza byla stanovena pomocí tkáňové punkční biopsie (core cut) za stereotaktické nebo ultrasonografické (USG) kontroly, případně pomocí vakuové biopsie – mamotomie; konkrétní způsob biopsie závisel na charakteru léze. Údaje jsme čerpali z dostupné zdravotnické dokumentace. Hodnotili jsme četnost záchytu invazivních karcinomů v definitivní histologii s přihlédnutím k velikosti invazivní složky (léze s invazí rozměru do 1mm byly hodnoceny jako mikroinvazivní). Jako potenciální prediktory invazivity jsme sledovali: charakter, velikost a multifokalitu léze na mamografii (MG), viditelnost ložiska na USG, palpabilitu ložiska, způsob punkční biopsie, grade stanovený při histopatologickém vyšetření punkčního vzorku a věk pacientky. Pro hodnocení statistické významnosti asociace jednotlivých parametrů s četností záchytu invazivních karcinomů jsme použili Fisherův exaktní test a Chi square test.
U 117 pacientek byl resekční zákrok doplněn výkonem na spádových mízních uzlinách. V těchto případech jsme mohli vyhodnotit i četnost záchytu uzlinových metastáz. Pro identifikaci sentinelové uzliny byla použita převážně kombinovaná metoda, tj. lymfoscintigrafie spolu s vitálním barvením patentní modří. Za sentinelovou uzlinu byla považována každá exstirpovaná spádová mízní uzlina, která se zobrazila jako aktivní ložisko po lymfoscintigrafii, nebo modrá uzlina či uzlina, do níž ústí modře zbarvená lymfatická céva po vitálním barvení, nebo suspektní uzlina při chirurgické exploraci uzlinové oblasti [18]. Sentinelové uzliny byly histopatologicky vyšetřovány základní metodou pomocí přehledného barvení hematoxylinem a eozinem. Pokud bylo základní vyšetření negativní, bylo doplněno sériové prokrájení s podrobnějším vyšetřením včetně imunohistochemických metod. Disekce axily probíhala standardním způsobem v rozsahu I. a II. axilární etáže, tj. do úrovně mediálního okrajem. pectoralis minor [19]. Lymfatické uzliny v preparátech axilární disekce byly histopatologicky vyšetřovány pouze základním způsobem, bez sériového prokrájení a imunohistochemie.
Výsledky
Počty operací DCIS a četnost záchytu invazivních karcinomů
Ze 179 hodnocených případů byla předoperační diagnóza stanovena jako DCIS ve 175 případech a jako „suspektní DCIS“ ve 4 případech. Definitivním histologickým vyšetřením byl potvrzen DCIS u 113 resekátů (63%), mikroinvazivní karcinom byl diagnostikován v 10 případech (6%) a invazivní karcinom v 51 případě (28%). U 5 pacientek (3%) se podle definitivní histologie jednalo o ložiska jiného charakteru: 1krát lobulární karcinom in situ – LCIS, 4krát benigní léze (graf 1).
Graph 1. Výsledné zastoupení diagnóz stanovených definitivním histopatologickým vyšetřením mamárních resekátů, n = 179. DCIS – duktální karcinom in situ. 
Analýza potenciálních prediktorů invazivity
Výsledky analýzy sledovaných parametrů (potenciálních prediktorů invazivity) ve vztahu k záchytu invazivních karcinomů jsou znázorněny v tab. 1.
Table 1. Asociace sledovaných parametrů s četností záchytu invazivního karcinomu v definitivním resekátu (* do skupiny invazivních karcinomů jsou zahrnuty i mikroinvazivní karcinomy). 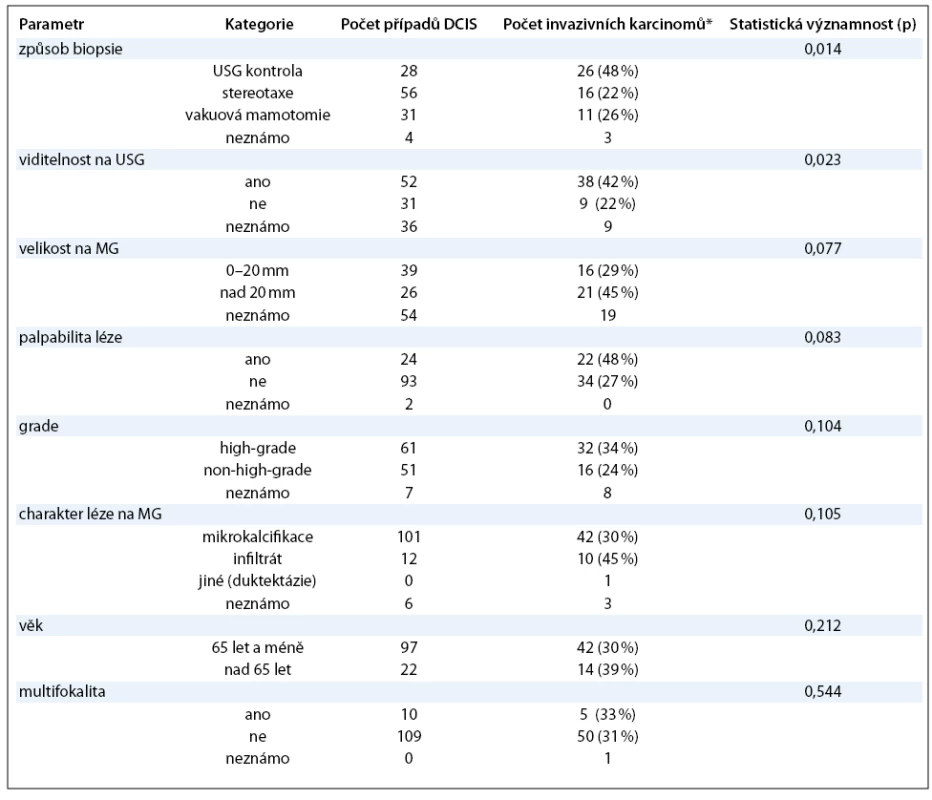
Jako statisticky významný prediktor invazivity se ukázal především způsob předoperační biopsie a viditelnost ložiska na USG. Trend závislosti jsme sledovali i pro velikost ložiska a jeho palpabilitu při klinickém vyšetření, grade v punkční biopsii a charakter léze na mamografii. U těchto veličin se však nepodařilo prokázat statisticky významnou souvislost, což může souviset s nedostatečnou velikostí souboru. Věk pacientky a zejména multifokalita léze neprokázaly žádný prediktivní význam.
Nález uzlinových metastáz
Výkon na lymfatických uzlinách podstoupilo ve sledovaném souboru celkem 117 žen. V naprosté většině případů (n = 100) se jednalo o primární biopsii sentinelové uzliny, tj. současně s resekcí ložiska DCIS. Několik pacientek zvažujících okamžitou mamární rekonstrukci podstoupilo SNB jako samostatný diagnostický výkon ještě před zákrokem na prsu (n = 6). Jedna pacientka absolvovala jako primární výkon na uzlinách axilární disekci. U 10 žen byl zákrok na mízních uzlinách doplněn až v druhé době na základě výsledku definitivního histopatologického vyšetření (7krát SNB, 3krát disekce axily).
Četnost záchytu uzlinových metastáz u jednotlivých skupin pacientek podle výsledku definitivní histologie primární léze je uvedena v tab. 2.
Table 2. Četnost záchytu uzlinových metastáz u jednotlivých skupin pacientek podle výsledku definitivní histologie primární léze (* do skupiny s uzlinovými metastázami je započítán i jeden případ s nálezem pouhých izolovaných nádorových buněk v sentinelové uzlině). 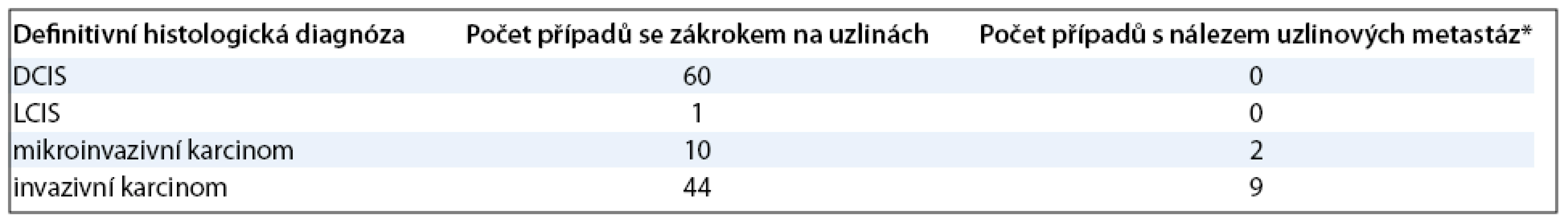
Z tabulky je patrné, že nádorové buňky v regionálních lymfatických uzlinách byly nalezeny u 11 pacientek. Z toho jednou šlo pouze o izolované nádorové buňky, dvakrát o mikrometastázy a osmkrát o makrometastázy. Čtyři pacientky měly postiženy více než jednu lymfatickou uzlinu. Ve všech 11 případech se jednalo o invazivní karcinom při definitivním histopatologickém vyšetření primárního ložiska. U žen bez nálezu invaze nebylo v souboru metastatické postižení spádových uzlin prokázáno, historicky jsme však tyto případy na našem pracovišti zaznamenali [20].
Diskuze
Za sledované období tří let byly v MOÚ pod klinickou diagnózou DCIS operovány celkem 204 pacientky. Námi hodnocený soubor je mírně menší (n = 179); 25 pacientek jsme do analýzy nezahrnuli. Jednalo se převážně o případy, kdy jsme neměli dostatečně spolehlivý údaj o výsledku předoperační biopsie. Podle hrubého odhadu tak podíl DCIS mezi všemi chirurgicky léčenými karcinomy prsu v našem ústavu představuje 10–15%. To odpovídá statistickým předpokladům s ohledem na fakt, že řada žen se neúčastní mamárního screeningu. Prvotní diagnóza je u nich stanovena na základě klinických příznaků, tedy zpravidla až ve stadiu invazivního karcinomu.
Počet případů DCIS, které jsou po definitivním histopatologickém vyšetření přehodnoceny na invazivní karcinom, byl v našem souboru poměrně značný (34%). To je zcela v souladu s literárními údaji uvedenými v úvodu článku. Třetinový podíl invazivních karcinomů podtrhuje relevanci úvah o výkonu na lymfatických uzlinách v době primární operace. Na našem pracovišti přistupujeme k indikaci těchto výkonů poměrně aktivně. Uzlinový zákrok v první době absolvovala nadpoloviční většina pacientek z celého souboru. Nutnost doplnění výkonu na uzlinách v druhé době vyvstala jen v 10 případech (5,6%). Dodáváme, že u 7 žen nebyla operace na mízních uzlinách indikována ani po záchytu invazivního karcinomu v definitivní histologii (dvě pacientky podstoupily disekci axily již v minulosti, pětkrát byla disekce vynechána po zvážení poměru risk/benefit).
Nutno zdůraznit, že není li histologicky prokázán invazivní karcinom, ale pouze DCIS, nelze doporučovat primární disekci axily vzhledem k riziku jejích závažných časných i pozdních komplikací. Naproti tomu SNB je poměrně bezpečnou procedurou a její indikace je všeobecně přijatelná i bez průkazu invaze. V našem souboru jsme zaznamenali jeden případ primární disekce axily bez punkčně prokázaného invazivního karcinomu. Operace byla indikována na základě vysoce suspektního nálezu na zobrazovacích metodách. Definitivní histologie následně potvrdila multicentrický invazivní karcinom s uzlinovými metastázami.
Řada studií se v minulosti pokoušela identifikovat prediktory invazivity, na jejichž základě by bylo možné selektivněji vybírat pacientky pro primární sentinelovou biopsii. Přehled výsledků nevyznívá jednoznačně a je uveden v tab. 3.
Table 3. Významnost prediktorů invazivity v některých dřívějších studiích; MG – mamografie, ca – invazivní karcinom, HG – high‑grade. 
V naší dosavadní klinické praxi jsme za nejdůležitější prediktor považovali histologický grade a k primární SNB přistupovali především u high grade lézí podle předoperační punkční tkáňové biopsie. Částečně jsme zohledňovali i velikost ložiska, věk pacientky a její preference. Výsledky předkládané analýzy jsou v tomto směru poněkud překvapující, grade neprokázal jednoznačný prediktivní význam. Nutno však podotknout, že v průběhu hodnoceného období nepoužívali všichni patologové důsledně stejná kritéria pro jeho stanovování.
Největší statistický význam vykazoval v naší studii způsob předoperační biopsie, který úzce souvisí s viditelností léze na USG: léze ultrasonograficky snadno detekovatelné byly preferenčně bioptovány pomocí tru cut biopsie pod USG kontrolou. Metoda ultrasonografické lokalizace není náročná pro pacientku a personál ani nákladná na přístrojové vybavení. Stereotaktická navigace pod MG zůstává vyhrazena pro léze ultrazvukem „neviditelné“, tj. nejčastěji areály mikrokalcifikací. Z ložisek bioptovaných pod USG kontrolou byla téměř polovina později přehodnocena na invazivní karcinom. Viditelnost na USG zřejmě biologicky souvisí s množstvím a charakterem vazivového stromatu, které můžou být více vyjádřeny u invazivních karcinomů v porovnání s intraduktálními. Stroma může podmiňovat i palpabilitu léze. Ta však zřejmě není hodnocena a popisována tak konzistentně jako ultrasonografický obraz, a navíc může být ovlivněna řadou dalších faktorů.
Velikost léze v mamografickém obraze se v rozporu s výsledky předchozích studií neukázala v naší analýze příliš významná pro predikci invazivity. Může to souviset s jejím nedůsledným stanovováním a zaznamenáváním do zdravotnické dokumentace; u velkého podílu případů jsme údaj neměli k dispozici. V této souvislosti připomínáme, že naše studie byla retrospektivní a nebyla předem nijak avizována. Zajímalo nás, nakolik se lze orientovat pomocí údajů dostupných v každodenní klinické praxi. U předem avizované prospektivní analýzy by výsledky mohly vyznít poněkud odlišně.
Bohužel žádný ze zvažovaných prediktorů invazivity není příliš reprodukovatelný. Jejich hodnocení podléhá subjektivitě vyšetřujícího lékaře, ať už radiodiagnostika (viditelnost na USG, charakter léze na mamografii, velikost léze), patologa (nález či absence invaze v punkční biopsii, grade), nebo chirurga (palpabilita ložiska). Při zvažování primární SNB jde vždy o individuální posuzování poměru risk/benefit, který zohledňuje řadu faktorů včetně věku či komorbidit a může být ošetřujícím lékařem i pacientkou hodnocen značně rozdílně. Kritéria pro primární výkon na lymfatických uzlinách zřejmě nelze v dohledné době jednoznačně stanovit.
Uzlinové metastázy byly nalezeny pouze u případů s nálezem invaze v definitivní histologii. To je v mírném rozporu s literárními údaji, kdy nebývají výjimkou případy uzlinových metastáz při absenci invaze v mamárním resekátu. I na tomto faktu se může podílet faktor individuality vyšetřujících patologů. Nález invaze logicky závisí na důkladnosti vyšetřování resekovaného mamárního parenchymu a snad i na subjektivním hodnocení přítomnosti invaze v mikroskopickém obrazu. Vzhledem k malému počtu pacientek s lymfatickými metastázami nemělo smysl hodnotit asociaci prediktorů invazivity s četností záchytu uzlinových metastáz.
Závěr
Až jedna třetina případů považovaných podle punkční biopsie za DCIS může být na základě definitivního histopatologického vyšetření resekátu přehodnocena na invazivní karcinom. U těchto pacientek pak vyvstává nutnost doplnění operace na regionálních mízních uzlinách v druhé době. Protože takový dvoudobý postup má některé nevýhody, je u žen s vyšším rizikem nálezu invaze vhodné indikovat sentinelovou biopsii již primárně, současně s resekčním výkonem na prsu. Z hlediska predikce invazivity vykázal v naší studii největší význam způsob předoperační biopsie, který odpovídá viditelnosti ložiska na ultrasonografii. Naproti tomu, grade stanovený z punkčního bioptického vzorku statistickou významnost neprokázal.
Na základě dosažených výsledků doporučujeme zvažovat indikaci primární sentinelové biopsie:
- především u duktálních karcinomů in situ jednoznačně ultrasonograficky detekovatelných,
- u větších lézí řešených totální mastektomií, která by mohla znemožnit pozdější identifikaci sentinelové uzliny, a řada pacientek by tak musela zbytečně podstoupit disekci axily,
- vzhledem k celkově nízké četnosti uzlinových metastáz u lézí předoperačně hodnocených jako DCIS (pod 10%) považujeme za vhodné kandidátky k primární sentinelové biopsii především ženy v dobrém biologickém stavu, u nichž může stav lymfatických uzlin výrazně ovlivnit indikaci adjuvantní systémové léčby a radioterapie.
Práce byla podpořena vědecko-výzkumným záměrem MZ0MOU2005 Ministerstva zdravotnictví České republiky.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, pruducts, or services used in the study.Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.MUDr. Pavlína Vrtělová
Oddělení chirurgické onkologie
Masarykův onkologický ústav
Žlutý kopec 7
656 53 Brno
e-mail: vrtelova@mou.cz
Sources
1. Erstner VL, Ballard ‑ Barbash R, Barlow WE et al. Detection of ductal carcinoma in situ in women undergoing screening mammography. J Natl Cancer Inst 2002; 94 : 1546 – 1554.
2. Nechanská B, Srb T. Zhoubné nádory v roce 2006. Aktuální informace Ústavu zdravotnických informací a statistiky České republiky [online] [cit. 2009 – 09 – 14]. Dostupný z www.uzis.cz/ download_file.php?file=3518.
3. Cox CE, Nguyen K, Gray RJ et al. Importace of lymphatic mapping in ductal carcinoma in situ : why map DCIS? Am Surg 2001; 67(6): 513 – 519.
4. Goral A, Douglas ‑ Joness A, Monypenny I et al. Is there a role of sentinel lymph node biopsy in ductal carcionoma in situ? Analysis of 587 cases. Breast Cancer Res Treat 2006; 98 : 311 – 314.
5. Wahedna Y, Evans AJ, Pinder SE et al. Mammographic size of ductal carcinoma in situ does not predict the presence of an invasive focus. Eur J Cancer 2001; 37(4): 459 – 462.
6. Yen TW, Hunt JK, Ross MI. Predictors of invasive breast cancer in patients with an initial diagnosis of ductal carcinoma in situ: a guide to selective use of sentinel lymph node biopsy in management of ductal carcinoma in situ. J Am Coll Surg 2005; 200 : 516 – 526.
7. Wilkie C, White L, Dupot E et al. An update of sentinel node mapping in patiens with ductal carcinoma in situ. Am J Surg 2005; 190(4): 563 – 566.
8. Huo L, Sneige N, Hunt KK et al. Predictors of invasion in patients with core‑needle biopsy ‑ diagnosed ductal carcinoma in situ and recommendations for a selective approach to sentinel lymph node biopsy in ductal carcinoma in situ. Cancer 2006; 107 : 1760 – 1768.
9. Dillon MF, McDermott EW, Quinn CM et al. Predictors of invasive disease in breast cancer when core needle biopsy demonstrates DCIS only. J Surg Oncol 2006; 93 : 559 – 563.
10. Sakr R, Antoine M, Barranger E et al. Value of sentinel lymph node biopsy in breast ductal carcinoma in situ upstaged to invasive carcinoma. Breast J 2008; 14(1): 55 – 60.
11. Silverstein MJ, Skinner KA, Lomis TJ. Predicting axillary nodal positivity in 2 282 patients with breast carcinoma. World J Surg 2001; 25(6): 767 – 72.
12. Leopard GD, Swain SM. Ductal carcinoma in situ, complexities and challenges. J Natl Cancer Inst 2004; 96 : 906 – 920 (review).
13. Veronesi P, Intra M, Vento AR. Sentinel node biopsy for localised ductal carcinoma in situ. Breast 2005; 14 : 520 – 522.
14. Gatěk J, Hnátek L, Dudešek B et al. Biopsie sentinelové uzliny u karcinomu prsu v klinické praxi. Rozhl Chir 2008; 87(4): 180 – 185.
15. Mabry H, Giuliano AE, Silverstein MJ. What is the value of axillary dissection or sentinel node biopsy in patients with ductal carcinoma in situ? Am J Surg 2006; 192(4): 455 – 457.
16. Dominguez FJ, Golshan M, Black DM et al. Sentinel node biopsy is important in mastectomy for ductal carcinoma in situ. Ann Surg Oncol 2008; 15(1): 268 – 273. Epub 2007 Sep 22.
17. Polom K, Murawa D, Wasiewicz J et al. The role of sentinel node biopsy in ductal carcinoma in situ of the breast. Eur J Surg Oncol 2009; 35(1): 43 – 47. Epub 2008 Aug 23.
18. Fait V. Sentinelová biopsie a možnosti využití v současné onkochirurgii. Klin Onkol 2008; 21(1): 5 – 19.
19. Coufal O, Fait V, Foltinová V et al. Chirurgická léčba karcinomu prsu v MOÚ. Rozhl Chir 2007; 86(10): 540 – 547.
20. Fait V, Chrenko V. Sentinel node biopsy in breast cancer: short time results show appropriate regional control. Neoplasma 2007; 54(3): 256 – 261.
Labels
Paediatric clinical oncology Surgery Clinical oncology
Article was published inClinical Oncology

2009 Issue 6-
All articles in this issue
- Komentár k vývoju konceptu prognostických faktorov chronickej lymfocytovej leukémie: Cesta od prognostických faktorov k prediktorom liečebnej odpovede
- Vakcinace proti chřipce u dospělých pacientů se solidními nádory
- Inhibítory aromatázy v prevencii rakoviny prsníka: možnosti aplikácie u premenopauzálnych žien
- Neo‑adjuvantná chemoterapia s následnou IDS (interval debulking surgery) v liečbe pokročilého karcinómu ovária – retrospektívna analýza
- Viditelnost na ultrasonografii jako nejsilnější prediktor invazivity u duktálních karcinomů in situ v retrospektivní studii
- Resekce pankreatu pro metastázy karcinomu ledviny
- Způsob života u onkologických pacientů – jak a kdy ho měnit?
- Chirurgie karcinomu prsu v České republice
- Dispenzarizace osob s familiárním výskytem kolorektálního karcinomu
- Hodnota zobrazenia 18- FDG PET/ CT u pacientov s atypickým metastatickým karcinómom – kazuistika: 18- FDG PET/CT pri kolorektálnych karcinómoch
- Clinical Oncology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Neo‑adjuvantná chemoterapia s následnou IDS (interval debulking surgery) v liečbe pokročilého karcinómu ovária – retrospektívna analýza
- Inhibítory aromatázy v prevencii rakoviny prsníka: možnosti aplikácie u premenopauzálnych žien
- Vakcinace proti chřipce u dospělých pacientů se solidními nádory
- Dispenzarizace osob s familiárním výskytem kolorektálního karcinomu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

