-
Medical journals
- Career
Ularitid v léčbě akutně dekompenzovaného srdečního selhání – výsledky studie TRUE-AHF
Authors: O. Ludka
Authors‘ workplace: Mezinárodní centrum klinického výzkumu, FN u sv. Anny v Brně ; Interní kardiologická klinika LF MU a FN Brno
Published in: Kardiol Rev Int Med 2017, 19(3): 172-176
Overview
Primární hypotézou studie bylo, že distenze komor během ataky akutního srdečního selhání vede k poškození myokardu, což by vysvětlilo, proč takové epizody akutní dekompenzace akcelerují nebo skokově zhoršují průběh onemocnění. Výsledky ukázaly, že časná vazodilatační léčba vede k významné dekongesci a snižuje srdeční „wall stress“, stejně jako snižuje počet hospitalizačních příhod zhoršení srdečního selhání. Nicméně, tento pozitivní efekt nevedl k redukci myokardiálního poškození nebo změně prognózy těchto pacientů, vč. dlouhodobé kardiovaskulární mortality.
Klíčová slova:
akutní dekompenzace srdečního selhání – ularitidÚvod
Srdeční selhání (SS) je syndrom charakterizovaný nedostatečnou činností srdce, která vede nejen ke zhoršení funkce řady orgánů, ale též k aktivaci humorálních působků a adaptačních mechanizmů. Ve farmakoterapii SS se uplatňují především lékové skupiny, které potlačují tyto negativně působící mechanizmy. Základem léčby akutního SS zůstávají stále diuretika, zejména kličková. Další farmakoterapii můžeme rozdělit na léky vazodilatační a pozitivně inotropní. Z vazodilatačních se používají především nitráty a nitroprusid sodný. Léčba nesiritidem nevedla ke snížení mortality a ve výzkumu je stále serelaxin. Z pozitivně inotropních léků se používá především dobutamin a inhibitory fosfodiesterázy 5. Ani jedna léková skupina ale nemá průkaz snížení mortality ve velké klinické mortalitní studii. Slibný se jevil omecantiv mecarbil. První mortalitní studie ale taktéž neprokázala snížení mortality. Levosimendan patří mezi kalciové senzitizéry, se kterými bylo provedeno taktéž několik velkých klinických studií s neutrálním či mírně pozitivním výsledkem. Léčba SS, zejména jeho akutní dekompenzace, je bohatá na nové lékové skupiny. Klinické studie zaměřené na symptomatologii či hemodynamiku prokazují u pacientů zlepšení. Z hlediska dlouhodobé prognózy však u většiny těchto lékových skupin pozitivní vliv prokázán nebyl.
Ularitid
Ularitid je syntetická forma urodilatinu, což je hormon patřící mezi natriuretické peptidy, který je produkován v buňkách distálního ledvinného tubulu. Urodilatin reguluje vaskulární a renální homeostázu, navozuje vazodilataci a zvyšuje exkreci sodíku, chloridu a snižuje neurohumorální vazokonstrikční aktivaci. U akutního SS je snaha o hemodynamickou stabilizaci pacienta a odstranění symptomů. Terapeutické možnosti zahrnují diuretika, vazodilatačně působící látky a pozitivně inotropní agens. Data z metaanalýz poukázala na zvýšené riziko zhoršení renálních funkcí při léčbě nesiritidem. Proto je potřeba najít látku, která by zlepšila hemodynamické parametry a zachovala ledvinné funkce.
Ve studii SIRIUS I, v níž byl podáván ularitid pacientům s akutní dekompenzací SS, došlo po podání 24hodinové infuze ke snížení tlaku v zaklínění.
Studie SIRIUS II sledovala hemodynamické a klinické účinky ularitidu podaného pacientům s dekompenzací SS. Jednalo se o randomizovanou, dvojitě slepou studii, ve které pacienti dostávali ke standardní terapii placebo nebo ularitid v dávce 7,5, 15 nebo 30 ng/ kg/ min ve 24hodinové kontinuální infuzi. Ve všech skupinách aktivní léčby došlo po 6 hod k významnému poklesu tlaku v zaklínění a ke zmírnění dušnosti oproti placebu. Ularitid v dávce 15 a 30 ng/ kg/ min snížil systémovou vaskulární rezistenci a zvýšil srdeční index, zároveň ale nedošlo ke změně koncentrace sérového kreatininu či tepové frekvence. U těchto pacientů byla prokázána taktéž kratší doba hospitalizace, rozdíl nebyl ale statisticky významný. Pacienti léčení ularitidem měli méně závažných komplikací (SAE) a úmrtí než pacienti na placebu [1,2]. Účinky ularitidu na snížení mortality měla potvrdit studie TRUE-AHF.
Cíl studie TRUE-AHF
Cílem multicentrické, randomizované, dvojitě slepé, placebem kontrolované studie TRUE-AHF (TRial of Ularitide’s Efficacy and safety in patients with Acute Heart Failure) bylo vyhodnotit účinnost a bezpečnost akutního podání 48hodinové kontinuální intravenózní infuze ularitidu v dávce (15 ng/ kg/ min), která je schopna zajistit dekongesci a snížit srdeční „wall stress“, přidané ke konvenční terapii, v porovnání s placebem u pacientů s akutní dekompenzací SS (ADSS). Studie tedy navázala na rostoucí množství důkazů k časné léčbě pacientů s akutním SS. Pacienti museli být randomizováni do 12 hod po prvním klinickém zhodnocení. Kromě studijní terapie mohli dostávat veškerou potřebnou terapii vč. léků s vazodilatačním působením, inotropních agens či diuretik, nicméně nesměl být podáván nesiritid, levosimendan a milrone nebo jakýkoli jiný inhibitor fosfodiesterázy.
Endpointy
Studie měla dva koprimární endpointy. Prvním byla hierarchická, klinicky kompozitní proměnná, která zahrnovala posouzení klinického průběhu pacientem s použitím sedmibodové stupnice, stanovení, zda nedošlo ke zlepšení nebo zhoršení (trvání nebo zhoršení) SS, které by vyžadovalo předdefinovaný zásah (zahájení nebo intenzifikaci intravenózní terapie, oběhové nebo ventilační mechanické podpory, chirurgický zákrok, ultrafiltrace, hemofiltrace nebo dialýza) a úmrtí ze všech příčin. Hodnocení klinického kompozitu se provádělo za 6, 24 a 48 hod po zahájení intravenózní infuze. Pokud se v průběhu 48hod infuze klinický průběh pacienta zhoršil, protože zemřel, SS se nezlepšilo nebo se naopak zhoršilo a vyžadovalo předdefinovanou intervenci nebo v případě, že se pacient domníval, že je jeho klinický stav mírně nebo výrazně horší, pak byl pacient považován za „horšího“. V případě, že se pacientův celkový klinický stav mírně nebo výrazně zlepšil, a pokud se toto zlepšení udrželo v průběhu 48hod infuze bez splnění kritéria pro zhoršení, pak byl pacient považován za „zlepšeného“. V případě, že se pacient ani nezlepšil ani nezhoršil, pak se stav pacienta považoval za „nezměněný“. Druhým primárním endpointem byla kardiovaskulární (KV) mortalita po dobu trvání studie.
Mezi sekundární endpointy atřila délka hospitalizace, délka pobytu na JIP nebo koronární jednotce v průběhu prvních 120 hod, počet epizod trvávání/ zhoršení SS vyžadující intervenci v průběhu 120 hod, podíl pacientů s trvajícím nebo zhoršeným SS vyžadujícím intervenci v průběhu 120 hod, rehospitalizace pro SS do 30 dnů, změny NT-pro BNP do 48 hod ve srovnání s výchozí hodnotou, čas do poslední intravenózní léčby pro SS v prvních 120 hod, změna sérového kreatininu do 72 hod, celková mortalita a KV rehospitalizace do 180 dnů po začátku infuze.
Zařazovací a vyřazovací kritéria
Kritériem pro zařazení byl věk 18 – 85 let, neplánovaná hospitalizace či návštěva pohotovosti pro ADSS (akutní SS bylo definováno jako klidová dušnost u pacienta v polosedu (30 – 45 °), která se zhoršila v minulém týdnu, RTG známky SS, BNP > 500 pg/ ml nebo NT-pro BNP > 2 000 pg/ ml), možnost zahájit intravenózní infuzi studovaného léčiva v průběhu 12 hod po počátečním klinickém zhodnocení, schopnost spolehlivě provádět sebehodnocení příznaků, systolický krevní tlak ≥ 116 mm Hg a ≤ 180 mm Hg v době randomizace, přetrvávající klidová dušnost i přes standardní základní léčbu ADSS, která musela obsahovat intravenózní furosemid (nebo ekvivalentní diuretikum) v dávce ≥ 40 mg (nebo jeho ekvivalent), který byl podán kdykoli po začátku diagnosticko-terapeutického postupu. V době randomizace musel být pacient stále symptomatický. Kromě toho nesměl dostat intravenózní bolus diuretika po dobu alespoň 2 hod před randomizací a rychlost všech intravenózně aplikovaných léků k léčbě ADSS nesměla být zvýšena nebo snížena po dobu alespoň 2 hod před randomizací.
Kritériem pro vyloučení byla známá aktivní myokarditida, hypertrofická obstrukční kardiomyopatie, kongenitální srdeční onemocnění, restriktivní kardiomyopatie, konstriktivní perikarditida, nekorigované klinicky významné primární chlopenní vady, léčba dobutaminem v dávce > 5 µg/ kg/ min nebo podávání léků na podporu krevního tlaku v době randomizace, léčba levosimendanem, milrinonem nebo jiným inhibitorem fosfodiesterázy do 7 dnů před randomizací, léčba nesiritidem v průběhu 30 dnů před randomizací, clearance kreatininu < 25 ml/ min/ 1,73m² dle MDRD při screeningu, plánovaná koronární revaskularizace do 5 dnů od randomizace, klinická diagnóza akutního koronárního syndromu, klinické podezření na akutní mechanickou příčinu ADSS, anémie (hemoglobin < 9 g/ dl nebo hematokrit < 25 %), známá vaskulitida, aktivní infekční endokarditida nebo podezření na infekci, např. pneumonii, akutní hepatitidu nebo sepsi, tělesná teplota ≥ 38 °C těsně před randomizací, akutní nebo chronické respirační onemocnění (např. závažná chronická obstrukční plicní nemoc) nebo primární plicní hypertenze vedoucí ke klidové dušnosti, která může interferovat se schopností interpretovat hodnocení dušnosti nebo hemodynamických měření, terminální onemocnění jiné než chronické SS s očekávaným přežitím < 180 dní, jakákoli předchozí expozice ularitidu, alergie na natriuretické peptidy, účast na průzkumné klinické studii léku během 30 dnů před randomizací, užívání drog nebo chronický alkoholizmus, kojící ženy, ženy ve fertilním věku bez negativního těhotenského testu z moči/ krve během 12 hod před randomizací, potřeba mechanické oběhové podpory a těžké poškození jater.
Výsledky
Studie byla zahájena v červenci 2012 a ukončena v březnu 2016. Screeningem prošlo 2 351 pacientů ve 156 centrech ve 23 zemích Severní Ameriky, Evropy a Latinské Ameriky. Zařazeno bylo nakonec 2 157 pacientů, 1 069 do placebové větve a 1 088 do ularitidové větve, 1 056, resp. 1 072 pak dostalo terapii. Medián do podání studijní medikace byl 6,1 hod a medián sledování byl 15 měsíců. Základní charakteristika obou skupin byla podobná (tab. 1). Léčba ularitidem byla předčasně ukončena u 194 pacientů (18,1 %), zatímco léčba placebem jen u 78 pacientů (7,4 %). Dávka byla redukována u 106 pacientů (9,9 %) léčených ularitidem a u 55 pacientů (5,2 %) léčených placebem (p < 0,001 pro oba parametry). Hlavním důvodem pro přerušení léčby či redukci dávky byla hypotenze. Úmrtí z KV příčiny se vyskytlo u 236 pacientů léčených ularitidem a u 225 pacientů léčených placebem (21,7 vs. 21,0 %; HR 1,03; p = 0,75) (graf 1). Hierarchická, klinicky kompozitní proměnná se taktéž mezi oběma skupinami nelišila (p = 0,82). V post-hoc analýze, po vyloučení nesprávně zařazených pacientů před uzavřením databáze, byl prokázán přínos ularitidu s ohledem na hierarchickou, klinicky kompozitní proměnnou (p = 0,03), ale již ne s ohledem na KV mortalitu. Ve studii taktéž nebyl nalezen benefit z podávání ularitidu pro žádný sekundární endpoint (tab. 2). Průměrný pokles systolického krevního tlaku byl v ularitidové skupině o 6,8 mm Hg vyšší za 6 hod a o 3,9 mm Hg za 48 hod oproti placebové skupině (p < 0,001 pro oba parametry). Tyto rozdíly mezi skupinami vymizely v 72 hod. V ularitidové větvi byl zaznamenán ve 48 hod o 47 % větší pokles hladin NT-proBNP oproti větvi placebové (p < 0,001, výsledky k dispozici u 89 % pacientů) (graf 2). Mezi oběma skupinami nebyl ale již zjištěn statisticky významný rozdíl ve změně hladiny troponinu T ve 48 hod (p = 0,7; výsledky k dispozici u 55 % pacientů). Ve srovnání s placebem vedl ularitid za 48 hod k signifikantnímu zvýšení hemoglobinu (p < 0,001), snížení sérového kreatininu (p = 0,005) a snížení jaterních transamináz (p < 0,001), což svědčí o intravaskulární dekongesci. V průběhu prvních 48 hod bylo u 46 pacientů ve skupině léčené ularitidem zaznamenáno 55 příhod zhoršeného SS ve srovnání s 87 příhodami u 75 pacientů ve skupině léčené placebem. Post-hoc analýza ukázala, že tento rozdíl byl nominálně významný (p = 0,005). Rozdíl mezi skupinami v těchto nemocničních příhodách vymizel po ukončení studijní léčby (graf 3) [3].
Table 1. Základní charakteristika souboru. 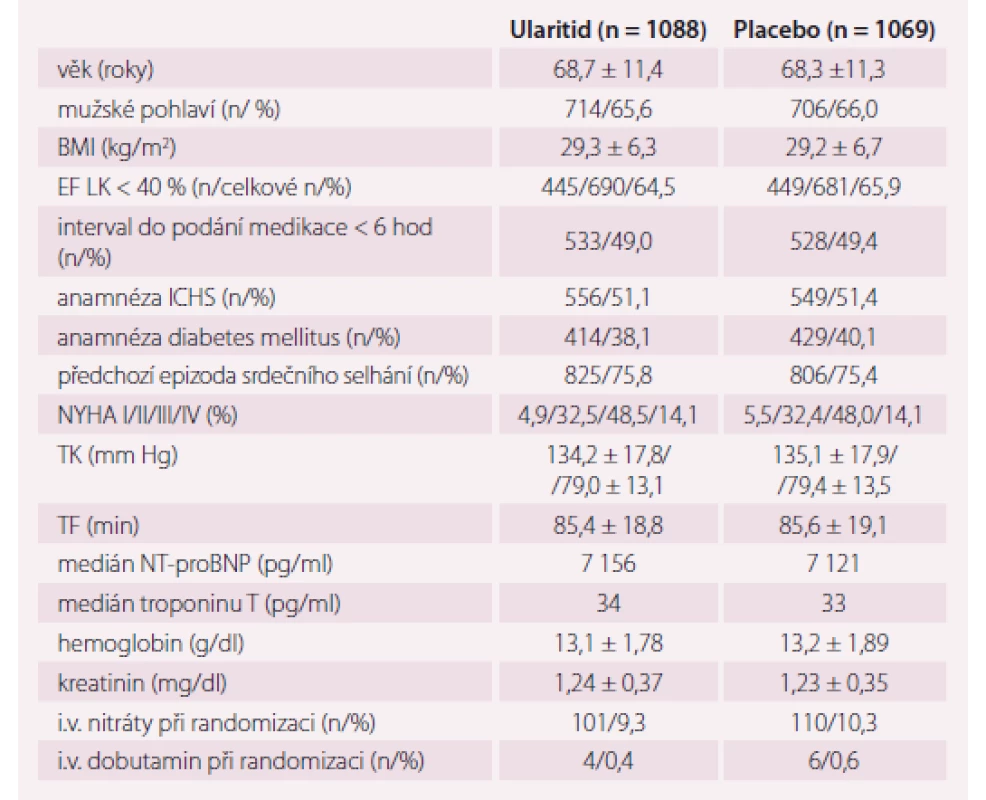
EF LK – ejekční frakce levé komory, TK – krevní tlak, TF – tepová frekvence, BMI – body mass index, ICHS – ischemická choroba srdeční Upraveno dle [3]. Graph 1. Kardiovaskulární mortalita. 
Upraveno dle [3]. Table 2. Primární a sekundární endpointy. 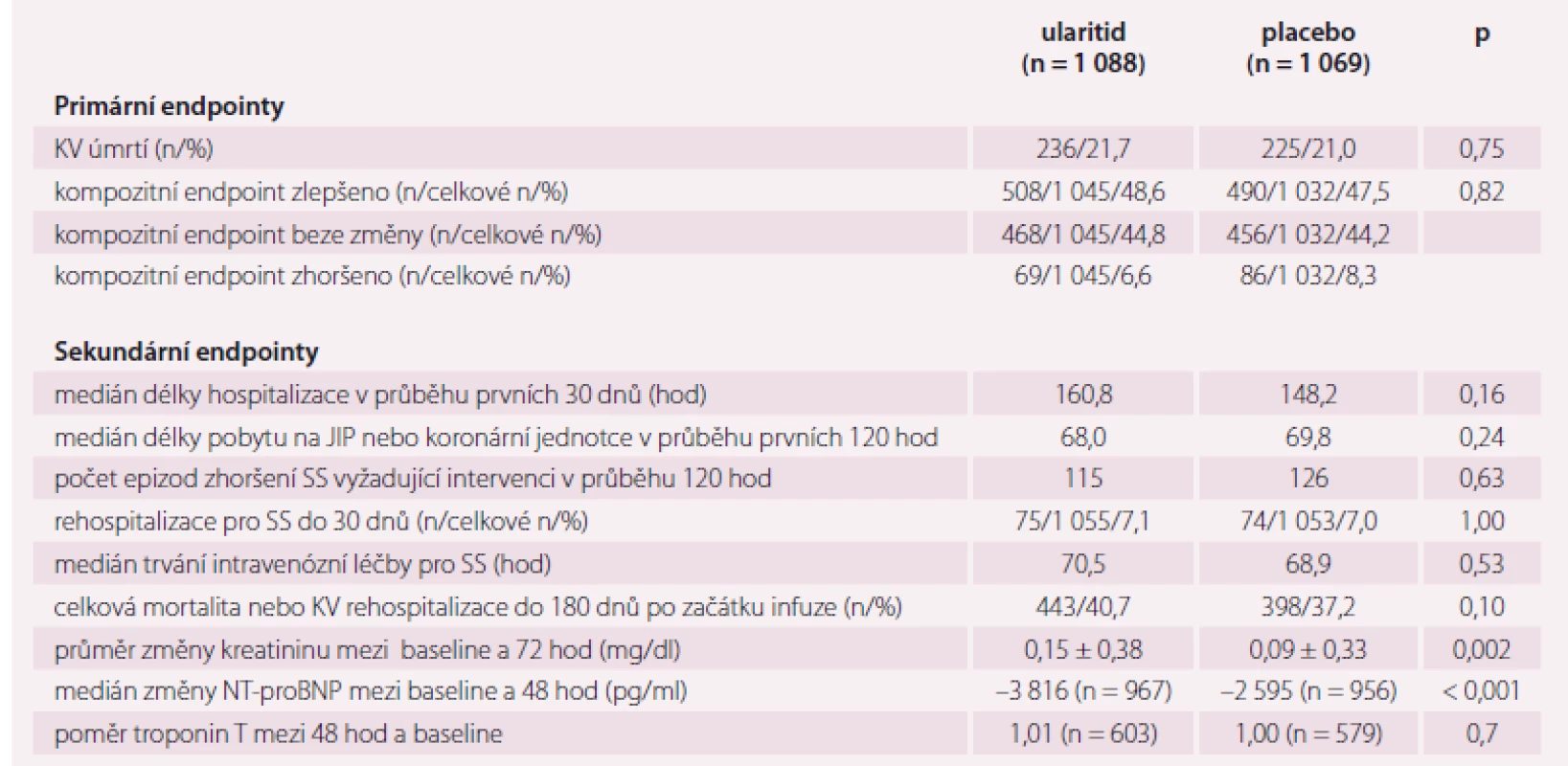
KV – kardiovaskulární, SS – srdeční selhání Upraveno dle [3]. Graph 2. Systolický krevní tlak a NT-proBNP. 
Upraveno dle [3]. Graph 3. Příhody zhoršeného srdečního selhání. 
Upraveno dle [3]. Diskuze
Léčba ularitidem přinesla očekávané krátkodobé hemodynamické změny ve formě systémové vazodilatace, která byla provázena poklesem NT-proBNP (což odráží snížení srdečního „wall stressu“). Hemokoncentrace spojená se vzestupem hematokritu a sérového kreatininu v průběhu infuze společně s poklesem jaterních enzymů indikujících snížení jaterní kongesce zase poukazují na agresivní dekongesci. Tyto účinky byly v průběhu podávání infuze spojeny s poklesem výskytu zhoršení SS. Časné příhody zhoršení SS jsou spojeny s nárůstem plnicích tlaků a vzestupem hladiny srdečních troponinů, což naznačuje, že mohou v době počátečního přijetí odrážet nedostatečně léčenou komorovou distenzi a akutní srdeční poškození. Od rychlého snížení srdečního „wall stressu“ lze tedy očekávat zmenšení nekrózy myokardu se zachováním funkce komor, udržení klinické stability a snížení dlouhodobého rizika úmrtí z KV příčiny. I přesto, že čas od klinického zhodnocení až po farmakologickou intervenci byl kratší než v předchozích studiích a navzdory důkazům o významné srdeční dekongesci nebylo dlouhodobé riziko KV smrti u pacientů léčených ularitidem sníženo. Tento nedostatečný přínos léčby tak vyvolává pochybnosti o teoriích, že časná distenze komor způsobuje nekrózu myokardu, a negativně tak ovlivňuje přirozený průběh SS po propuštění, a že rychlé zvrácení komorové distenze zachová viabilitu myokardu.
Výsledky studie TRUE-AHF se tak liší od výsledků studie RELAX-AHF, ve které léčba vazodilatačním serelaxinem vedla ke snížení hladin NT-proBNP a k poklesu výskytu zhoršení SS za hospitalizace, což bylo následováno poklesem KV mortality. Tento benefit může být ale náhodný, jelikož zkoušející lékaři přímo neposuzovali hospitalizační příhody SS. Navíc studie nebyla navržena tak, aby spolehlivě hodnotila riziko KV smrti a snížené riziko úmrtí bylo nejméně zřejmé u pacientů, kteří dostávali terapii velmi časně. U pacientů, kteří dostávali serelaxin, byl zaznamenán malý (< 10 %) přechodný pokles hladiny srdečních troponinů, což nebylo pozorováno ani ve studii TRUE-AHF a ani v jiných studiích s vazodilatačními léky [4]. Význam těchto zjištění je ale sporný, protože serelaxin nesnížil mortalitu v nedávno dokončené studii RELAX-AHF-2 [5].
Závěr
Primární hypotézou studie bylo, že distenze komor během ataky akutního SS vede k poškození myokardu, které by vysvětlilo, proč takové epizody akutní dekompenzace akcelerují nebo skokově zhoršují průběh onemocnění. Výsledky ukázaly, že časná vazodilatační léčba vede k významné dekongesci a snižuje srdeční „wall stress“ stejně jako snižuje počet hospitalizačních příhod zhoršení SS. Nicméně, tento pozitivní efekt nevedl k redukci myokardiálního poškození nebo změně prognózy těchto pacientů, vč. dlouhodobé KV mortality.
Poděkování
Podpořeno projektem č. LQ1605 z Národního programu udržitelnosti II (MŠMT) a MZ ČR – RVO (FNBr, 65269705).
Doručeno do redakce: 27. 7. 2017
Přijato po recenzi: 10. 8. 2017
doc. MU Dr. Ondřej Ludka, Ph.D.
www.fnbrno.cz
oludka@yahoo.com
Sources
1. Mitrovic V, Seferovic PM, Simeunovic D et al. Haemodynamic and clinical effects of ularitide in decompensated heart failure. Eur Heart J 2006; 27(23): 2823 – 2832.
2. Lüss H, Mitrovic V, Seferovic MP et al. Renal effects of ularitide in patients with decompensated heart failure. Am Heart J 2008; 155(6): 1012.e1 – e8. doi: 10.1016/ j.ahj.2008.02.011.
3. Packer M, O'Connor C, McMurray JV et al. Effect of ularitide on cardiovascular mortality in acute heart failure. N Engl J Med 2017; 376(20): 1956 – 1964. doi: 10.1056/ NEJMoa1601895.
4. Metra M, Ponikowski P, Cotter G et al. Effects of serelaxin in subgroups of patients with acute heart failure: results from RELAX-AHF. Eur Heart J 2013; 34(40): 3128 – 3136. doi: 10.1093/ eurheartj/ eht371.
5. Teerlink JR. RELAX-AHF-2: Serelaxin in acute heart failure. Heart Failure 2017 and World Congress on Acute Heart Failure 2017, Paris, France.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2017 Issue 3-
All articles in this issue
- Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
- Management dyslipidemií v definovaných skupinách pacientů
- Statinová intolerance a její praktická řešení
- Co nedělat a proč aneb kardiovaskulární prevence ve světle posledních doporučení
- Je srdcové zlyhávanie so zachovalou ejekčnou frakciou vážne ochorenie?
- Ularitid v léčbě akutně dekompenzovaného srdečního selhání – výsledky studie TRUE-AHF
- Infekční endokarditida
- Katetrizační ablace fibrilace síní a přímá antikoagulancia
- 30 let inhibice systému renin-angiotensin-aldosteron u srdečního selhání
- SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
- Zoletorv – farmakologický profil
- Edukační činnost sester u pacientů po infarktu myokardu – přehledová studie
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
- Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
- Statinová intolerance a její praktická řešení
- Infekční endokarditida
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

