-
Medical journals
- Career
Léčba hypertenze starších nemocných
: M. Holická; J. Špinar
: Interní kardiologická klinika LF MU a FN Brno
: Kardiol Rev Int Med 2016, 18(4): 276-280
Prevalence hypertenze ve starší populaci je velmi vysoká. Velmi staří pacienti jsou často vylučováni z klinických studií. Cílem tohoto článku je shrnutí dosavadních znalostí farmakoterapie hypertenze starších pacientů. Na Interní kardiologické klinice FN Brno jsme vyhodnotili užívanou farmakoterapii hypertenze nemocných nad 90 let a srovnali s aktuálně platnými doporučeními. Pro tuto populaci (> 90 let) a křehké pacienty je stále málo medicínských důkazů.
Klíčové slova:
hypertenze – farmakoterapie – starší pacienti – antihypertenzivaÚvod
Populace ve věku 80 let a více představuje v našich podmínkách nejrychleji rostoucí skupinu obyvatel (graf 1, 2). Vzhledem k tomu a k vysoké prevalenci hypertenze stoupající s přibývajícími lety (graf 3) se správné pochopení terapie hypertenze u starších osob stává důležitou oblastí zájmu nynější medicíny. Vysoký krevní tlak (TK) je rizikovým faktorem pro kardiovaskulární (KV) a cerebrovaskulární onemocnění. Pro zdravotnický systém je nezbytné snížit nemocnost spojenou s vyšším věkem a s tím související pečovatelskou a ošetřovatelskou závislost těchto osob. Doporučovaný cílový TK ve vyšších věkových skupinách je prozatím daný názorem expertů a není podložen medicínou důkazů. Většina studií v léčbě hypertenze má věkovou limitaci, nezahrnuje reprezentativní vzorek starší populace nebo nenabízí věkově specifické výsledky.
1. Stárnutí populace – podíl osob nad 65 let. 
2. Stárnutí populace – podíl osob nad 80 let. 
3. Prevalence hypertenze v závislosti na věku. TK – krevní tlak 
Máme definici stáří?
Není stanovena jasná mezinárodní definice stáří, a to zejména proto, že definici stáří je těžko zevšeobecňovat na celou světovou populaci. V rozvinutých zemích je přechod do stáří spojován se sociálními úlohami, přechodem do důchodkového věku, proto se často používá věková hranice 65 let. Pro porovnání, např. pro africké země je Světovou zdravotnickou organizací stanovena hranice stáří již od 50 let věku, což určitě neodpovídá podmínkám evropským. Hranici 65 let pro definici starších pacientů používá i Evropská kardiologická společnost. Vzhledem k stárnoucí populaci se setkáváme s pojmem „very elderly“ – velmi staří pacienti – po dosažení 80. roku života a nejnověji i se skupinou „extreme elderly“ – extrémně staří pacienti – po dosažení 90. roku života.
V čem jsou starší pacienti jiní?
Při zahajování farmakoterapie hypertenze starších osob je důležité myslet na hlavní specifika této skupiny, a to zejména na častou ortostatickou hypotenzi a izolovanou systolickou hypertenzi. Hypertenze i v pozdním věku je spojena s větší KV morbiditou a mortalitou. Benefit spojený s terapií hypertenze se ukáže s časovým odstupem, zatímco nežádoucí účinky a potenciálně škodlivé interakce s jinými léky, kterých většinou pacienti ve vyšším věku užívají více, se mohou projevit rychle. Proto obzvláště u velmi starých pacientů s limitovaným přežíváním je nutné pečlivě zvážit rizika a benefity farmakoterapie [1]. Změna životního stylu, zvýšení fyzické aktivity, cílené hubnutí u obézních pacientů, restrikce příjmu soli patří do léčby hypertenze všech věkových skupin. Lehce ovlivnitelným faktorem je právě konzumace soli. Starší pacienti kvůli oslabení chuťové percepce mohou konzumovat soli více. Antihypertenzní efekt restrikce soli progresivně narůstá s věkem, i když jasné důkazy pro tuto restrikci chybí [2].
Frailty – křehkost starších pacientů
Biologický věk nemusí korelovat s věkem kalendářním. Křehkost je definována jako klinicky rozeznatelný stav zvýšené zranitelnosti daný věkem vycházející z poklesu rezerv a poklesu funkcí napříč několika orgánovými systémy, zejména snížená schopnost vypořádat se s každodenními a akutními stresory [3]. Je snaha křehkost nějakým způsobem objektivizovat (tab. 1). Fried et al popisují pět kritérií křehkosti indikující kompromitovanou energetickou zásobu jedince, a to: slabá síla stisku, pocit únavy, pomalá chůze, nízká fyzická aktivita a v neposlední řadě nechtěný úbytek na váze. Častěji se s křehkostí setkáváme u starších žen, je spojena i s nižším socioekonomickým statusem. Významně k rizikovosti přispívají chronická onemocnění a kognitivní deficit. Křehcí staří pacienti mají vysoké riziko pádů, vytvoření závislosti na ošetřovatelské a pečovatelské službě, hospitalizace, mortality.
1. Linda Fried/Johnson Hopkins Frailty Criteria. 
Izolovaná systolická hypertenze
Systolický tlak stoupá a diastolický tlak klesá po dosažení 60. roku života jak u normotenzních, tak i u neléčených hypertenzních subjektů, potvrzují to data z Framingham Heart Study a z National Health and Nutrition Examination Survey [4,5]. Izolovaná systolická hypertenze (ISH) je zodpovědná za 60 – 80 % hypertenze u starších pacientů. Zvýšení pulzního tlaku je primárně dané ztrátou arteriální poddajnosti. ISH je spojena s 2–4násobným nárůstem rizika akutního infarktu myokardu (AIM), hypertrofie levé komory, renální insuficience, cévní mozkové příhody (CMP) a KV mortality [6]. ISH je nejčastější příčinou diastolického srdečního selhání (SS). Při terapii starších pacientů s ISH nejsou jasná data vyjadřující se k diastolickému TK, který ještě může být tolerovaný. Epidemiologické studie ukazují nižší mortalitu neboli lepší přežívání u velmi starých pacientů, tedy nad 80 let věku, spojenou s vyššími hladinami TK. Tento závěr může být zkreslen faktem, že pacienti s významnými komorbiditami mívají často nižší hodnoty TK. Takže nárůst mortality při nižších hodnotách diastolického a systolického TK reflektuje více celkově špatný zdravotní stav pacientů nežli vedlejší účinek aktivní antihypertenzní terapie, jak ukazuje metaanalýza sedmi randomizovaných klinických studií, a tedy že při nižších hodnotách TK významněji stoupá mortalita nekardiovaskulární a že pacienti kontrolovaní antihypertenzní terapií ve srovnání s pacienty bez antihypertenzní terapie mají při stejných hodnotách diastolického TK mortalitu nižší. Nicméně je jasné, že KV příhody mohou nastat, pokud diastolický TK poklesne pod hodnotu nutnou k zachování dostatečné perfuze vitálních orgánů, zejména srdce. Ve studii INVEST byl pozorován nárůst incidence AIM při poklesu diastolického TK < 70 mm Hg, a to až 2,5násobně při dalším poklesu < 60 mm Hg. Ve studii SHEP taktéž narostl počet KV příhod při poklesu diastolického TK < 60 mm Hg. Studie Rotterdam popisuje nárůst CMP při poklesu < 65 mm Hg. Jeví se být tedy rozumné nesnižovat diastolický TK antihypertenzní terapií < 60 Hg, resp. < 65 mm Hg u pacientů s anamnézou ischemické choroby srdeční (ICHS) nebo pod vyšší hodnoty diastolického TK, pokud při nižších jsou symptomy, které by mohly být připsány hypoperfuzi [7].
Ortostatická hypotenze
Významným limitujícím faktorem užití antihypertenzní terapie u starších pacientů je právě ortostatická hypotenze. Celkem 20 % starších pacientů s ISH trpí ortostatickou a postprandiální hypotenzí. Tito pacienti jsou mnohem více náchylní k pádům [8]. Antihypertenzní terapie u starších pacientů je spojena s vyšším rizikem fraktury kosti stehenní. Proto je nutné měřit TK v sedě i ve stoje před zahájením antihypertenzní terapie i v průběhu sledování. Ortostatická hypotenze je definována určitým poklesem v TK a symptomy mozkové hypoperfuze. Farmakoterapii zahajujeme malými dávkami antihypertenziv, abychom se co nejvíce vyhnuli nežádoucím vedlejším účinkům. Léčbu titrujeme pomalu. Starší pacienti mohou mít zpomalenou odezvu baroreceptorů, parasympatického nervového systému a mozkové autoregulace. Krevní tlak, s výjimkou urgentních hypertenzních stavů, by měl proto být snižován v průběhu několika týdnů až měsíců, abychom minimalizovali riziko ischemických potíží.
Studie HYVET
Do roku 2008 byla doporučení k farmakoterapii hypertenze velmi starých osob ještě více opatrná, než je tomu dnes. Studie HYVET (HYpertension in Very Elderly Trial) představuje první prospektivní dvojitě zaslepenou randomizovanou studii, do které byli zařazeni jen pacienti starší 80 let života, s cílem prokázat riziko či prospěch farmakoterapie hypertenze i v této věkové skupině. Vstupními kritérii byly tedy věk > 80 let, systolický TK v sedě 160–199 mm Hg (v průměru dvě měření na dvou návštěvách jeden měsíc po sobě), dále diastolický TK 90–109 mm Hg, posléze byli zařazováni i pacienty s izolovanou systolickou hypertenzí [9]. Studie zahrnovala 3 845 pacientů průměrného věku 83,6 let. Průměrný TK před randomizací byl 173/91 mm Hg. Jedna větev dostala placebo, druhá indapamid. Pokud nebylo dosaženo cílových hodnot TK 150/ 80 mm Hg, byl přidán perindopril. Po mediánu 1,8 let terapie byla studie přerušena nezávislou etickou komisí. Byl totiž zjištěn statisticky signifikantní rozdíl v kombinovaném cíli, v celkové mortalitě a ve výskytu fatálních CMP (graf 4, 5). Téměř signifikantní byla redukce všech CMP a incidence SS. Celkově byla terapie pacienty velmi dobře tolerována. Tato studie podporuje cílový tlak 150/80 mm Hg u pacientů s věkem > 80 let. Významnou limitací této studie ale je, že populace pacientů zařazená do HYVET byla obecně zdravější, než je průměrná populace v tomto věku. Ze studie byli vyloučeni pacienti s demencí, pacienti vyžadující i částečnou ošetřovatelskou péči, zahrnuti byli zejména pacienti v primární prevenci, tedy bez anamnézy AIM a bez anamnézy CMP. Podstudie HYVET-cog sledovala vztah kognitivních funkcí a výskytu demence a ukázalo se, že aktivní antihypertenzní terapie má pozitivní vliv, ale výsledky nebyly statisticky významné, zřejmě kvůli předčasnému ukončení studie.
4. Studie HYVET. Snížení celkové mortality při aktivní antihypertenzní terapii. 
5. Studie HYVET. Snížení fatálních cévních mozkových příhod aktivní hypertenzní terapií. 
Studie SPRINT
Studie SPRINT (Systolic Pressure Intervention Trial) sledovala rozdíl mezi více a méně intenzivním snižováním TK [10]. Podstudie SPRINT Senior zahrnula více než 2 600 ambulantních pacientů nad 75 let, rozdělila je na tři skupiny podle fraility indexu – fit, méně fit a křehké pacienty. Po 3,1 roku sledování byly KV endopointy i celková mortalita signifikantně nižší ve skupině s intenzivnějším snižováním systolického TK (tedy < 120 mm Hg) nežli ve skupině s mírnějším snižováním TK (cílový TK < 140 mm Hg). Nicméně starší pacienti v intenzivněji léčené větvi měli více epizod hypotenzí, synkop, elektrolytových abnormalit a byla u nich významnější progrese renální insuficience.
Volba antihypertenziva
V terapii hypertenze starších osob jsou doporučovány jako léky první volby tři skupiny antihypertenziv, a to dlouhodobě působící blokátory kalciových kanálů, ACE inhibitory (ACEI) nebo AT1 blokátory a tiazidová diuretika [11]. Dlouhodobě působící dihydropyridiny a tiazidová diuretika jsou preferovány u starších pacientů, protože mají větší efekt ve snižování TK [12,13].
V případě nutnosti přidání druhého antihypertenziva, na základě ACCOMPLISH trial, by byla vhodná kombinace ACEI a kalciového blokátoru. JNC-8 (eight Joint National Committee) mezi třemi hlavními skupinami antihypertenziv nemá žádnou preferenci jak pro monoterapii, tak pro kombinační terapii. ESH/ ESC doporučuje zahájení terapie dlouhodobě působícím kalciovým blokátorem nebo thiazidovým diuretikem a kombinační terapie může být libovolná. Pokud má pacient současnou ICHS či SS, je lékem prvé volby ACEI.
Aktuálně platná doporučení ESH/ESC z roku 2013
U starších hypertoniků se systolickým TK ≥ 160 mm Hg je doporučováno snižovat TK k 150–140 mm Hg. U pacientů mladších 80 let, kteří jsou fit, může být zvážen cílový TK < 140 mm Hg. Cílový diastolický TK < 90 mm Hg je vždy doporučován, vyjma pacientů s diabetes mellitus, pro které je doporučován cílový diastolický TK < 85 mm Hg, ale mělo by být zváženo, že i hodnoty 80–85 mm Hg diastolického TK jsou bezpečné a dobře tolerované. Pokračování v dobře tolerované antihypertenzní terapii má být zváženo, pokud pacient dosáhne 80 let. U starších pacientů s anamnézou tranzitorní ischemické ataky (TIA) nebo CMP má být cílový TK o něco vyšší. Jsou doporučovány všechna antihypertenziva; diuretika a kalciové blokátory by měly být preferovány u izolované systolické hypertenze, jinak se zohledňují pacientovy komorbidity, zejména SS a ICHS. U pacientů starších 80 let s iniciálním TK ≥ 160 mm Hg je doporučeno snižovat TK k 150–140 mm Hg, pokud jsou v dobré fyzické a mentální kondici. U křehkých starých pacientů je doporučováno ponechat rozhodnutí stran antihypertenzní terapie na ošetřujícím lékaři na základě klinického efektu terapie (tab. 2).
2. Strategie antihypertenzní léčby u starších osob dle platných guidelines. 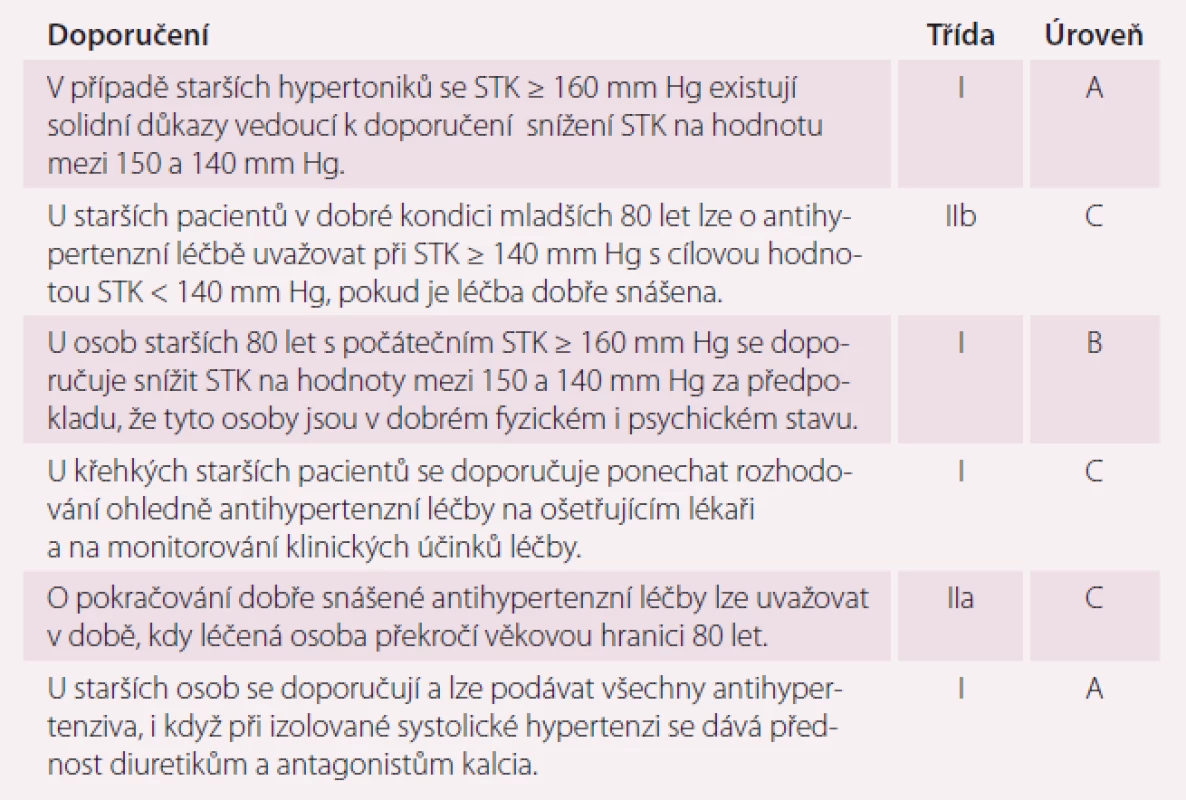
Farmakoterapie pacientů starších 90 let konsekutivně vyšetřených ve FN Brno
Na našem pracovišti jsme se rozhodli zhodnotit reálnou farmakoterapii pacientů starších 90 let, tedy skupiny extrémně starých pacientů, na které se dosavadní studie zaměřují minimálně. V pilotním souboru 200 pacientů byla prevalence hypertenze 95 %. Soubor má 68% zastoupení žen, 45 % pacientů mělo anamnézu ICHS, 36 % chronické renální insuficience, 19 % diabetes mellitus 2. typu a 15 % CMP. Hypertenze byla léčena jedním antihypertenzivem v 17 % případů, dvojkombinací antihypertenziv ve 30 %, trojkombinací v 28 % a v 7 % až čtyřkombinací antihypertenziv. Celkem 18 % pacientů bylo bez antihypertenzní medikace. Najčastěji zastoupeným antihypertenzivem byl inhibitor angiotenzin konvertujícího enzymu, bylo užito v 68 % případů, následovaly betablokátory, které byly užity ve 49 %, v těsném závěsu diuretika ve 48 %. Nejpřekvapivějším je velmi nízké použití kalciových blokátorů, které jsou pro starší populaci doporučovány, byly zastoupeny pouze v 18 %. Limitací této práce je retrospektivní analýza dat. Zajímavou informací by bylo zejména vyhodnocení frailty indexu u těchto pacientů. V roce 2017 bychom chtěli publikovat data z většího souboru pacientů se zaměřením i na celkovou farmakoterapii této skupiny pacientů nejen v závislosti na hypertenzi, a to zejména na možné vzájemné interakce jednotlivých léčiv u velmi starých pacientů.
Závěr
Prevalence hypertenze v starší populaci je velmi vysoká, často se vyskytuje izolovaná systolická hypertenze. Ke snížení TK by se nejdříve měla zkusit změna životního stylu, zejména omezení soli. Vymezit by se měli pacienti s ortostatickou hypotenzí pro velmi vysoké riziko pádů. Při nedostatečném snížení krevního tlaku by se měla zahájit antihypertenzní terapie. Iniciální použitá dávka antihypertenziva by měla být nižší než u mladších jedinců a měla by se titrovat velmi opatrně a pozvolna.
Otázkou zůstává, zda antihypertenzní terapie bude prospěšnou i u extrémně starých pacientů, tedy starších 90 let, a obzvláště zda bude prospěšná u křehké kohorty starých pacientů, zejména vyžadujících ošetřovatelskou péči. Žádoucí je další výzkum objasňující pozitiva z aktivní terapie, definující ideální TK a ozřejmující terapii, která by zároveň nejlépe ochránila kognitivní funkce.
Doručeno do redakce: 1. 9. 2016
Přijato po recenzi: 21. 11. 2016
MUDr. Mária Holická
www.fnbrno.cz
maria.holicka@gmail.com
Sources
1. Peters R, Beckett N, McCormack T et al. Treating hypertension in the very elderly-benefits, risks, and future directions, a focus on the hypertension in the very elderly trial. Eur Heart J 2014; 35(26): 1712 – 1718. doi: 10.1093/ eurheartj/ eht464.
2. Appel LJ, Espeland MA, Easter L et al. Effects of reduced sodium intake on hypertension control in older individuals: results from the Trial of Nonpharmacologic Interventions in the Elderly (TONE). Arch Intern Med 2001; 161(5): 685 – 693.
3. Xue QL. The frailty syndrome: definition and natural history. Clin Geriatr Med 2011; 27(1): 1 – 15. doi: 10.1016/ j.cger.2010.08.009.
4. Franklin SS, Gustin W 4th, Wong ND et al. Hemodynamic patterns of age-related changes in blood pressure. The Framingham Heart Study. Circulation 1997; 96(1): 308 – 315.
5. Franklin SS, Jacobs MJ, Wong ND et al. Predominance of isolated systolic hypertension among middleaged and elderly US hypertensives: Analysis based on National Health and Nutrition Examination Survey (NHANES) III. Hypertension 2001; 37(3): 869 – 874.
6. Young JH, Klag MJ, Muntner P et al. Blood pressure and decline in kidney function: findings from the Systolic Hypertension in the Elderly Program (SHEP). J Am Soc Nephrol 2002; 13(11): 2776 – 2782.
7. Messerli FH, Mancia G, Conti CR et al. Dogma disputed: can aggressively lowering blood pressure in hypertensive patients with coronary artery disease be dangerous? Ann Intern Med 2006; 144(12): 884 – 893.
8. Vanhanen H, Thijs L, Birkenhäger W et al. Associations of orthostatic blood pressure fall in older patients with isolated systolic hypertension. Syst-Eur Investigators. J Hypertens 1996 : 14(8): 943 – 949.
9. Beckett NS, Peters R, Fletcher AE et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358(18): 1887 – 1898. doi: 10.1056/ NEJMoa0801369.
10. Williamson JD, Supiano MA, Applegate WB et al. Intensive vs standard blood pressure control and cardiovascular disease outcomes in adults aged ≥ 75 years: a randomized clinical trial. JAMA 2016; 315(24): 2673 – 2682. doi: 10.1001/ jama.2016.7050.
11. James PA, Oparil S, Carter BL et al. 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA 2014; 311(5): 507 – 520. doi: 10.1001/ jama.2013.284427.
12. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ ESC Guidelines for the management of arterial hypertension: the Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013; 34(28): 2159 – 2219. doi: 10.1093/ eurheartj/ eht151.
13. Filipovský J, Widimský J jr., Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Hypertenze a kardiovaskulární prevence 2012; 3 : 1 – 16.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2016 Issue 4-
All articles in this issue
-
Comment on ESC/CSC Guidelines
Diagnosis of heart failure -
Comment on ESC/CSC Guidelines
Heart failure pharmacotherapy -
Comment on ESC/ CSC Guidelines
Heart rhythm disorders and comorbidities -
Comments on ESC/ CSC Guidelines
Acute heart failure - Long-term left ventricular assist devices in heart failure treatment
- MicroRNA in cardiology – review for clinical practice
- Application of molecular diagnostics of cardiomyopathies in paediatric practice
- Iron and atherosclerosis
- Treatment of hypertension in older patients
- Dual inhibition of the angiotensin receptor and neprilysin – revolutionary principle of treatment of chronic heart failure with reduced left ventricular ejection fraction
- Lipertance® – two problems, one solution
-
Comment on ESC/CSC Guidelines
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Long-term left ventricular assist devices in heart failure treatment
-
Comment on ESC/CSC Guidelines
Diagnosis of heart failure - Treatment of hypertension in older patients
- Lipertance® – two problems, one solution
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

