-
Medical journals
- Career
Predikce a prevence aterosklerózy a personalizovaná léčba dyslipidemií
Authors: R. Češka; M. Prusíková; M. Šnejdrlová
Authors‘ workplace: Centrum preventivní kardiologie, III. interní klinika 1. LF UK a VFN, Praha
Published in: Kardiol Rev Int Med 2011, 13(2): 81-86
Overview
Ateroskleróza stojí v pozadí pandemie kardiovaskulárních onemocnění na celém světě. Je to proces, který se vyvíjí asymptomaticky od dětského věku a projeví se ve věku středním či vyšším klinickou manifestací, jako jsou např. infarkt myokardu, cévní mozková příhoda nebo klinicky zřejmé postižení dalších velkých cév. Jak aterosklerózu včas predikovat, současně jí předcházet a samozřejmě také včas léčit? To jsou základní úkoly preventivní kardiologie. V tomto sdělení se zaměříme na tři oblasti: 1) rizikové faktory, 2) diagnostiku subklinické aterosklerózy, 3) diagnostiku a léčbu hyperlipoproteinemií a dyslipidemií jako jednoho z nejvýznamnějších rizikových faktorů aterosklerózy. Současná medicína se opírá o několik základních pilířů. V nejširší rovině můžeme hovořit především o medicíně založené na důkazech. Ta pak je často podkladem pro obecná doporučení, která jsou platná pro celou populaci nebo alespoň pro skupinu osob se stejnou diagnózou, nemocí či syndromem. Na druhé straně by mohla taková doporučení vést ke zjednodušujícím řešením typu „one size fits all“, a proto se rozvíjí i druhý pól problému: medicína šitá na míru, „tailored medicine“ nebo také personalizovaná medicína, která maximálně přihlíží ke zvláštnostem každého nemocného. Ve skutečnosti je potom opravdu kvalitní přístup charakterizován propojením obecného s individuálním. V předloženém sdělení se pokusíme nastínit tento komplexní přístup na příkladu aterogeneze a prevence kardiovaskulárních onemocnění.
Klíčová slova:
ateroskleróza – rizikové faktory – hyperlipoproteinemie – dyslipidemie – statiny – niacin – fibrátyÚvod
Ateroskleróza není, jak by se mohlo zdát, onemocněním posledních dvou století. Aterosklerotické změny byly dokumentovány už na egyptských mumiích z 15. století před Kristem, a dokonce CT vyšetření „ledového muže“ (kompletně zachovalé tělo v ledovci v Jižním Tyrolsku) prokázalo postižení karotid i s kalcifikacemi. Název ateroskleróza je spojením řeckého „athera“, což je označení ovesné kaše (tento termín použil Celsus před dvěma tisíci let jako atherom – tukový tumor), a latinského „skleros“, tvrdý. Snad posledním pohledem do historie nechť je konstatování, že jedním z prvních, kdo se začal aterosklerotickými změnami zabývat a podrobněji je sledovat, byl Leonardo da Vinci.
Ateroskleróza a její rizikové faktory představují jeden z nejvýznamnějších zdravotních problémů západní civilizace. Pohled na aterosklerózu, na kterou se po dlouhá léta pohlíželo jako na mechanický děj charakterizovaný prostým hromaděním tuků (posléze s inkrustací kalciem), se v posledních letech významně změnil. V současné době je ateroskleróza vnímána jako imunitně zánětlivý (reparativní?) proces, který je odpovědí na poškození intimy. Přestože se zdá, že tento pohled je zcela nový, nemůžeme upřít prioritu v podobných přístupech k problematice aterogeneze dokonce už prvním, kteří se touto problematikou zabývali. Rokitanský již v roce 1855 doplnil původní představu aterogeneze – depozity fibrinu se sekundární akumulací lipidů ve stěně cévní, účastí „subklinických trombů“ v mechanizmu progrese onemocnění. Virchow potom v roce 1856 považoval za hlavní mechanizmus aterogeneze akumulaci lipidů. Také on však předpokládal, že prvním impulzem k rozvoji aterosklerózy je poranění endotelu s následnou zánětlivou odpovědí.
Aterogeneze
Rozvoj aterosklerózy bychom rádi zdokumentovali dvěma obrázky s krátkým komentářem. Na prvním z nich je prezentována aterogeneze od narození po dospělost, nebo, chceme-li, od infiltrace pěnových buněk po komplikovanou, aterotrombotickou lézi, která je příčinou akutní koronární příhody či jiné fatální komplikace. Filozofickým poselstvím tohoto obrázku je fakt, že aterosklerózu musíme (měli bychom) diagnostikovat především včas, rozhodně dříve než dojde k manifestaci komplikací. A samozřejmě nejen diagnostikovat, ale i léčit. Tedy diagnostika, prevence a léčba aterosklerózy už od dětského věku (obr. 1)!
Obr. 1. Aterogeneze. Podle [10]. ![Obr. 1. Aterogeneze. Podle [10].](https://pl-master.mdcdn.cz/media/image/269545285fe478923f0376055dfdcb45.jpg?version=1537793079)
Druhý obrázek potom dokumentuje tradiční starší a současný model aterosklerózy. Ateroskleróza totiž nemusí vůbec obtulovat cévní lumen. Velmi často se může aterosklerotická léze vyvíjet ve stěně. To pak vůbec neznamená, že taková léze není pro nemocného nebezpečná a že bychom ji neměli nějakým způsobem ovlivňovat. Z klinického hlediska je velmi podstatný fakt to, že taková intramurální léze se nezobrazí při angiografickém vyšetření a diagnostikujeme ji pouze při použití intrakoronárního ultrazvuku (jistě i dalších specializovaných, ale běžnému klinickému využití vzdálených metod) (obr. 2).
Obr. 2. Ateroskleróza: tradiční vs současný model. 
Odhad kardiovaskulárního rizika: Rizikové faktory
K odhadu kardiovaskulárního rizika, rizika aterosklerózy můžeme použít především analýzu rizikových faktorů (RF). RF je možno dělit z několika hledisek, nejobvyklejší je dělení na RF neovlivnitelné a ovlivnitelné (tab. 1).
Table 1. Rizikové faktory aterosklerózy. 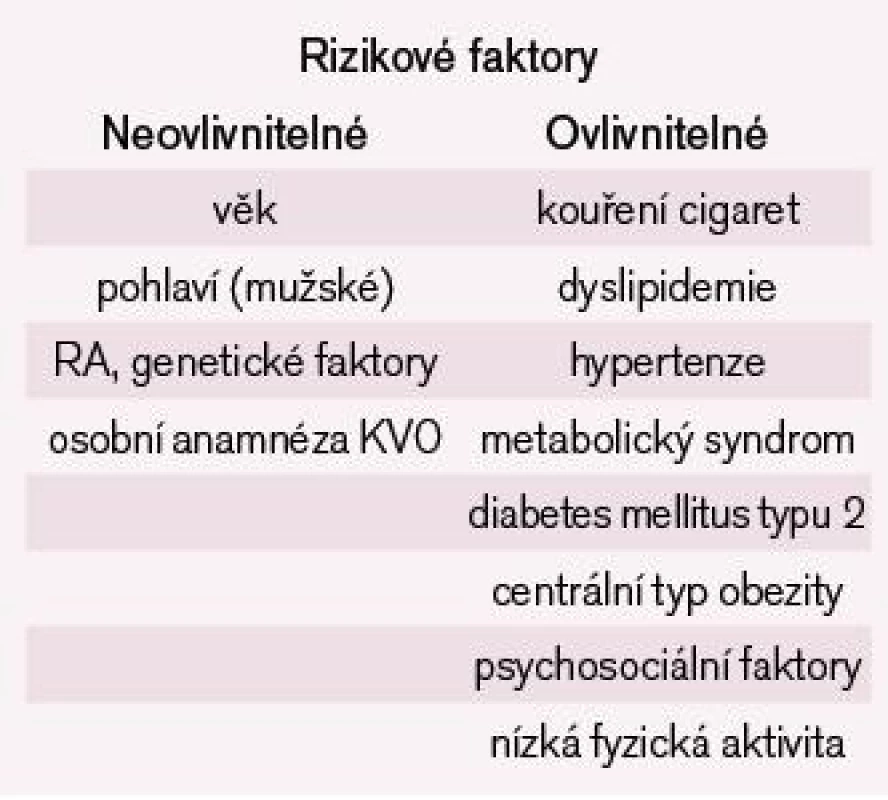
Nelze na tomto místě rozebírat jednotlivé faktory, zmíníme se pouze o některých.
Neovlivnitelné rizikové faktory
Mezi neovlivnitelné RF aterosklerózy patří věk, pohlaví a faktory genetické. Někteří autoři řadí do této skupiny i faktory rasové, vycházející především ze studií v USA. Otázky rasy a rozvoje aterosklerózy však nejsou jednoznačně vyřešeny, lze někdy jen velmi těžko odlišit interferenci vlivu prostředí s vrozenou dispozicí u různých skupin obyvatel. Podle některých údajů se zdá, že černoši mají vyšší riziko rozvoje ICHS než běloši. Naopak hispánci (obyvatelé španělského původu v USA) mají navzdory vysoké prevalenci hypertenze a obezity riziko ICHS nižší. RF aterosklerózy v jakékoli lokalizaci je pak již její dřívější manifestace kdekoli v cévním řečišti.
Ateroskleróza má jistě i významný genetický podklad. Některé polymorfizmy jsou spojeny s předčasnou manifestací aterosklerózy (příkladem může být např. izoforma E4 apolipoproteinu E). Kandidátních genů podílejících se na rozvoji KVO jsou desítky a možná stovky. Jejich konkrétní podíl na aterogenezi se však bude postupně upřesňovat.
Za pozitivní rodinnou anamnézu z hlediska předčasné aterosklerózy považujeme výskyt infarktu myokardu nebo náhlé smrti u otce nebo prvostupňového mužského příbuzného ve věku nižším než 55 let. U matky a prvostupňových příbuzných ženského pohlaví je věkovou hranicí 65 let.
Významným rizikem pro aterosklerózu v jakékoli lokalizaci je pak manifestace aterosklerózy kdekoli v cévním řečišti. Zde pak hovoříme o sekundární prevenci KVO.
Ovlivnitelné rizikové faktory
Hyperlipoproteinemie (HLP) – v současné době považujeme za rizikové jak zvýšení celkového a LDL cholesterolu, tak snížení HDL cholesterolu, hypertriglyceridemii i změnu velikosti LDL částic. Právě s ohledem na snížení HDL jako významný RF se používá modernější a komplexnější termín dyslipoproteinemie (DLP).
Kouření cigaret výrazně zvyšuje výskyt ICHS i úmrtnost na kardiovaskulární onemocnění. Kouření cigaret s nižším obsahem nikotinu riziko nesnižuje.
Arteriální hypertenze nad 140/90 mmHg je považována za jeden ze tří nejdůležitějších rizikových faktorů kardiovaskulárních onemocnění.
Diabetes mellitus (především diabetes mellitus typu 2), inzulinová resistence a hyperinzulinizmus i porušená glukózová tolerance jsou spojeny s předčasnou manifestací aterosklerózy.
Očekávaná délka života je vyšší při BMI v rozmezí 20–25. Obezita je jednak precipitujícím faktorem pro manifestaci dalších důležitých rizikových faktorů (hypertenze, hyperlipidemie s nízkým HDL cholesterolem, NIDDM), jednak je samostatným nezávislým rizikovým faktorem ICHS. V tomto směru je důležitá distribuce tuku – typ obezity s velkým množstvím abdominálního tuku. Právě viscerální tuk představuje samostatné KV riziko.
U některých nemocných se často vyskytuje kombinace HLP, inzulinové resistence (u DM2T), hypertenze a obezity centrálního typu nazývaná plurimetabolickým syndromem. Typickou odchylkou lipidového metabolizmu je tzv. aterogenní lipoproteinový typ (atherogenic lipoprotein phenotype – ALP) – vysoké triglyceridy, nízký HDL cholesterol, velké procento malých denzních LDL partikulí.
V současné době je věnována velká pozornost tzv. „emerging“, moderním rizikovým faktorům. Z nich je největší zájem věnován lipoproteinu(a) – Lp(a), hsCRP a v poslední době také Lp-PLA, nový marker stability plátu.
Globální KV riziko a jeho odhad
Z praktického hlediska je důležité to, že se obvykle setkáváme s nemocným, který má jen lehce zvýšené nebo hraniční hodnoty jednotlivých RF. Jak se pak orientovat v rozhodování o agresivitě diagnostického postupu i léčby? K tomuto účelu bylo připraveno několik modelů k výpočtu KV rizika, z nich nejrozšířenější jsou Framinghamské tabulky, projekt SCORE a PROCAM skóre, které naleznete např. na www.athero.cz. V ČR a v Evropě vůbec jsou nejrozšířenější tabulky SCORE. Nebudeme podceňovat čtenáře, který jistě má několikeré tabulky SCORE ve své ordinaci (pracovně) a pracuje s nimi každý den, a budeme se věnovat problematice další.
K posouzení významu i reziduálního rizika u nemocných s centrální obezitou či metabolickým syndromem můžeme využít relativně jednoduché a ekonomicky nenáročné metody vyšetření (resp. vypočtení) tzv. aterogenního indexu plazmy AIP. Tento parametr, který je uveden jako logaritmus poměru (TG/HDL-C), charakterizuje jak kvalitativní zastoupení jednotlivých tříd lipoproteinů, tak frakční esterifikační rychlost cholesterolu FER. Především však podle výsledků celé řady studií je velmi dobrým markerem k odhadu KV rizika zejména u nemocných, jejichž hlavní lipoproteinovou odchylkou není dramatická elevace LDL-C. A to jsou často právě pacienti s obezitou či metabolickým syndromem, a právě u nich bychom měli AIP vyšetřovat častěji (je možno využít jednoduché tabulky podobné tabulkám SCORE nebo můžeme využít kalkulátoru dostupného na www. athero.cz) (obr. 3, 4).
Obr. 3. Riziko podle AIP. Podle [11]. ![Obr. 3. Riziko podle AIP. Podle [11].](https://pl-master.mdcdn.cz/media/image/721a20e3ad4cce7638513b826cb9f680.jpg?version=1537794588)
Obr. 4. Webová aplikace výpočtu AIP na www athero.cz. 
Subklinická ateroskleróza
V současné době se stále častěji setkáváme s termínem subklinická ateroskleróza a její diagnostikou (nebo dokonce léčbou?). Tento termín není nový a dříve se o něm hovořilo při náhodných nálezech kalcifikací v oblouku aorty nebo abdominální aorty. V současné době však tento termín sám získává novou náplň ve výsledcích vyšetření, jako jsou vyšetření intimomediální tloušťky (IMT) ultrazvukem na karotických tepnách, vyšetření kotníkových tlaků, ale i sofistikovanější a také mnohem nákladnější vyšetření, jako jsou CT vyšetření kalciového skóre nebo MR angio vyšetření. Problémem zůstává, že dosud navrhované algoritmy založené na výsledcích těchto metod byly vždy spíše kritizovány, než přijímány jako pomoc při složitém rozhodovacím postupu u nemocných v hraničním riziku. Na druhé straně nelze před těmito moderními metodami zavírat oči a spíše musíme čekat na rozhodnutí mezinárodních i národních autorit, jak se k výsledkům (které jsou dosud akceptovány spíše v rámci skupiny v klinické studii než u konkrétního jednotlivce) postavit a zda je začít více využívat i při rozhodování např. o agresivitě hypolipidemické nebo antihypertenzní léčby.
Asi nejjednodušším a do skutečně každodenní praxe snadno aplikovatelným vyšetřením je vyšetření kotníkových tlaků (ankle-brachial index – ABI). Vyšetření může provádět vyškolená zdravotní sestra. Výsledek je přitom velmi přínosný. Zejména nemocní s významným snížením hodnot mají velmi vysoké riziko KV příhody (obr. 5).
Obr. 5. ABI v Edinburghské studii. Podle [12]. ![Obr. 5. ABI v Edinburghské studii. Podle [12].](https://pl-master.mdcdn.cz/media/image/ec4ff17fd73e774ada59c8e84df22621.jpg?version=1537797504)
Velkou popularitu si získalo zejména v USA a v Kanadě vyšetření kalcifikací na CT koronárních tepen. Výsledky studie MESA, které jsou uvedeny v tab. 2 i demonstrovány na obr. 6, vypadají velmi přesvědčivě. Byly také podkladem pro vytvoření speciálních algoritmů pro diagnostiku subklinické aterosklerózy. To ale na druhé straně vůbec neznamená, že by bylo vyšetření kalciového skóre plně akceptováno obecně. Není přesně jasné, jak postupovat u nemocných, kteří mají jen hraniční zvýšení kalciového skóre. Zcela se zanedbává radiační zátěž (která rozhodně není zanedbatelná). Širší využití kalciového skóre odmítal i předseda americké kardiologické společnosti profesor Steve Nissen, který dokonce hovořil o autorech doporučení jako o „sebepropagátorech“, kteří nerespektují vědecké principy a jejichž názory povedou spíše ke „zmatení“ veřejnosti i lékařů. Takže se vlastně nezlobme na naše radiology, kteří z řady (především kapacitních a ekonomických) důvodů toto vyšetření neprovádějí, i když software pro kalciové skóre mají všechna česká modernější CT. Možná se opravdu vyplatí počkat.
Table 2. Koronární Ca jako prediktor koronárních příhod: MESA. 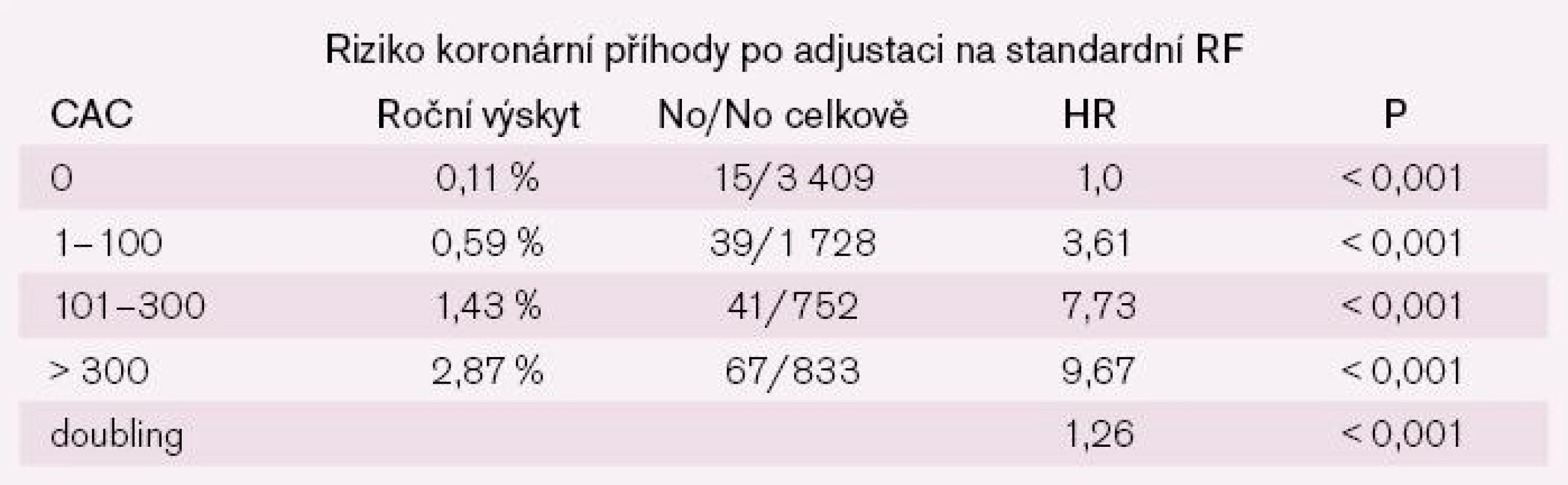
Obr. 6. Koronární Ca jako prediktor koronárních příhod: MESA. Podle [13]. ![Obr. 6. Koronární Ca jako prediktor koronárních příhod: MESA. Podle [13].](https://pl-master.mdcdn.cz/media/image/20fddb53324e164f8111438fa413ccc9.jpg?version=1537792895)
Další metoda, metoda šíření pulzové vlny (PWV), je metodou experimentální, využívá se zatím převážně v klinickém výzkumu. Přesto lze už dnes demonstrovat výsledky, které prokazují statisticky významně vyšší výskyt KV příhod u nemocných, kteří mají vyšší rychlost šíření pulzové vlny. To, že tento parametr závisí na rigiditě cévní stěny, a je tedy vlastně funkcí aterosklerózy, bylo opakovaně prokázáno u různých skupin nemocných (diabetiků, hypertoniků) i ve velkých epidemiologických studiích typu Framinghamské studie (obr. 7).
Obr. 7. PWV a kardiovaskulární příhody: Framingham Heart Study. Podle [14]. ![Obr. 7. PWV a kardiovaskulární příhody: Framingham Heart Study. Podle [14].](https://pl-master.mdcdn.cz/media/image/7025be5a1256d5cd3ad20354f0eba118.jpg?version=1537794559)
V klinické praxi zůstane asi stále nejrozšířenější (vedle skutečně standardního vyšetření ABI) vyšetřování IMT (intimomediální tloušťky). I to je však zatím vyšetřením spíše klinicko-experimentálním a rozhodně nelze u individuálního nemocného indikovat léčbu na základě konkrétní hodnoty IMT. Na druhé straně zejména v klinických studiích (i když i v tomto směru byly některé studie sledující změny IMT kritizovány) může být tento parametr velmi zajímavý a najde v nich využití zejména proto, že změny lze očekávat poměrně rychle po intervenci, dříve než u velkých endpointových studií.
Jak ovlivnit HLP/DLP u konkrétního nemocného?
V první řadě je třeba zhodnotit globální KV riziko konkrétního pacienta. Teprve poté analyzujeme lipidogram a se znalostí všech parametrů pak rozhodujeme o léčbě. Celkový a především pak LDL cholesterol představuje nejvýznamnější rizikový faktor i primární cíl léčby v prevenci KVO. Existují důkazy z epidemiologických i intervenčních studií, které prokazují souvislost mezi hladinou LDL-C, resp. jejím snižováním na straně jedné a výskytem KVO na straně druhé.
Především s intervenčními studiemi, ve kterých byly použity statiny, souvisí zajímavá otázka. Je profit z léčby jednoznačně vysvětlitelný ovlivněním lipidů, anebo hrají významnější roli tzv. pleiotropní účinky statinů? O kruciálním významu snižování LDL-C nás přesvědčí výsledky dosažené nefarmakologickou agresivní léčbou. LDL aferéza vede prokazatelně k regresi aterosklerózy u nemocných s familiární hypercholesterolemií. Nedávno publikovaná analýza studie POSCH (vytětí části tenkého střeva jako léčba HLP) prokázala nejen pozitivní účinky na lipidy, ale především snížení kardiovaskulární a dokonce i celkové mortality!
Výše zmíněné nemění nic na tom, že statiny jsou skutečně úžasné léky, pro jejichž užívání existuje nejvíce důkazů ve srovnání snad se všemi ostatními lékovými skupinami. A i když se občas objeví nějaká negativní zpráva o účincích statinů (poslední jsou diskuze o vzestupu výskytu diabetes mellitus typu 2 (DM2T) zejména po rosuvastatinu), je potřeba ji interpretovat objektivně a opatrně.
Statiny skutečně zvyšují rozvoj DM2T u starších nemocných nad 60 let. Mechanizmus tohoto účinku není znám, ani to, proč tento efekt nepozorujeme u nemocných mladších. Podle nedávno publikované metaanalýzy více než 91 tis. nemocných zařazených do klinických studií lze říci, že tento efekt je přítomný u většiny (téměř u všech) statinů a je závislý na tom, jak účinně statiny snižují LDL-C. Čím výraznější je efekt na LDL, tím pravděpodobnější je rozvoj DM2T. Zapamatujme si v souvislosti se statiny a diabetes číslo 9: statiny zvyšují riziko rozvoje DM2T o 9 %, poměr riziko/benefit je 1 : 9, a to je asi zásadní – podáním statinů prokazatelně zlepšujeme prognózu nemocných, snižujeme jejich riziko. Rozvoj DM2T (který je dobře kontrolovatelný) je sice nepříjemnou, ale nikoliv zásadní komplikací (tab. 3).
Table 3. Vztah mezi statiny a rozvojem diabetu. 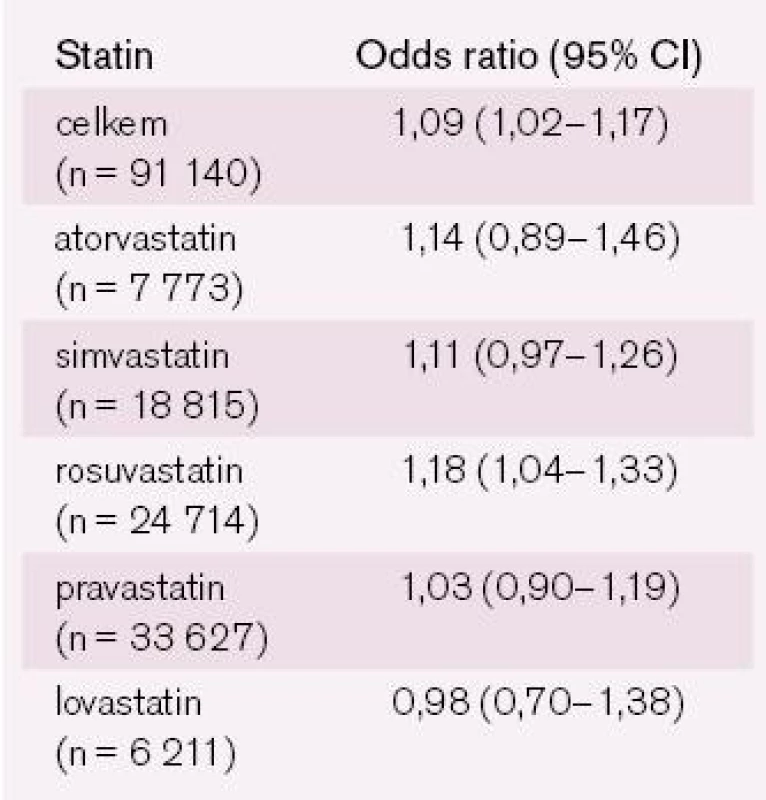
Při diskuzi o vztahu statinů a DM2T bychom neměli opomíjet ani to, že kompenzaci DM2T zhoršuje i další vynikající hypolipidemikum – niacin. Stejně jako statiny má z klinického hlediska jednoznačně pozitivní kardiovaskulární účinky navzdory vzestupu glykemie. Glykemii tedy opět kontrolujeme, ale její mírný vzestup není v žádném případě důvodem ke změně hypolipidemické terapie.
Zjistíme, že příslušný nežádoucí účinek nemá z klinického hlediska praktický význam. Pohled na v loňském roce prezentovanou analýzu statinové léčby (170 000 zařazených pacientů) je opravdu jednoznačně pozitivní, bez jakýchkoli pochybností.
Snad i proto, že problematika LDL-C se zdá být v zásadě vyřešena, statiny představují velmi účinné léky zaměřené právě na LDL a navíc máme možnost kombinační léčby (statiny se kombinují s ezetimibem, pryskyřicí a niacinem), nabývá na významu problém tzv. „reziduálního rizika“. To představuje především nízký HDL-C a zvýšené triglyceridy (TG). A zejména v oblasti HDL dochází k překotnému vývoji jak v oblasti experimentální, tak i v terapii. Z hlediska významu HDL-C dochází k přesunu od hodnocení kvantity ke kvalitě HDL částic a k hodnocení jejich schopnosti antiaterogenního působení (např. tzv. efluxní kapacity). Z hlediska farmakoterapie je nejvýznamnější uvedení kombinace niacin/laropiprant do klinické praxe. Ve vývoji je několik slibných skupin léků, které pozitivně HDL ovlivňují. Vycházejí první studie s novými inhibitory CETP (studie DEFINE s anacetrapibem), ale i se zcela novými experimentálními léky.
Jestliže jsem zmínil, že ovlivnění LDL-C je prioritním cílem léčby (a statiny jsou lékem volby, popřípadě přidáme do kombinace ezetimib) HLP, je třeba uvést i druhou, neméně podstatnou část problému: jak v praxi ovlivnit reziduální riziko.
Samozřejmě že velká pozornost je věnována zvýšení HDL-C. Nejúčinněji ze všech současných léků zvyšuje HDL-C niacin. Niacin je lékem velmi tradičním, jako hypolipidemikum je užíván již více než půl století. Niacin má i přesvědčivá data. Zvyšuje HDL-C o 20–30 % velmi konzistentně ve všech studiích a stařičký Coronary Drug Project pak přináší pozitivní data z hlediska mortality, KV příhod (IM, CMP), i redukce potřeby kardiovaskulární chirurgie. Jediným, zásadním problémem a limitací podávání niacinu byl dosud především vysoký výskyt nežádoucích účinků, zejména flushe – zrudnutí a svědění obličeje a někdy celé horní části těla. Po několika týdnech léčby flush, který se vyskytuje u nižšího procenta nemocných, prakticky vymizí. Neměli bychom zapomínat na to, že niacin ovlivňuje nejen HDL-C, ale významně snižuje TG (o 20–30 %) i LDL-C (cca o 20 %). Navíc snižuje i koncentraci Lp(a). Není proto divu, že studie s niacinem (i když bohužel menší, zahrnující pouze několik set nemocných) vycházejí až neuvěřitelně dobře. Snížení výskytu příhod o více než 60 % není výjimkou! Je proto dobře, že na náš trh byl nedávno uveden přípravek Tredaptive, kombinace niacinu s laropiprantem. Laropiprant je látka, která je z hlediska lipidů zcela neutrální. Blokuje však tzv. receptor pro flush. Kombinace niacinu s laropiprantem tak zajišťuje výrazné omezení nežádoucích účinků, které dosud limitovaly široké využití niacinu v klinické praxi.
Účinky niacinu na lipidy a tzv. „pravidlo 20 %“ – niacin snižuje LDL-C, triglyceridy a zvyšuje HDL-C v průměru o 20 % – dokumentuje obr. 8.
Obr. 8. Lipidové účinky niacinu. Podle [15]. ![Obr. 8. Lipidové účinky niacinu. Podle [15].](https://pl-master.mdcdn.cz/media/image/3d0721f287ca01311d9bf70aec30b2e8.jpg?version=1537793568)
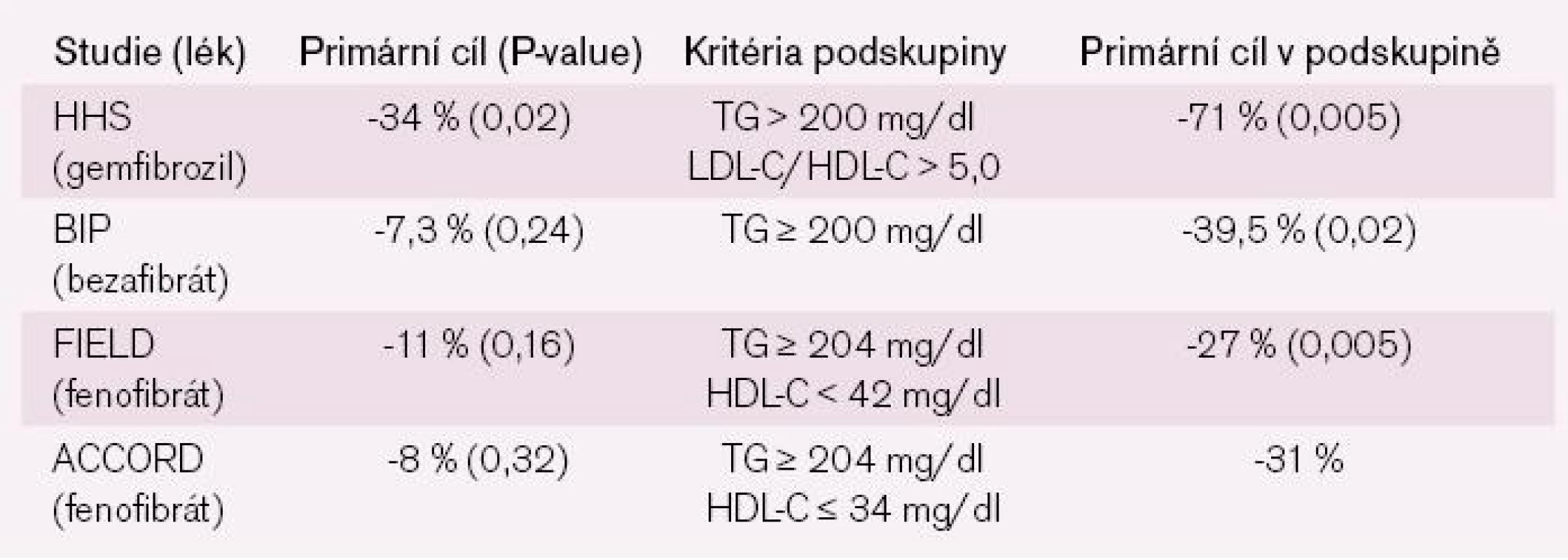
Také fibráty je možno využít ke snížení reziduálního rizika, zejména u nemocných s hypertriglyceridemií. To, že léčba nemocných s hypertriglyceridemií fibráty snižuje KV riziko, je prokázáno v celé řadě studií. Podívejme se na výsledky dřívějších „ryze fibrátových“ studií, které vždy vycházely pozitivně buď pouze, nebo výrazněji pozitivně právě u nemocných s nízkým HDL-C a zvýšenými triglyceridy. Stejně dopadla i studie ACCORD, ve které byl fenofibrát kombinován se simvastatinem (tab. 4).
V léčbě HLP/DLP prostě neexistují úplně jednoduchá řešení a u nemocných s kombinací DM2T a HLP už vůbec ne. Existují skupiny nemocných, pro které důkazy máme a kteří budou mít ze specifické léčby užitek, zatímco jiní tuto léčbu nemají užívat.
Podobně jako 70 % hypertoniků potřebuje kombinační léčbu, bude její využití přibývat i v oblasti terapie HLP a DLP.
Závěr
HLP a DLP představují jeden z nejvýznamnějších RF pro KVO a platí, že jejich léčba je jedním z nejúčinnějších opatření v preventivní kardiologii. Základem terapie nemocných budou vždy nefarmakologická opatření, farmakoterapie však hraje stále větší význam. Navíc je podpořena velmi silnými důkazy, odpovídajícími plně EBM. Základním cílem léčby individuálního nemocného je v současnosti především LDL-C, pro komplexní snížení KV rizika je však třeba ovlivnit i hladiny HDL-C a TG. Tomu v terapii odpovídá stále širší uplatnění kombinační léčby. LDL-C budeme ovlivňovat statiny, v kombinaci pak s ezetimibem či niacinem. Při léčbě reziduálního rizika pak k základní terapii statinem přidáme niacin nebo fibrát. Kombinační léčba je nejen výzvou pro budoucnost, ale už v současnosti nezbytností.
Práce byla podpořena grantem IGA MZ ČR 10589-3 a Výzkumným záměrem MŠM 0021620807.
Doručeno do redakce 21. 2. 2011
Přijato po recenzi 22. 2. 2011prof. MUDr. Richard Češka, CSc.
MUDr. Martina Prusíková
MUDr. Michaela Šnejdrlová
Centrum preventivní kardiologie, III. interní klinika 1. LF UK a VFN, Praha
rcesk@lf1.cuni.cz
Sources
1. Cholesterol Treatment Trialists’ (CTT) Collaboration. Baigent C, Blackwell L, Emberson J et al. Efficacy and safety of more intensive lowering of LDL cholesterol: a metaanalysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376 : 1670–1681.
2. Heinecke J. HDL and Cardiovascular-Disease Risk – Time for a New Approach? N Engl J Med 2011; 364: 170–171.
3. Keech AC, Mitchell P, Summanen PA et al. FIELD study investigators. Effect of fenofibrate on the need for laser treatment for diabetic retinopathy (FIELD study): a randomised controlled trial. Lancet 2007; 370: 1687–1697.
4. Joy T, Hegele RA. Is raising HDL a futile strategy for atheroprotection? Nat Rev Drug Discov 2008; 7 : 143–155.
5. Brousseau ME, Schaefer EJ, Wolfe ML et al. Effects of an inhibitor of cholesteryl ester transfer protein in HDL cholesterol. N Engl J Med 2004; 350 : 1505–1515.
6. Khera AV, Cuchel M, de la Llera-Moya M et al. Cholesterol efflux capacity, high density lipoprotein function and atherosclerosis. N Engl J Med 2011; 364: 127–135.
7. Buchwald H, Varco RL, Matts JP et al. Effect of partial ileal bypass surgery on mortality and morbidity from coronary heart disease in patients with hypercholesterolemia. Report of the Program on the Surgical Control of the Hyperlipidemias (POSCH). N Engl J Med 1990; 323 : 946–955.
8. Buchwald H, Varco RL, Boen JR et al. Effective lipid modification by partial ileal bypass reduced long-term coronary heart disease mortality and morbidity: five-year posttrial follow-up report from the POSCH. Program on the Surgical Control of the Hyperlipidemias. Arch Intern Med 1998; 158 : 1253–1261.
9. Cintra RR, Sposito AC. POSCH Trial 25-year Follow-up: Latest News From an Old Kid on the Results Block. Clin Lipidology 2010; 5 : 651–653.
10. Stary HC, Chandler AB, Dinsmore RE et al. A definition of advanced types of atherosclerotic lesions and a histological classification of atherosclerosis. A report from the Committee on Vascular Lesions of the Council on Arteriosclerosis, American Heart Association. Circulation 1995; 92 : 1355–1374.
11. Dobiášová M. Jakou informaci poskytuje aterogenní index plazmy o kardiovaskulárním riziku pacienta a jeho prognóze? Souč Klin Prax 2007; 6 : 15–19.
12. Leng GC, Fowkes FG, Lee AJ et al. Use of ankle brachial pressure index to predict cardiovascular events and death: a cohort study. BMJ 1996; 313 : 1440–1444.
13. Detrano R, Guerci AD, Carr JJ et al. Coronary calcium as a predictor of coronary events in four racial or ethnic groups. N Engl J Med 2008; 358 : 1336–1345.
14. Mitchell GF, Hwang SJ, Vasan RS et al. Arterial stiffness and cardiovascular events. The Framingham Heart Study. Circulation 2010; 121 : 505–511.
15. Maccubbin D, Bays HE, Olsson AG et al. Lipid-modifying efficacy and tolerability of extended-release niacin/laropiprant in patients with primary hypercholesterolaemia or mixed dyslipidaemia. Int J Clin Pract 2008; 62 : 1959–1970.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2011 Issue 2-
All articles in this issue
- Predikce a prevence kardiovaskulárního rizika obezity, personalizovaná léčba obezity
- Predikce a prevence aterosklerózy a personalizovaná léčba dyslipidemií
- Predikce a prevence diabetes mellitus 2. typu
- Individualizovaná léčba arteriální hypertenze
- Kouření tabáku a individualizovaný přístup v prevenci a léčbě
- Studie ROCKET AF – konec warfarinu na obzoru?
- Pacienti s vysokým kardiovaskulárnym rizikom v ambulantnej starostlivosti na Slovensku: Poznatky zo štúdií NEMESYS a STAIRS
- Trombóza mitrálního anulu jako časná komplikace po mechanické náhradě mitrální a aortální chlopně: kazuistika
- Netypicky probíhající případ srdečního selhání
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Predikce a prevence aterosklerózy a personalizovaná léčba dyslipidemií
- Individualizovaná léčba arteriální hypertenze
- Predikce a prevence diabetes mellitus 2. typu
- Netypicky probíhající případ srdečního selhání
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career