-
Medical journals
- Career
Vzácná onemocnění popliteální tepny
: P. Procházka; M. Chochola; A. Linhart
: Kardiol Rev Int Med 2010, 12(4): 162-165
: Angiological Symposium
Onemocnění arteria poplitea dělíme na aterosklerotické a neaterosklerotické, mezi které řadíme embolizaci, aneuryzma, entrapment syndrom, cystickou degeneraci adventicie, útlak z vnějšku a trauma. Z diagnostických metod se při onemocněních art. poplitea uplatňuje sonografie, angio CT vyšetření, magnetická rezonance a konvenční angiografie. Léčba je konzervativní, dále chirurgická, ve vybraných případech intervenční, často kombinovaná.
Klíčová slova:
arteria poplitea – entrapment – aneuryzma – cystická degenerace adventicie – ischemieÚvod
Arteria poplitea (AP) je přímým pokračováním arteria femoralis superficialis, probíhá na spodině fossa poplitea ventrálně od vena poplitea, po odstupu arteria tibialis anterior je jejím pokračováním tibiofibulární svazek, který se větví na arteria tibialis posterior a arteria fibularis.
Cévní svazek fyziologicky probíhá mezi dvěma hlavami musculus gastrocnemius, jeho atypický průběh může být spojen se specifickými onemocněními AP. V následujícím článku se zabýváme méně častými onemocněními postihujícími AP, jejich klinickými projevy, možností diagnostiky a terapie. Onemocnění AP lze rozdělit na postižení aterosklerotické a neaterosklerotické, do této podskupiny řadíme embolizaci, aneuryzma, entrapment syndrom, cystickou degeneraci adventicie, kompresi okolními patologickými strukturami a traumatické postižení. Aterosklerózou a embolizací se v následujícím sdělení nebudeme zabývat, ostatní onemocnění postihující právě popliteální tepnu rozebereme podrobněji.
Entrapment syndrom
Toto postižení AP vzniká v důsledku útlaku tepny okolními strukturami, ať již při jejím abnormálním průběhu či v důsledku nefyziologického zbytnění okolních struktur nebo při přítomnosti struktur abnormálních, kterými jsou vazivové pruhy. Entrapment syndrom je nejčastější příčinou končetinové ischemie u nemocných do 35 let.
Klasifikace onemocnění je dvojí, častěji užívaná dle Whelana a Riche (obr. 1) nebo dle Heidelberga (tab. 1).
1. Klasifikace entrapment syndromu podle Whelana a Riche. Typ I – mediální hlava m. gastrocnemius má normální uložení, AP probíhá laterálně od hlavy a za ní, Typ II – mediální hlava m. gastrocnemius má úpon více laterálně než fyziologicky, AP probíhá po mediální hlavou, Typ III – AP je komprimována přídatným úponem m. gastrocnemius, Typ IV – AP je komprimována fibrózní tkání m. popliteus, Typ V – kombinace jakéhokoliv z předchozích typů se současnou kompresí polpiteální žíly, Typ VI – funkční typ s normálními anatomickými poměry, komprese hypertrofickými svalovými strukturami. 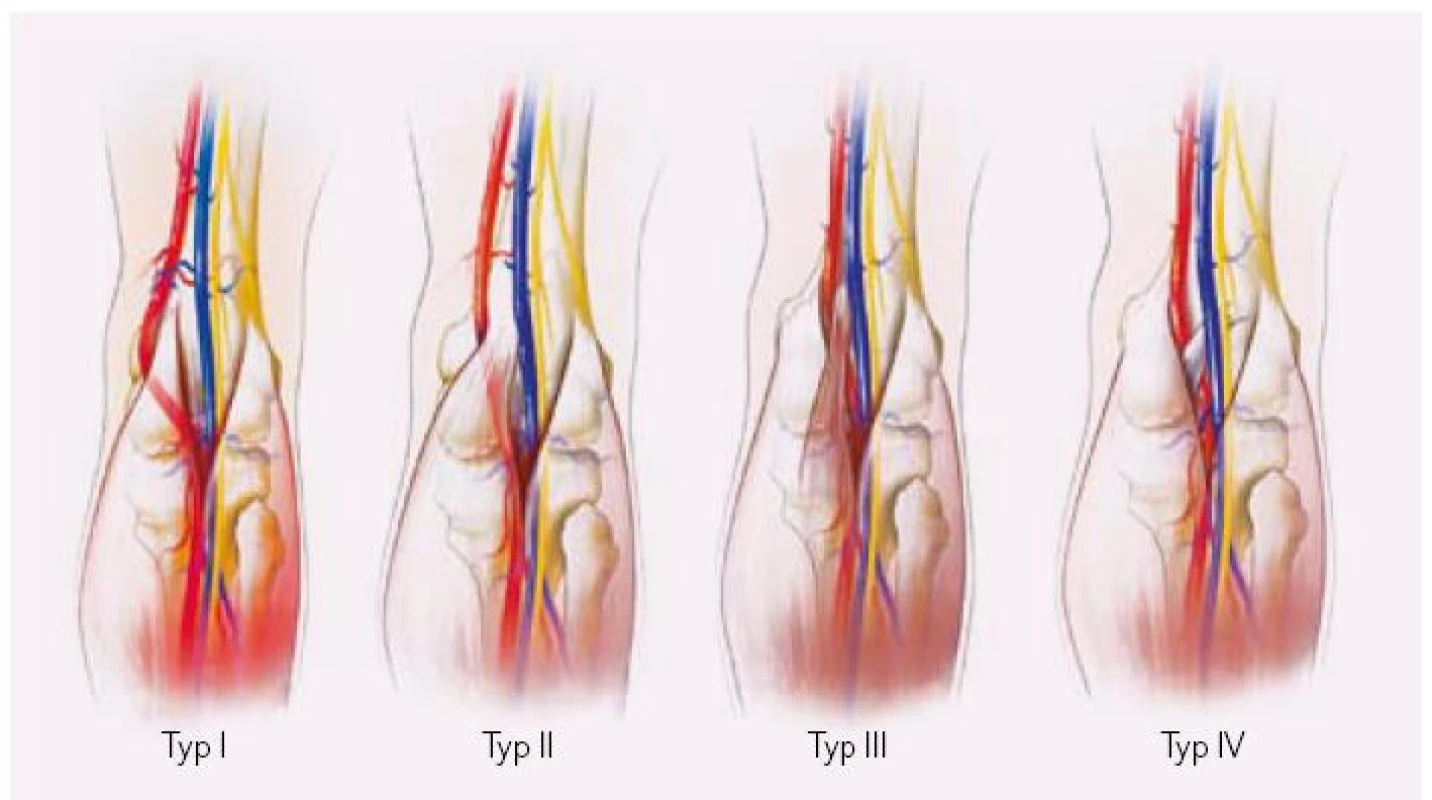
Klinický obraz je pestrý. Nejčastěji se onemocnění projevuje lýtkovými klaudikacemi u mladých atletických osob [1], často však u těchto nemocných nacházíme při fyzikálním vyšetření zcela normální nález. Při dlouhodobé traumatizaci tepny může dojít k opakovaným embolizacím do bércových tepen a ke vzniku chronické kritické končetinové ischemie. Na traumatizovanou stěnu tepny rovněž může nasednout trombus, který při progresi způsobí akutní trombotický uzávěr s následnou akutní končetinovou ischemií.
Při fyzikálním vyšetření může být nález zcela normální, při distálních embolizacích nacházíme absenci periferních pulzací. Při podezření na entrapment syndrom provádíme provokační test spočívající v pasivní dorzální flexi a aktivní plantární flexi nohy, při kterém dochází k vymizení periferních pulzací. Tento test má však nízkou specificitu a může být falešně pozitivní i u zdravých osob.
Ze zobrazovacích metod se opět uplatňuje sonografické vyšetření doplněné o výše uvedené provokační testy [2], angiografie přináší výsledky nespecifické, můžeme zachytit mediální deviaci AP, při déletrvajícím onemocnění pak stenózu, uzávěr tepny či aneuryzma (obr. 2). Obdobné výsledky přinese i CT podkolenní jámy s CT angiografií. Za zlatý standard v diagnostice této jednotky je považována magnetická rezonance, která je schopna zobrazit vztah cévního svazku k okolním svalovým či vazivovým strukturám.
2. Entrapment syndrom – angiografické vyšetření. Art. poplita l. sin. je kompletně uzavřená ve středním úseku, na bérci se plní pouze trosky bércových tepen. 58letý pacient s absencí rizikových faktorů aterosklerózy s chronickou kritickou končetinovou ischemií. 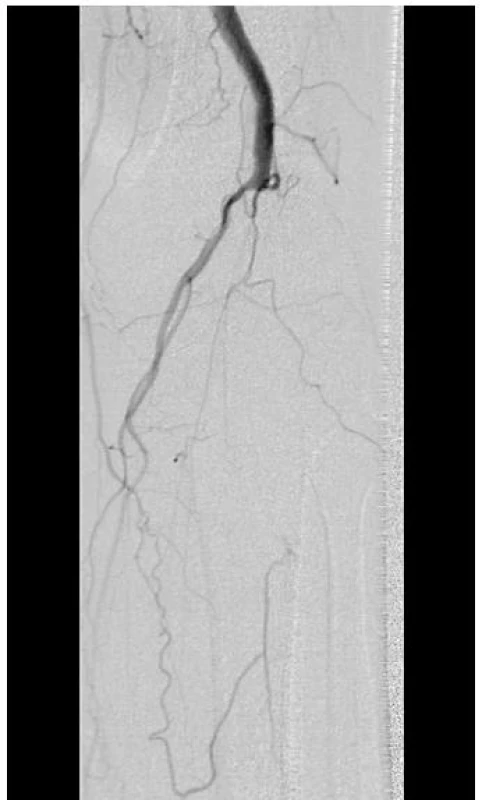
Stanovení diagnózy je svízelné, často přichází až s komplikacemi, průměrně trvá 1–3 roky od vzniku symptomů.
Komplikacemi entrapment syndromu jsou akutní končetinová ischemie či chronická kritická končetinová ischemie. Při akutní končetinové ischemii je indikováno invazivní vyšetření. Lokální trombolýza je prováděna pouze za účelem zlepšení výtokového traktu pro chirurgickou rekonstrukci, balonková angioplastika či implantace stentu nejsou pro útlak okolními strukturami postižené tepny indikovány.
Léčba je chirurgická, v optimálním případě spočívá v odstranění struktur podmiňujících útlak AP před rozvinutím irreverzibilních změn v její stěně. Pokud je již AP fibrózně postižena nebo je dilatována, nezbývá než nahrazení postiženého segmentu žilním štěpem [3].
Aneuryzma arteria poplitea
Aneuryzma AP je definováno jako dilatace větší než 50 % normy či dilatace průměru tepny nad 15 mm. Fyziologický průměr tepny je do 1 cm [4]. Při zachování všech součástí stěny tepny ve stěně aneuryzmatu označujeme toto aneuryzma za pravé, při chybění některé z nich pak za pseudoaneuryzma. Podkladem pseudoaneuryzmatu může být trauma podkolenní jámy nebo trauma tepny při perkutánních intervencích, ve srovnání s pravými výdutěmi je pseudoaneuryzma v této lokalizaci málo časté.
Toto onemocnění je vzácné, ve velkých vaskulárních centrech je zachyceno nově s touto diagnózou okolo pěti pacientů ročně. Celková incidence onemocnění není známá. Převážně jsou postižení muži (95–99 %), průměrný věk manifestace onemocnění je 65 let. Z výdutí periferních tepen je právě AP nejčastější lokalizací (70–80 %). Asi v 50 % případů je postižení bilaterální, u 33–43 % pacientů s aneuryzmatem AP nalézáme i aneuryzma abdominální aorty. Během desetiletého sledování pacientů dochází ke vzniku aneuryzmat i v jiných lokalizacích tepenného systému [5]. Z tohoto důvodu je nutné i vyšetřování druhostranné končetiny a abdominální aorty u pacienta s diagnostikovaným aneuryzmatem poplitey.
Etiologie onemocnění je neznámá. Obdobně jako při vniku dilatace abdominální aorty se na vzniku a progresi onemocnění podílejí vlivy genetické, degenerativní, zvýšená produkce elastáz a kolagenáz v cévní stěně a procesy zánětlivé [6]. Z rizikových faktorů stojí na prvním místě kouření, dále arteriální hypertenze a mužské pohlaví.
Klinicky může onemocnění probíhat asymptomaticky (35–45 %), častěji se projevuje končetinovou ischemií (55 %) od akutní končetinové ischemie přes klaudikace po chronickou kritickou končetinovou ischemii. Příznaky jako útlak okolních struktur či ruptura výdutě jsou vzácné.
Riziko vzniku komplikací u asymptomatické výdutě stoupá s jejím průměrem („cut off“ hodnota 20 mm), s přítomností nástěnného trombu, zalomením v průběhu popliteální tepny. Komplikacemi jsou akutní trombóza aneuryzmatu, distální embolizace do bércových tepen z nástěnných trombů, případná ruptura. Prognóza pacientů se symptomatickou výdutí je vážná, riziko ztráty končetiny při akutním uzávěru výdutě s projevy akutní končetinové ischemie je vysoké (36 %).
Na aneuryzma AP pomýšlíme při přítomnosti tepenných výdutí v jiných lokalizacích. Při fyzikálním vyšetření nalézáme nadměrnou pulzaci v podkolenní jámě, při symptomatické výduti s distálními embolizacemi nejsou přítomny pulzace na a. dorsalis pedis a art. tibialis anterior. Z pomocných zobrazovacích metod stojí na prvním místě sonografické vyšetření, při kterém nacházíme dilatovanou podkolenní tepnu, můžeme identifikovat případný nástěnný trombus či kompletní uzávěr výdutě (obr. 3). Sonografie odhalí ve srovnání s fyzikálním vyšetřením 2krát více výdutí. Konvenční angiografické vyšetření provádíme vždy s výhledem chirurgické či intervenční léčby (obr. 4), stále více se uplatňují angio CT vyšetření či magnetická rezonance.
3. Aneuryzma arteria poplitea – USG obraz. Akutně okludované aneuryzma trombotickým materiálem u pacienta s těžkým stupněm akutní končetinové ischemie. 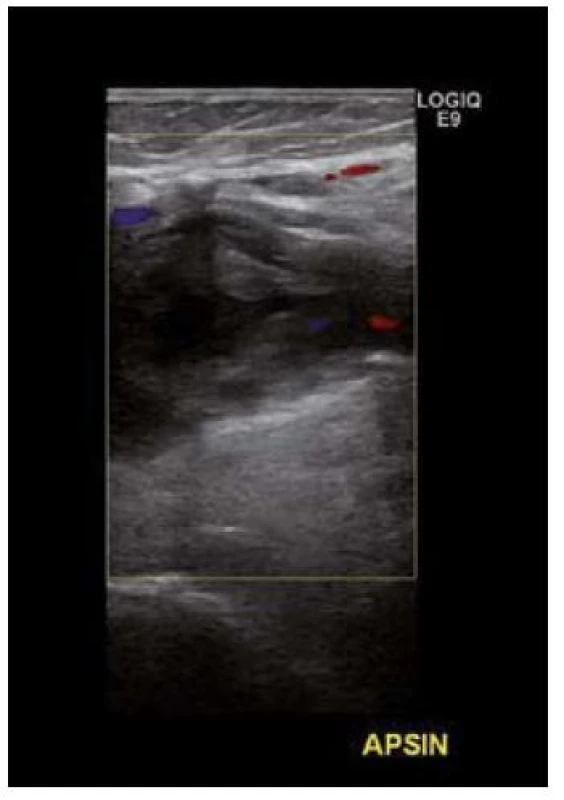
4. Aneuryzma arteria poplita – AG vyšetření. Okludované aneuryzma art. poplitea. 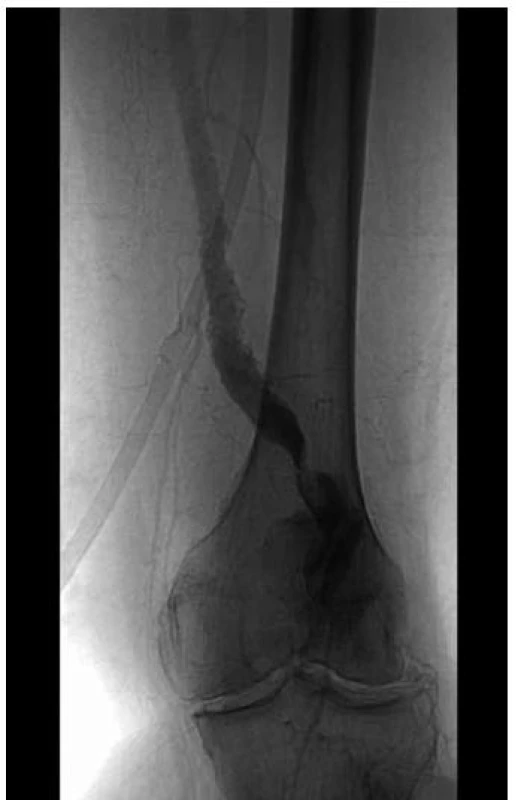
Konzervativní léčba je indikována u asymptomatických pacientů s velikostí výdutě do 20 mm při současně hmatných periferních pulzacích, bez přítomného nástěnného trombu nebo zalomení v průběhu popliteální tepny. Nemocní s takovouto výdutí jsou indikováni k pravidelným klinickým a sonografickým kontrolám, nezbytné je sonografické vyšetření druhostranné končetiny a abdominální aorty. Antikoagulační léčba je indikována u výdutí s větším průměrem než 20 mm, které není možno léčit chirurgicky, například z důvodu absence výtokového traktu pro chirurgickou rekonstrukci či při rozsáhlé povšechné dilataci končetinových tepen.
Při progresi průměru nad 20 mm, přítomnosti nástěnného trombu či zalomení tepny je indikována preventivní chirurgická léčba. Nejvíce užívanou technikou je popliteo-popliteální bypass kombinovaný s exkluzí výdutě. Méně často je prováděna inkluzní technika s otevřením výdutě a našitím interpozita end to end. Preferovaným štěpem je autologní vena safena magna, protetické bypassy jsou užívány v případě absence vlastního štěpu. Pětiletá průchodnost štěpů při preventivních operacích je velmi dobrá (91–100 %), stejně tak riziko amputace (0,8 %) a celková mortalita (0,4 %).
Výsledky léčby symptomatických výdutí a výdutí s akutní okluzí jsou horší. Pětiletá průchodnost štěpů je udávána v rozmezí 54–72 %, mortalita dosahuje 4,7 % a riziko ztráty končetiny je vysoké (18,2 %) [7]. V léčbě akutních trombotických uzávěrů s projevy akutní končetinové ischemie hraje důležitou roli intervenční léčba, zejména v podobě lokální kontinuální trombolýzy, která je indikována při embolizační okluzi bércových tepen (obr. 5). Cílem lokální trombolýzy je zprůchodnit bércové tepny a tím získat dobrý výtokový trakt chirurgické rekonstrukce. Při lýze velkého množství trombotických hmot v luminu výdutě však často dochází k dalším distálním embolizacím, trombolýza pak probíhá protrahovaně, pro hloubku ischemie hrozí riziko rozvinutí kompartment syndromu a nutnost fasciotomie. Alternativou, zejména u pacientů s hlubokou končetinovou ischemií a nutností velmi rychlé rekanalizace, je použití peroperační trombolýzy a chirurgické trombektomie Fogartyho katetrem.
5. Aneuryzma art. poplitea – rekanalizace uzavřené AP a bércových tepen po lokální trombolýze. 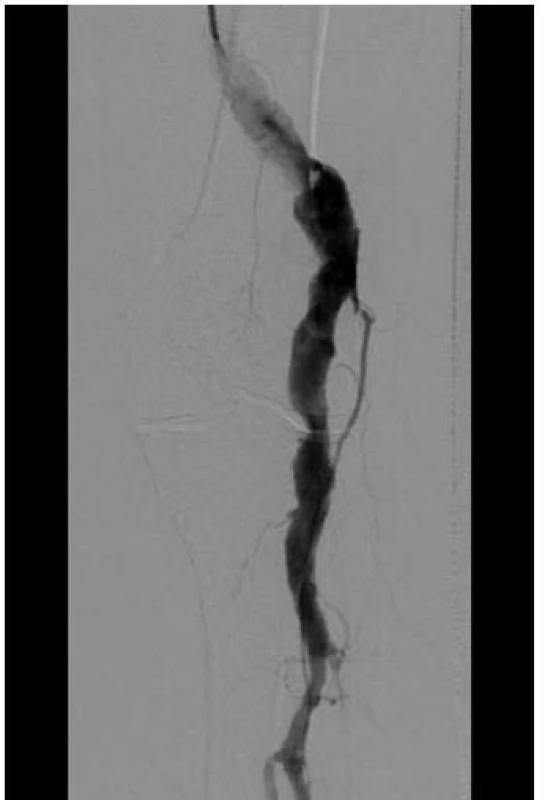
Intervenční léčba výdutí AP spočívá v zavedení stentgraftu do výdutě a její exkluzi. Tato léčba není léčbou rutinní, její výsledky jsou srovnatelné v tříletém sledování s léčbou chirurgickou (primární průchodnost 73 %, sekundární 83 %). Implantace stentgraftu do výdutě AP je v současnosti rezervována pro pacienty s vysokým operačním rizikem a pro pacienty s absencí vhodného žilního štěpu [8].
Nemocní po chirurgické léčbě výdutě AP jsou indikováni k pravidelným sonografickým kontrolám, při kterých je sledována průchodnost chirurgické rekonstrukce, při sonografickém vyšetření je však nutno hodnotit i případnou perfuzi vaku výdutě. Až ve 30 % případů perzistuje průtok výdutí přes genikulární kolaterály, což může být spojeno s růstem vaku výdutě a pozdními komplikacemi ve smyslu ruptury či útlaku okolních struktur. Nemocní operovaní pro trombózu výdutě, u kterých nebyla provedena ligace AP proximálně a distálně od výdutě, jsou ohrožení spontánní rekanalizací výdutě a vznikem distálních embolizací do bércových tepen [9]. Ke spontánní rekanalizaci výdutě může dojít i u pacientů, kteří byli při akutní trombóze výdutě léčeni konzervativně.
Cystická degenerace adventicie
Cystická degenerace je dalším vzácným onemocněním AP, v 85 % případů se toto onemocnění vyskytuje právě na AP, na ostatních tepnách mnohem vzácněji. Manifestuje se zejména u mužů, maximum výskytu je ve 4. až 5. dekádě života.
Adventicie AP je infiltrována cystickými útvary s obsahem želatinózního materiálu s vysokým podílem mukopolysacharidů a mukoproteinů. Proces probíhá primárně v adventicii, sekundárně dochází k vyklenutí medie a intimy do lumina tepny a k její stenóze či obstrukci při ruptuře cysty a sekundární trombóze.
Klinickými projevy jsou klaudikace u nemocných s absencí rizikových faktorů aterosklerózy. Při ruptuře cysty a trombóze AP vzniká akutní končetinová ischemie. Vznik symptomů často navazuje na velkou fyzickou zátěž a bývá náhlý. Projevy jsou velmi variabilní a různé intenzity.
Při fyzikálním vyšetření může být zcela normální fyzikální nález, v případě významného zúžení či uzávěru AP pak oslabení či absence periferních pulzací.
Ze zobrazovacích metod je velmi přínosné sonografické vyšetření (obr. 6) [10], angiografie je indikována při plánované léčbě či při komplikacích (obr. 7), jako u jiných onemocnění se stále více uplatňuje vzhledem k dobré dostupnosti angio CT vyšetření a MR angiografie.
6. Cystická degenerace adventicie. Sonografický obraz cysty v adventicii art. poplitea. 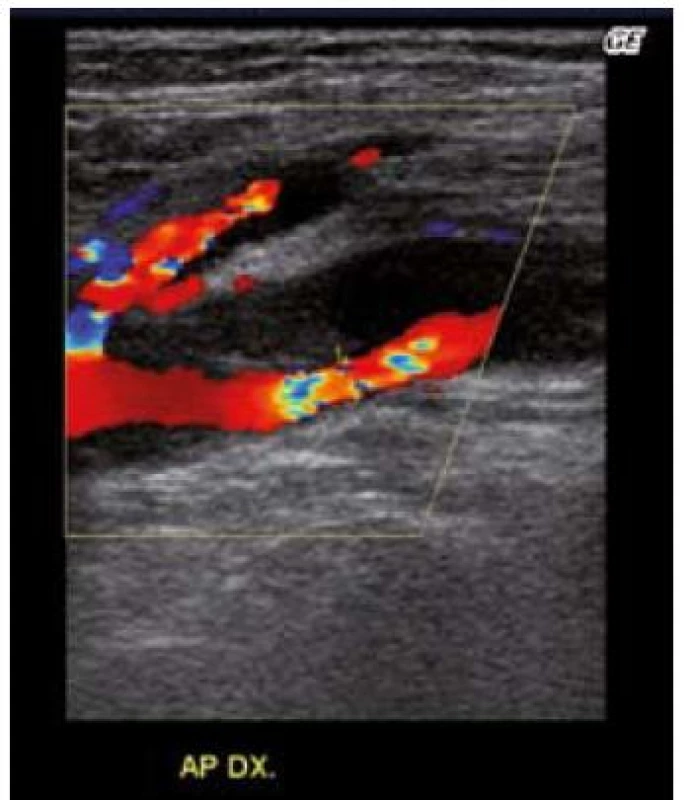
7. Cystická degenerace adventicie. Stenóza art. poplitea podmíněná adventiciální cystou, obraz „hodinového sklíčka“. 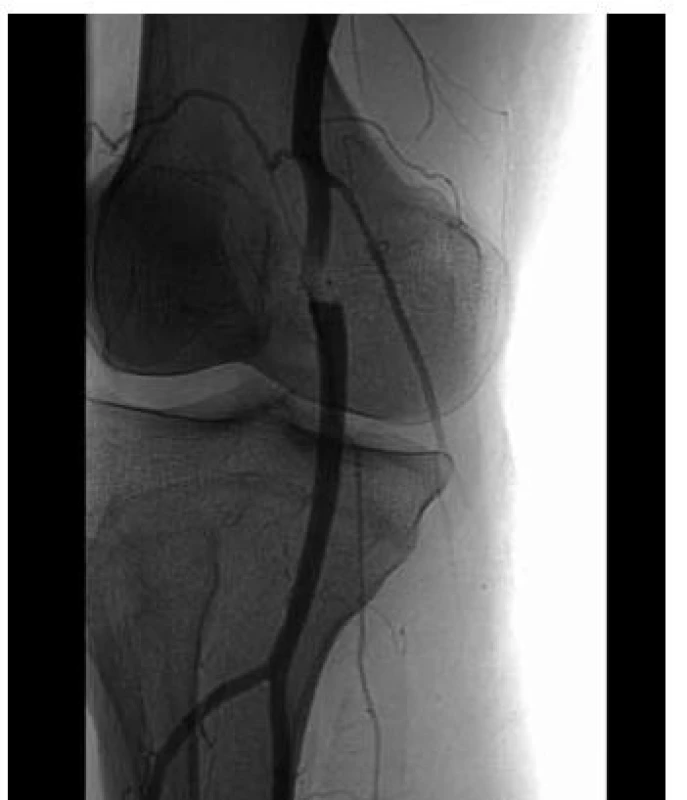
V terapii je na prvním místě léčba chirurgická, prosté odstranění cysty je možné pouze při nepřítomnosti fibrózních změn ve stěně tepny. Častěji je nutno postižený segment tepny resekovat a nahradit jej žilním či protetickým interponátem. Intervenční léčba v podobě balonkové angioplastiky má pouze dočasný efekt s rekurencí stenotického postižení, navíc je při angioplastice riziko ruptury cysty a vylití želatinózních hmot intraarteriálně s rozsáhlou intravaskulární trombózou. Lokální kontinuální trombolýza se uplatňuje při dlouhých trombotických uzávěrech AP s distálními embolizacemi, následné chirurgické řešení je nezbytné.
Trauma a komprese z vnějšku
Stejně jako jakákoliv jiná tepna může být i AP poraněna v důsledku traumatu. K poranění dochází při traumatech kolenního kloubu, distálního femuru či skeletu proximálního bérce, k poranění může dojít i při tupém úderu do popliteální jámy. Úlomky kostí mohou AP perforovat, dalším možným traumatem jsou lacerace, transsekce (natržení) tepny či její disekce. Při podezření na trauma je indikována angiografie, při tepenném krvácení při traumatu je pacient rovnou indikován k chirurgické revizi bez dalších prodlev. Léčba je chirurgická.
Komprese útvary z vnějšku v podkolenní jámě nejsou příliš časté, vzácně se zde nacházejí kostní či chrupavčité tumory. Raritně je AP komprimována Bakerovou cystou. Z diagnostických metod se zde uplatňuje sonografie, kvalitnější výsledky přináší CT vyšetření a MR. Léčba je zejména chirurgická.
Závěr
AP je častou lokalitou jak aterosklerotického, tak embolického postižení tepen dolních končetin. Ve srovnání s jinými periferními tepnami se zde však často vyskytují i onemocnění jiná, na která je nutno pamatovat při diferenciální diagnostice bolestí dolních končetin a jako na možné vyvolávající příčiny akutní a chronické končetinové ischemie. Ve velké většině případů je postižení symetrické, proto mají být vyšetřovány vždy obě končetiny. Léčba těchto onemocnění (vyjma aterosklerózy a embolie) je optimálně preventivní, před vznikem ireverzibilních změn popliteální tepny a bércových tepen.
Doručeno do redakce 20. 9. 2010
Přijato po recenzi 1. 10. 2010MUDr. Pavel Procházka
MUDr. Miroslav Chochola, CSc.
prof. MUDr. Aleš Linhart, DrSc.
II. interní klinika kardiologie a angiologie1. LF UK a VFN, Praha
proch_pavel@centrum.cz
Sources
1. Radonić V, Koplić S, Giunio L et al. Popliteal artery entrapment syndrome: diagnosis and management, with report of three cases. Tex Heart Inst J 2000; 27: 3–13.
2. Akkersdijk WL, de Ruyter JW, Lapham R et al. Colour duplex ultrasonographic imaging and provocation of popliteal artery compression. Eur J Vasc Endovasc Surg 1995; 10 : 342–345.
3. Turnipseed WD. Popliteal entrapment syndrome. J Vasc Surg 2002; 35 : 910–915.
4. Johnston KW, Rutherford RB, Tilson MD et al. Suggested standards for reporting on arterial aneurysms. Subcommittee on Reporting Standards for Arterial Aneurysms, Ad Hoc Committee on Reporting Standards, Society for Vascular Surgery and North American Chapter, International Society for Cardiovascular Surgery. J Vasc Surg 1991; 13 : 452–458.
5. Dawson I, van Bockel JH, Brand R et al. Popliteal artery aneurysms. Long-term follow-up of aneurysmal disease and results of surgical treatment. J Vasc Surg 1991; 13 : 398–407.
6. Jacob T, Hingorani A, Ascher E. Examination of the apoptotic pathway and proteolysis in the pathogenesis of popliteal artery aneurysms. Eur J Vasc Endovasc Surg 2001; 22 : 77–85.
7. Laxdal E, Amundsen SR, Dregelid E et al. Surgical treatment of popliteal artery aneurysms. Scand J Surg 2004; 93 : 57–60.
8. Mohan IV, Bray PJ, Harris JP et al. Endovascular popliteal aneurysm repair: Are the results comparable to open surgery? Eur J Vasc Endovasc Surg 2006; 32: 149–154.
9. Wakassa TB, Matsunaga P, da Silva ES et al. Follow-up of the aneurysmal sac after exclusion and bypass of popliteal artery aneurysms. Clinics (Sao Paulo) 2006; 61 : 107–112. Epub 2006 Apr 25.
10. Brodmann M, Stark G, Pabst E et al. Cystic adventitial degeneration of the popliteal artery-the diagnostic value of duplex sonography. Eur J Radiol 2001; 38: 209–212.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2010 Issue 4-
All articles in this issue
-
Situace v diagnostice a léčbě ischemické choroby dolních končetin v České republice
(poznatky z projektu MOET ICHDK – Monitoring Efektivní Terapie ICHDK) - News from the 2010 guidelines for the treatment of patients with atrial fibrillation
- Is there a sufficient evidence for cardioprotective effects of mild wine consumption on cardiovascular diseases?
- Rare popliteal artery diseases
- Aortitis – an inflammation of the aortic wall
- Small aneurysms of abdominal aorta – is it time to change our approach?
- Thrombolytic therapy of acute central retinal artery occlusion
- Unusual cause of acute limb ischemia – stent fracture
-
Situace v diagnostice a léčbě ischemické choroby dolních končetin v České republice
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Aortitis – an inflammation of the aortic wall
- Thrombolytic therapy of acute central retinal artery occlusion
- Rare popliteal artery diseases
- Small aneurysms of abdominal aorta – is it time to change our approach?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


