-
Medical journals
- Career
Echokardiografické hodnocení preloadu a reakce na podané tekutiny
: F. Mošna
: KARIM FN Motol a 2. LF UK, Praha
: Anest. intenziv. Med., 26, 2015, č. 5, s. 280-284
:
Podání tekutin je zásadní postup u pacientů s hypovolemickým oběhovým selháním. Neadekvátní tekutinová resuscitace má vážné a v některých případech fatální následky. Odlišení pacientů volum dependentních a nedependentních je jedním z důležitých úkolů intenzivisty. Dříve používané parametry jako CVP a PAOP v tomto rozhodování selhávají. Echokardiografie nabízí možnost, hlavně díky dynamickým parametrům (variace průměru IVC a SVC, variace maximální transaortální rychlosti a VTI), rozlišit pacienty, kteří budou profitovat z podaných tekutin. Limitací je mandatorní ventilace konstantním dechovým objemem. PLRT může pomoci s diagnostikou u spontánně ventilujících pacientů nebo u pacientů s arytmií.
Klíčová slova:
echokardiografie – preload – reakce na podané tekutinyÚVOD
Tekutinová terapie má zásadní terapeutický význam u oběhově nestabilních pacientů s relativní nebo absolutní hypovolémií. Doplnění volémie vede ke zvýšení venózního návratu, srdečního výdeje, krevního tlaku a finálně normalizuje tkáňovou perfuzi. Naopak je třeba poznamenat, že narůstá množství studií poukazujících, že neadekvátní podání tekutin je spojeno s vážnými až letálními komplikacemi. Převodnění vede k městnání v malém oběhu s rozvojem plicního edému, k progresi ARDS se zhoršením oxygenace, ke zhoršení systolické, popř. diastolické funkce levé komory nebo k pravostrannému selhání s další orgánovou dysfunkcí. Excesivní tekutinová resuscitace je pravděpodobně spojena s prodloužením délky hospitalizace a zvýšením mortality pacientů na resuscitačních odděleních. Stanovení adekvátního preloadu zajišťujícího maximální srdeční výdej, eventuálně relevantní odhad reakce na podání tekutin (fluid responsiveness) je tak jedním z nejdůležitějších úkolů intenzivisty. Ukazuje se, že pouze asi 56 % hemodynamicky nestabilních pacientů má pozitivní odpověď na tekutiny, tj. téměř polovina objemových náloží je indikována nesprávně.
Podle nedávných studií tradičně používané tlakové parametry centrální žilní tlak (CVP) a okluzní tlak v arteria pulmonalis (PAOP) neodráží reálný stav preloadu a potřebu tekutin. Použití parametrů jako jsou PPV (pulse pressure variation) a SVV (stroke volume variation) vycházejících z analýzy arteriální křivky a jejích změn v závislosti na dýchání je podle studií limitováno pouze na pacienty na mandatorní ventilaci a bez spontánní dechové aktivity. U spontánně ventilujících pacientů nebo u pacientů s umělou plicní ventilací, ale triggerujících, mohou změny ve velikosti jednotlivých dechů vést k nepřesnému hodnocení volémie. Obdobně je využití těchto metod limitováno u pa-cientů s fibrilací síní nebo s nepravidelným srdečním rytmem v důsledku četných supraventrikulárních nebo komorových extrasystol.
Echokardiografie se v poslední době stává součástí vyšetřovacích metod používaných intenzivisty a anesteziology. Vedle hodnocení kinetiky obou komor, hrubých chlopenních vad, perikardiálních patologií umožňuje echokardiografické vyšetření na základě statických a dynamických parametrů hodnotit stav preloadu a reakce na podané tekutiny. Stává se tak nejen nástrojem diagnostickým, ale umožňuje i cíleně řídit terapii, popřípadě monitorovat její výsledky.
VZTAH PRELOADU A SRDEČNÍHO VÝDEJE
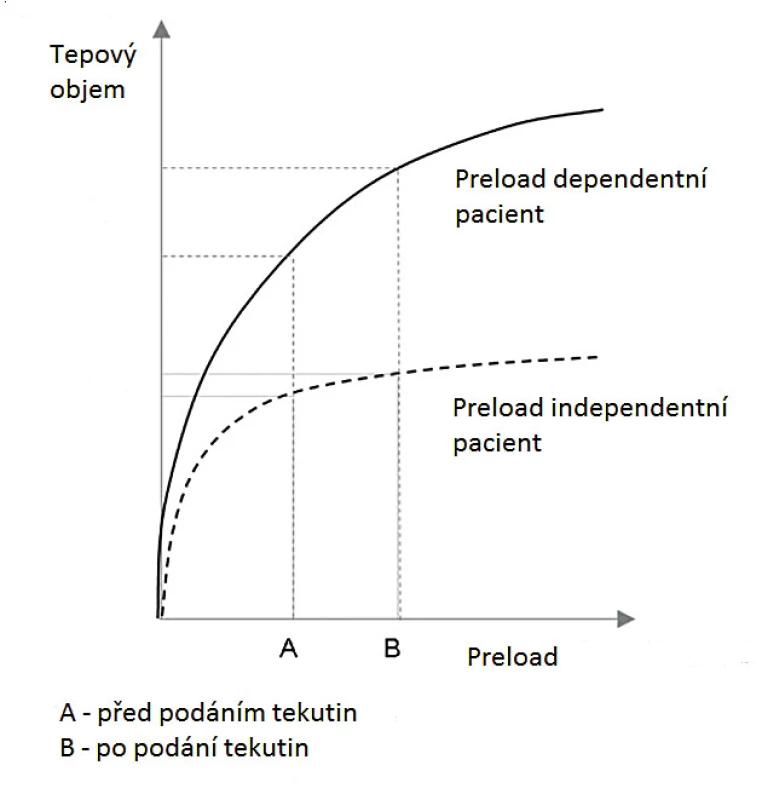
Preloadem vyvolané napětí srdečního svalu na konci diastoly určuje sílu následujícího stahu. Na základě Frank-Starlingovy křivky (obr. 1) dochází zpočátku s narůstajícím preloadem k zesílení kontrakce provázené zvětšením tepového objemu – pacient je preload dependentní. S dále narůstajícím preloadem se tento efekt zmenšuje až do stavu, kdy jeho další navýšení nevede ke zvětšení srdečního výdeje – pacient je preload independentní, ale naopak dochází k objemovému přetížení s následným srdečním selháním, typicky pravostranným. Tvar této křivky je přísně individuální a závisí krom dalších faktorů hlavně na stavu kontraktility myokardu. Určení, v které části křivky se konkrétní pacient nachází, je zásadní při managementu tekutinové terapie. Absolutní hodnoty preloadu jsou z důvodů interindividuálních rozdílů nepoužitelné při hodnocení reakce na podané tekutiny. Reakce na podání tekutin lze hodnotit z účinků mechanické ventilace na systémový žilní návrat, popř. modifikací preloadu v průběhu pasivní elevace dolních končetin (PLRM – passive leg-rainsing maneuver).
STATICKÉ PARAMETRY
Statické parametry jsou měřené v jednom okamžiku při neměnných plnících podmínkách komor. Tradičně byly používány tlakové parametry CVP a PAOP, popř. objemové parametry LVEDV a RVEDV.
Echokardiografie umožňuje relativně spolehlivě určit CVP podle velikosti dolní duté žíly (IVC). PAOP – odpovídající tlaku v levé síni je možné odhadnout z E/A poměru u mitrálního toku, z tvaru křivky průtoku plicními žilami, z poměru E/E´, z poměru mezi mitrálním E a rychlostí propagace proudu do levé komory – E/Vp a z koncové rychlosti regurgitačního proudu na pulmonální chlopni. Nicméně studie Feissela ukázala neschopnost odhadnout reakci na podání tekutin pouze z velikosti IVC u pacientů v septickém šoku. Stejně tak Coundrayho metaanalýza 5 studií u spontánně ventilujících kriticky nemocných neprokázala korelaci mezi PAOP a hemodynamickou odpovědí na podání bolusu krystaloidů. Je proto diskutabilní, zda tyto parametry, jejichž určení přesahuje základní stupeň echokardiografických dovedností požadovaných u intenzivistů, vyšetřovat.
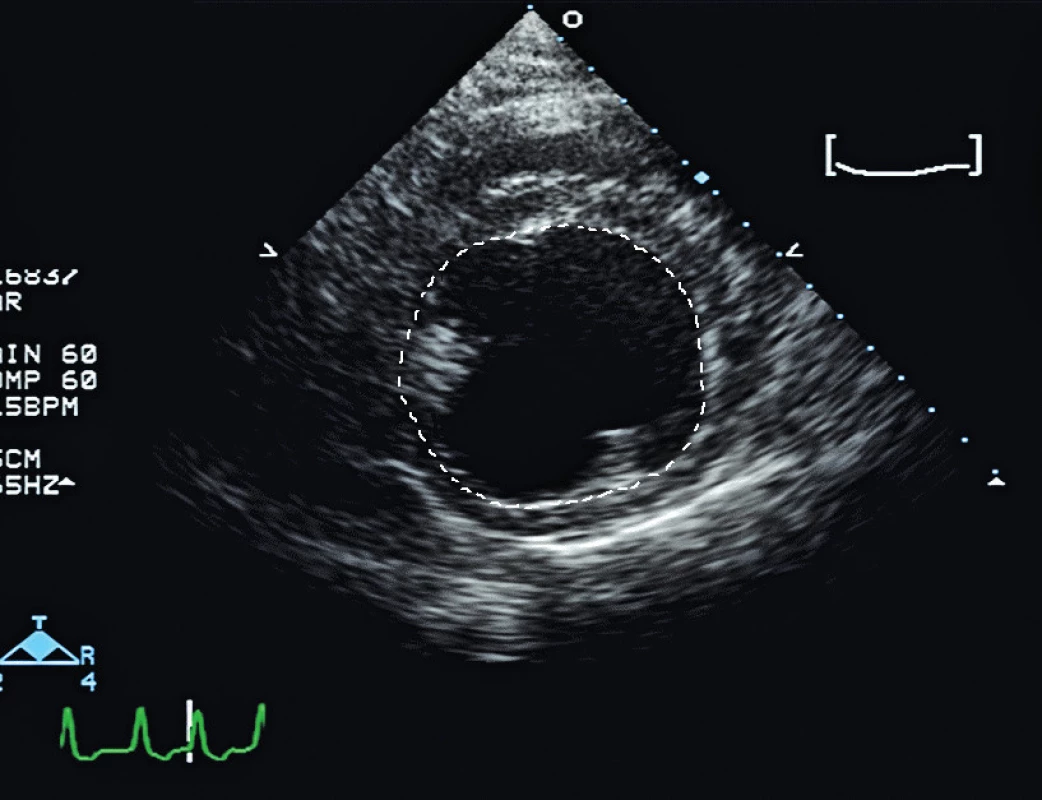
Průměr pravé nebo levé komory na konci diastoly (RVEDD, LVEDD), popř. plocha řezu levou komorou v krátké ose na konci diastoly (LVEDA) – obr. 2, byly historicky užívané k odhadu preloadu. Nicmémě studie Feissela a Taverniera a metaanalýza Marika prokázaly, že hodnoty LVEDA nejsou relevantní při odhadu oběhové reakce na podání tekutin, pokud se nejedná o extrémní případ malé levé komory s velmi dobrou kinetikou.
Obecně lze uzavřít, že statické parametry jako samostatná hodnota nejsou při hodnocení preloadu a reaktivity na podání tekutin užitečné. Velikost komor je kromě volemického stavu pacienta významně ovlivněna systolickou funkcí a compliance pravé komory, vaskulární plicní rezistencí, systolickou a diastolickou funkcí levé komory, nitrohrudním a intraabdobinálním tlakem. Určení přesné pozice na Frank-Starlingově křivce je proto z jednoho objemového parametru velmi obtížné.
DYNAMICKÉ PARAMETRY
Změny v preloadu vyvolané cyklickými změnami nitrohrudního tlaku, popř. v průběhu PLRM, jsou podkladem pro hodnocení tzv. dynamických parametrů.
Dynamické parametry u řízeně ventilovaného pacienta
V průběhu inspiria dochází u plně řízeně ventilovaného pacienta s dechovými objemy přes 6–8 ml/kg k nárůstu nitrohrudního tlaku, poklesu žilního návratu s dilatací IVC (intraabdominální – mimohrudní průběh), ke kolapsu horní duté žíly (SVC – nitrohrudní průběh) a snížení preloadu pravé komory, dále se zvyšuje afterload RV. Tento nález může být méně výrazný při použití menšího stupně distenze a dechových objemů. Zde IVC nemusí být UPV distendována.
V důsledku těchto změn se snižuje tepový objem pravé komory (RVSV). Následkem expanze plic a komprese kapilárního a venózního plicního řečiště na počátku inspiria dochází ke zvýšenému toku v plicních žilách ústících do levé síně a ke zvýšenému preloadu levé komory se zvětšením tepového objemu levé komory (LVSV), dochází zároveň ke snížení afterloadu LV. Normální objem plicního řečiště je 500 ml, z toho 80 ml krve je v plicních tepnách, 120 ml v kapilárách a 300 ml v plicních žilách. Množství krve, které je na počátku inspiria mobilizováno z plicních žil, je závislé na inspiračním tlaku a stavu volémie. V dalších fázích inspiria, dochází v důsledku sníženého preloadu pro RV a sníženému RVSV během několika srdečních cyklů i ke snížení preloadu LV a snížení LVSV. Na základě velikosti těchto změn v průběhu ventilačního cyklu je možné predikovat responzibilitu pacienta na podané tekutiny.
Změny v průměru IVC je možné hodnotit z trans-torakálního subkostálního pohledu nebo z jícnového bikaválního pohledu za použití M-modu (obr. 3). Index distenzibility (roztažnosti) IVC může predikovat fluid responsiveness. Hranice 12 % při použití poměru (max-min)/střední průměr IVC nebo 18 % při (max-min)/min průměr IVS rozděluje pacienty na volum dependentní a nedependentní.
3. Dechová variace průměru IVC – subkostální pohled 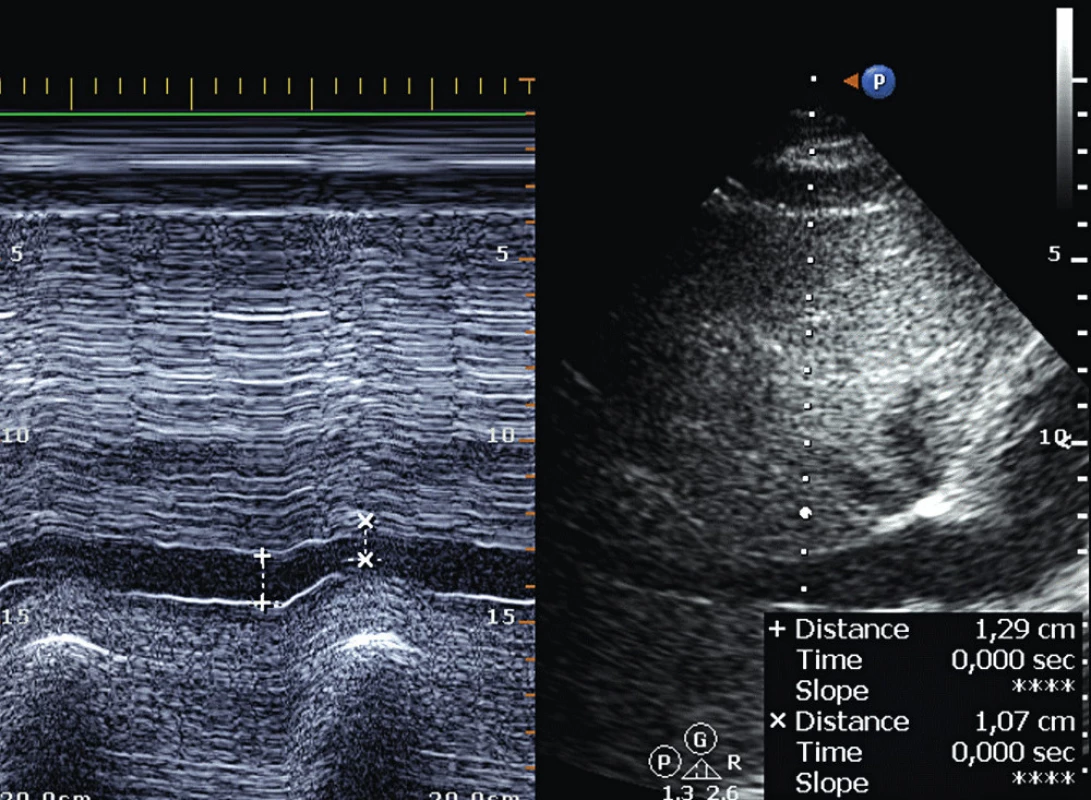
SVC je zobrazitelná na jícnovém bikaválním pohledu. V průběhu inspiria může docházet až ke kolapsu SVC a během exspiria dochází k její dilataci. Index kolapsibility SVC (max-min)/max predikuje závislost na objemu při hodnotě 36 % s 90% senzitivitou a 100% senzitivitou.
V důsledku změn preloadu LV dochází ke změnám SV, které jsou echokardiograficky hodnotitelné jako změny v maximální rychlosti nebo v rychlostně-časovém integrálu (VTI) v oblasti aortálního anulu (obr. 4). Tento pohled je možný z TTE z apikálního pětidutinového pohledu nebo z pohledu na dlouhou osu a z TEE z hlubokého transgastrického pohledu nebo z gastrického pohledu na dlouhou osu. Rozdíly v rozsahu 12 % u maximální trans-aortální rychlosti a 20 % u VTI jsou rozhodující při rozlišení na volum dependentní a nedependentní pacienty.
4. Dechová variace transaortálního průtoku 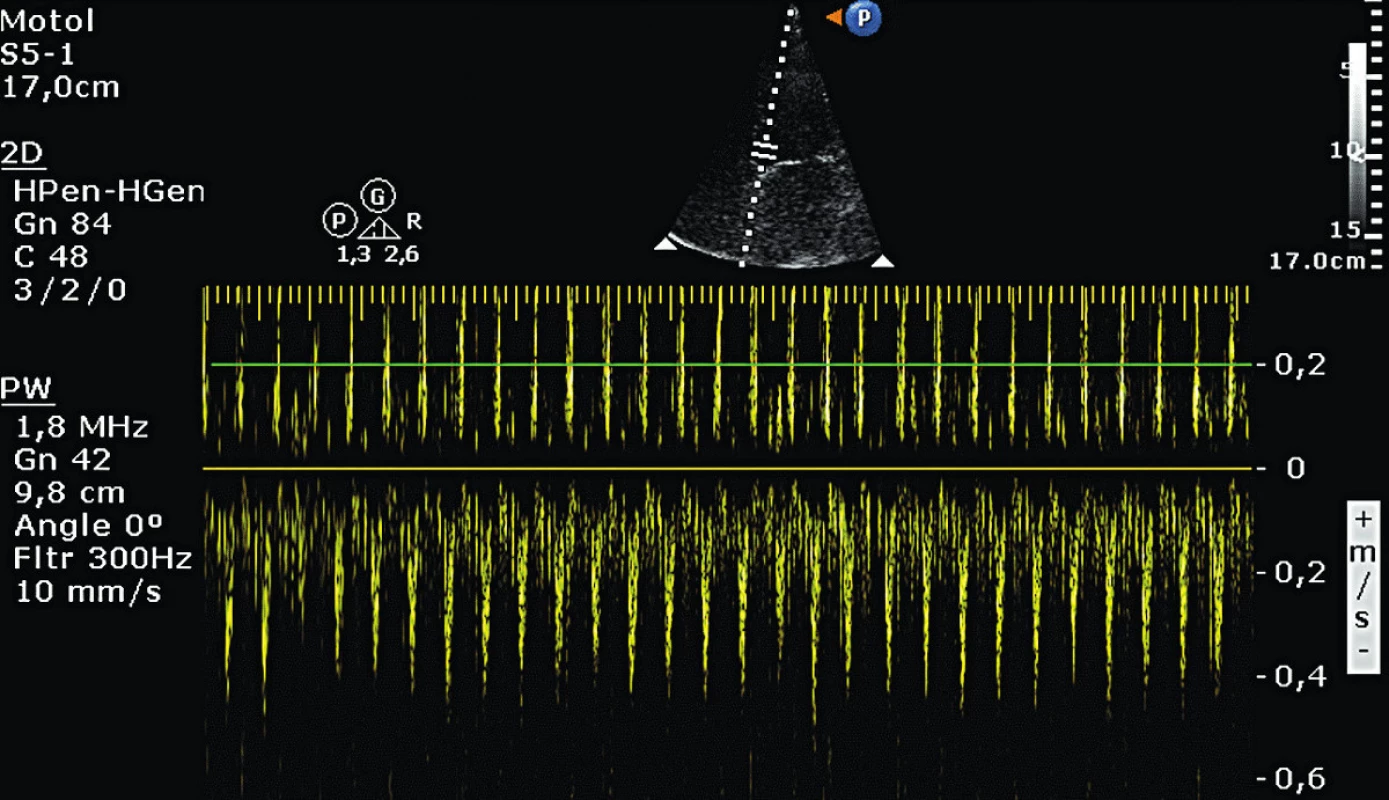
Je třeba zdůraznit, že výše uvedené hodnoty a vyšetření jsou relevantní pouze u pacientů na mandatorní ventilaci, bez spontánní dechové aktivity a bez interference s ventilátorem.
Dynamické parametry u spontánně ventilujících pacientů
U spontánně ventilujícího pacienta dochází k opačným změnám preloadu v průběhu dechového cyklu oproti pacientovi na mandatorní ventilaci. V průběhu inspiria dochází k poklesu nitrohrudního tlaku s následným zvětšením preloadu RV a naopak k poklesu preloadu LV. V průběhu exspiria jsou změny opačné. Variace těchto změn je ale významně ovlivněna variabilitou velikosti spontánních dechů. Hodnocení výše uvedených parametrů je proto na základě studií irelevantní.
V poslední době se proto místo objemové výzvy, která může být spojena s někdy nevratným objemovým přetížením pacienta, používá PLRM (obr. 5). Během tohoto manévru se velmi rychle mobilizuje 300–500 ml krve z dolních končetin do hrudního kompartmentu a nahrazuje tak efekt objemové výzvy. Tento účinek trvá však pouze 30–90 sekund, během kterých musí být pacient vyšetřen. Na rozdíl od objemové výzvy je možné toto zvýšení preloadu okamžitě ukončit návratem pacienta do původní polohy. Dříve užívané hodnocení efektu PLRM sledováním změn CVP a arteriálního tlaku podle některých studií nevypovídá o skutečném stavu volémie a reakci na podání tekutin.
5. Passive leg-raising maneuver 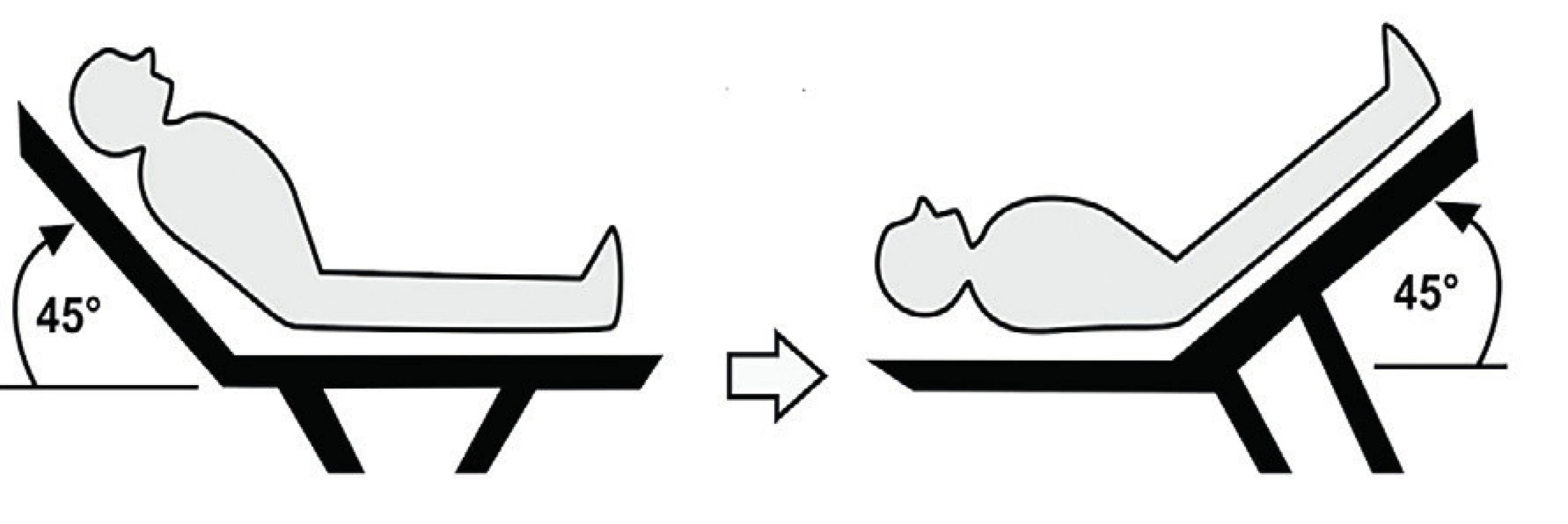
V rámci echokardiografického vyšetření v průběhu PLRM se sledující změny v transaortální maximální rychlosti, aortálního VTI, SV a srdečního výdeje. Lamia ve své studii prokázal, že nárůst SV o 12,5 % při PLRM predikuje k 15 % nárůstu SV po podání tekutin. V této studii bylo rovněž prokázáno, že PLRM je ve spojení s transtorakální echokardiografií funkční při odhadu volum dependence i u pacientů s fibrilací síní.
Použitelnost PLRM je omezená u pacientů s těžkou hypovolémií, kde v žilách dolních končetin je již minimálně krve, která může být mobilizována. Podobně u pacientů s bandážemi dolních končetin může dojít k falešně negativnímu závěru.
ZÁVĚR
Echokardiografie může rozlišit volum dependentního a nedependentního pacienta s oběhovým selháním. Statické parametry mají pouze omezený vypovídající hodnotu a pouze limitní nálezy jako malá IVC, malá hyperdynamická LV jasně korespondují s těžkou hypovolémií vyžadující tekutinovou terapii. Mělo by být proto preferováno použití dynamických parametrů, jako je variace průměru IVC a SVC, variace maximální transaortální rychlosti a VTI. Ale i tato vyšetření jsou omezena nutností hluboké sedace a objemové ventilace. U spontánně ventilujícího nebo triggerujícího pacienta by měl být použit PLRM k určení, zda bude tekutinová terapie přínosem.
Adresa pro korespondenci:
MUDr. František Mošna, DESA, MHA
KARIM FN Motol a 2. LF UK
V Úvalu 84
150 06 Praha 5
e-mail: frantisek.mosna@fnmotol.cz
Sources
1. De Backer, D. et al. Hemodynamic Monitoring Using Echocardiography in the Critically Ill. 1. vydání. 2011. 311 s. ISBN 978-3-540-87954-1.
2. Levitov, A., Marik, P. E. Echocardiographic Assessment of Preload Responsiveness in Critically Ill Patients. Cardiology Research and Practice, 2012, Article ID 819696, 7 p.
3. Feissel, M. et al. The respiratory variation in inferior vena cava diameter as a guide to fluid therapy. Intensive Care Medicine, 2004, 30, 9, p. 1834–1837.
4. Marik, P. E. et al. Stroke volume variations and fluid responsiveness. A systematic review of literature. Critical Care Medicine, 2009, 37, p. 2642–2647.
5. Blanco, P., Sasai, T. Assessment of left ventricle preload by transthoracic echocardiography: an easy task? Journal of Intensive Care, 2015, DOI 10.1186/s40560-015-0090-7.
6. Mohsenin, V. Assessment of preload and fluid responsiveness in intensive care unit. How good are we? Journal of Critical Care, 2015, 30, 3, p. 567–573.
7. Pinsky, M. R. Understanding preload reserve using functional hemodynamic monitoring. Intensive Care Medicine, March 2015. 10.1007/s00134-015-3744-y.
8. Lamia, B. Echocardiographic prediction of volume responsiveness in critically ill patients with spontaneously breathing activity. Intensive Care Medicine, 2007, 33, 7, p. 1125–1132.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2015 Issue 5-
All articles in this issue
- Survey of transfusion practices in Jehovah’s Witnesses
- Comparison of heparin and citrate anticoagulation during continuous veno-venous haemodialysis (CVVHD) in critically ill children – prospective, crossover study
- Echocardiography for preload and fluid responsiveness assessment
- Practice advisory on anesthetic care for magnetic resonance imaging
- Patophysiology and diagnostics of anaphylactic syndrome of pregnancy
- The 140th anniversary of the opening of the “St. Apollinaire’s” National Maternity Hospital
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Comparison of heparin and citrate anticoagulation during continuous veno-venous haemodialysis (CVVHD) in critically ill children – prospective, crossover study
- Patophysiology and diagnostics of anaphylactic syndrome of pregnancy
- Echocardiography for preload and fluid responsiveness assessment
- Practice advisory on anesthetic care for magnetic resonance imaging
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career