-
Medical journals
- Career
Fasciální koncept
: Nalos Daniel 1; Mach Dušan 2
: ARO Masarykova nemocnice v Ústí nad Labem, Krajská zdravotní, a. s. 1; ARO Nemocnice Nové Město na Moravě 2
: Anest. intenziv. Med., 22, 2011, č. 6, s. 317-319
: Anaesthesiology - New concepts
Principem fasciálního konceptu je skutečnost, že fascie okolních svalů svými elastickými vlastnostmi vytváří relativně uzavřený prostor ovlivňující distribuci lokálního anestetika. Aplikace lokálního anestetika, zejména pod ultrazvukovou kontrolou, do „optimálního“ prostoru ohraničeného nepropustnými faciemi má srovnatelný efekt jako aplikace bezprostředně k nervu. Na základě histologických preparátů z okolí nervových struktur, řady CT a MRI vyšetření a studii na dobrovolnících, dále pak na studiích a denní praxi s použitím ultrazvuku jsme přesvědčeni, že přijetím fasciálního konceptu se sníží četnost komplikací spojených s periferními nervovými blokádami. Současná snaha aplikovat anestetikum co nejblíže k nervu zvyšuje riziko jeho poranění.
Klíčová slova:
regionální anestezie – svalové fascie – ultrazvuk – periferní – nervový blok
Rozvoj ultrazvukové asistence během regionální anestezie a možnost zobrazit šíření tekutin v bezprostředním okolí nervů poskytuje řadu nových pohledů a informací. Syntéza nových informací a klinických zkušeností vede k přehodnocení naší praxe a formulaci „fasciálního konceptu“.
Principem regionální anestezie je blokáda přenosu vzruchů na membráně senzitivních nervů vedoucích bolestivé vjemy z inervované (operované) oblasti. Jejím molekulárním principem je působení lokálního anestetika na sodíkové kanály v povrchové membráně příslušných nervových vláken. Ve chvíli, kdy lokální anestetikum dosáhne na vnitřní membráně ústí sodíkového kanálu, vyvolá v něm elektrochemické změny, které vedou k jeho blokádě [1]. Účelem regionální anestezie je aplikovat lokální anestetikum do takové blízkosti nervových struktur, aby difuzí anestetika bylo dosaženo blokády dostatečného množství těchto sodíkových kanálů. Takto blokované sodíkové kanály pak způsobí přerušení vedení vzruchu v nervových svazcích a tím i požadované vyřazení vnímání bolestivých podnětů.
Kvalitní a spolehlivé místní znecitlivění je podmíněno především podáním lokálního anestetika na správné místo. Tato snaha o korektní lokalizaci nervů a hrotu jehly s aplikovaným anestetikem se od počátků regionální anestezie táhne jako dlouhá červená nit. Všichni velikáni místního znecitlivění vždy zdůrazňovali precizní znalost anatomie jako nutný předpoklad úspěšných blokád. Pozornost byla tradičně zaměřena na vztahy nervů k viditelným orientačním bodům hmatatelným na povrchu kůže. V klasické anesteziologické literatuře však najdeme jen několik zmínek o významu šíření anestetik na kvalitu blokády [2]. Až rozvoj zobrazovacích metod umožnil nahlédnout pacientovi „pod kůži“ a sledovat v reálném čase chování lokálního anestetika při jeho aplikaci.
Periferní nerv, krytý epineuriem, je obklopen jemnou vazivovou tkání tvořenou snadno oddělitelnými vazivovými buňkami (obr. 1), podle habitu naplněnými různým množstvím tuku [3]. Lokální anestetikum, nesené vodním roztokem, podané standardním tlakem do 15 cm H2O, má schopnost mezibuněčné vazby odpreparovat a proniknout do bezprostřední blízkosti nervu. Distribuce anestetika je závislá na aplikovaném tlaku, poddajnosti okolních struktur, na celkovém objemu tekutiny a pravděpodobně i na směru proudu tekutiny z hrotu jehly. Aplikace tekutiny zákonitě dočasně ovlivňuje anatomické poměry a vzájemné vztahy okolních struktur. Právě poddajnost a (ne)propustnost tkání v okolí nervu hrají v distribuci anestetika významnou roli. I relativně malé množství anestetika, pronikající řídkým vazivem mezi tukovými buňkami, se při malé poddajnosti okolí a úzkém prostoru dokáže dostat na značnou vzdálenost. Za příznivých okolností pronikne anestetikum k nervu i z relativně větší vzdálenosti. Zejména pevnější a nepropustnější fasciální a vazivové struktury významně ovlivňují distribuci aplikovaného anestetika.
1. Histologický řez interskalenickým prostorem 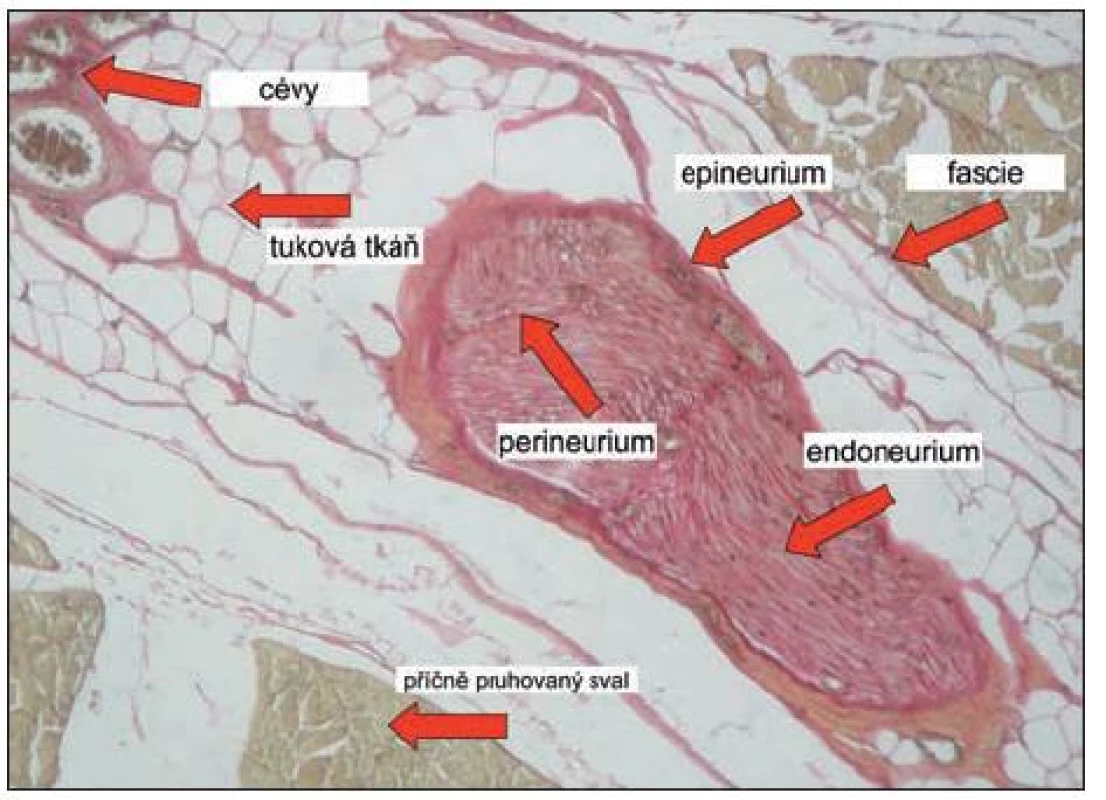
Současná klinická praxe v identifikaci nervových struktur je založena na snaze o dosažení intimního vztahu hrotu jehly a epineuria. Jinými slovy, jako optimální místo pro aplikaci lokálního anestetika považujeme co nejmenší vzdálenost hrotu jehly od nervu [4]. O této vzdálenosti se snažíme spekulovat na základě dosažených hodnot stimulačního proudu (a eventuálně dalších nastavených parametrů stimulace). Některé práce však poukazují na poměrně významný nesoulad mezi skutečnou vzdáleností jehly od nervu a hodnotou stimulačního proudu [4, 5, 6, 7]. U ultrazvukově naváděné supraklavikulární blokády lze například pozorovat, že elektrická stimulační odpověď se může zdát dostatečná, ale jehla může naléhat na nervové fascikuly přes fascii. Výsledná nervová blokáda pak může být nedostatečná [6, 8].
Na druhé straně snaha aplikovat lokální anestetikum do bezprostřední blízkosti nervu může zvyšovat riziko jeho poškození [4, 8]. K poškození dochází zpravidla mechanickým tlakem při aplikaci lokálního anestetika pod epineurium, tedy do nervového svazku. S dlouhodobými následky poškození periferních nervů se anesteziolog ve své běžné praxi již obvykle nesetkává. Takto postižení pacienti zpravidla vyhledávají lékaře jiných odborností. Retrospektivní rozbor 171 pojistných událostí v souvislosti s anestezií ve Švýcarsku mezi roky 1987–2008 ukázal, že 40 % případů bylo právě v souvislosti s nervovým poškozením [9, 10]. Ukazuje se, že použití neurostimulace nedokáže stoprocentně zabránit intraneurální aplikaci lokálního anestetika, ani není schopno zaručit polohu hrotu jehly v příslušném fasciálním prostoru.
Diskuse
Ultrazvukově asistované blokády umožňují vedle vizualizace nervů také zobrazení svalových, parenchymatózních, cévních a kostěných struktur a v reálném čase kontrolu šíření aplikovaného roztoku. Můžeme tak sledovat a případně regulovat šíření anestetika ve tkáních. V klinické praxi se často dostáváme do situace, kdy cílem ultrazvukově asistované blokády je umístění jehly v příslušném interfasciálním prostoru a nikoliv nalezení obrazu konkrétního nervu. Týká se to především oblastí s drobnějšími periferními nervy, které je obtížné identifikovat. Význam správné polohy hrotu jehly v konkrétním mezifasciálním prostoru není dosud doceňován. Na řadě míst těla nacházíme periferní nervy mezi dobře anatomicky definovanými fasciálními svalovými obaly. Fakt, že leží v přesně anatomicky definovaném prostoru, ohraničeném relativně nepropustnými faciemi, lze využít pro dosažení kvalitní blokády a snížení dávky. Aplikace anestetika do tohoto fasciálního prostoru umožňuje, že si anestetikum své nervy najde. Konkrétní výsledky fungování fasciálního konceptu jsou uvedeny v naší publikované práci [11].
Obecnou platnost zákonů šíření tekutin prostorem, existující u všech blokád, aplikujeme zejména u těchto bloků: mediální cervikální blok [11], TAP block, rectus sheat block, facsia iliaca block, n. saphenus block v Hunterově kanále, stejně jako blok nervus obturatorius mezi adduktory. Fasciální prostory také využíváme u paravertebrálních bloků. Separaci epidurálního prostoru jako ekvivalentu fasciálního konceptu je možno sledovat u ultrazvukem asistovaných kaudálních blokád.
Fasciální koncept je jiný pohled na objektivní anatomické skutečnosti. Rozvoj ultrazvukových technik během regionální anestezie a CT, respektive MRI, studie přinášejí důkazy o významu fasciálních struktur na šíření lokálního anestetika [12, 13, 14]. Zobrazovací techniky u řady periferních bloků ukazují, že naším primárním cílem mnohdy nemusí být konkrétní nerv nebo pleteň. Optimálním místem aplikace je přesně definovaný anatomický prostor, který zaručí distribuci anestetika okolo nervu. Na řadě cílových míst probíhají nervy velmi intimně mezi fasciálními obaly svalů. Fasciální obaly naléhajících svalů považujeme za významný faktor ovlivňující kvalitu bloku. Relativně malé množství anestetika pronikne za příznivých tlakových poměrů, daných poddajností svalů, i ke vzdáleným nervům. Přijetím principů fasciálního konceptu lze vysvětlit některé klinické zkušenosti (blok 3 v 1, parézu n. phrenicus u blokád brachiálního plexu apod.).
Závěr
Ve spojení s ultrazvukovou asistencí má použití principů faciálního konceptu předpoklad snížit incidenci mechanických nervových poškození. Bez pochopení úlohy fasciálních prostorů a jejich vzájemných poměrů je současné pojetí blokády spíše koupání nervu v anestetiku podaném za každou cenu co nejblíže nervu, mnohdy ve zbytečně velké dávce.
Došlo dne 27. 8. 2011.
Přijato do tisku dne 11. 11. 2011.
Adresa pro korespondenci:
Prim. MUDr. Daniel Nalos
ARO Masarykovy nemocnice v Ústí nad Labem, o. z.
Sociální péče 3316/12A
401 13 Ústí nad Labem
e-mail: daniel.nalos@mnul.cz
Sources
1. Horáček, M. Farmakodynamika – mechanismus účinku lokálních anestetik. In Nalos, D., Mach, D. Periferní nervové blokády. Grada : Praha, 2010, p. 37–41.
2. Rogozov, V. Rozvoj periferních technik regionální anestézie. In Nalos, D., Mach D. Periferní nervové blokády. Grada: Praha, 2010, p. 28–30.
3. Nielsen, K. C. et al. Influence of obesity on surgical regional anesthesia in the ambulatory setting: an analysis of 9,3038 blocks.
4. Bigeleisen, P. E. et al. Extraneural versus intraneural stimulation thresholds during ultrasound-guided supraclavicular block. Anestesiology, 2009, 110, p. 1235–1243.
5. Tsai, T. P. et al. Intensity of the stimulating current may not be a reliable indicator of intraneural needle placement. Reg. Aneast. Pain Med., 2008, 33, p. 185–188.
6. Choyce, A. et al. What is relationship between paresthesia and nerve stimulation for axillary brachial plexus block? Reg. Anaesth. Pain Med., 2001, 26, p. 100–104.
7. Perlas, A. et al. The sensitivity of motor response to nerve stimulation and paresthesia for nerve localization as evaluated by ultrasound. Reg. Anesth. Pain Med., 2006, 31, p. 445–450.
8. Staender, S. et al. A Weiss Anaesthesiology Closed Claims Analysis: report of events in the years 1987–2008. Eur. J. Aneasthesiol., 2011, 28, p. 85–91.
9. Hove, L. D. et al. Closed claims from Switzerland: an important contribution to improving patient safety in anaesthesia. Eur. J. Aneasthesiol., 2011, 28, p. 77.
10. Nalos, D. et al. Ultrazvukem naváděný mediální cervikální blok. Anest. intenziv. Med., 2011, 22, 5.
11. Casutt, M. et al. Intermediate cervical Plexus Block for Carotid Endarterectomy: Case Series of the Spread of Injectate. J. Anesth. Clinic Res., 2011, 2, 2.
12. Nalos, D. et al. Superficial and interfascial cervical block – MRI study. Anest. intenziv. Med., 2011, 22, 4.
13. Nalos, D. et al. Fascie brachiálního plexu. Anest. intenziv. Med., 2010, 21, 4, s. 185–190.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2011 Issue 6-
All articles in this issue
- The fascial plane concept
- To cool or not to cool? Obstacles to implementing therapeutic hypothermia guidelines
- The effect of terlipressin on vital organ perfusion in cardiopulmonary resuscitation – experimental study TERCA (Terlipressin in Cardiac Arrest)
- Severe course of Still’s disease with multiple organ failure with predominant liver failure
- Principles of mechanical ventilation in chronic obstructive pulmonary disease
- The 200-year Anniversary of J. Y. Simpson’s Birth
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Principles of mechanical ventilation in chronic obstructive pulmonary disease
- Severe course of Still’s disease with multiple organ failure with predominant liver failure
- The fascial plane concept
- To cool or not to cool? Obstacles to implementing therapeutic hypothermia guidelines
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

