-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Ze zahraničních periodik
Autoři: Komentáře Zpracovali J. Fitzpatrick; N. Haldar; B. Khoubehi; R. Sutherland
Vyšlo v časopise: Urol List 2007; 5(4): 90-101
Laparoskopická versus otevřená radikální nefrektomie při léčbě velkých renálních tumorů: dlouhodobé prospektivní srovnání
Laparoscopic versus open radical nephrectomy for large renal tumors: a long-term prospective comparison
Hemal AK, Kumar A, Kumar R et al. All India Institute of Medicine Sciences, Nové Dilí, Indie. J Urol 2007; 177 : 862-866.
Laparoskopická radikální nefrektomie (LRN) se stala metodou volby při léčbě pacientů s renálními tumory T1 (< 7 cm), kteří nejsou vhodnými kandidáty pro nefrony šetřící operaci. Ve srovnání s otevřenou operací dochází při LRN k menší ztrátě krve, dále je nutná pouze omezená aplikace analgetik a kratší doba rekonvalescence pacienta. Z technických důvodů však lékaři s prováděním LRN u pacientů s většími tumory (> 7 cm) váhají, a proto máme k dispozici pouze malý počet studií zabývajících se touto metodou léčby.
V rámci hodnocení proveditelnosti LRN u velkých tumorů autoři analyzovali údaje týkající se všech pacientů s renálními tumory (Tumor 2, Uzlina 0, Metastáza 0), kteří podstoupili léčbu v jejich zařízení v letech 1998 2006. Celkem bylo léčeno 112 pacientů — 72 pomocí otevřené operace a 41 pomocí LRN (15 pomocí retroperitoneálního, 26 pomocí transperitoneálního přístupu). Autoři uvádějí, že přestože se při léčbě T1 tumorů upřednostňuje retroperitoneální LRN, může transperitoneální přístup usnadnit extrakci větších tumorů. Metoda léčby byla zvolena na základě společného výběru lékaře a pacienta. Mezi jednotlivými skupinami pacientů nebyl zaznamenán signifikantní rozdíl ve věku, pohlaví, indexu tělesné hmotnosti, skóre American Society of Anesthesiologists a střední hodnotě velikosti tumoru.
Střední délka operace byla delší při LRN (181 min vs 165 min, p = 0,029). Všechny operace využívající transperitoneální přístup byly úspěšné (n = 26), při 2 zákrocích užívajících retroperitoneální přístup však bylo nutné z důvodu vaskulárního poranění přistoupit k otevřené operaci.
U skupiny pacientů podstupujících LRN byla zaznamenána menší ztráta krve (p < 0,001), tito pacienti vyžadovali méně analgetik (p < 0,001) a rychleji se uzdravovali než pacienti podstupující otevřenou operaci. U pacientů podstupujících LRN byla dále zaznamenána signifikantně kratší doba hospitalizace (3,6 dní vs 6,6 dní, p < 0,001) a kratší doba rekonvalescence (1,56 týdne vs 3,3 týdne, p < 0,001). Míra výskytu intra - a pooperačních komplikací byla v obou skupinách srovnatelná. U žádného pacienta nedošlo k lokální recidivě ani k recidivě v místě zavedení portu. Pacienti byli sledováni po dobu 54 měsíců. Mezi oběma léčenými skupinami nebyly zjištěny žádné signifikantní rozdíly v kalkulované celkové době přežití po dobu 5 let, v době přežití specifické pro karcinom ani v době přežití bez recidivy.
Údaje uvedené v této studii nasvědčují tomu, že LRN představuje účinnou metodu léčby velkých renálních tumorů T2. Navzdory srovnatelné míře výskytu intra - a pooperačních komplikací se pacienti podstupující LRN uzdravovali podstatně rychleji než pacienti podstupující otevřenou operaci.
Sunitinib versus interferon alfa při léčbě metastazujícího karcinomu z renálních buněk
Sunitinib versus interferon alfa in metastatic renal-cell carcinoma
Motzer RJ, Hutson TE, Tomczak P et al. Memorial Sloan-Kettering Cancer Center, New York, NY, USA. N Engl J Med 2007; 356 : 115-124.
Aplikace interleukinu-2 a interferonu-α (IFN α) v rámci léčby první volby metastazujícího renálního karcinomu dosahuje pouze slabé účinnosti, k dispozici však doposud nebyly žádné možnosti alternativní léčby. Tato randomizovaná studie III. fáze prokázala benefit per orální aplikace sunitinibu, inhibitoru kinázy (ve srovnání se standardní léčbou — IFN α). Vědci se domnívají, že tyrozin kináza hraje vzhledem k zahrnutí genu von Hippel-Lindauova klíčovou roli při patogenezi karcinomu z jasných buněk. Tento gen je zodpovědný za nadměrnou expresi receptoru vaskulárního endoteliálního růstového faktoru a destičkového růstového faktoru, které jsou samy o sobě příčinou angiogeneze, růstu tumoru a vzniku metastáz.
Do studie bylo zařazeno 750 pacientů léčených v období od dubna 2004 do října 2005. Pacienti byli ve věku ≥ 18 let a měli histologicky prokázaný metastazující karcinom ze světlých buněk. Pacienti užívající sunitinib byli léčeni po dobu 6 měsíců a pacienti užívající IFN α byli léčení po dobu 4 měsíců.
Při aplikaci sunitinibu byl ve srovnání s IFN α zaznamenán benefit v míře objektivní odpovědi (31 % vs 6 %), střední době přežití bez vzniku progrese (11 měsíců vs 5 měsíců) a výskytu vedlejších účinků.
Závěrem lze říci, že výsledky této studie jsou přesvědčivější, nežli jsme očekávali a prokazují, že inhibice angiogeneze představuje slibnou strategii při léčbě renálního karcinomu ze světlých buněk. V budoucnosti je nezbytné provedení dalších studií testujících účinnost sunitinibu.
Návrh na úpravu klasifikačního systému TNM u pacientů s lokálně pokročilým (pT3-4) karcinomem z renálních buněk
Proposal for reclassification of the TNM staging system in patients with locally advanced (pT3-4) renal cell carcinoma according to the cancer-related outcome
Ficarra V, Novara G, Iafrate M et al. University of Verona, Verona, Itálie. Eur Urol 2007; 51 : 722-729.
Navzdory četným aktualizacím klasifikačního systému TNM pro karcinom z renálních buněk (RCC) zůstává optimální rozdělení pro lokálně pokročilý RCC stále poměrně rozporuplné. Nejdiskutovanějšími otázkami se jeví prognostický význam invaze ipsilaterální nadledviny a šíření trombózy kraniálně do vena cava. Tato retrospektivní studie hodnotí výsledky u pacientů s lokálně pokročilým RCC a doporučuje pro tyto tumory nový klasifikační systém.
Autoři analyzovali údaje 227 pacientů s RCC pT3-4, kteří podstoupili parciální resekci ledviny nebo radikální nefrektomii ve 2 akademických centrech v letech 1986—2002. V průběhu 29měsíčního sledování došlo u těchto 227 pacientů (47,6 %) ke 108 úmrtím specifickým pro karcinom (47,6 %). Univarietní analýza odhalila, že klasifikace T-stadia z roku 2002 neumožňovala statisticky signifikantní predikci výsledku. Na základě onkologických výsledků byly stanoveny 3 prognostické podskupiny:
- tumory s invazí perineální tukové tkáně, trombózou renální žíly nebo trombózu vena cava pod bránicí
- tumory s trombózou renální žíly nebo trombózou vena cava pod bránicí a současnou invazí perirenální tukové tkáně
- tumory invadující nadledvinu nebo Gerotovu fascii, tumory způsobující trombózu vena cava nad bránicí
Tato nová klasifikace představovala při multivarietní analýze (vedle patologického stadia zasažení lymfatických uzlin) nezávislou prediktivní proměnnou.
Závěrem autoři uvádějí, že klasifikační systém pro lokálně pokročilý RCC z roku 2002 neumožňuje stratifikaci výsledného stavu pacientů. Navrhují zařazení RCC ve stadiu T3-4 do výše uvedených kategorií umožňujících predikci doby přežití specifické pro karcinom bez ohledu na ostatní prognostické faktory.
Tato studie uvádí velmi zajímavé závěry, které je třeba potvrdit dalšími výzkumnými skupinami, vzhledem k tomu, že většina klinických lékařů běžně akceptuje nedostatky současně užívaného klasifikačního systému pro lokálně pokročilý RCC.
Význam pozitivních chirurgických okrajů u pacientů s tumorem ledvinné kůry podstupujících parciální resekci ledviny
Impact of positive surgical margins in patients undergoing partial nephrectomy for renal cortical tumours
Kwon EO, Carver BS, Snyder ME et al. Memorial Sloan-Kettering Cancer Center, New York, NY, USA. BJU Int 2007; 99 : 286-289.
V nedávné době prováděné studie prokázaly, že pro dosažení optimální doby přežití bez recidivy onemocnění (DFS) u pacientů podstupujících parciální resekci ledviny (PN) je nezbytné docílení minimálních chirurgických okrajů (SM). Tato retrospektivní studie hodnotila klinické výsledky 777 pacientů s tumory renální kůry, kteří podstoupili PN v letech 1989—2005. Výskyt lokální recidivy a vzdálených metastáz byl hodnocen pomocí „logrank“ testu.
Pozitivní SM byly detekovány celkem u 7 % ze všech 770 pacientů, u nichž byl stav SM zaznamenán. SM se vyskytovaly u 33 (8 %) z celkových 423 pacientů s tumorem s vysokým maligním potenciálem a u 24 (7 %) z celkových 347 pacientů s tumorem s nízkým maligním potenciálem. Při střední době sledování 22 měsíců došlo k lokální recidivě u 2 z 57 (4 %) pacientů s pozitivními SM a u 4 (0,5 %) pacientů s negativními SM. U žádného pacienta s nízkým maligním potenciálem nedošlo navzdory výskytu pozitivních SM k recidivě. Při multivarietní analýze představoval signifikantní předpovědní faktor pozitivní SM podstatnou indikaci pro PN (p = 0,003).
Závěrem autoři uvádějí, že navzdory tomu, že lokální recidiva po PN se u renálních tumorů vyskytuje pouze vzácně, může mít pacient s tumorem s vysokým maligním potenciálem a pozitivními SM vyšší riziko lokální recidivy.
Vliv doby trvání ischemie během nefrony šetřící otevřené operace na solitární ledvině: multicentrická studie
The impact of ischemia time during open nephron sparing surgery on solitary kidneys: a multi-institutional study
Thompson RH, Frank I, Lohse CM et al. Mayo Medical School and Mayo Clinic, Rochester, MN, USA. J Urol 2007; 177 : 471-476.
U pacientů se solitární ledvinou, kteří podstupují nefrony šetřící operaci (NSS) zůstává stále otázkou, jak dlouhé trvání ischemie lze považovat za bezpečné. Autoři této retrospektivní, multicentrické studie hodnotili dopad uzavření cévní perfuze ledviny u 537 pacientů se solitární ledvinou, kteří podstoupili otevřenou NSS v Cleveland Clinic (Cleveland, OH, USA) a Mayo Clinic (Rochester, MN, USA). Z celkových 537 pacientů 85 nevyžadovalo uzavření cévní perfuze ledviny, 174 mělo teplou ischemii a 278 studenou ischemii. Autoři hodnotili výskyt renálních komplikací v jednotlivých skupinách pacientů.
Střední hodnota velikosti tumoru byla menší u pacientů, kteří neměli ischemii (2,5 cm) než u pacientů s teplou (3,5 cm) a studenou (4,0 cm) ischemií (p < 0,001). Střední hodnota věku pacientů a předoperační hladiny kreatininu byla srovnatelná u všech skupin pacientů bez ohledu na stav ischemie. U pacientů s teplou a studenou ischemií bylo zaznamenáno signifikantně vyšší riziko úniku moči (p = 0,006), akutního (p < 0,001) a chronického (p = 0,027) renálního selhání a přechodné dialýzy (p = 0,028) než u pacientů, kteří neměli ischemii. Trvání teplé ischemie > 20 min a studené ischemie > 35 min souviselo s vyšší incidencí akutního renálního selhání. Teplá ischemie trvající déle než 20 min je navíc spojena s vyšším rizikem chronické renální nedostatečnosti, zvýšením hladiny kreatininu > 0,5 mg/dl a permanentní dialýzou.
Závěrem autoři uvádějí, že uzavření cévní perfuze ledviny prováděné během NSS je spojeno s vyšší incidencí renálních komplikací a navrhují, že v případě nutnosti této procedury je třeba se pokusit omezit délku trvání teplé ischemie na 20 min a studené ischemie na 35 min.
Tato studie se zabývá významným problémem, kterému čelí lékaři provádějící NSS u pacientů se solitární ledvinou. Výsledky přinesou užitek při jejich léčbě.
Vliv velikosti tumoru na prediktivní hodnotu pT3a kategorie primárního tumoru
Impact of tumor size on the predictive ability of the pT3a primary tumor classification for renal cell carcinoma
Siddiqui SA, Frank I, Leibovich BC et al. Mayo Clinic, Rochester, MN, USA. J Urol 2007; 177 : 59-62.
Autoři této studie hodnotili přesnost klasifikace pT3a kategorie primárního tumoru a zkoumali souvislost mezi invazí tukové tkáně perinefrického a renálního sinu a úmrtím na karcinom z renálních buněk (RCC) nezávisle na velikosti tumoru. Hodnotili záznamy 2 165 pacientů s klinicky lokalizovaným, sporadickým RCC, léčených pomocí otevřené radikální nefrektomie nebo nefrony šetřící operace v letech 1970—2002. Autoři identifikovali pacienty s onemocněním pT3a a ty dále rozdělili do 3 podskupin na základě definice velikosti tumoru pT1a, pT1b a pT2.
V průběhu 3,8 let trvajícího sledování po operaci na RCC zemřelo celkem 317 pacientů. Střední doba sledování pacientů, kteří byli naživu, byla 7,8 let (rozmezí 0—34 let). Poměr rizik (95% CI) souvislosti mezi invazí tukové tkáně a úmrtí na RCC byl u pacientů s tumorem o velikosti ˛ 4 cm 6,15 (95% CI 1,84 20,50, p = 0,003), u tumorů o velikosti 4—7 cm 4,12 (95% CI 2,50 6,78, p < 0,001) a u tumorů o velikosti > 7 cm 2,13 (95% CI 1,53 2,97, p < 0,001). V multivarientní analýze byla tato souvislost statisticky signifikantní.
Závěrem autoři uvádějí, že invaze tukové tkáně periferního perinefrického i renálního sinu je spojena s úmrtím na RCC bez ohledu na velikost tumoru. Jejich výsledky jsou v rozporu se studiemi, které navrhují úpravu klasifikace tumorů pT3a pouze na základě jejich velikosti.
Tento článek zpochybňuje přesnost klasifikace TNM pro lokálně pokročilý karcinom, přestože výsledky naznačují, že současná klasifikace tumorů pT3a je přesná.
Rozšíření tumoru mimo lymfatické uzliny ovlivňuje výsledný stav pacientů s RCC
Extranodal extension in regional lymph nodes is associated with outcome in patients with renal cell carcinoma
Dimashkien HH, Lohse CM, Blute ML et al. Oconee Memorial Hospital, Seneca, SC, USA. J Urol 2006; 176 : 1978-1982.
Je známo, že přítomnost pozitivních lymfatických uzlin u pacientů s RCC představuje nespolehlivý prognostický marker. Současně užívaná klasifikace pozitivních lymfatických uzlin u těchto pacientů je založena na stanovení počtu pozitivních regionálních lymfatických uzlin. Autoři této studie zkoumali souvislost mezi patologickými znaky metastáz do lymfatických uzlin a výsledným stavem pacienta, s cílem vylepšit prognostickou přesnost současně užívaného klasifikačního systému.
Autoři retrospektivně hodnotili záznamy 2 076 pacientů s unilaterálním, sporadickým pM0 RCC, kteří byli léčeni pomocí radikální nefrektomie v letech 1970—2000. 34 pacientů mělo metastázu do 1 regionální lymfatické uzliny (pN1) a 35 pacientů mělo metastázy do více než 1 lymfatické uzliny (pN2). U každého pacienta byly hodnoceny patologické znaky metastáz do lymfatických uzlin. Hodnocení zahrnovalo stanovení počtu a procentuálního zastoupení pozitivních lymfatických uzlin, celkového počtu odstraněných lymfatických uzlin, grade tumoru, nekrózu, šíření tumoru mimo lymfatické uzliny a největšího rozměru a povrchu tumoru.
Mezi klasifikací pN a RCC nebyla zjištěna signifikantní souvislost (pN2 vs pN1 relativní riziko [RR] 1,05, 95% CI 0,62 1,79, p = 0,846). U pacientů s tumorem zasahujícím mimo lymfatické uzliny byla zaznamenána 2krát vyšší pravděpodobnost úmrtí na RCC než u pacientů, u nichž byl tumor omezen na kapsulu lymfatické uzliny (RR 2,02, 95% CI 1,18 3,45, p = 0,010). Míra přežití po dobu 5 let specifická pro karcinom byla 18 % u pacientů s karcinomem zasahujícím mimo lymfatické uzliny a 35 % u pacientů s tumorem ohraničeným na lymfatické uzliny.
Závěrem autoři uvádějí, že současně užívaná klasifikace pN by měla být upravena na základě informace o přítomnosti/absenci metastáz do lymfatických uzlin a přítomnosti/absenci šíření tumoru mimo lymfatické uzliny. Tyto změny by umožnily signifikantní zlepšení prognostické přesnosti současně užívané pN klasifikace.
Význam makroskopické nekrózy tumoru jako prognostického indikátoru RCC
Significance of macroscopic tumor necrosis as a prognostic indicator for renal cell carcinoma
Lee SE, Byun SS, Oh JK et al. Seoul National University Budang Hospital, Seongnam, Jižní Korea. J Urol 2006; 176 : 1332-1337.
Existuje řada patologických znaků RCC, které mají signifikantní prognostický vliv na dobu přežití pacienta. Autoři této studie zkoumali prognostickou hodnotu makroskopické nekrózy tumoru u 485 pacientů, kteří podstoupili operaci na orgán ohraničeného nebo metastazujícího RCC. Přítomnost nebo absence nekrózy tumoru byla hodnocena na základě makroskopické povahy tumoru. Tumor byl považován za nekrotický pouze v případě výskytu > 10% makroskopické nekrózy.
Makroskopická nekróza tumoru byla detekována u 27 % pacientů. U těchto pacientů byla zjištěna vyšší pravděpodobnost výskytu tumorů větší velikosti, rozsáhlejší výskyt metastáz a výskyt tumorů s vyšším lokálním stadiem a grade tumoru (všechny p < 0,001). Byla prokázána souvislost mezi patologickými znaky mikrovaskulární invaze (p = 0,026) a sarkomatoidní diferenciací (p = 0,002) a nekrózou tumoru. U pacientů, u nichž nebyla přítomna makroskopická nekróza, byla zaznamenána signifikantně vyšší míra přežití bez progrese (p < 0,0001) a míra přežití specifická pro karcinom (p < 0,0001). Subanalýza provedená u této skupiny pacientů však odhalila, že makroskopická nekróza představovala u pacientů s nemetastazujícím karcinomem signifikantní prognostický marker, zatímco u pacientů s metastazujícím tumorem nikoliv. Při zkoumání různých histologických podtypů RCC byl signifikantní význam makroskopické nekrózy pozorován pouze u karcinomu ze světlých buněk. Multivarietní analýza prokázala, že u pacientů s nemetastazujícím RCC představuje makroskopická nekróza tumoru (vedle patologického stadia T, grade a velikosti tumoru) nezávislý prognostický predikátor doby přežití specifické pro onemocnění (p = 0,004).
Autoři závěrem uvádějí, že u pacientů s nemetastazujícím renálním karcinomem ze světlých buněk slouží makroskopická nekróza tumoru jako nezávislý prognostický marker, který je třeba vyšetřovat při rutinní patologické analýze.
Prostá enukleace při léčbě pT1a RCC: naše zkušenost za posledních 20 let
Simple enucleation for the treatment of PT1a renal cell carcinoma: our 20-year experience
Carini M, Minervini A, Masieri L et al. Careggi Hospital, Florencie, Itálie. Eur Urol 2006; 50 : 1263-1268.
Běžná onkologická léčba malých renálních tumorů sestává v závislosti na umístění tumoru z parciální resekce ledviny nebo radikální nefrektomie s cílem dosažení jasného okraje kolem tumoru. U tumorů o velikosti < 4 cm (pT1a) však někteří doporučují pouhou enukleaci. Tato studie provedená ve Florencii v Itálii zahrnuje velký počet pacientů s renálním tumorem pT1a, kteří prodělali prostou enukleaci. Autoři hodnotili bezpečnost a účinnost této techniky v rámci konzervativní léčby RCC pT1a, monitorovali incidenci závažných komplikací, lokální recidivy a míry přežití bez progrese a míry přežití specifické pro onemocnění.
Studie retrospektivně hodnotila 232 pacientů se sporadickým, unilaterálním pT1a RCC, který byl potvrzen na základě patologického vyšetření, kteří podstoupili enukleaci v letech 1986—2004. Střední velikost tumoru v největším rozměru byla 2,8 cm, histopatologické vyšetření odhalilo 198 tumorů z jasných buněk (85,3 %), 18 papilárních tumorů (7,8 %), 15 chromofobních tumorů (6,5 %) a 1 (0,4 %) tumor sběrných kanálků. Nebyly zaznamenány žádné závažné komplikace, přestože u 1 pacienta došlo po operaci k nashromáždění retroperitoneální tekutiny charakteru urinomu, které vyžadovalo odsátí, zavedení drénu a double-J-stentu po dobu 3 týdnů.
Střední doba sledování byla 76 měsíců (rozmezí 12—225 měsíců), míra přežití bez progrese po dobu 5 let byla 96% a po dobu 10 let 94%, míra přežití specifická pro karcinom po dobu 5 let byla 96,7%, po dobu 10 let 94,7%. Celkem u 13 pacientů došlo k progresi onemocnění, z nichž u 3 došlo k lokální recidivě na jiném místě v ledvině. U žádného pacienta nedošlo k lokální recidivě v místě enukleace.
Závěrem autoři uvádějí, že enukleace pT1 renálního tumoru představuje bezpečnou techniku umožňující vynikající dlouhodobou lokální kontrolu a míru přežití specifickou pro karcinom.
Prediktivní hodnota spirálního CT při hodnocení rizika vstupu do dutého systému během nefrony šetřící operace
The predictive value of helical computed tomography for collecting-system entry during nephron-sparing surgery.
Derweesh IH, Herts BR, Motta-Ramirez GA et al. Cleveland Clinic Foundation, Cleveland, OH, USA. BJU Int 2006; 98 : 963-968.
Jedním z rizik nefrony šetřící operace (NSS) prováděné při léčbě renálního tumoru je možnost vstupu do dutého systému v průběhu této procedury. Vědomi si této možnosti mohou lékaři v některých situacích od NSS upustit, změnit operační přístup nebo ablační techniku užívanou u pacientů, u nichž je provedení NSS nevyhnutelné, nebo připravit operatéra na možnost korekce sběrného systému. Autoři této studie hodnotili schopnost spirálního CT (zahrnující i multiplanární rekonstrukci a stanovení objemu a 3D CT) predikovat pravděpodobnost rizika vstupu do dutého systému. Výhoda této techniky spočívá v tom, že spirální CT umožňuje rozlišit před NSS renální tumor od normální renální anatomie.
Autoři hodnotili výsledky 349 3D CT získaných při NSS v průběhu 3 po sobě jdoucích let. Při provádění CT byla prospektivně hodnocena velikost tumoru, jeho centrální rozšíření a zasažení kalichů. U těchto 3 proměnných souvisejících s CT byl hodnocen vstup do dutého systému a na základě lékařské dokumentace byly retrospektivně hodnoceny 3 klinické proměnné (strana, velikost tumoru a operační přístup).
U 170 z celkových 334 pacientů došlo při operaci ke vstupu do dutého systému. Byla zaznamenána signifikantní souvislost mezi vstupem do dutého systému a zjištění lokalizace centrálního tumoru pomocí CT (senzitivita 58,8 %, specifita 80,5 %, p < 0,001), zasažení kalichu (senzitivita 53,5 %, specifita 78,2 %, p < 0,001) a výskytem tumorů o velikosti > 4 cm (senzitivita 39,4 %, specifita 74,7 %, p = 0,005). Nebyla zjištěna žádná signifikantní souvislost se stranou nebo druhem operace (p > 0,83).
Závěrem autoři uvádějí, že spirální CT umožňuje spolehlivou predikci vstupu do dutého systému během NSS.
Zvýšená hodnota C-reaktivního proteinu v séru signalizuje u pacientů s lokalizovaným RCC špatnou prognózu
Increased preoperative serum C-reactive protein level predicts a poor prognosis in patients with localized renal cell carcinoma
Komai Y, Saito K, Sakai K et al. Tsuchiura Kyodo General Hospital, Tsuchiura, Japonsko. BJU Int 2006, Advance online publication.
U pacientů s lokalizovaným RCC nemáme s výjimkou velikosti tumoru při zobrazovacím vyšetření k dispozici žádné spolehlivé předoperační parametry, které by umožnily predikci prognózy. Autoři této studie hodnotili význam předoperačního měření C-reaktivního proteinu (CRP) v séru při stanovení prognózy u pacientů s lokalizovaným RCC. Provedli retrospektivní studii zahrnující 101 pacientů s lokalizovaným RCC, kteří podstoupili radikální nefrektomii (pT1-3N0M0). Za zvýšenou hladinu CRP před operací byla považována hodnota > 0,5 mg/dl.
Během sledování trvajícího po dobu 55 měsíců byla vyšší předoperační hladina CRP zaznamenána u 26 pacientů. 12 pacientů s vyšší hladinou CRP a 3 pacienti s normální hladinou CRP zemřeli na RCC. U pacientů s vysokou hladinou CRP byla zaznamenána 75% míra přežití po dobu 5 let specifická pro onemocnění a 30% míra přežití po dobu 10 let specifická pro onemocnění (p < 0,001). Při multivarietní analýze byla zjištěna souvislost mezi předoperační koncentrací hemoglobinu, patologickým stadiem, grade tumoru, histologickým typem, mikrovaskulární invazí a dobou přežití specifickou pro onemocnění. Pomocí Coxova modelu výpočtu proporčního rizika autoři zjistili, že nejdůležitějšími prognostickými faktory pro predikci doby přežití specifické pro onemocnění u pacientů s lokalizovaným RCC jsou patologické stadium a zvýšená hodnota CRP (p = 0,008 a p = 0,012).
Autoři závěrem uvádějí, že zvýšená předoperační hladina CRP slouží u pacientů s lokalizovaným RCC jako predikátor horší prognózy. Navzdory malému počtu pacientů zahrnutých do této studie jsou výsledky prokazující prognostický význam předoperační hladiny CRP u pacientů s RCC velmi zajímavé.
Prognostická hodnota trombocytózy u pacientů s RCC
Prognostic value of thrombocytosis in renal cell carcinoma
Bensalah K, Leray E, Fergelot P et al. Hospital Pontchaillou, Rennes, Francie. J Urol 2006; 175 : 859-863.
Autoři této zajímavé studie zkoumali souvislost mezi počtem krevních destiček a povahou renálního tumoru s cílem stanovit potencionální prognostickou hodnotu trombocytózy u pacientů s lokalizovaným a metastazujícím tumorem.
Studie zahrnovala pacienty, kteří podstoupili operaci renálního tumoru ve dvou francouzských centrech. Autoři retrospektivně hodnotili následující proměnné:
- TNM—stadium
- grade dle Fuhrmanové
- zasažení lymfatických uzlin
- skóre „European Co-operative Oncology Group“
- histologický podtyp
- počet krevních destiček
35,3 % pacientů mělo onemocnění stadia T1, 14,4 % pacientů onemocnění stadia T2, 48,1 % pacientů onemocnění T3 a 2,3 % pacientů onemocnění T4. Zasažení lymfatických uzlin bylo zaznamenáno u 13,9 % pacientů a výskyt vzdálených metastáz u 15,7 % pacientů. Bylo prokázáno, že existuje úzká souvislost mezi počtem krevních destiček a stadiem T, grade dle Fuhrmanové, velikostí tumoru, zasažením lymfatických uzlin, výskytem vzdálených metastáz.
Analýza odhalila, že všechny zkoumané faktory představují signifikantní prognostické faktory a predikátory doby přežití. Dále bylo prokázáno, že trombocytóza u pacientů s lokalizovaným a metastazujícím onemocněním úzce souvisí s dobou přežití. U pacientů s počtem krevních destiček > 450 000/mm3 byla zaznamenána 70% míra přežití po dobu 5 let, zatímco u pacientů s počtem krevních destiček < 450 000/mm3 byla tato míra pouze 38%.
Závěrem autoři uvádějí, že počet krevních destiček lze u RCC považovat za nezávislý prognostický faktor. Domnívají se, že počet krevních destiček odráží kaskádu biologických procesů, které odrážejí agresivitu tumoru.
[1] Parciální resekce ledviny při léčbě malé renální rezistence: obavy týkající se kvality péče
Partial nephrectomy for small renal masses: an emerging quality of care concern?
Miller DC, Hollingsworth JM, Hafez KS et al. University of Michigan Medical Center, MI, USA. J Urol 2006; 175 : 853-857.
[2] Národní trendy při parciální resekci ledviny u RCC: případ nedostatečného využití
National utilization trends of partial nephrectomy for renal cell carcinoma: a case of underutilization?
Hollenbeck BK, Taub DA, Miller DC et al. University of Michigan Medical Center, Ann Atbor, MI, USA. Urology 2006; 67 : 254-260.
Publikované údaje přesvědčivě prokazují, že parciální resekci ledviny (PN) lze u pacientů s malými RCC považovat za léčbu první volby. Spolu s rozšiřující se oblibou laparoskopické nefrektomie a vyššími nároky na techniku provádění PN se mnozí lékaři domnívají, že PN je nedostatečně využívána. Tyto 2 studie uvádějí procento pacientů podstupujících PN a hodnotí, zda skutečně dochází k méně častému užívání této techniky.
Miller et al užívají k průzkumu národních trendů v léčbě malých renálních tumorů v USA v letech 1998—2001 rejstřík SEER (Surveillance Epidemiology and End Results) [1]. Celkem 14 647 pacientů s primárním tumorem o velikosti ˛ 7 cm podstoupilo léčbu lokoregionálního karcinomu ledviny. Pacienti, kteří byli léčeni pomocí PN, byli rozděleni do skupin na základě roku diagnostikování onemocnění a velikosti tumoru.
9,6 % pacientů podstoupilo PN, 90,4 % pacientů bylo léčeno pomocí celkové nefrektomie. Od roku 2001 došlo k progresivnímu zvýšení počtu prováděných PN u tumorů o velikosti ˛ 7 cm z 4,6 % na 17,6 %. Navzdory tomuto zvýšení byla PN prováděna pouze u malého počtu pacientů (dokonce i s nejmenšími renálními tumory) — v letech 1988—1989 podstoupilo PN 14 % pacientů s tumorem o velikosti < 2 cm, v letech 2000—2001 podstoupilo tuto proceduru 42 % pacientů. Nižší věk pacienta, menší velikost tumoru a doba diagnostikování představovaly nezávislé faktory provádění PN.
Autoři dospěli k závěru, že přestože se v uplynulých 20 letech počet provádění PN zvýšil, je tento zákrok stále poměrně neobvyklý, dokonce i u pacientů s nejmenšími renálními tumory. Vzhledem k tomu, že zachování renálního parenchymu má příznivý efekt, vznikají tak oprávněné obavy týkající se kvality péče.
Hollenbeck et al zkoumali údaje 66 621 pacientů s karcinomem ledviny, kteří podstoupili radikální nefrektomie a PN v letech 1988—2002 [2]. Pacienti byli vybíráni pomocí Nationwide Inpatient Sample, reprezentativní databáze zahrnující údaje o ukončení hospitalizace v USA.
7,5 % pacientů podstoupilo PN. V průběhu trvání studie došlo k více než trojnásobnému zvýšení počtu pacientů léčených pomocí PN. V závislosti na druhu instituce, v níž byli pacienti léčeni, byly zjištěny signifikantní rozdíly v míře provádění PN. Pravděpodobnost provádění PN byla vyšší v městských aglomeracích a výukových nemocnicích provádějících velký počet výkonů. Pacienti s renálním karcinomem, kteří jsou léčeni ve výukových centrech provádějících velký počet výkonů, mají vyšší pravděpodobnost, že budou léčení pomocí PN.
Autoři se domnívají, že za jistých okolností se počet provedených PN pohybuje pod očekávanou hranicí.
RCC metastazující do lymfatických uzlin bez výskytu vzdálených metastáz (klinické stadium TxN1-2M0): dopad agresivní operační léčby na výsledný stav pacienta
Renal cell carcinoma with nodal metastases in the absence of distant metastatic disease (clinical stage TxN1 - 2M0): the impact of aggressive surgical resection on patient outcome.
Canfield SE, Kamat AM, Sanchez-Ortiz RF et al. Anderson Cancer Center, Houston TX, USA. J Urol 2006; 175 : 864-869.
Autoři této studie uvádějí, že přestože je zasažení lymfatických uzlin v případě metastazujícího RCC spojeno s horší prognózou, jeho biologická povaha při absenci metastazujícího onemocnění nebyla doposud objasněna.
Autoři hodnotili údaje 2 643 pacientů, kteří podstoupili nefrektomii v letech 1993—2003. 40 z nich mělo pozitivní lymfatické uzliny bez výskytu systémových metastáz a podstoupili nefrektomii s rozšířenou retroperitoneální lymfadenektomií. U těchto pacientů autoři hodnotili patologické znaky a klinické výsledky.
Střední velikost tumoru byla 11 cm a přibližně polovina tumorů byla ve stadiu T3b. Histologické vyšetření prokázalo, že většina tumorů je z jasných buněk. U 70 % pacientů bylo zjištěno extranodální šíření tumoru. U 70 % pacientů došlo v průběhu 4,9 měsíců k recidivě onemocnění (střední doba přežití specifická pro karcinom 20,3 měsíců). V průběhu sledování trvajícího po dobu 17,7 měsíců nebyly u 30 % pacientů zaznamenány žádné známky přítomnosti onemocnění, u 8 % pacientů došlo k recidivě a 62 % pacientů zemřelo. Postižení více než 1 lymfatické uzliny představovalo predikátor zhoršení doby přežití bez recidivy a celkové doby přežití.
Autoři závěrem uvádějí, že u pacientů s RCC představují metastázy do lymfatických uzlin nezávislý prognostický faktor (i při absenci vzdálených metastáz). U těchto pacientů doporučují agresivní operační resekci následovanou adjuvantní terapií v rámci klinické studie.
Je u RCC pT3a invaze tukové tkáně renálního sinu stejná jako invaze perinefrické tkáně?
Is renal sinus fat invasion the same as perinephric fat invasion for pT3a renal cell carcinoma?
Thompson RH, Leibovich BC, Cheville JC et al. Mayo Medical School and Mayo Clinic, MN, USA. J Urol 2005; 174 : 1218-1221.
American Joint Committee on Cancer v roce 2002 klasifikovala perinefrickou invazi (PFI) a invazi tukové tkáně renálního sinu (RSFI) jako RCC stadia pT3a. Autoři tohoto článku zkoumali prognostickou hodnotu obou těchto patologických znaků.
Studie vycházela z retrospektivní analýzy záznamů 205 pacientů s pT3a RCC ze světlých buněk, kteří podstoupili nefrektomii v letech 1970—2002. Pro zjištění souvislosti mezi PFI (n = 162) a RSFI (n = 43) a úmrtím na RCC autoři užívali Coxův regresní model poměrného rizika. Na RCC zemřelo 59 % pacientů s PFI a 72 % pacientů s RSFI. Pacienti s RSFI měli o 63 % vyšší pravděpodobnost úmrtí na RCC (p = 0,018).
Po zahrnutí proměnných jako je zasažení regionálních lymfatických uzlin a výskyt vzdálených metastáz, bylo riziko úmrtí u pacientů s RSFI signifikantně vyšší (p = 0,002). Autoři následně přizpůsobili riziko úmrtí podle skóre Mayo Clinic SSIGN (stadium, velikost, grade a nekróza), ale i poté zůstalo riziko úmrtí u pacientů s RSFI signifikantně vyšší (p = 0,003).
Autoři dospěli k závěru, že RCC z jasných buněk invadující RSFI je agresivnější povahy než tumory zasahující PF a doporučují oddělené hodnocení těchto 2 proměnných. Před úpravou klasifikace TNM však autoři doporučují validaci těchto výsledků v dalších studiích.
Bodovací algoritmus umožňující predikci doby přežití u pacientů s metastazujícím RCC ze světlých buněk: pomůcka pro stratifikaci pacientů v prospektivních studiích
A scoring algorithm to predict survival for patients with metastatic clear cell renal cell carcinoma: a stratification tool for prospective clinical trials
Leibovich BC, Cheville JC, Lohse CM et al. Mayo Medical School and Mayo Clinic, MN, USA. J Urol 2005; 174 : 1759-1763.
Pro predikci doby přežití specifické pro karcinom (CSS) u pacientů s RCC byly navrženy různé algoritmy a klasifikační systémy zahrnující stadium onemocnění. Bohužel však nemáme k dispozici žádný algoritmus, který by umožňoval predikci výsledného stavu u pacientů s metastazujícím RCC. Autoři této studie vytvořili na základě vlastní rozsáhlé databáze bodovací algoritmus umožňující predikci doby přežití u pacientů s metastazujícím RCC ze světlých buněk (MCC), kteří podstoupili nefrektomii. Tento systém je založen na hodnocení znaků, které mají snadno k dispozici jak lékaři, tak patologové.
Tato retrospektivní studie zahrnuje 727 pacientů s RCC ze světlých buněk, kteří podstoupili radikální nefrektomii v letech 1970—2000. U těchto pacientů byl při nefrektomii zjištěn výskyt vzdálených metastáz (n = 285) nebo u nich došlo ke vzniku metastáz později (n = 442). Klinické a patologické znaky hodnocené při radikální prostatektomii jsou uvedeny v tab. 1.
Tab. 1. Klinické a patologické znaky u pacientů, kteří podstoupili radikální nefrektomii ve studii Leibovich et al (J Urol 2005; 174: 1759-1763). 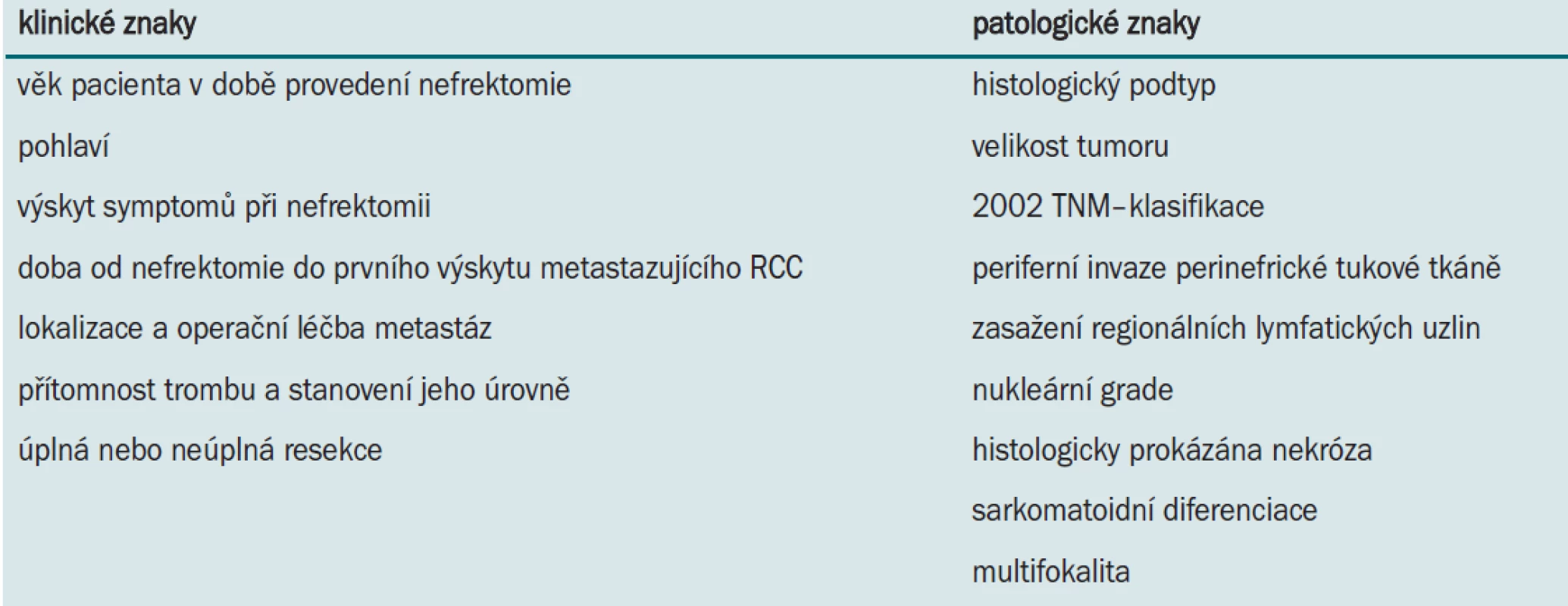
CSS byla stanovena na základě Kaplanovy-Meierovy analýzy a pomocí regresních koeficientů Coxova modelu proporcionálních rizik byl sestaven bodovací algoritmus pro predikci CSS.
Střední hodnota věku pacientů při operaci byla 61 let (24—85 let). Střední doba od operace do vzniku metastáz (u 442 pacientů, u nichž došlo následně ke vzniku metastáz) byla 1,3 roku (0—25 let). Během závěrečného sledování 653 pacientů zemřelo - 606 pacientů zemřelo na RCC průměrně 1 rok po vzniku metastáz (0—14).
Tab. 2 ukazuje výsledky multivarietní analýzy klinických nebo patologických symptomů souvisejících s úmrtím na metastazující RCC ze světlých buněk a algoritmus sloužící k predikci pravděpodobnosti tohoto úmrtí. Algoritmus byl vytvořen na základě podílu koeficientu každého znaku a koeficientu jaterních metastáz, jeho následným vynásobením 4 a zaokrouhlením na nejbližší celé číslo.
Tab. 2. Analýza symptomů souvisejících s úmrtím na metastazující RCC ze světlých buněk a bodovací algoritmus umožňující predikci pravděpodobnosti tohoto úmrtí. Ze studie Leibovich et al (J Urol 2005; 174: 1759-1763). 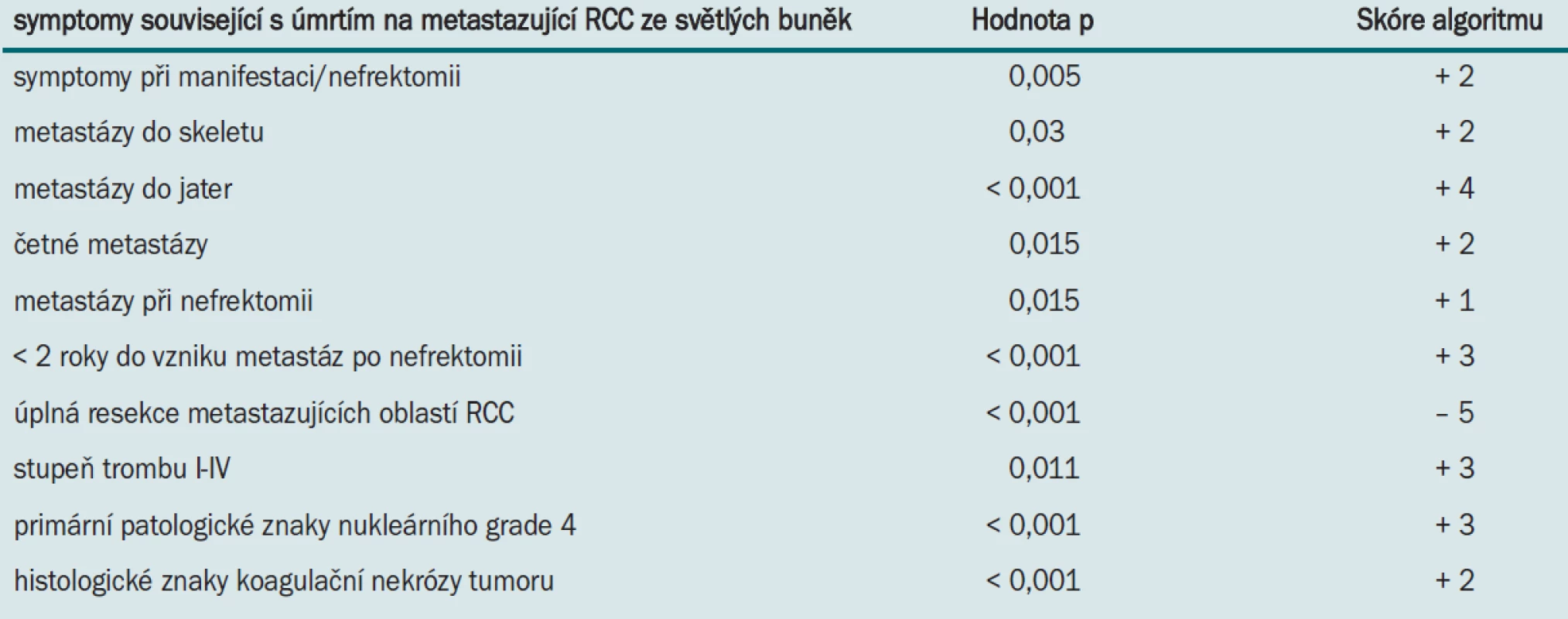
Všichni pacienti měli na počátku nulové skóre a následně jim byly přičítány nebo odečítány body (tab. 2). Po stanovení střední hodnoty CSS a párovým srovnání sousedních skóre byli pacienti na základě skóre rozděleni do skupin: —5 až —1, 0 až 2, 3 až 6, 7 nebo 8, a ≥ 9. Míra CSS po jednom roce byla 85,1 % u pacientů se skóre —5 až —1, 72,1 % u pacientů se skóre 0—2, 58,8 % u pacientů se skóre 3—6, 39,0 % u pacientů se skóre 7 nebo 8 a 25,1 % u pacientů se skóre ≥ 9.
Závěrem autoři uvádějí, že tento bodovací systém lze užívat pro predikci doby přežití u pacientů s metastazujícím RCC ze světlých buněk.
Tato zajímavá studie zkoumá prognostické faktory u pacientů s metastazujícím RCC ze světlých buněk. Poznatky této studie lze užít nejen pro stanovení prognózy, ale může také umožnit lepší rozdělení pacientů pro léčbu.
Stanovení histologického podtypu a nukleárního grade RCC a jejich vliv na dobu přežití: retrospektivní národní studie zahrnující 629 pacientů
Histological subtyping and nuclear grading of renal cell carcinoma and their implications for survival: a retrospective nation-wide study of 629 patients
Gudbajartsson T, Hardarson S, Petursdottir V et al. Landspitali University Hospital, Reykjavik, Island. Eur Urol 2005; 48 : 593-600.
Význam grade a histologického podtypu tumoru při predikci výsledného stavu u pacientů s RCC není stále úplně jasný. Autoři této studie se snažili hodnotit prognostickou hodnotu současně užívaných histologických podtypů a nukleárního grade dle Fuhrmanové (stanoveny WHO) při predikci doby přežití u pacientů s RCC.
Tato retrospektivní, na populaci založená studie zahrnovala pacienty s RCC prokázaným pomocí histologického vyšetření na Islandu v letech 1971—2000. Autoři hodnotili grade dle Fuhrmanové, TNM—stadium (tumor, lymfatická uzlina, metastázy) a dobu přežití. Pomocí multivarietní analýzy byly stanoveny prognostické faktory.
Studie zahrnovala celkem 629 pacientů (387 mužů, 242 žen) se střední hodnotou věku v době diagnózy 64 let. Detegovány byly následující histologické podtypy: tumor z jasných buněk u 558 pacientů (88,7 %), papilární tumor u 53 pacientů (8,4 %) a chromofobní tumor u 13 pacientů (2,1 %). Demografické údaje u pacientů s 2 nejčastěji se vyskytujícími druhy RCC — tumorem ze světlých buněk a papilárním tumorem — byly srovnatelné. Bylo však zjištěno, že chromofobní RCC jsou větší velikosti a umožňují tedy časnější diagnostiku. RCC ze světlých buněk měly ve větším počtu případů vyšší grade (G3 a G4, 48,4 %) a pokročilejší stadium TNM (III a IV, 59,3 %) než papilární RCC (22,6 % a 34 %, p < 0,001). Lineární regresní analýza odhalila úzkou souvislost mezi grade, velikostí a stadiem tumoru (p < 0,001). Univarietní analýza prokázala, že pacienti s chromofobními RCC měli lepší šanci na přežití než pacienti s papilárními RCC nebo RCC ze světlých buněk (84,6 % vs 66,5 % a 54,9 % p < 0,001). Multivarietní analýza prokázala, že jedinými nezávislými predikátory přežití po dobu 5 let specifickými pro karcinom jsou:
- věk pacienta
- rok stanovení diagnózy
- TNM—stadium
- nukleární grade
Autoři dospěli k závěru, že nejvýznamnější prognostický indikátor u pacientů s RCC představuje stadium tumoru. Dalším významným faktorem je nukleární grade, který úzce souvisí s velikostí a stadiem tumoru. Přestože byly v této studii u pacientů s různými histologickými podtypy stanoveny rozdílné doby přežití, tyto rozdíly jsou přičítány zejména rozdílům v grade a stadiu tumoru.
Lymfovaskulární invaze je u pacientů s tumorem z přechodných buněk v horních cestách močových nezávislým predikátorem lepší doby přežití specifické pro onemocnění
Lymphovascular invasion independently predicts increased disease specific survival in patients with transitional cell carcinoma of the upper urinary tract.
Kikuchi E, Horiguchi Y, Nakashima J et al. Keio University School of Medicine, Tokio, Japonsko. J Urol 2005; 174 : 2120-2123.
V nedávné době publikované údaje prokazují, že lymfovaskulární invaze (LVI) může hrát významnou prognostickou roli u RCC a karcinomu močového měchýře z přechodných buněk (TCC). Tato studie se zabývá vlivem LVI a dalších tradičních faktorů na dobu přežití. Studie zahrnuje velký počet pacientů, kteří podstoupili operační léčbu TCC horních cest močových. Na základě těchto prognostických faktorů autoři následně vytvořili model pro rozdělení pacientů podle rizika.
Autoři retrospektivně hodnotili záznamy 173 pacientů, u nichž byl v letech 1980—2002 diagnostikován TCC horních cest močových. Dále hodnotili prognostickou hodnotu LVI a dalších patologických faktorů na přežívání specifické pro onemocnění.
Počáteční míra incidence LVI byla 30,1 % a signifikantně se zvyšovala spolu s každým dalším grade a patologickým stadiem tumoru. LVI byla detegována u 12 ze 133 pacientů (9,0 %), u nichž nebyly přítomny metastázy do lymfatických uzlin a u všech pacientů s metastázami do lymfatických uzlin.
U pacientů bez LVI byla míra DSS po 5 letech 84,9 % a po 10 letech 80,4 %, u pacientů s LVI byly tyto hodnoty 40,2 % a 21,1 % (p < 0,001). Nezávislými predikátory doby přežití u pacientů s TCC horních cest močových byly: přítomnost LVI, patologické stadium T (PTS) a grade tumoru (TG). Autoři navrhli následující vzorec pro výpočet relativního rizika úmrtí:
exp(0,729 x TG + 1,659 x PTS + 1,160 x LVI)
Na základě této rovnice byli pacienti rozděleni do následujících skupin s různou dobou přežití:
- nízké riziko (grade 1 nebo 2, negativní LVI, stadium pT2 nebo nižší)
- vysoké riziko (jakýkoliv grade, pozitivní LVI, stadium pT3 nebo vyšší)
- střední riziko (všechny ostatní)
Tab. 3. ukazuje dobu přežití 5 a 10 let specifickou pro karcinom u každé skupiny pacientů. Autoři dospěli k závěru, že dalším nezávislým prognostickým faktorem pro DSS je u TCC horních cest močových (vedle patologického stadia a grade tumoru) LVI. Autoři se navíc domnívají, že pomocí stratifikace pacientů na základě rizika (uvedené v této studii) je možné identifikovat pacienty s vyšším rizikem a vybrat vhodné kandidáty pro pooperační provedení chemoterapie.
Tab. 3. Doba přežití 5 a 10 let specifická pro karcinom u pacientů s LVI. Studie Kikuchi et al (J Urol 2005; 174: 2120-2123). 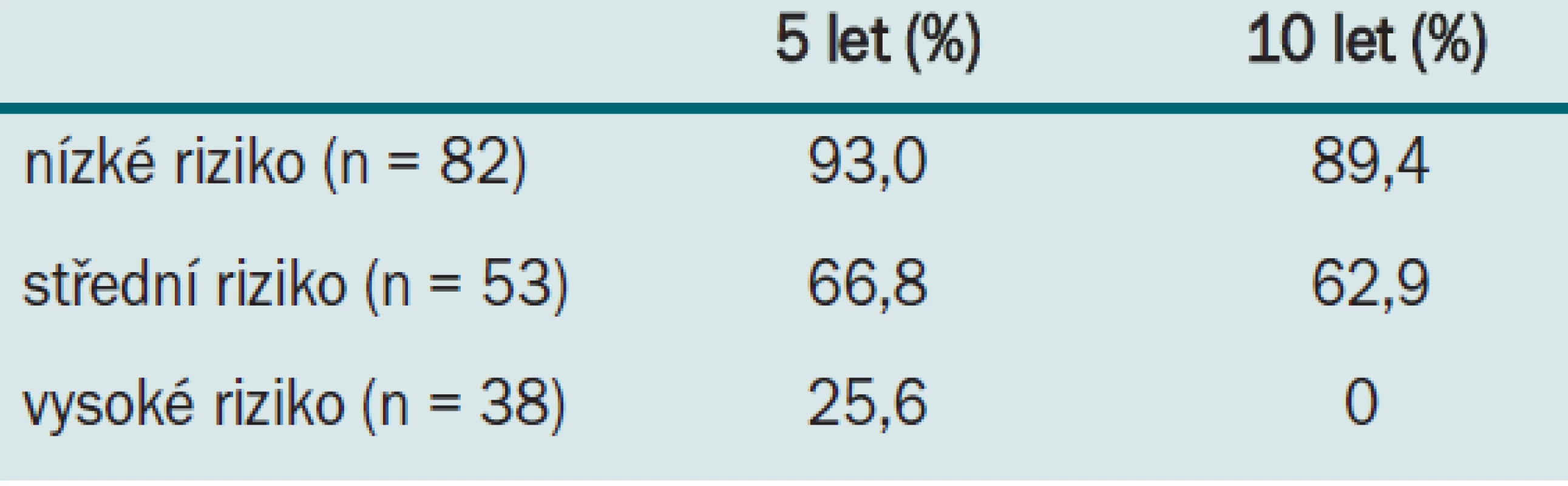
Otevřená parciální resekce ledviny při léčbě tumorů v solitární ledvině: naše zkušenost s 400 případy
Open partial nephrectomy for tumor in a solitary kidney: experience with 400 cases
Fergany AF, Saad IR, Woo L et al. Cleveland Clinic Foundation, Cleveland, OH, USA. J Urol 2006; 175 : 1630-1603.
Otevřená parciální resekce ledviny nebo nefrony šetřící operace (NSS) představují v současné době uznávanou metodu léčby pacientů s tumory v solitární ledvině. Tato studie provedená v Cleveland Clinic (Cleveland, OH, USA) představuje jeden z doposud největších souborů. Studie se zaměřuje zejména na zaznamenávání dlouhodobé renální funkce a výsledného onkologického stavu pacientů.
Autoři retrospektivně hodnotili záznamy 400 pacientů se sporadickým nefamiliárním tumorem ledviny v solitární ledvině, kteří podstoupili NSS v letech 1980—2002. U 323 pacientů byla kontralaterální ledvina operačně odstraněna, zbývajících 77 pacientů mělo kongenitální solitární ledvinu. Z celkových 400 pacientů trpělo 181 před operací renální insuficiencí.
Střední doba sledování pacientů byla 44 měsíců, intraoperační komplikace se vyskytly u 52 pacientů. Mezi nejčastější komplikace patřil únik moči. Míra přežití po dobu 5 let specifická pro karcinom byla 89 %, míra přežití po dobu 10 let byla 82 %. Pouze 2 pacienti vyžadovali po operaci permanentní dialýzu, u 398 pacientů došlo po operaci k rychlému obnovení renální funkce.
Dlouhodobého trvání renální funkce bylo dosaženo u 382 pacientů. U 18 pacientů došlo v průběhu 3,6 let po operaci k renálnímu selhání. Faktory související s renální funkcí zahrnovaly: věk pacienta, objem resekovaného renálního parenchymu, absenci nebo atrofii kontralaterální ledviny a dobu provedení kontralaterální nefrektomie.
Autoři závěrem uvádějí, že otevřenou NSS lze bezpečně provádět u pacientů s tumory v solitární ledvině. U těchto pacientů lze dosáhnout dlouhodobého přežití bez recidivy a udržení renální funkce.
Krátkodobá radioterapie (RT) u pacientů s kompresí míchy (MSCC) způsobenou metastazujícím RCC: výsledky retrospektivní, multicentrické studie
Short-course radiotherapy (RT) for metastatic spinal cord compression (MSCC) due to renal cell carcinoma: results of a retrospective multi-center study
Rades D, Walz J, Stalpers LJ et al. University Hospital Hamburg-Eppendorf, Hamburg, Německo. Eur Urol 2006; 49 : 846-852.
Komprese míchy (MSCC) se u pacientů s RCC vyskytuje pouze vzácně. Prognóza týkající se doby přežití je u těchto pacientů velmi špatná a pro zlepšení kvality jejich života je žádoucí dosáhnout zachování funkce. V případě, že je to možné, se však doporučuje krátký režim léčby. Autoři této studie srovnávali účinek krátkého (1krát 8 Gy, 5krát 4 Gy) a dlouhého (10krát 3 Gy, 15krát 2,5 Gy, 20krát 2 Gy) režimu radioterapie na MSCC u pacientů s RCC.
Autoři retrospektivně hodnotili záznamy 87 pacientů s RCC a MSCC. 37 z nich podstoupilo krátký režim a 50 z nich dlouhý režim radioterapie. Autoři zkoumali následující potencionální prognostické faktory ovlivňující výsledný stav: věk pacienta, celkový stav, zasažení obratlů, ambulantní stav, dobu do nástupu motorických obtíží před radioterapií a režim radioterapie.
Z celkových 87 pacientů došlo u 25 ke zlepšení motorické funkce, u 52 nedošlo k žádné změně a u 10 pacientů došlo ke zhoršení. Režim terapie neměl žádný významný efekt. Ve skupině podstupující krátký režim radioterapie byly výsledky aplikace 1krát 8 Gy a 5krát 4 Gy srovnatelné. Bylo prokázáno, že doba od zhoršení motorické funkce měla signifikantní dopad na výsledný funkční stav (p < 0,001).
Autoři dospěli k závěru, že u pacientů s RCC s MSCC má krátká doba aplikace radioterapie stejný účinek jako delší doba aplikace. Také účinnost dávek 1krát 8 Gy a 5krát 4 Gy v rámci krátkodobého režimu terapie byla srovnatelná. Autoři se domnívají, že u těchto pacientů může být nejlepší volbou kratší aplikace radioterapie o dávce 1krát 8 Gy.
Nefrony šetřící operace u pacientů s RCC a normální kontralaterální ledvinou: 25letá zkušenost
Nephron sparing surgery for renal cell carcinoma with normal contralateral kidney: 25 years of experience
Pahernik S, Roos F, Hampel C et al. Johannes Gutenberg University, Mainz, Německo. J Urol 2006; 175 : 2027-2031.
Nefrony šetřící operace (NSS) představuje u pacientů se solitární ledvinou operační metodu volby. U pacientů s normální kontralaterální ledvinou, zejména u tumorů o velikosti > 4 cm, však provedení NSS zůstává poměrně kontroverzní. Autoři zkoumali údaje 504 pacientů s renálním tumorem a normální kontralaterální ledvinou, kteří podstoupili NSS po roce 1979.
Střední hodnota průměru tumoru byla 3,0 cm (0,5—11,0 cm). Pomocí patologického vyšetření tumoru byl u 381 pacientů detegován RCC a u 123 pacientů byly detegovány podezřelé benigní léze (z toho 53 případů onkocytomu, 33 případů angiomyo(lipo)mu, 23 případů komplikované cysty a 13 případů jiných benigních lézí). Ze 381 případů RCC byl u 283 pacientů zjištěn tumor ze světlých buněk, u 68 papilární tumor a u 30 chromofobní RCC.
Zaznamenána byla 98,5% míra přežití bez karcinomu, 98,3% míra přežití bez lokální recidivy a 97,5% míra přežití bez výskytu vzdálených metastáz (všechny údaje platí po dobu 5 let). Stejné údaje pro přežití po dobu 10 let byly 96,7%, 95,7% a 95,1%.
Závěrem autoři uvádějí, že dlouhodobé údaje týkající se doby přežití jsou u těchto pacientů srovnatelné s daty zaznamenanými u pacientů podstupujících radikální nefrektomii. Míra výskytu lokální recidivy je nízká. Dále uvádějí, že tyto povzbudivé výsledky podporují provádění NSS u pacientů s renálními tumory a normální kontralaterální ledvinou.
Doba přežití u starších mužů s lokalizovaným karcinomem prostaty podstupujících léčbu versus pozorování
Survival associated with treatment vs observation of localized prostate cancer in elderly men
Wong YN, Mitra N, Hudes G et al. Fox Chase Cancer Center, Philadelphia, PA, USA JAMA 2006, 296 : 2683-2693.
Karcinom prostaty je nejčastějším druhem karcinomu vyskytujícím se u mužů ve Spojených státech. Vývoj prostatického specifického antigenu (PSA) sloužícího k detekci karcinomu prostaty pomocí jednoduchého krevního testu vedl ke zvýšení počtu diagnostikovaných karcinomů prostaty. Autoři předešlé studie uvádějí, že přibližně u 15 % bělochů a 37 % afroameričanů, u nichž je diagnostikován karcinom prostaty, nikdy nedojde k manifestaci klinických symptomů a bez PSA testu by tyto tumory byly odhaleny až při pitvě (J Natl Cancer Inst 2002; 94 : 958). Z tohoto důvodu zůstává otázka klinického významu a léčby tumorů nízkého a středního grade detegovaných pomocí testu PSA poněkud rozporuplná.
V rámci řešení této otázky autoři provedli retrospektivní, pozorovací studii zahrnující muže ve Spojených státech, u nichž byl v letech 1991 až 1999 diagnostikován karcinom prostaty. Pomocí databáze Medicare Surveillance, Epidemiology and End Results byli vybráni pacienti ve věku 65—80 let s dobře nebo středně dobře diferencovaným karcinomem prostaty T1 nebo T2, kteří byli sledováni až do prosince roku 2002. Pacienti s tumory stadia T3—T4, špatně diferenciovanými nebo anaplastickými tumory byli pro vyšší riziko vzniku progrese ze studie vyloučeni. Konečná skupina zahrnovala 44 630 pacientů: 71,2 % pacientů podstoupilo aktivní léčbu, zatímco zbylých 28,8 % podstoupilo samotné pozorování. Za léčbu byla považována radikální prostatektomie nebo radioterapie prováděná během 6 měsíců od diagnostikování onemocnění. Do skupiny podstupující samotné pozorování byli zařazeni pacienti, kteří nepodstoupili prostatektomii, radioterapii ani hormonální terapii.
Celkem 27,6 % pacientů v průběhu studie zemřelo. Míra mortality byla signifikantně vyšší ve skupině podstupující samotné pozorování (37 % vs 23,8 %, p < 0,001), střední doba přežití byla 47 měsíců ve skupině podstupující pozorování a 55 měsíců ve skupině podstupující léčbu (p < 0,001). Léčba byla spojena s nižším rizikem úmrtí (poměr rizik 0,69; 95% CI 0,66—0,72), a tato souvislost byla významná bez ohledu na konkrétní typ léčby.
Pro zamezení výskytu předpojaté chyby, k níž dochází proto, že léčbu karcinomu nízkého grade vyžadují nebo je nabídnuta „zdravějším mužům“, autoři identifikovali 15 komorbidit, které byly spojeny s vyšší mírou přežití. Při započítání těchto komorbidit a potencionálně nejasných faktorů zůstala souvislost mezi léčbou a zlepšením míry přežití nadále statisticky významná (HR = 0,69; 95% CI 0,66—0,72).
Při analýze jednotlivých podskupin, která hodnotila věk, klasifikaci onemocnění a rasu pacientů, autoři zjistili, že ve všech kategoriích souvisela léčba s vyšší pravděpodobností přežití. Subanalýza prokázala, že souvislost mezi léčbou a snížením míry mortality nebyla omezena k jediné skupině, snížení míry mortality však bylo zaznamenáno u pacientů podstupujících radikální radioterapii (HR 0,81; 95% CI 0,78—0,85) i radikální prostatektomii (HR 0,50; 95% CI 0,47—0,53).
Tyto výsledky prokazují, že aktivní léčba přináší u starších mužů s lokalizovaným karcinomem prostaty nízkého nebo středního rizika benefit. Přestože se autoři této studie snažili pomocí statistických metod minimalizovat výskyt předpojaté chyby, je třeba si uvědomit, že se jedná o retrospektivní, sledovací studii, která je spojena s řadou omezení. Výsledky je nutné potvrdit v prospektivní, randomizované studii zahrnující větší počet mužů.
Výsledky operace unilaterálního karcinomu prostaty klinického stadia T3a: zkušenost z jednoho centra
Outcome of surgery for clinical unilateral T3a prostate cancer: a single-institution experience
Hsu CY, Joniau S, Oyen R et al. University Hospitals KULeuven, Leuven, Belgie. Eur Urol 2007, 51 : 121-128.
Autoři této studie hodnotili po 10 letech výsledek radikální prostatektomie (RP) prováděné u pacientů s unilaterálním onemocněním cT3a.
Celkem 2 273 pacientů podstoupilo RP v letech 1987—2004. Soubor zahrnoval 200 pacientů s unilaterálním onemocněním cT3a (potvrzeným pomocí digitálního rektálního vyšetření), kteří nebyli před operací léčeni pomocí neoadjuvantní terapie. Pro výpočet doby přežití bez biochemické progrese (BPFS), doby přežití bez klinické progrese (CPFS), doby přežití specifické pro karcinom a celkové doby přežití autoři užívali analýzu dle Kaplana-Meiera. Pro hodnocení prediktivních faktorů u BPFS a CPFS užili Coxovu uni - a multivarietní analýzu.
Po střední dobu 70,6 měsíců bylo 112 pacientů (56 %) léčeno pomocí adjuvantní nebo záchranné terapie. Tab. 4 uvádí míru přežití po 5 a 10 letech.
Tab. 4. Míra přežití vypočítaná z 70,6měsíčního sledování. 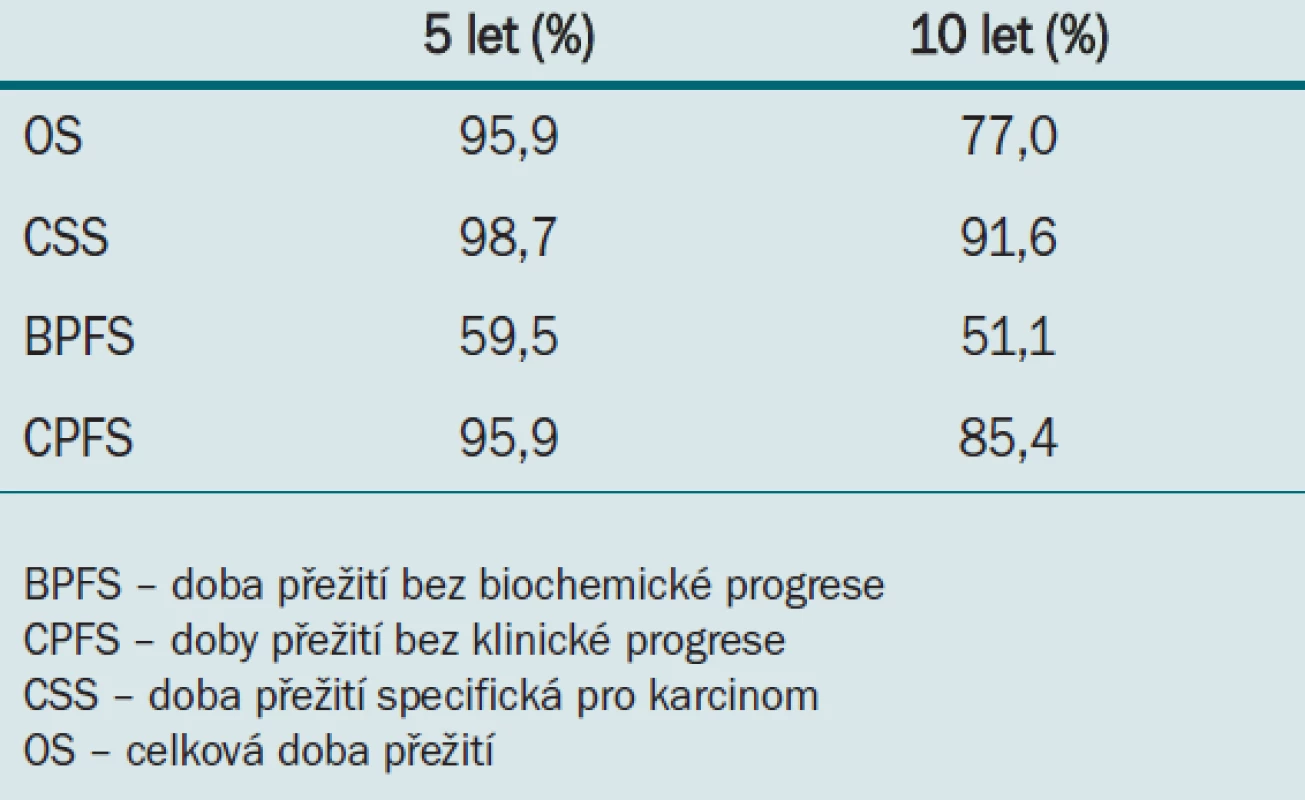
Stav chirurgických okrajů představoval signifikantní nezávislý predikátor doby přežití BPFS, objem karcinomu naopak představoval signifikantní nezávislý predikátor CPFS.
U 23,5 % pacientů došlo k nadhodnocení klinického stadia (pT2). Autoři dospěli k závěru, že klinicky pokročilý karcinom prostaty bývá v mnoha případech nadhodnocen. U dobře zvolené skupiny pacientů s lokálně pokročilým karcinomem prostaty (v případě potřeby léčených pomocí adjuvantní nebo záchranné terapie) dosahuje RP dlouhodobé kontroly karcinomu a míry přežití.
Jedná se o velmi zajímavou studii, která spolu s několika dalšími studiemi publikovanými v nedávné době prokazuje, že pomocí RP lze u pacientů s lokálně pokročilým karcinomem prostaty dosáhnout přijatelných výsledků.
Užívání velocity PSA při sledování pacientů s izolovanou prostatickou intraepiteliální neoplazií vysokého grade detegovanou při biopsii prostaty
Use of prostate-specific antigen velocity to follow up patients with isolated high-grade prostatic intraepithelial neoplasia on prostate biopsy
Loeb S, Roehl KA, Yu X et al. Georgetown University School of Medicine, Washington DC, USA Urology 2007, 69 : 108-112.
Léčba pacientů, u nichž je při biopsii prostaty diagnostikována izolovaná prostatická intraepiteliální neoplazie vysokého grade (HG-PIN), představuje pro lékaře rozporuplné téma. Dřívější studie uvádějí, že přibližně u jedné poloviny mužů s HG-PIN byl do několika let detegován karcinom prostaty (J Urol 1995, 154 : 347-351). Novější studie užívající rozšířený protokol biopsie však prokázaly, že HG-PIN při opakované biopsii může mít nižší prediktivní hodnotu (J Urol 2005, 173 : 70-72). S ohledem na optimální sledování těchto pacientů tedy nebylo doposud dosaženo konsenzu.
Tato studie se snažila odhalit klinické faktory, které by pomohly identifikovat pacienty s nejvyšším rizikem vzniku karcinomu prostaty. Autoři analyzovali výsledky u celkem 190 mužů zahrnutých do screeningové studie, u nichž byla při první biopsii detekována HG-PIN. Autoři srovnávali PSAV u pacientů, později postižených karcinomem prostaty, a u pacientů, u nichž ke onemocnění nepropuklo.
Střední hodnota PSAV byla signifikantně vyšší u mužů, u nichž byl později detekován karcinom prostaty (p = 0,03). Hranice PSAV byla stanovena na 0,75 ng/ml/rok (p = 0,007). Multivarietní analýza zahrnující PSAV, věk pacienta a počáteční hodnotu PSA prokázala, že jediným signifikantním predikátorem následného vzniku karcinomu prostaty byla PSAV.
Závěrem autoři uvádějí, že u pacientů, u nichž je při biopsii prostaty detekována izolovaná HG-PIN, může PSAV pomoci identifikovat ty pacienty, u nichž později dojde ke vzniku karcinomu prostaty. Tento nález může pomoci omezit počet pacientů, u nichž bude po detekci izolované HG-PIN prováděna další biopsie.
Výsledek po 13letém sledování pacientů podstupujících léčbu klinicky lokalizovaného karcinomu prostaty ve skupině založené na populaci
13-year outcomes following treatment for clinically localized prostate cancer in a population based cohort.
Albertsen PC, Hanley JA, Penson DF et al. St Francis Hospital and Medical Center, Hartford, CT, USA. J Urol 2007, 177 : 932-936.
V současnosti probíhá několik randomizovaných studií, které hodnotí rozdíly v různých přístupech k léčbě karcinomu prostaty. Výsledky těchto studií nemámě bohužel doposud k dispozici. Autoři této studie provedli retrospektivní studii založenou na populaci s cílem odhadnout dobu přežití specifickou pro karcinom a celkovou dobu přežití u pacientů s klinicky lokalizovaným karcinomem prostaty podstupujících operaci, radioterapii nebo pouhé pozorné sledování.
Pomocí Connecticut Tumor Registry autoři vybrali obyvatele Connecticutu mladší 75 let, u nichž byl v období 1/1990 do 12/1992 detekován klinicky lokalizovaný karcinom prostaty. U 1 618 identifikovaných jedinců autoři získali od jejich lékařů informace o léčbě a jejím výsledků. Pacienti byli rozděleni do následujících skupin — pacienti, kteří podstoupili operaci (n = 802), pacienti, kteří byli léčeni pomocí zevní radioterapie (n = 702) a pacienti, kteří nepodstoupili žádnou léčbu (n = 114). Pomocí 3 metod — stanovení rizikových kategorií, modelu proporčních rizik a „propensity score“ autoři přizpůsobili srovnání výsledků jednotlivých druhů léčby následujícím faktorům: Gleasonovu skóre před léčbou, hladině PSA, klinickému stadiu, věku pacienta v době diagnózy a komorbiditám.
Po střední době sledování 13,3 let 13 % pacientů zemřelo na karcinom prostaty, 5 % zemřelo na jiný karcinom a 24 % pacientů zemřelo z jiného důvodu nesouvisejícího s karcinomem. Pacienti podstupující operaci byli ve srovnání s pacienty léčenými pomocí radioterapie mladší, měli příznivější výsledky histologického vyšetření a nižší hladinu PSA před léčbou. Pacienti, kteří si zvolili pozorování, měli signifikantně horší míru přežití specifickou pro onemocnění než pacienti podstupující operaci. Navíc se jim dařilo celkově hůře než mužům léčeným pomocí radioterapie, přestože tento výsledek nebyl signifikantně významný. Možnou příčinou je dosavadní nízký počet úmrtí na karcinom prostaty.
Závěrem autoři uvádějí, že tyto retrospektivní výsledky nasvědčují tomu, že pacienti podstupující operaci klinicky lokalizovaného karcinomu prostaty mohou mít ve srovnání s pacienty léčenými pomocí radioterapie nebo pouhým sledování benefit v době přežití specifické pro karcinom. Autoři zdůrazňují, že faktory ovlivňující dlouhodobý výsledek lze zhodnotit pouze v randomizované studii. Při interpretaci výsledků tohoto druhu analýzy je tedy nutné brát v potaz tato omezení.
Štítky
Dětská urologie Urologie
Článek vyšel v časopiseUrologické listy
Nejčtenější tento týden
2007 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Nostiriazyn – spolehlivá 1. volba u nekomplikovaných infekcí močových cest
- Nitrofurantoin s řízeným uvolňováním: osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Prevence opakovaných infekcí močových cest s využitím přípravku Uro-Vaxom
- Vysoká hladina PSA a její rychlý nárůst jsou nepříznivými prognostickými faktory u karcinomu prostaty
-
Všechny články tohoto čísla
- Co nového víme o PSMA (prostatický specifický membránový antigen): z pohledu urologa
- Guidelines EAU pro diagnostiku, léčbu a sledování renálního karcinomu
- Kvíz
- Prevence karcinomu prostaty
- Transrektální ultrazvukem vedené biopsie prostaty
- Role operačního řešení při léčbě lokálně pokročilého karcinomu prostaty
- Možnosti chemoterapie u pacientů s karcinomem prostaty refrakterním na hormonální léčbu
- Editorial
- Co na publikované články říká profesor Patrik C. Walsh?
- EPCA a EPCA-2 jako potencionální biomarkery karcinomu prostaty
- Přednáška Patricka C. Walshe, MD, u příležitosti udělení doktorátu honoris causa Masarykovou univerzitou
- Patrick Craig Walsh Doctor Honoris Causa Universitatis Masarykianae Brunensis
- Klinické projevy, symptomy a prognostické faktory renálního karcinomu
- Paralýza signální dráhy: identifikace nových terapeutických cílů u renálního karcinomu
- Současné možnosti provedení nefroureterektomie
- Ze zahraničních periodik
- Urologické listy
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Co nového víme o PSMA (prostatický specifický membránový antigen): z pohledu urologa
- Transrektální ultrazvukem vedené biopsie prostaty
- Současné možnosti provedení nefroureterektomie
- Role operačního řešení při léčbě lokálně pokročilého karcinomu prostaty
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



