-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Otevřené pleurální okénko v léčbě pokročilého empyému hrudníku: zkušenosti s léčbou dvaceti rizikových pacientů
Open Pleural Window at Treatment of the Advanced Thoracic Empyema: 20 High-risk Patients’ Treatment Experience
The aim of the retrospective clinical study was the analysis of the 20 high-risk patients operated in our department within years 2000–2008 by the modified Eloesser procedure for the serious thoracic empyema.
Material and methods:
We have analyzed the data of the 17 men and 3 women. The most important objectives were the cause of the disease, type of procedure, perioperative mortality, length of stay and subsequent procedures. The underlying disease was the malignant intrathoracic disease in 40%, diabetes mellitus was found in 25%. The cause of empyema was pleuropneumonia in 45%, postresectional empyema occurred in 35%.Results:
There were two perioperative deaths (10%), remaining patients were all dismissed in a stabilized condition the 22nd postoperative day at average. Six subsequent reconstructive procedures were performed. There was no early death for the postpneumonectomy empyema.Conclusion:
In case of the serious pleural empyema in a high-risk patient is the modified Eloesser procedure safe and life saving surgical operation. The timing of the procedure and correct indication for surgery are essential.Key words:
Open pleural window – thoracic empyema – mortality
Autoři: V. Jedlička; P. Vlček; L. Veverková
; J. Doležel; A. Peštál; M. Veselý; J. Žák; I. Čapov
Působiště autorů: I. chirurgická klinika LF MU a FN u sv. Anny v Brně, přednosta: prof. MUDr. Ivan Čapov, CSc.
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 5, s. 229-234.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl studie:
Cílem retrospektivní klinické studie byla analýza dvaceti rizikových pacientů, operovaných na našem pracovišti v letech 2000–2008 pro závažný empyém hrudníku modifikovanou technikou podle Eloessera.Materiál a metoda:
Zhodnotili jsme data z chorobopisů 17 mužů a 3 žen, se zaměřením na příčinu stavu, techniku operace, časnou mortalitu, délku hospitalizace a následné operace. Základním onemocněním byla ve 40 % nitrohrudní malignita, diabetes mellitus byl přítomen ve 25 %. Empyém vznikl jako následek pleuropneumonie ve 45 %, ve 35 % se jednalo o empyém postresekční.Výsledky:
V perioperačním období zemřeli 2 pacienti (10 %), ostatní pacienti byli propuštěni ve stabilizovaném stavu průměrně 22 dní po operaci. Bylo provedeno 6 následných rekonstrukčních operací. Časně nezemřel žádný pacient s empyémem po pneumonektomii.Závěr:
Vytvoření otevřeného pleurálního okénka modifikovanou metodou podle Eloessera je v případě závažného empyému hrudníku u rizikového pacienta bezpečná a život zachraňující operace. Důležité je správné načasování výkonu a znalost indikací.Klíčová slova:
otevřené pleurální okénko – empyém hrudníku – mortalitaÚVOD
Empyém hrudníku (pyotorax) je komplexní medicínský problém s přetrvávající vysokou morbiditou a mortalitou. Jeho léčba je známa již od dob Hippokratových, optimální postup terapie však není jednoznačně definován dodnes. Při absenci validních studií a objektivní stratifikace rizik je nezbytný individualizovaný přístup u každého pacienta. Ošetřující chirurg by tudíž měl znát všechny varianty léčby a umět tak posoudit a realizovat léčbu v daném okamžiku pro pacienta nejvýhodnější [1].
Vytvoření otevřeného pleurálního okénka (Eloesserova operace) je operací vzácnou, ale velmi důležitou. Je-li správně načasována a indikována, je operací bezprostředně život zachraňující. Uvedený chirurgický výkon, v době svého vzniku indikován k léčbě tuberkulózního empyému [2], doznal v běhu času různých modifikací. Jeho současnou hlavní indikací je empyém postpneumonektomický (v důsledku insuficience pahýlu bronchu a vytvořené broncho-pleurální píštěle) a ohraničený empyém hrudníku u rizikového pacienta, jehož stav neumožňuje razantnější řešení, většinou drenáž s následující dekortikací [3].
V následující retrospektivní studii se autoři pokusili zhodnotit výsledky léčby dvaceti pacientů, kteří podstoupili uvedenou operaci na I. chirurgické klinice v Brně v letech 2000–2008.
MATERIÁL A METODA
V letech 2000–2008 prodělalo 20 pacientů na I. chirurgické klinice FN u sv. Anny v Brně operační vytvoření otevřeného pleurálního okénka.
Retrospektivní analýza souboru se dotýkala věku a pohlaví pacientů, předchorobí, anamnézy hrudně chirurgických operací, abúzu alkoholu, etiologie empyému a mikrobiálního spektra, hodnot CRP (C-reaktivní protein) při přijetí, indikace k operaci a operační techniky. Dále byly hodnoceny parametry délky hospitalizace na našem pracovišti, perioperační mortality, přítomnost následných operací a jejich výsledků.
Celkem bylo operováno 17 mužů a 3 ženy, ve věku 35 až 77 let, průměrný věk operovaných pacientů byl 58 let (Tab. 1).
Tab. 1. Jednotliví pacienti v souboru pacientů s pleurostomií – vybrané parametry Tab 1. Group of patients with open pleural window – selected parameters 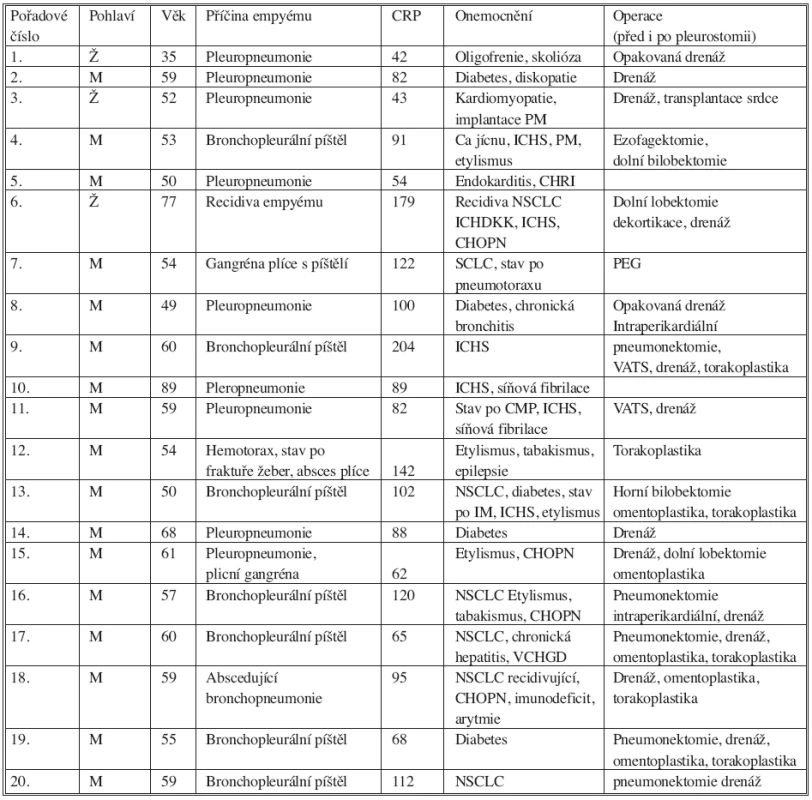
Legenda: CRP (C-reaktivní protein mg/l, PM – kardiostimulátor, ca – karcinom, ICHS – ischemická choroba srdeční, CHRI – chronické selhání ledvin, NSCLC – nemalobuněčný karcinom plic, SCLC – malobuněčný karcinom plic, CHOPN – chronická obstrukční plicní nemoc, VCHDG – vředová choroba gastroduodena, IM – infarkt myokardu, CMP – cévní mozková příhoda, PEG – perkutánní gastrostomie, VATS – videoasistovaná plicní chirurgie Ve všech případech se jednalo o rizikové polymorbidní pacienty, v osmi případech (40 %) byla malignita základním onemocněním, v šesti případech se jednalo o nemalobuněčnou plicní rakovinu (NSCLC), v jednom případě o malobuněčnou rakovinu plic (SCLC) a v jednom případě o epidermoidní karcinom jícnu. V pěti případech (25 %) byl přítomen diabetes. Pět pacientů (25 %) bylo postiženo těžkým etylismem, většinou sdruženým s tabakismem.
Indikací k operačnímu výkonu byl vždy pokročilý empyém hrudníku. V šesti případech byl lokalizován v levém hemitoraxu, ve čtrnácti případech (70 %) se empyém nacházel v pravostranné pohrudniční dutině. Empyém byl prokázán nálezem purulentní sekrece odvedené předchozí drenáží hrudníku, nebo předchozí torakocentézou. Všichni pacienti měli předoperační rentgenový snímek plic, 14 pacientů (70 %) mělo i aktuální CT plic.
Devětkrát (45 %) byl diagnostikován empyém parapneumonický při pleuropneumonii, v jednom z těchto případů provázaný gangrénou dolního laloku. Jedenkrát byla plicní gangréna přítomna po protrahovaném pneumotoraxu u pacienta s malobuněčnou rakovinou plic. V jednom případě se jednalo o recidivu empyému s částečnou destrukcí dolního plicního laloku, jedenkrát se jednalo o abscedující bronchopneumonii jako příčinu stavu a v jednom případě o infikovaný poúrazový hemotorax s frakturami žeber a následným plicním abscesem.
Zbývajících sedm pacientů (35 %) bylo operováno pro empyém vzniklý na podkladě bronchopleurální píštěle. Postpneumonektomická bronchopleurální píštěl byla přítomna v pěti případech, z toho třikrát po pravostranné pneumonektomii, dvakrát po levostranné pneumonektomii. Ve dvou případech se fistulace vyvinula po bilobektomii (jedenkrát horní, jedenkrát dolní).
Ani v jednom z těchto případů se nejednalo o píštěl v časném období (do deseti dnů), v jednom případě se vytvořila fistulace 23 let po pravostranné pneumonektomii.
Všichni pacienti s bronchopleurální píštělí měli přídatné rizikové faktory. Ve čtyřech případech resekci předcházela chemoterapie, v jednom případě vzniku fistuly předcházela radioterapie. Operace byla prováděna v terénu těžkého zánětu dvakrát, u jednoho z těchto pacientů bylo operováno v terénu již existující bronchoezofageální a bronchopleurální píštěle při penetrujícím karcinomu jícnu. Ve dvou případech se jednalo o intraperikardiální pneumonektomii.
Před rozhodnutím o provedení pleurálního okénka byla s výjimkou čtyř pacientů vždy provedena primárně drenáž a laváž empyémové dutiny. Primární vytvoření okénka bylo indikováno pouze při chronickém nálezu s vytvořenou silnou pachypleurou, pevně fixující plíci k hrudní stěně. Všichni pacienti s empyémem vzniklým na podkladě poresekční bronchopleurální píštěle byli inciálně drénováni, pleurální okénko nebylo vytvořeno dříve, než 14 dní po drenáži postpneumonektomického prostoru.
Technika operace závisela na lokálním nálezu a preferenci operatéra. V pěti případech bylo vytvořeno okénko po resekci 2 žeber bez vytvoření kožního laloku, ve třinácti případech byla provedena klasická Eloesserova operace v modifikaci podle Symbase (s vytvořeným inverzním kožním U-lalokem), ve dvou případech byla operace provedena v Deslauriersově modifikaci (H-řez se dvěma kožními laloky).
Pleurostoma bylo vždy poté lokálně ošetřováno, zpočátku dvakrát denně byly roušky napuštěné v Betadine (roztok PVP-jodu, rozpustný ve vodě, obvykle v 1% ředění při nitrohrudní aplikaci, není-li pacient alergický na jód) měněny, prvních několik dnů jsou roušky potírány vazelínou, aby jejich výměna nebyla bolestivá a nemohla by být příčinou nitrohrudního krvácení při zaschnutí a přilepení roušky ke spodině pleurální dutiny).
VÝSLEDKY
Mikrobiální spektrum odebrané peroperačně bylo pestré a mnohdy se jednalo o smíšenou bakteriální flóru (Tab. 2). Návazná antibiotická léčba byla vedena vždy podle citlivosti a většinou po konzultaci s antibiotickým střediskem nemocnice. Ve čtyřech případech (po předchozí antibiotické terapii) nebylo infekční agens nalezeno.
Tab. 2. Mikrobiální nálezy u pacientů s empyémem hrudníku po vytvoření otevřeného pleurálního okénka, vzorky odebrané při operaci Tab. 2. Microorganisms isolated from patients undergoing open pleural window, samples were taken during the surgical procedure 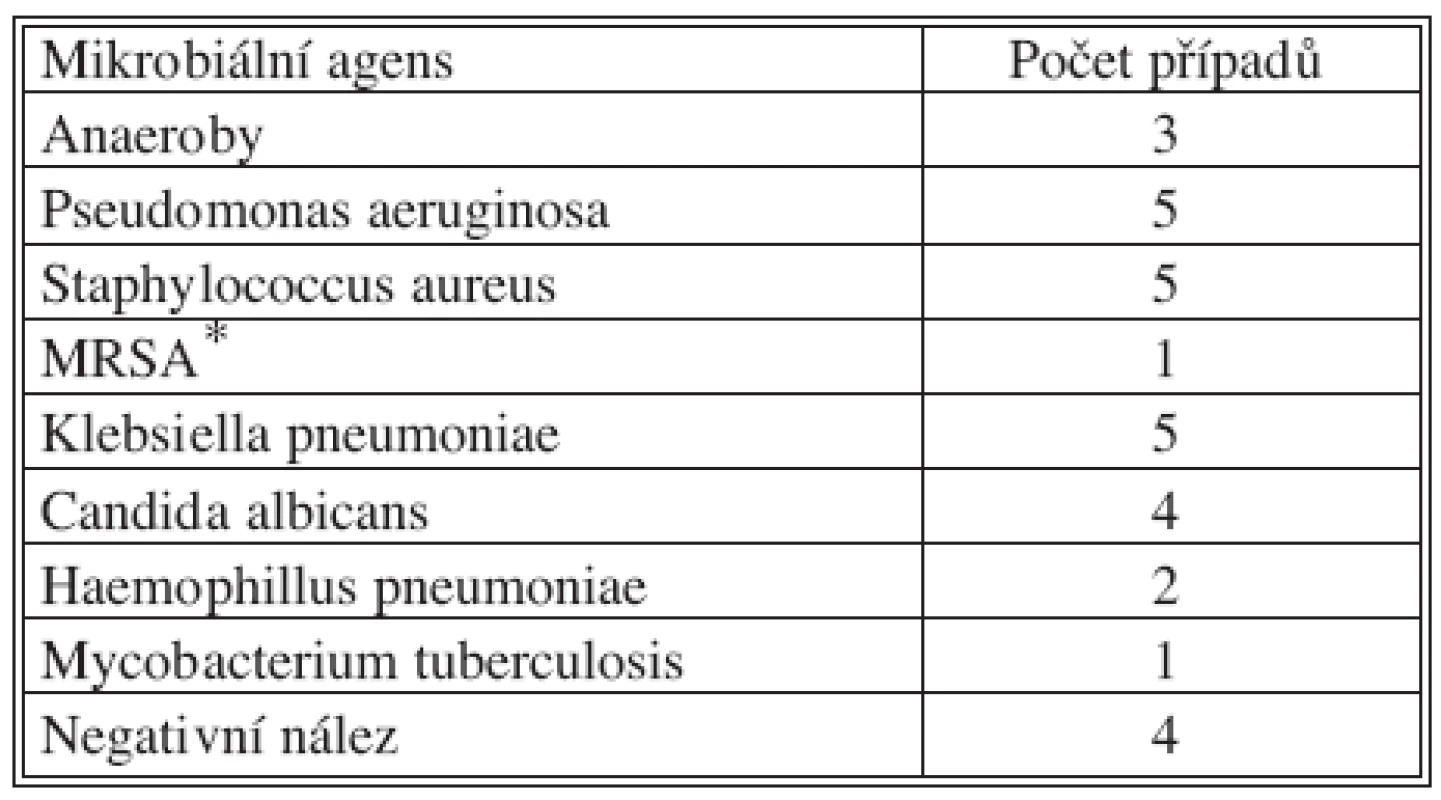
*Methicilin rezistentní Staphylococcus aureus Hodnota C-reaktivního proteinu (CRP) vyšetřená předoperačně byla v rozmezí 42–204 mg/l s průměrnou hodnotou 97,1 mg/l.
Po operaci zemřeli 2 pacienti 8. a 14. pooperační den (pacient 4. a 18. v tabulce 1), což činí 10% operační mortalitu. V prvním případě se jednalo o pacienta v protrahované sepsi, po prodělaném akutním excesivním zákroku při pokročilém perforujícím nádorovém onemocnění jícnu (ezofagektomie a dolní bilobektomie) kdy příčinou smrti není lokální nález, ale multiorgánové selhání, jehož příčinou jsou předchozí komplikace. Druhý pacient, s recidivou NSCLC, zmírá po následné operaci – omentoplastice a torakoplastice – na akutní infarkt myokardu.
Všichni ostatní pacienti byli propuštěni do následné péče či do domácího ošetřování, průměrná délka hospitalizace činila 22 dnů.
Z následných operací bylo provedeno šest torakoplastických výkonů (torakomyoplastika podle Andrewse), v pěti případech byla provedena omentoplastika. Ve třech případech součástí torakoplastického výkonu byla přídatná myoplastická operace (m. pectoralis maior, m. serratus ant., v jednom případě byly užity dva svaly: m. latissimus dorsi a m. serratus ant.).
Pacienti operovaní pro bronchopleurální píštěl po pneumonektomii dosahují prokázaného průměrného přežívání 39 měsíců po operaci, jeden pacient zemřel 46 měsíců po provedení pleurálního okénka a po následné torakomyoplastice na akutní infarkt myokardu. Na pitvě nebyla nalezena recidiva malignity a fistuly. Jeden pacient (pT3N2 stadium) zemřel 24 měsíce po operaci v důsledku generalizace maligního onemocnění, další pacient po následné torakoplastice žije 30 měsíců po operaci bez známek píštěle a recidivy, dva pacienti byli naživu ve 48, resp. 47 měsících bez známek recidivy, ale s perzistující fistulací, bohužel o jejich současném osudu nám není nic známo.
DISKUSE
Operace určená k vytvoření otevřeného pleurálního okénka (pleurostomie) bývá ve světové literatuře popisována jako Eloesserova oparace. Leo Eloesser popsal tuto techniku v roce 1935 [4], její indikací byl tuberkulózní empyém a vytvořený kožní lalok tvaru U měl v této indikaci fungovat jako jednocestná chlopeň. První pleurostomii u non-tuberkulózního pacienta popsal ale již v roce 1916 Robinson [5]. Většina operací, realizovaných v současnosti, je prováděna modifikací Eloesserovy operace podle Symbase [6], kdy invertovaný kožní lalok tvaru obráceného U je všit do spodiny empyémové dutiny a přispívá tak k její lepší marsupializaci. Technika operace závisí na preferenci a zkušenosti jednotlivých pracovišť. Někteří autoři význam kožního laloku zpochybňují, jiní doporučují vytvoření dvou kožních laloků po kožní incizi tvaru H a kompletní marsupializaci dutiny empyému [7]. Při vytváření fenestrace hrudníku, je nezbytná resekce minimálně dvou, ale raději tří žeber, aby nedošlo k předčasnému uzavírání vytvořeného okénka.
Výše uvedená operace je určena pacientům v těžkém stavu a v chronické sepsi, s vícečetnými přidruženými operačními riziky. Tito pacienti by netolerovali standardní postup léčby pokročilého empyému: drenáž a sterilizaci reziduální empyémové dutiny s následnou plicní dekortikací, případně uvedenou operaci provedenou v jedné době (tzv. empyémektomii). Samostatnou kapitolou je postresekční, většinou postpneumonektomický empyém hrudníku. Je-li jeho příčinou časná bronchopleurální fistula, je pravděpodobně nejlepším postupem Clagettova operace: po iniciální drenáži empyému následuje vytvoření úsporného pleurálního okénka s primárním uzávěrem bronchopleurální fistuly, odstranění nekrotických tkání a lokální terapie pomocí roušek nasáklých antibakteriální tekutinou. Po vyčištění pleurální dutiny a negativních stěrech následuje primární uzávěr hrudní stěny s napuštěním pleurální dutiny roztokem antibiotik a extrakcí drénů [8]. Někteří autoři doporučují primární uzávěr po sutuře píštěle s následnými lavážemi antimikrobiálními roztoky (Betadine) a po negativním výsledku stěrů opět vyplnění pleurální dutiny roztokem antibiotik [9]. Při pozdějším výskytu píštěle, kdy je hrudník vyplněn pablánami, pleura je ztluštělá a oblast bronchu je rozbředlá, je provedení otevřeného pleurálního okénka modifikovanou technikou podle Eloessera metodou volby.
Při malém rozměru píštěle může tato být zcela překryta granulační tkání, a při příznivém vývoji lokálního stavu může být pleurální prostor obliterován. Při perzistenci píštěle bývá nezbytná další chirurgická intervence (sutura, překrytí svalovým lalokem, torakoplastika). Nevýhodou klasické modifikace Eloesserovy techniky je poměrně zdlouhavé hojení, nutnost pravidelných převazů a výměny roušek nasáklých antiseptickým roztokem, v případě perzistence bronchopleurální píštěle může být nezbytná dlouhodobá péče o vytvořené okénko (Obr. 1). Někteří autoři doporučují pokus o uzávěr fenestrace provádět vždy s nejméně několikaměsíčním odstupem od jeho vytvoření [10]. Jiní autoři doporučují Clagettovu operaci jako první vhodnou metodu uzávěru, není-li přítomna fistulace [11]. U některých rizikových pacientů se jedná o řešení definitivní.
Obr. 1. CT-Vytvořené pleurostoma pro postpneumonektomický empyém, roušky s dezinfekcí in situ Fig. 1. CT scan of the open pleural window created for empyema post pneumonectomy, packing in situ 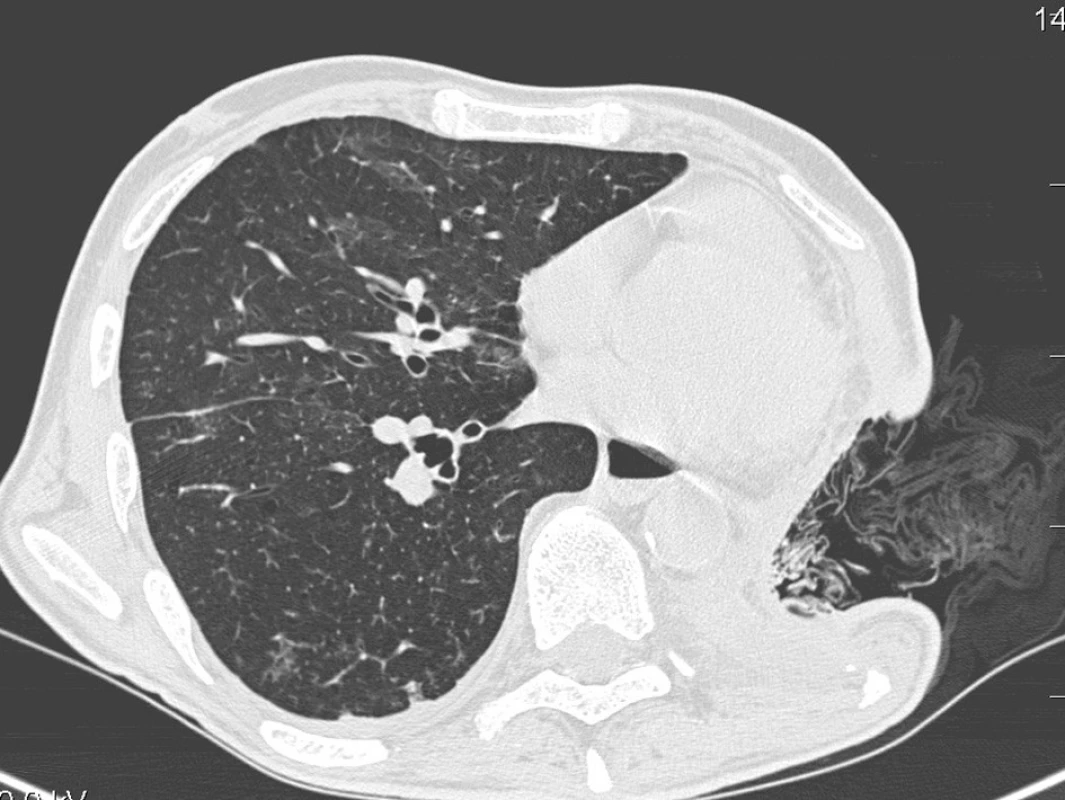
V současné době se objevují zprávy o efektivním využití podtlakové drenáže při působení podtlaku přes polyuretanovou krycí vrstvu při takzvané V.A.C. léčbě (vacuum asissted closure). Zkušenosti s použitím uvedené techniky jsou popisovány i v České republice, nejvíce v kardiochirgii [12], ale i v léčbě chronických ran různé etiologie. Existují zprávy o využití uvedeného přístroje k urychlení léčby při fenestraci hrudníku, včetně stavů spojených s perzistencí bronchopleurální píštěle [13]. Sami nyní uvedeným přístrojem disponujeme, zatím jsme jej však v uvedené indikaci neaplikovali. Využití podtlaku při perzistující bronchopleurální píštěli může být poněkud kontroverzním tématem.
V českém, resp. česko-slovenském písemnictví je doložena řada statí, zabývajících se empyémem hrudníku, starších i novějších [14–18]. Samostatně se však tématikou pleurostomie nezabývají, při hodnocení našich výsledků je proto nezbytné srovnání se zahraniční literaturou.
Naše zkušenosti potvrzují závěry jiných autorů o nízké operační zátěži. Thourani a spolupracovníci [19] udávají zkušenost s léčbou 78 pacientů operovaných modifikovanou operací podle Eloessera v rozmezí 26 let. V jejich souboru byla perioperační mortalita 5 %, postresekční empyém byl indikací k operaci v 29 %, rozložení souboru a výsledky korelují s výsledky v našem skromnějším souboru. Perioperační mortalita je vždy spojena především se základním onemocněním, respektive s příčinou empyému, nikoliv tedy s vlastním výkonem. Ve velké většině případů se daří po debacilizaci a očistě pleurální dutiny s případným převedením bronchopleurální píštěle na píštěl bronchokutánní docílit okamžitého zlepšení stavu pacienta.
Indikaci k následné operaci ve smyslu myoplastiky, torakoplastiky či k uzávěru okénka Clagettovou technikou je třeba vždy pečlivě rozvážit, zvláště pak celková rizika spojená s výkonem, který někdy může mít extenzivní charakter. Při správné indikaci je úspěšnost uvedených technik vysoká, to se ukázalo i v našem souboru. García-Yuste a spolupracovníci prokázali efektivní obliteraci pleurálního prostoru pomocí přednostního využití m. latissimus dorsi pro vlastní myoplastiku [20]. Tato metoda může mít své limity po předchozí posterolaterální torakotomii, není-li užito svaly šetřících technik.
Sérové hladiny CRP mají vysokou prediktivní hodnotu v detekci postpneumonického empyému [21]. Výchozí hladiny CRP v našem souboru byly spíše nižší, než jsme očekávali, vzhledem k pokročilému charakteru empyému v některých případech. Důležitá je dynamika sérových hladin během léčby. Mikrobiální spektrum koreluje s podobnými soubory jiných autorů, překvapující může být absence pneumokoků v našem souboru, vysoký výskyt infekce Pseudomonas aeruginosa svědčí o závažnosti nitrohrudní infekce [22].
Poměrně vysoká četnost pokročilého empyému hrudníku jako komplikace pleuropneumonie v našem souboru pacientů podtrhuje důležitost včasné diagnostiky a energické léčby počátečních stadií empyému hrudníku. Při empyému 1.–2. stupně je torakoskopické (VATS) odsátí infikované tekutiny a fibrinu suverénní léčebnou metodou, následné zatěžující operace většinou již nejsou zapotřebí [23].
Vznik bronchopleurální píštěle po pneumonektomii, zvláště pravostranné, je obávanou komplikací v plicní chirurgii s mortalitou přesahující v některých souborech 70 % [24]. Přídatné faktory jako je předchozí chemoterapie či radioterapie, extenzivní výkon s rozsáhlou lymfadenektomií mohou k riziku fistuly významně přispívat [25, 26]. Z pěti pacientů v našem souboru s postpneumonektomickým empyémem hrudníku ošetřeném vytvořením otevřeného pleurálního okénka nezemřel na přímé důsledky fistulace jediný pacient, což rovněž může ukazovat na efektivitu metody, je-li správně indikována.
Všichni zmínění pacienti byli před operací v těžké celkovém stavu, potvrdilo se, že rychlý a racionální přístup v léčbě závažného empyému hrudníku je většinou efektivní [27].
ZÁVĚR
Operativní vytvoření otevřeného pleurálního okénka technikou Eloesserovy operace resp. jejími modifikacemi je bezpečnou a efektivní chirurgickou metodou. Při správné indikaci a načasování výkonu je perioperační mortalita nízká a souvisí především se závažností základního onemocnění, pokročilostí probíhajícího septického stavu a četností přidružených onemocnění. Zvláště pak v léčbě postpneumonektomického empyému hrudníku je zmíněná operace v některých případech výkonem život zachraňujícím a měla by patřit do operačního arzenálu každého hrudního chirurga.
MUDr. V. Jedlička, Ph.D.
I. chirurgická klinika LF MU a FN u sv. Anny
Pekařská 53
656 91 Brno
e-mail: vaclav.jedlicka@fnusa.cz
Zdroje
1. Molnar, T. F. Current surgical treatment of thoracic empyema in adults. Eur. J. Cardio-thoracic. Surg., 2007; 32 : 422–430.
2. Eloesser, L. A. An operation for tuberculous empyema. Surg. Gynecol. Obstet., 1935; 60 : 1096–1097.
3. Fry, W. A. Open drainage. In: Pearson, F. G., Cooper, J. D., Deslauriers, J., Ginsberg, R. J., Hiebert, C. A., Patterson, G. A., Urschel, H. C., Thoracic surgery. 2nd ed., Philadelpia, Churchill Livingstone, 2002 : 1301–1307.
4. Eloesser, L. An operation for tuberculous empyema. Surg. Gynecol. Obstet., 1935; 60 : 1096–1097.
5. Robinson, S. Open pleural drainage in a patient with thoracic empyema. Surg. Gynecol. Obstet., 1916; 22 : 557–571.
6. Symbas, P. N., Nugent, J. T., Abbott, O. A., Logan, W. D., Hatcher, C. R. Jr. Nontuberculous pleural empyema in adults. Ann. Thorac. Surg., 1971; 12 : 69–78.
7. Jacques, L. F., Deslauriers, J. Open drainage. In: Pearson, F. G., Deslauriers, J., Ginsberg, R., Hiebert, C. A., McKneally, M. F., Urschel, H. C. Jr., Thoracic surgery. New York: Churchill-Livingstone, 1995 : 1136–1140.
8. Clagett, O. T., Geraci, J. E. A procedure for the management of postpneumonectomy empyema. J. Thorac. Cardiovasc. Surg., 1963; 45 : 141.
9. Gharagozloo, F., Trachiotis, G., Wolfe, A., DuBree, K. J., Cox, James L. J. Pleural space irrigation and modified Clagett procedure for the treatment of the early postpneumonectomy empyema. Thorac. Cardiovasc. Surg., 1998; 116 : 943–948.
10. Shamji, F. M., Ginsberg, R. J., Cooper, J. D., Spratt, E. H., Goldberg, M., Waters, P. F., Ilves, R., Todd, T. R., Pearson, F. G. Open window thoracostomy in the management of postpneumonectomy empyema with or without bronchopleural fistula. J. Thorac. Cardiovasc. Surg., 1983; 86 : 818–822.
11. Massera, F., Robustellini, M., Della Pona, C., Rossi, G., Rizzi, A., Rocc, G. Predictors of successful closure of open window thoracostomy for postpneumonectomy empyema. Ann. Thorac. Surg., 2006; 82 : 288–292.
12. Šimek, M., Kaláb, M., Hájek, R., Zálešák, B., Molitor, M., Ječmínková, L., Grulichová, J., Gráfová, P., Němec, P. Vacuum-assisted closure v léčbě sternálních infekcí po kardiochirurgických výkonech. Nastal čas na změnu přístupu kardiochirurga? Hojení ran, 2007; 7 : 4–11.
13. Segers, P., Kloek, J. J., Strackee, S. D., AJM de Mol, B. Open Window Thoracostomy: A new therapeutic option using topical negative pressure wound therapy. Wounds, 2007; 19 : 264–269.
14. Vagač, M., Lábus, J., Korec, S. Některé aspekty chirurgické léčby plicní tuberkulózy torakoplastikou. Bratisl. Lek. Listy. 1962; 30; 491–499.
15. Hájek, M. Empyém hrudníku. Rozhl. Chir., 1985; 64 : 403–405.
16. Hanke, I., Kysela, P., Benda, P., Hanslianová, M. Zkušenosti s léčbou empyému hrudníku během sedmiletého období. Rozhl. Chir., 2007; 86 : 355–358.
17. Vyhnánek, F., Fanta, J., Jirava, D., Očadlík, M. Současný přístup v léčbě post-traumatického empyému hrudníku. Rozhl. Chir., 2006; 85 : 14–18.
18. Špidlen,V. Chirurgická léčba empyému hrudníku. Rozhl. Chir., 1993; 72 : 275–278.
19. Thourani, V. H., Lancaster, R. H., Mansour, K. A., Miller, J. I. Jr. Twenty-six years of experience with the modified Eloesser flap. Ann. Thorac. Surg., 2003;76 : 401–406.
20. García-Yuste, M., Ramos, G., Duque, J. L., Heras, F., Castanedo,M., Cerezal, L. J., Matilla, J. M. Open-window thoracostomy and thoracomyoplasty to manage chronic pleural empyema. Ann. Thorac. Surg., 1998; 65 : 818–822.
21. Icard, P., Fleury, J. P., Regnard, J. F., Libert, J. M., Magdeleinat, P., Gharbi, N., Brachet, A., Levi, J. F., Levasseur, P. Utility of C-reactive protein measurements for empyema diagnosis after pneumonectomy. Ann. Thorac. Surg., 1994; 57, 933–936.
22. Lin, Y. C., Tu, C. Y., Chen, W., Tsai, Y. L., Chen, H. J., Hsu, W. H., Shih, C. M. An urgent problem of aerobic gram-negative pathogen infection in complicated parapneumonic effusions or empyemas. Intern. Med., 2007; 46 : 1173–1178.
23. Luh, S. P., Chou, M. Ch., Wang, L. S. , Chen, J. Y., Tsai, T. P. Video-assisted thoracoscopic surgery in the treatment of complicated parapneumonic effusions or empyemas: Outcome of 234 Patients. Chest, 2005; 127 : 1427–1432.
24. Asamura, H., Naruke, T., Tsuchiya, R., Goya, T., Kondo, H., Suemasu, K. Bronchopleural fistulas associated with lung cancer operations. Univariate and multivariate analysis of risk factors, management, and outcome. J. Thorac. Cardiovasc. Surg., 1992; 104 : 1456–1464.
25. Darling, G. E., Abdurahman, A., Yi, Q. L., Johnston, M., Waddell, T. K., Pierre, A., Keshavjee, S., Ginsberg, R. Risk of a right pneumonectomy: role of bronchopleural fistula. Ann. Thorac. Surg., 2005; 79 : 433–437.
26. Sirbu, H., Busch, T., Aleksic, I., Schreiner, W., Oster, O., Dalichau, H. Bronchopleural fistula in the surgery of non-small cell lung cancer: incidence, risk factors, and management. Ann. Thorac. Cardiovasc. Surg., 2001; 7 : 330–336.
27. Benej, R., Haruštiak, S., Bohucký, S. Racionálny prístup v liečbe empyéma hrudníka. Bratisl. Lek. Listy, 1995; 96 : 279–282.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Česká hrudní chirurgie
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2009 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Hojení análních fisur urychlí čípky a gel
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Česká hrudní chirurgie
- Mezinárodní setkání východoevropských hrudních chirurgů – milníky na cestě vědy a přátelství
- Maligní teratom mediastina – kazuistika
- Vliv neoadjuvantní terapie na pooperační komplikace po pneumonektomii
- Otevřené pleurální okénko v léčbě pokročilého empyému hrudníku: zkušenosti s léčbou dvaceti rizikových pacientů
- Nevýhody jednostranné videotorakoskopické tymektomie
- Plicní segmentektomie pro nádor
- Využití KLS Martin Nd: YAG laseru MY 40 1.3 v plicní chirurgii
- Akutní mediastinitis – optimální diagnostická a léčebná opatření
- Mediastinální lymfadenektomie v chirurgii plicních metastáz
- Pozdně diagnostikovaná ruptura bránice – kazuistika
- Postavení peroperační neuromonitorace, neuroprotekce a preventivní karotické endarterektomie u nemocných se zvýšeným rizikem mozkové ischemie indikovaných ke kardiochirurgické operaci
- GIST ako náhla brušná príhoda
- Další možnost modifikovaného přístupu při laparoskopické cholecystektomii
- Endovenózní laserová terapie varixů dolních končetin
- Hemotorax při tupém poranění hrudníku
- Zánětlivá onemocnění hrudníku v chirurgii
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hemotorax při tupém poranění hrudníku
- Akutní mediastinitis – optimální diagnostická a léčebná opatření
- Zánětlivá onemocnění hrudníku v chirurgii
- Maligní teratom mediastina – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



