-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Šest let zkušeností s endovenózním laserem v terapii varixů dolních končetin
A Six-Year Experience with Endovenous Laser in the Treatment of Lower Extremity Varices
Aims:
Endovascular techniques of saphenous ablation are the miniinvasive alternatives of the radical surgical treatment. This study summarizes our own clinical experience with endovenous laser.Material and Methods:
During 6 year period we performed in total 723 endovenous laser procedures of trunk varicose veins of lower extremities in 630 patients. Every patient was preoperatively examined clinically and with color duplex machine. Primary varicose veins were operated on in 664 cases, in 59 cases the procedure was performed in recurrent varicose veins with reflux in the residual saphenous trunk. Post-operative follow-up (clinical and duplex ultrasound) was performed after 5 days and 1 month, 6 months and yearly thereafter.
The results were evaluated by comparison of CEAP clinical class and quality of life (QoL) pre - and post-operatively, by the percentage of recanalizations and also using Kaplan-Meier life-table method.Results:
No thrombosis, nor pulmonary embolism were diagnosed in the post-operative period; from the whole cohort of 723 laser procedures, the postoperative data were available during different time periods in 718 cases (99.3%).
Saphenous occlusion was verified in 97.3% after 1 month, non-occlusion or early reopening was seen in 2.7 %. In total, 44 non-occluded trunk veins were found during the whole follow-up period (1–72 months, mean 15 months) which represents the final occlusion result of 93.9%. With stronger Kaplan-Meier analysis, we reached 88.9% occlusion rate during the follow-up period of 6 years.
Cox regression analysis of factors influencing non-occlusion and early or late recanalisation of saphenous vein found 2 factors with statistical importance: energy per centimeter of vein length (p = 0.04) and laser power (p = 0.04).
Cumulative rate of occlusions in 72 months horizon is significantly higher (94%) in patients treated with more than 50 J/cm compared to less than 50 J/cm (87%), log-rank test 0.039. When comparing the influence of laser power on the quality of saphenous occlusion, the treshold of 13W was set arbitrary based on median values in occluded and non-occluded cohorts and using the Kaplan-Meier survival method, the results of the treatment with power less than 13W and more than 13W were analysed. Using the power values less than 13W, the results were significantly better (p = 0.031) compared to power values of 13 W or more.
Mean clinical CEAP classification improved from 2.22 (before operation) to 0.24 (1 month after) and 0.48 ( last visit) and also QoL was significantly better in laser group compared to traditional surgery group (p<0.001). The sick leave was also significantly shorter in the laser group ( median 0 days) compared to traditional group ( median 40 days), p<0.01.Conclusions:
The results of endovenous laser ablation of varicose veins depend mainly on meticulous pre-operative ultrasound examination and sufficient technical parameters of the therapy. The present study supports the concept of „slow heating“ during the endovenous laser treatment of varicose veins to achieve sufficient energy per centimetre of the vein and the optimal clinical outcome.Key words:
endovenous laser – laser energy – laser power – saphenous occlusion
Autoři: S. Kašpar 1,2; M. Pirkl 2; J. Příborská 2; D. Kašpar 1
Působiště autorů: Flebocentrum Hradec Králové, přednosta: MUDr. S. Kašpar, Ph. D. 1; Katedra klinických oborů Fakulty zdravotnických studií Univerzity Pardubice a Chirurgická klinika Krajské nemocnice Pardubice, přednosta: doc. MUDr. K. Havlíček, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 3, s. 106-114.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Endovaskulární techniky uzávěru safény představují miniinvazivní alternativu standardní radikální operace varixů. Cílem této práce je shrnutí našich dosavadních klinických zkušeností s endovenózním laserem.Materiál a metodika:
V období 6 let byly provedeny celkem 723 operace kmenových varixů dolních končetin pomocí endovenózního laseru u 630 pacientů. Všichni nemocní byli předoperačně vyšetřeni jednak klinicky a dále pomocí barevného duplexního ultrazvukového přístroje. Pro primární varixy byly provedeny 664 výkony, v 59 případech se jednalo o reoperaci pro recidivu po dříve provedené krosektomii s verifikovaným refluxem v ponechaném kmeni safény. Další pooperační kontroly (klinické vyšetření a duplexní ultrazvuk) byly prováděny za 5 dnů a 1 měsíc po operaci, za dalších 6 měsíců a dále jednou ročně.
Hodnocení výsledků bylo provedeno porovnáním klinického skóre CEAP klasifikace a kvality života před a po výkonu a zjištěním výskytu rekanalizací procentuelním zastoupením a také metodou podle Kaplana-Meiera.Výsledky:
V pooperačním období nebyla diagnostikována žádná flebotrombóza ani plicní embolizace; z celkového počtu 723 laserem operovaných safén byly pooperační údaje v různých časových intervalech k dispozici v 718 případech (99,3 %).
Uzávěr safény byl za 1 měsíc po operaci zjištěn v 97,3 %, zatímco žíla nebyla uzavřena v 2,7 %. Celkově bylo za celé sledované období (1–72 měsíců, průměr 15 měsíců ) v souboru nalezeno 44 neuzavřených žil, což znamená celkový výsledek uzávěrů 93,9 %. Při podstatně přísnějším hodnocení podle Kaplana-Meiera jsme dosáhli 88,9 % úspěšnosti uzávěru safény v době sledování 6 let.
Coxova regresní analýza faktorů ovlivňujících neuzavření nebo rekanalizaci safény vybrala z faktorů, které byly sledovány, dva ukazatele ovlivňující neuzavření nebo časnou či pozdní rekanalizaci safény statisticky významně: energii aplikovanou na 1 cm délky žíly (p = 0,04) a výkon laseru (p = 0,04). Kumulativní podíl uzávěrů safény při užití laserové energie větší než 50 J/cm je v horizontu 72 měsíců výrazně vyšší (94 %), než u nemocných ozářených méně než 50 J/cm (87 %), log-rank test 0,039. Při porovnávání vlivu výkonu laserového generátoru na kvalitu uzávěru safény byla na základě hodnot mediánů ve skupinách uzavřených a neuzavřených žil arbitrárně stanovena kritická hranice 13 W a Kaplanovou-Meierovou metodou přežívání byly analyzovány výsledky léčby o výkonu menším než 13 W a větším než 13 W. Při užití hodnot menších než 13 W bylo dosaženo výsledků statisticky významně lepších (p = 0,031) než při hodnotách výkonu větších nebo rovných 13 W.
Zaznamenali jsme výrazné zlepšení klinické CEAP klasifikace (před operací průměr 2,22, za 1 měsíc po výkonu 0,24 a při poslední kontrole 0,48 ) a také kvalita života pacientů za 1 měsíc po výkonu byla v porovnání s tradiční operací lepší (p < 0,001). Délka pracovní neschopnosti byla v laserové skupině kratší (medián 0 dnů) oproti klasické léčbě ( medián 40 dnů), p < 0,001.Závěr:
Výsledky endovenózní laserové léčby varixů jsou závislé především na přesném předoperačním vyšetření ultrazvukem a na dodržení správných technických parametrů léčby. Tato studie potvrzuje koncept „pomalého” zahřívání žíly s cílem dosažení aplikace dostatečné laserové energie na jednotku délky a optimálního klinického výsledku.Klíčová slova:
endovenózní laser – laserová energie – výkon laseru – uzávěr safényÚVOD
Varixy dolních končetin jsou velmi častým onemocněním, které postihuje 20–25% žen a 10–15 % mužů v produktivním věku [1, 2], s vyšším věkem se incidence ještě výrazně zvyšuje. Jejich výskyt souvisí se vzpřímeným držením těla člověka, protože u zvířat se vůbec nevyskytují [3], a k rizikovým faktorům patří dále genetické a geografické vlivy, pracovní zařazení a životní styl, prodělaná těhotenství a nadváha.
Z hlediska radikality je chirurgická léčba jednoznačně považována za nejúčinnější způsob terapie primárních varixů. Základy k jejich moderní operační léčbě byly položeny na začátku minulého století Kellerem, Mayem a Babcockem [4, 5, 6]. Další revoluční změny v technice operací přinesly práce Roberta Mullera, který začal provádět ambulantní flebektomie v roce 1956 a článek o této technice publikoval v roce 1966 [7], Jeana van der Strichta – invaginační stripping safény [8] a Andrease Oesche – PIN stripping safény [9].
Krosektomie safénofemorální (SF) nebo safénopopliteální junkce spojená v indikovaných případech se strippingem nedomykavého kmene safény a excizí varikózních větví dosahuje v tradičním pojetí nejlepších dlouhodobých výsledků.
V posledních letech se však postupně začínají rozšiřovat i další miniinvazivní endovaskulární metody léčby kmenových varixů – radiofrekvenční a laserová termokoagulace a pěnová skleroterapie. Principem metody laserové léčby je konverze energie světelného paprsku v teplo, které způsobuje lokalizovaný var krve a přehřátí přilehlé části žilní stěny s narušením kolagenových vláken. Proces finálně rezultuje v kontrakci a postupně až v úplnou obliteraci žíly [10].
Ve světovém písemnictví je v současné době dostupná již celá řada prací shrnujících zkušenosti s laserovou léčbou varixů. Protože se však doporučená nastavení laserového generátoru v literatuře značně liší, je srovnání výsledků publikovaných studií velmi problematické.
Předkládané sdělení shrnuje naše dosavadní zkušenosti s endovenózním laserem a přináší návrh základního nastavení parametrů laserového záření tak, aby bylo dosaženo co nejlepšího léčebného výsledku při co největším omezení vzniku nežádoucích vedlejších projevů léčby, jako jsou možné perforace stěny žíly se vznikem bolestivých hematomů a případně i zánětlivých změn.
MATERIÁL A METODIKA
V období 6 let (leden 2003 až prosinec 2008) byly provedeny celkem 723 operace kmenových varixů dolních končetin pomocí endovenózního laseru u 630 pacientů – 461 žen (73 %) a 169 mužů (27 %) ve věku 15–77 let (průměr 45,5 let).
K výkonu byli indikováni nemocní s varixy v povodí velké, malé nebo akcesorní safény s prokázaným refluxem. Vyloučeni byli pacienti s nehmatným pulzem na periferii dolní končetiny, v závažném celkovém stavu, těhotné a kojící ženy, pacienti neschopní samostatné chůze a případy výrazně tortuózního kmene safény, kde by byla katetrizace nemožná. Všichni nemocní před výkonem podepsali informovaný souhlas.
Nemocní byli rozděleni do skupin podle hodnot body mass indexu (BMI), který byl stanoven podle vzorce: BMI = hmotnost (kg) / výška (cm) krát výška (cm). U 83 % pacientů byl BMI menší než 25, u zbývajících 17 % byl větší než 25 – průměr 29,7.
Převážná většina našich nemocných (80 %) neměla v osobní anamnéze žádnou další chorobu. U zbývající části jsme z přidružených nemocí zaznamenali kromě ojedinělých diagnóz (arytmie, reumatická onemocnění, hyperlipoproteinemie, deprese, astma, glaukom, gastro - duodeální vřed atd.) častěji také hypertenzi (7,06 % celého souboru) a onemocnění štítné žlázy (5,08 %).
Všichni nemocní byli předoperačně vyšetřeni klinicky a také pomocí barevného duplexního ultrazvukového přístroje. Vyšetření bylo prováděno ve stoje s odlehčenou a lehce pokrčenou vyšetřovanou dolní končetinou na přístrojích Kretz Sonoace 6000 C, Sonosite TITAN nebo Esaote MyLab50 se sondami o frekvenci 10 MHz. Bylo zjišťováno místo refluxu, jeho rozsah a trvání. U všech nemocných byl reflux delší než 0,5 sekundy. Dále byl v místě největší dilatace žíly změřen její průměr. Část nemocných (n = 233) vyplnila před operací specifický dotazník kvality života CIVIQ-2 [11]. Předoperační klinické skóre podle havajské CEAP klasifikace uvádí tabulka 1.
Tab. 1. Předoperační CEAP klinická klasifikace Tab. 1. Preoperative clinical CEAP classification 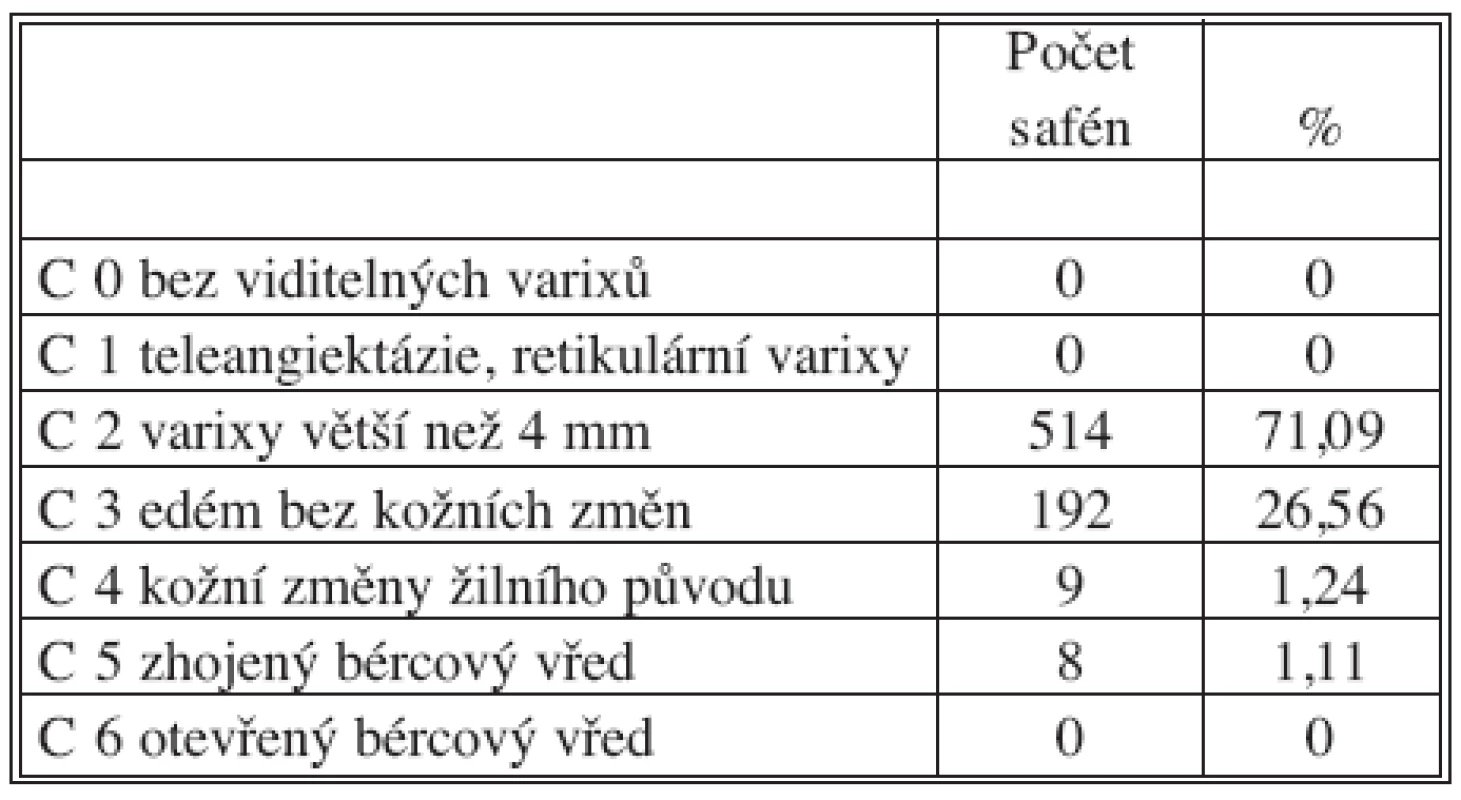
Pro primární varixy bylo provedeno 664 výkonů, v 59 případech se jednalo o reoperaci pro recidivu po dříve provedené krosektomii s verifikovaným refluxem v ponechaném kmeni safény. V 27 případech (3,73 %) jsme obliterovali laserem kmen malé safény, dvakrát (0,28 %) Giacominiho žílu (vena femoropoplitea), dvakrát (0,28 %) anterolaterální safénu a zbývající 692 výkony (95,71 %) jsme provedli na kmeni velké safény. V rámci uvedených výkonů jsme laserem ošetřili také 9 insuficientních perforátorů.
Průměr žíly, měřený ultrazvukem na nejširším místě jejího kmene ve stoje před operací, sahal od 2,4 mm do 28,6 mm (medián 10,1 mm), délka laserem ošetřené části safény byla mezi 8 a 60 cm (medián 35 cm). Z provedených 723 operací jsme v 571 případech (79 %) použili diodový laser a ve 152 případech (21 %) Nd:YAG laser.
Náš současný operační protokol vychází z vlastních předchozích zkušeností [12], jakož i z literárních doporučení [13].
Pacienti dostali 30 minut před operací Diazepam 5–10 mg per podle tělesné hmotnosti a na začátku vlastního výkonu byl intravenózně podán Midazolam v dávce 3–5 mg.
Za standardních podmínek chirurgické sterility byla nejdříve pod peroperační ultrazvukovou kontrolou provedena punkce safény v distálním bodě refluxu angiografickou jehlou s vnitřním průměrem 18 G nebo byla saféna vypreparována z bodové incize. Jehlou byl podle zásad Seldingerovy techniky zaveden vodič a po něm – stále za průběžné sonografické kontroly – 5F silný katétr s dilatátorem. Katétr byl po vodiči zasunut až k safénofemorální junkci. Po vytažení vodiče bylo na jeho místo zavedeno laserové vlákno o síle 600 mikronů. Pomocí ultrazvukového navádění byla provedena tumescentní anestezie celého stehenního průběhu safény do její fasciální duplikatury, celkově bylo podáno 100–300 ml roztoku pro tumescentní anestezii. Tento roztok se skládá z Mezokainu 1% 50 ml, fyziologického roztoku NaCl 500 ml a Natrium bikarbonátu 4,2% 20 ml a Adrenalinu 1 : 1000 v dávce 0,5 ml. Tumescentní anestezie umožní nejen bezbolestné provedení výkonu, ale i komprimuje žílu na laserové vlákno a zajistí tak bezprostřední převod světelné energie na stěnu žíly a současně oddálí okolní tkáně do bezpečné vzdálenosti, kde již nemohou být tepelně poškozeny. Světelná energie je katétrem aplikována v kontinuálním módu z diodového laserového generátoru BIOLITEC, fy Ceramoptec Bonn, SRN (vlnová délka 980 nm) nebo Nd:YAG laseru CTEV, fy CoolTouch, Roseville, USA (vlnová délka 1320 nm). Technické parametry laserového ošetření jsou sumarizovány v tabulce 2. Po provedení fotokoagulace kmene safény byly významnější varixy odstraněny Mullerovou technikou miniinvazivní flebektomie [7].
Tab. 2. Technické parametry laserového ošetření Tab. 2. Technical parameters of laser procedure 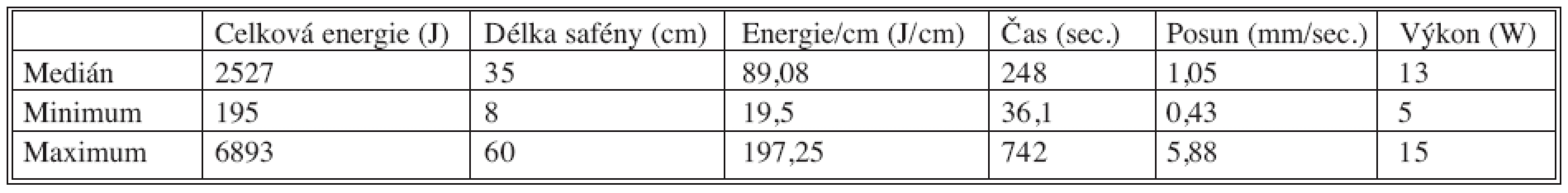
Ihned na operačním stole byla natažena elastická punčocha 2. kompresní třídy a pacient s doprovodem odešel na pooperační pokoj. Po nezbytné době psychosomatického zotavení (cca 30–60 minut) byl s doprovodem propuštěn domů. V pooperačním období dostávali pacienti nízkomolekulární heparin v preventivní dávce (v počátečním období naší zkušenosti po následující 4 dny, v současnosti již pouze jednorázově Clexane 20 mg s.c. a delší terapii volíme pouze u operací v povodí malé safény) a Ibalgin 400 2x 1 dražé denně po následující 3 dny.
Všichni operovaní pacienti byli kontrolováni při převazu pátý pooperační den včetně ultrazvukového vyšetření k vyloučení eventuální propagace trombu do hlubokého žilního systému. Při další kontrole za 1 měsíc po operaci byl kromě klinického vyšetření a zhodnocení CEAP klasifikace a kvality života proveden duplexní ultrazvuk, při němž byla verifikována přítomnost či nepřítomnost uzávěru safény a jeho typ. Klasifikaci typů uzávěrů safény ukazuje tabulka 3.
Tab. 3. Typy uzávěrů velké safény Tab. 3. Types of occlusion of great saphenous vein 
Úspěšnost zákroku byla definována nejen jako zlepšení klinické CEAP klasifikace a kvality života, ale především jako uzávěr safény verifikovaný duplexním ultrazvukem.
Další pooperační kontroly (klinické vyšetření a duplexní ultrazvuk) byly prováděny za dalších 6 měsíců a dále jednou ročně.
STATISTICKÁ ANALÝZA
Shromážděná data byla testována na přítomnost či nepřítomnost Gaussova rozložení pomocí Shapirova-Wilksova testu. Výsledky jsou vyjádřeny jako průměr se směrodatnou odchylkou (předoperační data a pooperační výsledky) nebo jako medián s minimem a maximem (parametry laserové léčby). V případě porovnání dvou skupin byl použit dvouvýběrový t-test, při zamítnutí normality výběrů neparametrický Mannův-Whitneyův test.
Statistické hodnocení uzávěrů safény bylo provedeno dvěma způsoby.
První metoda (tzv. procento rekanalizací) vyjadřuje procentuálně poměr mezi počtem neuzavřených žil a počtem všech léčených žil. Získaná hodnota není nijak statisticky spojena s intervalem sledování a vyjadřuje pouze celkovou hodnotu úspěšnosti léčby. Protože však je tato metoda velmi často užívána ve světové literatuře z oboru žilní chirurgie, byla zařazena i do našeho přehledu.
Statisticky validnější je metoda podle Kaplana-Meiera, která je dlouhodobě úspěšně užívána k hodnocení výsledků tepenné chirurgie a také pro náš účel je dobře použitelná.
Data byla progresivně cenzorována, pokud žíla zůstala uzavřena při pacientově poslední kontrole. Jako čas selhání léčby byla stanovena doba kontroly, při níž byla rekanalizace poprvé ultrazvukem verifikována.
Rozdíly mezi křivkami byly hodnoceny pomocí log rank testu. Coxův model proporcionálního rizika (Coxova regrese) byl užit ke zjištění závislosti úspěchu či selhání léčby na různých faktorech týkajících se pacientů, jejich končetin a léčených žil. Tyto faktory zahrnovaly věk a pohlaví pacientů, klinické skóre CEAP, body mass index, průměr žíly před léčbou, léčbu primárního onemocnění nebo recidivy, zkušenost chirurga vyjádřenou v měsících od zahájení programu endovaskulární terapie k datu konkrétní operace, užití diodového nebo Nd:YAG laseru, délku ozářené žíly a parametry záření (celková energie, délka ozářené části žíly, energie na jednotku délky, rychlost posunu laserového vlákna a výkon generátoru).
Hodnota p < 0,05 vyjadřuje statistickou významnost rozdílu hodnot.
Všechny analýzy byly provedeny pomocí programu Excel (Microsoft, Redmond, USA) a statistického softwaru Statistica, verze 7.0, StatSoft, Tulsa, USA.
VÝSLEDKY
U šesti safén, které nejsou zařazeny do sledovaného souboru, nebylo z technických příčin možno provést operaci laserem (nemožnost získání žilního přístupu punkcí ani preparací či nemožnost katetrizace kmene safény). Výkon byl proto proveden tradičním chirurgickým přístupem s krosektomií a strippingem nedomykavé části kmene. U zbývajících 723 žil byla operace provedena pomocí endovenózního laseru. Vymizení retrográdního žilního toku bylo pomocí ultrazvuku verifikováno při ukončení všech výkonů.
Při kontrole pátý pooperační den se hematomy malého rozsahu vyskytly u 78 % operovaných končetin, ale pouze u 2 pacientů (0,28 %) byly hematomy klinicky významné, postačila však jejich konzervativní léčba a chirurgická intervence nebyla nutná. Indurace obliterované safény na stehně nastala ve 12 %, ale jen v 5 případech (0,69 %) si lokální bolestivost vyžádala prolongovanou analgetickou medikaci, flebitida kmene v 5,9 % a parestezie v 0,83 %, z toho u jedné pacientky po laserovém ozáření malé safény došlo k porušení n. tibialis a n. suralis s částečnou restitucí v průběhu 6 měsíců.
U žádného pacienta nedošlo ke vzniku infekce, lymforey, kožní popáleniny, hluboké žilní trombózy nebo plicní embolizace.
V období 1 měsíce po operaci bylo vyšetřeno 715 operovaných safén (tj. 98,9 % celého souboru), 8 pacientů se k první ultrazvukové kontrole nedostavilo, tři z nich se však v další pooperačním období po výzvě dostavili. Celkově tedy nebylo možno zhodnotit pouze 5 výkonů (0,69 %) a z celkového počtu 723 operovaných safén byly pooperační údaje v různých časových intervalech k dispozici v 718 případech (99,3 %).
Uzávěr safény byl za 1 měsíc po operaci zjištěn u 696 končetin (97,3 %), zatímco žíla nebyla uzavřena u 19 končetin (2,7 %). Celkově bylo za celé sledované období (1–72 měsíců, průměr 15 měsíců ) v souboru nalezeny 44 neuzavřené žíly, což znamená celkový výsledek uzávěrů 93,9 %. Ale i tam, kde bylo pozorováno neuzavření žíly, byly tyto kmeny evidentně užší než před operací a v některých případech zde ani nebyl patrný původně verifikovaný reflux. Jako možné vysvětlení je možno spekulovat o tom, že zúžení žíly přiblížilo její chlopně k sobě a v některých případech snad mohlo umožnit i jejich fyziologickou funkci. Této skutečnosti odpovídal i klinický stav pacientů – v řadě případů ultrazvukově neúspěšné léčby udávali pacienti subjektivní zlepšení. Ve dvou případech (0,28 %) jsme ultrazvukem verifikovali neovaskularizovanou tkáň v třísle.
Výsledky testu podle Kaplana-Meiera pro celý soubor jsou znázorněny na grafu 1, úspěšnost uzávěru safény v době sledování 6 let činí 88,9 %.
Graf 1. Hodnocení trvání uzávěrů metodikou podle Kaplana-Meiera v celém souboru Graph 1. Evaluation of occlusion according Kaplan-Meier method for whole cohort 
Coxova regresní analýza faktorů ovlivňujících neuzavření nebo časnou či pozdní rekanalizaci safény vybrala z faktorů, které byly sledovány, pouze dva následující ukazatele se statistickou významností: energii aplikovanou na jednotku délky žíly (p = 0,04) a výkon laseru (p = 0,04). U všech ostatních sledovaných parametrů nebyla zjištěna regresní analýzou statisticky významná závislost (p =0,11 až 0,55) – tabulka 4.
Tab. 4. Coxova regrese: faktory ovlivňující uzávěr safény Tab. 4. Cox regression: factors infuencing saphenous occlusion 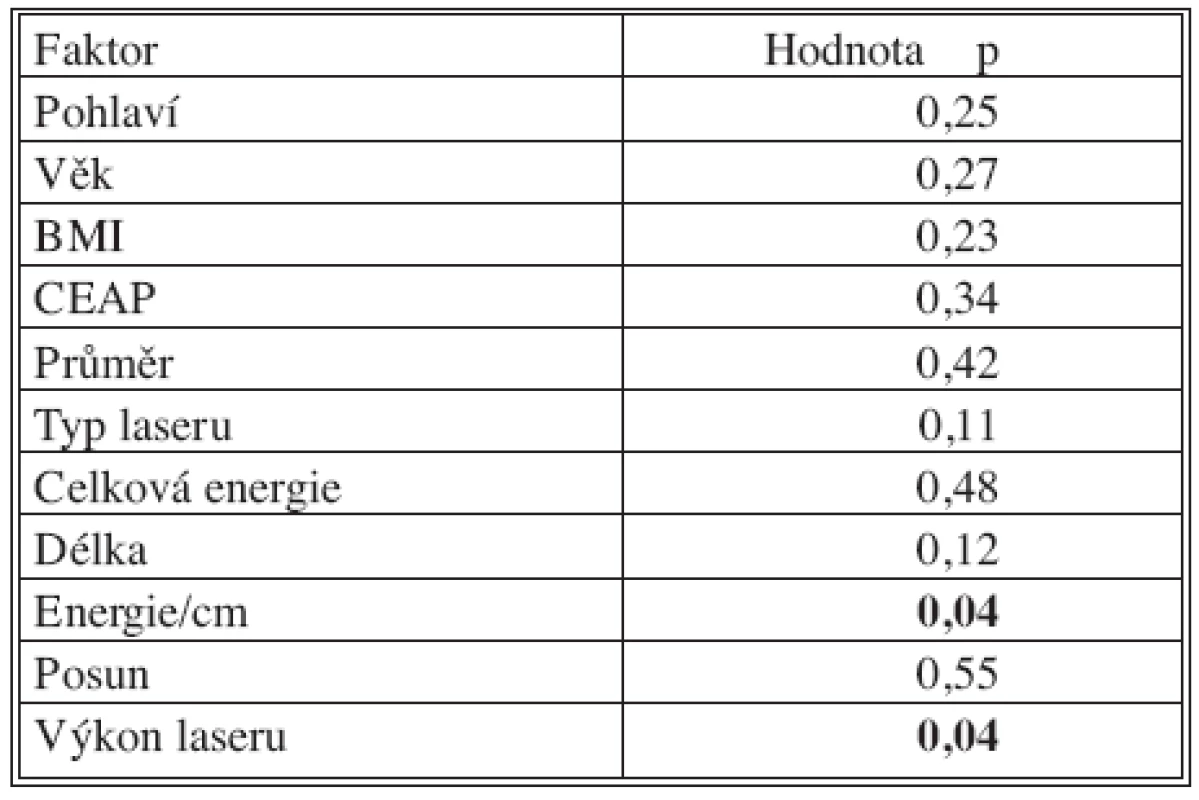
Na základě této analýzy jsme se dále podrobněji změřili na studium těch faktorů, které byly spojeny s hodnotou p < 0,05.
Kumulativní podíl uzávěrů safény při užití laserové energie větší než 50 J/cm je v horizontu 72 měsíců výrazně vyšší (94 %), než u nemocných ozářených méně než 50 J/cm (87 %), log-rank test 0,039 (Graf 2).
Graf 2. Kaplanova-Meierova analýza uzávěrů v závislosti na aplikované energii Graph 2. Kaplan-Meier analysis of occlusion for different energy levels 
Při porovnávání vlivu výkonu laserového generátoru na kvalitu uzávěru safény byla na základě hodnot mediánů ve skupinách uzavřených a neuzavřených žil arbitrárně stanovena kritická hranice 13 W a Kaplanovou-Meierovou metodou přežívání byly analyzovány výsledky léčby o výkonu menším než 13 W a větším než 13 W. Tyto výsledky jsou znázorněny na grafu 3. Při užití hodnot menších než 13 W bylo dosaženo výsledků statisticky významně lepších (log-rank test: p = 0,031) než při hodnotách výkonu větších nebo rovných 13W. V tomto smyslu byly obdobné výsledky zjištěny i při užití Mannova-Whitneyova U neparametrického testu (p < 0,001) – graf 4.
Graf 3. Kaplanův-Meierův graf uzávěrů v závislosti na výkonu Graph 3. Kaplan-Meier graph of occlusion according to power 
Graf 4. Výkon laseru ve skupinách uzavřených a neuzavřených žil Graph 4. Laser power in occluded and non-occluded veins 
Klinické výsledky operace varixů endovaskulárním laserem hodnocené podle CEAP klasifikace jsou znázorněny na grafu 5. Před operací byl průměr klinického skóre CEAP klasifikace 2,22, za měsíc po operaci 0,24 a při poslední pooperační kontrole (1–72 měsíců) 0,48.
Graf 5. Klinická CEAP klasifikace před a po operaci Graph 5. Clinical CEAP classification pre and post-procedure 
I když byla kvalita života pacientů před operací ve skupině léčené tradičním chirurgickým postupem i ve skupině léčené laserem porovnatelná (p = 0,17), za 1 měsíc po výkonu se cítili pacienti operovaní laserem statisticky významně lépe (p < 0,001) – graf 6 a také délka pracovní neschopnosti byla v laserové skupině kratší (medián 0 dnů) oproti klasické léčbě (medián 40 dnů), p < 0,001 – graf 7.
Graf 6. Srovnání kvality života při tradiční a laserové léčbě Graph 6. Comparison of quality of life for traditional and laser therapy 
Graf 7. Pracovní neschopnost při tradiční a laserové léčbě Graph 7. Sick leave for traditional and laser therapy 
DISKUSE
Cílem endovaskulární terapie varixů je eliminace refluxu v epifasciálním žilním systému (nejčastěji ve kmeni velké nebo malé safény) endovenózním přístupem. Zrušení refluxu je dosaženo obliterací nedomykavé safény. Tento princip není zcela nový, jelikož již v roce 1959 navrhl Hejhal a spolupracovníci endovaskulární koagulaci [14]. Následně se pak v 60. a 70. letech minulého století obdobné myšlenky objevily v zahraniční literatuře [15, 16]. Tyto techniky však byly provázeny častými komplikacemi ve smyslu kožních popálenin, poškození nervů s paresteziemi a rannými infekcemi a rekanalizace trombu, který se v saféně vytvořil, vedla k selhání léčby a k recidivě.
Na začátku 21. století byly publikovány práce popisující endovenózní léčbu v moderním pojetí. Nejdříve to byl radiofrekvenční uzávěr safény [17, 18 ] a dále pak nitrocévní laser [13].
Principem radiofrekvenční (RF) ablace je termokoagulace safény bipolárním RF proudem; endovaskulární laser využívá ke stejnému účelu energie světelného paprsku o vlnové délce 810, 940, 980, 1064, 1320 nebo 1470 nm. Mechanismus laserem indukovaného tepelného poškození spočívá v nepřímém zahřátí žilní stěny bublinkami páry, které rezultuje v trombotický uzávěr cévy [19], a v přímém inzultu stěny v důsledku bezprostředního kontaktu mezi hrotem laserového vlákna a vlastní stěnou [20].
Obě metody mají mnoho společného, protože obě z funkčního hlediska vyřazují patologické žíly bez toho, že by je bezprostředně kompletně odstraňovaly z těla pacienta. Vedle minimalizace recidivy z důvodu potlačení neoangiogeneze a zachování fyziologického průtoku v safénofemorální nebo safénopopliteální junkci je operace přínosná také pro svůj kosmetický efekt a jemnost provedení s následným rychlým návratem k plné aktivitě.
V našem klinickém souboru jsme dosáhli téměř 89% úspěšnosti uzávěru safény při Kaplanově-Meierově analýze v době sledování až 6 let. Tento výsledek zahrnuje všechny naše nemocné léčené endovenózním laserem, tedy i ty, kteří spadají do období učení se nové metodě s ne zcela jasně definovanými parametry léčby. Pokud jsme vyhodnotili výsledky z pozdějšího období, kdy jsme s metodou již nabyli dostatečné praktické zkušenosti, pak můžeme konstatovat pokles počtu technických neúspěchů (nemožnost kanylace a katetrizace žíly) a také rozdíl v krátkodobé úspěšnosti zákroku, ale nikoliv ovlivnění celkových výsledků uzávěrů. To odpovídá i výsledku Coxovy analýzy proporcionálního hazardu, která neurčila dobu zkušenosti jako faktor statisticky významně ovlivňující konečný výsledek léčby.
Stanovení optimálních parametrů laserového ošetření safény je stále předmětem intenzivního výzkumu. Kontrakce žíly během výkonu hraje důležitou roli pro okamžitý i dlouhodobý výsledek léčby [21]. Značná kontrakce žíly znamená malý reziduální lumen cévy s omezenou tvorbou trombu, který by mohl rekanalizovat a zapříčinit znovuotevření obliterované safény.
Na základě provedených laboratorních experimentů [22] a rozboru našeho klinického materiálu doporučujeme nastavení středních a nižších hodnot výkonu generátoru (8–12 W) s dosažením minimální dávky tepelné energie 50 J na 1 cm délky safény. Naproti tomu průměr ani délka samotné žíly nemají na krátko - a střednědobé výsledky podstatný vliv.
V celém našem souboru se pooperační trombóza hlubokých žil nevyskytla. Přesto však u našich pacientů provádíme ultrazvukové vyšetření nejen za měsíc po operaci, ale i při převazu pátý pooperační den, abychom tuto vzácnou komplikaci včas zachytili.
Nedostatkem této práce je to, že se nejedná o multicentrickou a kontrolovanou randomizovanou studii srovnávající tradiční chirurgickou léčbu s krosektomií a strippingem safény a endovaskulární uzávěr. Taková studie však bude velmi náročná nejen z důvodů ekonomických, ale také proto, že řada pacientů cíleně odmítá klasický chirurgický zákrok a žádá miniinvazivní výkon endovenózní. Rozhodující pro indikaci však je jednoznačně hledisko medicínské a z posledních literárních údajů [23] i z našeho doposud nepublikovaného registru vyplývá, že zhruba 40 až 50 % všech operací varixů dolních končetin lze provést pomocí endovenózního laseru.
I když většina prací, které hodnotí účinnost laserové léčby, udává výsledky jednoduchým vyjádřením procentuálního zastoupení uzavřených žil v celém souboru, nepochybně validnější je hodnocení metodou kumulativního přežívání podle Kaplana-Meiera. Jsme si vědomi toho, že stejně jako v dalších pracích hodnotících endovenózní obliterace křečových žil, je i zde relativně nižší počet pacientů, které bylo možno v jednotlivých pooperačních obdobích vyšetřit, jelikož značná část z nich se na pooperační kontroly v daných intervalech nedostavila. Lze spekulovat o tom, že nemocní byli buď s léčbou dostatečně spokojeni, a proto další kontroly nepovažovali za nezbytné, nebo naopak jiní se svojí případnou recidivou vyhledali jiná pracoviště. Je nutno připustit, že tento fakt může do jisté míry ovlivnit naše hodnocení, ale Kaplanova-Meierova metoda právě zohledňuje skutečnost předčasného ukončení sledování některých pacientů v dlouhodobém horizontu.
Nedostatečné kvantum energie a její přiliš rychlá aplikace vysokým výkonem může být příčinou horších dlouhodobých výsledků endovenózní léčby varixů laserem. Nezbytné jsou proto další studie, které by dále specifikovaly tyto závěry. Ideální by bylo užití speciálního kontrolního zařízení, které by podobně jako u radiofrekvenčního uzávěru dokázalo udržovat optimální paramentry laserového výkonu. Takové zařízení však doposud není v rutinní praxi k dispozici.
ZÁVĚR
Tento rozbor klinického souboru pacientů potvrzuje koncept „pomalého” zahřívání během endovenózní léčby křečových žil laserem s cílem dosažené dostatečné kontrace žíly a žádoucí termické destrukce žilní stěny bez zbytečného poškození okolních struktur. Na základě našich experimentálních a klinických pozorování doporučujeme nižší a střední nastavení laserového výkonu s pomalým posunem laserového vlákna s cílem aplikace dostatečné laserové energie na jednotku délky a dosažení optimálního klinického výsledku. Snaha o vyprázdnění žíly při operaci vede k lepšímu přenosu energie na její stěnu. Naše pozorování mohou být podkladem pro další zlepšení metodiky endovenózní laserové léčby varixů. Je však třeba dalších studií za účelem standardizace ostatních technických aspektů léčby a dále dalšího validního ověření těchto poznatků v klinické praxi.
Práce byla přednesena na 3. sjezdu České společnosti kardiovaskulární chirurgie, Brno, 6.–7. 11. 2008.
MUDr. S. Kašpar, Ph.D.
Flebocentrum
Líznerova 737
500 09 Hradec Králové
e-mail: kaspar@flebocentrum.cz
Zdroje
1. Callam, M. J. Epidemiology of varicose veins. Br. J. Surg., 1994; 81(2): 167–173.
2. Herman, J., et al. Chirurgie varixů dolních končetin. Praha: Grada Publishing, 2003, 186 s.
3. Mazuch, J. Varixy dolných končatín v klinickej praxi. Martin, vydavatelstvo Osveta 1988, 160 s.
4. Babcock, W. W. A new operation for the extirpation of varicose veins of the leg. NY Med. J., 1907; 86 : 153.
5. Keller, W. A new method of extirpating the internal saphenous and similar veins in varicose conditions: a preliminary report. NY Med. J., 1905; 82 : 385.
6. Mayo, C. H. Treatment of varicose veins. Surg. Gynecol. Obstet, 1906; 2 : 385–388.
7. Muller, R. Traitement des varices par la phlébectomie ambula-toire. Bull. Soc. Fr. Phléb., 1966; 19 : 277–279.
8. van der Stricht, J. La saphénectomie par invagination sur fil. Presse Med., 1963; 71 : 1081–1082.
9. Oesch, A. PIN-stripping: a novel method of atraumatic stripping. Phlebology, 1993; 8 : 171–173.
10. Kaspar, S., Siller, J., Cervinkova, Z., Danek ,T. Standardisation of Parameters During Endovenous Laser Therapy of Truncal Varicose Veins - Experimental Ex-vivo Study. Eur. J. Vasc. Endovasc. Surg., 2007; 34 : 224–228.
11. Launois, R., Reboul-Marty, J., Henry, B. Construction and validation of a quality of life questionnaire in chronic lower limb venous insufficiency (CIVIQ). Qual. Life Res., 1996; 5(6): 539–554.
12. Kašpar, S., Havlíček, K. Endovaskulární léčba kmenových varixů dolních končetin. Rozhl. Chir., 2004; 83 : 96–101.
13. Navarro, L., Min, R., Boné, C. Endovenous laser: a new minimally invasive method of treatment for varicose veins. Preliminary observation using a 810nm diode laser. Dermatol. Surg., 2001; 27 : 117–122.
14. Hejhal, P., Firt, P., Livora, D. Endovaskulární koagulace povrchových žilních městků dolních končetin. Rozhl. Chir., 1959; 37 : 418–425.
15. Politowski, M., Zelazny, T. Complications and difficulties in electrocoagulation of varices of the lower extremities. Surgery, 1966 ;59(6): 932–934.
16. Watts, G. T. Endovenous diathermy destruction of internal saphenous. Br. Med. J. 1972; 4(5831): 53.
17. Chandler, J. G., Pichot, O., Sessa, C., et al. Treatment of primary venous insufficiency by endovenous saphenous vein obliteration. Vasc. Surg., 2000; 34 : 201–214.
18. Manfrini, S., Gasbarro, V., Danielsson, G., et al. Endovenous management of saphenous vein reflux. Endovenous Reflux Management Study Group. J. Vasc. Surg., 2000; 32(2): 330–342
19. Proebstle, T. M., Lehr, H. A., Kargl, A., Espinola-Klein, C., Rother, W., Bethge, S., Knop, J. Endovenous treatment of the greater saphenous vein with a 940-nm diode laser: thrombotic occlusion after endoluminal thermal damage by laser-generated steam bubbles. J. Vasc. Surg., 2002; 35(4): 729–736.
20. Min, R. J., Khilnani, N. M. Endovenous laser ablation of varicose veins. J Cardiovasc. Surg. (Torino), 2005; 46(4): 395–405.
21. Gorisch, W., Boergen, K. P. Heat-induced contraction of blood vessels. Lasers Surg. Med. 1982; 2(1): 1–13.
22. Kašpar, S., Červinková, Z. Endovenózní laserová fotokoagulace insuficientní safény v experimentu. Rozhl. Chir., 2007; 86(2): 78–84.
23. Myers, K., Fris, R., Jolley, D. Treatment of varicose veins by endovenous laser therapy: assessment of results by ultrasound surveillance. Med. J. Aust., 2006 Aug, 21; 185(4): 199–202.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Limitácie resekcií pečene
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2009 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Vliv předoperačního podání heparinu na vznik heparinové rezistence
- Šest let zkušeností s endovenózním laserem v terapii varixů dolních končetin
- Hepatolitiáza – vzácné onemocnění v naší populaci
- Bouveretův syndrom – raritní případ vysokého ileu biliární etiologie
- Trombóza horní mezenterické vény po robotické operaci na horním GIT – kazuistika
- Limitácie resekcií pečene
- Variabilita polôh apendix vermiformis a vplyv na diagnostiku apendicitídy u detí
- Diverticulitis appendicis vermiformis – kazuistika a prehľad literatúry
- Laparoskopická pyeloplastika u dospělých – střednědobé výsledky 32 laparoskopických pyeloplastik 2003–2008
- Nepigmentované subunguální malignity – kříž malé chirurgie
- Životní příběh profesora Josefa Hohlbauma
- Zápis z jednání schůze výboru ČCHS dne 12. 2. 2009
- Stanovisko výboru České chirurgické společnosti k onkologickým centrům a doporučení jmenování ordinářů pro onkochirurgii
- Historické mezníky chirurgické léčby tepenných výdutí
- Obrovský solitárny fibrózny tumor pleury – kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Limitácie resekcií pečene
- Variabilita polôh apendix vermiformis a vplyv na diagnostiku apendicitídy u detí
- Bouveretův syndrom – raritní případ vysokého ileu biliární etiologie
- Obrovský solitárny fibrózny tumor pleury – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



