-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Poskytování a úhrada zdravotních služeb v pobytových zařízeních sociálních služeb z prostředků veřejného zdravotního pojištění
Provision and remittance of medical services in sojourn institutions of social services from the resources of public health insurance
The article deals with basic regulations for provision and reimbursement of nursing care in sojourn institutions of social services. Bounds of law of these problems are determined by two laws: Law No. 108/2006 Sb. (Collection of Laws), concerning social services, in updated version of subsequent regulations (§ 36) and Law No. 48/1997 Sb., about public medical insurance, in updated version of subsequent regulations (§ 22). The article recapitulates the rules for prescription, indication, reporting and reimbursement of nursing care in PZSS (sojourn institutions of social services) also informs about the experience of employees of the largest medical insurance company from revisions of the correctness in reimbursement of provided care from the PZSS position. It also draws attention to lasting legal and therefore also authorization uncertainties, possible causes of misunderstanding and conflicts. The need of inter-department evaluating analyses to search for the point of departure is reminded.
Keywords:
sojourn institutions of social services – expertise 913 – general nurse in social services – certificate 06/ORP – Special agreement about provision and reimbursement of medical care – material dose of interventions – indication – prescription
Autoři: E. Caltová 1; Z. Salcman Kučerová 2
Působiště autorů: Odbor kontroly a revize zdravotní péče řízením pověřena MUDr. Emílie Bartišková, Všeobecná zdravotní pojišťovna ČR 1; Společnost revizního lékařství ČLS JEP, předsedkyně MUDr. Zdeňka Salcman Kučerová, MBA 2
Vyšlo v časopise: Reviz. posud. Lék., 19, 2016, č. 3, s. 91-99
Kategorie: Původní práce, kazuistiky
Souhrn
Článek se zabývá základními pravidly pro poskytování a úhradu ošetřovatelské péče v pobytových zařízeních sociálních služeb. Právní rámec této problematiky stanoví dva zákony: zákon č. 108/2006 Sb., o sociálních službách, ve znění pozdějších předpisů (§ 36) a zákon č. 48/1997 Sb., o veřejném zdravotním pojištění, ve znění pozdějších předpisů (§ 22). Článek vedle rekapitulace pravidel pro ordinaci, indikaci, vykazování a úhradu ošetřovatelské péče v PZSS informuje také o zkušenostech zaměstnanců největší zdravotní pojišťovny z revizí správnosti vyúčtované péče ze strany PZSS. Poukazuje na přetrvávající právní a tím i kompetenční nejasnosti, na možné příčiny nedorozumění a konfliktů. Připomíná potřebu mezirezortních hodnotících analýz k hledání východiska.
Klíčová slova:
pobytová zařízení sociální péče – odbornost 913 – všeobecná sestra v sociálních službách – doklad 06/ORP – Zvláštní smlouva o poskytování a úhradě zdravotní péče – materiálové kódy výkonů – indikace – ordinaceÚVOD
Poskytování zdravotnických služeb v pobytových zařízeních sociálních služeb (dále jen PZSS) bylo umožněno zákonem č. 108/2006 Sb., o sociálních službách, ve znění pozdějších předpisů (§ 36), a novelizací zákona č. 48/1997 Sb., o veřejném zdravotním pojištění, ve znění pozdějších předpisů (§ 22).
V souvislosti s přijetím zákona o sociálních službách byla vytvořena nová autorská odbornost 913 – všeobecná sestra v sociálních službách. Vyhláška Ministerstva zdravotnictví ČR č. 620/2006 Sb., kterou se mění vyhláška MZ ČR č. 134/1998 Sb., Seznam zdravotních výkonů s bodovými hodnotami (dále jen SZV) tuto odbornost vymezuje. Všeobecnou sestrou v sociálních službách se rozumí všeobecná sestra poskytující zdravotní péči obyvatelům PZSS a také pacientům v lůžkových zdravotnických zařízeních, kteří v nich po zaléčení a stabilizaci zdravotního stavu zůstávají umístěni z jiných než zdravotních důvodů.
Financování péče zajišťované v PZSS je vícezdrojové. Ošetřovatelská péče je hrazena pojištěncům v PZSS z prostředků veřejného zdravotního pojištění za podmínek, že:
- PZSS má se zdravotní pojišťovnou uzavřenou tzv. Zvláštní smlouvu o poskytování a úhradě zdravotní péče;
- péče byla indikována na dokladu 06, kde je konkrétně a jednoznačně specifikována;
- o poskytnutí péče existuje řádný a průkazný záznam v související zdravotnické dokumentaci, kterou pro tyto účely PZSS vede;
- péče byla prokazatelně poskytnuta k tomu příslušně kvalifikovanou zdravotní sestrou (nositel výkonu 913 uvedený u výkonu v SZV).
Zdravotní péče je obyvatelům v PZSS poskytována obvykle vlastním, kvalifikovaným zdravotnickým personálem. Je však také možné, aby v případě, že PZSS nemá se zdravotní pojišťovnou uzavřenou Zvláštní smlouvu, péči zajišťovaly agentury domácí zdravotní péče, které smlouvu o poskytování a úhradě mají. V takovém případě je péče vykazována agenturou domácí péče a jí také uhrazena, musí k ní být indikace konkrétních výkonů zdravotní péče na dokladu 06/ORP výhradně od registrujícího praktického lékaře pojištěnce (podmínka ze zákona).
Naše sdělení předkládá:
- základní statistické údaje o zdravotních službách v PZSS,
- hlavní zjištění z revizí těchto zdravotních služeb,
- možné zdroje problémů při zdravotních službách v PZSS.
ZÁKLADNÍ STATISTICKÉ ÚDAJE
Uvádíme data za období 2010–2015, která již můžeme považovat za „zaběhnutá“.
Je zajímavé je sledovat a analyzovat v kontextu výsledků v jednotlivých datových skupinách – grafy 1–4.
Graf 1. Počty pojištěnců VZP ČR ošetřovaných v PZSS letech 2010–2015 
Graf 2. Celkové náklady VZP na zdravotní péči v PZSS v letech 2010–2015 
Graf 3. Průměrné náklady na pacienta a rok v PZSS v letech 2010–2015 v Kč 
Graf 4. Počet smluvních PZSS v letech 2010–2015 
Uvedená čísla jsou zajímavá, umožňují však různou interpretaci a mohou být návodem k dalším analýzám. Jde o globální čísla, bylo by jistě zajímavé provést další hlubší rozbor ve vazbě na strukturu výkonů, diagnózy, náklady na jednotlivé pojištěnce, rozdíly v nákladovosti u jednotlivých ústavů, identifikovat regionální rozdíly. Problém je však v tom, že těžiště nákladů na péči tvoří časový výkon ošetřovatelské péče, bez obsahu a bez revize v dokumentaci lze jen spekulovat o tom, jaká péče byla skutečně poskytnuta a jestli se jednalo o péči oprávněně nárokovanou k úhradě.
NEJČASTĚJŠÍ SKUPINY PROBLÉMŮ ZJIŠTĚNÉ REVIZEMI
1. Indikace versus ordinace
Často se zaměňují pojmy „ordinace“ a „indikace“, které však v případě posuzování nároku na úhradu zdravotní péče v PZSS mají specifický význam.
- Ordinace (z latinského ordino, ordinare – pořádám, zařizuji, rozvrhuji) je výstup z klinického kontaktu ošetřujícího lékaře s pacientem v podobě lékařské zprávy s uvedením doporučení k dalšímu postupu v péči o pacienta, který je umístěn v PZSS. Často je výstupem také vystavení receptů na chronicky zavedenou medikaci spolu s pokyny k aplikaci (před jídlem, po jídle, nedrtit apod.), eventuálně vystavení poukazu na léčebnou pomůcku (např. pomůcky pro inkontinenci) atd. Ordinace neznamená automaticky indikaci hrazené zdravotní služby, a to ani v případě, že je její součástí vystavení receptů a vzniká logická potřeba zajištění pravidelného dohledu nad užíváním předepsaných léčiv tak, aby bylo v souladu s dávkováním podle požadavku lékaře (léková forma, množství účinné látky, denní doba, apod.).
- Indikací (z latinského indico, indicere – vypo-věděti, oznámiti, uložiti) se zde rozumí pokyn lékaře provést výkon, vyplývající z lékařem ordinovaných postupů k tomu kvalifikovanou zdravotní sestrou na příslušném dokladu 06/ORP.
Setkáváme se s argumentací představitelů a profesních zástupců PZSS, že lékař je povinen indikovat výkony odbornosti 913 na dokladu 06/ORP vždy, pokud vystaví recept a pokud je třeba aplikovat léčiva ústy u seniora s poruchou kognitivních funkcí, zejména se syndromem demence. Demence má několik stadií a různou škálu podob a sama o sobě, stejně jako věk, imobilita či fakt polymorbidity, není automatickým důvodem pro odůvodněnou indikaci výkonu s kódem 06613 (ošetřovatelská intervence) pro účely zajištění hrazeného dohledu nad medikací na dokladu 06/ORP ošetřujícím lékařem.
Opakujeme, že indikace výkonů 913 na dokladu 06/ORP navazuje na lékařskou zprávu jen v případě, že lékař usoudí, že je na místě, s ohledem na popsaný zdravotní stav a diagnózy v jeho zdravotnické dokumentaci, poskytovat kvalifikovanou ošetřovatelskou péči.
Setkali jsme se např. s indikací výkonu s kódem 06613 na dokladu 06/ORP specifikovaného takto: „komplexní ošetřovatelské péče o seniora“ z důvodu polymorbidity a demence." Konkrétní podoba a forma ošetřovatelské péče byla ponechána na posouzení ošetřovatelským personálem. Tento způsob indikace i poskytování péče je v rozporu se zákonem.
Důležitou poznámkou v této části článku je připomenutí vleklého sporu mezi plátci a PZSS: neshodneme se na tom, kdo má hradit činnost zdravotníka v PZSS na základě ordinace/doporučení lékaře, popř. na základě jeho kvalifikovaného posouzení stavu a potřeb pacienta. PZSS si ne - zřídka myslí, že vždy zdravotní pojišťovny a že pokud ošetřující lékař nevystaví doklad 06/ORP, nemusí pojištěnci potřebnou péči poskytnout. To je podle našeho názoru v rozporu s posláním ústavů sociální péče a vyhláškou č. 505/2006 Sb., kterou se provádějí některá ustanovení zákona o sociálních službách, aktuální znění č. 389/2013 Sb. (datum aktualizace 1. 1. 2014), která taxativně stanoví Základní činnosti při poskytování sociálních služeb.
2. Pravidla indikace hrazené péče v PZSS na dokladu 06/ORP
Ošetřovatelská péče je hrazena z prostředků veřejného zdravotního pojištění pouze za podmínky, že je řádně a konkrétně indikována na dokladu 06/ORP (nebo na jiném listinném či elektronickém dokladu, jehož datový obsah a formální členění odpovídá tomuto tiskopisu) – obr. 1(první strana tiskopisu 06/ORP), obr. 2 (druhá strana tiskopisu 06/ORP).
Obr. 1. Lícová strana tiskopisu 06/ORP 
Obr. 2. Rubová strana tiskopisu 06/ORP 
Doklad 06/ORP je ze strany ošetřujícího lékaře objednávkou na poskytování hrazené zdravotní péče u jeho pacienta umístěného v PZSS. Objednávka musí být srozumitelná a konkrétní a vždy jen na ty zdravotní služby, které jsou hrazené z veřejného zdravotního pojištění. Doklad musí být vždy opatřen razítkem a podpisem indikujícího lékaře. Vystavení dokladu 06/ORP nesmí být na ošetřujícím lékaři vynucováno.
3. Pravidla dokumentování hrazené zdravotní péče
Povinnost řádného a průkazného vedení zdravotnické dokumentace vyplývá ze zákona č. 372/2011 Sb., o zdravotních službách, ve znění pozdějších předpisů, vyhlášky č. 98/2012 Sb., o zdravotnické dokumentaci, ve znění pozdějších předpisů, vyhlášky č. 134/1998 Sb., kterou se vydává seznam zdravotních výkonů s bodovými hodnotami, ve znění pozdějších předpisů a samozřejmě ze Zvláštní smlouvy.
Čitelný, průkazný a pravdivý zápis do dokumentace je tedy jak zákonnou, tak smluvně závaznou povinností každého PZSS. Je nedílnou součástí každého vykázaného výkonu zdravotní péče nárokovaného k úhradě. Každý záznam musí být opatřen datem, identifikací a podpisem osoby, která výkon provedla. Ze záznamu musí být jasné co, kdy, kde, komu a kým bylo poskytnuto. Dále musí být jasné, že bylo poskytnuto právě a výhradně jen to, co bylo lékařem vyžadováno.
NEDOSTATKY ZJIŠŤOVANÉ PŘI REVIZÍCH VYKAZOVANÉ PÉČE V PZSS
1. Doklad 06/ORP
- není opatřen razítkem a podpisem lékaře;
- není vystaven lékařem, ale zaměstnancem PZSS (lékaři je zaslán, někdy i zpětně, k podpisu);
- obsahuje úkony, které nejsou hrazeny z prostředků veřejného zdravotního pojištění, např. použití biolampy;
- obsahuje indikaci bez jasné specifikace, např. chybí konkrétní obsah požadované ošetřovatelské intervence, je požadován „odběr biologického materiálu“ a není jasné jakého a proč, je požadováno „ošetření rány“, ale chybí specifikace a lokalizace defektu a způsob požadované léčby apod.;
- obsahuje indikaci výkonu ošetřovatelské intervence (06613), třebaže důvodem k indikaci jsou úkony, které jsou zahrnuty mezi základní sociální služby, hrazené z příspěvku na péči, jako je aktivizace, pomoc při chůzi, doprovod na WC, prostá změna polohy na lůžku, podávání léků, aplikace mastí, kapek, čípků, bazální stimulace, krmení apod., a jejich indikace je tak neodůvodněná a úhrada z prostředků veřejného zdravotního pojištění neoprávněná;
- obsahuje nečitelný text, popř. je v něm škrtáno, či je text přepisován/opravován, ale chybí identifikace, kdo a kdy opravu provedl;
- obsahuje indikaci materiálového kódu výkonu 06631 (komplex – klysma, laváže, ošetření permanentních močových katétrů u žen) z důvodu potřeby zajištění prostého vypouštění či výměny sběrného sáčku;
- neobsahuje uvedení cíle – medicínského zdůvodnění a očekávaného efektu, popř. uveden je, ale ve vztahu k indikaci hrazené služby je irelevantní: např. „zlepšení soběstačnosti“ při indikaci ošetřovatelské intervence pro potřeby periodického měření fyziologických funkcí (TK a P) u hypertenzní choroby.
V souvislosti s vykazováním materiálových kódů výkonu je vhodné zdůraznit, že PZSS může vykázat k úhradě pouze ty materiálové kódy výkonů, u kterých byl materiál ústavem prokazatelně nakoupen a spotřebován. Nesmí být vykazován materiál zajištěný předpisem ze strany ošetřujícího lékaře.
2. Zdravotnická dokumentace
Příklady nedostatků chronicky zjišťovaných při kontrole dokumentování vykazované zdravotní péče v PZSS:
- záznam ve zdravotní dokumentaci o provedení výkonu zcela chybí;
- dokumentace ošetřovatelská je společná s dokumentací lékaře a je zcela nepřehledná;
- dokumentace obsahuje všechny úkony zdravotnických pracovníků, bez možnosti rozlišení, který z nich byl vykázán k úhradě zdravotní pojišťovně a který si pacient jako fakultativní nad rámec frekvence stanovené SZV údajně zaplatil ze svého;
- ze záznamů o poskytnuté péči nevyplývá, že byla péče vůbec poskytnuta, respektive jaká konkrétně a v jakém rozsahu (je nepřípustné, aby byl záznam omezen např. pouze na číselný kód výkonu nebo na obecnou deklaraci typu: „provedena péče podle indikace lékaře“, „provedena komplexní ošetřovatelské péče se zaměřením na prevenci váhového úbytku“, apod.;
- záznamy jsou nečitelné;
- záznamy jsou bez autorizace zdravotnického pracovníka;
- záznamy provádí a autorizuje pracovník, který péči neposkytl, nebo dokonce není ani ošetřující zdravotnický pracovník s právem nahlížení do zdravotnické dokumentace bez explicitního souhlasu pacienta;
- záznamy jsou autorizované bez možnosti identifikace konkrétní osoby („sestra Písek“);
- záznamy jsou škrtány či přepisovány bez toho, že by byl čitelný původní záznam a bylo uvedeno, kdo a kdy opravu provedl.
3. Poskytování služby nekvalifikovaným pracovníkem
PZSS musí při kontrole prokázat, že ošetřovatelská péče vykázána k úhradě byla poskytována zdravotnickými pracovníky odborně způsobilými k výkonu zdravotnického povolání podle zákona o nelékařských povoláních (č. 96/2004 Sb., ve znění pozdějších předpisů).
Stalo se opakovaně, že jsme zjistili, že k úhradě vykázanou péči poskytoval pomocný nebo neadekvátně způsobilý zdravotnický personál.
LEGISLATIVA A PRAXE
Právní rámec zdravotní péče v PZSS stanoví dva zákony: zákon č. 108/2006 Sb., o sociálních službách, ve znění pozdějších předpisů (§ 36), a zákon č. 48/1997 Sb., o veřejném zdravotním pojištění, ve znění pozdějších předpisů (§ 22).
§ 36 zákona č. 108/2006 Sb., ve znění pozdějších předpisů
„Rozsah a podmínky zabezpečení a hrazení zdravotní péče o osoby, kterým se poskytují pobytové služby v zařízeních sociálních služeb uvedených v § 34 odst. 1 písm. c) až f), jedná se o c) týdenní stacionáře, d) domovy pro osoby se zdravotním postižením, e) domovy pro seniory,
f) domovy se zvláštním režimem, upravují zvláštní právní předpisy [19]. Ošetřovatelská a rehabilitační péče je těmto osobám poskytována především prostřednictvím zaměstnanců zařízení uvedených v předchozí větě, kteří mají odbornou způsobilost k výkonu zdravotnického povolání podle zvláštního právního předpisu [20]“.
Odkazy v paragrafu:
19) Zákon č. 48/1997 Sb., ve znění pozdějších předpisů. Zákon č. 20/1966 Sb., ve znění pozdějších předpisů. Zákon č. 160/1992 Sb., o zdravotní péči v nestátních zdravotnických zařízeních, ve znění pozdějších předpisů.
20) Zákon č. 96/2004 Sb., o podmínkách získávání a uznávání způsobilosti k výkonu nelékařských zdravotnických povolání a k výkonu činností souvisejících s poskytováním zdravotní péče a o změně některých souvisejících zákonů (zákon o nelékařských zdravotnických povoláních), ve znění pozdějších předpisů.
§ 22 zákona č. 48/1997 Sb. ve znění pozdějších předpisů
„Zvláštní ambulantní péče“
Hrazenými službami je i zvláštní ambulantní péče poskytovaná pojištěncům s akutním nebo chronickým onemocněním, pojištěncům tělesně, smyslově nebo mentálně postiženým a závislým na cizí pomoci a paliativní péče, poskytovaná pojištěncům v terminálním stavu, v jejich vlastním sociálním prostředí; tato péče se poskytuje jako:
a) domácí zdravotní péče, pokud je poskytována na základě doporučení registrujícího poskytovatele ambulantní péče v oboru všeobecné praktické lékařství nebo v oboru praktické lékařství pro děti a dorost nebo ošetřujícího lékaře při hospitalizaci, nebo na základě doporučení ošetřujícího lékaře, jde-li o paliativní péči o pojištěnce v terminálním stavu;
b) zdravotní péče ve stacionářích, pokud je poskytována na základě doporučení ošetřujícího lékaře;
c) zdravotní péče poskytovaná ve zdravotnických zařízeních lůžkové péče osobám, které jsou v nich umístěny z jiných než zdravotních důvodů;
d) zdravotní péče v zařízeních sociálních služeb;řujícího lékaře pojištěncům umístěným v pobytových zařízeních sociálních služeb odborně způsobilými zaměstnanci těchto zařízení, pokud k tomu poskytovatelé pobytových sociálních služeb uzavřou zvláštní smlouvu s příslušnou zdravotní pojišťovnou podle § 17a.“
Kromě již zmíněných zákonů a vyhlášek řeší zajišťování péče v PZSS další normy, které jsou podrobné, taxativně stanoví, co se musí zajišťovat v rámci sociální péče. Jde zejména o Vyhlášku MPSV, kterou se provádějí některá ustanovení zákona o sociálních službách č. 505/2006 Sb., aktuální znění č. 389/2013 Sb. (datum aktualizace 1. 1. 2014). Vyhláška v paragrafech: § 11 Centra denních služeb; § 12 Denní stacionáře; § 13 Týdenní stacionáře; § 14 Domovy pro osoby se zdravotním postižením; § 15 Domovy pro seniory; § 16 Domovy se zvláštním režimem:
Stanoví v 1. odstavci: Základní činnosti při poskytování sociálních služeb se zajišťují v rozsahu těchto úkonů a jsou ve všech typech zařízení stejné nebo téměř stejné. Kromě toho řeší i způsoby úhrady a jejich výši.
c) pomoc při osobní hygieně nebo poskytnutí podmínek pro osobní hygienu:
- pomoc při úkonech osobní hygieny,
- pomoc při základní péči o vlasy a nehty,
- pomoc při použití WC;
d) pomoc při zvládání běžných úkonů péče o vlastní osobu:
- pomoc při oblékání a svlékání včetně speciálních pomůcek,
- pomoc při přesunu na lůžko nebo vozík,
- pomoc při prostorové orientaci, samostatném pohybu ve vnitřním i vnějším prostoru,
- pomoc a podpora při podávání jídla a pití;
e) výchovné, vzdělávací a aktivizační činnosti:
- pracovně výchovná činnost,
- pomoc při obnovení nebo upevnění kontaktu s přirozeným sociálním prostředím,
- nácvik a upevňování motorických, psychických a sociálních schopností a dovedností;
- vytvoření podmínek pro zajišťování přiměřeného vzdělávání nebo pracovního uplatnění;
f) zprostředkování kontaktu se společenským prostředím: pomoc při obnovení nebo upevnění kontaktu s rodinou a pomoc a podpora při dalších aktivitách podporujících sociální začleňování osob;
g) sociálně terapeutické činnosti: socioterapeutické činnosti, jejichž poskytování vede k rozvoji nebo udržení osobních a sociálních schopností a dovedností podporujících sociální začleňování osob;
h) pomoc při uplatňování práv, oprávněných zájmů a při obstarávání osobních záležitostí, pomoc při komunikaci vedoucí k uplatňování práv a oprávněných zájmů.
Tento taxativní výčet neuvádí léky. Vznikají nedorozumění až spory, zda jde o povinnost zdravotní sestry zaměstnané v PZSS, či běžného zaměstnance PZSS. Podle našeho názoru lze běžné podávání léků zahrnout pod pomoc při zvládání běžných úkonů péče o vlastní osobu, protože při hodnocení soběstačnosti se mimo jiné hodnotí také schopnost dodržovat léčebný režim, a tak závislost na pomoci druhé osoby. Je věcí PZSS na koho dohled nad podáním léčiv deleguje. Pokud to je vždy kvalifikovaná zdravotní sestra, vítáme to, praxe však ukazuje, že i přes deklaraci představitelů PZSS a MPSV ČR, že je podávání léčiv v ústavech zajišťováno výhradně zdravotními sestrami, v praxi to tak není a ani být nemůže. To by muselo být v PZSS zaměstnáno násobně více sester, minimálně pro zajištění péče v časech, kdy se léky obvykle podávají.
Vícezdrojové financování vede ke snaze doložit a čerpat finance ze všech dostupných zdrojů v míře co nejvyšší. Některé jsou řešeny paušálním příspěvkem, jiné, jako např. zdravotní péče, výkonově. To též přispívá k vzniku problémů. Jak mezilidských, tak meziinstitucionálních.
Největším problémem je výkon s kódem 06613:
- 06613 Ošetřovatelská intervence – časová dispozice 10 minut
Výkon je hrazen po předchozí indikaci ošetřujícího lékaře. Možnost opakování výkonu, maximálně však 3 hodiny/den. Výkon lze kombinovat s ostatními materiálovými výkony odbornosti 913.
Při přípravě vyhlášky č. 273/2015 Sb., o stanovení hodnot bodu, výše úhrad hrazených služeb a regulačních omezení pro rok 2016, vznikl problém kolem regulací nákladů a skupina senátorů podala podnět k ústavnímu soudu k řešení legislativních nejasností:
„Návrh na zrušení některých ustanovení vyhlášky č. 273/2015 Sb., o stanovení hodnot bodu, výše úhrad hrazených služeb a regulačních omezení pro rok 2016“…
„…Navrhovatelé se, v souladu s ustanovením článku 87 odst. 1 písm. b) Ústavy České republiky (dále jen „Ústava“) ve spojení s ustanovením § 64 odst. 2 písm. b) zákona o Ústavním soudu, tímto návrhem domáhají zrušení některých ustanovení Úhradové vyhlášky, konkrétně zrušení slov „a e)“ v ustanovení § 4 odst. 2 Úhradové vyhlášky a zrušení slov „a e)“ v příloze č. 1 k vyhlášce č. 273/2015 Sb. v části B odstavce 2 písm. b).“
a dále…“ Nesrozumitelnost a neurčitost Úhradové vyhlášky způsobuje též pojem „srovnatelný poskytovatel“, z jehož údajů je zdravotní pojišťovna oprávněna vycházet v případě ošetření 10 a méně pojištěnců v roce 2014. Tento pojem není v Úhradové vyhlášce nikterak definován, přičemž zdravotním pojišťovnám umožňuje značnou variabilitu při tvorbě hodnot těchto „srovnatelných poskytovatelů…“.
„…V rámci odbornosti 913 je možné poskytovat ošetřovatelskou péči např. klientům domovů pro seniory…Zcela neočekávaným zařazením ošetřovatelské péče poskytované klientům v pobytových zařízeních sociálních služeb do Úhradové vyhlášky pro rok 2016 je tedy překročením zákonného zmocnění a porušením zákazu libovůle a principu předvídatelnosti práva…“.
My zde nechceme a nemůžeme řešit právnické problémy, ale chceme upozornit, že jsou-li mezi právníky pochybnosti o výkladu a aplikaci právní normy, tak o to více a logicky jsou i mezi pracovníky PZSS. Podání k ústavnímu soudu přehledně zpracovává problematická legislativní ustanovení, která znemožňují PZSS zaujímat plnoprávné postavení poskytovatele zdravotní péče, účastnit se dohadovacího řízení a obhajovat z tohoto aspektu svá práva. Nevšímá si ale problematických formulací, které vnáší napětí a výkladovou nejasnost mezi zaměstnance PZSS v pozici všeobecné zdravotní sestry a v pozici sociální pracovnice či ošetřovatelky. Ty pramení podle našeho názoru z taxativního vymezení povinně poskytovaných sociálních služeb nezdravotníky a k tomu chybějící např. nepsaná povinnost podávat léčivé přípravky či zajišťovat dohled nad podáním léků apod.
Faktickou potřebu, a tak odůvodněnost indikace výkonu 06613 ošetřovatelská intervence lze různě interpretovat, což logicky vede ke snaze využívat až zneužívat indikaci i jeho vykazování. To se může jevit jako další možnost PZSS k navýšení příjmu od zdravotního pojištění, zejména když zástupci těchto zařízení nejsou účastníky dohadovacího řízení a brání se regulacím nákladů na zdravotní péči.
Čermáková [8] s. 18–25, ve své práci vychází z diskusí Mezirezortní komise integrované péče (MKIP), která pracovala v období 2003–2005, respektive do roku 2006, ve kterém byl přijat zákon č. 108/2006 Sb., o sociálních službách, a konstatuje:
„Filozofie institutu sociálně zdravotního lůžka předpokládá definování odborných zdravotnických výkonů ošetřovatelské péče, čímž je možné oddělit „odbornou ošetřovatelskou péči“ zajišťovanou všeobecnými sestrami – nositelkami ošetřovatelských výkonů (tj. zdravotnickými pracovníky bez odborného dohledu) od „ošetřovatelské péče – pomoci v soběstačnosti“, zabezpečovanou i nezdravotnickými pracovníky – pracovníky přímé péče nebo rodinnými příslušníky v domácnosti klientů“.
Na základě případových studií podmínek institutu sociálně zdravotního lůžka, které proběhly v květnu a červnu 2004 ve 3 zdravotnických zařízeních – LDN, ve 3 zařízeních ústavní sociální péče – DD a ve 3 zařízeních charakterizovaných jako sociálně zdravotnická – SZZ (2 ošetřovatelská zařízení obecní a 1 církevní), byly ověřovány návrhy ošetřovatelských výkonů odbornosti sestry, proběhlo mapování sociální péče a práce. Dílčím výsledkem byl návrh ošetřovatelských výkonů zdravotní sestry u sociálně zdravotních lůžek – tabulka 1.
Tab. 1. Návrh ošetřovatelských výkonů zdravotní sestry na SZL 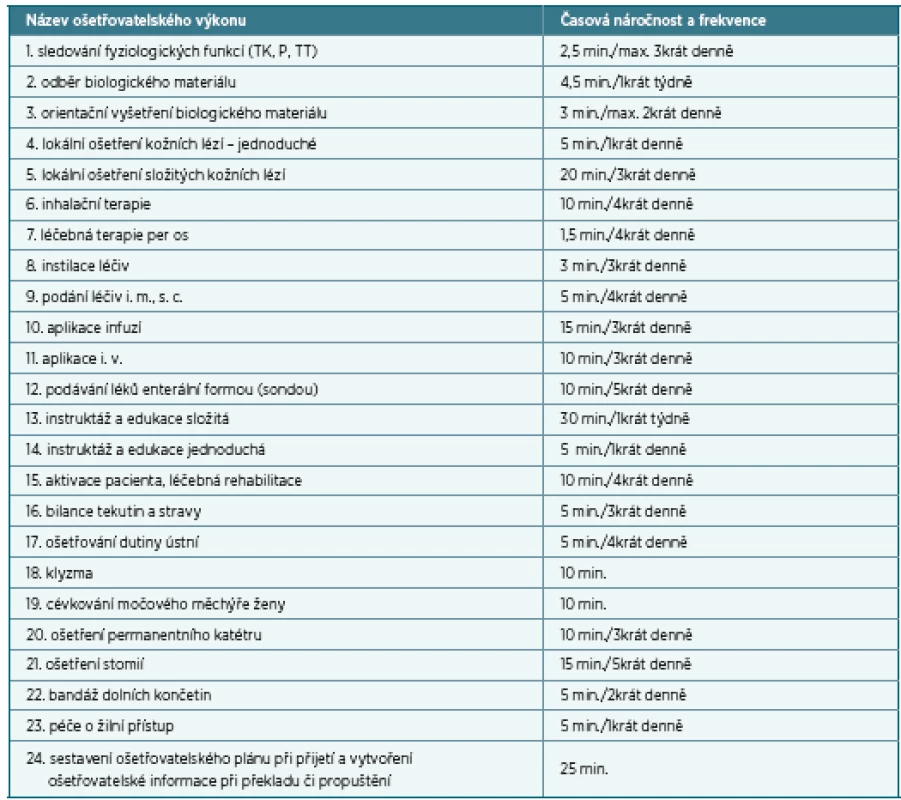
Zdroj: MKIP, duben 2004, převzato z [8] Tabulka 1 i popsané výkony dokumentují směry uvažování zástupců MPSV a sociálních zařízení. Výčet činností je pojat značně extenzivně a podle jejich vlastních propočtů by zabral cca 30,5 minuty pro jednoho klienta denně. Vznikl by nárok na velký počet zdravotních sester s odborností 913 (to znamená maximálně 15 klientů – pacientů pro jednu zdravotní sestru a den) a následně vysoké finanční nároky z fondu zdravotního pojištění. Výsledné přijetí dnes užívaného systému ordinované a potom indikované péče se stále jeví rozumným řešením, dokud nebude přijat jiný, např. paušální platby. Současné spory a problémy mohou mít ve vzpomenutých úvahách a studiích jeden ze svých zdrojů.
Poznat a popsat všechny možné příčiny nedorozumění je nezbytné, a to z pohledu obou stran, aby bylo možné konstruktivně jednat o dalším postupu.
Zájem o propojování sociální a zdravotní péče se zvyšuje s přibývajícím počtem osob ve společnosti, které z důvodu vyššího věku a zhoršeného zdravotního stavu potřebují dlouhodobou ošetřovatelskou zdravotní péči a pomoc druhých osob v běžných aktivitách života. Je to trendem celoevropským. Prohloubením mezirezortní kooperace při legislativních novelizacích a využívání zkušeností plátců z revizí a poskytovatelů z vlastního provozu zařízení PZSS bude možné optimalizovat zatím legislativně nepřesně vymezené procesy.
SHRNUTÍ A ZÁVĚR
Názory na zajištění funkčního systému péče o seniory v ČR se často a někdy i diametrálně liší a vesměs jsou poplatné zájmům zadavatele zpracování určité analýzy či koncepce daného problému. Při tom ne vždy je zohledňováno racionální využívání limitovaných financí. Přetrvávají právní nejasnosti a i kompetenční nejasnosti tomu nahrávají. Další je fakt, že PZSS mají široké spektrum zřizovatelů (od regionálních, obecních až po soukromé).
Jisté je, že stávající systém úhrady zdravotní péče v PZSS se v daných legislativních rámcích neosvědčil. Debaty o paušálním systému úhrad jsou sice na místě, ale zatím nikdo nepředstavil analýzu současného vykazování PZSS napříč zdravotními pojišťovnami v kontextu všech dalších veřejných prostředků, tedy celkových příjmů a výdajů PZSS a modelaci dopadu variantních paušálů podle kategorie pacientů a PZSS do úhrad. Je třeba myslet na to, že nejde jen o náklady spojené s ošetřovatelskou péčí, obyvatelé PZSS tvoří několik posledních let těžiště pacientů, kteří – na rozdíl od stejných pacientů pobývajících doma – čerpají miliardové prostředky veřejného zdravotního pojištění na zdravotnické prostředky – pomůcky pro inkontinenci.
Zdravotní pojišťovny musí ze zákona kontrolovat účelnost a oprávněnost prostředků vynakládaných na úhradu zdravotních služeb. Společnou snahou revizních zaměstnanců je kultivace poskytovaných zdravotních služeb a výkaznictví. Je nekorektní, pokud je výkon kontroly terčem někdy nevybíravé kritiky jen proto, že je vůbec prováděn, a bez ohledu na kontrolní nálezy, které jsou někdy děsivé. Většina poskytovatelů zdravotních služeb, včetně PZSS, jsou vysoce kvalitní, velmi zodpovědní a z hlediska vykazované péče, korektní a poctiví. Patří jim úcta a velké poděkování za nelehkou a nevděčnou práci. Byli bychom rádi, kdyby poskytovatelé, úředníci nejvyšších správních orgánů, politici a samotní zaměstnavatelé ocenili uznáním a díkem nelehkou a nevděčnou práci revizních zaměstnanců zdravotních pojišťoven. Zájem o propojování sociální a zdravotní péče se zvyšuje s přibývajícím počtem osob ve společnosti, které z důvodu vyššího věku a zhoršeného zdravotního stavu potřebují dlouhodobou ošetřovatelskou zdravotní péči a pomoc druhých osob v běžných aktivitách života.
Popsaný systém financování PZSS má desáté výročí své existence. Je již čas shrnout všechny poznatky, pojmenovat společně problémy, shromáždit potřebná data a optimalizovat dosavadní praxi. Vytvoření odborné mezirezortní komise MZ ČR a MPSV snad pomůže se posunout vpřed, ale bez účasti plátců a dalších osob znalých problematiky i ekonomiky zdravotní péče, nezatížených politickým populismem, se snahou o racionalizaci, koordinaci a organizaci zdravotně sociální péče se to nejspíše nepovede.
Autorky prohlašují, že práce nebyla ovlivněna firemními zájmy.
Adresa pro korespondenci:
Eva Caltová
Odbor kontroly a revize zdravotní péče VZP
Orlická 4
130 00 Praha 3-Vinohrady
e-mail: eva.caltova@vzp.cz
Zdroje
1. Zákon č. 108/2006 Sb., o sociálních službách, ve znění pozdějších předpisů.
2. Zákon č. 48/1997 Sb., o veřejném zdravotním pojištění, ve znění pozdějších předpisů.
3. Vyhláška Ministerstva zdravotnictví ČR č. 620/2006 Sb., kterou se mění vyhláška MZ ČR č. 134/1998 Sb., Seznam zdravotních výkonů s bodovými hodnotami.
4. Vyhláška MPSV, kterou se provádějí některá ustanovení zákona o sociálních službách č. 505/2006 Sb., aktuální znění č. 389/2013 Sb. (datum aktualizace 1. 1. 2014).
5. Vyhlášky č. 273 / 2015, o stanovení hodnot bodu.
6. Metodický pokyn pro zdravotnická zařízení k aplikaci zákona č. 108/2006 Sb., o sociálních službách.
7. Ústavní soud ČR – Návrh na zrušení některých ustanoveni vyhlášky č. 273/2015 Sb., o stanovení hodnot bodu, výše úhrad hraze-ných služeb a regulačních omezení pro rok 2016.
8. Čermáková, K.: Možnosti integrace sociální a zdravotní péče v ČR. Dizertační práce, Univerzita Karlova v Praze, Fakulta sociálních věd, Katedra veřejné a sociální politiky, Praha 2009.
Štítky
Posudkové lékařství Pracovní lékařství
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2016 Číslo 3- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Nové možnosti v terapii zánětlivých střevních onemocnění
- Přístup k léčbě registrovaným léčivým přípravkem, který nemá stanovenou úhradu z veřejného zdravotního pojištění
-
Všechny články tohoto čísla
- Vykazování a úhrada aplikace léčebné terapie per os z prostředků veřejného zdravotního pojištění v pobytových zařízeních sociálních služeb
- Zdravotnická přeprava pacientů v režimu tzv. neodkladné péče
- Nejčastější chyby při preskripci a výdeji léčivých přípravků, řešení a předcházení
- Vybrané statistické ukazatele z oblasti invalidity
- Problematika preskripce a úhrady zdravotnických prostředků pro inkontinentní klienty umístěné v PZSS
- Příklad nezákonné optimalizace vykazování v nejmenovaném pobytovém zařízení sociálních služeb
- 48. Dni posudkového lekárstva v Košiciach
- Sociální péče 2. díl
- Poskytování a úhrada zdravotních služeb v pobytových zařízeních sociálních služeb z prostředků veřejného zdravotního pojištění
- Revizní a posudkové lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Nejčastější chyby při preskripci a výdeji léčivých přípravků, řešení a předcházení
- Poskytování a úhrada zdravotních služeb v pobytových zařízeních sociálních služeb z prostředků veřejného zdravotního pojištění
- Zdravotnická přeprava pacientů v režimu tzv. neodkladné péče
- Vykazování a úhrada aplikace léčebné terapie per os z prostředků veřejného zdravotního pojištění v pobytových zařízeních sociálních služeb
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



