-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Tak zvaný syndrom bílé plochy v dutině ústní – diferenciální diagnostika
White oral lesions – differential diagnosis
Oral mucosal disorders are a heterogeneous group of diseases of various origin and severity. White lesions inside the oral cavity present the majority of them. Oral lichen planus, oral leukoplakia, oral candidiasis, frictional hyperkeratosis are the most frequent ones. Systemic lupus, white sponge nevus and many others represent a less common subgroup of these mucosal diseases. These diseases may be asymptomatic but some of them may cause serious complaints. General practitioner could be the first one to meet a patient with white oral lesion. The focus of this review is to describe basic information about white oral lesions in the oral cavity..
Keywords:
white oral lesions – leukoplakia – oral lichen planus – oral candidiasis
Autoři: V. Radochová; M. Šembera; R. Slezák
Působiště autorů: Stomatologická klinika ; Přednosta: doc. MUDr. Radovan Slezák, CSc. ; Lékařská fakulta Univerzity Karlovy a Fakultní nemocnice v Hradci Králové
Vyšlo v časopise: Prakt. Lék. 2015; 95(5): 219-224
Kategorie: Z různých oborů
Souhrn
Onemocnění sliznice dutiny ústní představují pestrý soubor chorob odlišného původu a různé závažnosti. Jejich nemalá část se projevuje bělavými změnami. Mezi nejčastější nemoci patří orální lichen planus a jemu příbuzné jednotky, leukoplakie, frikční hyperkeratózy ústní sliznice, kandidóza. Méně často se vyskytujícími se afekcemi jsou bílý spongiózní névus, lupus erythematodes a další. Některé choroby mohou činit výrazné subjektivní obtíže, jiné mohou být asymptomatické. Praktický lékař může být prvním zdravotnickým pracovníkem, který si těchto abnormálních slizničních změn povšimne. Cílem sdělení je přiblížit problematiku bělavých změn sliznice dutiny ústní, tzv. syndrom bílé plochy, i lékařům nestomatologického zaměření.
Klíčová slova:
syndrom bílé plochy – leukoplakie – orální lichen planus – orální kandidózaÚVOD
Bílou plochou v dutině ústní rozumíme jakoukoliv týdny, měsíce či roky přetrvávající eflorescenci sliznice převážně bělavé až zcela bílé barvy. Tyto léze můžeme z didaktických důvodů rozdělit do skupin z několika různých hledisek. Například na afekce vrozené, jako je bílý spongiózní névus, nebo získané, jako jsou například změny vznikající na podkladě dlouhodobé traumatizace ústní sliznice. Další možné dělení je dle jejich původu na infekční onemocnění, je možné např. pozorovat poruchy amfibiózy v dutině ústní (mykotické infekce), autoimunitní choroby (např. lupus erythematodes, orální lichen planus) či neoplazie. Příklad možného rozdělení bílých ploch v dutině ústní je uveden v tabulce 1. Dosud však nebyla přijata žádná obecně uznávaná klasifikace chorob sliznice dutiny ústní včetně těchto změn (1), neboť není příliš účelná. V následujícím textu přiblížíme nejčastější změny ústní sliznice, které se v našich geografických podmínkách manifestují převážně bělavými lézemi.
Tab. 1. Rozdělení bílých ploch v dutině ústní 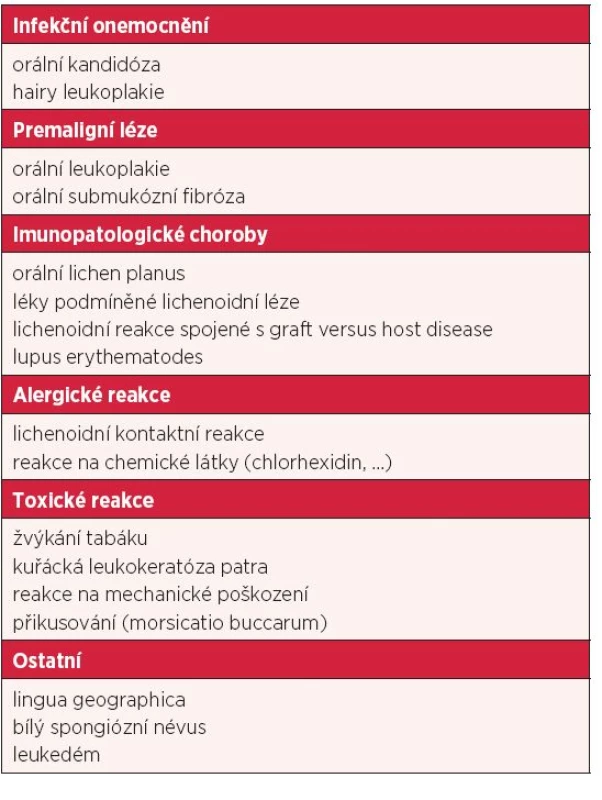
ORÁLNÍ LICHEN PLANUS
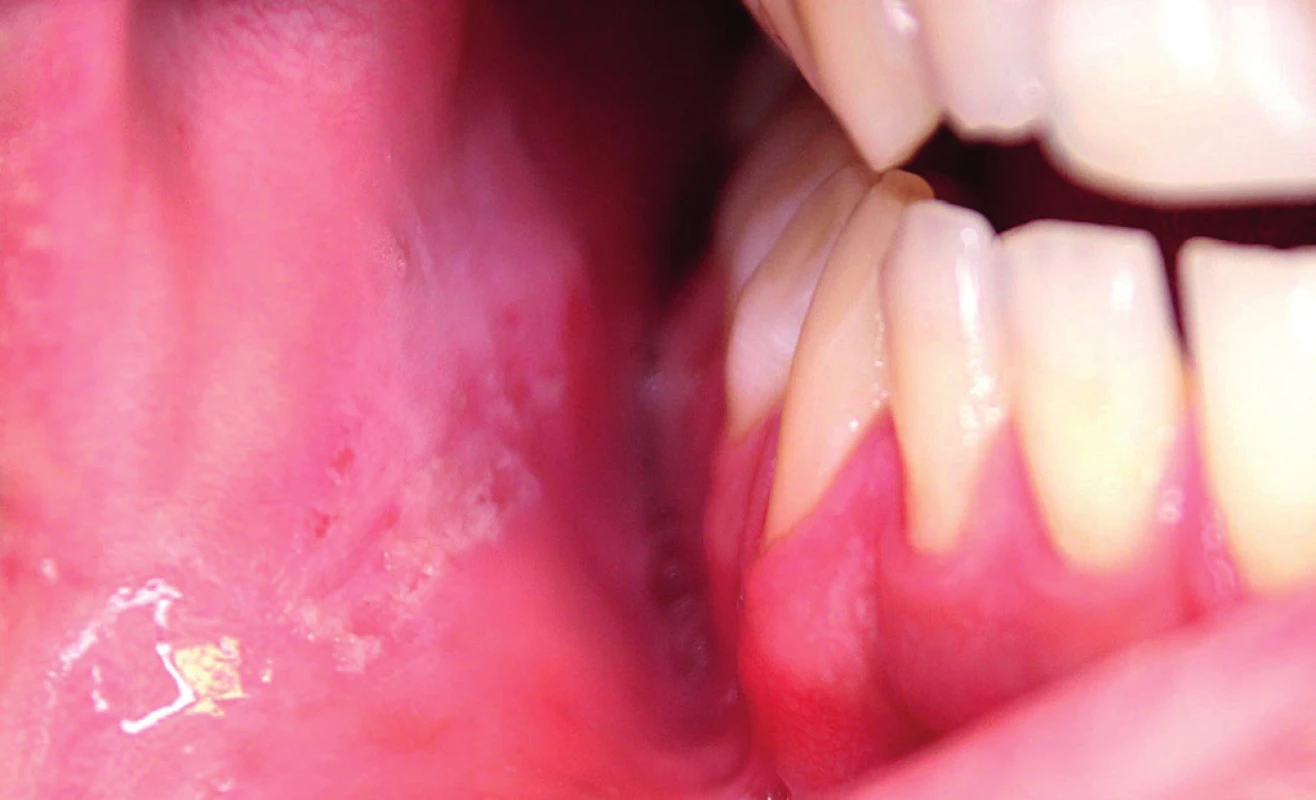
Orální lichen planus (OLP) je v současnosti jednou z nejčastějších chorob ústní sliznice. Jedná se o chronické zánětlivé onemocnění, které poprvé popsal v roce 1869 E. Wilsen (2). Vyskytuje se u 0,5–2 % populace (3). Jeho etiopatogeneze není dosud zcela objasněna. Imunitní systém nepochybně hraje jednu z hlavních rolí při vzniku a rozvoji tohoto onemocnění. Imunopatologický proces je pravděpodobně vyvolaný neznámým antigenem, který mění bazální keratinocyty ústní sliznice, a činí je tak vnímavější pro buňkami zprostředkovanou imunitní odpověď spojenou zejména s aktivací CD4+ a CD8+ T-lymfocytů a produkcí cytokinů IL-2, IFN-γ a TNF, jež jsou zodpovědné za apoptózu alterovaných keratinocytů (4). V histologickém obraze jsou popisovány tři základní charakteristiky OLP, a to nadměrná keratinizace na povrchu epitelu, pásmo hustého lymfocytárního infiltrátu v submukóze a dále likvefakce bazálních buněk nasedajících na bazální membránu epidermis. Orální lichen planus častěji postihuje ženy než muže, nejčastěji v 5.–6. decenniu, v dětství je tato choroba vzácná (5). Charakteristická je značná variabilita klinického obrazu v relativně krátkém čase (týdny až měsíce). Nejčastěji se manifestuje bělavými změnami retikulárního a plakovitého vzhledu. Retikulární forma se jeví jako bělavé linie (obr. 1), jež se vyskytují nejčastěji na bukální sliznici. Plakovité formy mají vzhled homogenní bílé plochy lokalizované nejčastěji na hřbetu a hranách těla jazyka a rovněž na bukální sliznici (obr. 2). Tyto bělavé formy OLP většinou nečiní pacientům výraznější subjektivní obtíže, pouze malá část postižených jedinců udává parestezie až dysestezie ve smyslu zvýšené citlivosti sliznice až pálení při příjmu některých potravin (citrusy, kořeněná jídla, ořechy) nebo při používání určitých zubních past. Bělavé formy OLP jsou charakteristické dlouhodobou perzistencí, trvající i desetiletí. K jejich spontánní regresi dochází méně než ve 20 % postižení (6). Kromě bělavých lézí se však mohou objevovat současně i následně léze erytematózní, erozivní a ulcerózní, které však jsou méně časté. Tyto formy OLP jsou medicínsky závažnější, většinou i silně bolestivé a vyžadují intenzivní léčbu.
Obr. 1. Orální lichen planus – retikulární forma 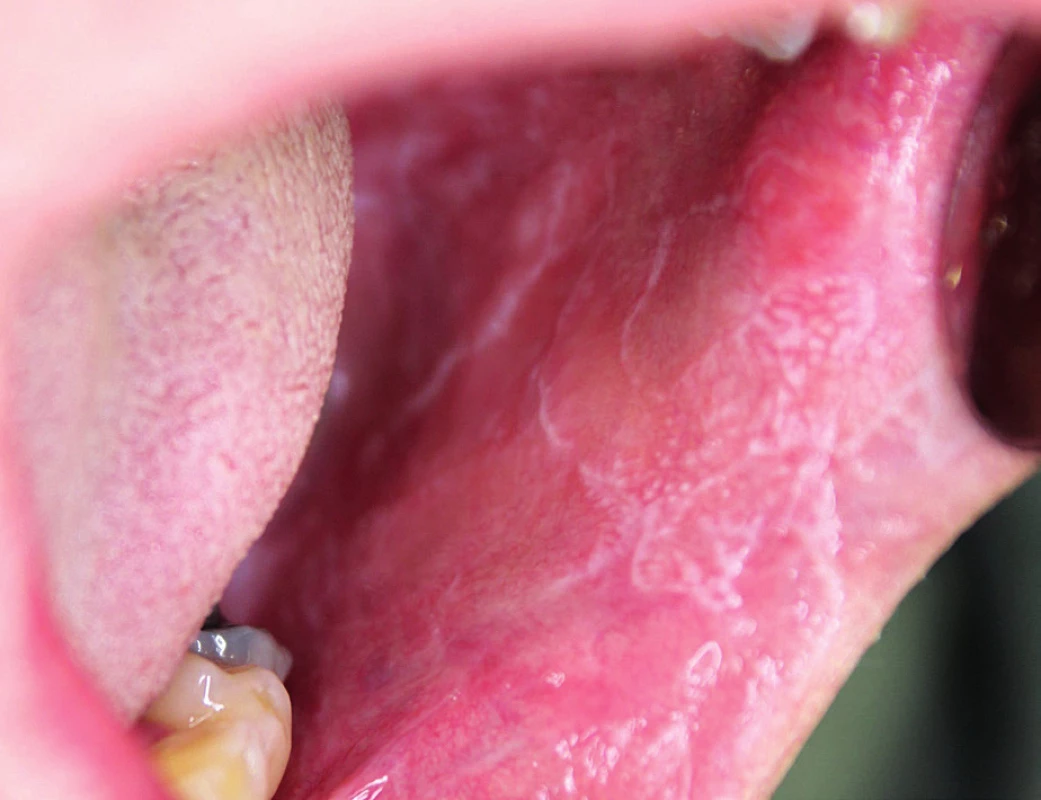
Obr. 2. Orální lichen planus – plakovitá forma 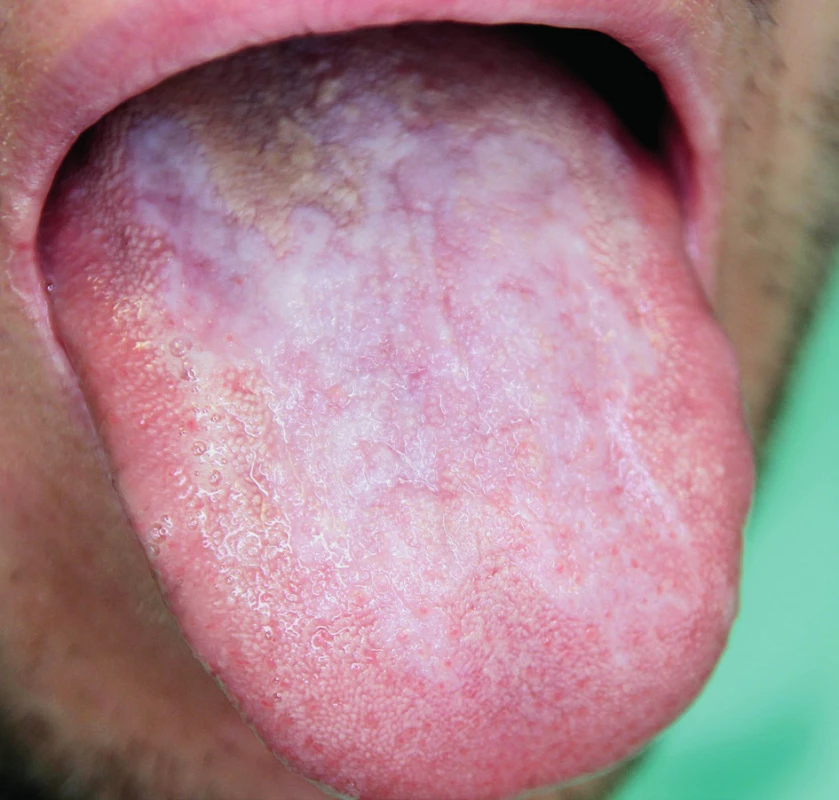
Kromě ústní sliznice se lichen planus může klinicky manifestovat i extraorálně, tzn., může se jednat o mukokutánní postižení. V těchto případech hovoříme častěji o lichen ruber planus. Asi u 15 % pacientů s diagnózou OLP se choroba současně vyskytuje i na kůži (7). Nejčastěji se projevuje na předloktích a na bércích v podobě červenofialově zbarvených, drobných plochých polygonálních papulí s „voskovým“ vzhledem, jež někdy splývají do chorobných ložisek a ploch, které jsou někdy na povrchu rozbrázděny sítí jemných bělavých linek (tzv. Wickhamovy strie). Tyto kožní projevy bývají provázeny pruritem. Lichen ruber planus se může projevit též ve kštici, kdy mluvíme o lichen planopilaris. Asi v 10 % případů může postihovat také nehty (7). Projevuje se jejich ztenčením, vtažením nehtové ploténky a třepením volného okraje nehtu. Přibližně u 20 % žen s lichen planus je postižena rovněž sliznice genitálu (8), mluvíme pak o vulvovaginálním-gingiválním syndromu. Jeho mužskou obdobou je penogingivalní syndrom, který se vyskytuje asi v 5 % případů (9). Popsáno bylo také postižení jícnu, oka, nosu, orofaryngu, žaludeční a perianální sliznice.
Bělavé formy OLP ve většině případů nevyžadují medikamentózní terapii. Důležité však je, aby se pacienti vyvarovali dráždivých podnětů. „Červené“ formy OLP (eroze, ulcerace a erytematózní léze) naopak téměř vždy terapii vyžadují. Léčivy první volby jsou lokálně podávané kortikosteroidy. Specifická – kauzální terapie OLP dosud neexistuje.
ORÁLNÍ LICHENOIDNÍ LÉZE
Velice podobně jako OLP se mohou projevovat tzv. orální lichenoidní léze (OLL). Ty mohou být kontaktního typu, lékově podmíněné či projevem reakce štěpu proti hostiteli po transplantaci krvetvorných buněk (GVHD – graft versus host disease) (10). Kontaktní typ OLL na ústní sliznici vzniká pravděpodobně jako projev pozdního typu přecitlivělosti, nejčastěji na určitý dentální materiál přítomný v dutině ústní. Zejména jde o přecitlivělost na kovy obsažené ve výplních z amalgamu, jen ojediněle se vyvine přecitlivělost na dentální pryskyřice či keramiku. Na ústní sliznici se objevují OLL v místech, kde k ní materiál přiléhá, typicky na bukální sliznici a hranách jazyka. Výpovědní hodnota alergologických vyšetření typu kožních testů zůstává kontroverzní. V případě podezření, že slizniční léze může být zapříčiněna reakcí na dentální materiál, doporučujeme vyměnit suspektní výplňový materiál za materiál jiného chemického složení (11). Příklad klinického obrazu kontaktní lichenoidní léze je uveden na obrázku 3.
Obr. 3. Orální lichenoidní léze 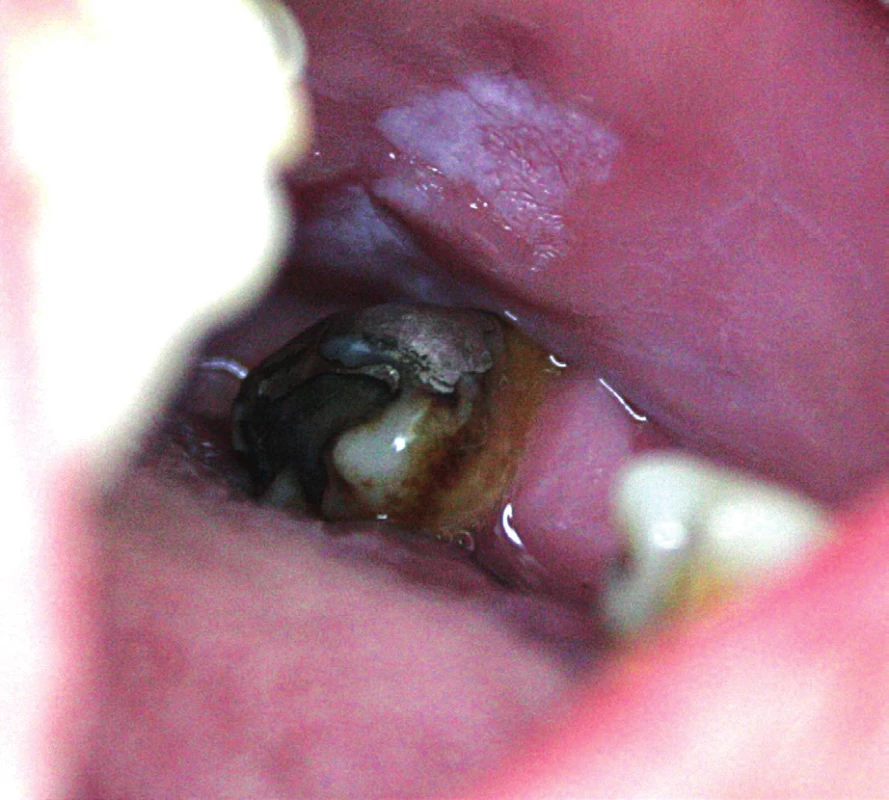
Lékově podmíněné OLL jsou popisovány v literatuře v souvislosti s mnoha léčivy, nejčastěji s antihypertenzivy, antidiabetiky, antiepileptiky, nesteroidními antiflogistiky a mnoha dalšími lékovými skupinami (12). Přesný mechanismus vzniku lékově podmíněných OLL není dosud objasněn. Možný způsob jak identifikovat OLL je vysazení používaného léku a vyčkání, zda dojde ke „spontánnímu“ ústupu bělavé slizniční změny. Toto řešení je ovšem nepraktické až nepoužitelné, neboť k regresi nálezu může dojít až po několika měsících či dokonce letech (13). Přehled léků, jež jsou dávány do souvislosti s rozvojem OLL, je uveden v tabulce 2.
Tab. 2. Léky, které mohou způsobit lichenoidní léze (12) 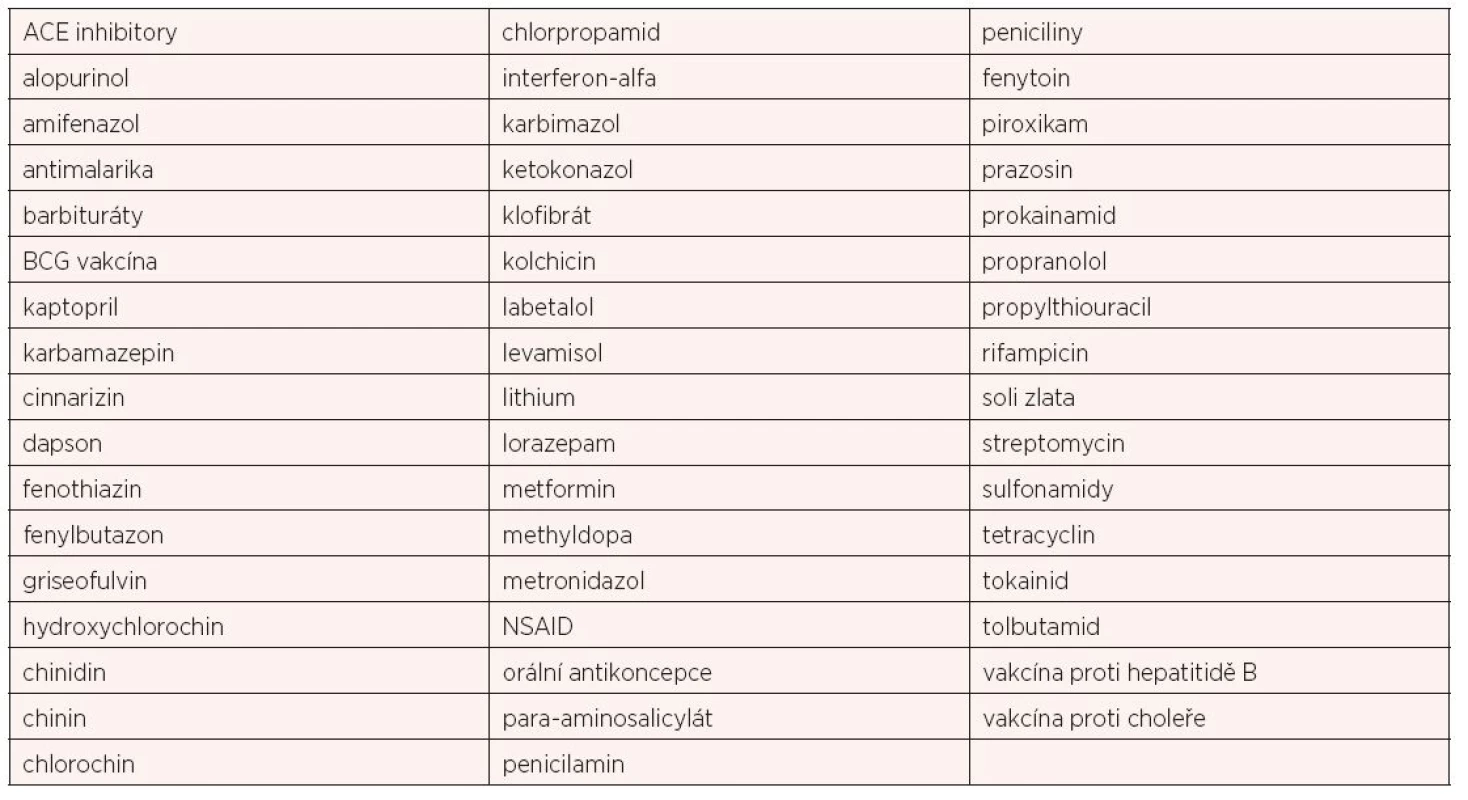
Orální lichenoidní léze provázející reakci štěpu proti hostiteli (OLL-GVHD) jsou častou komplikací vyskytující se u pacientů po alogenní transplantaci kostní dřeně. Vyskytují se až v 85 % případů po transplantaci periferních kmenových buněk, tedy výrazně častěji než po transplantaci kmenových buněk z derivované kostní dřeně (14). V dutině ústní se projevuje opět bělavými retikulárními a plakovitými lézemi, méně často se současně objevují léze erytematózní a erozivní. Klinicky, histologicky i histochemicky dosud nelze rozlišit OLL-GVHD od „klasického“ OLP. Důležitý je zejména anamnestický údaj o provedené transplantaci kmenových buněk. V patogenezi obou chorob se zřejmě uplatňují velice podobné či identické efektorové mechanismy vedoucí k infiltraci slizničního epitelu T - buňkami, rozrušení bazální membrány a apoptóze keratinocytů slizničního epitelu.
LUPUS ERYTHEMATODES
Velice podobný klinický obraz jako retikulární OLP je popisován v dutině ústní při diskoidním lupus erytematodes. Ojediněle se mohou objevit i eroze a erytém na sliznici dutiny ústní. Typické bývá současné postižení retní červeně a kůže obličeje. Projevy v dutině ústní jsou popisovány u 5–50 % pacientů, nevyskytují se však nikdy izolovaně. Pro systémový lupus erythemathodes jsou typické tzv. orální ulcerace, jež se vyskytují ve 20–40 % nově diagnostikovaných případů a jsou jedním z hlavních diagnostických kritérií této choroby. Jedná se o tvorbu bělavých nekrotických okrsků ústní sliznice spojených s různě rozsáhlým plošným krvácením do ústní sliznice včetně gingivy. Maximum těchto změn se vyskytuje na tvrdém patře. Po zhojení mohou na sliznici přetrvávat bělavé změny imitující OLP, k jehož odlišení je nutné imunofluorescenční vyšetření prokazující při lupus erythematodes depozita imunoglobulinů a komplementu uložená podél bazální membrány orálního epitelu, tzv. lupus-band (15). V histopatologickém obraze jsou obvykle nacházeny atrofické a degenerativní změny dlaždicobuněčného epitelu, chronický zánětlivý subepiteliální infiltrát v podslizničním vazivu, patrné jsou i změny ve stěnách drobných cév ve smyslu vaskulitidy.
KERATÓZY
Frikční hyperkeratóza
Bělavými lézemi se mohou manifestovat chronické slizniční změny, které vznikají v důsledku déletrvajícího nadměrného mechanického namáhání ústní sliznice, zejména při nevhodné technice čištění zubů. Tyto změny se nacházejí převážně na gingivě, sliznici alveolárního výběžku a tvrdého patra. Nazýváme je frikční (hyper)keratózy. Manifestují se bělavými povlaky vrásčitého povrchu, které jsou ostře ohraničené od okolí. Dosti často můžeme současně nalézt v jejich okolí stopy akutního traumatu gingivy či ústní sliznice, zejména erytém či eroze (16). Pro stanovení diagnózy frikční keratózy je nutný pečlivý rozbor anamnestických údajů a jednoznačný průkaz mechanického dráždění. V mikroskopickém obraze zastihujeme pouze změny hyperkeratotické, provázené jen nevýraznými zánětlivými změnami v podslizničním vazivu, nikdy neprokazujeme dysplastické změny. Tyto afekce někdy vymizí po trvalé eliminaci mechanického dráždění.
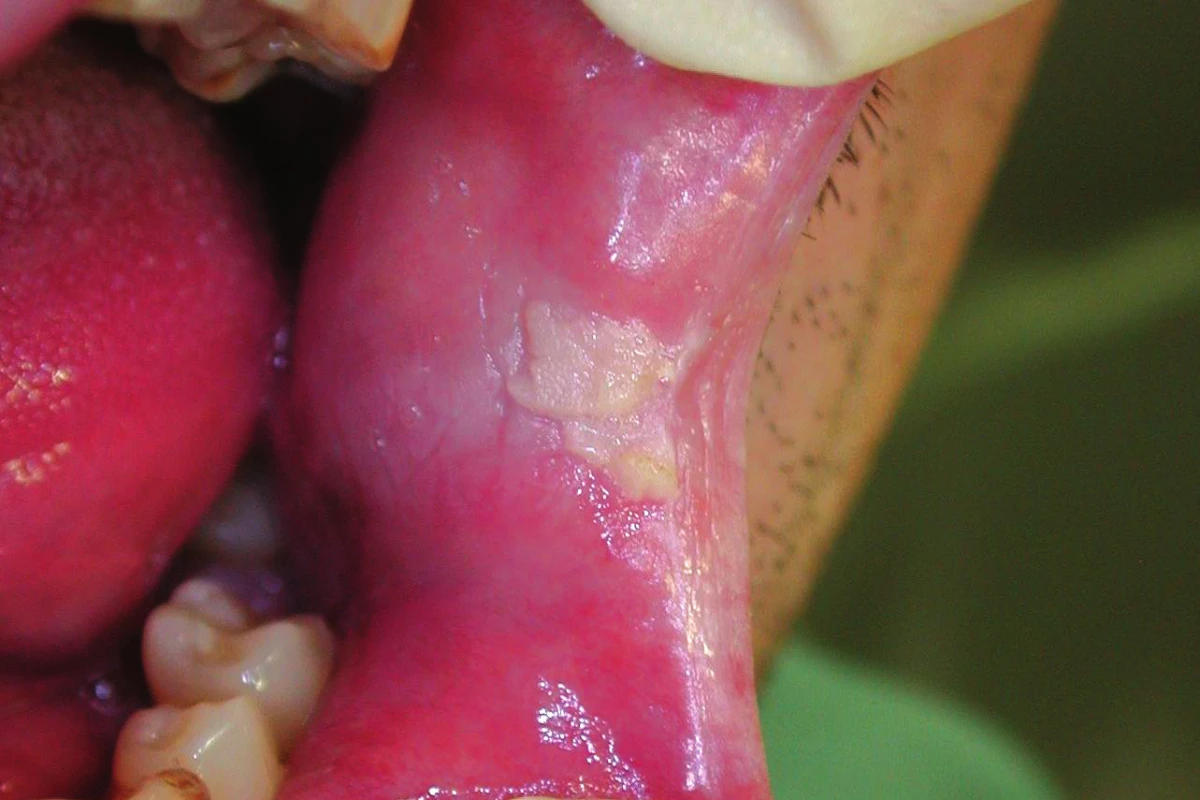
Přikusování rtů a tváří (morsicatio labiorum et buccarum)
Tyto změny jsou důsledkem dlouhodobé vědomé či nevědomé traumatizace sliznice tváří a rtů. Přikusování ústní sliznice má vzhled nehomogenních, bělavých okrsků různého rozsahu. Na bělavě změněném slizničním povrchu nacházíme drobné trhlinky a šupinky, někdy i petechie. Bělavé změny bývají neostře ohraničené od okolí, vždy jsou lokalizované v dosahu vlastních zubů nebo čisticích pomůcek (obr. 4). Takto změněná sliznice je někdy taktilně citlivější. Relativně často bývá zaměňována za projevy vážnějších chorob. Bělavé zbarvení je důsledkem macerace arteficiálně separované svrchní vrstvy slizničního epitelu, spojené s inter - i intracelulárním edémem, vedoucí ke ztrátě její transparence a zbělání. Mikroskopicky lze zastihnout jen známky prosté hyperkeratózy (16). V těchto případech je nutné poučit pa-cienta o příčině těchto změn a přidružených obtíží a doporučit eliminaci příčiny. Postižení je zcela benigní.
LEUKOPLAKIE
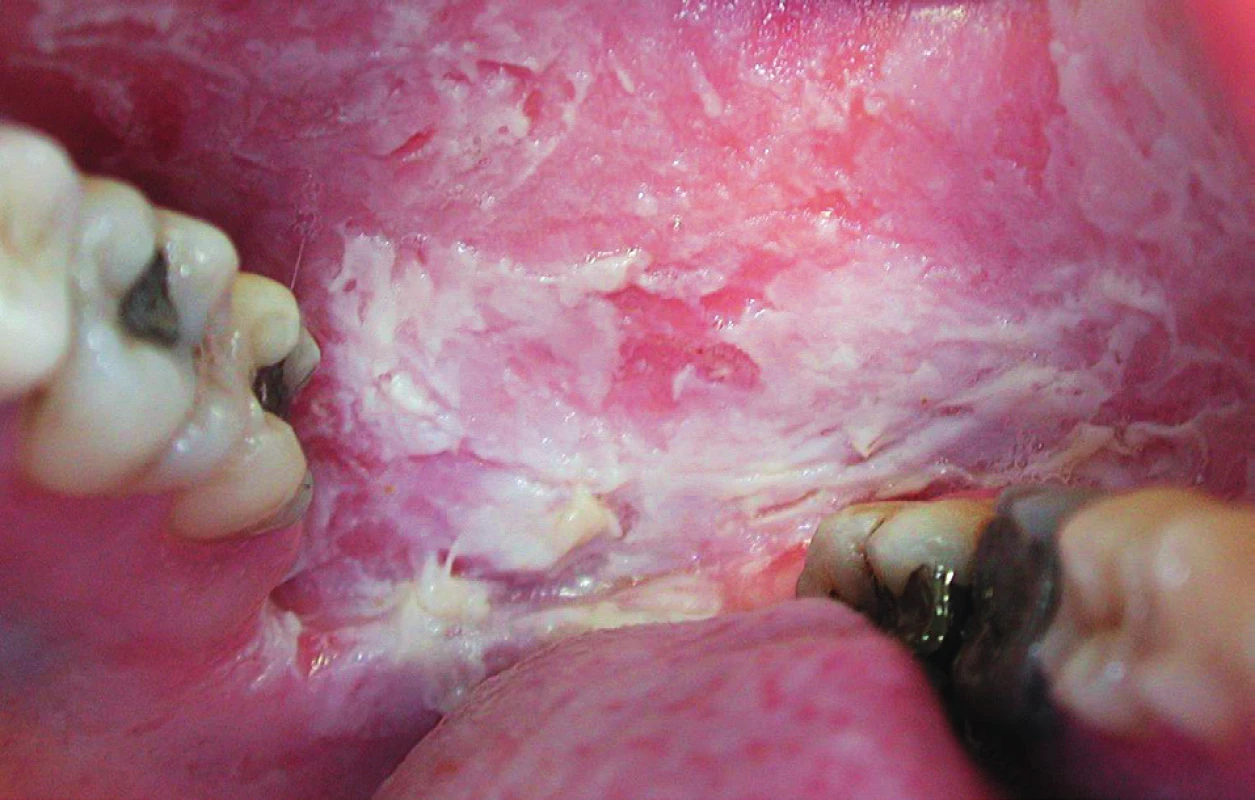
Pojem orální leukoplakie užíváme v klinické praxi k označení perzistujících změn bělavé barvy na sliznici ústní dutiny, jež jsou neznámého či nejasného původu. Mohou mít různý vzhled i etiologii. Podle původu se orální leukoplakie dělí na idiopatické a kuřácké. Definitivní diagnózu lze stanovit zhodnocením makroskopického nálezu, etiologických faktorů a především histologickým vyšetřením. Leukoplakie je podle WHO definována jako „bílá skvrna či plocha, kterou nelze klinicky ani histologicky klasifikovat jako jinou chorobu. Tato afekce není vyvolána žádnou známou příčinou fyzikální či chemické povahy s výjimkou abúzu tabáku“. V roce 1994 byla definice doplněna konstatováním, že se jedná „o převážně bílé plochy, někdy se transformující v dlaždicobuněčný karcinom“ (17). Podle klinického vzhledu můžeme leukoplakie dělit na homogenní a nehomogenní. Homogenní leukoplakie jeví v celém rozsahu uniformní vzhled, jsou bílé nebo bělavé, ostře ohraničené od okolí, jejich povrch je hladký, zvrásněný, popraskaný nebo pórovitý (obr. 5). V histopatologickém obraze se nachází nadměrné rohovění orálního epitelu, nevyskytují se obvykle žádné dysplastické změny. Nehomogenní leukoplakie jsou vzácnější a prognosticky závažnější. Jedná se o bílou či bíločervenou, skvrnitou plochu, jejíž povrch není v celém rozsahu vzhledově uniformní. Ohraničení oproti okolní sliznici nemusí být ostré. V histopatologickém obrazu bývají častěji zastiženy i dysplastické změny orálního epitelu (ztráta polarity buněk, zvýšená mitotická aktivita, zvýšená barvitelnost buněčného jádra, buněčné a jaderné atypie, dyskeratóza) (18). Může dojít i k nálezu preinvazivního intraepiteliálního karcinomu (carcinoma in situ) či již existujícího dlaždicobuněčného karcinomu s invazí pod bazální membránu.
Leukoplakie ústní sliznice většinou nečiní žádné subjektivní obtíže. K regresi nálezu může dojít po eliminaci kouření, nejčastěji na bukální a labiální sliznici. Méně často dochází k regresi leukoplakie v oblasti ústní spodiny a jazyka. Medikamentózní léčba není možná. U menších leukoplakií doporučujeme excidovat celá ložiska, k totálnímu odstranění rozsáhlejších ložisek přistupuje především v tzv. „rizikových“ oblastech (ústní spodina a spodní plocha jazyka). Maligní transformace leukoplakií je možná, není však častá, neboť je popisována ve 2–6 % případů (19).
Verukózní leukoplakie a verukózní karcinom
Na sliznici dutiny ústní se také můžeme setkat s proliferující verukózní leukoplakií a verukózním karcinomem, téměř výlučně u jedinců starších 60 let. Klinické odlišení těchto dvou nálezů není možné, nutné je jejich histopatologické vyšetření (18). Obě postižení se projevují prominující verukózní bělavou plochu až bělavým, květákovitě vyhlížejícím exofytickým útvarem, pomalu se dále plošně zvětšujícím, s mírně tužší konzistencí. Většinou při tom nečiní žádné subjektivní obtíže. Terapie těchto stavů je výhradně chirurgická, spočívá v jejich úplném odstranění (20). I po totální excizi však může verukózní karcinom recidivovat (až 80 % řádně léčených pacientů). Jeho prognóza je však zřetelně lepší v porovnání s ostatními typy dlaždicobuněčných karcinomů v dutině ústní (obr. 6). Metastazuje jen velice vzácně.
Obr. 6. Dlaždicobuněčný karcinom dutiny ústní 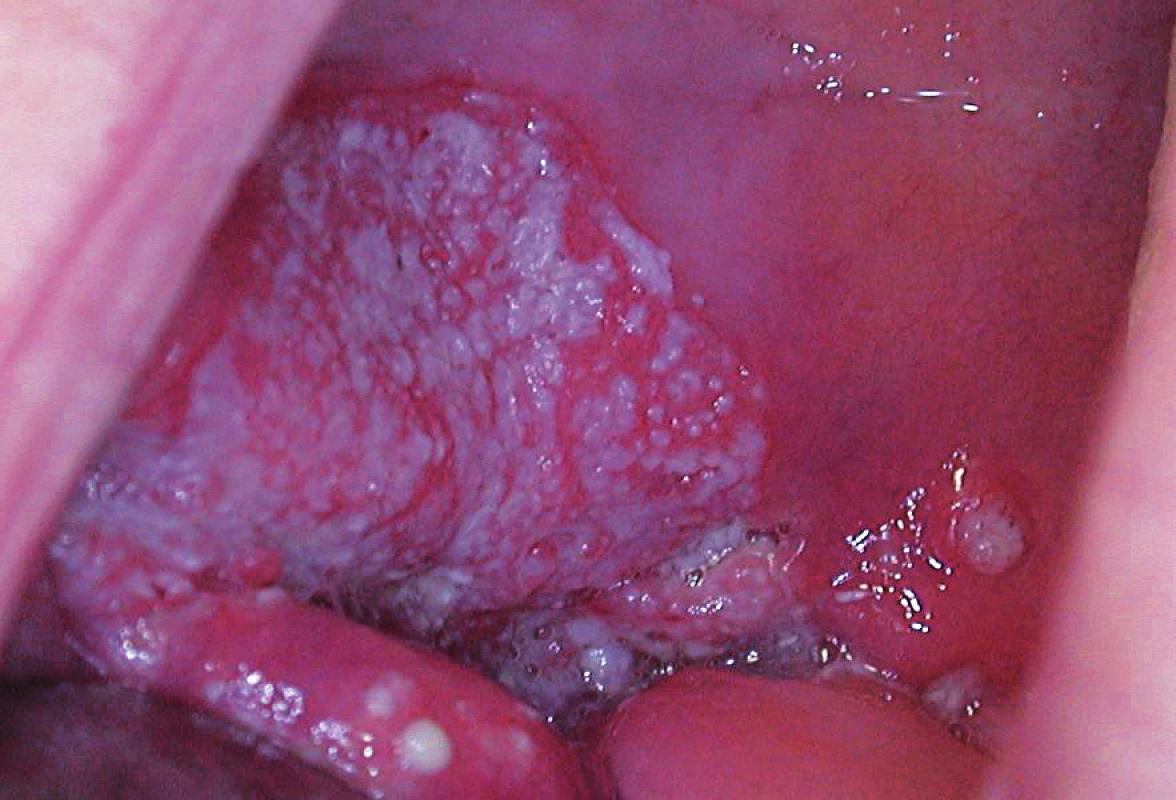
BÍLÝ SPONGIÓZNÍ NÉVUS
Jen velice vzácně se můžeme setkat s bílým spongiózním névem, postihujícím výhradně sliznice kryté nerohovějícím dlaždicobuněčným epitelem. Jedná se o vrozené, autozomálně dědičné postižení sliznic s neúplnou penetrancí genu. Jeho rozvoj je dáván do souvislosti s mutacemi genů pro keratiny 4 a 13 (21). Je popsán familiární výskyt i sporadické případy. Klinicky se bílý spongiózní névus projevuje jako neostře ohraničená bílá plocha, jejíž povrch je rozbrázděný (obr. 7). Vzhled je variabilní, postižení se může v čase spontánně měnit, zvětšovat i zmenšovat. Nejčastěji se vyskytuje na bukální sliznici, dále na sliznici rtů, alveolárního výběžku a na spodině dutiny ústní. Méně často může být postižena sliznice nosu, jícnu, genitálu a rekta (22). Histopatologický obraz je charakterizovaný přítomností hyperplastického epitelu s výraznou akantózou a hyperkeratózou. Spinózní vrstva je charakterizována intracelulárním edémem neboli spongiózou (vzhled proutěného košíku a „buňky v buňce“). Afekce je zcela benigní a není léčebně ovlivnitelná (21).
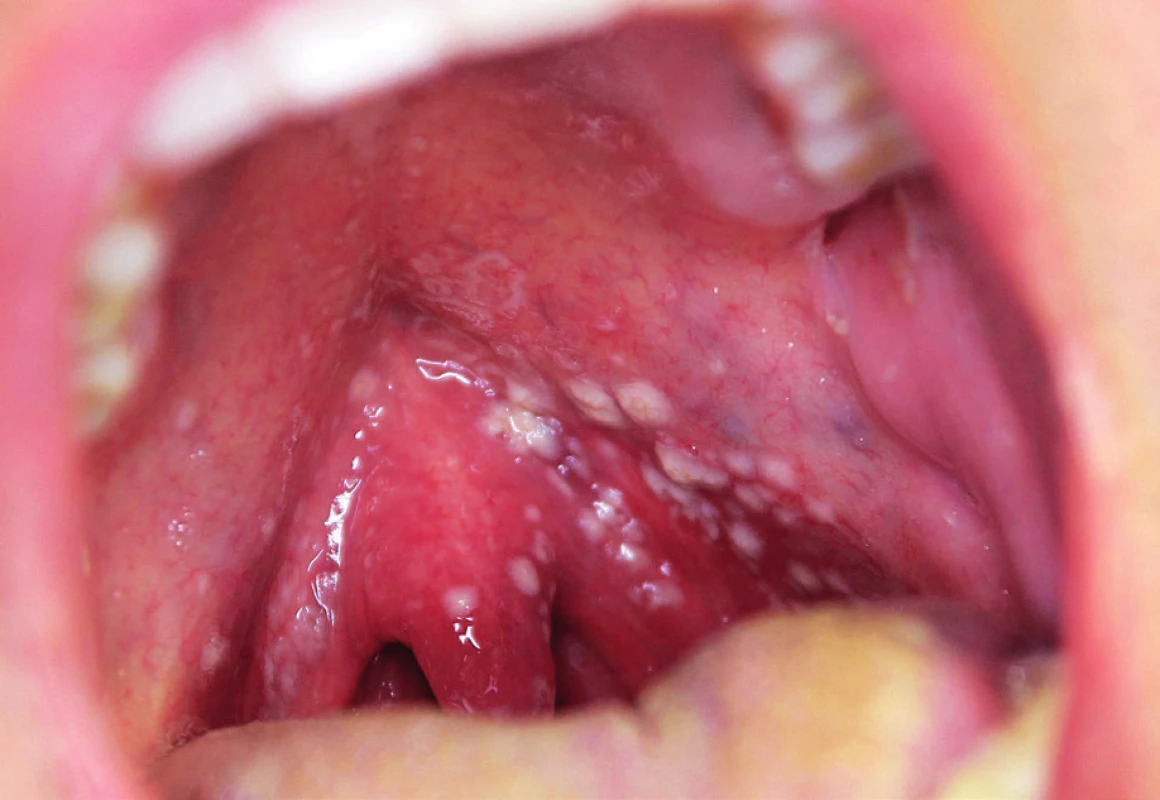
ORÁLNÍ KANDIDÓZA
Bělavými změnami na zarudlé sliznici dutiny ústní se může též projevovat kandidóza. Nejčastějším původcem je Candida albicans, někdy i další, méně patogenní kvasinky, souhrnně označované jako „non-albicans“ druhy (C. glabrata, C. lusitaniae a C. tropicalis, C. krusei) (23). Ke vzniku kvasinkové infekce dochází u pacientů s určitými dispozicemi, které snižují dočasně či trvale odolnost organismu vůči těmto saprofytickým mikroorganismům. Dispozice mohou být lokálního původu (dentální náhrady, špatná ústní hygiena, lokální kortikoidy, výplachy úst antiseptiky, kouření) či celkového charakteru (diabetes mellitus, dysmikrobie gastrointestinálního traktu, anemie, imunosuprese). Nejčastěji se orální kandidóza manifestuje bělavými povlaky na zarudlé sliznici, které lze zprvu i setřít (obr. 8). Méně často se setkáváme s tzv. erytematózní, bezpovlakovou formou, která se projevuje pouze zarudnutím sliznice. Tato infekce je často doprovázena výraznými subjektivními obtížemi, jako je suchost a pálení ústní sliznice. U části nemocných dochází ke spontánní regresi a zhojení kandidózy. V případě terapie je nutné eliminovat predisponující faktory, je-li to možné. Podle závažnosti je doporučována lokální léčba antiseptiky s antimykotickými účinky (hexetidin, chlorhexidin, oktenidin) nebo lokálně účinnými antimykotiky, méně často i léčba celková (azolová antimykotika) (24).
ZÁVĚR
Vyšetření dutiny ústní patří k základům stomatologického i celkového vyšetření v první linii kontaktu s pacientem. Tzv. syndrom bílé plochy na ústní sliznici představuje velmi pestrou paletu onemocnění různé závažnosti. Diferenciální diagnostika těchto stavů je velice důležitá, neboť včasné rozpoznání povahy bělavých změn v dutině ústní může být i klíčové pro další osud pacienta. V případě nejasností je třeba provést další základní laboratorní vyšetření. Také je třeba zdůraznit, že každá slizniční léze v dutině ústní, která se nezahojí v průběhu 3 týdnů při předpokladu řádné terapie, by měla být histologicky vyšetřena, aby bylo možné vyloučit její premaligní či maligní povahu.
Střet zájmů: žádný.
Práce vznikla v rámci výzkumného záměru PRVOUK P37/13.
ADRESA PRO KORESPONDENCI:
MUDr. Vladimíra Radochová, Ph.D.
Stomatologická klinika LF UK a FN
Sokolská 581, 500 05 Hradec Králové
e-mail: vladimira.radochova@fnhk.cz
Zdroje
1. Greenberg MS, Glick M, Ship JA. Burket’s Oral Medicine. Hamilton: BC Decker inc. 2008.
2. Wilson E. On Lichen Planus: The Lichen Ruber of Hebra. Br Med J 1866; 2(302): 399–402.
3. Axéll T, Rundquist L. Oral lichen planus – a demographic study. Community Dent Oral Epidemiol 1987; 15(1): 52–56.
4. Farhi D, Dupin N. Pathophysiology, etiologic factors, and clinical management of oral lichen planus, part I: facts and controversies. Clin Dermatol 2010; 28(1): 100–108.
5. Eisen D. The clinical features, malignant potential, and systemic associations of oral lichen planus: a study of 723 patients. J Am Acad Dermatol 2002; 46(2): 207–214.
6. Thorn JJ, Holmstrup P, Rindum J, Pindborg JJ. Course of various clinical forms of oral lichen planus. A prospective follow-up study of 611 patients. J Oral Pathol 1988; 17(5): 213–218.
7. Eisen D. The evaluation of cutaneous, genital, scalp, nail, esophageal, and ocular involvement in patients with oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1999; 88(4): 431–436.
8. Rogers RS. 3rd, Eisen D. Erosive oral lichen planus with genital lesions: the vulvovaginal-gingival syndrome and the peno-gingival syndrome. Dermatol Clin 2003; 21(1): 91–98.
9. Bain L, Geronemus R. The association of lichen planus of the penis with squamous cell carcinoma in situ and with verrucous squamous carcinoma. J Dermatol Surg Oncol 1989; 15(4): 413–417.
10. Al-Hashimi I, Schifter M, Lockhart PB, et al. Oral lichen planus and oral lichenoid lesions: diagnostic and therapeutic considerations. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2007; 103(S25): 1–12.
11. Scully C, Carrozzo M. Oral mucosal disease: Lichen planus. Br J Oral Maxillofac Surg 2008; 46(1): 15–21.
12. Scully C, Bagan JV. Adverse drug reactions in the orofacial region. Crit Rev Oral Biol Med 2004; 15(4): 221–239.
13. McCartan BE, McCreary CE. Oral lichenoid drug eruptions. Oral Dis 1997; 3(2): 58–63.
14. Imanguli MM, Pavletic SZ, Guadagnini J-P, et al. Chronic graft versus host disease of oral mucosa: review of available therapies. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2006;101(2): 175–183.
15. Ranginwala AM, Chalishazar MM, Panja P, et al. Oral discoid lupus erythematosus: A study of twenty-one cases. J Oral Maxillofac Pathol 2012; 16(3): 368–373.
16. Cam K, Santoro A, Lee JB. Oral frictional hyperkeratosis (morsicatio buccarum): an entity to be considered in the differential diagnosis of white oral mucosal lesions. Skinmed 2012; 10(2): 114–115.
17. Axéll T, Pindborg JJ, Smith CJ, van der Waal I. Oral white lesions with special reference to precancerous and tobacco-related lesions: conclusions of an international symposium held in Uppsala, Sweden, May 18–21 1994. International Collaborative Group on Oral White Lesions. J Oral Pathol Med 1996; 25(2): 49–54.
18. Slezák R, Ryška A. Kouření a dutina ústní. Praha: Česká stomatologická komora 2006.
19. Cowan CG, Gregg TA, Napier SS, et al. Potentially malignant oral lesions in northern Ireland: a 20-year population-based perspective of malignant transformation. Oral Dis 2001; 7(1): 18–24.
20. Sciubba JJ, Helman JI. Current management strategies for verrucous hyperkeratosis and verrucous carcinoma. Oral Maxillofac Surg Clin N Am 2013; 25(1): 77–82.
21. Terrinoni A, Rugg EL, Lane EB, et al. A novel mutation in the keratin 13 gene causing oral white sponge nevus. J Dent Res 2001; 80(3): 919–923.
22. Richard G, de Laurenzi V, Didona B, et al. Keratin 13 point mutation underlies the hereditary mucosal epithelial disorder white sponge nevus. Nat Genet 1995;11(4): 453–455.
23. Singh A, Verma R, Murari A, Agrawal A. Oral candidiasis: An overview. J Oral Maxillofac Pathol 2014; 18(S1): 81–95.
24. Garcia-Cuesta C, Sarrion-Pérez M-G, Bagán JV. Current treatment of oral candidiasis: A literature review. J Clin Exp Dent 2014; 6(5): 576–582.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2015 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Komentář k protichůdným názorům na význam vitaminu C v onkologii
- Role praktického lékaře a spokojenost s péčí z pohledu seniorů
- Využití hodnotících nástrojů posuzujících strach z bolesti u dětí
- Problematika spánku seniorů v závislosti na prostředí
- Sexuologický profil pacienta po poranení miechy
- Tak zvaný syndrom bílé plochy v dutině ústní – diferenciální diagnostika
- Sepse podmíněná purulentní spondylodiscitidou a pyelitidou u 80letého muže
- Ubytovací zařízení poskytující péči bez oprávnění – základní informace pro poskytovatele zdravotních služeb
- Rozšíření terapeutického spektra v léčbě bolesti u osteoartrózy kolene dospělých pacientů
- Ceny Josefa Hlávky za rok 2014 uděleny
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Tak zvaný syndrom bílé plochy v dutině ústní – diferenciální diagnostika
- Sexuologický profil pacienta po poranení miechy
- Problematika spánku seniorů v závislosti na prostředí
- Využití hodnotících nástrojů posuzujících strach z bolesti u dětí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání