-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Patofyziologie, symptomatologie a diagnostika hyperaktivního močového měchýře
Pathophysiology, symptomatology and diagnosis of an overactive urinary bladder
The incidence of overactive bladder is very high; in developed countries the incidence exceeds that of such serious conditions as diabetes mellitus and depression. Etiologic factors for overactive bladder are various neurological diseases, lower urinary tract obstruction or idiopathic degeneration of the lower urinary tract. Symptomatology comprises of urgency, with or without urge incontinence, frequent voiding during the day and nocturia. Diagnosis is based on the exclusion of other pathology of the lower urinary tract (tumours, stones, inflammation) and on verification of the syndrome from patient history, physical examination, urine analysis, evaluation of post voiding residual and urodynamics.
Key words:
overactive bladder, aetiology, pathophysiology, symptomatology, diagnostic.
Autoři: R. Zachoval; M. Záleský
Působiště autorů: Urologické oddělení ; Primář: Doc. MUDr. Roman Zachoval, Ph. D. ; Fakultní Thomayerova nemocnice, Praha
Vyšlo v časopise: Prakt. Lék. 2009; 89(10): 556-560
Kategorie: Postgraduální vzdělávání
Souhrn
Hyperaktivní močový měchýř je onemocněním s vysokou incidencí, která ve vyspělých zemích převyšuje výskyt takových onemocnění, jakými jsou cukrovka či deprese. Příčinou tohoto syndromu mohou být četná neurologická onemocnění, obstrukce dolních močových cest, anebo se vyskytuje idiopaticky zřejmě při degenerativních procesech ve stěně močového měchýře. Klinicky se projevuje urgencemi s nebo bez úniku moči a frekventní mikcí během dne či ve spánku. Diagnostika spočívá především ve vyloučení jiných závažných onemocnění dolních močových cest (např. nádory, litiáza, záněty) a ve verifikaci syndromu pomocí anamnézy, fyzikálního vyšetření, vyšetření moči, vyšetření postmikčního rezidua a v urodynamickém vyšetření.
Klíčová slova:
hyperaktivní močový měchýř, etiologie, patofyziologie, symptomatologie, diagnostika.Funkce dolních močových cest
Dolní močové cest se skládají z
- části jímací – močový měchýř, a
- části výtokové – hrdlo močového měchýře a močová trubice.
Rovněž tak funkci dolních močových cest lze rozdělit na dvě základní funkce –
- jímací, a
- vyprazdňovací (mikční).
Normální dolní močové cesty fungují tak, že zadržují a skladují moč, která kontinuálně přitéká močovody z ledvin. Ve vhodné chvíli pak dochází k přepnutí jímací funkce na funkci vyprazdňovací a dochází k vyprázdnění močového měchýře. Vhodná chvíle je u dospělých jedinců chápána jako sociálně vhodný okamžik. V tento moment, který je za normálních okolností ovlivnitelný lidskou vůlí, dochází ke spuštění močení (mikce). Močový měchýř je tak jediný hladký sval v lidském těle, který je ovládán lidskou vůlí.
Dolní močové cesty jsou pod kontrolou centrálního nervového systému a periferního nervového systému. Na jejich funkci se podílí autonomní nervový systém (parasympatikus, sympatikus). Příčně pruhovaný svěrač je pod kontrolou somatických nervových vláken (obr. 1).
Obr. 1. Schéma zobrazující sympatickou, parasympatickou a somatickou inervaci dolních močových cest (4) Sympatická preganglionární vlákna vycházejí z lumbální míchy a procházejí řetězcem sympatických ganglii (SG) a dále přes nervus splanchnicus inferior (NSI) k dolnímu mesenterickému gangliu (GMI). Preganglionární a postganglionární sympatické axony poté vstupují cestou hypogastrického nervu (HGN) do pelvického plexu a urogenitálních orgánů. Parasympatické preganglionární axony vycházející ze sakrální míchy probíhají pelvickým nervem do ganglionárních buněk pelvického plexu nebo distálních orgánových ganglií. Sakrální somatická vlákna procházejí pudendálním nervem, který inervuje penis a musculus ischiocavernosus (IC), bulbocavernosus (BC) a příčně pruhovaný svěrač (PPS). Do pudendálního a pelvického nervu vedou také postganglionární axony z kaudálních sympatických ganglií. Zkratky: ureter (U), prostata (P), ductus deferens (DD). 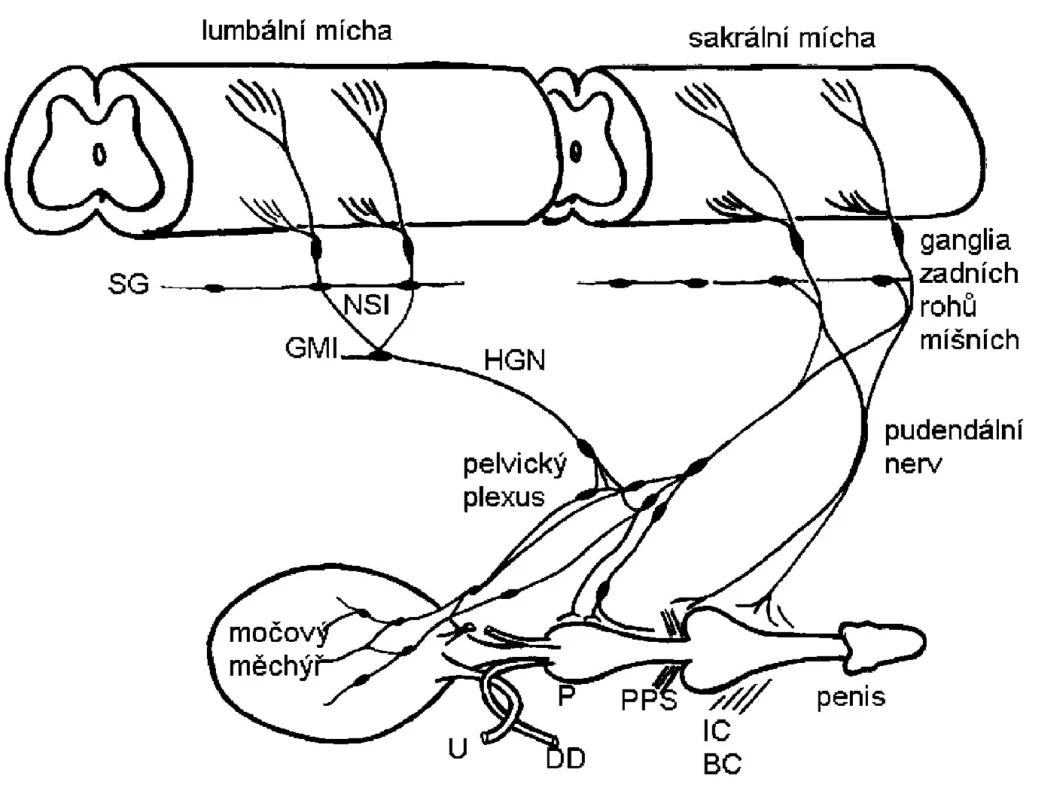
Sympatikus se hlavní měrou podílí na tlumení močového měchýře v jímací fázi, v mikční fázi pak parasympatikus hlavní měrou způsobuje kontrakci detruzoru (obr. 2). Centrální nervový systém se podílí na regulaci a tlumení základních spinálních a spino-bulbo-spinálních reflexů.
Obr. 2. chéma zobrazující reflexní okruhy řídící kontinenci a mikci (A) Jímací reflexy. Malá distenze močového měchýře vede ke vzniku malého počtu aferentních impulzů, což aktivuje sympatikus působící na bazi močového měchýře a proximální uretru a pudendální nerv působící na zevní příčně pruhovaný svěrač. Tyto tzv. „ochranné reflexy“ zajišťující kontinenci jsou reflexy spinálními. Sympatikus rovněž relaxuje svalovinu detruzoru a moduluje přenos v intramurálních gangliích. Oblast ventrálního pontu (pontinní jímací centrum a „L“ oblast) zvyšuje aktivitu zevního uretrálního svěrače. (B) Mikční reflexy. Velký počet aferentních impulsů z močového měchýře aktivuje cestou spinobulbospinálního reflexu parasympatikus působící na močový měchýř a vnitřní uretrální svěrač. Dochází k inhibici sympatiku a pudendálního nervu působících na vnitřní a zevní uretrální svěrač. Aferentní dráhy mikčního reflexu vedou do pontinního mikčního centra přes periaqueduktální šedou hmotu. 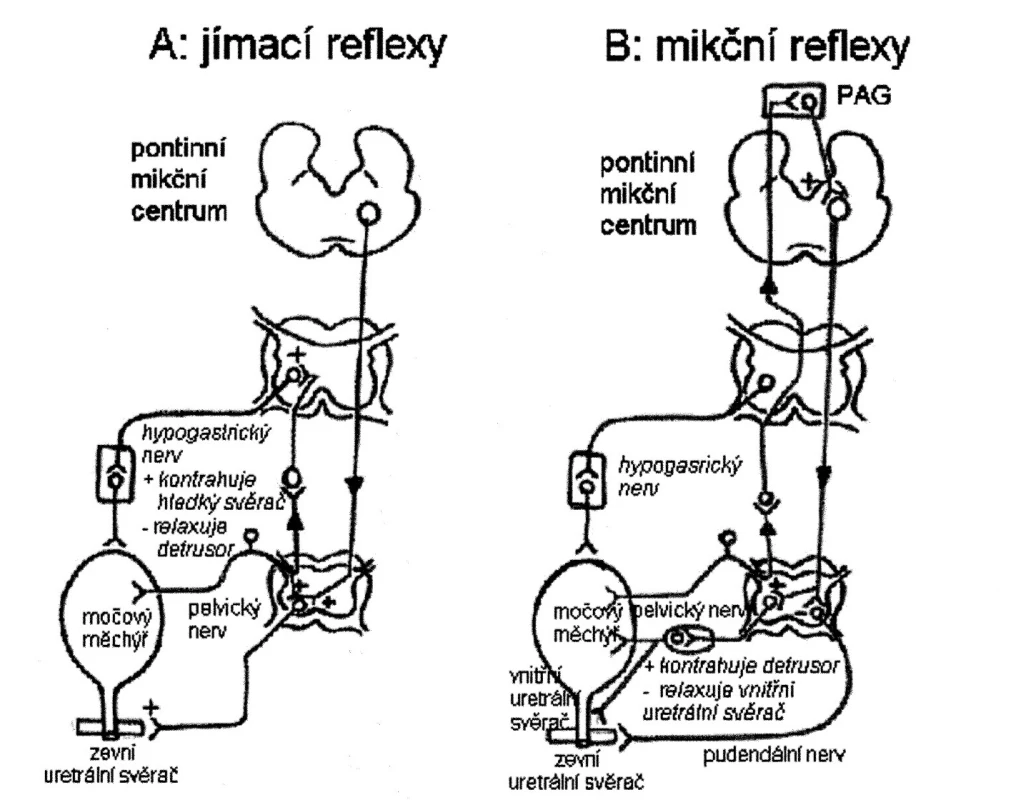
Parasympatikus vychází z oblasti sakrální míchy S2–S4 (4). Na vlákna hladké svaloviny detruzoru působí prostřednictvím uvolňování mediátoru acetylcholin. To je ústřední mediátor parasympatiku v lidském těle. Jeho působení na hladkou svalovinu detruzoru je zprostředkováno tzv. muskarinovými receptory. V lidském těle rozeznáváme 5 základních typů muskarinových receptorů M1–M5. V oblasti dolních močových cest acetylcholin působí především přes receptory M2 a M3.
Sympatikus vychází z torakolumbální míchy (Th11 - L2) a ovlivňuje relaxaci močového měchýře v jímací fázi a relaxaci hrdla močového měchýře a močové trubice v mikční fázi prostřednictvím transmiteru noradrenalinu (4). Ten v oblasti měchýře působí na tzv. beta-3 receptory a v oblasti močové trubice na tzv. alfa-1 receptory.
Histologické studie stěny močového měchýře však ukazují ještě na třetí typ autonomních vláken ve stěně močového měchýře, které neuvolňují ani acetylcholin, ani noradrenalin. Tato nervová vlákna nazývaná NANC (non-adreneregní non-cholinergní) obsahují různé druhy peptidů a za normálních okolností nehrají při funkci dolních močových cest významnější roli. Předpokládá se však, že za patologických podmínek mohou významně ovlivňovat funkci detruzoru. (12).
Etiologie a patofyziologie hyperaktivního močového měchýře (OAB = overactive bladder)
Jak již bylo uvedeno, za normálního stavu močový měchýř jímá moč, aniž by docházelo k jeho kontrakci či významnějšímu nárůstu tlaku uvnitř měchýře. Po dosažení určité kapacity vyšle močový měchýř nervovými vlákny signál do CNS, kde v sociálně vhodný okamžik dojde k přepnutí jímací fáze na mikční fázi a dojde k vyprázdnění močového měchýře kontrakcí svaloviny měchýře, které těsně předchází relaxace příčně pruhovaného svěrače a hrdla močového měchýře.
Pokud dojde k předčasné nekontrolovatelné kontrakci detruzoru doprovázené vjemem náhlého nucení na močení, které lze obtížné oddálit, či pouze k tomuto samostatnému vjemu, pak pacient pociťuje příznaky OAB.
Hyperaktivita detruzoru je velmi často pojena s OAB, ale není jeho jedinou příčinou; 83 % pacientů s hyperaktivitou detruzoru mělo symptomy OAB, naopak pouze 64 % pacientů s OAB mělo prokázánu hyperaktivitu detruzoru (1).
Symptomy OAB mohou být způsobeny některými chorobami, které dráždí močový měchýř, jako jsou infekce močových cest, močové kameny, nádory atd. Podle definice ICS (International Continence Society) však termín OAB může být používán pouze v případě vyloučení infekce močových cest či jiné zřetelné patologie močových cest (2).
Další příčinou symptomů OAB je skupina neurogenních onemocnění, která vedou k absenci regulační a tlumící funkce na základní spinální a spino-bulbo-spinální reflexy. Tyto poruchy pak vedou k detruzorové hyperaktivitě se všemi jejími důsledky. Mezi tyto poruchy nejčastěji patří
- Parkinsonova choroba,
- centrální mozkové příhody,
- spinální míšní léze nad úrovní parasympatického centra S2–S4,
- roztroušená skleróza,
- vrozené rozštěpové vady páteře atd.
V případě symptomů OAB u těchto neurologických chorob je nutné provedení pečlivého neurologického vyšetření a rovněž urodynamického vyšetření s cílenou léčbou podle výsledků a neurologických nálezů.
Hlavní předpokládanou příčinou OAB je hyperaktivita detruzoru. V případě, že je vyloučena infekce močových cest, zřetelná patologie močových cest a neurogenní porucha, nazýváme tuto hyperaktivitu detruzoru jako idiopatickou. V tomto případě nelze příčinu jednoznačně určit.
Příčiny idiopatické hyperaktivity detruzoru jsou podle modelových studií vícečetné. Hladká svalovina hyperaktivního měchýře jeví známky zvýšené spontánní aktivity, v modelech s obstrukcí močových cest rovněž zvýšeně reaguje na muskarinové agonisty působící na M2 a M3 receptory a rovněž zvýšeně reaguje na KCl. Naopak při stimulaci nervových vláken vykazuje nižší kontraktilitu (17, 19). Zatímco svalovina normálního močového měchýře špatně přenáší náhodně vzniklé vzruchy z jednotlivých ložisek na celou svalovinu detruzoru, svalovina hyperaktivního detruzoru vykazuje zlepšený přenos elektrických signálů a umožňuje tak snadný vznik synchronní kontrakce detruzoru (19).
Dalším faktorem vzniku hyperaktivity detruzoru je tzv. neuroplasticita. Jak bylo zmíněno výše, normální měchýř na jednotlivé náhodné nervové impulsy nezareaguje synchronní kontrakcí. Ochranný mechanismus močového měchýře, který nastupuje v případě jeho poranění či nemoci, spočívá ve schopnosti nervového systému změnit transmitery, reflexy a synaptické přenosy tak, aby došlo vyprázdnění toxického materiálu z poraněného močového měchýře (19). Tomuto jevu říkáme neuroplasticita a může být příčinou vzniku hyperaktivity detruzoru.
Existence vztahu mezi ischémií, obstrukcí močových cest, stárnutím a OAB je podporována studiemi, které prokazují, že krevní průtok v detruzoru je snížen úměrně stupni dekompenzace detruzoru (16). Ischemie způsobuje apoptózu buněk hladké svaloviny a poškození nervových vláken ve stěně močového měchýře. Nervová vlákna jsou k ischemii více citlivá než vlákna hladké svaloviny. Poškození nervových vláken ve stěně močového měchýře je přítomno rovněž v případě obstrukce dolních močových cest.
Dalším mechanismem vzniku OAB bez deruzorové hyperaktivity může být zvýšená senzitivita aferentních vláken vůči nízkému pH, hladině kaliových iontů, zvýšené osmolaritě atd., která může vést k urgencím (19).
Předpokládá se, že mezi hlavní příčiny OAB patří obstrukce dolních močových cest, která vede k strukturálním změnám detruzoru, infiltraci stěny detruzoru elastinem a kolagenem a dále pak k denervaci stěny močového měchýře, která následně usnadňuje vznik spontánní elektrické aktivity ve stěně močového měchýře i její šíření vedoucí k synchronní kontrakci detruzoru (1). Podle studie EPIC se však OAB vyskytuje stejně často u mužů a žen, ačkoliv obstrukce dolních močových cest je u žen vzácná (10). Proto je nutné připustit, že další faktory, jako je stárnutí a s ním spojené změny detruzoru, hrají v populaci přinejmenším stejnou roli.
Kromě výše vyjmenovaných příčin vzniku OAB patří mezi další diabetes mellitus, ateroskleróza vedoucí k ischemii měchýře atd.
Symptomatologie OAB
OAB se podle definice ICS projevuje urgencemi (náhlé nucení na močení, které je obtížné oddálit), s únikem či bez úniku moči, většinou s frekventní mikcí –
- polakisiurií (častým močením), a
- nykturií (nutnost močení během doby nočního spánku) (2).
Diagnostika OAB
Vyšetření pacientů se symptomy dolních močových cest má za úkol stanovit přítomnost či nepřítomnost LUTS (symptomů dolních močových cest = lower urinary tract symptom) a typ jednotlivých symptomů, dále pak zjistit přítomnost dalších onemocnění, které mohou vést k těmto příznakům či které mohou ovlivňovat indikaci terapie.
Vyšetření pacientů se symptomy dolních močových cest spočívá
- v pečlivém odběru anamnézy,
- pečlivém vyplnění mikčního deníku, eventuálně dotazníků zaměřených na LUTS, OAB či kvalitu života,
- fyzikálním vyšetření,
- vyšetření moči,
- vyšetření postmikčního rezidua a v indikovaných případech urodynamickém vyšetření,
- neurologickém vyšetření, popřípadě dalších vyšetřeních upřesňujících patologické nálezy zjištěné v průběhu předchozích vyšetření.
1. Anamnéza
Při odběru anamnézy se zaměřujeme zejména na onemocnění a operace s eventuálním vztahem k poruchám dolních močových cest. Z chronických onemocnění je to zejména diabetes mellitus, který může způsobovat prostřednictvím periferní neuropatie či jiných mechanismů poruchy dolních močových cest. Dále se zaměříme na veškerá neurologická onemocnění včetně onemocnění páteře (centrální mozková příhoda, Parkinsonova choroba, roztroušená skleróza, výhřez ploténky apod.).
Z operací se zaměříme na všechny operace v malé pánvi, jak gynekologické u žen, tak chirurgické u žen a mužů. Tyto operace (zejména rozsáhlé operace pro nádory) mohou vést k poranění či odstranění periferních nervových pletení zásobujících močový měchýř a dolní močové cesty, což mnohdy vede k významným dysfunkcím dolních močových cest. Dále se ptáme na všechna proběhlá ozařování či jiné typy léčby pro nádory orgánů uložených v malé pánvi.
U žen se ptáme na předchozí gynekologické operace. Dále u žen odebíráme pečlivou gynekologickou a porodnickou anamnézu se zaměřením na počet porodů a jejich průběh, dále pak na menopauzu a hormonální léčbu po menopauze.
U mužů zjišťujeme všechna předchozí vyšetření urologem, zejména vyšetření prostaty, vyšetření pro mikční obtíže a všechny eventuální operace močových cest, jejich typ a důvod.
Při odběru anamnézy týkající se současného onemocnění zjišťujeme přítomnost či nepřítomnost všech jímacích, mikčních a postevakuačních příznaku. Dále pak zjišťujeme příznaky budící podezření na jiné onemocnění močových cest (bolesti a pálení při močení, přítomnost krve v moči či spermatu, odchod močových kamenů atd.) nebo onemocnění neurologického charakteru (poruchy hybnosti, poruchy senzitivity, poruchy zraku apod.).
1a. Mikční deník a mikční karta
Mezinárodní společnost pro kontinenci popisuje 3 typy deníku.
- Tabulka se záznamem času močení (Micturition time chart) zachycuje čas močení v průběhu 24 hodin,
- tabulka frekvencí a vymočených objemů (Frequency volume chart), označovaná také jako mikční karta, která k časovým údajům přidává ještě údaje o vymočeném objemu, a
- mikční deník, který kromě těchto údajů zahrnuje údaje o příjmu tekutin, únicích moči, stupni úniků moče a urgencí a nutnosti použití inkontinenčních vložek (2, 18).
Z mikční deníku a mikční karty získáme údaje o počtu močení během dne, nykturiích (počtu močení během nočního spánku), celkové frekvenci močení za 24 hodin a celkovém výdeji moče za 24 hodin. Můžeme tak například rozlišit polyurii (tj. zvýšenou produkci moči – více než 2,8 litru za 24 hodin) od častého nucení (polakisurie), nebo noční polyurii od nykturií (dle ICS je noční polyurie definována jako produkce více než 20 % močového objemu během noci u dospělých, nebo 33 % močového objemu u seniorů starších 65 let) (2, 18). Dále můžeme zjistit průměrný vymočený objem, maximální vymočený objem, počet urgencí a počet úniků moči a množství inkontinenčních pomůcek nutných k jejich zvládnutí.
1b. Dotazníky změřené na LUTS, OAB a kvalitu života
Dotazníky zaměřené na LUTS a OAB usnadňují diagnostiku a sledování pacientů s těmito symptomy, ale především umožňují jednotné standardizované vyhodnocení příznaků, jejich závažnosti a dopadu na kvalitu života jak u jednotlivců, tak v celé populaci. Navíc tyto dotazníky prošly procesem validizace, tedy ověření výpovědní hodnoty na několika nezávislých souborech pacientů, a tak je možné je doporučit k širokému použití u pacientů se symptomy OAB.
Podle kriterií ICS lze tyto dotazníky rozdělit do tří skupin:
- velmi doporučené k užití,
- doporučené, a
- nedoporučené (6).
Tabulka 1 shrnuje dotazníky, které jsou dle ICS velmi doporučené k použití u pacientů se symptomy OAB.
Tab. 1. Dotazníky zaměřené na symptomy OAB dle doporučení ICS (6). 
Dotazník OAB-q byl použit ve studii NOBLE (20). Povodní dotazník obsahoval 62 dotazů, z toho 13 se týkalo symptomů OAB a zbytek byly dotazy týkající se kvality života. Kratší verze obsahuje 8 dotazů na symptomy OAB a 25 dotazů na kvalitu života. Pokud je používána jen část dotazníků mapující symptomy OAB, pak je tento dotazník nazýván OAB-V8.
Dotazník UDI (Urogenital Distress Inventory) (15) a jeho krátká verze UDI-6 byl vyvinut v USA. Obsahuje dotazy na 19 symptomů dolních močových cest u žen.
Dotazník BFLUTS (Bristol Female Lower Urinary Tract Symptoms) (11) je zaměřen na symptomy dolních močových cest u žen. Následně byla připravena krátká forma tohoto dotazníku BFLUTS-SF (BFLUTS-short form) (3).
Dotazník ISI (Incontinence severity index) (14) byl vyvinut v Norsku k použití v epidemiologických studiích k zjištění údajů o únicích moči. Obsahuje pouze dvě otázky: jak často dochází k úniku moči a v jakém množství. Odpovědí jsou odstupňovány.
IPSS dotazník je dotazník obsahující 7 otázek s odpověďmi podle stupně závažnosti mikčních příznaků (skóre 0–35) a je široce používán u mužů s LUTS/BHP.
Dotazník DANPSS (9, 13) byl vyvinut v Dánsku a je používán k monitoraci symptomů LUTS u mužů a jeho skóre se pohybuje od 0-108.
2. Fyzikální vyšetření
Fyzikální vyšetření u pacientů se symptomy OAB vedle běžného vyšetření klade důraz na vyšetření prostaty per rectum a vaginální vyšetření u žen k průkazu nálezů jako např. pokles pánevního dna, cystokéla apod. Součástí fyzikálního vyšetření u pacientů se symptomy OAB by mělo být orientační neurologické vyšetření k odhalení patologických nálezů, které mohou souviset s neurogenní etiologií OAB.
V případě suspektních nálezů je vhodné pečlivé dovyšetření specialistou (neurologem, gynekologem).
3. Vyšetření moči
Vyšetření moči k vyloučení uroinfekce a hematurie je bezpodmínečně nutné k vyloučení závažných onemocnění (infekce močových cest, nádory močových cest, kameny močových cest apod.), které mohou způsobovat symptomy OAB. Jejich léčba je však odlišná a zaměřuje se na odstranění primární příčiny těchto obtíží.
Vyšetření moči je možné provést formou vyšetření močového sedimentu, v zahraničí je považováno za dostatečné chemické vyšetření moči analyzačním papírkem (dipstick urine check). Při podezření na infekci močových cest je nutností provedení kultivačního bakteriologického vyšetření moči.
4. Vyšetření postmikčního rezidua
Stanovení postmikčního rezidua je důležité jednak z hlediska posouzení evakuačních schopností dolních močových cest, dále může významně ovlivnit nasazení anticholinergní terapie při hyperaktivitě měchýře.
Postmikční reziduum lze změřit invazivně katetrizací nebo ultrazvukovým změřením. Změření pomocí ultrazvuku je neinvazivní metodou s dobrou výpovědní hodnotou. Podle některých studií se ultrazvukové stanovení postmikčního rezidua shoduje se stanovením katetrizací z 85 až 94 % (5, 7, 8, 18).
5. Urodynamické vyšetření
Urodynamické vyšetření je specializované invazivní vyšetření funkce močových cest, jehož úkolem je zjistit základní poruchy funkce močových cest. V případě OAB jej v současnost indikujeme a provádíme při podezření na současnou obstrukci dolních močových cest, při neurogenní etiologii a při selhání běžné terapie OAB.
Vyšetření začíná tzv. uroflowmetrií, při které se pacient vymočí do nádoby a měřící zařízení snímá průtok moči.
Dalším vyšetřením je plnící cystometrie, při které má pacient zavedenou cévku do močového měchýře a do konečníku. Pomocí těchto cévek měříme tlaky v těchto oblastech. Pomocí vícecestné cévky zavedené do močového měchýře pomalu plníme močový měchýř. Napodobujeme tak přítok moči z ledvin a zjišťujeme abnormality v jímací fázi močových cest. Toto vyšetření může prokázat tzv. hyperaktivitu detruzoru, kterou zjistíme zaznamenáním zvýšeného tlaku v močovém měchýři během vyšetření.
Dalším vyšetřením je tzv. tlakově průtoková studie. Na konci plnící cystometrie, která končí zjištěním maximální cystometrické kapacity, se pacient se všemi zavedenými cévkami vymočí (stejně jako při uroflowmetrii). Pomocí vyhodnocení průtoku moči za současného měření tlaku v močovém měchýři dokážeme prostřednictvím nomogramů vyhodnotit přítomnost obstrukce dolních močových cest (zvětšenou prostatou, strikturou močové trubice atd.).
Některá další vyšetření, jako profilometrie či stanovení VLPP (Valsalva leak point pressure), jsou vyšetření zaměřená spíše na stresovou inkontinenci. Tato vyšetření obvykle nemají přímý vztah k diagnostice hyperaktivity detruzoru ani k eventuálnímu ovlivnění její terapie (na rozdíl od průkazu obstrukce dolních močových cest)
Zatímco dříve ke stanovení diagnózy hyperaktivního měchýře bylo vyžadováno provedení urodynamického vyšetření, dnešní posun v pohledu na OAB jako na soubor symptomů již provedení toho invazivního vyšetření nevyžaduje. Urodynamické vyšetření je tedy prováděno při OAB jen ve sporných a nejasných případech, které jsou zmíněny výše.
Závěr
Hyperaktivní močový měchýř je onemocněním s vysokou incidencí a výrazným dopadem na kvalitu života pacientů. Příčinou tohoto syndromu mohou být četná neurologická i non-neurologická onemocnění dolních močových cest. Klinicky se projevuje urgencemi s nebo bez úniku moči a frekventní mikcí během dne či ve spánku. Diagnostika spočívá především ve vyloučení jiných závažných onemocnění dolních močových cest a ve verifikaci syndromu pomocí anamnézy, fyzikálního vyšetření, vyšetření moči, vyšetření postmikčního rezidua a v urodynamickém vyšetření.
doc. MUDr. Roman Zachoval, Ph.D.
Urologické oddělení
Fakultní Thomayerova nemocnice
Vídeňská 800
140 00 Praha 4
E-mail: roman.zachoval@ftn.cz
Zdroje
1. Abrams, P., Andersson, K. E. Muscarinic receptor antagonists for overactive bladder. BJU Int. 2007, 100, 5, p. 987-1006.
2. Abrams, P., Cardozo, L., Fall, M. et al. The standardisation of terminology of lower urinary tract function: report from the Standardisation Sub-committee of the International Continence Society. Neurourol. Urodyn. 2002, 21, 2, p. 167-178.
3. Brookes, S.T., Donovan, J.L., Wright, M. et al. A scored form of the Bristol Female Lower Urinary Tract Symptoms questionnaire: data from a randomized controlled trial of surgery for women with stress incontinence. Am. J. Obstet. Gynecol. 2004, 191, 1, p. 73-82.
4. de Groat, W.C. A neurologic basis for the overactive bladder. Urology 1997, 50, 6A Suppl, p. 36-52.
5. Ding, Y.Y., Sahadevan, S., Pang, W.S., Choo, P.W. Clinical utility of a portable ultrasound scanner in the measurement of residual urine volume. Singapore Med. J. 1996, 37, 4, p. 365-368.
6. Donovan, J., Bosch, R., Gotoh, M. et al. Symptom and quality of life assessment. In: Abrams, P., Cardozo, L., Khoury, S., Wein, A. Incontinence, 3rd international consultation on incontinence. Paris: Health Publication Ltd., 2004, p. 519–584.
7. Fuse, H., Yokoyama, T., Muraishi, Y., Katayama, T. Measurement of residual urine volume using a portable ultrasound instrument. Int. Urol. Nephrol. 1996, 28, 5, p. 633-637.
8. Goode, P.S., Locher, J.L., Bryant, R.L. et al. Measurement of postvoid residual urine with portable transabdominal bladder ultrasound scanner and urethral catheterization. Int. Urogynecol. J. Pelvic. Floor. Dysfunct. 2000, 11, 5, p. 296-300.
9. Hansen, B.J., Flyger, H., Brasso, K. et al. Validation of the self-administered Danish Prostatic Symptom Score (DAN-PSS-1) system for use in benign prostatic hyperplasia. Br. J. Urol. 1995, 76, 4, p. 451-458.
10. Irwin, D.E., Milsom, I., Hunskaar, S. et al. Population-based survey of urinary incontinence, overactive bladder, and other lower urinary tract symptoms in five countries: results of the EPIC study. Eur. Urol. 2006, 50, 6, p. 1306-1314.
11. Jackson, S., Donovan, J., Brookes, S. et al. The Bristol Female Lower Urinary Tract Symptoms questionnaire: development and psychometric testing. Br. J. Urol. 1996, 77, 6, p. 805-812.
12. Lazzeri, M., Porena, M. The Challange of the Overactive Bladder: From Laboratory to New Drugs. EAU-EBU Update Series 2007, 5, p. 250-258.
13. Meyhoff, H.H., Hald, T., Nordling, J. et al. A new patient weighted symptom score system (DAN-PSS-1). Clinical assessment of indications and outcomes of transurethral prostatectomy for uncomplicated benign prostatic hyperplasia. Scand. J. Urol. Nephrol. 1993, 27, 4, p. 493-499.
14. Sandvik, H., Hunskaar, S., Seim, A. et al. Validation of a severity index in female urinary incontinence and its implementation in an epidemiological survey. J. Epidemiol. Community Health 1993, 47, 6, p. 497-9.
15. Shumaker, S.A., Wyman, J.F., Uebersax, J.S. et al. Health-related quality of life measures for women with urinary incontinence: the Incontinence Impact Questionnaire and the Urogenital Distress Inventory. Continence Program in Women (CPW) Research Group. Qual. Life Res. 1994, 3, 5, p. 291-306.
16. Schroder, A., Chichester, P., Kogan, B. A. et al. Effect of chronic bladder outlet obstruction on blood flow of the rabbit bladder. J. Urol. 2001, 165, 2, p. 640-646.
17. Sibley, G.N. The physiological response of the detrusor muscle to experimental bladder outflow obstruction in the pig. Br. J. Urol. 1987, 60, 4, p. 332-336.
18. Staskin, D.R., Hilton, P., Emmanuel, A. et al. Initial Assessment of Incontinence. In: Abrams, P., Cardozo, L., Khoury, S., Wein, A. Incontinence, 3rd international consultation on incontinence. Paris: Health Publication Ltd., 2005, p. 485-518.
19. Steers, W.D. Overactive bladder (OAB): what we thought we know and what we know today. Eur. Urology Suppl. 2002, 1, 4, p. 3-10.
20. Stewart, W.F., Van Rooyen, J.B., Cundiff, G.W. et al. Prevalence and burden of overactive bladder in the United States. World. J. Urol. 2003, 20, 6, p. 327-336.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Jmenování nových profesorůČlánek Velký mezonČlánek NÁZORČlánek NÁZORČlánek Co píše o alkoholu LancetČlánek Jubilea
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2009 Číslo 10- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Posuzování zdravotního stavu a pracovní schopnosti u onkologicky nemocných
- Ambulantní flebektomie u trombofilních pacientů
- Dříve vyslovená přání (advance directives) v USA
- Patofyziologie, symptomatologie a diagnostika hyperaktivního močového měchýře
- Jmenování nových profesorů
- Vrozené poruchy sexuálního vývoje (DSD) a jejich následky
- Skupinová kognitivně behaviorální terapie obezity v primární prevenci metabolického syndromu
- Terapeutická role ambroxolu v léčebném ovlivňování mukociliární clearance u „bronchitického fenotypu“ CHOPN
- Léčba rekombinantním humánním erytropoetinem
- Zpráva WHO o úmrtích při dopravních nehodách
- Akreditace ordinací všeobecných praktických lékařů v České republice
- Mikrometastáza v sentinelové uzlině – nutnost disekce axilárních uzlin?
- Neobvyklý případ závislosti na více psychoaktivních látkách
- Občanský průkaz při poskytování zdravotní péče
- Miniportréty slavných českých lékařů
- Velký mezon
- Enzym ozdobený Nobelovou cenou
- Ceny Josefa Hlávky za rok 2008
- NÁZOR
- NÁZOR
- Co píše o alkoholu Lancet
- Jubilea
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Občanský průkaz při poskytování zdravotní péče
- Léčba rekombinantním humánním erytropoetinem
- Vrozené poruchy sexuálního vývoje (DSD) a jejich následky
- Akreditace ordinací všeobecných praktických lékařů v České republice
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



