-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Lymfatické malformácie hlavy a krku u detí- výsledky 10-ročného sledovania
Lymphatic Malformations of Head and Neck in Children - 10-year Follow-up Results
Introduction: The paper presents results of a 10-year follow-up of pediatric patients with lymphatic malformations (LM) in the region of head and neck.
Methods: In this study, we retrospectively evaluated 23 patients diagnosed with LM in head and neck region on Pediatric ENT Department, Faculty of Medicine, Comenius University Bratislava between years 2005-2016 with focus on epidemiological data, clinical presentation, anatomical localization of LM, therapeutic process, result achieved and postoperative complications.
Results: Majority of LM were first presented as asymptomatic mass in the head and neck region before the age of two years, most frequently located in submandibular and laterocervical region. The paper confirmed the well-known fact that total removal of LM is not achieved after the initial treatment in the majority of cases, whether by surgical resection or sclerotherapy. For complete removal of lesion, repeated treatment options or a combination of surgical treatment and application of sclerosing agents are often required. It is recognized that macrocytic LM responds to treatment better than microcytic and mixed LM as well the fact, that with the higher stage of lesion by de Serres the worst results are achieved by the therapy. The most common postoperative complication was the temporary paresis of marginal mandibular branch of the facial nerve.
Conclusion: Management of patients with LM remains a major challenge for otorhinolaryngologists and remains individual based on many factors, such as clinical manifestations of LM, growth rate, type and extent of lesion, anatomical localization and possibility of deformity or dysfunction.
Keywords:
surgery – complications – lymphatic malformations – head and neck region – sclerotherapy
Autoři: M. Majerčíková 1; R. Staník 1; D. Poruban 2,3; I. Šebová 1
Působiště autorů: Detská otorinolaryngologická klinika LF UK a NÚDCH, Bratislava 1; Klinika stomatológie a maxilofaciálnej chirurgie LF UK a OÚSA, Bratislava 2; Ambulancia zubného lekárstva - StomEst s. r. o, Bratislava 3
Vyšlo v časopise: Otorinolaryngol Foniatr, 68, 2019, No. 1, pp. 4-10.
Kategorie: Původní práce
Souhrn
Úvod: Práca podáva výsledky 10-ročného sledovania pacientov s lymfatickými malformáciami (ďalej LM) hlavy a krku u pacientov detského veku.
Metodika: Vyhodnotenie súboru 23 pacientov dispenzarizovaných pre diagnózu LM hlavy a krku na Detskej otorinolaryngologickej klinike LF UK a NÚDCH v Bratislave v období rokov 2005-2016 so zameraním na epidemiologické údaje, klinické prejavy, anatomickú lokalizáciu LM, terapeutický proces, výsledky liečebných metód a pooperačné komplikácie.
Výsledky: Väčšina LM pacientov predkladaného súboru sa manifestovala do druhého veku života ako asymptomatická rezistencia v oblasti hlavy a krku, najčastejšie v submandibulárnej a laterocervikálnej oblasti. V práci sa potvrdil známy fakt, že u väčšiny pacientov nie je LM kompletne odstránená po iniciálnej liečbe, či už chirurgickej alebo sklerotizácii, a sú často potrebné opakované operačné výkony alebo kombinácia chirurgickej liečby a aplikácie sklerotizačnej látky. Taktiež sa ukázalo, že makrocystické LM odpovedajú na liečbu lepšie ako mikrocystické a zmiešané LM, ako aj skutočnosť, že najhoršie výsledky liečby bez ohľadu na výber liečebnej metódy sú pri LM s vyšším klinicko-rádiologickým klasifikačným stupňom podľa de Serresa. Najčastejšou pooperačnou komplikáciou sledovaných pacientov bola dočasná paréza marginálnej mandibulárnej vetvy tvárového nervu.
Záver: Manažment pacientov s LM ostáva veľkou výzvou pre otorinolaryngológov a ostáva individuálny založených na mnohých faktoroch ako klinické prejavy LM, rýchlosť rastu lézie, typ lézie, rozsah, anatomické uloženie, možnosť vzniku deformity alebo dysfunkcie.
Klíčová slova:
lymfatické malformácie – oblasť hlavy a krku – chirurgická liečba – skleroterapia – komplikácie
ÚVOD
Lymfatické malformácie (LM), tradične nazývané lymfangiómy, sú benígne kongenitálne proliferácie lymfatického tkaniva. Predstavujú približne 4 % všetkých cievnych nádorov a 25 % benígnych cievnych nádorov u detí. Až v 75 % zasahujú oblasť hlavy a krku (20). Najčastejšie sa LM prvýkrát spozoruje po pôrode (50-75 %), alebo vo včasnom detstve, do druhého roku života dieťaťa sa manifestuje 80-90 % LM (13). Vo väčšine prípadov je LM asymptomatickou rezistenciou v oblasti hlavy a krku. Pri zväčšení svojej veľkosti, pod vplyvom infekcie či zakrvácania, môže mať za následok zhoršenie prehĺtania, či život ohrozujúce stavy, ako dusenie a útlak neurovaskulárnych štruktúr (25). Diagnostika LM je založená na anamnestických údajoch a klinických príznakoch pri zodpovedajúcom náleze na zobrazovacích vyšetreniach.
Liečba závisí od charakteru LM, lokalizácie a klinického stavu pacienta. Aktuálne sa využívajú tri prístupy, a to observácia, chirurgická exstirpácia a sklerotizácia. Skleroterapia môže byť použitá ako samostatná terapeutická metóda ako aj využívaná v kombinácii s chirurgickou liečbou pri rozsiahlych LM, a to ako primárna liečba, respektíve pooperačne ako adjuvantná liečba. Ideálny sklerotizant je preparát, ktorý indukuje deštrukciu endotelu LM, nemá systémovú toxicitu a pri jeho použití sa dosahujú uspokojivé výsledky. Medzi najčastejšie používané preparáty patria Picibanim (OK-432) a Bleomycin. Ďalšou modalitou v liečbe komplikovaných na konvenčnú liečbu nereagujúcich lymfatických malformácií je preparát sirolimus. Ide o imunosupresívum (inhibítor mTOR), ktorý hrá kľúčovú úlohu v signálnych cestách angiogenézy s možným vznikom vaskulárnych malformácií. Použitie sirolimu preukázalo signifikantnú redukciu veľkosti lymfatickým malformácií vo viacerých kazuistikách s rôznym počtom pacientov. Momentálne prebieha niekoľko klinických štúdii zaoberajúcich sa účinnosťou tohto preparátu v liečbe vaskulárnych anomálií (1). Liečba LM ostáva pre otorinolaryngológa veľkou výzvou pre náročnosť chirurgického výkonu vzhľadom na lokalizáciu lézie, možné komplikácie a časté recidívy.
METODIKA
Súbor sme vyhodnotili na základe retrospektívnej analýzy zdravotnej dokumentácie pacientov sledovaných na Detskej otorinolaryngologickej klinike LF ÚK a NÚDCH v Bratislave s diagnózou LM hlavy a krku v období rokov 2005 do roku 2016, ako sú pohlavie, vek v čase spozorovania lézie rodičmi, vek stanovenia diagnózy, vek v čase liečby. Sledovali sme klinické prejavy ochorenia. Pacientov sme rozdelili do skupín podľa štádia, lokalizácie a typu LM. Štádium LM sme určili na základe klasifikácie vytvorenej de Serresom (tab. 1). Anatomickú lokalizáciu LM sme určili na základe zobrazovacích vyšetrení (MRI, CT) a zatriedili do jednotlivých oblastí krku podľa klasifikácie K. Thomasa Robbinsa, ktorá rozdeľuje krk na sedem oblastí (obr. 1) (21). Ďalšími sledovanými anatomickými oblasťami bola preaurikulárna a bukálna oblasť, jazyk, parafaryngeálny priestor, retrofaryngeálny priestor a mediastínum. Sledovali sme priebeh ochorenia pacientov, použitú liečebnú metódu a komplikácie spojené s liečbou. Zhodnotili sme výsledky liečby a aktuálny stav pacientov. Aktuálny stav pacientov a výsledok liečby sme hodnotili podľa stupnice navrhnutej Oosthuizenom a kolektívom (tab. 2) (18). Údaje o súbore sme získali z dostupnej zdravotnej dokumentácie pacientov, anamnestických údajov ich rodičov, klinickým vyšetrením a zobrazovacími vyšetreniami.
Tab. 1. Klinickorádiologický staging lymfatických malformácií podľa De Serresa a kolektívu (1995). 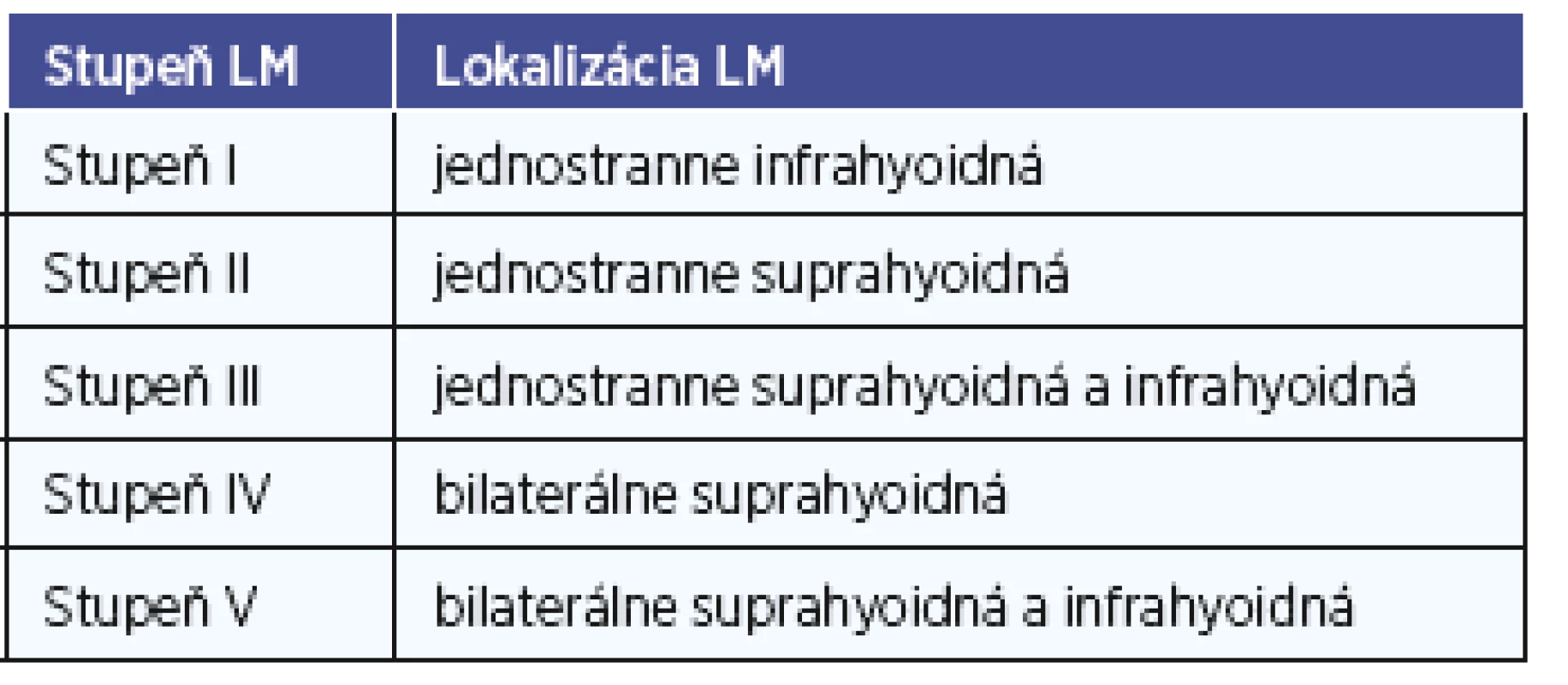
Tab. 2. Hodnotenie výsledkov liečby podľa stupnice navrhnutej Oosthuizenom a kolektívom (2010). 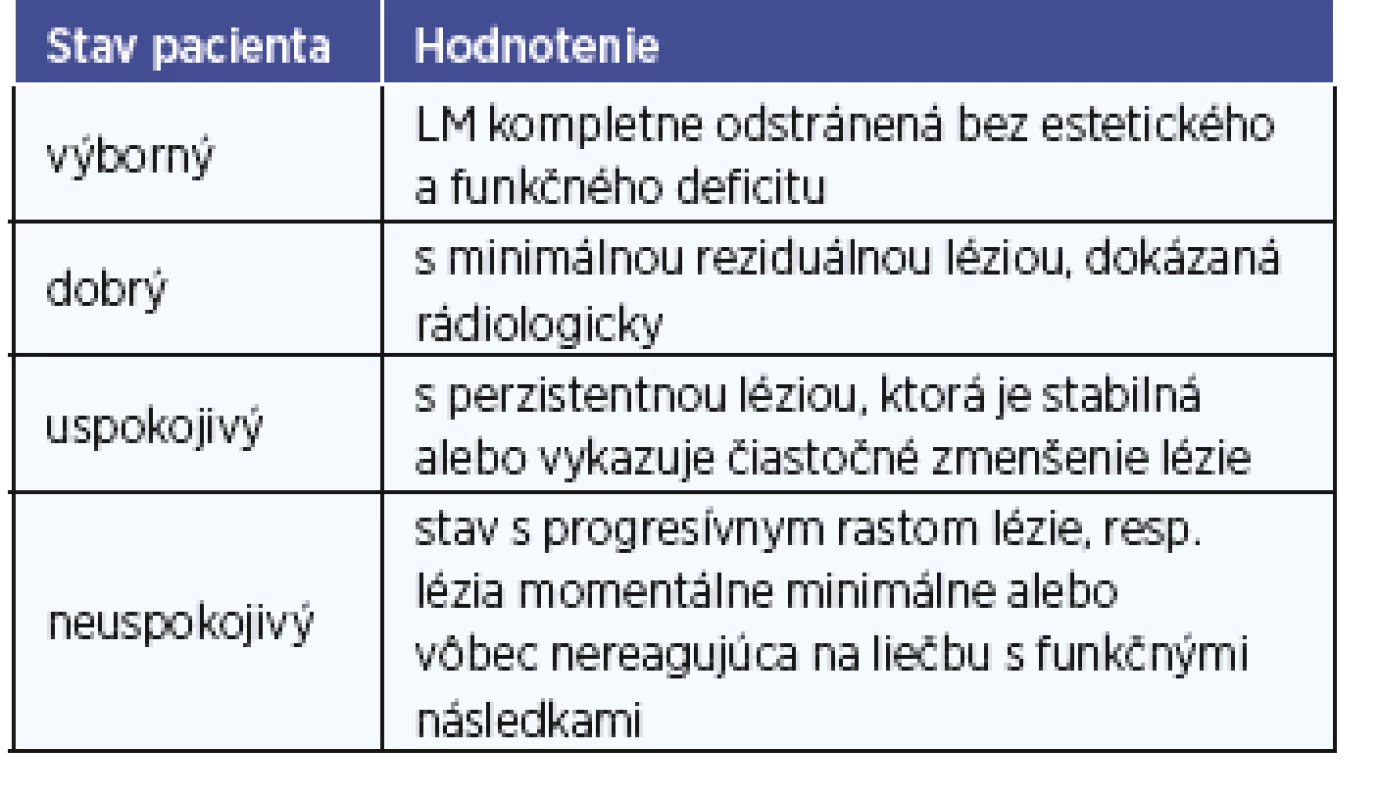
Obr. 1. Priestory krku a horného mediastína, anatomicko- -klinické oblasti I-VII (Case courtesy of A. Prof Frank Gaillard, Radiopaedia. org). 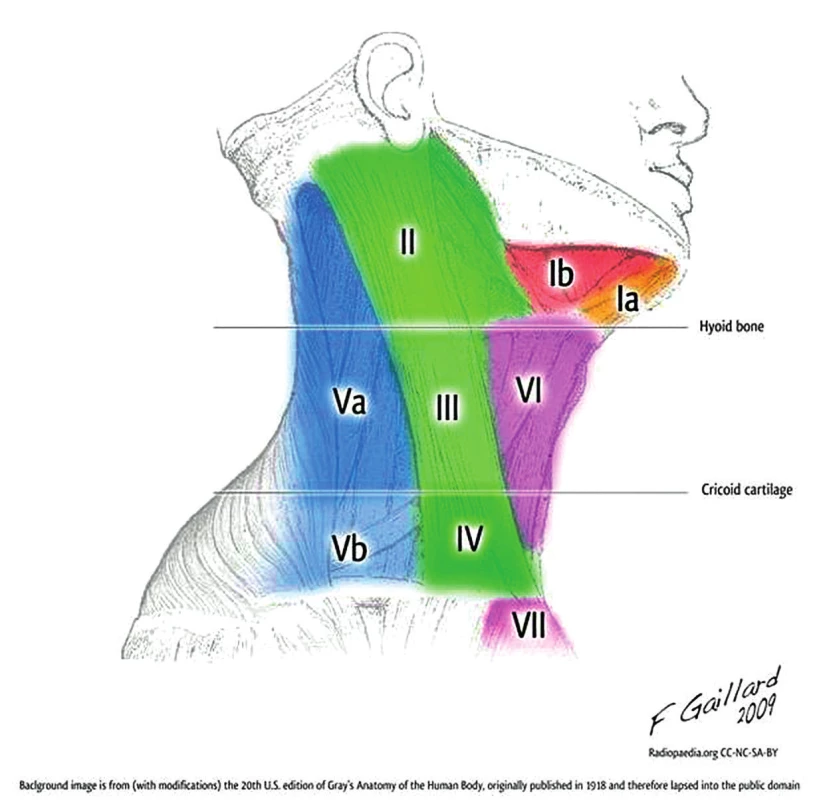
VÝSLEDKY
Sledovali sme 23 pacientov, z toho 13 (57 %) dievčat a 10 chlapcov (43 %). Medián veku, kedy bola lézia spozorovaná rodičmi, bol 2 mesiace života dieťaťa. U 10 pacientov bola lézia pozorovaná už pri narodení. Neskôr, do dvoch rokov života, bola lézia spozorovaná u 8 pacientov, u 4 do 5. roku života a u jedného pacienta v 12. roku života. Diagnóza bola u pacientov stanovená na základe anamnézy, klinického vyšetrenia a zobrazovacích metód s mediánom do jedného mesiaca od spozorovanie lézie. Medián veku pacientov v čase stanovenia diagnózy bol 9 mesiacov. Prenatálne bola diagnóza suspektnej LM suponovaná a po pôrode potvrdená klinicky a MR vyšetrením u jedného pacienta.
Podľa klasifikácie De Serresa a kolektívu (1995) sme stanovili v nami sledovanom súbore nasledujúci staging. V štádiu I boli zastúpení traja, v štádiu II siedmi, v štádiu III deviati, v štádiu IV dvaja a v štádiu V dvaja pacienti. Najčastejšie sme pozorovali postihnutie anatomických oblastí u 12 pacientov, a to oblasť II, u 11 pacientov oblasť I. Oblasti III a V boli zastúpené v oboch prípadoch u 9 pacientov. Infiltráciu príušnej slinnej žľazy sme pomocou zobrazovacích metód konštatovali v 5 prípadoch. U troch pacientov sme pozorovali LM lokalizovanú v jazyku, pričom u jedného spôsobila makroglosiu. U piatich pacientov sme LM pozorovali parafaryngeálne s fibroskopickým nálezom vyklenutia steny hltana. U dvoch pacientov sme LM diagnostikovali retrofaryngeálne, u troch pacientov bola lézia prítomná súčasne v mediastíne. Celkové percentuálne vyjadrenie postihnutia jednotlivých ORL oblastí lymfatickou malformáciou pacientov súboru ukazuje graf 1. U 13 pacientov bola LM zmiešaného charakteru, u 4 bola lézia mikrocystická a u 6 makrocystická (obr. 2, obr. 3). O charakteristikách LM pojednáva tabuľka 3.
Graf 1. Percentuálne vyjadrenie výskytu LM v jednotlivých ORL oblastiach pacientov sledovaného súboru. 
Obr. 2. Mikrocystická lymfatická malformácia jazyka - MRI vyšetrenie (T2 váženie). 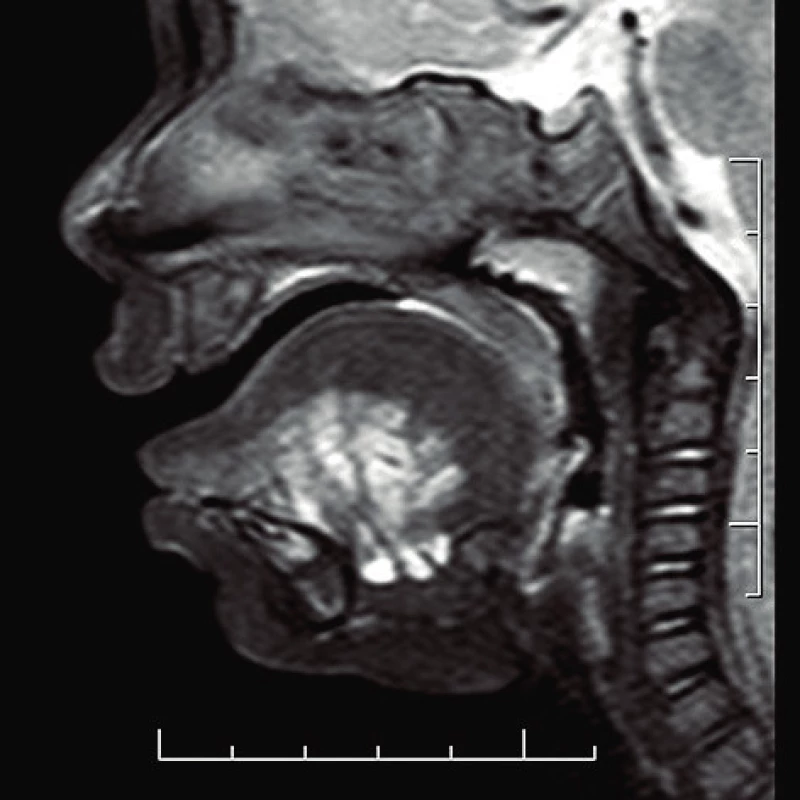
Obr. 3. Lymfatická malformácia laterocervikálnej oblasti krku vřavo - MRI vyšetrenie (T1 váženie). 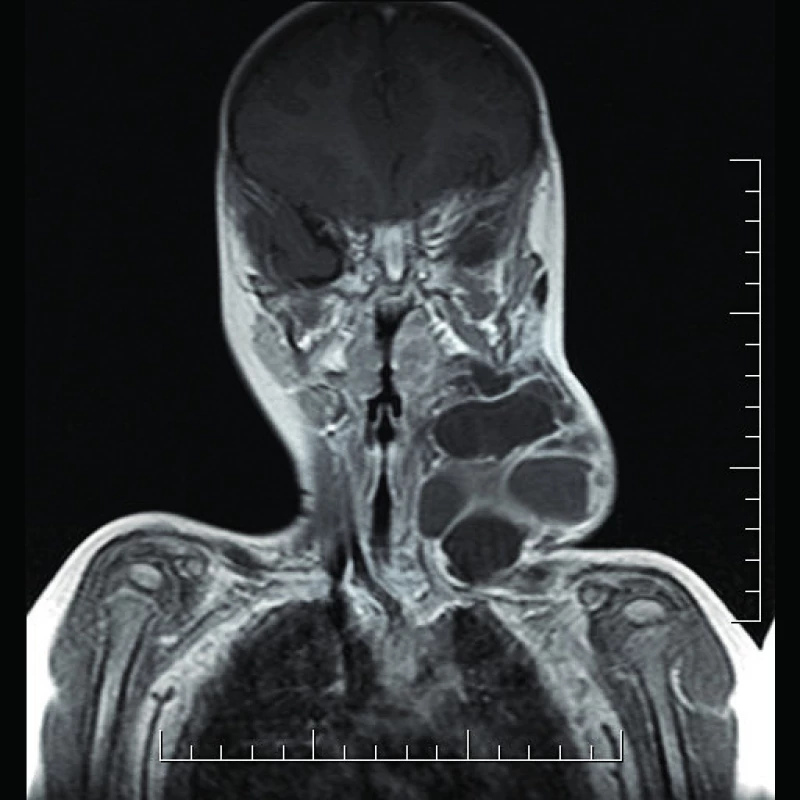
Tab. 3. Staging, stranové uloženia a typ LM v sledovanom súbore. 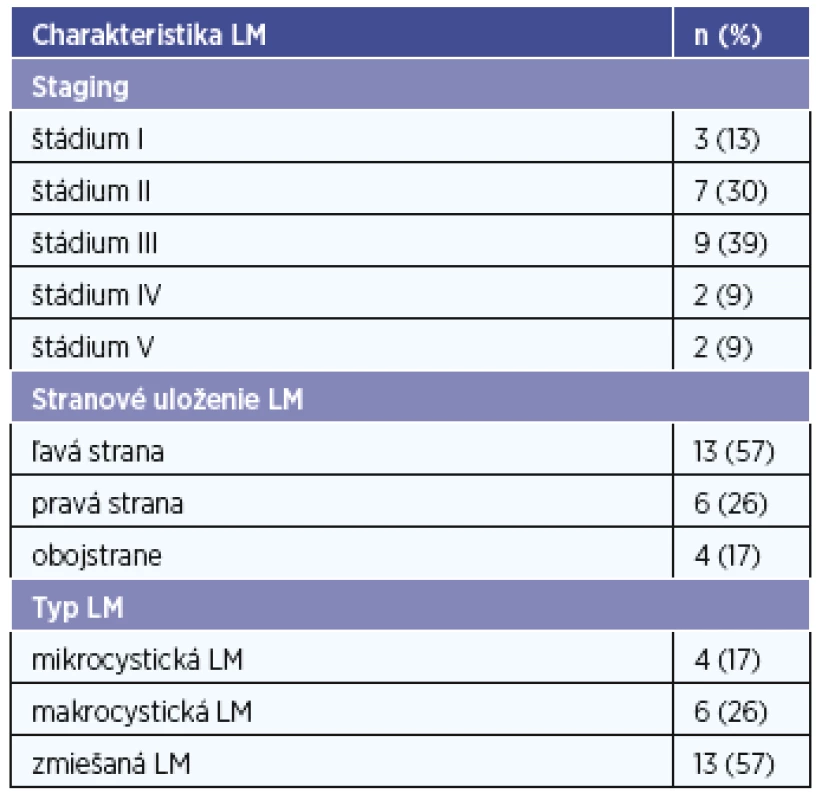
n-počet Najčastejším dôvodom odoslania dieťaťa na ORL vyšetrenie bola rezistencia v oblasti hlavy a krku, a to u 22 pacientov. U 17 pacientov bola lézia asymptomatická, u zvyšných 6 pacientov sme pozorovali v čase zistenia diagnózy nasledovné príznaky, u troch pacientov stridor, u jedného bolesti v oblasti lézie, u jedného recidivujúce zápaly v mieste LM a u jedného ťažkosti s príjmom potravy pre makroglosiu. Infekciu dýchacích orgánov pred objavením rezistencie udali rodičia štyroch pacientov. Infekciu LM sme zaznamenali u štyroch pacientov a u rovnakého počtu pacientov sme pozorovali zakrvácanie do LM.
Liečba LM bola zahájená u pacientov nášho súboru s mediánom 27 mesiacov veku dieťaťa. Liečebné metódy pozostávali z chirurgickej exstirpácie u dvanástich pacientov, sklerotizácie 95% alkoholom u jedného pacienta a kombinácie sklerotizácie a exstirpácie u siedmich pacientov. Observácia bola zvolená u troch pacientov. Zo súboru pacientov, ktorí podstúpili chirurgickú liečbu, bol u 10 vykonaný jeden chirurgický výkon za účelom exstirpácie LM, u dvoch bola exstirpácia vykonaná v dvoch sedeniach. Dvaja pacienti absolvovali prvú exstirpáciu LM v rajóne. Chirurgiu per primam bolo možné realizovať u troch pacientov. U dvoch z nich bola lézia makrocystického charakteru, u jedného zmiešaného, pričom pacienti boli v štádiu I, II a III. Všetky vzorky chirurgicky liečených pacientov odobrané pri exstirpácii lézie boli odoslané na histologické vyšetrenie, kde bola vo všetkých prípadoch potvrdená diagnóza LM. Sklerotizáciu LM 95% etanolom ako monoterapiu podstúpil jeden pacient, a to v dvoch sedeniach.
U 17 pacientov z celkového počtu 20 pacientov, ktorí podstúpili liečbu či už chirurgickú, sklerotizáciu alebo kombináciu oboch metód, bolo po primárnej liečbe prítomné reziduum LM. Najčastejšou pooperačnou komplikáciou bola v súbore pacientov dočasná paréza marginálnej mandibulárnej vetvy tvárového nervu u piatich pacientov, lokálny zápal s febrilitami u troch pacientov, u jedného pacienta hematóm v rane a u jedného periférna paréza tvárového nervu. Medzi dlhodobé funkčné a estetické následky súvisiace s LM, respektíve s liečbou, patrí periférna paréza tvárového nervu v jednom prípade, dysartria a dysfágia u jedného pacienta. Hypertrofickú jazvu, ako následok chirurgického výkonu, majú 4 deti. U 5 pacientov je viditeľná rezistencia v oblasti hlavy a krku na podklade perzistentnej LM.
Jeden pacient zo skupiny pacientov liečených kombináciou exstirpácie LM a sklerotizácie sa ďalšej dispenzarizácie na našom pracovisku nezúčastnil. Výsledok liečby a aktuálny stav pacientov sme hodnotili podľa stupnice navrhnutej Oosthuizenom a kolektívom. Stav u 19 pacientov súboru, ktorí boli liečení chirurgicky, sklerotizáciou alebo kombináciou oboch metód, bol výsledok liečby hodnotený ako výborný u 6 pacientov, ako dobrý u 8 pacientov, ako uspokojivý u 3 pacientov a ako neuspokojivý u 2 pacientov (graf 2). Z 12 pacientov, ktorí boli liečení výlučne chirurgicky, bol stav hodnotený ako výborný u 4 pacientov a ako dobrý u 8 pacientov. Výsledok liečby pacientov liečených kombináciou exstirpácie a sklerotizácie LM je u dvoch pacientov výborný, u troch uspokojivý a u jedného neuspokojivý .
Graf 2. Súčasný stav pacientov v sledovanom súbore po liečbe bez ohľadu na terapeutickú modalitu (chirurgická exstirpácia, skleroterapia, kombinácia oboch modalít). 
DISKUSIA
Analýza súboru pacientov diagnostikovaných, liečených a dispenzarizovaných na Detskej otorinolaryngologickej klinike LF UK a NÚDCH v Bratislave potvrdila niekoľko známych faktov o lymfatických malformáciách hlavy a krku.
V našom súbore sa LM manifestovala do dvoch rokov života u 78 % pacientov, čo koreluje s údajmi uvádzanými inými autormi (2). S rutinným použitím prenatálneho vaginálneho USG vyšetrenia vzrástol počet pacientov s LM diagnostikovanými prenatálne. V literatúre sa uvádza prenatálna detekcia LM pomocou USG až v 60 % prípadov (8). Na základe prenatálne sonograficky diagnostikovanej tumoróznej masy krku, je nevyhnutné ďalšie zobrazenie na určenie rozsahu lézie, resp. určenie rizika postnatálnej obštrukcie dýchacích orgánov. Bouchard s kolektívom vo svojej práci úspešne použili ako zobrazovaciu metódu pre horeuvedené účely MRI (SSH Turbo spin echo sequence) (3). Ak sa vyšetrením suponuje možnosť útlaku dýchacích orgánov, mala by byť naplánovaná EXIT (ex utero intrapartum treatment), respektíve OPPS (operation on placental support) procedúra. Ide u techniku, ktorá spočíva v plánovanom pôrode dieťaťa cisárskym rezom a zabezpečení dýchacích orgánov intubáciou, resp. tracheotómiou na fetálnej cirkulácii a oxygenácii (23). V našom súbore bola LM prenatálne diagnostikovaná u jedného pacienta, a to v 21. gestačnom týždni. Diagnóza a rozsah lézie na krku bol verifikovaný MR vyšetrením v 32. gestačnom týždni. Kontrolné MRI vyšetrenie bolo realizované v 38. gestačnom týždni, deň pred plánovaným pôrodom dieťaťa EXIT technikou. Počas EXIT procedúry bolo dieťa orotracheálne zaintubované.
LM v oblasti hlavy a krku sa najčastejšie vyskytujú v submandibulárnej a laterocervikálnej oblasti, a to až v 80 % (10, 20). Túto skutočnosť sme pozorovali aj v našom súbore, kde u pacientov bola LM najčastejšie lokalizovaná v oblastiach I, II, III a V. V týchto oblastiach sa LM nachádzala až u 74 % pacientov súboru. Väčšina LM pacientov nášho súboru sa manifestovala ako asymptomatická rezistencia v oblasti hlavy a krku, a to u 17 (74 %) pacientov.
Krvácanie do LM, ako aj lokálna infekci, sú častými komplikáciami pacientov s LM. Infekcie sú bežné najmä pri suprahyoidných mikrocystických alebo zmiešaných LM so zasahovaním do mukózy (24). Po lokálnom zápale sú popisované aj prípady zániku LM na princípe autosklerotizácie LM. Táto situácia bola pravdepodobne príčinou zániku LM u jedného pacienta súboru po prekonaní lokálnej infekcie LM. Liečba akútnej infekcie LM spočíva v podaní širokospektrálnej antibiotickej liečby, neraz s potrebou chirurgickej intervencie (20). U všetkých pacientov nášho súboru bola infekcia úspešne zvládnutá antibiotickou liečbou, v dvoch prípadoch intravenóznou, u jedného pacienta v kombinácii s incíziou a drenážou zhnisaných makrocýst LM. U všetkých 4 pacientov s popisovanou infekciou bola LM lokalizovaná suprahyoidne, pričom v dvoch prípadoch išlo o mikrocystickú LM a v dvoch prípadoch mala lézia zmiešaný charakter, čo potvrdzuje pozorovanie o častejšom výskyte tejto komplikácie pri mikrocystických, suprahyoidne uložených LM. Krvácanie do LM, potvrdené zobrazovacím vyšetrením, bolo príčinou akútneho zväčšenia lézie u 4 pacientov. Napriek tomu, že krvácanie do LM v oblasti krku má často za následok sťaženie dýchania a perorálneho príjmu, u všetkých pacientov nášho súboru bolo výsledkom krvácania do LM len pozorovateľné zväčšenie LM bez iných klinických ťažkostí. Krvácanie do LM môže vniknúť spontánne, alebo je následkom traumy. Anamnesticky rodičia nami sledovaných pacientov neudávali úraz, ktorý by predchádzal zväčšeniu lézie.
V snahe určiť prognózu a ďalší možný priebeh u pacientov s LM, sa úsilie klinikov sústredilo na identifikáciu prognostických znakov a vytvorenie klasifikačného systému. Najčastejšie používaným systémom sa stala stupnica vytvorená de Serresom a kolektívom v roku 1995, ktorá je založená na anatomickej lokalizácii LM vo vzťahu k jazylke pozostávajúca z piatich štádií. V práci autori dokazujú lineárne sa zvyšujúci počet komplikácií a horšiu odpoveď na liečbu s narastajúcim štádiom. Túto skutočnosť potvrdil vo svojej retrospektívnej štúdii aj Hamoir s kolektívom (11). V našom súbore boli do štádia I zaradení 3 pacienti, do štádia II 7 pacienti, v štádiu III boli 9 pacienti, v štádiu IV 2 pacienti a v štádiu V 2 pacienti. Výsledky nášho sledovania boli súhlasné s výsledkami de Serresa a Hamoira s kolektívmi s lepším priebehom, menším počtom komplikácií a lepšou odpoveďou na liečbu pri nižších klasifikačných stupňoch. V našej štúdii bol výsledok liečby hodnotený ako neuspokojivý u dvoch pacientov, ktorí boli v štádiu IV a V a naopak, ako vynikajúci bol hodnotený výsledok u 6 pacientov, pričom dvaja boli v štádiu I, dvaja v štádiu II a dvaja v štádiu III.
Manažment pacientov s LM ostáva veľkou výzvou pre otorinolaryngológov a závisí od viacerých faktorov, ako celkového stavu dieťaťa, klinickej prezentácie, veľkosti, typu, anatomického uloženia LM a prípadných komplikácií (4). Vo všeobecnosti je cieľom liečby obnova, resp. zachovanie funkčnej a estetickej integrity pacienta. Medzi najčastejšie používané prístupy v manažmente LM u detí patrí observácia, chirurgická exstirpácia a sklerotizácia. Najnovšie štúdie LM v oblasti hlavy a krku poukazujú na obdobné výsledky pri použití chirurgickej liečby a skleroterapie (2). Konsenzus nie je ani v otázke načasovania, respektíve indikácie k intervencii. Stavy spojené s obštrukciou dýchacích orgánov, dysfágiou či recidivujúcimi infekciami, rozhodovanie o intervencii urýchlia (4). Vo všeobecnosti platí, že bilaterálne suprahyoidné LM, ktoré sú častejšie mikrocystické, bývajú ťažšie liečiteľné a ich liečba je spojená s viacerými komplikáciami v porovnaní s infrahyoidnými (makrocystickými alebo mikrocystickými) LM (7). Mikrocystické lézie často zasahujú ústnu dutinu, jazyk a oblasť hltanu a sú spojené s rekurentným opuchom jazyka, slizničným krvácaním, zhoršenou výslovnosťou a útlakom dýchacích orgánov. Prítomnosť LM v strednej etáži tváre je vzácna a obvykle kompletne mikrocystická. Čím väčšia a rozsiahlejšia je suprahyoidná LM, tým ťažšie je možné predpokladať klinické správanie LM, a tým závažnejšia je dysfunkcia horného dýchacieho a tráviaceho traktu. Riziko infrahyoidnej lézie sa zvyšuje šírením lézie do mediastína (12). Niektorí autori považujú spontánnu regresiu LM za pomerne zriedkavú, avšak v niektorých prácach bola spontánna regresia prítomná až do 16 %. Z tohto dôvodu odporúčajú pri asymptomatickej lézii počiatočnú observáciu do 24 mesiacov (13). Metóda observácie pre možnosť spontánneho zániku u unilokulárnych alebo takmer unilokulárnych lézií, najmä ak sa nachádzajú v laterocervikálnej oblasti, sa stáva stále častejšie využívanou. Avšak lézie s týmito charakteristikami vo väčšine prípadov dobre odpovedajú aj na iné druhy liečby a väčšina centier zaoberajúcich sa liečbou vaskulárnych malformácií využíva pri liečbe makrocystických lézií ako chirurgický prístup tak aj skleroterapiu (2). Tento fakt potvrdzujú aj naše pozorovania, kedy výsledok liečby všetkých pacientov nášho súboru s makrocystickými LM je hodnotený ako vynikajúci. Naopak charakter LM u pacientov, ktorých výsledok liečby hodnotíme ako uspokojivý a neuspokojivý, má charakter mikrocystický, resp. zmiešaný. V našom súbore sme zvolili observáciu u troch pacientov. U všetkých sa jednalo o asymptomatickú léziu. Jeden pacient bol v štádiu I, u neho je t.č. lézia stabilná a hodnotená ako uspokojivý stav. Dvaja pacienti boli v štádiu II, pričom lézie boli po jednom roku sledovania v regresii o 50 % pôvodnej veľkosti a boli dokázateľné len zobrazovacím vyšetrením bez estetického a funkčného deficitu.
Skleroterapia bola dlho považovaná za alternatívu chirurgickej liečby v prípadoch inoperabilných LM. Táto skutočnosť vyplývala aj z obavy pred potenciálnym jazvením okolitých štuktúr pri použití sklerotizantov, ktoré by mohlo chirurgickú liečbu v druhom kroku výrazne komplikovať. Na našom pracovisku sa na skleroterapiu využíva 95% etanol. V literatúre sa pri použití etanolu ako sklerotizantu popisujú nežiaduce účinky, ako útlm dýchania, srdcová arytmia, záchvaty, rabdomyolýza, hypoglykémia a poranenie nervov. Z toho dôvodu sa na mnohých pracoviskách od jeho použitia ustúpilo (22). U pacientov nášho súboru, u ktorých sme vykonali sklerotizáciu 95% alkoholom, či už samostatne alebo v kombinácii s chirurgickou exstirpáciou, nebol zaznamenaný žiaden so závažných nežiaducich účinkov popisovaných v literatúre. V našom súbore sme použili skleroterapiu, ako samostatnú primárnu liečebnú metódu v jednom prípade u pacienta s LM v štádiu II zmiešaného charakteru. Pacient podstúpil dve aplikácie sklerotizantu pod USG kontrolou. Ako sklerotizant bol použití 95% alkohol. Po 4 rokoch od ukončenia liečby je stav pacienta hodnotený ako uspokojivý a po dohovore s rodičmi pacienta je plánovaná chirurgická exstirpácia rezidua LM. Výhodou skleroterapie v porovnaní s chirurgickou liečbou je menšia invazívnosť a neprítomnosť rozsiahlych jaziev. Taktiež riziko poškodenia nervových štruktúr je nižšie, aj keď v literatúre sú popisované ojedinelé prípady neuropatie pre účinok sklerotizantu na perineurium. Najčastejším vedľajším účinkom bývajú febrility trvajúce v priemere 3-5 dní. Výraznejšia lokálna zápalová reakcia bez febrilít sa po skleroterapii objavila len u jedného pacienta nášho súboru. Napriek tomu, že pokroky v intraléziovej skleroterapii makrocystických LM ukázali signifikantnú úspešnosť tejto metódy a v niektorých prípadoch sa redukovala potreba ďalšej terapeutickej intervencie, vidí veľa autorov úlohu sklerotizantov najmä v liečbe reziduí po chirurgickej intervencii a pri neresekovatelných léziách (16).
Exstirpácia bola tradične v liečbe LM metódou voľby. Kompletná exstirpácia lézie dáva vynikajúce výsledky, avšak pre častý intímny kontakt s vitálnymi štruktúrami vo väčšine prípadov nie je možná. Približne v 60 % prípadov je možné vykonať len parciálnu exstirpáciu (5). Rekurencia takto inkompletne resekovanej LM je vysoká, v literatúre sa udáva až v 50 %-100 % prípadov (9). Exstirpáciu LM, ako primárnu liečbu, sme vykonali u 15 pacientov nášho súboru, pričom ako samostatný výkon (bez následnej sklerotizácie) podstúpilo exstirpáciu celkovo 12 pacientov. Dvaja pacienti podstúpili operačný výkon dvakrát s odstupom 9 mesiacov a 2 roky, ostatní 10 pacienti podstúpili len jeden operačný výkon. Chirurgicky per primam sme odstránili LM vcelku u troch pacientov, u ktorých je aktuálny stav hodnotený ako výborný. Aktuálny stav ostatných 9 pacientov je hodnotený ako výborný, pre kompletnú exstirpáciu LM v druhom sedení u jedného pacienta a ako dobrý je hodnotený stav u zvyšných 8 pacientov. Ako uspokojivý a neuspokojivý nebol hodnotený žiaden pacient zo skupiny chirurgicky riešených pacientov.
Kombináciu sklerotizácie a chirurgickej exstirpácie LM sme využili u 7 pacientov, pričom dôvodom využitia oboch prístupov bola neúspešnosť primoterapie, respektíve nemožnosť kompletného odstránenia LM chirurgicky (pacienti v štádiu III, IV a V). Aktuálny stav týchto pacientov je hodnotený ako výborný u dvoch pacientov, uspokojivý u troch pacientov a neuspokojivý u jedného pacienta. Jeden pacient sa dispenzarizácie po liečbe nezúčastnil.
V našej práci sa potvrdil známy fakt, že u väčšiny pacientov nie je LM kompletne odstránená po iniciálnej liečbe, či už chirurgickej alebo sklerotizácii. Na kompletné odstránenie lézie sú často potrebné opakované operačné výkony, alebo kombinácia chirurgickej liečby a aplikácia sklerotizantu (17). Po primárnej liečbe sme pozorovali veľkostnú regresiu LM u 95 % pacientov, pričom u 85 % pacientov sme zaznamenali perzistenciu ochorenia. Taktiež sme pozorovali, že makrocystické LM odpovedajú na liečbu lepšie ako mikrocystické a zmiešané LM, ako aj skutočnosť, že najhoršie výsledky liečby bez ohľadu na výber liečebnej metódy sú pri LM s vyšším klinicko-rádiologickým klasifikačným stupňom podľa de Serresa.
Komplikácie po chirurgickej liečbe bývajú časté aj v rukách skúseného chirurga a uvádzajú sa v 12-33 % prípadov (6). Medzi najčastejšie pooperačné komplikácie patrí seróm, hematóm v pooperačnej rane, poranenie krčnej časti ezofágu, Freyovej syndróm, Hornerov syndróm a poranenie kraniálnych nervov (9, 13). V literatúre sa udáva, že poškodenie kraniálnych nervov sa môže vyskytovať až v tretine prípadov LM riešených chirurgicky, s najčastejšie poškodeným tvárovým nervom (15). V našom súbore bola najčastejšou pooperačnou komplikáciou dočasná paréza marginálnej mandibulárnej vetvy tvárového nervu, a to u 5 pacientov, pričom u všetkých pacientov sa rehabilitáciou stav upravil ad integrum. U jednej pacientky bola po operácii prítomná periférna paréza tvárového nervu. V sledovanom období nebol na našom pracovisku k dispozícii peroperačný monitoring periférnych nervov, ktorým momentálne už naše pracovisko disponuje. Lokálny zápal po operačnom výkone bol prítomný u troch pacientov, pričom bol úspešne zvládnutý intravenóznou antibiotickou liečbou. U jedného pacienta sa vytvoril hematóm v operačnom poli. Medzi trvalé následky chirurgickej liečby pozorované u pacientov nášho súboru patrí periférna paréza tvárového nervu u jednej pacientky a dysartria s dysfágiou u ďalšieho pacienta s LM jazyka. U piatich pacientov je prítomná keloidná jazva po exstirpácii LM. Závažnou pooperačnou komplikáciou u rozsiahlych LM s ponechaným reziduom môže byť strata bielkovín a metabolický rozvrat, ktorý je popisovaný v literatúre. V našom súbore u sledovaných pacientov s ponechaným reziduom k danej komplikácii neprišlo ani v jednom prípade.
V našom súbore boli chirurgicky, sklerotizáciou alebo ich kombináciou liečení 20 pacienti, pričom jeden pacient sa dispenzarizácie po liečbe ďalej nezúčastnil. Stav z ostatných 19 pacientov súboru bol hodnotený ako výborný u 6 pacientov, ako dobrý u 8 pacientov, ako uspokojivý u 3 pacientov a ako neuspokojivý u dvoch pacientov. Stav pacientov v zmysle funkčného a estetického hľadiska sa po liečbe zlepšil u 17 pacientov (89 %). Lerat s kolektívom vyhodnotili pozitívne efekt liečby či už chirurgickou exstirpáciou, resp. sklerotizáciou, v 70 % prípadov (14).
ZÁVER
Otorinolaryngológovia hrajú centrálnu rolu v manažmente pacientov s LM hlavy a krku. Charakteristika LM, staging, ako aj klinický stav pacienta, by mal byť zhodnotený pri primárnom vyšetrení pacienta. Pre určenie prognózy pacienta a plánovanie terapie je nevyhnutný predoperačný staging. Zobrazovacie metódy MRI a CT vyšetrenie s kontrastom väčšinou potvrdí diagnózu LM, určí rozsah a vzťah k okolitým cervikofaciálnym štruktúram, rozlíši medzi makrocystickou a mikrocystickou léziou. MRI vyšetrenie s kontrastom je pri zobrazení LM metódou voľby (20). Všetci pacienti s nálezom LM oblasti krku by mali podstúpiť laryngofibroskopické vyšetrenie na posúdenie lokálneho nálezu pre možné ohrozenie pacienta obštrukciou dýchacích ciest (4). Po tom, ako je LM zaradená do štádia a je známy rozsah lézie, je možné plánovať terapeutický postup. Keďže momentálne neexistuje štandardizovaný terapeutický protokol, výber vhodnej terapeutickej metódy by mal byť individuálny a založený na mnohých faktorech, ako klinické prejavy LM, rýchlosť rastu lézie, typ lézie, rozsah, anatomické uloženie, možnosť vzniku deformity alebo dysfunkcie. Možnosť spontánnej regresie, najmä v prípade makrocystických LM nízkeho stupňa, naznačuje, že observácia môže byť vhodná u detí s asymptomatickou krčnou LM bez ohľadu na veľkosť, najmä ak je lokalizovaná infrahyoidne (13, 19). Pri LM štádia I a II môže byť vo väčšine prípadov zahájená primárna terapia, ktorá je často kuratívna. Pri väčších léziách a najmä léziách štádia IV a V je dôležité plánovanie dlhodobého manažmentu (20). Nádej pre terapiu komplikovaných, rozsiahlych LM dáva preparát Sirolimus (Rapamune). Zdá sa, že inhibítory mTOR budú hrať významnú úlohu v terapii komplikovaných LM, nereagujúcich na konvenčnú terapiu (1).
Adresa ke korespondenci:
MUDr. Martina Majerčíková
Detská ORL klinika LF UK a NÚDCH
Limbova 1
833 40 Bratislava
Slovenská republika
e-mail: majercikova.tina@gmail.com
Zdroje
1. Alemi, S. A., Rosbe, K. W., Chan, D. K., Meyer, K. A.: Airway response to sirolimus therapy for the treatment of complex pediatric lymphatic malformations. Int. J. Pediatr. Otorhinolaryngol., 79, 2015, s. 2466-2469.
2. Balakrishnan, K., Edwards, T. C., Perlina, J. A.: Functional and symptom impacts of pediatric head and neck lymphatic malformations: developing a patient-derived instrument. Otolaryngol. Head Neck Surg., 147, 2012, s. 925-931.
3. Bouchard, S., Johnson, M. P., Flake, A. W., Howell, L. J., Myers, L. B., Adzick, N. S., Crombleholme, T. M.: The EXIT procedure: Experience and outcome in 31 cases. J. Pediatr. Surg., 37, 2002, s. 418-426.
4. Elluru, G. D., Balakrishnan, K., Padua, H. M.: Lymphatic malformations: diagnosis and management. Seminars in Pediatric Surgery, 23, 2014, s.178-185.
5. Burezq, H., Williamb, B, Chitte, S. A.: Management of cystic hygromas: 30-year experience, J. Craniofac. Surg., 17, 2006, s. 815-818.
6. Edwards, P. D., Rahbar, R., Ferrari, N. F., Burrows, P. E., Mulliken, J. B.: Lymphatic malformation of the lingual base and oral floor. Plast. Reconstr. Surg., 115, 2005, s. 1906-1915.
7. Fliegelman, L. J., Friedland, D., Brandwein, M., Rothschild, M.: Lymphatic malformation: Predictive factors for recurrence. Otolaryngol. Head Neck Surg., 123, 2000, s. 706-710.
8. Forrester, M. B., Mer, R. D.: Descriptive epidemiology of cystic hygroma: Hawaii, 1986 to 1999. South Med. J., 97, 2004, s. 631-636.
9. Giguere, C. M., Bauman, N. M., Smith, R. J. H.: New treatment options for lymphangioma in infants and children. Ann. Otol. Rhinol. Laryngol., 111, 2004, s. 1066-1075.
10. Grasso, D. L., Pelizzo, G., Zoccini, E., Schleef, J.: Lymphangiomas of the head and neck in children. Acta Otorhinolaringol. Ital., 28, 2008, s. 17-20.
11. Hamoir, M., Plouin-Gaudon, I., Rombaux, P., Francois, G., Cornu, A. S., Desater, G., Clapuy, P., Debauche, C., Verellen, G., Beguin, C.: Lymphatic malformations of the head and neck: a retrospective review and support for staging. Head Neck, 23, 2001, s. 326-337.
12. Charabi, B., Bratlau, P., Bille, M., Holmelund, M.: Cystic hygroma of the head and neck - a long term follow-up of 44 cases. Acta Otolaryngol. Suppl., 543, 2000, s. 248-250.
13. Kennedy, T. L., Whitaker, M., Pellitteri, P., Wood, W. E.: Cystic hygroma/ lymphangioma: a rational approach of management. Laryngoskope, 111, 2001, s.1929-1937.
14. Lerat, J., Mounayer, C., Scomparin, A., Orsel, S., Bessede, J. P., Aubrz, K.: Head and neck lymphatic malformation and treatment: Clinical study of 23 cases. European Annals of Otorhinolaryngology, Head and Neck diseases, 2016.
15. Mulliken, J. B., Glowacki, J.: Hemangiomas and vascular malformation in infants and children: A classification based on endothelial characteristics. Plast. Reconstr. Surg., 69, 1982, s. 412.
16. Ogita, S., Tsuto, T., Nakanuta, K., Deguchi, E., Tokowa, K., Iwai, N.: OK-432 therapy for lymphangioma in children: why and how does it works? J. Pediatr. Surg., 31, 1996, s. 477-480.
17. Olímpio, H. E., Bustorff-Silva, J., Oliveira-Filho, A. G., Araujo, K. C.: Cross-sectional study comparing different therapeutic modalities for cystic lymphangiomas in children. Clinics (Sao Paulo), 69, 2014, s. 505-508
18. Oosthuizen, J. C., Burns, P., Russell, J. D.: Lymphatic malformations: A proposed management algorithm. Int. J. Pediatr. Otorhinolaryngol., 74, 2010, s. 398-403.
19. Perlina, J. A., Maniglia, C., Magit, A., Sidhu, M., Manning, S. C., Chen, E. Y.: Clinical and radiographic findings in children with spontaneous lymphatic malformation regression. Otolaryngol. Head Neck Surg., 138, 2008, s. 772-777.
20. Perlina, J. A., Manning, S. C., Tempero, R. M., Cunningham, M. J., Edmonds, J. L. Jr, Hoffer, F. A., Egbert, M. A.: Lymphatic malformations: Review of current treatment. Otolaryngo. Head Neck Surg., 142, 2010, s. 795-803.
21. Robbins, K. T., Clayma, G., Levine, P. A., Medina, J., Sessins, R., Shaha, A., Som, P., Wolf, G. T.: Neck dissection classification update. Otolaryngol. Head Neck Surg., 128, 2002, s. 751-758.
22. Schwarz, D., Dušek, L.: Webový portál LF MU pro multimediální podporu výuky klinických a zdravotnických oborů. Multimediální podpora výuky klinických a zdravotnických oborů [online]. 2011 [cit.2016-10-17]. Dostupné na http://portal.med.muni.cz/
23. Skarsgard, E. D., Chitkara, U., Krane, E. J., Riley, E. T., Halámek, L. P., Dedo, H. H.: The OOPS procedure (operation on placental support): In utero airway management of the fetus with prenatally diagnosed tracheal obstruction. J. Pediatr. Surg., 31, 1996, s. 826-828.
24. Yavuzer, R., Latifoglu, O., Ataoglu, Ö., Çenetoglu, S.: Lymphatic malformation or lymphovenous malformation. Plast. Reconstr. Surg., 104, 1999, s. 1579-1580.
25. Zhou, Q., Zheng, J. W., Mai, H. M., Luo, Q. F., Fan, X. D., Su, L. X., Wang, Y. A., Qin, Z. P.: Treatment guidelines of lymphatic malformations of the head and neck. Oral Oncol., 47, 2011, s.1105-1109.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek Poděkování recenzentůmČlánek Brněnské implantační centrum: výsledky léčby jednostranné kochleární implantace u dospělých pacientůČlánek Brněnské implantační centrum: analýza komplikací kochleárních implantací u dospělých pacientůČlánek Nádorové mikroprostředíČlánek Asymetrická porucha sluchuČlánek Česká ORL akademie 2018
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2019 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- Cholesteatom za celistvým bubínkem u dětí – retrospektivní studie
- Brněnské implantační centrum: výsledky léčby jednostranné kochleární implantace u dospělých pacientů
- Brněnské implantační centrum: analýza komplikací kochleárních implantací u dospělých pacientů
- Poděkování recenzentům
- Stridor kongenitálního původu
- Descendentní nekrotizující mediastinitida
- Lymfatické malformácie hlavy a krku u detí- výsledky 10-ročného sledovania
- Nádorové mikroprostředí
- Asymetrická porucha sluchu
- Významné životní jubileum prof. MUDr. Jana Betky, DrSc., FCMA
- Otorinolaryngológia a jej organizácia v Európe - vývoj a súčasná situácia
- Česká ORL akademie 2018
- XXIV. Beskydský ORL den „První pomoc“
- Zpráva za studijního pobytu, Klinika otorinolaryngologie v Krakově
- Přehled akcí pořádaných v Lékařském domě v měsíci dubnu 2019
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Stridor kongenitálního původu
- Asymetrická porucha sluchu
- Cholesteatom za celistvým bubínkem u dětí – retrospektivní studie
- Nádorové mikroprostředí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



