-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Post mortem vyšetření případů náhlé srdeční smrti. Česká zkušenost a možnost zapojení patologů do multidisciplinárního procesu
Post-mortem examination of cases of sudden cardiac death. The Czech experience and the possibility of involving pathologists in a multidisciplinary process
Sudden cardiac death (SCD) in individuals younger than 40 years has a heritable cause in a significant subset of cases. Identification of SCD, postmortem genetic analysis along with the cardiological screening in first degree relatives represents an important tool for the primary prevention of cardiac arrest in victim´s relatives and requires multicentric and multidisciplinary collaboration.
Given that post-mortem examination is also recommended for individuals dying several hours to days after cardiac arrest, the role of autopsy performing specialists is one of the key ones in identifying the possible hereditary cause of sudden cardiac death.
Genetic stratification and identification of a certain hereditary cause of sudden death is generally achieved in about 20 % of cases, however, in families with a positive history of sudden death or heart failure and / or malignant arrhythmias, genetic testing is successful in up to half of the families. In the Czech Republic, a grant project succeeded in establishing multidisciplinary and multicentre cooperation. The results of the first Czech pilot study in the period from 2016 to 2021 correspond to the results of international studies and underlines the interest of relatives and the benefits for their health. The construction of an effective cardiogenetic network for the detection and diagnosis of cases of sudden cardiac death in the Czech Republic is still ongoing and the involvement of pathologist performing the autopsy would be of great benefit in this kind of diagnostics
Keywords:
prevention – genetic analysis – sudden cardiac death – inherited cardiovascular diseases –family cascade screening
Autoři: Alice Krebsová 1*; Štěpánka Pohlová Kučerová 2*
Působiště autorů: za tým spoluřešitelů grantového projektu Ministerstva zdravotnictví ČR s reg. č. NV18-02-00237. *; Centrum dědičných kardiovaskulárních onemocnění, Klinika kardiologie, IKEM, Praha 1; Ústav soudního lékařství LF UK a FN Hradec Králové 2
Vyšlo v časopise: Čes.-slov. Patol., 59, 2023, No. 4, p. 184-189
Kategorie: Původní práce
Souhrn
Náhlá srdeční smrt (SCD) u jedinců mladších 40 let je ve významném procentu způsobena dědičným kardiovaskulárním onemocněním. Identifikace těchto případů, provedení post mortem genetického vyšetření a kardiologické screeningové vyšetření přímých příbuzných je prvním krokem k primární prevenci srdeční zástavy u pozůstalých a vyžaduje multidisciplinární a multicentrickou spolupráci.
S ohledem na to, že post mortem vyšetření je doporučováno i u jedinců umírajících v odstupu více hodin až dní po srdeční zástavě, je role pitvajících lékařů – patologů jednou ze zásadních v rozeznání možné dědičné příčiny úmrtí.
Nalezení jisté dědičné příčiny náhlého úmrtí se podaří obecně u asi 20 % případů, nicméně v rodinách s pozitivní anamnézou náhlé smrti či srdečního selhání a/nebo maligních arytmií je úspěšnost genetického vyšetření až v polovině rodin. V České republice se v rámci grantového projektu podařilo ustanovit multidisciplinární a multicentrickou spolupráci. Výsledky první české pilotní studie v období od 2016 do 2021 odpovídají výstupům mezinárodních studií a podtrhují zájem příbuzných a přínosy pro jejich zdraví. Budování efektivní kardiogenetické sítě pro záchyt a diagnostiku případů náhlé srdeční smrti v ČR stále probíhá a zapojení lékařů oboru patologie by bylo velkým přínosem k záchytu těchto případů
Klíčová slova:
prevence – genetická analýza – náhlá srdeční smrt – dědičná kardiovaskulární onemocnění – kaskádový rodinný screening
Náhlá smrt (SD – sudden death) je definována jako neočekávané úmrtí z přirozených příčin, které nastává do jedné hodiny od začátku příznaků u doposud zdravého jedince, případně u jedince, jehož onemocnění nebylo natolik závažné, aby se očekávalo jeho úmrtí, nebo byl naposledy viděn zdráv před méně jak 24 hodinami, pokud se jedná o úmrtí bez svědků (1,2).
Náhlé úmrtí je ve většině případů způsobeno onemocněním srdce a označováno jako náhlá srdeční smrt (SCD – sudden cardiac death). Na rozdíl od vyšších věkových skupin, kde jako podklad dominují aterosklerotické změny věnčitých tepen, jsou za většinu případů SCD u jedinců mladších 40 let zodpovědná dědičná kardiovaskulární onemocnění typu kardiomyopatií, arytmických syndromů a dědičných aortopatií (2,3,4).
S ohledem na skutečnost, že vloha pro většinu dědičných kardiovaskulárních onemocnění se dědí autozomálně dominantně, to jest s pravděpodobností 50 % bez závislosti na pohlaví, existuje u prvostupňových příbuzných významné riziko rozvoje identického onemocnění s rizikem srdeční zástavy (obr. 1).
Obr. 1. 
Dědičná kardiovaskulární onemocnění: kardiomyopatie, arytmické syndromy (kanálopatie) a aortopatie a jejich dědičnost. Většina dědičných kardiovaskulárních onemocnění se dědí autozomálně dominantně, kdy je přenos vlohy nezávislý na pohlaví a přímí příbuzní mají 50 % pravděpodobnost nosičství dané vlohy. Existující nejednotnost a variabilita v definici SD a SCD společně s nejednotným systémem autoptické praxe ve světě se projevuje v absenci přesných epidemiologických dat, která by reflektovala incidenci obou jednotek (5). S jistotou však incidence SCD stoupá s věkem, v korelaci se stoupající incidencí ischemické choroby srdeční. U osob ve věku 60 let se pohybuje kolem 2 : 1000/rok až 200 : 1000/rok. Oproti tomu ve věku < 35 let incidence SCD osciluje kolem 1 : 100 000/rok (6,7) .
Provedení post mortem genetického vyšetření spolu s kardiologickým screeningovým vyšetřením prvostupňových příbuzných doporučují evropská doporučení pro léčbu komorových arytmií (8). Zásadní je odběr krve nebo jiného biologického materiálu vhodného pro molekulárně genetické vyšetření a také odpovídající komunikace s pozůstalými. Rozsah jejich kardiologického screeningového vyšetření byl nedávno definován v dokumentu světové organizace pro poruchy srdečního rytmu (APHRS/HRS) a přizpůsobuje se především post mortem pitevním diagnózám zemřelého přímého příbuzného (4). Jeho součástí jsou osobní i rodinná anamnéza, klidové i námahové EKG a echokardiografie.
Existují doporučené pitevní postupy vytvořené v rámci evropské asociace pro kardiovaskulární patologii (AECVP – Association for European Cardiovascular Pathology), jejichž cílem je standardizovat pitevní postup a diagnostiku vč. spektra doplňujících laboratorních vyšetření u SCD (2,9). Současně jsou v ČR dostupné a platné doporučené postupy České společnosti soudního lékařství a soudní toxikologie pro případy náhlé srdeční smrti mladých jedinců do 40 let věku.
Dle výsledků pitvy a na podkladě zjištěných makroskopických a mikroskopických nálezů jsou mezinárodně definovány kategorie typů SCD ve smyslu kardiomyopatie, náhlá arytmická smrt (SADS – sudden arhythmic death syndrome) a náhlá nevyjasněná smrt u jedinců starších, nebo mladších 1 roku (SUDS – sudden unexplained death syndrome, nebo SUDI – sudden unexpected deaths in infancy –). Odděleně je zmiňováno náhlé úmrtí epileptika (SUDEP – sudden unexpected death in epilepsy), kdy epilepsie může být nesprávně stanovenou diagnózou pro bezvědomí provázející setrvalé komorové arytmie, případně některé epilepsie mohou představovat formy současně mozkových i srdečních kanálopatií (4,8,10) (tab. 1).
Doporučené postupy AECVP vymezují spektrum případů, u kterých by mělo být provedeno post mortem genetické vyšetření, někdy nazývané jako tzv. molekulární pitva, s cílem přesného určení příčiny SCD a s tím související možnosti primární prevence srdeční zástavy u příbuzných (2,4,8) (tab. 2). Na základě AECVP doporučení by měl být uvedený diagnostický postup aplikován i u případů náhlé srdeční zástavy s úspěšnou resuscitací a oddáleným úmrtím pacienta během hospitalizace (2). Interval mezi srdeční zástavou a smrtí se přitom může pohybovat od několika hodin až po několik dnů, výjimečně týdnů.
Post mortem genetické vyšetření u zemřelého jedince by mělo být následováno, nebo za ideálních podmínek současně doprovázeno klinicko-genetickou konzultací a kardiologickým screeningovým vyšetřením prvostupňových příbuzných (2,11,12). Vyšetření by mělo být provedeno u všech případu SUDS/SADS u jedinců mladších 50 let, dále v případě zjištěné kardiomyopatie, vč. podezření na ni, v případě akutní neaterosklerotické disekce velké cévy bez věkového omezení, v případech SUDEP bez věkového omezení a v případech náhlého úmrtí pro akutní infarkt myokardu u mužů mladších 40 let a žen mladších 50 let pro pravděpodobnou familiární hypercholesterolemii (FH) (tab.2) (13).
Tabulka č. 1. Definice pojmů a nálezů v případě náhlého úmrtí – upraveno podle (4,8).
KATEGORIE PITEVNÍCH NÁLEZŮ
DEFINICE
SCD – sudden cardiac death (náhlá srdeční smrt)
Smrt nastala během hodiny od počátku obtíží v případě přítomnosti svědků a smrt beze svědků během 24 hodin od posledního kontaktu a svědectví
o životě osoby.
SADS – sudden arrhytmic death syndrome (náhlá arytmická smrt), synonymní s výrazem: „autopsy negative sudden unexplained death“
Nevyjasněná příčina úmrtí u jedince staršího 1 roku s negativním patologickým a toxikologickým nálezem.
SUDS – sudden unexplained death syndrome (náhlá nevysvětlená smrt u jedinců starších 1 roku)
Nevyjasněná příčina úmrtí u jedince staršího 1 roku, kdy jsou přítomny nespecifické strukturální změny srdce nesplňující kritéria pro jistou kardiomyopatii nebo náhlou arytmickou smrt, nebo pitva nebyla provedena.
SUDI – sudden unexpected death in infancy (náhlé úmrtí dítěte mladšího 1 roku), synonymní s pojmem SUID (sudden unexplained infant death)
Nevyjasněná příčina úmrtí u jedince mladšího 1 roku, kdy jsou přítomny nespecifické strukturální změny srdce nesplňující kritéria pro jistou kardiomyopatii nebo náhlou arytmickou smrt, nebo pitva nebyla provedena.
SUDEP – sudden unexpected death in epilepsy (náhlá nevysvětlitelná smrt u jedince s preexistující epilepsií)
Náhlé úmrtí u osoby se známou epilepsií v předchorobí, bez známek traumatu, s negativním patologickým a toxikologickým nálezem post mortem.
SIDS – sudden infant death syndrome (syndrom náhlého úmrtí kojence)
Náhlé úmrtí jedince mladšího 1 roku, nevyjasněná příčina úmrtí s negativním patologickým a toxikologickým nálezem.
Tabulka č. 2. Post mortem diagnózy vhodné k indikaci post mortem genetického vyšetření – upraveno dle (2).
DOPORUČENÉ DIAGNOSTICKÉ KATEGORIE PRO INDIKACI POST MORTEM GENETICKÉHO VYŠETŘENÍ
OMEZENÍ/UPŘESNĚNÍ
SADS – sudden arrhytmic death syndrome (žádné strukturální změny srdce, včetně histologie)
Jedinci mladší 50 let (možnou příčinou je porucha převodního systému srdce, tedy dědičný arytmický syndrom)
SUDS – sudden unexplained death syndrome (přítomny nespecifické strukturální změny srdce nesplňující kritéria pro jistou kardiomyopatii)
Jedinci mladší 50 let (možná počínající kardiomyopatie nebo i arytmický syndrom)
Kardiomyopatie (HCM, DCM, ACM, LVNC)
Bez věkového omezení
Předčasná ateroskleróza věnčitých tepen/akutní infarkt myokardu
Muži mladší 40 let, ženy mladší 50 let (pravděpodobná přítomnost familiární hypercholesterolemie)
Disekce aorty (vyjma případů disekce u pokročilé aterosklerózy ve vyšším věku)
Bez věkového omezení – typicky zmírají kolem 50. roku života (pravděpodobný dědičný aortální syndrom, např. Marfanův syndrom)
SUDEP – sudden unexpected death in epilepsy
Bez věkového omezení
SIDS – sudden infant death syndrome
Děti mladší 1 roku
SUDI – sudden unexpected death in infancy (náhlé úmrtí dítěte mladšího 1 roku)
Děti mladší 1 roku
Obr. 2. 
Multidisciplinární řešení případů náhlé srdeční smrti. Pitva by měla být vždy provedena dle doporučení AECVP také u pacientů resuscitovaných a přežívajících po srdeční zástavě, kteří umírají na nevratné poškození mozku v intervalu několika hodin až dní ve zdravotnickém zařízení. S ohledem na indikace pitev dle aktuálně platného Zákona o zdravotních službách mohou být tito pacienti indikováni k patologicko-anatomické pitvě na ústavy a oddělení patologie. Avšak vzhledem ke skutečnosti, že by tyto případy dle mezinárodních doporučení měly být klasifikovány jako náhlá úmrtí, je možné v těchto případech indikovat (obvykle po dohodě s konkrétním pracovištěm) i zdravotní pitvu na ústavu či oddělení soudního lékařství, která disponují zavedenými doporučenými postupy pro tato úmrtí, vč. metodiky týkající se indikace genetické analýzy a komunikace s pozůstalými. I přes výše uvedené stále platí, že indikace pitvy je vždy zodpovědností prohlížejícího lékaře, kterým je ve zdravotnickém zařízení obvykle lékař ošetřující.
Stanovení diagnózy náhlé srdeční smrti a zjištění jejich možných dědičných příčin představuje multidisciplinární i multicentrický proces, do kterého jsou zapojeni soudní lékaři, patologové, lékaři urgentní medicíny, kliničtí genetici, molekulární genetici, kardiologové dětští i dospělí a v neposlední řadě psycholog, event. neurolog, lipidolog, praktický lékař a další odbornosti dle individuálních potřeb případu (8,12) (obr. 2). V odborné literatuře je jednotně doporučeno zakládat multidisciplinární týmy k řešení případů náhlé srdeční smrti a vyšetření prvostupňových příbuzných (4,12)].
Dle publikovaných studií se daří genetickou analýzou prokázat jistou dědičnou příčinu onemocnění v průměru u 20 % případů náhlého srdeční smrti s/bez strukturálního nálezu na srdci (3,14,15). V případě vyšetření rodin, kde je jasně pozitivní rodinná anamnéza jiného náhlého úmrtí, srdečního selhání a/nebo maligních arytmií, je genetické vyšetření mnohem úspěšnější a genetická stratifikace včetně možné individualizace péče o rodinné příslušníky v riziku se zdaří až v polovině případů (3). Post mortem vyšetření případů předčasného infarktu myokardu při ateroskleróze dle platných doporučení navíc přispívá k záchytu rodin s familiární hyperlipidemií a přispívá tak jednoznačně k prevenci závažných důsledků těchto onemocnění již od novorozeneckého věku (13).
STRUČNÉ VÝSTUPY Z GRANTOVÉHO PROJEKTU ŘEŠENÍ PŘÍPADŮ NÁHLÉHO ÚMRTÍ V ČR
V České republice se v rámci řešení grantového projektu ministerstva zdravotnictví reg. č. NV18-02-00237 (Diagnostika příčin náhlé srdeční smrti u lidí ve věku 0-35 let pomocí molekulárně-
-genetických metod – pilotní studie) a následně i po jeho ukončení úspěšně buduje multicentrický a multidisciplinární tým pro řešení případů náhlé srdeční smrti. Cílem tohoto projektu bylo v rámci uvedeného grantového projektu identifikovat reprezentativní soubor případů SCD. Následně na základě zájmu příbuzných a po získání informovaného souhlasu osob blízkých zemřelému zjistit molekulární příčiny SCD a zhodnotit výstupy a dopady tohoto vyšetření na péči o prvostupňové příbuzné s cílem primární prevence život ohrožujících poruch srdečního rytmu. Díky intenzivní přednáškové činnosti a propagaci tématu se do projektu postupně zapojila většina odpovídajících pracovišť ve fakultních nemocnicích v ČR. Molekulárně genetická diagnostika se prováděla především centrálně v laboratoři Ústavu biologie a lékařské genetiky FN Motol.
Kromě případů náhlé kardiální smrti rozeznaných a odeslaných pitvajícími lékaři, byly v rámci projektu řešeny další případy, na které byli kardiogenetici upozorněni příbuznými, kteří si možnost post mortem vyšetření a jejich vlastní screeningové vyšetření sami vyhledali, nebo jim toto vyšetření bylo doporučeno ošetřujícím lékařem, nejčastěji kardiologem. Některé rodiny postižené syndromem náhlého úmrtí kojence byly doporučeny k vyšetření přes specializovanou ambulanci v Thomayerově nemocnici (www.ftn.cz/ambulance-pro-rizikove-deti-a-sids/).
V rámci časového intervalu studie (2016–2021) bylo řešeno celkem 133 případů náhle zemřelých osob. Zásady odběru materiálu pro genetickou analýzu na jednotkách intenzivní péče nebo soudnělékařských pracovištích či patologii při podezření na SCD a následný postup je popsán v Tabulce 3. S genetickým vyšetřením zemřelého a kardiologickým screeningovým vyšetřením vyslovila naprostá většina pozůstalých souhlas (120/133, 92,8 %). Po vyloučení dalších případů z důvodu absence zjevné dědičné příčiny úmrtí se komplexní post mortem vyšetření provádělo u 115 (34 žen a 81 mužů) zemřelých a jejich příbuzných z celkem 110 rodin. Průměrný věk zemřelých byl 31,8 let, při vyjmutí kategorie SIDS a SUDI dosáhl průměrný věk zemřelých 34,2 let.
Molekulárně genetické vyšetření prokázalo jistou molekulární příčinu, a tedy určilo přesnou diagnózu, u 19,8 % případů SCD. V rodinách s pozitivní anamnézou byla úspěšnost až v 32,6 %. Nejčastěji nalezené příčinné varianty byly v genech, jejichž změny způsobují dědičné kardiomyopatie s rizikem maligních arytmií jako je gen pro titin (TTN) a filamin C (FLNC). Jako další příčiny náhlého úmrtí byly identifikovány změny v genech zodpovědných za katecholaminergní komorovou tachykardii (RYR2) a dědičné arytmické syndromy (KCNH2, KCNQ1, SCN5A) (obr. 3).
Tabulka č. 3. Zásady odběru materiálu pro genetickou analýzu na jednotkách intenzivní péče nebo soudně lékařských pracovištích/patologie.
ZÁSADY ODBĚRU BIOLOGICKÉHO MATERIÁLU PRO GENETICKOU ANALÝZU
KDY ODEBÍRAT?
Dle indikačních dg. kategorií (viz Tab. 2).
CO ODEBÍRAT?
Tkáň bohatá na lymfocyty (slezina, játra, uzliny) o velikosti 2 cm3, nebo periferní krev v EDTA.
JAK UCHOVÁVAT?
Nativní tkáň zamrazit na -80°C / -20°C / v roztoku RNA Later v +8 °C.
KAM DOPRAVIT?
Dle dohody s lokálními koordinátory, nebo genetická laboratoř (Mgr. Pavel Votýpka, ÚBLG FN Motol, V úvalu 84/1, 150 06 Praha 5, pavel.votypka@fnmotol.cz, petra.peldova@fnmotol.cz), uzel 6, 4. patro
KDY DOPRAVIT?
Co nejdříve, jak je to možné.
KOHO INFORMOVAT?
Koordinátor lokálního multidisciplinárního týmu a/nebo: scd@ikem.cz
DOPROVODNÝ MATERIÁL PRO KLINICKÉHO KARDIOGENETIKA
Podepsaný informovaný souhlas pozůstalých a/ nebo telefonní/elektronický kontakt na příbuzné, pitevní protokol, soudně lékařská diagnóza, histologický nález na myokardu.
KDY LIKVIDOVAT MATERIÁL V PŘÍPADĚ NEVYUŽITÍ?
Nejdříve za 3 měsíce (ideálně uchovávat delší dobu dle kapacitních možností pracoviště).
Obr. 3. 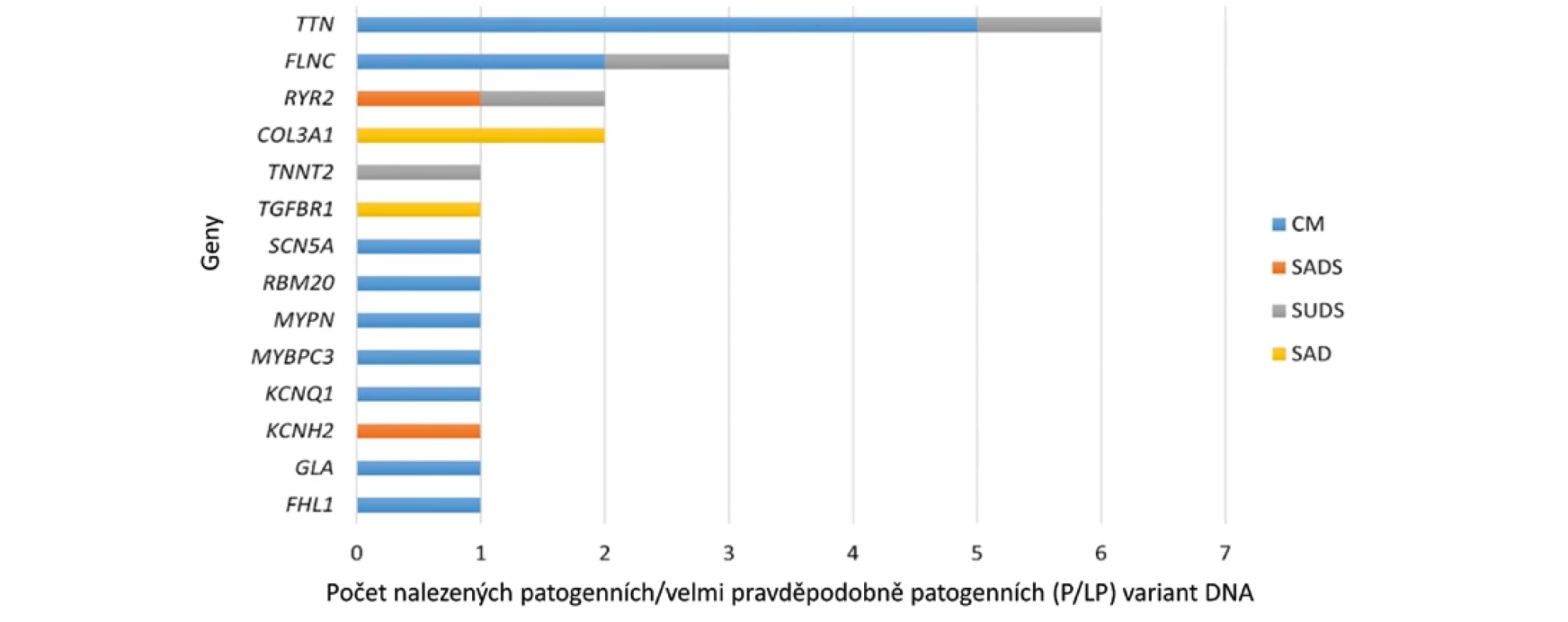
Identifikované molekulární příčiny v genech (CM – cardiomyopathy – kardiomyopatie, SAD – sudden aortic dissection – náhlá disekce aorty, SUDS – sudden unexplained death syndrome – náhlá nevysvětlená smrt u jedinců starších 1 roku, SADS – sudden arrhythmic death syndrome – náhlá arytmická smrt). Byl nalezen i případ Fabryho onemocnění jako střádavé sfingolipidózy (gen GLA), kdy pro prvostupňové příbuzné je možnost enzymové substituční terapie (16).
Kardiologické screeningové vyšetření proběhlo u 328 přímých příbuzných dle platných mezinárodních doporučení. Z těchto příbuzných jsme riziko pro onemocnění s nabídkou individualizované péče určili ve 26,2 %, čímž jme přispěli k primární prevenci závažných poruch srdečního rytmu u často mladých, ekonomicky aktivních jedinců. V některých obzvláště závažných případech s vysokou penetrancí v rodině, se postižené rodiny rozhodují o primární prevenci onemocnění u potomků formou asistované reprodukce a preimplantační diagnostiky. Tím mohou zamezit dalšímu šíření tohoto konkrétního onemocnění do budoucích generací.
V rámci grantového projektu byly vytvořeny letáčky se základní informací a návodem postupu v případě podezření na SCD pro lékaře ale i pozůstalé, které jsou dostupné na našich webových stránkách spolu s dalšími informace pro pozůstalé i odborníky (IKEM Náhlá srdeční smrt (nahleumrti.cz)).
ZÁVĚR A VÝHLED DO BUDOUCNA
Post mortem genetická analýza při náhlé srdeční smrti představuje důležitý diagnostický nástroj pro primární prevenci srdeční zástavy u příbuzných obětí a vyžaduje multicentrickou a multidisciplinární spolupráci.
Klíčovou roli pro rozeznání případů potenciálně dědičné příčiny srdeční zástavy hrají pitvající soudní lékaři a v případě oddáleného úmrtí pacientů resuscitovaných a přežívajících po srdeční zástavě především patologové.
Pro zlepšení komunikace mezi jednotlivými profesemi navrhujeme dle obecných doporučení evropských kardiologických, patologických a genetických společností (2,8,12) sestavení lokálních multidisciplinárních týmů (MDT), které se pravidelně schází (existující MDT jsou uvedeny v IKEM Náhlá srdeční smrt (nahleumrti.cz)). Tyto týmy se potom mohou setkávat na národní úrovni, vyměňovat si zkušenosti a sdílet data v rámci pravidelných národních kongresů jednotlivých odborných společností. Molekulárně genetická analýza by měla být nicméně sjednocena do jednoho, maximálně dvou specializovaných center.
Výsledky našeho grantového projektu a budování lokálních multidisciplinárních týmů objektivně významně pomáhají zlepšit primární prevenci náhlého úmrtí u mladých jedinců a jsou důležitým podkladem pro možnost právního i finančního ukotvení post mortem genetické diagnostiky v ČR.
SEZNAM POUŽITÝCH ZKRATEK
AECVP – Association of European Cardiovascular Pathology – evropská asociace pro kardiovaskulární patologiiACM – arrythmogenic cardiomyopathy – arytmogenní kardiomyopatieCM – cardiomyopathy – kardiomyopatieDCM – dilated cardiomyopathy – dilatovaná kardiomyopatieDNA – deoxyribonukleová kyselinaFH – familiární hypercholesterolemieHCM – hypertrophic cardiomyopathy – hypertrofická kardiomyopatieLVNC – left ventricular non-compaction – non kompaktní kardiomyopatieMDT – multidisciplinární týmSAD – sudden aortic dissection – náhlá disekce aortySADS – sudden arrhythmic death syndrome – náhlá arytmická smrt bez strukturálních změn a toxikologického nálezu u jedinců starších 1 rokuSCD – sudden cardiac death – náhlá srdeční smrtSIDS – sudden infant death syndrome – syndrom náhlého úmrtí kojenceSUDEP – sudden unexpected death in epilepsy – náhlá nevysvětlitelná smrt u jedince s preexistující epilepsiíSUDI – sudden unexplained death in infancy – náhlá nevysvětlená smrt u jedinců mladších 1 rokuSUDS – sudden unexplained death syndrome – náhlá nevysvětlená smrt u jedinců starších 1 rokuPODĚKOVÁNÍ
Podpořeno grantovým projektem Ministerstva zdravotnictví ČR NV18-02-00237 Diagnostika příčin náhlé srdeční smrti u lidí ve věku 0-35 let pomocí molekulárně genetických metod – pilotní studie.
PROHLÁŠENÍ
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
Adresa pre korešpondenciu:
MUDr. Alice Krebsová, Ph.D.
Centrum dědičných kardiovaskulárních onemocnění Klinika Kardiologie IKEM
Vídeňská 1958/9, 140 21, Praha 4
tel: +420607180778
e-mail: alice.krebsova@ikem.cz
Zdroje
- Goldstein S. The necessity of a uniform definition of sudden coronary death: witnessed death within 1 hour of the onset of acute symptoms. Americal Heart Journal 1982; 103(1): 156-159.
- Basso C, Aguilera B, Banner J, et al. Guidelines for autopsy investigation of sudden cardiac death: 2017 update from the Association for European Cardiovascular Pathology. Virchows Archiv 2017; 471(6): 691-705.
- Raju H, Parsons S, Thompson TN, et al. Insights into sudden cardiac death: exploring the potential relevance of non-diagnostic autopsy findings. European Heart Journal 2019; 40(10): 831-838.
- Stiles MK, Wilde AAM, Abrams DJ, et al. 2020 APHRS/HRS expert consensus statement on the investigation of decedents with sudden unexplained death and patients with sudden cardiac arrest, and of their families. Heart Rhythm 2021; 18(1): e1-e50.
- Kong MH, Fonarow GC, Peterson ED, et al. Systematic review of the incidence of sudden cardiac death in the United States. Journal of the American College of Cardiology 2011; 57(7): 794-801.
- Myerburg RJ, Junttila MJ. Sudden cardiac death caused by coronary heart disease. Circulation 2012; 125(8): 1043-1052.
- Myerburg RJ, Kessler KM, Castellanos A. Sudden cardiac death: Structure, function, and time-dependence of risk. Circulation 1992; 85(1 Suppl): I2-10.
- Priori SG, Blomström-Lundqvist C, Mazzanti A, et al. 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death: The Task Force for the Management of Patients with Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death of the European Society of Cardiology (ESC) Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC). Europace 2015; 17(11): 1601-1687.
- Brinkmann B. Harmonisation of medico-legal autopsy rules. International Journal of Legal Medicine 1999; 113(1): 1-14.
- Basso C, Burke M, Fornes P, et al. Guidelines for autopsy investigation of sudden cardiac death. Virchows Archiv 2008; 452(1): 11-18.
- Stiles MK, Wilde AAM, Abrams DJ, et al. 2020 APHRS/HRS expert consensus statement on the investigation of decedents with sudden unexplained death and patients with sudden cardiac arrest, and of their families. Journal of Arrhythmia 2021; 37(3): 481-534.
- Fellmann F, van El CG, Charron P, et al. European recommendations integrating genetic testing into multidisciplinary management of sudden cardiac death. European Journal of Human Genetics 2019; 27(12): 1763-1773.
- Santos RD, Gidding SS, Hegele RA, et al. Defining severe familial hypercholesterolaemia and the implications for clinical management: a consensus statement from the International Atherosclerosis Society Severe Familial Hypercholesterolemia Panel. The Lancet Diabetes and Endocrinology 2016; 4(10): 850-861.
- Lahrouchi N, Raju H, Lodder EM, et al. Utility of Post-Mortem Genetic Testing in Cases of Sudden Arrhythmic Death Syndrome. Journal of the American College of Cardiology 2017; 69(17): 2134-2145.
- Lahrouchi N, Raju H, Lodder EM, et al. The yield of postmortem genetic testing in sudden death cases with structural findings at autopsy. European Journal of Human Genetics 2020; 28(1): 17-22.
- Wanner C, Arad M, Baron R, et al. European expert consensus statement on therapeutic goals in Fabry disease. Molecular Genetics and Metabolism 2018; 124(3): 189-203.
Štítky
Patologie Soudní lékařství Toxikologie
Článek vyšel v časopiseČesko-slovenská patologie

2023 Číslo 4-
Všechny články tohoto čísla
- Lymfom, či nelymfom, toť otázka
- … od svých vrstevníků jsem se lišil při řezání žížal žiletkou - oni příčně, já podélně …
- MONITOR aneb nemělo by vám uniknout, že
- Úloha průtokové cytometrie v diagnostice hematologických a imunologických onemocnění u dětí
- Imunofenotypizační vyšetření punktátů kostní dřeně v diagnostice hematoonkologických onemocnění
- Role průtokové cytometrie při vyšetřování vzorků lymfatických uzlin a extranodálních tkání
- Kompozitní folikulární lymfom a in situ mantle cell neoplázie lymfatické uzliny: identifikace na základě vyšetření průtokovou cytometrií
- Post mortem vyšetření případů náhlé srdeční smrti. Česká zkušenost a možnost zapojení patologů do multidisciplinárního procesu
- Nízkotučná varianta vřetenobuněčného lipomu: kazuistika
- Česko-slovenská patologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Imunofenotypizační vyšetření punktátů kostní dřeně v diagnostice hematoonkologických onemocnění
- Role průtokové cytometrie při vyšetřování vzorků lymfatických uzlin a extranodálních tkání
- Nízkotučná varianta vřetenobuněčného lipomu: kazuistika
- Úloha průtokové cytometrie v diagnostice hematologických a imunologických onemocnění u dětí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



