-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Intoxikácia Amanita phalloides – stále aktuálny problém?
Is Amanita phalloides poisoning still a problem?
Mushroom poisoning is one of the most common acute events. From an epidemiological viewpoint, accidental fungal poisoning occurs frequently in the Slovak Republic, especially during the main growing season of mushrooms in the summer and autumn. Intoxication is divided into several stages with typical symptoms. Several types of syndromes develop according to the type of fungus, the mycotoxins it contains, and the symptoms. These include gastroenterodyspeptic, muscarinic, psilocybin (psychotropic), mycoathropin-neurotoxic, gyromitrin-hepatotoxic, phaloid-hepatorenal, antabus, and orelanin-nephrotoxic syndromes. The fungus should be correctly identified in cases of mushroom poisoning. However, this is not possible in most cases for several reasons. The patient or doctor often lacks sufficient knowledge or theoretical and practical experience of recognizing mushroom species. Clinical pharmacologists and toxicologists can identify mushrooms based on their microscopic and macroscopic characteristics. The type of mushroom is unknown in 95% cases of mushroom poisoning. Amanita phalloides is one of the most poisonous mushrooms and is the cause of the majority of human deaths due to mushroom poisoning worldwide. The liver is the main target organ of toxicity, but other organs, especially the kidneys, are also affected. Intoxication symptoms usually appear after a latent period and may include gastrointestinal disorders followed by jaundice, seizures, and coma, culminating in death. Therapy consists of supportive measures, gastric decontamination, drug therapy, and ultimately liver transplantation if the clinical condition worsens. If necessary, the National Toxic Information Centre in Bratislava or other centers in neighboring countries can be contacted. We present a case report of Amanita phalloides poisoning, diagnostic methods, treatment options, and a review of the literature.
Key words:
Amanita phalloides – amanitin – dyspepsy – hepatic enzymesThe authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.
Submitted: 14. 12. 2017
Accepted: 30. 1. 2018
Autoři: F. Nehaj 1; J. Krivuš 2; Mi. Mokáň 1; M. Kubašková 2; J. Sokol 3; P. Galajda 1; F. Kovář 1; M. Péč 4; Ma. Mokáň 1
Působiště autorů: I. Interná klinika JLF UK a UN Martin 1; Radiologická klinika JLF UK a UN Martin 2; Klinika hematológie a transfuziológie, Národné centrum hemostázy a trombózy JLF UK a UN Martin 3; JLF UK v Martine 4
Vyšlo v časopise: Gastroent Hepatol 2018; 72(3): 257-259
Kategorie: Klinická a experimentální gastroenterologie: kazuistika
doi: https://doi.org/10.14735/amgh2018csgh.info05Souhrn
Otrava hubami patrí k relatívne častým akútnym príhodám. Z epidemiologického hľadiska sa na území Slovenskej republiky vyskytujú najčastejšie náhodné otravy hubami. Počas roka je to najmä v období leta a jesene, kedy majú hríby najväčšie vegetačné obdobie. Priebeh otravy hubami sa delí do niekoľkých fáz. Každá z týchto fáz má typické príznaky. V závislosti od príznakov, typu požitej huby a typu mykotoxínov, ktoré obsahuje, rozlišujeme jednotlivé syndrómy. Patrí tu gastroenterodyspeptický, muskarínový, psilocybínový (psychotrópny), mykoatropínový-neurotoxický, gyromitrinový-hepatotoxický, faloidný-hepatorenálny, antabusový alebo orelanínový-nefrotoxický syndróm. Nevyhnutné je správne identifikovať druh požitej huby. Avšak v praxi sa stretávame s faktom, že vo všeobecnosti u väčšiny otráv spôsobených hubami nie je možné identifikovať druh huby, a to z niekoľkých dôvodov. Vo väčšine prípadov pacient ani lekár nemá dostatočné vedomosti, teoretické a praktické skúsenosti v rozpoznávaní druhov húb. Huby je možné identifikovať klinickým farmakológom a toxikológom na základe ich mikro-a makroskopických charakteristík a identifikácie prítomnosti toxínov vo vzorkách. Až v 95 % prípadov otráv hubami nie je identifikovaný druh konzumovanej huby. Muchotrávka zelená patrí k najjedovatejším hubám. Otrava muchotrávkou zelenou je príčinou väčšiny smrteľných prípadov otráv hubami u ľudí vo svete. Pečeň je cieľovým orgánom toxického účinku muchotrávky, ale postihnuté sú aj iné orgány, a to najmä obličky. Príznaky intoxikácie sa zvyčajne vyskytnú po latentnom období. Patria k nim gastrointestinálne symptómy, neskôr sa objaví žltačka, záchvaty, kóma, ktorá vyvrcholí smrťou pacienta. Liečba pozostáva z podporných opatrení, dekontaminácie žalúdka a farmakoterapie. V prípade zhoršenia klinického stavu je potrebné zvážiť aj transplantáciu pečene. V prípade potreby je možné kontaktovať Národné toxikologické informačné centrum v Bratislave, prípadne iné centrá v okolitých členských štátoch. V našej kazuistike popisujeme prípad otravy muchotrávkou zelenou – Amanita phalloides, diagnostický proces, liečbu a prehľad literatúry.
Kľúčové slová:
muchotrávka zelená – amanitín – dyspepsia – hepatálne enzýmyÚvod
Z taxonomického hľadiska muchotrávka zelená (Amanita phalloides) patrí do veľkého, morfologicky aj ekologicky rôznorodého taxónu nazývaného bazídiové huby alebo bazídiomycéty. Patrí do rodu Amanita, ktorý má široké zastúpenie v Európe. Amanita phalloides a aj iné druhy húb, ako muchotrávka biela, alebo hodvábnica veľká, obsahujú amatoxíny. Tieto toxíny sú vysoko toxické. Patria medzi termostabilné peptidy, ktoré inhibujú proteosyntézu, pretože interferujú s RNA-polymerázou. V dôsledku pôsobenia amatoxínov dochádza k odumretiu hepatocytov, buniek gastrointestinálneho traktu, srdca a obličiek. V sére sa objaví za 24–48 hod. Vylučuje sa močom a stolicou [1]. Muchotrávka zelená je huba vysoká asi 15 cm s priemerom klobúčika približne 15 cm. Jej farba vyplýva už z názvu, ale môže byť aj žltá alebo zelenohnedá. Jej pošva je typicky tenká, v hornej časti sa nachádza biely prstenec. Má biele lupene a biele spóry. Vyskytuje sa najmä v listnatých lesoch. K otrave dôjde najmä v dôsledku zámeny za bedľu vysokú, prípadne pečiarku záhradnú. Amanita phalloides patrí k najnebezpečnejším hubám v Európe a Severnej Amerike, mortalita predstavuje 22–40 %.
Kazuistika
Pacient, 57 rokov, bez závažného predchorobia bol prijatý na metabolickú jednotku intenzívnej starostlivosti pre dyspeptické ťažkosti ako suspektná otrava neznámymi hubami. V osobnej anamnéze bol údaj o prekonaní hepatitídy typu A. Anamnesticky jedol spolu s kamarátmi vyprážané bedle a hubový perkelt na smotane. Kamaráti však údajné bedle nejedli. Približne po 15 hod začali opakovane redšie stolice, neskôr až vodnaté, zelenej farby, opakovaný vomitus a difúzne mierne kŕčovité bolesti brucha. V laboratórnom obraze bola prítomná významná elevácia hepatálnych enzýmov. Biochemické, hematologické a iné laboratórne parametre sú uvedené v tab. 1. Vzhľadom na biochemickú aktivitu bola doplnená ultrasonografia heparu. Pečeň bola nezväčšená s primeranou echogenitou.
Tab. 1. Vývoj laboratórnych parametrov v čase.
Tab. 1. Changes in the lab tests over time.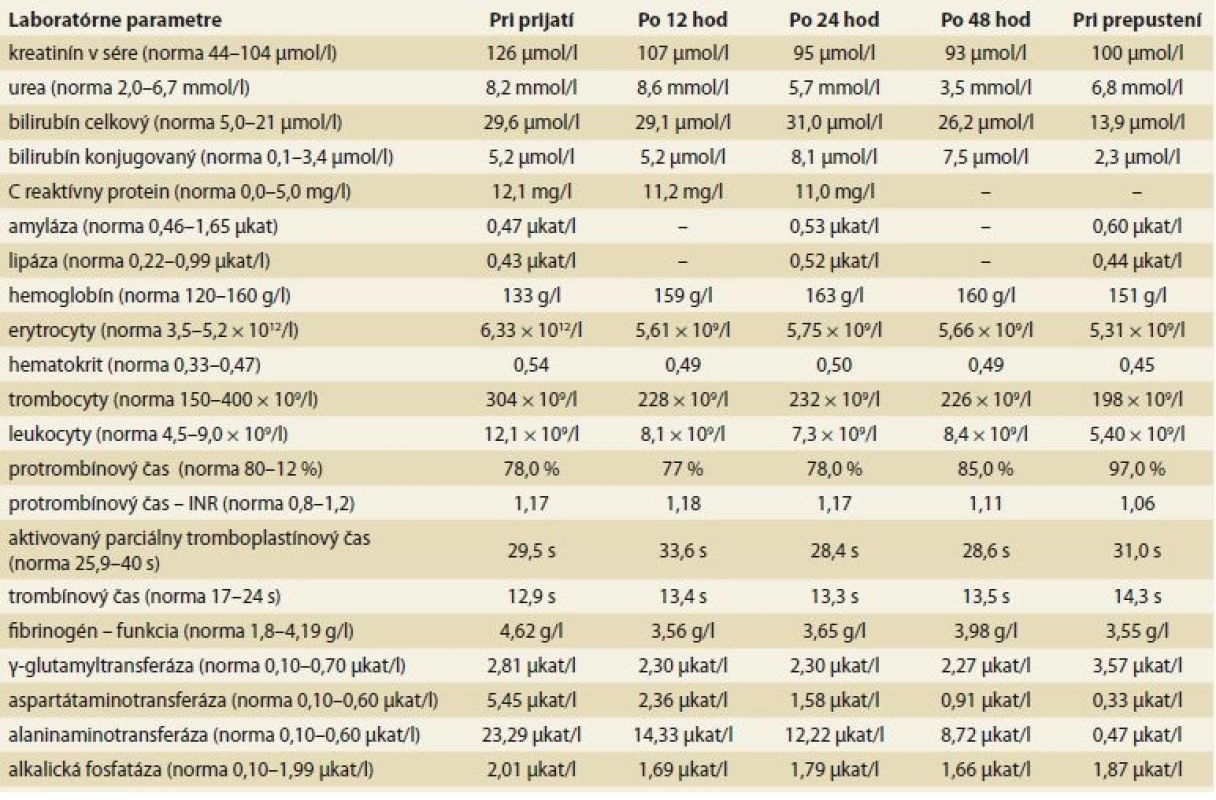
Následne bolo telefonicky konzultované centrum pre intoxikácie v Bratislave s podozrením na otravu Amanitou phalloides. Boli odobraté vzorky krvi a moču na vyšetrenie prítomnosti amanitínu, ktoré boli pozitívne. Preto bola zahájená liečba podľa štandardizovaného protokolu, a to vyťaženou infúznou terapiou, carbo adsorbens v dávke 1 g/kg à 6 hod, hepatoprotektívami silymarínom v dávke 20 mg/kg pacienta rozdelených do 4 dávok za 24 hod, symptomatická liečba a vysoká klyzma s laktulózou. Výplach žalúdka pre výrazný časový posun od konzumácie muchotrávky zelenej nebol realizovaný. Do liečby bol nasadený G-penicilín v dávke 95 000 000 IU (vzhľadom na hmotnosť pacienta) rozdelený do 4 dávok, ktorý sa striedal s hepatoprotektívami, pridané boli tiež inhibítory protónovej pumpy.
Na liečbe došlo k postupnému poklesu hepatálnych parametrov a stabilizácii klinického stavu. Bolo realizované kontrolné ultrasonografické vyšetrenie abdomenu s nálezom hyperechogénneho dobre ohraničeného ložiska v ľavom laloku pečene – v.s. hemangióm. Pečeň bola bez veľkostnej progresie, bez zmeny štruktúry a echogenity, prítomný bol sludge v žlčníku. Následne bol pacient demitovaný.
Diskusia
Amanita phalloides obsahuje falotoxíny, medzi ktoré zaraďujeme faloidín, faloín, falisin a amatoxíny α-, β-, γ-amanitín, amanín. Z toxikologického hľadiska sú významnejšie amatoxíny, pretože falotoxíny sa odbúravajú v tráviacom trakte pôsobením žalúdočnej kyseliny alebo sa do krvi vôbec nevstrebávajú. Amatoxíny sa rýchlo absorbujú z tráviaceho traktu. Falotoxíny interferujú s F-aktínom, ktorý tvorí kostru aktínového myofilamentu vo forme dvojzávitnice. Ovplyvňuje tiež cytoskelet. Výsledkom je perforácia bunkovej membrány. Amatoxíny ireverzibiline blokujú RNA polymerázu II, v dôsledku čoho dochádza ku poškodeniu sliznice čreva, parenchýmu pečene a proximálnych tubulov obličiek. Tieto toxíny sú termostabilné a u človeka sa pomerne rýchlo a dobre vstrebávajú z gastrointestinálneho traktu. Približne o 120 min je amatoxín detekovateľný v moči a v 80 % je vylučovaný práve močom. Vylučujú sa aj do žlče, čím dochádza k enterohepatálnej recirkulácii. V plazme sú detekovateľné maximálne 36 hod. Letálna dávka predstavuje už 0,1 mg/kg hmotnosti. Jedna plodnica obsahuje 5–8 mg amanitínu. Klinický obraz predstavuje päť fáz [1–4]: I. štádium je štádium latencie, teda bezpríznakové, v rozmedzí 8–12 hod. Následne dochádza k prejavom intoxikácie, ako nevoľnosť, vracanie, hnačky, bolesti brucha, bolesť hlavy a celková slabosť, ktoré patria do gastroenteritického štádia. Toto štádium je nasledované štádiom druhej latencie, pre ktoré je typické zdanlivo falošné uzdravenie. V klinickom obraze potom dochádza k štádiu porúch orgánov v rámci II. manifestného štádia, ktoré začína približne na 3.–5. deň po požití muchotrávky. K príznakom patria symptómy zo strany poškodenia pečene a jej zlyhávania ako hepatocelulárny ikterus, krvácanie, kŕče a poruchy vedomia. Pri priaznivom priebehu nasleduje štádium rekonvalescencie [1,5]. V diagnostike sa využíva aj mikroskopické mykologické vyšetrenie z obsahu gastrointestinálneho traktu alebo zvyškov húb, ak sú k dispozícii. Amatoxín môžeme dokázať z moču a krvi.
V terapii sa uplatňuje výplach žalúdka. Musí byť realizovaný do 6 hod. V prípade neprítomnosti hnačiek je možné aplikovanie laxatív, forsírovaná diuréza po 18 hod, opakovane sa realizuje klyzma. Podáva sa tiež Carbo adsorbens v dávke 1 g/kg hmotnosti à 4 hod po dobu aspoň 48 hod. G-penicilín sa podáva v dávke 500 000–1 000 000 jednotiek/kg/denne v infúziách po dobu 3–5 dní. Indikovaný je silibinín. Môže sa podávať aj legalon v dávke 5 mg/kg (niektoré zdroje uvádzajú 20 mg/kg) v 2hodinovej infúzii 4× denne, až do odznenia prejavov intoxikácie, minimálne však 3 dni. Samozrejmosťou je aplikácia symptomatickej a podpornej liečby. Hemodialýza, hemoperfúzia má zmysel počas prvých 48 hod a jej význam sa uplatňuje najmä pri chronickej renálnej insuficiencii. V prípade zlyhania pečene samozrejme treba včas rozhodnúť o jej transplantácii [2,3,6].
Záver
Otrava muchotrávkou zelenou, Amanita phalloides, je akútny stav, pri ktorom treba vyhľadať lekársku pomoc. Neliečená príhoda môže do týždňa viesť k cirkulačnému zlyhaniu, zlyhaniu pečene, obličiek alebo septickému šoku. Pre túto otravu je typických päť fáz, sprevádzaných typickými symptómami. Hospitalizácia, rozpoznanie a identifikácia typu požitej huby a adekvátna liečba sú nevyhnutné. Diagnostika sa opiera o kvalitne odobratú anamnézu zameranú na časové údaje ohľadom konzumácie húb, o čo najdetailnejší opis požitej huby, priebeh a časový vývoj symptómov.
Táto práca bola podporená grantami VEGA 1/0187/17.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 14. 12. 2017
Přijato: 30. 1. 2018
MUDr. Juraj Sokol, PhD.
Klinika hematológie a transfuziológie JLF UK a UN Martin
Kollárova 2 036 59 Martin
Zdroje
2. Jaeger A, Jehl F, Flesch F et al. Kinetics of amatoxins in human poisoning: therapeutic implications. J Toxicol Clin Toxicol 1993; 31 (1): 63–80.
3. Enjalbert F, Rapior S, Nouguier-Soulé J et al. Treatment of amatoxin poisoning: 20-year retrospective analysis. J Toxicol Clin Toxicol 2002; 40 (6): 715–757.
4. Kantola T, Kantola T, Koivusalo AM et al. Early molecular adsorbents recirculating system treatment of Amanita mushroom poisoning. Ther Apher Dial 2009; 13 (5): 399–403. doi: 10.1111/j.1744-9987.2009.00758.x.
5. Karlson-Stiber C, Persson H. Cytotoxic fungi – an overview. Toxicon 2003; 42 (4): 339–349.
6. Magdalan J, Ostrowska A, Piotrowska A et al. Benzylpenicillin, acetylcysteine and silibinin as antidotes in human hepatocytes intoxicated with alpha-amanitin. Exp Toxicol Pathol 2010; 62 (4): 367–373. doi: 10.1016/j.etp.2009.05.003
Štítky
Dětská gastroenterologie Gastroenterologie a hepatologie Chirurgie všeobecná
Článek Digestivní endoskopieČlánek Videoprezentace
Článek vyšel v časopiseGastroenterologie a hepatologie
Nejčtenější tento týden
2018 Číslo 3- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- Editorial šéfredaktora časopisu
- Digestivní endoskopie
- Jaká byla příčina vzniku obrovského žaludečního vředu?
- Srovnání endoskopické slizniční resekce a endoskopické submukózní disekce při léčbě plochých neoplastických lézí konečníku
- Cholangiopankreatoskopie – doporučený postup České gastroenterologické společnosti ČLS JEP
- Endoskopická transmurální resekce v léčbě lokálních reziduálních neoplazií tlustého střeva – analýza souboru 19 pacientů
- Případ maligního melanomu metastazujícího do pankreatu
- Úspěšná léčba krvácení z aortoezofageální píštěle metalickým samoexpandibilním stentem
- Migrace samoexpandibilního metalického stentu do drénované pseudocysty po endoskopické pseudocystogastrostomii a jeho endoskopická extrakce
- Adenóm Brunnerových žliaz – zriedkavá príčina krvácania z gastrointestinálneho traktu
- 40. české a slovenské endoskopické dny 19. endoskopický den IKEM - Postery
- Videoprezentace
- Příspěvek k problematice hepatorenálního poškození a selhání
- Naše zkušenosti s léčbou masivního krvácení u Crohnovy nemoci pomocí anti-TNF terapie
- Intoxikácia Amanita phalloides – stále aktuálny problém?
- Tumorózní atrioezofageální píštěl jako neobvyklý zdroj sepse
- Nový člen redakční rady časopisu
- 40th Czech and Slovak Endoscopic Days 19th Endoscopic Day IKEM
- Výběr z mezinárodních časopisů
- Správná odpověď na kvíz NSA-gastropatie
- Kreditovaný autodidaktický test: digestivní endoskopie
- Vistaprep – standard přípravy střeva před koloskopickým vyšetřením
- Gastroenterologie a hepatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vistaprep – standard přípravy střeva před koloskopickým vyšetřením
- Tumorózní atrioezofageální píštěl jako neobvyklý zdroj sepse
- Intoxikácia Amanita phalloides – stále aktuálny problém?
- Naše zkušenosti s léčbou masivního krvácení u Crohnovy nemoci pomocí anti-TNF terapie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



