-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prognostické faktory výsledku léčby komunitní purulentní meningitidy dospělých
Prognostic factors of community-acquired purulent meningitis outcome in adults
Objective:
To assess the clinical outcome of acute bacterial meningitis in adults and to identify predictors of unfavourable outcome.Design:
Prospective longitudinal observational study.Setting:
Department of infectious diseases, university hospital.Materials and methods:
The study included patients of ≥ 16 years of age treated for community-acquired bacterial meningitis. Medical history and clinical laboratory data were recorded. Clinical outcome was classified using the Glasgow Outcome Scale (GOS 1–5) and dichotomized to favourable (GOS 5) and unfavourable (GOS 1–4) outcomes. The significance of the prognostic factors was statistically analyzed by univariate and multivariate analysis.Results:
Between 1997 and 2006, 279 adults (122 women, 157 men) with median age of 51 years were admitted for community-acquired acute bacterial meningitis. Predisposing conditions (a primary focus or disrupted dural barrier) and comorbidities were recorded in 42% and 38% of patients, respectively. Time from symptoms onset to antibiotic treatment start was ≤ 48 hours in 82% of patients. Fifty-five patients (20%) died and 63 (23%) had neurological sequelae. Multivariate analysis revealed these independent predictors of unfavourable outcome: a medical comorbidity, time to treatment > 48 hours, coma, hypotension, high CSF protein, low glucose ratio, and non-meningococcal aetiology.Conclusion:
The results document the significant case fatality ratio and sequelae rates of acute bacterial meningitis in adults. Among the identified prognostic factors, only time to treatment can be influenced. Early clinical suspicion in a patient with corresponding symptoms should lead to immediate diagnostic testing and start of treatment. This approach is likely to increase the chances of a favourable outcome.Keywords:
acute bacterial meningitis – clinical outcome – case fatality ratio – prognostic factors
Autoři: Džupová Olga 1; Rozsypal Hanuš 2; Beneš Jiří 1
Působiště autorů: Klinika infekčních nemocí 3. LF UK a FN Na Bulovce, Praha 1; III. klinika infekčních a tropických nemocí 1. LF UK, Praha 2
Vyšlo v časopise: Anest. intenziv. Med., 20, 2009, č. 6, s. 317-323
Kategorie: Intenzivní medicína - Původní práce
Souhrn
Cíl studie:
Zjistit výsledky léčby purulentní meningitidy u dospělých pacientů a najít prognostické ukazatele léčebného výsledku.Typ studie:
Prospektivní longitudinální observační studie.Typ pracoviště:
Klinika infekčních nemocí fakultní nemocnice.Materiál a metoda:
Do studie byli zařazeni pacienti ve věku ≥ 16 let léčení pro komunitní purulentní meningitidu. Byla sledována základní anamnestická, klinická a laboratorní data. Klinický výsledek léčby byl klasifikován pomocí Glasgow Outcome Scale skóre (GOS 1–5) a kategorizován na příznivý (GOS 5) a nepříznivý (GOS 1–4). Význam potenciálních prognostických faktorů byl vyhodnocen statistickou univariantní a multivariantní analýzou.Výsledky:
V období 1997–2006 bylo hospitalizováno 279 dospělých pacientů (122 žen, 157 mužů) s komunitní purulentní meningitidou ve věku 16–85 let s mediánem 51 let. Predisponující onemocnění (bakteriální fokus nebo porušenou durální bariéru) mělo 42 % pacientů a interní onemocnění 38 % pacientů. Délka trvání příznaků do zahájení antibiotické léčby nepřesáhla 48 hodin u 82 % pacientů. Zemřelo 55 pacientů (20 %) a 63 pacienti (23 %) měli neurologické následky. Multivariantní analýzou metodou logistické regrese byly zjištěny následující nezávislé prediktory nepříznivého výsledku léčby: interní komorbidita, interval příznaky-léčba > 48 hodin, porucha vědomí, hypotenze, vysoká proteinorachie, nízký glukózový poměr likvor-sérum a jiná než meningokoková etiologie.Závěr:
Výsledky studie prokázaly významnou letalitu i frekvenci následků purulentní meningitidy u dospělých pacientů. Ze zjištěných prognostických faktorů lze ovlivnit pouze interval mezi začátkem příznaků a zahájením léčby. Zahrnutí této diagnózy do iniciální diferenciálně diagnostické rozvahy u pacienta s odpovídajícími příznaky by mělo vést k bezodkladné diagnostice a zahájení léčby. Tento postup zvyšuje šanci na příznivý léčebný výsledek.Klíčová slova:
purulentní meningitida – klinický výsledek léčby – letalita – prognostické faktoryÚvod
Nepřiměřeně vysoká a v posledních desetiletích stacionární letalita i frekvence trvalých následků purulentní meningitidy je důvodem k provádění studií, které se zaměřují na výzkum její patofyziologie, zdokonalení laboratorní diagnostiky, výzkum účinnosti adjuvantní protizánětlivé léčby a identifikaci prognostických faktorů klinického výsledku.
Jedním ze dvou hlavních cílů dlouhodobé studie pacientů s purulentní meningitidou provedené na Klinikách infekčních nemocí Fakultní nemocnice Na Bulovce v Praze bylo zjistit výsledky léčby purulentní meningitidy – letalitu a frekvenci následků – a najít ukazatele, které by mohly mít prognostický význam pro klinický výsledek. Vlastní pozorování jsme porovnali s výsledky publikovanými ve světové literatuře.
Materiál a metoda
Longitudinální prospektivní observační studie probíhala v letech 1997–2006. Kritéria pro zařazení pacientů do studie byla následující: věk ≥ 16 let, klinický obraz akutní meningitidy (akutní začátek bolesti hlavy, zvracení, porucha vědomí, pozitivní meningeální příznaky) a nález purulentní zánětlivé formule v likvoru, to znamená splnění alespoň dvou ze tří kritérií:
- pleiocytóza > 500 leukocytů v 1 mm3s převahou polymorfonukleárů;
- koncentrace bílkoviny > 1 g/l;
- poměr koncentrace glukózy v likvoru a séru <0,5.
Stanovení koncentrace laktátu v likvoru bylo rutinně dostupné až od roku 2004, a proto tato hodnota nebyla použita jako diagnostické kritérium. Věková hranice 16 let je akceptovaná ve většině zahraničních studií akutní bakteriální meningitidy dospělých. Do studie prognostických faktorů jsme zahrnuli pouze pacienty s komunitní meningitidou, která vznikla mimo nemocnici, nejdříve jeden měsíc po ukončení předchozí hospitalizace.
U pacientů byla zaznamenána anamnestická, klinická a laboratorní data. Anamnestická data zahrnovala věk, pohlaví, predisponující onemocnění, interní komorbiditu a interval od začátku příznaků meningitidy do zahájení léčby. Klinickými daty byly objektivní příznaky přítomné v prvních 24 hodinách (porucha vědomí, celkový stav) nebo 48 hodinách po přijetí (křeče, hypotenze, respirační insuficience). Laboratorní data jsou hodnoty zjištěné v likvoru odebraném při vstupní diagnostické lumbální punkci (počet leukocytů, koncentrace bílkoviny a glukózový poměr, tj. poměr koncentrace glukózy v likvoru a v séru) a etiologické agens. Sledované ukazatele byly rutinní součástí zdravotnické dokumentace pacientů.
Predisponujícím onemocněním bylo buď primární zánětlivé bakteriální ložisko (v oblasti hlavy nebo jinde v těle), nebo porušená durální bariéra. Za interní komorbiditu jsme považovali arteriosklerózu nebo ischemickou chorobu srdeční, diabetes mellitus léčený perorálními antidiabetiky nebo inzulinem, malignitu mimo stadium remise, alkoholismus s již přítomnou jaterní přestavbou, chronické onemocnění ledvin s insuficiencí a známou imunodeficienci, tj. protinádorovou chemoterapii, chronickou kortikoterapii, stav po splenektomii nebo HIV infekci.
Jako příznaky meningitidy jsme zaznamenali bolest hlavy, zvracení, poruchu vědomí, vznik parézy nebo křeče. Čas začátku příznaků byl popsán buď samotným pacientem, nebo příbuznými, nebo lékařem prvního kontaktu. Interval příznaky-léčba byl spočítán jako čas od začátku příznaků do začátku antibiotické léčby meningitidy. Pro účely analýzy byl kategorizován na interval ≤ 48 hodin a > 48 hodin.
Porucha vědomí byla hodnocena pomocí Glasgow Coma Scale (GCS) skóre, celkový stav pomocí Acute Physiology and Chronic Health Evaluation II (APACHE II) skóre. Hypotenze byla definovaná jako střední arteriální tlak < 60 mm Hg u pacientů do 50 let a < 65 mm Hg u pacientů nad 50 let.
Pacienti byli léčeni standardně antibiotiky, kortikosteroidy a postupy intenzivní péče včetně podpory vitálních funkcí. Iniciálním antibiotikem podaným empiricky byl ve většině případů cefotaxim nebo ceftriaxon, při podezření na listeriovou etiologii v kombinaci s ampicilinem.
Klinickým výsledkem bylo úmrtí nebo přežití pacienta a neurologické následky u pacientů, kteří onemocnění přežili. Ke všem úmrtím došlo ještě v průběhu hospitalizace. Propuštění pacienti byli dále ambulantně sledováni do normalizace stavu nebo stabilizace případného trvalého následku. Následky byly hodnoceny za 6 měsíců po dimisi. Výsledek byl klasifikován pomocí Glasgow Outcome Scale (GOS) skóre: 1 – úmrtí, 2 – vegetativní stav, 3 – těžké neurologické následky (neschopen samostatně žít, schopen vyhovět pokynům), 4 – středně těžké následky (schopen samostatně žít, neschopen návratu do práce nebo školy), 5 – lehké nebo žádné následky [1]. Pro statistickou analýzu jsme kategorizovali výsledek na příznivý (GOS 5) a nepříznivý (GOS 1–4).
Ukazatele byly hodnoceny ve vztahu k nepříznivému klinickému výsledku pomocí univariantní analýzy. Pro univariantní analýzu kvalitativních dat byla použita analýza kontingenční tabulky chí-kvadrát-testem a v případě malých počtů Fisherův faktoriálový test. Pro analýzu vztahu dvou kvantitativních veličin byl použit Spearmanův koeficient monotónní korelace. Pro porovnání kvantitativní veličiny mezi dvěma skupinami byl použit Wilcoxonův test. Z faktorů, které se ukázaly jako statisticky významné, byly multivariantní analýzou vyhodnoceny nezávislé prediktory nepříznivého výsledku. Pro multivariantní analýzu vlivu více faktorů na kategoriální hodnocení stavu pacienta byla použita logistická regrese. Jako ukazatel vazby kategoriální veličiny byl použit odds ratio (OR). Statistické testy byly vypočteny na 5% hladině významnosti. Výsledky jsou prezentovány s 95% intervaly spolehlivosti. Výpočty byly provedeny pomocí statistického programu SPSS for win v. 15.
Počet chybějících dat byl nízký, pouze u 9 pacientů přeložených na naši kliniku z jiného zdravotnického zařízení nebyl znám interval příznaky-léčba a u 4 pacientů vstupní likvorové ukazatele. Při analýze proměnných obsahujících chybějící data nebyli pacienti s chybějícími daty započítáni.
Studie byla provedena v souhlase se závěry Helsinské deklarace (revize 1996). Od pacientů nebo jejich příbuzných nebyl požadován informovaný souhlas s účastí ve studii, protože se jedná o observační studii, neintervenční, bez jiných než rutinních odběrů a vyšetření.
Výsledky
Charakteristika souboru
V období 1997–2006 bylo léčeno a sledováno 279 pacientů s komunitní meningitidou, 122 žen (44 %) a 157 mužů (56 %), ve věkovém rozmezí 16–85 let, s mediánem 51 let.
Interval od prvních příznaků do stanovení diagnózy a zahájení empirické antibiotické léčby kolísal v rozmezí 6–160 hodin, u 222 pacientů (82 %) nepřesáhl 48 hodin. Nejkratší interval jsme zaznamenali u meningokokové meningitidy (průměrně 24 hodin), delší u pneumokokové meningitidy (průměrně 35 hodin) s primárním hnisavým fokusem lokalizovaným ve středouší, paranazálních dutinách nebo plicích. Ještě déle trvaly příznaky u stafylokokových sekundárních meningitid s ložiskem v oblasti páteře (průměrně 61 hodin). GCS skóre bylo v rozmezí 3–15 bodů a APACHE II skóre 0–40 bodů (tab. 1).
Tab. 1. Anamnestická, klinická a laboratorní data pacientů s purulentní meningitidou (n = 279) 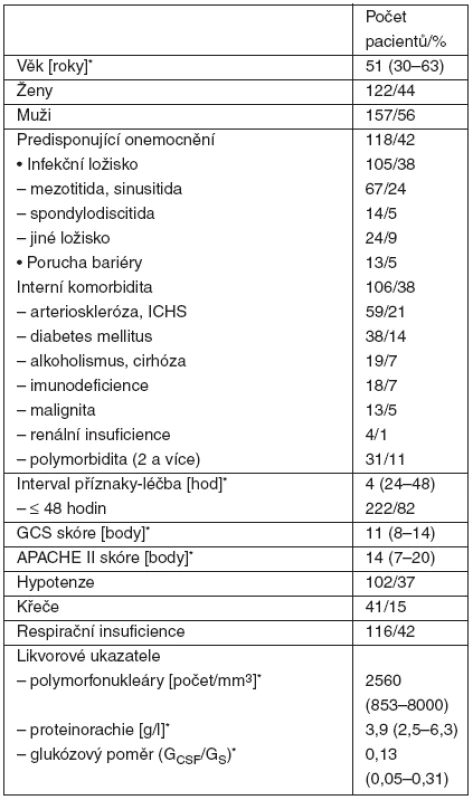
*u kvantitativních proměnných uveden medián (25.–75. percentil) Etiologické agens bylo identifikováno u 77 % pacientů (tab. 2). Nejvyšší smrtnost jsme zaznamenali u meningitid vyvolaných gramnegativními tyčinkami, pneumokoky a stafylokoky.
Tab. 2. Etiologická agens purulentní meningitidy dospělých (n = 279) 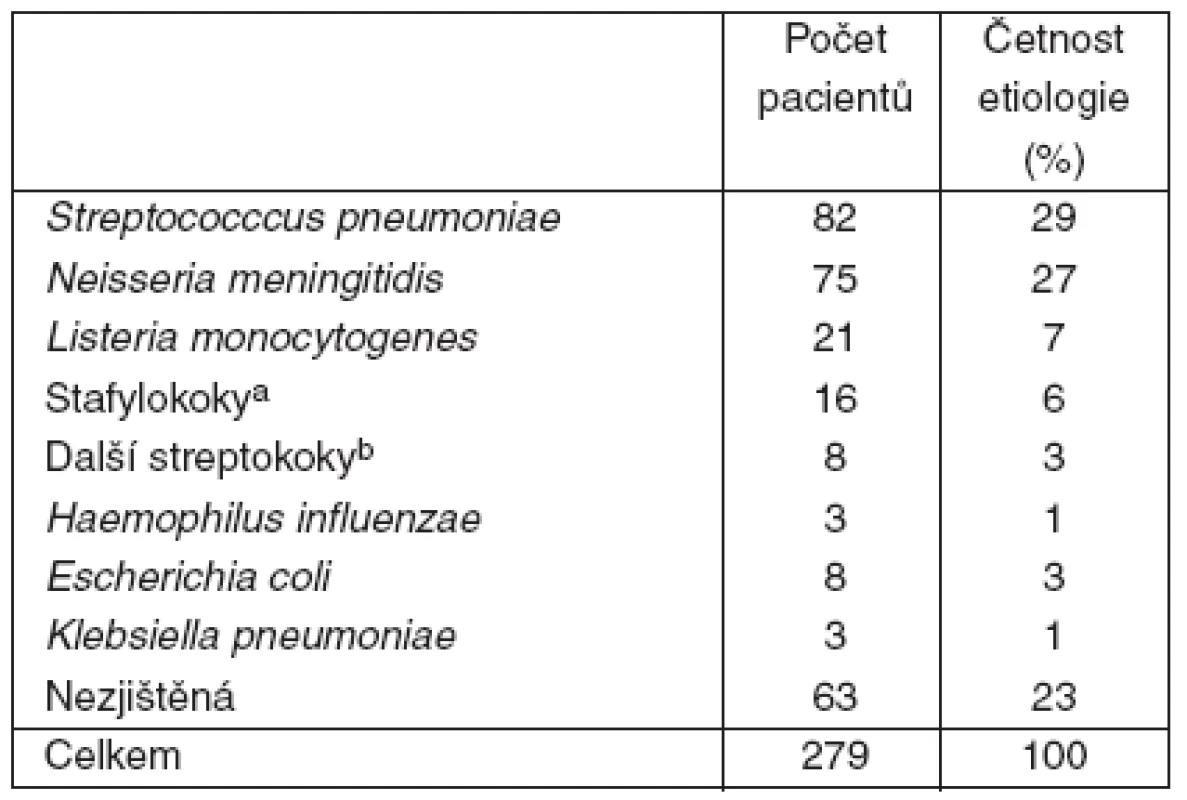
aS. aureus 14,S. haemolyticus a S. hominis po jednom izolátu bS. agalactiae 2, S. suis 2, S. salivarius 2, S. bovis a S. mitis po jednom izolátu Výsledky léčby
V průběhu primární hospitalizace zemřelo 50 pacientů, 171 pacientů bylo propuštěno domů a 58 pacientů bylo přeloženo do jiného zdravotnického zařízení. Během prvních 30 dní po překladu dalších pět pacientů zemřelo v souvislosti s komplikacemi meningitidy a jejích následků. Šest měsíců po propuštění byl nepříznivý výsledek zjištěn u 108 (39 %) pacientů: GOS 1 mělo 55 (20 %), GOS 2 – 3 pacienti, GOS 3 – 13 pacientů a GOS 4 – 37 pacientů. Příznivý výsledek s žádnými nebo malými následky byl zjištěn u 171 pacientů (61 %).
Šedesát tři pacienti, tj. 23 % celého souboru mělo jeden nebo více následků různé závažnosti. Poruchu sluchu jsme zaznamenali u 23 pacientů (8 %), parézu hlavového nervu nebo hemiparézu u 18 pacientů (7 %), encefalopatii u 13 pacientů (5 %). U 8 pacientů byl diagnostikován vestibulární syndrom, u 6 pacientů organický psychosyndrom, u 7 pacientů bolesti hlavy a u 2 pacientů epilepsie. U tří pacientů onemocnění vyústilo v perzistující vegetativní stav (apalický syndrom).
Prognostické faktory léčebného výsledku
Univariantní analýzou byly zjištěny následující ukazatele jako významně spojené s vyšším rizikem nepříznivého výsledku: věk, predisponující infekční fokus (konkrétně vzdálené infekční ložisko – pneumonie, endokarditida, pyelonefritida), dále interní komorbidita (především arterioskleróza, alkoholismus), interval příznaky-léčba delší než 48 hodin, porucha vědomí (nízké GCS skóre), závažný celkový stav (vysoké APACHE II skóre), hypotenze, křeče, vysoká proteinorachie, nízký glukózový poměr likvor/sérum, etiologická agens pneumokoky a gramnegativní střevní tyčinky (tab. 3). Meningokoky byly naopak spojeny s příznivým léčebným výsledkem.
Tab. 3. Univariantní analýza faktorů spojených s nepříznivým výsledkem léčby meningitidy 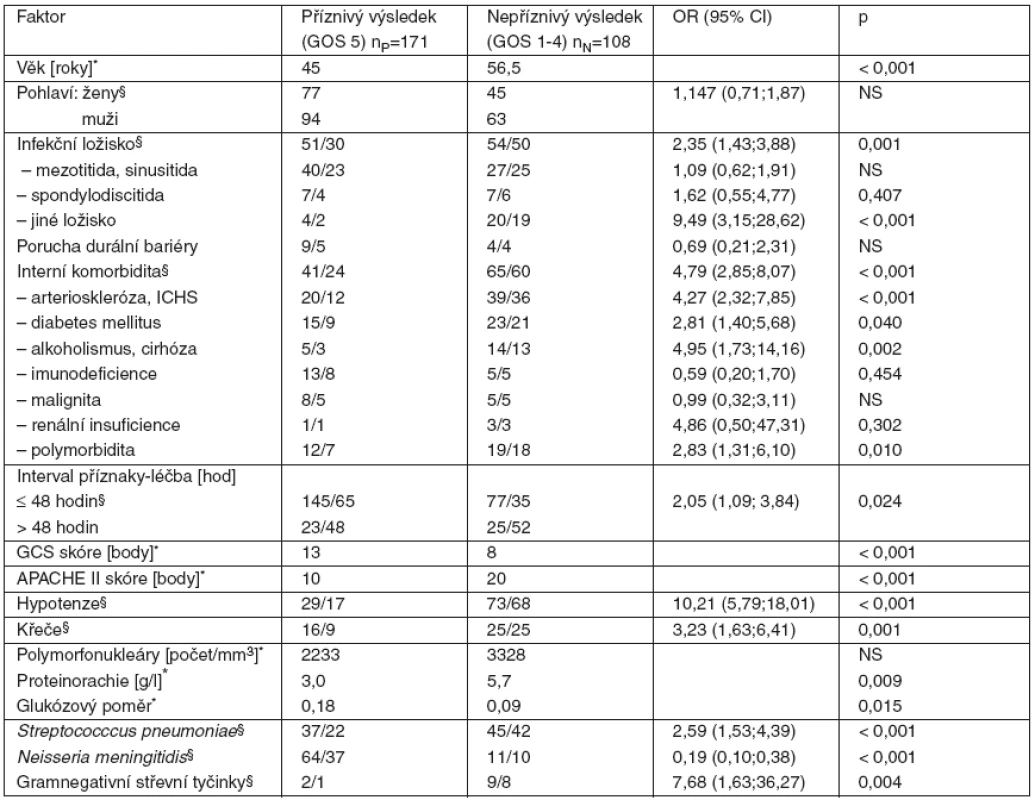
*u kvantitativních proměnných je uveden medián §u kategorických proměnných je uveden počet/procenta OR = odds ratio CI = interval spolehlivosti V multivariantní analýze jsme identifikovali sedm nezávislých prediktorů nepříznivého výsledku: interní komorbidita, interval příznaky-léčba > 48 hodin, porucha vědomí, hypotenze, vysoká proteinorachie, nízký glukózový poměr a jiná než meningokoková etiologie (tab. 4).
Tab. 4. Multivariantní analýza prediktorů nepříznivého léčebného výsledku při purulentní meningitidě (logistická regrese, stepwise forward metoda) 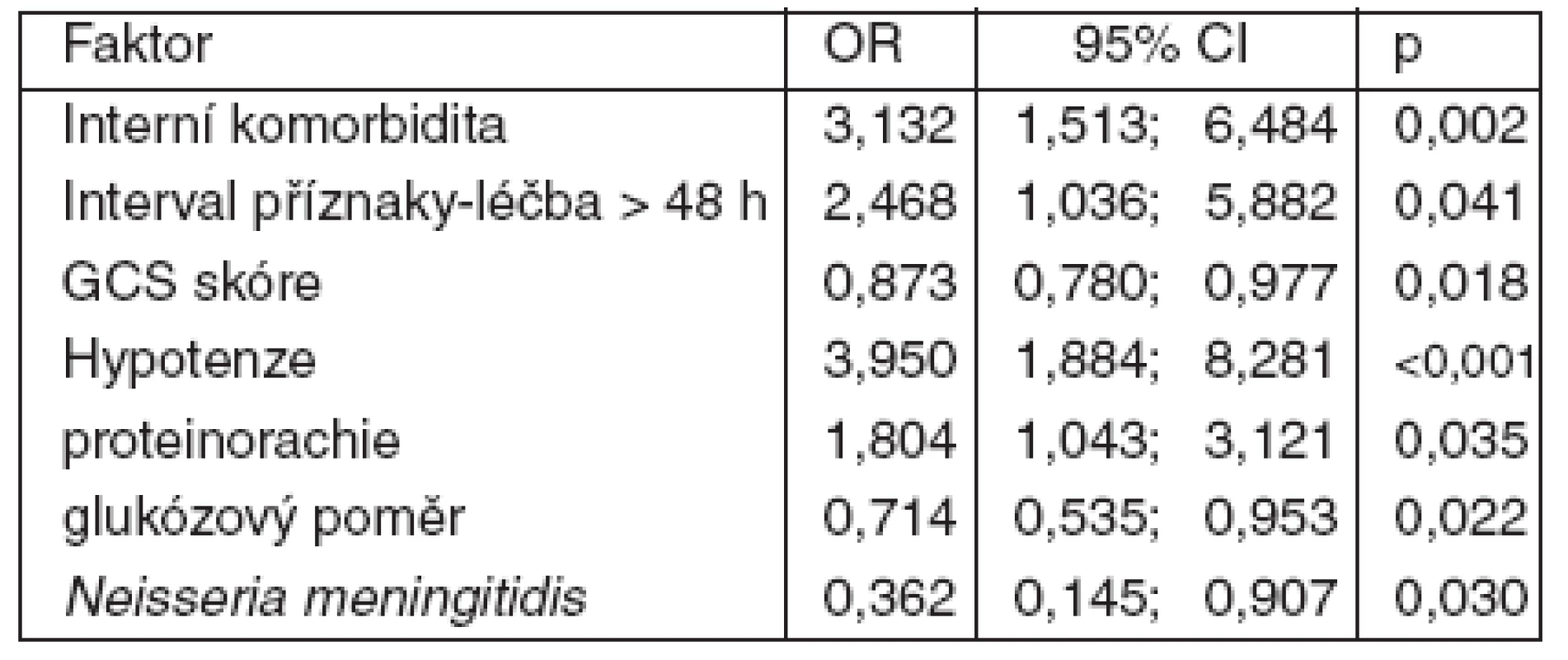
U kontinuálních proměnných byly zjištěny významné korelace (Spearmanův korelační koeficient): GCS negativně korelovalo s věkem (r = -0,328, p < 0,001) a proteinorachií (r = -0,312, p < 0,001), pozitivně s glukózovým poměrem (r = 0,347, p < 0,001), glukózový poměr koreloval negativně s počtem polymorfonukleárů (r = -0,276, p < 0,001) a proteinorachií (r = -0,465, p < 0,001). APACHE II přirozeně koreloval silně s parametry, z nichž je kalkulován – pozitivně s věkem (r = 0,540, p < 0,001) a negativně s GCS (r = -0,812, p < 0,001).
Diskuse
Predisponující choroby
Různí autoři uvádějí frekvenci výskytu „predisponujícího, základního onemocnění“ („predisposing, underlying illness“) u 27–70 % pacientů s hnisavou meningitidou [2–10]. Někteří autoři rozlišují stavy přímo predisponující k meningitidě a ostatní přidružená onemocnění [4, 10], většina autorů prezentuje všechny stavy jako predisponující onemocnění [2, 3, 5–9].
V patogenezi purulentní meningitidy se přímo uplatňují dvě skupiny onemocnění, které považujeme za predisponující:
- ložisko bakteriální infekce v organismu, které se může šířit přímo (per continuitatem) nebo hematogenně na meningy (mezotitida, mastoiditida, sinusitida, spondylodiscitida, pneumonie, endokarditida, pyelonefritida aj.);
- choroby nebo výkony porušující bariéru mezi likvorovým kompartmentem a jinými tkáněmi, popř. zevním prostředím (recentní nebo anamnesticky udávané kraniotrauma, neurochirurgická operace, prorůstající tumor, likvorea, likvorový shunt, epidurální katétr, recentně provedená perimyelografie aj.).
Choroby, které různým způsobem snižují celkovou vitalitu organismu včetně výkonnosti imunitního systému (arterioskleróza, diabetes mellitus, malignita, těžký alkoholismus s hepatopatií, chronické onemocnění ledvin, imunodeficience), považujeme za interní komorbiditu, která nepredisponuje přímo k meningitidě, ale může se významně podílet na nepříznivém léčebném výsledku. V našem souboru byl vysoký podíl osob s predisponujícím onemocněním (42 %) i s interní komorbiditou (38 %).
Interval příznaky-léčba
Začátek příznaků meningitidy byl popsán buď samotným pacientem, pokud byl při vědomí, nebo ještě před nástupem poruchy vědomí, nebo příbuznými. U 9 pacientů nalezených již s těžkou poruchou vědomí jsme nemohli tento údaj zjistit. Doba trvání příznaků do zahájení léčby odpovídá u většiny pacientů času do stanovení diagnózy; diagnóza purulentní meningitidy, stanovená na základě cytologického a biochemického vyšetření likvoru, byla vždy hned následovaná zahájením odpovídající léčby. Jestliže bylo nutné lumbální punkci odložit (z důvodu transportu pacienta na CT hlavy nebo při těžkém edému mozku), zahajovali jsme léčbu hned po přijetí pacienta.
Etiologická diagnostika
V porovnání se studiemi z jiných zemí máme dost vysoké procento etiologicky neobjasněných meningitid. Příčinou kultivační negativity může být podání antibiotika v posledních dnech před rozvojem meningitidy nebo zahájení antibiotické léčby již probíhající meningitidy bez odběru likvoru a hemokultury. Další příčinou může být neodeslání likvoru do mikrobiologické laboratoře. V takových případech mohou původce dodatečně identifikovat bezkultivační diagnostické metody, především molekulárně genetické (např. PCR) nebo latexová aglutinace, která má však podstatně nižší senzitivitu. Bezkultivační metody samozřejmě neumožňují stanovit citlivost na antibiotika. Antibiotická léčba je pak pouze empirická na základě předpokládané citlivosti vyvolavatele. Při absenci vyšetření citlivosti v dlouhodobém měřítku nemůžeme sledovat vývoj rezistence původců meningitidy a empirická léčba může být nedostatečně účinná.
Klinický výsledek a následky
Většina studií hodnotí výsledek léčby pacientů s purulentní meningitidou při ukončení hospitalizace. Pod pojmem „nemocniční mortalita“ autoři uvádějí počet zemřelých během hospitalizace (v naší terminologii této veličině přísluší termín smrtnost – letalita). U meningitidy dospělých bez ohledu na etiologii uvádějí smrtnost v rozsahu 11–29 % [3–5,7–8,11–18] a u pneumokokové meningitidy 25–40 % [6, 9, 10, 19–22].
Klinický stav v době propuštění z nemocnice nebo překladu do jiné nemocnice není definitivní a v nejbližších týdnech a měsících se dále vyvíjí. Pro hodnocení léčebného výsledku jsme zvolili dobu 6 měsíců po propuštění z primární hospitalizace, aby bylo možné přesněji popsat jak smrtnost, tak frekvenci a závažnost následků. Smrtnost komunitní purulentní meningitidy u našich pacientů dosáhla 20 %.
Nejde však pouze o časový interval od akutního onemocnění, který rozhoduje o úrovni letality meningitidy. Významným faktorem je úroveň péče ve smyslu její intenzivnosti. Pomocí nákladné intenzivní péče dnes dokážeme udržet při životě po dlouhou dobu i pacienty s těžkým orgánovým poškozením, kteří jsou na této péči zcela závislí. Po ukončení několikaměsíční intenzivní péče v důsledku stabilizace stavu a předání pacienta do péče standardní nebo následné se nezřídka stane, že pacient během několika dnů nebo týdnů zemře na první další vážnější komplikaci.
Následky při propuštění jsou popisovány u 16 až 25 % dospělých pacientů po meningitidě bez rozdílu etiologie [8, 11, 16, 17] a přibližně u 30 % pacientů po pneumokokové meningitidě [2, 6, 9, 10, 22]. V naší studii zůstaly následky u 23 % pacientů. Porucha sluchu vznikla u 8 % pacientů celého souboru a u 18 % pacientů s pneumokokovou meningitidou, což odpovídá údajům uváděným v literatuře [9, 22].
Prognostické faktory léčebného výsledku
Publikované studie uvádějí řadu prognostických faktorů nepříznivého výsledku – smrti a následků – zjištěných v univariantních analýzách: porucha vědomí, vysoký věk a interní komorbidita [3, 4, 6–13, 15–18, 21–23], křeče [3, 7, 12, 13, 15, 23], hypotenze [13, 23], respirační insuficience [2, 19], vysoké APACHE II skóre [11], negativita meningeálních příznaků [4], vysoký počet polymorfonukleárů v likvoru [7, 13] nebo naopak nízký počet [8], vysoká proteinorachie [4, 9, 10, 13, 22], nízká glykorachie [10, 21], pozitivní hemokultura [7–8, 15, 21, 22], periferní leukocytóza [15], trombocytopénie [19], pneumokoková etiologie [8], současně prokázaná pneumonie [20, 21], dlouhý interval od začátku příznaků meningitidy do zahájení léčby [12, 15, 18, 20].
Multivariantní analýzy odhalily následující nezávislé prediktory úmrtí: vysoké APACHE II skóre [8, 11], vysoké SAPS II (Simplified acute physiology score) [19], porucha vědomí [8, 9, 18, 21, 23], hypotenze [23], křeče [13, 23], vysoký věk [7, 21], hypoglykorachie [7, 21], pneumonie [21], septický šok [13], absence horečky a zpoždění ATB léčby [18], parézy hlavových nervů, vysoká sedimentace erytrocytů, nízký počet polymorfonukleárů v likvoru a vysoká proteinorachie [9], pneumokoková etiologie [8].
Prediktory nepříznivého výsledku zjištěné univariantní analýzou našeho souboru byly ve shodě s citovanými studiemi. Vysoká smrtnost meningitidy vyvolané gramnegativními střevními tyčinkami se dá vysvětlit výrazně vyšším věkem pacientů (medián 68 let) a s tím související častou interní komorbiditou. Rovněž nezávislé prediktory prokázané multivariantní analýzou odpovídaly citovaným studiím.
Zda skutečně trvání příznaků do zahájení léčby ovlivňuje léčebný výsledek meningitidy, není dosud jasné, i když se domníváme, že léčba život ohrožujícího onemocnění, jakým je hnisavá meningitida, by měla začít co nejdříve. V metaanalýze 22 studií s celkem 4707 pacienty, které srovnávaly trvání příznaků před zahájením antimikrobní léčby s dosaženým klinickým výsledkem, 13 studií (59 %) zjistilo souvislost a 9 (41 %) ji nepotvrdilo [24]. Studie byly heterogenní v demografických datech, počtech pacientů, etiologii a délce sledování a jednoznačný závěr tedy nelze vyvodit. Doba do zahájení léčby má zřejmě malý vliv na výsledek fulminantní meningitidy, která probíhá podobně maligně jako v předantibiotické éře. Při klasickém průběhu hnisavé meningitidy s postupným rozvojem příznaků odklad antibiotické léčby pravděpodobně zvyšuje riziko nepříznivého léčebného výsledku.
V naší studii byl interval příznaky-léčba jedním z prediktorů výsledku. Subjektivita této informace, získané od pacienta nebo příbuzných, může být zavádějícím faktorem. Na druhé straně však čas do zahájení léčby je téměř jediný faktor, který lze ovlivnit.
Rozlišením směsi stavů řazených do „predisposing“ a „underlying illness“ na stavy přímo predisponující k meningitidě a interní komorbiditu jsme dosáhli také odlišení jejich statistické významnosti. Jako faktor prognosticky významný se jeví především přítomnost celkově oslabujících interních chorob, především ICHS a alkoholické hepatopatie. Onemocnění hnisavou meningitidou zřejmě nemá přímý vliv na zhoršení stavu srdce nebo jater. Jejich chronická porucha se dekompenzuje buď vlivem septického stavu provázejícího meningitidu, nebo vlivem různých komplikací spojených s resuscitační péčí, do níž se pacienti při meningitidě dostanou a nezřídka v ní dlouhodobě setrvávají. Statisticky významná byla rovněž existence zdrojového infekčního ložiska uloženého extrakraniálně a extraspinálně, odkud se infekce rozšířila na meningy hematogenně – v našem souboru pneumonie a pyelonefritida.
Význam vyšetřování prognostických faktorů u purulentní meningitidy souvisí se zvyšováním náročnosti poskytované péče. Intenzivní péče je stále dokonalejší, ale také dražší, a to bude zdravotní pojišťovny stále častěji nutit k omezování úhrad léčebné péče pro nemocné, u nichž není reálná naděje na uzdravení s přiměřenou kvalitou života. Jeden z praktických cílů naší práce spočívá právě v poskytnutí podkladů, na jejichž základě bude v budoucnu možné vytipovat pacienty s příznivou či nadějnou prognózou.
Závěr
Purulentní meningitida má i v současnosti značné procento letálních průběhů a trvalých následků. Z prognostických faktorů zjištěných v předložené studii můžeme aktivně ovlivnit jen dobu do zahájení léčby a hypotenzi.
Udržování dobré informovanosti lékařů o purulentní meningitidě by mělo vést k tomu, že lékaři prvního kontaktu – praktičtí i nemocniční – při vyšetření pacienta s odpovídajícími příznaky zařadí tuto diagnózu do iniciální diagnostické rozvahy. Následná bezodkladná diagnostika a co nejrychleji zahájená adekvátní léčba zvyšují šance na příznivý léčebný výsledek.
Je nutné zvýšit procento etiologicky objasněných případů purulentní meningitidy. Cestou ke zlepšení by mělo být zcela samozřejmé odebrání a odeslání hemokultury a likvoru na kultivační vyšetření při podezření na purulentní meningitidu. Kromě toho by bylo vhodné zavádět a využívat molekulárně genetické metody na diagnostiku všech nebo alespoň hlavních potenciálních původců purulentní meningitidy.
V diagnostice a iniciální léčbě komunitních meningitid je třeba vzít v úvahu i méně frekventní a někdy matoucí stavy, kdy standardně podaná empirická antibiotická léčba cefotaximem nebo ceftriaxonem může selhat. Příkladem je listeriová meningitida, sekundární hnisavá meningitida provázející mozkový absces, osteomyelitidu obratle nebo zánět meziobratlového disku, tuberkulózní meningitida nebo nejasný likvorový nález v iniciální fázi některých virových zánětů CNS. Vzhledem k různým úskalím diagnostiky a léčby by měla být péče o pacienty s purulentní meningitidou soustředěna do specializovaných center, kde je vyškolený personál s dobrou klinickou zkušeností, dostupná resuscitační péče, kvalitní mikrobiologické zázemí, zobrazovací metody (CT a MRI) a zkušení odborníci chirurgických oborů – otorinolaryngologové a neurochirurgové.
Autoři děkují RNDr. Bohumíru Procházkovi, CSc., za provedení statistické analýzy výsledků studie a kolektivu pracovníků Jednotky intenzivní péče Kliniky infekčních nemocí FN Na Bulovce vedenému MUDr. Miroslavem Helclem za obětavou a profesionální péči o svěřené pacienty.
Došlo 27. 5. 2009.
Přijato 16. 9. 2009.
Adresa pro korespondenci:
MUDr. Olga Džupová, Ph.D.
Klinika infekčních nemocí 3. LF UK
Fakultní nemocnice Na Bulovce
Budínova 2
180 81 Praha 8
e-mail: olga.dzupova@post.lf3.cuni.cz
Zdroje
1. Teasdale, G. M., Pettigrew, L. E., Wilson, J. T., Murray, G., Jennett, B. Analyzing outcome of treatment of severe head injury: A review and update on advancing the use of the Glasgow Outcome Scale. J. Neurotrauma, 1998, 15, p. 587–597.
2. Bohr, V., Rasmussen, N., Hansen, B., Gade, A., Kjersem, H., Johnsen, N., Paulsson, O. Pneumococcal meningitis: an evaluation of prognostic factors in 164 cases based on mortality and on a study of lasting sequelae. J. Inf., 1985, 10, p. 143–157.
3. Durand, M. L., Calderwood, S. B., Weber, D. J., Miller, S. I., Southwick, F. S., Caviness, V. S., Swartz, M. N. Acute bacterial meningitis in adults. A review of 493 episodes. N. Engl. J. Med., 1993, 328, p. 21–28.
4. Hodges, G. R., Perkins, R. L. Acute bacterial meningitis: An analysis of factors influencing prognosis. Am. J. Med. Sci., 1975, 270, p. 427–440.
5. Sigurdardottir, B., Bjornsson, O. M., Jonsdottir, K. E., Erlendsdottir, H., Gudmundsson, S. Acute bacterial meningitis in adults. A 20-year overview. Arch. Intern. Med., 1997, 157, p. 425–430.
6. Stanek, R. J., Mufson, M. A. A 20-year epidemiological study of pneumococcal meningitis. Clin. Inf. Dis., 1999, 28, p. 1265–1272.
7. Tang, L. M., Chen, S. T., Hsu, W. C., Lyu, R. K. Acute bacterial meningitis in adults: a hospital-based epidemiological study. Q. J. Med., 1999, 92, p. 719–725.
8. van de Beek, D., de Gans, J., Spanjaard, L., Weisfelt, M., Reitsma, J. B., Vermeulen, M. Clinical features and prognostic factors in adults with bacterial meningitis. N. Engl. J. Med., 2004, 351, p. 1849–1859.
9. Weisfelt, M., van de Beek, D., Spanjaard, L., Reitsma, J. B., de Gans, J. Clinical features, complications, and outcome in adults with pneumococcal meningitis: A prospective case series. Lancet Neurol., 2006, 5, p. 123–129.
10. Weiss, W., Figueroa, W., Shapiro, W. H., Flippin, H. F. Prognostic factors in pneumococcal meningitis. Arch. Intern. Med., 1967, 120, p. 517–524.
11. Flores-Cordero, J. M., Amaya-Villar, R., Rincón-Ferrari, M. D., Leal-Noval, S. R., Garnacho-Montero, J., Llanos-Rodríguez, A. C., Murillo-Cabezas, F. Acute community-acquired bacterial meningitis in adults admitted to the intensive care unit: clinical manifestations, management and prognostic factors. Intensive Care Med., 2003, 29, p. 1967–1973.
12. Hussein, A. S., Shafran, S. D. Acute bacterial meningitis in adults. A 12 year review. Medicine, 2000, 79, p. 360–368.
13. Lu, C. H., Huang, C. R., Chang, W. N., Chang, C. J., Cheng B. C., Lee, P. Y., Lin, M. W., Chang, H. W. Community-acquired bacterial meningitis in adults: the epidemiology, timing of appropriate antimicrobial therapy, and prognostic factors. Clin. Neurol. Neurosurg., 2002, 104, p. 352–358.
14. McMillan, D. A., Lin, C. Y., Aronin, S. I., Quagliarello, V. J. Community-acquired bacterial meningitis in adults: categorization of causes and timing of death. Clin. Infect. Dis., 2001, 33, p. 969–975.
15. Meyer, C. N., Samuelsson, I. S., Galle, M., Bangsborg, J. M. Adult bacterial meningitis: aetiology, penicillin susceptibility, risk factors, prognostic factors and guidelines for empirical antibiotic treatment. Clin. Micro. Infect., 2004, 10, p. 709–717.
16. Miner, J. R., Heegaard, W., Mapes, A., Biros, M. Presentation, time to antibiotics, and mortality of patients with bacterial meningitis at an urban county medical center. J. Emerg. Medicine, 2001, 21, p. 387–392.
17. Pfister, H. W., Feiden, W., Einhaupl, K. M. Spectrum of complications during bacterial meningitis in adults: results of a prospective clinical study. Arch. Neurol., 1993, 50, p. 575–581.
18. Proulx, N., Fréchette, D., Toye, B., Chan, J., Kravcik, S. Delays in the administration of antibiotics are associated with mortality from adult acute bacterial meningitis. Q. J. Med., 2005, 98, p. 291–298.
19. Auburtin, M., Porcher, R., Bruneel, F., Scanvic, A., Trouillet, J. L., Bédos, J. P., Régnier, B., Wolff, M. Pneumococcal meningitis in the intensive care unit: Prognostic factors of clinical outcome in a series of 80 cases. Am. J. Respir. Crit. Care Med., 2002, 165, p. 713–717.
20. Bruyn, G. A., Kremer, H. P., de Marie, S., Padberg, G. W., Hermans, J., van Furth, R. Clinical evaluation of pneumococcal meningitis in adults over a twelve-year period. Eur. J. Clin. Microbiol. Infect. Dis., 1989, 8, p. 695–700.
21. Hoen, B., Viel, J. F., Gérard, A., Dureux, J. B., Canton, P. Mortality in pneumococcal meningitis: A multivariate analysis of prognostic factors. Eur. J. Med., 1993, 2, p. 28–32.
22. Kastenbauer, S., Pfister, H. W. Pneumococcal meningitis in adults. Spectrum of complications and prognostic factors in a series of 87 cases. Brain, 2003, 126, p. 1015–1025.
23. Aronin, S. I., Peduzzi, P., Quagliarello, V. J. Community-acquired bacterial meningitis: risk stratification for adverse clinical outcome and effect of antibiotic timing. Ann. Intern. Med., 1998, 129, p. 862–869.
24. Radetsky, M. Duration of symptoms and outcome in bacterial meningitis: an analysis of causation and the implications of a delay in diagnosis. Pediatr. Infect. Dis. J., 1992, 11, p. 694–698.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Co přinesl rok 2009?Článek Primář MUDr. Jiří DostálČlánek Mitigace pandemie chřipkyČlánek JMENNÝ REJSTŘÍKČlánek VĚCNÝ REJSTŘÍK
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2009 Číslo 6- Jak souvisí postcovidový syndrom s poškozením mozku?
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Co přinesl rok 2009?
- Kam směřuje Česká společnosti intenzivní medicíny v nejbližších letech?
- Perkutánní implantace aortální chlopně z pohledu anesteziologa
- Kontinuální versus intermitentní podání vankomycinu u grampozitivních infekcí rezistentních na beta-laktamová antibiotika u nemocných v intenzivní péči
- Prognostické faktory výsledku léčby komunitní purulentní meningitidy dospělých
- Krvácivé komplikace a předávkování antikoagulační léčby
- Etické problémy při poskytování neodkladné péče
- The development of intensive care medicine in Israel from its creation until today
- Primář MUDr. Jiří Dostál
- Blahopřání doc. MUDr. Adolfě Scheinarové, CSc., k životnímu jubileu
- Mitigace pandemie chřipky
- JMENNÝ REJSTŘÍK
- VĚCNÝ REJSTŘÍK
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Krvácivé komplikace a předávkování antikoagulační léčby
- Etické problémy při poskytování neodkladné péče
- Kontinuální versus intermitentní podání vankomycinu u grampozitivních infekcí rezistentních na beta-laktamová antibiotika u nemocných v intenzivní péči
- Primář MUDr. Jiří Dostál
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



