-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Etické problémy při poskytování neodkladné péče
Ethical problems experienced during emergency medical care provision
The article starts with a definition of ethics and classification of emergency medical care. The ethics view of the problems of care of single and mass casualties is described. A major ethical problem is posed by the cases of critically ill patients in whom intensive therapy has proved to be inefficient and futile. In those cases transition from intensive to symptomatic care is indicated because the patient has entered the phase of dying. Such a decision has to be made by the lead physician in agreement with other physicians caring for the patient. The implementation of guidelines for the transition from intensive to symptomatic care is recommended. The death of the patient should be the consequence of their untreatable disease, not a medical intervention. One of the physician’s responsibilities is also ensuring a quiet environment for the patient dying from a non-treatable condition.
Keywords:
ethics – intensive care – dying
Autoři: Pokorný Jiří sen.
Vyšlo v časopise: Anest. intenziv. Med., 20, 2009, č. 6, s. 332-334
Kategorie: Etika
Souhrn
Po definici etiky uvádí autor charakteristiku neodkladné přednemocniční a nemocniční péče a etický pohled na problematiku této péče při jednotlivém a hromadném výskytu těžce raněných. Velkým etickým problémem jsou případy těžce raněných a kriticky nemocných, u kterých se intenzivní léčení stalo prokazatelně neúčinným a marným. Pak je indikován přechod na symptomatickou péči, protože postižený se dostal do fáze umírání. Rozhoduje vedoucí lékař při souhlasu všech dalších pečujících lékařů. Jsou doporučeny zásady pro přechod z intenzivního léčení na péči symptomatickou. Nemocný zemře na následky neléčitelného postižení zdraví, ne na lékařský výkon. Zabezpečení klidného průběhu umírání na neléčitelné postižení v souladu s etickými zásadami je jedním z důležitých úkolů lékaře.
Klíčová slova:
etika – intenzivní péče – umíráníPetr Příhoda definuje etiku jako filozofickou vědní disciplínu, která zkoumá morální hodnotu jednání, rozhodování o jednání a jeho důvody [1]. Etika stanovuje pravidla pro rozlišování dobra a zla, pro mravní jednání člověka a charakterizuje mravní hodnoty s přihlédnutím na převládající ideologické a náboženské názory v daném období a v dané části světa (např. křesťanství, judaismus, buddhismus, islám). Lékaře dodnes ovlivňují etické zásady Hippokratovy přísahy pocházející z 5. století př. n. l. Lékaři se promočním slibem zavazují konat maximum pro dobro nemocného [2] – tabulka 1. Soudobá upřesnění morálních závazků mohou čerpat z deklarace Spojených národů o lidských právech (1948), z deklarace Světové zdravotnické organizace (WHO) „Zdraví pro všechny v 21. století“, z dokumentu Rady Evropy „Ochrana lidských práv a důstojnosti smrtelně nemocných a umírajících“ [3] a z Úmluvy o biomedicíně, která se stala součástí našeho právního pořádku v roce 2001.
Tab. 1. Východiska soudobé lékařské etiky 
Po staletí byli nemocní a ranění léčeni málo účinnými prostředky a postupy. Lékaři byli bezmocnými svědky stonání a umírání následkem závažného onemocnění nebo úrazu. Průběh postižení mohli ovlivňovat toliko symptomaticky. Chirurgickým výkonům – nesmírně bolestivým, krvavým a vysoce rizikovým – se vyhýbali a přenechávali je řemeslníkům, lazebníkům. Postupovali eticky, protože konali pro nemocné to nejlepší, co mohli.
Pokrok v lékařství od 2. poloviny 19. století do dnešních dnů etickou problematiku významně ovlivnil. Postupně došlo k bezbolestnému a aseptickému operování, vznikla bakteriologie a radiodiagnostika, byla zavedena krevní transfuze, s rozvojem biochemie se stala možnou účinná kontrola vnitřního prostředí, byla vypracována infuzní terapie, došlo k rozpoznávání příčin nakažlivých onemocnění a zavedení účinné protiinfekční léčby a farmakoterapie. Souběžně s rozvojem hygieny a epidemiologie vzniklo veřejné zdravotnictví. Díky rozvoji dalších vyšetřovacích a léčebných metod vznikaly nové obory, mezi nimi anesteziologie a resuscitace, plastická chirurgie, ortopedie, pediatrická chirurgie, kardiochirurgie a vaskulární chirurgie, neurochirurgie a transplantační chirurgie. Traumatologie na vysoké úrovni pečuje o těžké úrazy. Mezi interními obory zmiňuji pediatrii, kardiologii a zejména intervenční kardiologii, dále gastroenterologii, nefrologii, radiodiagnostiku, radioterapii a onkoterapii. Střední délka života přesáhla v rozvinutých zemích 70 let.
Rozvoj lékařství přinesl s novými možnostmi nalézání příčin onemocnění a s rozvojem diagnostiky kauzální léčení. S ním jsou spojeny nové etické problémy.
Koncem roku 1974 vydalo české ministerstvo zdravotnictví 4 metodická opatření, která významně ovlivnila strukturu našeho zdravotnictví (tab. 2 ). Na jejich přípravě aktivně pracovali tehdejší představitelé anesteziologie v čele s J. Hoderem. Především byly formulovány Zásady diferencované péče, která se dělí na pět stupňů: resuscitační péče, intenzivní péče, standardní péče, dlouhodobá a rehabilitační péče a symptomatická péče. Tyto zásady se staly se podnětem k vytváření lůžkových částí ARO a oborových jednotek intenzivní péče (JIP). Stanovují, že jednotlivé stupně diferencované péče příslušejí nemocným podle kvality jejich základních životních funkcí a podle prognózy.
Tab. 2. Metodická opatření Ministerstva zdravotnictví České republiky (1974) 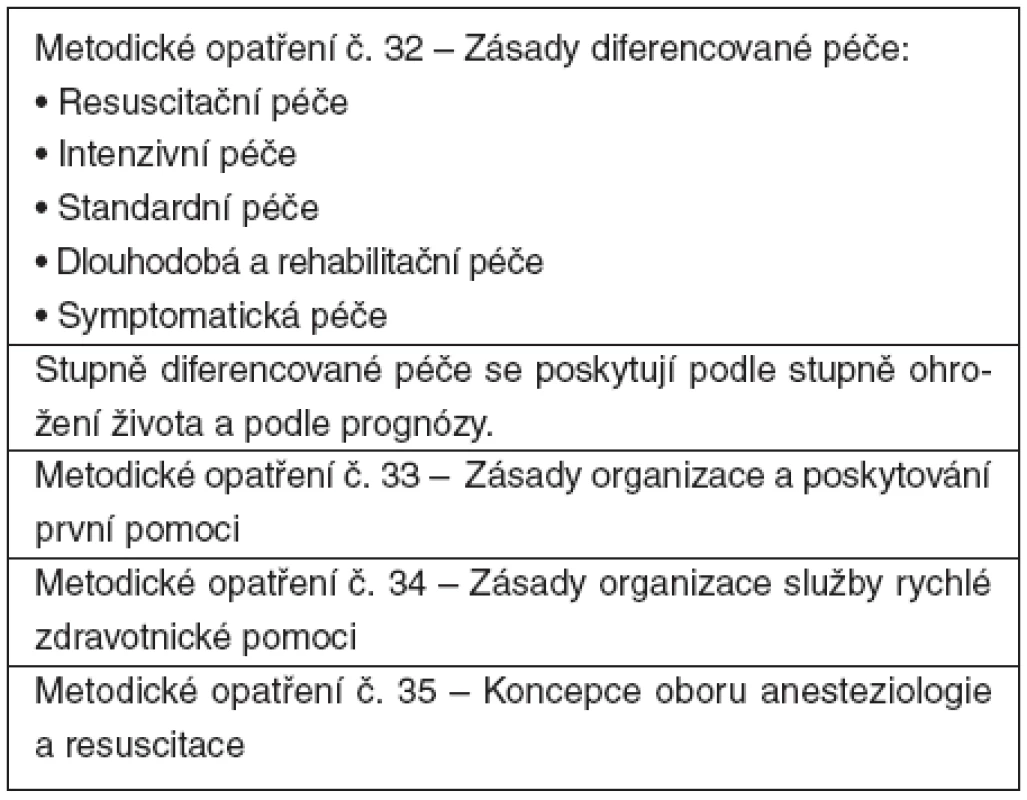
K dalším metodickým opatřením patřily: Zásady organizace a poskytování první pomoci, Zásady organizace služby rychlé zdravotnické pomoci a Koncepce oboru anesteziologie a resuscitace [4]. Soubor citovaných zásad se stal v našem zdravotnictví podnětem k organizování odborné přednemocniční a nemocniční neodkladné péče.
Poskytování péče těžce raněnému nebo kriticky nemocnému od okamžiku postižení, během akutní fáze léčení a v průběhu dlouhodobé péče je v naprostém souladu s etickým požadavkem podle promočního slibu lékařů konat „maximální dobro pro nemocného“. Lékaři Zdravotnické záchranné služby (ZZS), poskytující přednemocniční neodkladnou péči na místě úrazu a během transportu raněného do vhodného zdravotnického zařízení vrtulníkem nebo sanitním vozem, konají v zájmu záchrany ohroženého života stabilizováním jeho základních životních funkcí a prevencí závažných komplikací. Rovněž všichni lékaři, kteří přebírají těžce raněného nebo kriticky nemocného pacienta do nemocniční neodkladné péče na urgentním příjmu nemocnice nebo kliniky/oddělení, naplňují při léčení šoku a při odborném ošetřování postižených na lůžkách vybavených pro intenzivní léčení nebo na operačním sále etický závazek podle promočního slibu.
V případě hromadného výskytu raněných postupují lékaři výjezdových skupin ZZS v souladu s pravidly pro takové případy. Podmínky pro poskytování zdravotnické pomoci jsou jiné než při péči o jednotlivé postižené. Činnost zdravotníků musí být podřízena zásadě zachránit co nejvíce ohrožených životů při nepoměru kapacit zdravotnických prostředků na místě neštěstí a potřebou poskytovat pomoc velkému počtu raněných. Zdravotnickou pomoc zahajuje prvotní třídění raněných mezinárodně přijatou metodou START do 4 skupin podle stupně ohrožení života (1. urgentní pomoc, 2. odložená pomoc, 3. lehce ranění-chodící, 4. mrtví). Dochází k přidělování zdravotnické pomoci postiženým v zájmu záchrany života co největšího počtu raněných. Na příjmovém pracovišti nemocnice provádí odborné třídění těžce raněných chirurg, který stanoví pořadí a rozsah chirurgického ošetřování s ohledem na potřebu ošetřit v krátké době velký počet raněných. Záleží na kapacitě příjmového pracoviště: na počtu a kvalifikaci přítomných lékařů a dalších zdravotnických pracovníků, na počtu operačních sálů a lůžek vybavených pro intenzivní léčení a na dostupnosti materiálního vybavení. Pokud se stav některého těžce raněného zhorší a jeho prognóza se stane beznadějnou, rozhodne chirurg o přechodu na symptomatickou péči. Při hromadném výskytu osob postižených akutní intoxikací, akutním ozářením pronikavou radiací nebo prudce probíhající život ohrožující nákazou postupují lékaři a záchranáři na místě hromadného výskytu při třídění podobně, ale s přihlédnutím ke zvláštnostem vyplývajícím z druhu postižení včetně nezbytnosti chránit pracovníky ZZS používáním ochranných prostředků a postupů [5].
Naznačený postup je za mimořádných podmínek v souladu s etickým požadavkem konat „maximální dobro pro nemocného“.
Závažné etické problémy při péči o těžce raněné a kriticky nemocné nastávají při poskytování intenzivního léčení v případech, kdy na veškeré vynakládané léčebné úsilí nemocný nereaguje. U každého těžce postiženého musí být průběh léčení a jeho účinnost posuzovány přísně individuálně, s ohledem na věk, životní perspektivu, imunorezistenci, rezistenci na farmakoterapii a jeho závislost na přístrojové a nutriční podpoře. Pokud se stav těžce postiženého v kritickém stavu nezlepšuje, další léčení je marné a není naděje na zlepšení, je na místě rozhodnutí o ukončení intenzivního léčení a přechodu na symptomatickou péči. Toto rozhodnutí je nesmírně závažné, protože je konstatováním skutečnosti, že stav nemocného přešel do nezvratné fáze umírání. Je třeba, aby o jeho správnosti byli přesvědčeni všichni lékaři účastnící se intenzivního léčení. Rozhodnutí je třeba zapsat do dokumentace s výstižným odůvodněním a potvrdit zúčastněnými lékaři. Souhlas je třeba projednat s nemocným, pokud je při jasném vědomí, aby mohl svou situaci posoudit. Pacient na prahu umírání však bývá v bezvědomí, takže jeho souhlas ke změně léčebného režimu není možno získat. O stavu nemocného musí být podrobně informováni jeho nejbližší příbuzní. Tím se lze vyhnout pozdějším výtkám, pochybnostem nebo stížnostem [6, 7, 8, 9, 10].
Přechod na symptomatickou péči nesmí mít bezprostředně za následek smrt. Nemocný zemře následkem těžké, nezvládnutelné poruchy zdraví, nikoliv následkem lékařského výkonu. Nesouhlasím s těmi lékaři, kteří po zjištění marnosti intenzivního léčení přeruší umělou plicní ventilaci nemocného a čekají na zástavu srdeční akce [11]. Doporučuji dodržování zásad, podle kterých postupoval můj dlouholetý spolupracovník a dlouholetý vedoucí resuscitační části ARO Jan Pokorný [12]:
- Nemocný nesmí trpět bolestmi a úzkostmi.
- Nemocný nesmí trpět hladem a žízní.
- Nemocný se nesmí dusit.
Za správný postup považuji ukončení antiinfekční léčby a masivní podpory krevního oběhu. Nitrožilní podávání krystaloidních roztoků pokračuje. Pokud je nemocný uměle ventilován, pokračuje mechanická podpora dýchání, protože její vysazení by mělo za následek smrt udušením. Podávání analgetik a antifobik ve farmakologických dávkách pokračuje podle indikace. Vzniklé arytmie včetně zástavy srdeční akce nejsou léčeny. Neodvratné umírání neprodlužujeme, ani nezkracujeme.
Tento postup považuji za etický a v souladu s promočním slibem lékaře.
Poskytování přednemocniční a nemocniční neodkladné péče vede k záchraně mnoha bezprostředně ohrožených životů úrazem nebo akutním onemocněním. Příznivé výsledky jsou nicméně zaplaceny osudem těch postižených, kteří by bez snahy o záchranu nepochybně zemřeli již na místě nehody nebo brzo po náhlém postižení. Resuscitační úsilí a pokračující intenzivní léčení nezachranitelných prodlužuje jejich zápas o život do doby, než se ukáže být marným. Lékaři nejsou všemocní a lidé nejsou nesmrtelní. Rozpoznat ve správný čas marnost léčení, a umožnit tak nemocnému důstojný konec života je součástí poslání lékaře.
Za cenné připomínky k této práci děkuji doc. MUDr. Jarmile Drábkové, CSc., doc. MUDr. Janu Pokornému, DrSc., a prof. MUDr. Karlu Cvachovcovi, CSc., MBA.
Došlo 17. 5. 2009.
Přijato 16. 9. 2009.
Adresa pro korespondenci:
Prof. MUDr. Jiří Pokorný, DrSc.
Pod Krocínkou 9
190 00 Praha 9
e-mail: jiri.krocinka@volny.cz
Zdroje
1. Příhoda, P. Eutanazie – sporné téma příštích let. Přítomnost, 2001, s. 48–49.
2. Koutecký, J. Sborník Spondeo ac polliceor. Praha: Triton 2003.
3. Pohůnková, D. Ochrana lidských práv a důstojnosti smrtelně nemocných a umírajících. Dokument Rady Evropy č. 1418/1999/1., Zdravotnické noviny 48, 1999, č. 43, s. 13.
4. Metodická opatření ministerstva zdravotnictví ČSR: č. 32 Zásady poskytování diferencované péče, č. 33 Zásady organizace a poskytování první pomoci, č. 34. Zásady organizace služby rychlé zdravotnické pomoci, č. 35. Koncepce oboru anesteziologie a resuscitace. Věstník MZd ČSR 1974.
5. Sundnes, K. O., Birnbaum, M. L. Health Disaster Management.Guidelines for Evaluation and Research in the Utstein Style. Prehospital and Disaster Medicíně, 2003, 17, suppl. 3.
6. Cvachovec, K. Máme bránit utrpení. Lidové noviny 19. 11. 2007.
7. Drábková, J. Etika, komunikace, diverzita, konflikty v intenzivní medicíně. Ref. výběr z ARIM, Suplementum 1/2008, s. 15.
8. Munzarová, M. Řádné a mimořádné prostředky ve světle respektu k rozhodování nemocného. Prakt. Lék., 2000, 80, č. 1, s. 45–47.
9. Munzarová, M. Etická doporučení k péči o smrtelně nemocné a umírající. Prakt. Lék., 2000, 80, č. 10, s. 550–552.
10. Munzarová, M. K současným diskusím o tzv. zbytečnosti léčby. Anest. Neodklad. Péče, 11, 2000, Supl. 1, s. 7–10.
11. Pařízková, R., Černý, V., Dostál, P. Odnětí ventilační podpory pacientům v intenzivní péči. Čas. Lék. čes., 2003;142, 7, s. 398–402.
12. Pokorný Jan – osobní sdělení 3. 6. 2008.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Co přinesl rok 2009?Článek Primář MUDr. Jiří DostálČlánek Mitigace pandemie chřipkyČlánek JMENNÝ REJSTŘÍKČlánek VĚCNÝ REJSTŘÍK
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2009 Číslo 6- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Co přinesl rok 2009?
- Kam směřuje Česká společnosti intenzivní medicíny v nejbližších letech?
- Perkutánní implantace aortální chlopně z pohledu anesteziologa
- Kontinuální versus intermitentní podání vankomycinu u grampozitivních infekcí rezistentních na beta-laktamová antibiotika u nemocných v intenzivní péči
- Prognostické faktory výsledku léčby komunitní purulentní meningitidy dospělých
- Krvácivé komplikace a předávkování antikoagulační léčby
- Etické problémy při poskytování neodkladné péče
- The development of intensive care medicine in Israel from its creation until today
- Primář MUDr. Jiří Dostál
- Blahopřání doc. MUDr. Adolfě Scheinarové, CSc., k životnímu jubileu
- Mitigace pandemie chřipky
- JMENNÝ REJSTŘÍK
- VĚCNÝ REJSTŘÍK
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Krvácivé komplikace a předávkování antikoagulační léčby
- Etické problémy při poskytování neodkladné péče
- Kontinuální versus intermitentní podání vankomycinu u grampozitivních infekcí rezistentních na beta-laktamová antibiotika u nemocných v intenzivní péči
- Primář MUDr. Jiří Dostál
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



