-
Medical journals
- Career
Instilačná podtlaková terapia ULTRAVAC v terapii infikovaných laparotómií s fascitídou − priebežné výsledky prospektívnej randomizovanej štúdie
Authors: A. Jurkovič 1; J. Bartoš 1; V. Benčurik 1; L. Martínek 1,2; M. Škrovina 1,3
Authors‘ workplace: Centrum vysoce specializované onkologické péče pro dospělé, Nový Jičín 1; Chirurgické oddělení Nemocnice Nový Jičín a. s. 1; Katedra chirurgických oborů, Lekářská fakulta Ostravské univerzity, Ostrava 2; II. Chirurgická klinika, Lékařská fakulta Univerzity Palackého, Olomouc 3
Published in: Rozhl. Chir., 2019, roč. 98, č. 4, s. 152-158.
Category: Original articles
Overview
Úvod: Negative pressure wound therapy je liečebná modalita využívajúca kontinuálne alebo intermitentne aplikovaný podtlak na lôžko rany. V súčasnosti je k dispozícii podtlakový systém podporovaný automatizovanou instiláciou s volumetrickou kontrolou. Jeho hlavným terapeutickým benefitom je nariedenie exsudátu, čím dochádza k zníženiu viskozity a zabezpečeniu „delikátnej“ nekrektómie.
Metóda: Práca prezentuje a priebežné výsledky prospektívnej randomizovanej štúdie porovnávajúcej efektivitu oboch terapeutických techník. Do štúdie bolo v období od 11/2016 do 9/2018 zaradených celkom 41 pacientov. Primárnym cieľom projektu je porovnanie dĺžky terapie, počtu chirurgických debridementov a zhodnotenie finančných nákladov. Sekundárnymi cieľmi sú pozorované zmeny v biologickej záťaži a v bakteriálnom spektre.
Výsledky: Dĺžka terapie bola o 2 dni kratšia v pokusnej skupine v porovnaní s kontrolnou vzorkou. Priemerný počet aplikácií bol však vyšší. Defekty s instilačným systémom sa vyznačovali kratšou čistiacou fázou (p=0,057). Sekundárna sutúra bola v pokusnej skupine dosiahnutá v 84,2 % a v kontrolnej v 72,7 %. Rozdiely v uvedených parametroch neboli štatisticky významné. Disrupcia fascie bola pozorovaná v pokusnej skupine u 2 pacientov. Finančné náklady na použitý materiál boli signifikantne vyššie u pacientov s irigačným systémom (p<0,001). Celkové výdavky za hospitalizáciu sa však štatisticky nelíšili (p=0,097). V oboch skupinách neboli pozorované štatisticky významné zmeny bakteriálneho spektra. V pokusnej skupine došlo k signifikantnému zníženiu bakteriálnej záťaže v priebehu terapie (p= 0,035).
Záver: Podtlakový systém podporovaný automatizovanou instiláciou je efektívna metóda urýchľujúca čistiacu fázu hojenia rany. Potenciálnym rizikom by mohla byť disrupcia fascie počas instilácie roztoku. Výsledky našej práce však nie sú definitívne a pre validné závery je potrebná väčšia skupina pacientov.
Klíčová slova:
podtlaková terapia – ranová infekcia – bakteriálna záťaž – bakteriálne spektrum
Úvod
Ranové infekcie tvoria 10 až 16 % zo všetkých nozokomiálných infekcií a podieľajú sa v najvyššej miere (77 %) na mortalite chirurgických pacientov [1]. V súčasnosti sa stretávame s narastajúcim počtom ranových komplikácií. Tento trend je spôsobený hlavne zmenami v charakteristike pacientov, ako vyšší vek a výraznejšia komorbidita [2].
NPWT je metóda hojenia rán využívajúca kontinuálne alebo intermitentne aplikovaný negatívny tlak na povrch rany [3,4]. Indikovaná je hlavne u veľkých rán a kavít. Môže byť použitá pri terapii akútnych, ale aj chronických rán a tiež aj komplexných rán, ako sú popáleniny [4,5]. VAC terapia stimuluje hojenie pomocou dvoch efektov zvaných „makropnutie“ a „mikropnutie“. „Makropnutie“ približuje okraje rany, rovnomerne rozdeľuje podtlak a odstraňuje exsudát. „Mikropnutie“ znižuje opuch, stimuluje prekrvenie a formovanie granulačného tkaniva [6,7].
Potenciálnym benefitom NPWT je znižovanie biologickej záťaže u akútnych, chronicky infikovaných a kriticky kolonizovaných defektov [8,9,10]. Výsledky sú však rozporuplné. Uvádza sa, že NPWT redukuje záťaž gramnegatívnou flórou, na druhú stranu bol popísaný nárast záťaže kmeňmi Staphylococcus Aureus [9]. Limitáciou tejto terapeutickej modality je, že nedokáže odstraňovať biofilm v hrubej vrstve a určitá miera diskomfortu pri preväze [6].
Od roku 2002 je k dispozícii nová generácia NPWT, ktorá je podporovaná automatizovaným systémom instilácie s volumetrickou kontrolou [11]. Prvé systémy uvedené v druhej polovici 90. rokov boli vo všeobecnosti považované za ťažkopádne a časovo náročné [9,12]. Terapeutický benefit kombinácie NPWT s instiláciou spočíva v nariedení exsudátu so znížením viskozity pri kontrolovanej aplikácii irigačného roztoku, čím dochádza k urýchleniu čistenia lôžka s lepším odstránením exsudátu za pôsobenia podtlaku [9,11,13]. NPWTi (Negative pressure wound therapy with instillation) alebo tiež NPWTi-d (Negative pressure wound therapy with dwell time instillation) sa uplatnila hlavne u rán s vysokým obsahom debris [12,13,14,15]. Testy na animálnych modeloch tiež preukázali zvýšenú depozíciu kolagénových vlákien v granulačnom tkanive, a tým aj rýchlejšie hojenie defektu v porovnaní so štandardnou technikou [16,17].
NPWTi je považovaná za podpornú liečbu vyhradenú hlavne pre rany so známkami infekcie alebo kritickej kolonizácie alebo pre rany, ktoré neodpovedajú na konvenčnú liečbu [18,19,20,21]. Literatúra preukázala efektivitu NPWTi aj s ohľadom na možnosť využitia širokého spektra irigačných roztokov ako antiseptiká alebo antibiotiká [1,15,22], čo môže mať za následok redukciu bakteriálnej záťaže [10,13]. Použitím irigačných roztokov s analgetickým účinkom má NPWTi tiež svoje postavenie aj v manažmente bolesti [16].
NPWTi by mohla skracovať čas liečby ranových infekcií, skracovať dobu hospitalizácie, a tým aj znižovať náklady na liečbu [23].
V súčasnej literatúre sa nevyskytuje veľa štúdií, ktoré by porovnávali efektivitu NPWTi so štandardnými technikami hojenia. Prevažná väčšina dostupných prác je založená na retrospektívnej analýze s nehomogénnymi skupinami pacientov. Z tohto dôvodu bolo našim cieľom vytvoriť prospektívnu, randomizovanú štúdiu s čo najhomogénnejšiou skupinou pacientov, ktorá by porovnávala efektivitu dvoch dostupných techník podtlakovej liečby rán.
Metoda
V našej práci prezentujeme prospektívnu randomizovanú štúdiu prebiehajúcu v rámci Nemocnice Nový Jičín a.s. od novembra 2016.
Inklúznymi kritériami sú pacienti po elektívnom alebo urgentnom chirurgickom výkone s nálezom hlbokej ranovej infekcie s prítomnou fasciolýzou. Exkludovaní sú pacienti s povrchovou ranovou infekciou bez známok fascitídy, pacienti s open abdomen s aplikovaným intraabdominálnym setom, prítomnosťou protetického materiálu v defekte, pacienti s pozitívnou alergickou anamnézou na jód a pacienti, ktorí nesúhlasia s terapiou. Randomizácia prebieha pomocou obálkovej metódy do dvoch ramien (Schéma 1). Pokusná skupina je v úvode do terapie v čistiacej fáze defektu liečená instilačnou podtlakovou terapiou (V.A.C. INSTILL™ Wound Therapy System, KCI, An ACELITY Company, San Antonio, TX). Ako irigačný roztok je používaný 4% roztok povidon-jódu vo fyziologickom roztoku. Množstvo použitého roztoku závisí od veľkosti defektu. Terapeutický cyklus spočíva v instilácii roztoku do lôžka rany po dobu 5 až 10 minút, po ktorej nasleduje fáza kontinuálne pôsobiaceho podtlaku trvajúca 2 až 5 hodín. Hodnota podtlaku je nadstavená od -90 mmHg do -125mmHg podľa uváženia ošetrujúceho lekára. Po ústupe známok hlbokej fasciálnej infekcie je v granulačnej fáze aplikovaný konvenčný podtlakový systém (Vivano®Tec, Paul Hartman AG, Germany). Kontrolná skupina je po celú dobu terapie liečená štandardným systémom (Vivano®Tec, Paul Hartman AG, Germany). Hodnota podtlaku je nadstavená v rozmedzí od -60 mmHg do -120 mmHg podľa uváženia ošetrujúceho lekára. Podtlak je v oboch skupinách aplikovaný kontinuálne. V priebehu liečby sú pri preväzoch realizované odbery na kvalitatívne aj kvantitatívne kultivačné vyšetrenie v úvode do terapie, po 2 až 3 aplikáciách NPWT alebo po ukončení NPWTi a po ukončení celej podtlakovej terapie.
Schéma 1: Flow chart prospektívnej štúdie s randomizáciou pacientov
Schema 1: Flow chart of prospective study with randomisation of patients
Stratégia antibiotickej terapie je v oboch skupinách rovnaká. Iniciálne je antibiotická terapia zahájená empiricky penicilínovou radou v kombinácii s nitroimidazolom. Následne je terapia rotovaná podľa aktuálnych bakteriologických výsledkov po konzultácii s antibiotickým centrom.
Po ukončení terapie pacienti podstúpia sekundárnu sutúru rany alebo sú defekty dohojené vlhkou terapiou s ohľadom na klinický nález a lokálny bakteriologický status. Všetci pacienti sú pozývaní na pravidelné kontroly až do úplného zhojenia.
U pacientov sú zaznamenané štandardné demografické údaje ako vek, pohlavie, BMI (Body Mass Index), komorbidity, ASA (American society of anesthesiologists classification), typ výkonu, ako aj veľkosť defektu v období prvej aplikácie NPWT/ NPWTi.
Primárnym cieľom projektu je porovnanie dĺžky terapie a počtu chirurgických debridementov a zhodnotenie finančných nákladov pre obe techniky. Sekundárnym cieľom je porovnať zmeny v biologickej záťaži a v bakteriálnom spektre.
Pre štatistickú analýzu boli použité metódy popisnej štatistiky (priemer, smerodajná odchýlka, medián, rozmedzie a relatívna početnosť). Normalita dát bola testovaná Kolmogorov-Smirnov testom. Pre porovnanie spojitých premenných bol použitý Studentov t-test, Mann – Whitney U test a u nespojitých premenných χ2 testy, prípadne Yatesova korekcia. P-value menšie ako 0,05 bolo interpretované ako štatisticky významný výsledok.
Vzhľadom k charakteru terapie nie je možné zaslepiť pacientov ani ošetrujúci personál. Štúdia prebieha so schválením Etickej komisie Nemocnice Nový Jičín a.s.
Výsledky
Do štúdie bolo v období od novembra 2016 do septembra 2018 zaradených celkom 41 pacientov (pokusná skupina – 19 pacientov , kontrolná skupina – 22 pacientov) s nálezom hlbokej fasciálnej infekcie po chirurgickom výkone. Základné charakteristiky porovnávaných súborov uvádzame v Tab.1. Obe skupiny pacientov boli v základných demografických a klinických parametroch porovnateľné (Tab. 1). Vyšší počet pacientov po onko-chirurgickom výkone a väčší objem defektov v pokusnej skupine nedosiahol štatistickú signifikanciu (Tab. 1).
Table 1. Charakteristika skupín
Tab. 1: Group characteristics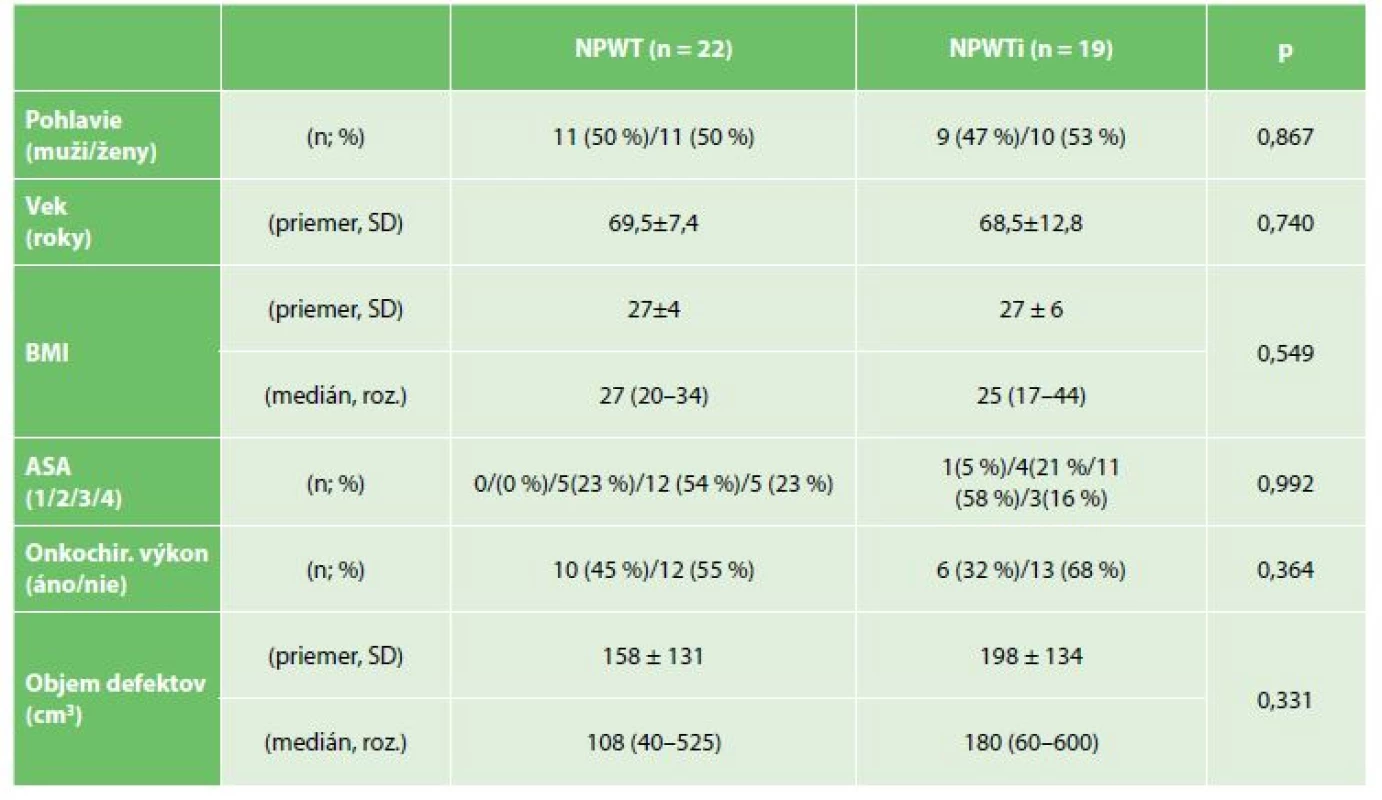
Výsledky vzťahujúce sa k primárnym cieľom uvádzame v Tab. 2. Priemerná dĺžka liečby v pokusnej skupine s NPWTi bola o dva dni kratšia, tento rozdiel však nebol štatisticky významný. Súbory sa nelíšili počtom debridementov, ale v pokusnej skupine bol zjavný trend ku kratšej dobe do vyčistenie defektu (13 vs. 19 dní). Sekundárna sutúra bola v oboch skupinách dosiahnutá s rovnakou relatívnou frekvenciou (NPWTi 84 % vs. NPWT 73 %). Zvyšok defektov bol ošetrený za pomoci metódy vlhkej terapie. Zlyhanie sekundárnej sutúry s nutnosťou dohojenia vlhkou terapiou bolo v kontrolnej skupine nesignifikantne vyššie v porovnaní s pokusnou skupinou (37 % vs. 25 %). Eventerácia bola pozorovaná v pokusnej skupine u dvoch pacientov s pokročilým nálezom hlbokej fasciálnej infekcie. V kontrolnej skupine nedošlo počas terapie k eventerácií s nutnosťou resutúry na chirurgickej sále.
Table 2. Primárne výsledky
Tab. 2: Primary results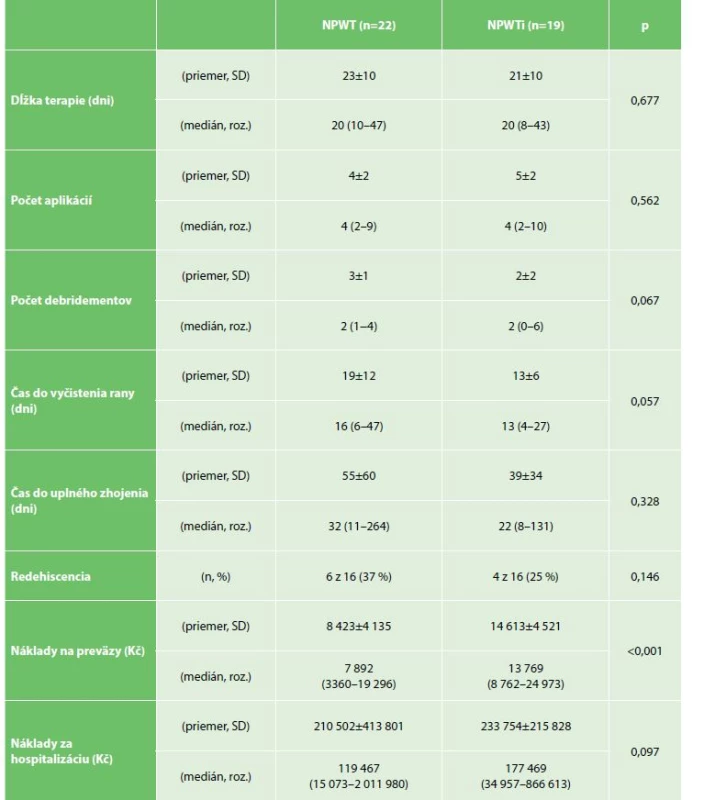
Finančné náklady na preväzy boli signifikantne vyššie u pacientov s použitým irigačným systémom (13 769 Kč vs. 7892 Kč). Celkové výdaje za hospitalizáciu sa však štatisticky nelíšili (177 469 Kč vs. 119 467 Kč) (Tab. 2).
V skupine s použitým instilačným systémom bol pri ukončení terapie pozorovaný pokles ako G+ kokov (58 % vs. 47 %) tak aj G - paličiek (74 % vs. 68 %)(Graf 1). Kontrolná skupina vykazovala pri ukončení terapie mierne zvýšenie výskytu G+ kokov (50 % vs. 54 %) a výskyt G - paličiek sa v tejto skupine znížil (59 % vs. 50 %)(Graf 2). Sterilné pôdy sa po ukončení terapie vyskytli v pokusnej skupine u štyroch pacientov (21 %) a v kontrolnej skupine u jedného pacienta (5 %). Tento rozdiel nedosiahol na zvolenej hladine p štatistickú významnosť.
Graph 1. Zmeny bakteriálneho spektra v pokusnej skupine
Graph 1: Changes of bacterial spectrum in experimental group
Graph 2. Zmeny bakteriálneho spektra v kontrolnej skupine
Graph 2: Changes of bacterial spectrum in control group
V pokusnej skupine bol počas terapie pozorovaný pokles počtu CFU (Colony forming units) na mililiter v 14 prípadoch (74 %), kým v kontrolnej skupine iba v 9 (41 %) prípadoch. Tento rozdiel bol štatisticky významný (p=0,035).
Diskusia
Efektivita štandardného podtlakového systému bola popísaná v českej aj zahraničnej literatúre niekoľkokrát [2,5,7,24,25,26]. Avšak prác pojednávajúcich o možnostiach NPWTi je o poznanie menej. V roku 2008 boli publikované výsledky štúdie amerických autorov, v ktorých bola porovnávaná efektivita NPWTi so štandardnou metódou s antiseptickými záložkami. Štúdia preukázala, že pacienti v pokusnej skupine mali signifikantne kratšiu dobu terapie ako pacienti v kontrolnej vzorke (9,9±4,3 vs. 36,5±13,1 dní, p<0,001), a tiež dosiahli kratší čas do zhojenia defektu (13,2 ± 6,8 dní vs. 29,6 ± 6,5 dní, p<0,001) [14]. V našom súbore bola dĺžka terapie pokusnej skupiny v priemere iba o 2 dni kratšia v porovnaní s kontrolnou skupinou (23 ± 10 dní vs. 21 ± 10 dní). Počet aplikácií bol nesignifikantne vyšší u pacientov s aplikovanou NPWTi v úvode do terapie, čo je spôsobené vyššou frekvenciou výmen instilačného systému.
V roku 2014 bola publikovaná práca kolektívu amerických autorov so súborom 82 pacientov pojednávajúca o výhodách podtlakovej terapie s instilačným systémom. V práci bol popísaný menší počet chirurgických debridementov [9]. Počet debridementov bol v oboch skupinách nášho súboru porovnateľný (2±2 vs. 3±1) bez štatistického rozdielu. Pri použití NPWTi sme však pozorovali kratší čas do vyčistenia rany a rýchlejší nástup granulačnej fázy. Rozdiel v tomto parametre nebol síce štatisticky významný (NPWTi 13 (4–27) dní vs. NPWT 16 (6–47) dní), ale trend ku skráteniu čistiacej fázy rany je viditeľný.
V retrospektívnej kohortovej štúdii z roku 2014 obsahujúcej celkom 142 pacientov bol pozorovaný signifikantne vyšší počet sutúrovaných defektov v skupine s použitým NPWTi (94 % − 6 minútový cyklus, 80 % − 20 minútový cyklus) v porovnaní s pacientami, u ktorých bol použitý konvenčný systém (62) [27]. V našej práci bola dosiahnutá sekundárna sutúra v pokusnej skupine v 84%. Počet redehiscencií bol v našom súbore v porovnaní s literatúrou [18] vyšší (25 %), avšak nie signifikantne voči kontrolnej skupine (37 %). U dvoch pacientov v pokusnej skupine sme počas instilačnej podtlakovej terapie zaznamenali eventeráciu s nutnosťou revízie na operačnej sále. Táto komplikácia sa mohla rozvinúť v spojitosti s vyrovnaním tlaku v lôžku rany počas instilačnej fázy. Treba však podotknúť, že u oboch pacientov išlo o pokročilý nález fasciolýzy a obaja pacienti boli vybavení počas terapie brušným pásom.
Náklady na preväzy boli signifikantne vyššie v skupine s použitým instilačným systémom, avšak dopad na celkové náklady za hospitalizáciu nebol viditeľný, nakoľko rozdiel v celkových nákladoch v oboch skupinách nebol signifikantný a dĺžka terapie bola v pokusnej skupine kratšia.
Ďalším terapeutickým benefitom instilačnej podtlakovej terapie je možnosť využitia antiseptických roztokov, ako napríklad pDADMAC (Polydiallyldimethylammonium chlorid), PHMB (Polyhexametylén biguanid), PVP-I (Povidon jodid) alebo CHG (Chlórhexidin glukonát), u ktorých je popísaná redukcia bakteriálnej záťaže z celkového počtu CFU 106 na 104 až 101 CFU/ml [10]. Ako irigačný roztok sme pre našu prácu zvolili 4% roztok povidon-jódu vo fyziologickom roztoku, ktorý je ľahko a cenovo dostupný.. Práve pri jeho použití sme zaznamenali štatisticky významný pokles bakteriálnej záťaže po ukončení NPWTi až v 74 % (p< 0,05).
V prospektívnej štúdii amerických a talianskych autorov z roku 2014 bolo zahrnutých 13 pacientov so 16 chronickými defektmi dolných končatín. Táto práca porovnávala ostrý debridement s následnou NPWT a ostrý debridement s následnou NPWTi so zameraním sa na bakteriálnu záťaž v oblasti lôžka. Ku koncu 7 dňovej terapie však nebol pozorovaný štatisticky významný rozdiel (NPWTi 2,6x105±3x105 CFU/g vs. NPWT 2,79x106 ±3,18x106 CFU/g, p=0,43). Ďalej bol na konci terapie pozorovaný výraznejší pokles G+ kokov v pokusnej skupine v porovnaní s konvenčnou skupinou [28]. V našom súbore sme po ukončení instilačnej podtlakovej terapie pozorovali pokles ako G+ kokov (58 % vs. 47 %) tak aj G - paličiek (74 % vs. 68 %), kým u pacientov so štandardným systémom došlo k miernemu zvýšeniu výskytu G+ kokov (50 % vs. 54 %). Avšak redukcia biologickej záťaže nemusí nutne viesť k urýchleniu procesu reparácie [8]. Po ukončení terapie boli negatívne kultivačné vyšetrenia v pokusnej skupine iba v 21 % prípadoch a v 5 % v kontrolnej skupine. Napriek tomu bola sekundárna sutúra dosiahnutá v 84 %, respektíve v 73 %. Ďalšou otázkou zostáva, nakoľko bol bakteriologický monitoring skreslený nasadenou antibiotickou terapiou. Taktika antibiotickej terapie bola v oboch skupinách nášho súboru rovnaká. U všetkých pacientov bola zahájená terapia v dvoj kombinácii betalaktám + nitroimidazol, prípadne chinolón + nitroimidazol u pacientov s alergiou na antibiotiká penicilínovej rady. Následne bola antibiotická terapia rotovaná na základe výsledku bakteriologických vyšetrení.Za potenciálne bias štúdie považujeme určitú mieru nehomogenity pacientov v jednotlivých skupinách z hľadiska typov výkonov, absenciu možnosti zaslepenia pacientov aj personálu a najmä zatiaľ ešte pomerne malý počet pacientov v oboch ramenách štúdie.
Záver
NPWTi je efektívna metóda, urýchľujúca čistiacu fázu hojenia rany, ktorá by mohla skracovať liečbu a zvyšovať percento sekundárnych uzáverov defektov. Myslíme si, že táto terapia má svoje miesto v manažmente ranových komplikácií u chirurgických pacientov. Potenciálnou nevýhodou by mohla byť disrupcia fascie s eventeráciou počas instilácie roztoku. Preto by mal byť pred zvažovanou aplikáciou veľmi pozorne zhodnotený lokálny nález z hľadiska pokročilosti fasciolýzy. Výsledky našej práce však nie sú definitívne. Valídnejšie údaje predpokladáme získaním robustnejšej skupiny pacientov po ukončení náboru do štúdie.
Tento článok vznikol za podpory interného grantu spoločnosti AGEL a.s.
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise.
MUDr. Adam Jurkovič
Chirurgické oddělení Nemocnice Nový Jičín a.s.
Purkyňova 2138/16
741 01 Nový Jičín
e-mail: adamjurkovic89@gmail.co
Sources
-
Back DA, Scheuermann-Poley C, Willy C. Recommendations on negative pressure wound therapy with instillation and antimicrobial solutions – when, where and how to use: what does the evidence show? Int Wound J. 2013;10 (suppl. 1):32–42. doi: 10.1111/iwj.12183.
-
Conde´-Green A, Chung TL, Holton LH, et al. Incisional negative-pressure wound therapy versus conventional dressings following abdominal wall reconstruction − a comparative study. Ann Plast Surg. 2013;71 : 394−7. doi: 10.1097/SAP.0b013e31824c9073.
-
Morykwas MJ. Vaccum-assited closure: state of basic research and physiologic foundation. Plast Reconstr Surg 2006;117(Suppl 7S), 121–6. doi:10.1097/01.prs.0000225450.12593.12.
-
Bobkiewicz A, Studniarek A, Drews M, et al. Negative pressure wound therapy with instillation (NPWTi): Current status, recommendations and perspectives in the context of modern wound therapy. Negative Pressure Wound Therapy Journal 2016;3 : 8−18. doi.org/10.18487/npwtj.v3i1.23.
-
Krokowicz L, Borejsza-Wysocki M, Mackiewicz J, et al. “10 years of negative pressure wound therapy [npwt]: evolution of indications for its use,” Negative Pres, Wound Ther 2014;1 : 27−32.
-
Aryan, S.P. et al. The effect of vacuum-assisted closure on the bacterial load and type of bacteria: A systematic review. Advanced Wound Care (New Rochelle) 2014;3 : 383–9. doi: 10.1089/wound.2013.0510.
-
Baharestani MM, Gabriel A. Use of negative pressure wound therapy in the management of infected abdominal wounds containing mesh: an analysis of outcomes. Int Wound. J 2010; 8 : 118–25. doi: 10.1111/j.1742-481X.2010.00756.x.
-
Davis K, Bills J, Barker J, et al. Simultaneous irrigation and negative pressure wound therapy enhances wound healing and reduces wound bioburden in a porcine model. Wound Rep Reg. 2013;21 : 869–75. doi: 10.1111/wrr.12104.
-
Gabriel A, Kahn K, Karmy-Jones R. Use of negative pressure wound therapy with automated, volumetric instillation for the treatment of extremity and trunk wounds: clinical outcomes and potential cost effectiveness. Eplasty 2014;14 : 41.
-
Phillips PL, Yang Q, Schultz GS. The effect of negative pressure wound therapy with periodic instillation using antimicrobial solutions on Pseudomonas aeruginosa biofilm on porcine skin explants. Int Wound J. 2013;Suppl 48−55, doi: 10.1111/iwj.12180.
-
Téot L, Boissiere F, Fluieraru S. Novel foam dressing using negative pressure wound therapy with instillation to remove thick exudate. Int Wound J. 2017;14 : 1−7, doi: 10.1111/iwj.1271.
-
Gabriel A. Integrated negative pressure wound therapy system with volumetric automated fluid instillation in wounds at risk for compromised healing. Int Wound J 2012;9(Suppl. 1):25–31. doi: 10.1111/j.1742-481X.2012.01014.x.
-
Allen D, LaBarbera LA, Bondre IL, et al. Comparison of tissue damage, cleansing and cross-contamination potential during wound cleansing via two methods: lavage and negative pressure wound therapy with instillation. Int Wound J 2014;11 : 198−209; doi: 10.1111/j.1742-481X.2012.01073.x.
-
Gabriel A, Shores J, Heinrich C, et al. Negative pressure wound therapy with instillation: a pilot study describing a new method for treating infected wounds. Int Wound J. 2008;5 : 399–413. doi: 10.1111/j.1742-481X.2007.00423.x.
-
Jerome D. Advances in negative pressure wound therapy: the VAC instill. J Wound Ostomy Continence Nurs 2007;34 : 191–4. doi:10.1097/01.WON.0000264834.18732.3b
-
Lessing C, Slack P, Hong K, et al. Negative pressure wound therapy with controlled saline instillation (NPWTi): Dressing properties and granulation response in vivo. Wounds 2011;23 : 309–19.
-
Leung BK, LaBarbera LA, Carroll CA, et al. The effects of normal saline instillation in conjunction with negative pressure wound therapy on wound healing in a porcine model. Wounds 2010;22 : 179–87.
-
Brinkert D, Ali M, Naud M, et al. Negative pressure wound therapy with saline instillation: 131 patient case series. Int Wound J 2013;10(Suppl. 1):56–60. doi: 10.1111/iwj.12176.
-
Kim PJ, Attinger CE, Steinberg JS, et al. Negative-pressure wound therapy with instillation: International Consensus Guidelines. Plast Reconstr Surg. 2013;132 : 1569−79. doi: 10.1097/PRS.0b013e3182a80586.
-
Kim PJ, Attinger CE, Oliver N, et al. Comparison of outcomes for normal saline and an antiseptic solution for negative-pressure wound therapy with instillation. Plast Reconstr Surg 2015;136 : 657−64.
-
Wolvos T. The use of negative pressure wound therapy with an automated, volumetric fluid administration: An advancement in wound care. Wounds 2013;25 : 75−83. doi: 10.1097/PRS.0000000000001709.
-
Wolvos T. Wound instillation – the next step in negative pressure wound therapy. Lessons learned from initial experiences. Ostomy Wound Manage 2004;50 : 56–6.
-
Omar M, Gathen M, Liodakis E, et al. A comparative study of negative pressure wound therapy with and without instillation of saline on wound healing. Journal Of Wound Care 2016;25 : 475−8. doi: 10.12968/jowc.2016.25.8.475.
-
Turek D, Netuka I, Malý J, et al. Terapie závažných ranných infekcí u pacientů se zavedenou mechanickou srdeční podporou pomocí V.A.C. systému. Rozhl Chir. 2009;88 : 693−6.
-
Gladis P, Holub R. Použití V.A.C. systému při léčbě infikované cévní protézy – kazuistika. Rozhl Chir. 2010;89 : 504−7.
- Dráč P, Fialová J, Zálešák B, et al. V.A.C. terapie v léčbě traumatických defektů měkkých tkání. Prakt Lék. 2008;88 : 413−6.
-
Kim PJ, Attinger CE, Steinberg JS, et al. The impact of negative-pressure wound therapy with instillation compared with standard negative-pressure wound therapy: a retrospective, historical, cohort, controlled study. Plast Reconstr Surg. 2014;133 : 709–16. doi: 10.1097/01.prs.0000438060.46290.7a.
-
Goss SG, Schwartz JA, Facchin F, et al. Negative pressure wound therapy with instillation (NPWTi) better reduces postdebridement bioburden in chronically infected lower extremity wounds than NPWT alone. J Am Coll Clin Wound Spec. 2014;4:74–80. doi: 10.1016/j.jccw.2014.02.001.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2019 Issue 4-
All articles in this issue
- Zásady antibiotické léčby
- Role nových antibiotik u nitrobřišních infekcí v éře multirezistentních bakterií
- Instilačná podtlaková terapia ULTRAVAC v terapii infikovaných laparotómií s fascitídou − priebežné výsledky prospektívnej randomizovanej štúdie
- Akutní mezenteriální ischemie s nekrózou celého tenkého střeva
- Hemangiomatóza velkého omenta − kazuistika
- Intraportální aplikace kmenových buněk po embolizaci portální žíly neurychluje růst jaterních metastáz
- Chirurgická léčba alveolární echinokokózy: naše zkušenost a systematický přehled literatury
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Zásady antibiotické léčby
- Akutní mezenteriální ischemie s nekrózou celého tenkého střeva
- Role nových antibiotik u nitrobřišních infekcí v éře multirezistentních bakterií
- Hemangiomatóza velkého omenta − kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

