-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Euvascor – časná intervence u hypertonika s dyslipidemií, resp. dyslipidemika s hypertenzí (fixní kombinace atorvastatinu a perindoprilu)
Euvascor – early intervention of hypertension and dyslipidaemia (dual combination of atorvastatin and perindopril)
Over the last 30 years, the number of cardiovascular causes of death has decreased, but Cardi-ovascular Disease has been the leading cause of mortality and morbidity in the Czech Republic. In spite of a clear decline, this still persisting primacy is due to the failure to achieve the target recommended values and the late initiation of pharmacotherapy.
We know that lifetime LDL cholesterol exposure reduced by 1 mmol/l is associated with a 54% reduction in the incidence of coronary events. A lifetime lower systolic BP of 10 mmHg is associated with a 45% reduction in the incidence of coronary events. Lifetime exposure to a combination of LDL cholesterol lower by 1 mmol/l and systolic BP lower by 10 mm Hg was associated with a 78% reduction in the lifetime risk of coronary events and a 68% reduction in the lifetime risk of a cardiovascular death. The benefits of this intervention increase over time – long-term exposure to even a small difference in LDL cholesterol and systolic pressure can significantly reduce the lifetime risk of cardiovascular disease, if it persists over the time. In this respect, the recently presented new common ESC/ EAS recommendations from 2019, that is to focus treatment on dyslipidemia on a lifelong approach of reducing CV risk and therapeutic lifelong intervention with aim to achieve lower LDL cholesterol levels at all risk levels. Perindorpil antihypertezive and atorvasatin hypolipidemic drugs, ideally in a fixed combination, are able to reduce the patient's CV risk early. The ideal motivation for adherence of patients is the introduced concept of the vascular age, respectively the aging.
Keywords:
arterial hypertension – dyslipidemia – atherosclerosis risk factors – fixed combination therapy – early intervention – vascular age
Autoři: Lukáš Zlatohlávek
Působiště autorů: 3. interní klinika 1. LF UK a VFN, Praha
Vyšlo v časopise: Vnitř Lék 2020; 66(3): 190-195
Kategorie: Farmakologický profil
Souhrn
Za posledních 30 let došlo ke snížení počtu kardiovaskulárních příčin úmrtí, přesto kardiovaskulární onemocnění dominují jako nejčastější příčina mortality a morbidity u nás. Za tímto stále trvajícím prvenstvím, i přes jasný pokles, stojí nedosahování cílových doporučených hodnot a pozdní zahájení farmakoterapie. Přitom víme, že celoživotní expozice LDL cholesterolu snížena o 1 mmol/l je spojena s 54% snížením výskytu koronárních příhod. Celoživotně nižší systolický TK o 10 mm Hg je spojen s 45% snížením výskytu koronárních příhod. Celoživotní expozice kombinaci LDL cholesterolu nižšího o 1 mmol/l a systolického TK nižšího o 10 mm Hg byla spojena se 78% snížením celoživotního rizika koronárních příhod a 68% snížením celoživotního rizika úmrtí z kardiovaskulárních příčin. Přínos této intervence roste s časem – dlouhodobá expozice dokonce i malému rozdílu v hladině LDL cholesterolu a systolickém tlaku může podstatně snížit celoživotní riziko kardiovaskulárních onemocnění, pokud přetrvává v čase. V tomto duchu zaznívají recentně prezentovaná nová společná doporučení ESC/EAS z roku 2019, tj. zaměřit léčbu dyslipidemie na celoživotní přístup ke snížení KV rizika a terapeutickou celoživotní intervenci s cílem dosáhnout nižších hladin LDL cholesterolu u všech úrovní rizika. A právě antihypertenzivum perindorpil a hypolipidemikum atorvastatin ideálně ve fixní kombinaci dokáží redukovat časně kardiovaskulární riziko pacienta. Ke zvýšení compliance pacientů může výraznou měrou přispět zaváděný pojem cévní věk, resp. stárnutí.
Klíčová slova:
rizikové faktory aterosklerózy – dyslipidemie – arteriální hypertenze – fixní kombinační terapie – časná intervence – cévní věk
Úvod, informace o léku
Kardiovaskulární onemocnění jsou stále dominující příčinou mortality ve vyspělých zemích. Cílenou intervencí rizikových faktorů došlo sice k regresi těchto příčin (pokles z cca 60 % na současných cca 40 % za cca 30 let), ale jsou stále před druhou nejčastější příčinou mortality – nádory. V posledních letech došlo dokonce ke stagnaci tohoto děje a toto je vysvětlováno několika faktory. I přes výrazné zlepšení povědomí obyvatel stran životosprávy je velká řada pacientů obézních (dokonce jich i přibývá) a s tím i dochází k nárůstu počtu pacientů s hyperglykemií, resp. diabetes mellitus 2. typu. Diabetik neumírá na hypo - či hyper - glykemii, ale dominantně právě na kardiovaskulární onemocnění. Proto bychom u diabetiků měli co nejdříve a nejpřísněji hlídat další rizikové faktory kardiovaskulárních onemocnění (KVO) (kouření, arteriální hypertenzi, dyslipidemii) (1).
Další z důležitých příčin je skutečnost, že při léčbě rizikových faktorů nedosahujeme cílových hodnot dle doporučení odborných společností (zejména poslední společná doporučení ESC/EAS 2019) a dále zahajujeme pozdě farmakologickou intervenci. Tento fakt vychází jednak z neochoty pacientů v mladších, resp. středních věkových kategoriích užívat léky a jednak často i lékaři pozdě intervenují rizikové faktory (terapeutická inercie). Dnes nikdo nezpochybňuje, že pacient po infarktu myokardu (IM) či cévní mozkové příhodě (CMP) musí užívat hypolipidemika či antihypertenziva, ale v primární prevenci jsou tyto skupiny léků často i odbornou veřejností podceňované. „On zvýšený cholesterol či mírně vyšší tlak do prvního infarktu přeci nebolí.“ Proto se nyní zavádí pojem: „cévní věk“. De facto vychází k popisu rizika daného jednice dle tabulek SCORE. Ale pokud do těchto tabulek vneseme změřené či naměřené hodnoty, zjistíme, že riziko daného pacienta odpovídá zcela starší věkové kategorii, než je daného pacienta věk kalendářní! A toto je třeba si uvědomit. Nejen námi lékaři, ale takto lze jednoduše, elegantně a edukativně ukázat rizikovost profilu daného pacienta jemu samému. A tím jej přimět lék užívat.
Víme, že celoživotní expozice LDL cholesterolu snížena o 1 mmol/l je spojena s 54% snížením výskytu koronárních příhod. Celoživotně nižší systolický TK (STK) o 10 mm Hg je spojen s 45% snížením výskytu koronárních příhod. Celoživotní expozice kombinaci LDL cholesterolu nižšího o 1 mmol/l a STK nižšího o 10 mm Hg byla spojena se 78% snížením celoživotního rizika koronárních příhod a 68% snížením celoživotního rizika úmrtí z kardiovaskulárních příčin. Přínos této intervence roste s časem – dlouhodobá expozice dokonce i malému rozdílu v hladině LDL cholesterolu a systolickém tlaku může podstatně snížit celoživotní riziko kardiovaskulárních onemocnění, pokud přetrvává v čase (Obr. 1). V tomto duchu zaznívají recentně prezentovaná nová společná doporučení European Society of Cardiology and European Atherosclerosis Society (ESC/EAS) (2) z roku 2019, tj. zaměřit léčbu dyslipidemie na celoživotní přístup ke snížení KV rizika a terapeutickou celoživotní intervenci s cílem dosáhnout nižších hladin LDL cholesterolu u všech úrovní rizika. A jak je popsáno v dalším textu, právě molekuly perindoprilu a atorvastatinu jednak snižují efektivně krevní tlak, resp. hladinu LDL cholesterolu, a jednak dokáží již v časném podání zabránit vzniku a dalšímu rozvoji aterosklerotických změn (např. studie PROGRESS a ASCOT -Legacy, viz dále v textu). Moderním trendem ve farmakoterapii jsou fixní kombinační terapie dnes již nejen jednoho rizikového faktoru, ale i současná intervence 2 významných rizikových faktorů aterosklerózy (arteriální hypertenze a dyslipidemie) v jedné tabletě. Od října 2019 je k dispozici fixní kombinace atorvastatin/perindopril (EUVASCOR, Servier), který má své místo u širokého spektra pacientů jednak v časné primární, ale i sekundární prevenci. Lék je k dispozici ve velice široké škále sil a tím dovoluje bohaté možnosti kombinací. K dispozici jsou následující kombinace:
- Euvascor 10 mg/5 mg
- Euvascor 20 mg/5 mg
- Euvascor 40 mg/5 mg
- Euvascor 10 mg/10 mg
- Euvascor 20 mg/10 mg
- Euvascor 40 mg/10 mg
Obr. 1. Efekt snížení obou rizikových faktorů (LDL cholesterolu a systolického krevního tlaku) na celoživotní snížení kardiovaskulárního rizika. Upraveno dle Ference BA et al. JAMA. 2019 Sep 2. doi: 10.1001/jama.2019.14120. 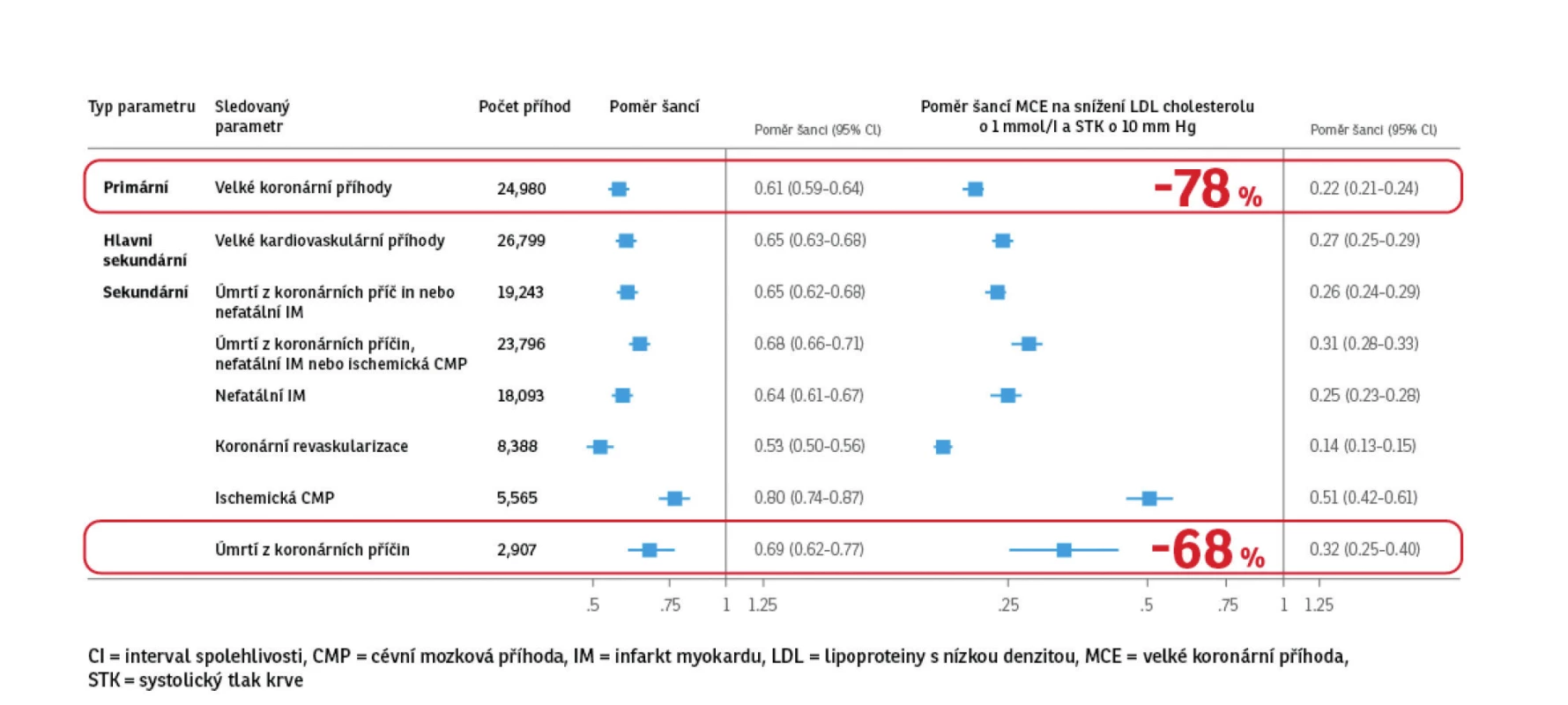
Zařazení do skupin léků
Euvascor patří do skupiny fixních kombinací antihypertenziv a hypolipidemik.
Atorvastatin, resp. statiny jsou t.č. dominantními hypocholesterolemizujícími léky. Pokud nedosáhneme doporučené cílové hodnoty, je dalším aditivním lékem ezetimib. Fibráty jsou primárně indikovány v terapi hypertriglyceridemie či v kombinaci se statinem při smíšené dyslipidemii.
Do základní skupiny antihypertenziv patří: ACE -inhibitory, AT1 blokátory, dlouhodobě působící blokátory kalciových kanálů a β -blokátory. β -blokátory patří mezi léky volby zejména u pacientů s manifestní ICHS a u pacientů se zvýšenou sympatickou aktivitou (tachykardie…). Blokátory kalciových kanálů patří mezi metabolicky neutrální antihypertenziva a skupiny vhodné do kombinačních terapií. Diuretika jsou skupina léků s širším efektem na ledviny, nicméně jejich řekněme společným jmenovatelem je „odpuštění“ tekutiny ze systému cév. Jsou také vhodnými léky do kombinace s ostatními antihypertenzivy. AT-1 blokátory jsou léky s podobnými indikacemi jako ACE -inhibitory a jsou používány, pokud dojde k nežádoucímu účinku při terapii ACE -I, zejména kašli. ACE -I inhibitory jsou dnes nejvíce používanou skupinou antihypertenziv pro své četné nejen antihypertenzní účinky, ale i pro svou velkou škálu pozitivních „vedlejší“ účinků, a to kardioprotektivních, nefroprotektivních, vazoprotektivních a současně patří mezi tzv. metabolicky pozitivní antihypertenziva. Nejvíce předepisovanou molekulou ze skupin ACE -inhibitorů v České republice je právě perindopril.
Chemická struktura, mechanismus účinku
Atorvastatin – atorvastatinum calcicum trihydricum je kompetitivním inhibitorem 3-hydroxy-3-methylglutaryl -koenzym A (HMG -CoA) reduktázy, katalyzující přeměnu HMG -CoA na mevalonovou kyselinu. Tato reakce limituje rychlost syntézy endogenního cholesterolu v hepatocytech. Důsledkem poklesu intracelulární koncentrace dojde ke zvýšené expresi LDL receptorů, které následně intenzivně vychytávají částice LDL cholesterolu z plazmy. Zpomalení intrahepatální syntézy cholesterolu je také spojeno se snížením rychlosti produkce VLDL a LDL lipoproteinu v játrech. Atorvastatin je metabolizován cytochromem P-450 CYP 3A4. Atorvastatin je účinná látka a nemusí být konvertována na aktivní formu, nicméně za 70 % jeho aktivity jsou zodpovědné jeho metabolity. Atorvastatin i jeho aktivní metabolity jsou vylučovány převážně do žluči. Do moči se vyloučí maximálně 2 % podané dávky. Maximální plazmatické koncentrace jsou signifikantně zvýšeny u pacientů s poruchou jaterních funkcí, u kterých může být nutné snížení dávek. Renální insuficience nemá na farmakokinetiku atorvastatinu vliv. Atorvastatin není z plazmy odstranitelný hemodialýzou ani peritoneální dialýzou. U pacientů podstupujících dialýzu není nutná úprava dávek (3). Oproti tomu u jiných statinů, např. rosuvastinu, musí být redukována dávka při renální insuficienci, a při pozdních fázích renálního selhávání jsou maximální dávky kontraindikovány.
Perindoprilum argininum: Renin -angiotenzinový systém (RAS) hraje významnou roli v řadě homeostatických procesů, především v regulaci krevního tlaku, vodního a minerálního prostředí. Renin štěpí angiotenzinogen na angiotenzin I. Ten je účinkem konvertujícího enzymu (ACE) přeměněn na angiotenzin II (A II). ACE se vyskytuje v celém organismu, nejvyšší koncentrace je však v endotelu plicních cév. Perindopril je kompetitivním inhibitorem ACE s vysokou afinitou. Následkem inhibice ACE dochází k významnému poklesu plazmatické koncentrace A II a ke zvýšení koncentrace angiotenzinu I. Výsledkem je pokles cévní rezistence, krevního tlaku a předtížení (preloadu) a dotížení (afterloadu). Zároveň dochází k vzestupu reninové aktivity a poklesu plazmatických koncentrací aldosteronu. Protože cestou ACE je degradován také bradykinin, dochází ke zvýšení jeho koncentrace, která se podílí na vazodilatačním účinku inhibitorů ACE.
Po perorálním podání radioaktivně značeného perindoprilu bylo po 96 hodinách 75 % značené dávky zjištěno v moči a 25 % ve stolici. Perindoprilát i perindoprilát glukuronid jsou vylučovány renálně.
Indikace
Atorvastatin je primárně indikován v terapii hypercholesterolemie. Dnes je de facto atorvastatin indikován nejen stran hypolidemického účinku, ale také v prevenci kardiovaskulárních příhod.
Velké klinické důkazy přináší studie ASCOT (4). Tato randomizovaná studie s 2 × 2 designem byla dvojitě slepá, multicentrická, primárně zaměřená na ověření antihypertenzní léčby. Zde se budeme zabývat větví LLA (Lipid Lowering Arm). Celkem 10305 pacientů s art. hypertenzí a hladinou cholesterolu do 6,5mmol/l bylo rozděleno do dvou skupin, užívali atorvastatin (10mg), nebo placebo. Sledování trvalo v průměru 3,5 roku, studie musela být předčasně ukončena pro příliš velký pozitivní rozdíl mezi aktivně léčenou a placebovou skupinou. Výsledky je možno shrnout následovně: atorvastatin v dávce 10mg snížil výskyt kardiovaskulárních příhod a cévních mozkových příhod u nemocných s dobře kontrolovanou hypertenzí a normálními nebo jen mírně zvýšenými hladinami cholesterolu. Ve studii použitá dávka je velmi reálná z hlediska každodenní praxe. Pozitivní výsledky byly prokazatelné ve všech podskupinách (diabetici, nediabetici, mladí pacienti, pacienti vyššího věku, metabolický syndrom…).
V roce 2018 byla publikována analýza studie ASCOT -Legacy, které se účastnilo 4605 pacientů z větve z LLA a byla u nich po dobu 15,7 roku (medián) sledována celková a kardiovaskulární mortalita. Po tuto dobu zemřelo v placebové větvi 39,5 % pacientů a 37,3 % v atorvastatinové větvi (HR 0,85; 95% CI 0,72–0,99; p = 0,0395). Tento výsledek potvrzuje dlouhodobý přínos terapie statiny ve snižování rizika úmrtí na kardiovaskulární choroby. Mechanismus tohoto dlouhodobého účinku může být dle autorů studie založen na iniciální stabilizaci aterosklerotického plátu v průběhu původní studie. Vyhodnocení studie ASCOT po 15 letech od jejího skončení ukazuje dlouhodobý přínos léčby hypercholesterolemie z hlediska mortality. Přínos léčby s časem rostl, a to dokonce i u pacientů, kteří léčbu ukončili (5) (Obr. 2).
Obr. 2. Sledování pacientů ze studie ASCOT po 15 letech. Upraveno dle Gupta A et al. Lancet 2018; 392: 1127–1137 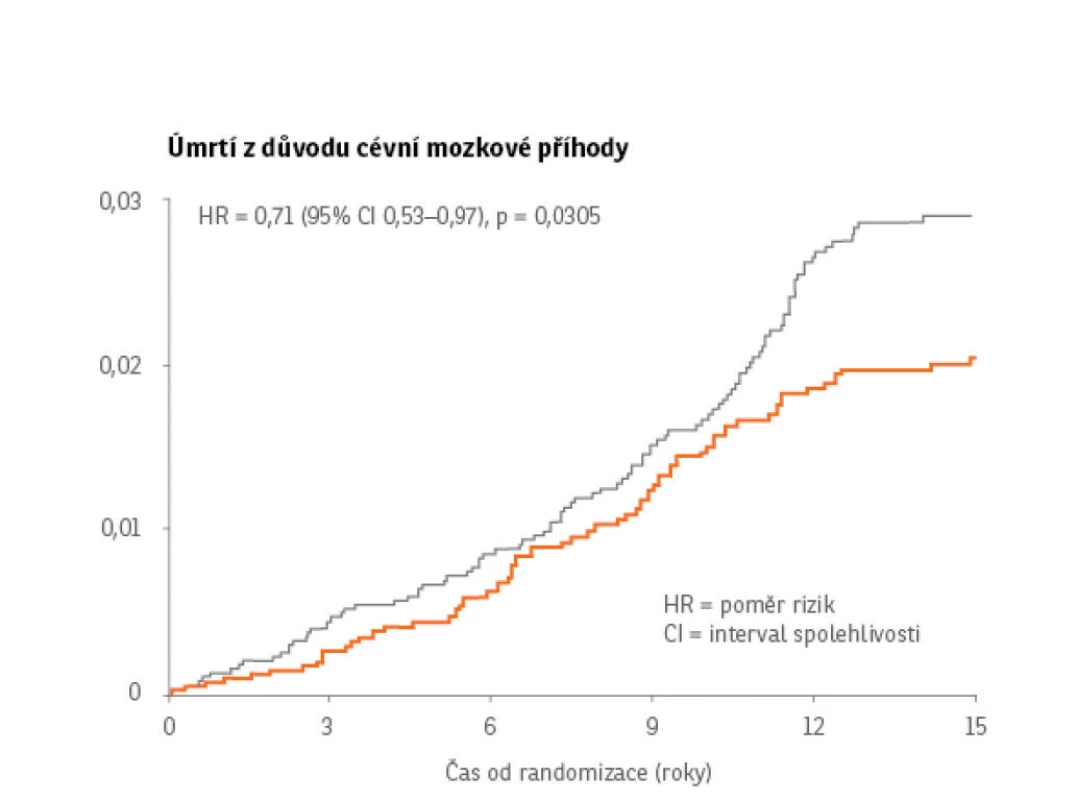
Kromě hlavního hypolipidemického účinku jsou známy i jiné účinky atorvastatinu. Jedná se především o zlepšení funkčních schopností endotelu. Dysfunkce endotelu je v těsném vztahu s lokálním nedostatkem oxidu dusnatého (NO) uvolňovaného endotelem a zvýšenou produkcí superoxidových aniontů, které degradují NO. V experimentech bylo prokázáno, že atorvastatin zvyšuje produkci NO přibližně dvojnásobným zvýšením aktivity endoteliální NO syntázy, čímž zesiluje relaxaci cévní stěny zprostředkovanou oxidem dusnatým.
Význam pro antiaterogenní účinky atorvastatinu má i stabilizace ateromových plátů. Akutní příčinou příhod u pacientů s ICHS je nejčastěji ruptura nestabilního ateromového plátu, kde hraje zásadní roli jeho infiltrace zánětlivými buňkami. Atorvastatin inhibuje infiltraci ateromového plátu zánětlivými buňkami a také tlumí migraci a proliferaci buněk hladké svaloviny cév. Redukuje též akumulaci cholesterolu v makrofázích, čímž zabraňuje jejich aktivaci.
Ve studii EASY -FIT (6) (effect of atorvastatin therapy on fibrous cap thickness in coronary atherosclerotic plaque as assessed by optical coherence tomography) (Obr. 3) došlo po podání 20 mg atorvastatinu oproti 5 mg atorvastatinu u pacientů s nestabilní anginou pectoris či neléčenou dyslipidemií k výraznějšímu poklesu LDL cholesterolu (46% vs. 38%, p < 0,009) a zvětšení vrstvy fibrózní čepičky koronárního plátu (69 % vs. 17 % (p < 0,001)), což bylo spojeno se sníženou hladinou aterogenních lipoproteinů v séru a zánětlivých biomarkerů.
Obr. 3. Studie EASY-FIT (zvětšení vrsty fibrózní čepičky koronárního plátu po podávání 5 a 20 mg atorvastatinu). Upraveno dle Komukai et al. Change in Plaque Characteristics with Atorvastatin. JACC VOL. 64 No 21, 2014: 2207–2217 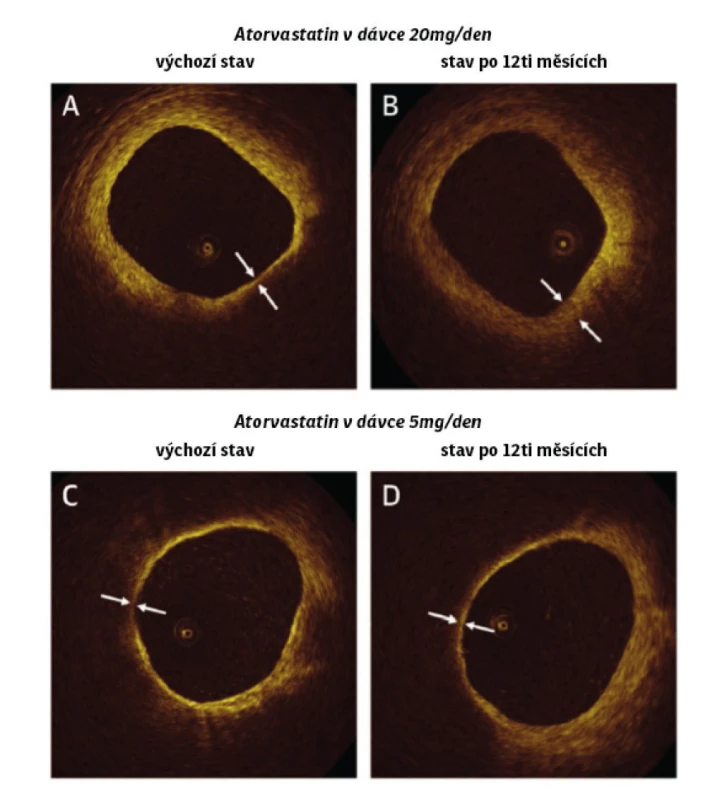
Perindopril
Ze všech antihypertenziv právě inhibitory ACE prokázaly u hypertoniků schopnost účinně snížit krevní tlak a zároveň zvrátit proces kardiovaskulární remodelace. V experimentální studii perindopril prokázal schopnost snížit progresi aterosklerózy a zamezit akcelerovanému rozvoji aterosklerotických lézí. Základními mechanismy jsou četné: protekce endotelu, antimitogenetické a antitrombotické účinky stabilizující plát a pravděpodobně i antioxidační účinek, přičemž mnohé z nich jsou zprostředkovány právě angiotenzinem II a bradykininem.
Perindopril, resp. ACEi jsou indikovány k léčbě arteriální hypertenze, v rámci základních 4 skupin terapie arteriální hypertenze. ACEi jsou indikovány zejména k terapii: při hypertrofii levé komory, při srdečním selhání a dysfunkci levé komory, u stavů po infarktu myokardu, u stavů po CMP, při ischemické chorobě dolních končetin, při diabetické a nediabetické nefropatii, při proteinurii, dále kde je žádoucí nezhoršit metabolické poměry při diabetes mellitus a při dyslipoproteinemii.
Jednoznačně průlomovou studií s perindoprilem byla studie EUROPA (7). Do této studie bylo randomizováno více než 12000 pacientů se stabilní ICHS bez známek srdečního selhání a s poměrně nízkým rizikovým profilem. Pacienti byli randomizování do dvou větví buď k perindoprilu 8 mg denně, nebo ku placebu. Primární souhrnný sledovaný cíl (úmrtí z KV příčin, nefatální IM a zástava srdce s úspěšnou resuscitací), byl při léčbě perindoprilem během průměrné doby sledování 4,2 let snížen o 20 %, výskyt infarktu myokardu o 24 % (Obr. 4). Výsledky nebyly závislé na vstupní hodnotě krevního tlaku a již užívané medikamentózní léčbě.
Obr. 4. Studie EUROPA: Rozdíl v incidenci fatálního a nefatálního infarktu myokardu. Upraveno dle Bruining N et al. Coronary Artery Disease 2009,20: 409–414 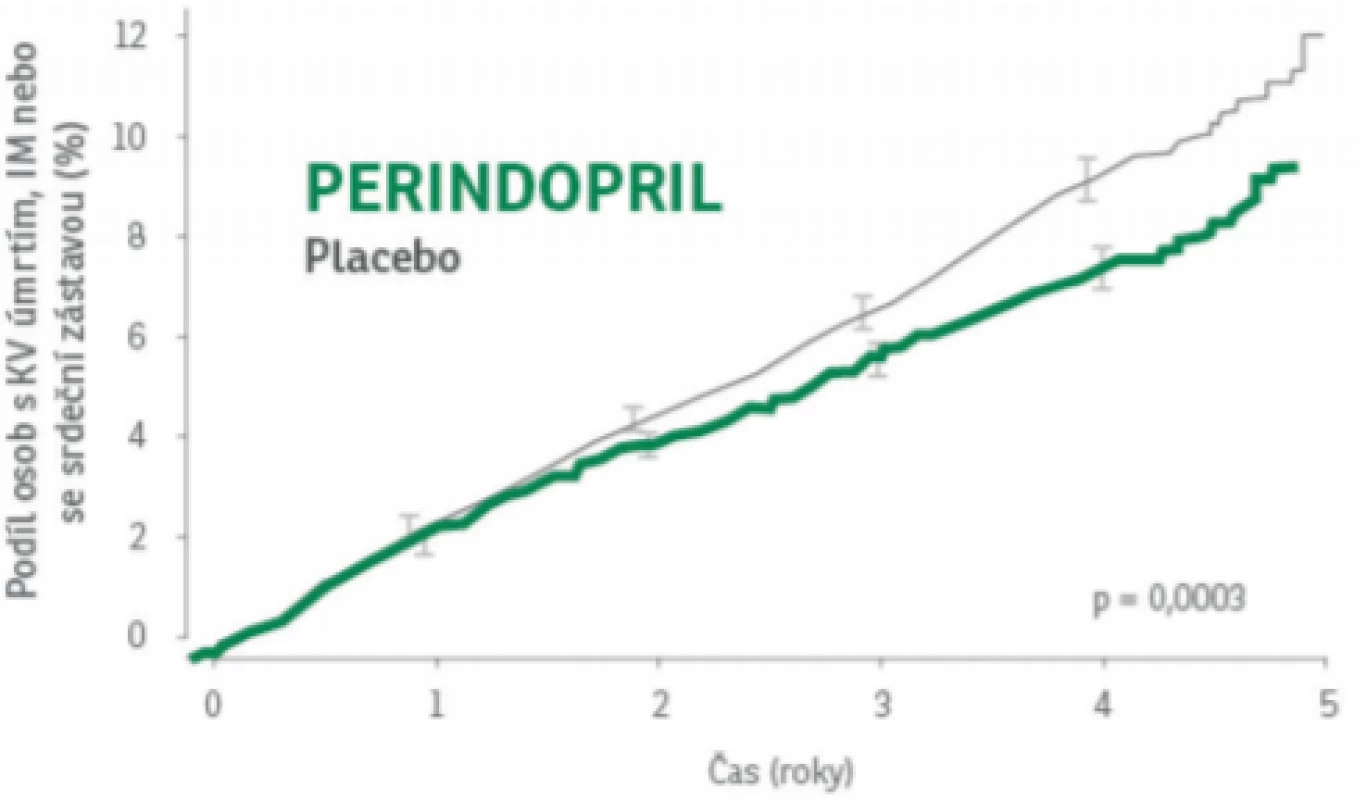
U 118 pacientů zařazených do studie EUROPA byl proveden intrakoronární ultrazvuk (studie PERSPECTIVE). Plochy cév, plaků a lumen byly měřeny v 711 (perindopril 360, placebo 351) 5 mm koronárních segmentech. Každý jednotlivý intrakoronární ultrazvukový průřez byl označen, zda je kalcifikován (ano/ne), a dle stupně postižení rozdělen do tří skupin: 0–25%, 25–50% a 50–100% kalcifikace. Koronární plaky bez nebo s nízkým obsahem vápníku (0–25%) regredovaly při terapii perindoprilem a nezměnily se na placebu (-0,33 ± 1,74 vs. -0,03 ± 1,66; p = 0,04). Plaky obsahující střední množství vápníku (skupina 25–50%) se nezměnily a plaky se závažným množstvím kalcifikace (skupina 50–100%) progredovaly.
Nekalcifikované plaky tedy mohou regredovat při terapii ACE inhibitory, resp. v tomto případě perindoprilem (Obr. 5) (8).
Obr. 5. Perindopril: regrese nekalcifikovaných aterosklerotických plátů. Upraveno dle Bruining N et al. Coronary Artery Disease 2009,20: 409–414 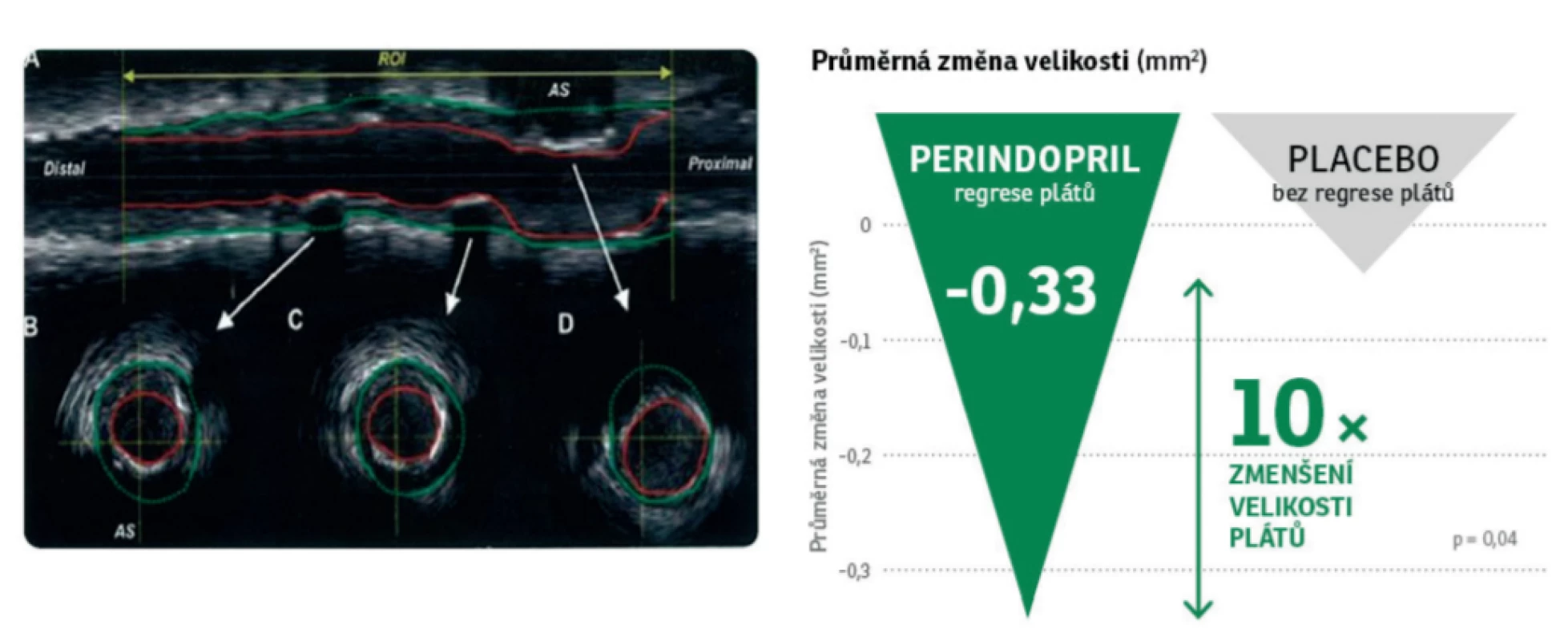
Ve studii PROGRESS (Perindopril Protection Against Recurrent Stroke Study) se jednalo o 6 105 pacientů po iktu či tranzitorní ischemické atace (TIA), a o hypertoniky i nehypertoniky. Byli randomizováni 1 : 1 k terapii či placebu. Po perindoprilu v maximální dávce došlo k poklesu TK o 4,9/2,8 mm Hg a riziko iktu se snížilo o 5 % v obou větvích, tj. u pacientů s hypertenzí i normotenzí. Tato studie současně prokázala u pacientů po CMP či TIA redukci vzniku demence (RRR 12%) a kognitivního deficitu (RR 19%) v aktivně léčené větvi (9).
Další klinickou studií je studie ADVANCE (Action in Diabetes and Vascular Disease). Tato studie hodnotila účinnost podávání kombinace perindoprilu s indapamidem u diabetiků 2. typu nezávisle na počátečním krevním tlaku a vstupní antihypertenzní léčbě. Kombinační léčba byla dobře tolerována a po 4,3 roku došlo ke statisticky významnému snížení rizika závažné vaskulární příhody (o 9 %) včetně úmrtí. Účinnost léčby se výrazně nelišila v závislosti na krevním tlaku a konkomitantní léčbě na začátku studie (10).
Kromě sledování kardiovaskulární mortality sledujeme i celkovou mortalitu, kdy odpověď na tuto otázku nám přinesla metaanalýza 7 studií, zahrnující 71 401 pacientů užívajících ACE - I. Studie byly vybrány tak, aby byli zařazeni pacienti s hypertenzí léčení moderní terapií včetně statinů a antiagregační terapií. Jednalo se o studie ALLHAT, ANBP-2, pilot HYVET, JMIC - B, ASCOT - BPLA, ADVANCE a HYVET. Podávání ACE inhibitorů ve srovnání s kontrolní léčbou (jinými antihypertenzivy nebo placebem) souhrnně snížilo celkovou mortalitu pacientů o 10 % (95% CI 0,84 – 0,97, p = 0,004) (11). V následné analýze byl zjištěn rozdílný účinek jednotlivých ACE inhibitorů na snížení celkové mortality, přičemž pouze léčba obsahující perindopril (studie ASCOT - BPLA, ADVANCE a HYVET) byla spojena se statisticky významným poklesem celkové mortality (snížení relativního rizika o 13 %; p < 0,001) (Obr. 6).
Obr. 6. Rozdílný účinek jednotlivých ACE-I na snížení celkové mortality. Upraveno dle van Vark LC, Bertrand M et al.: Eur Heart J 2012; 33: 2088– 2097 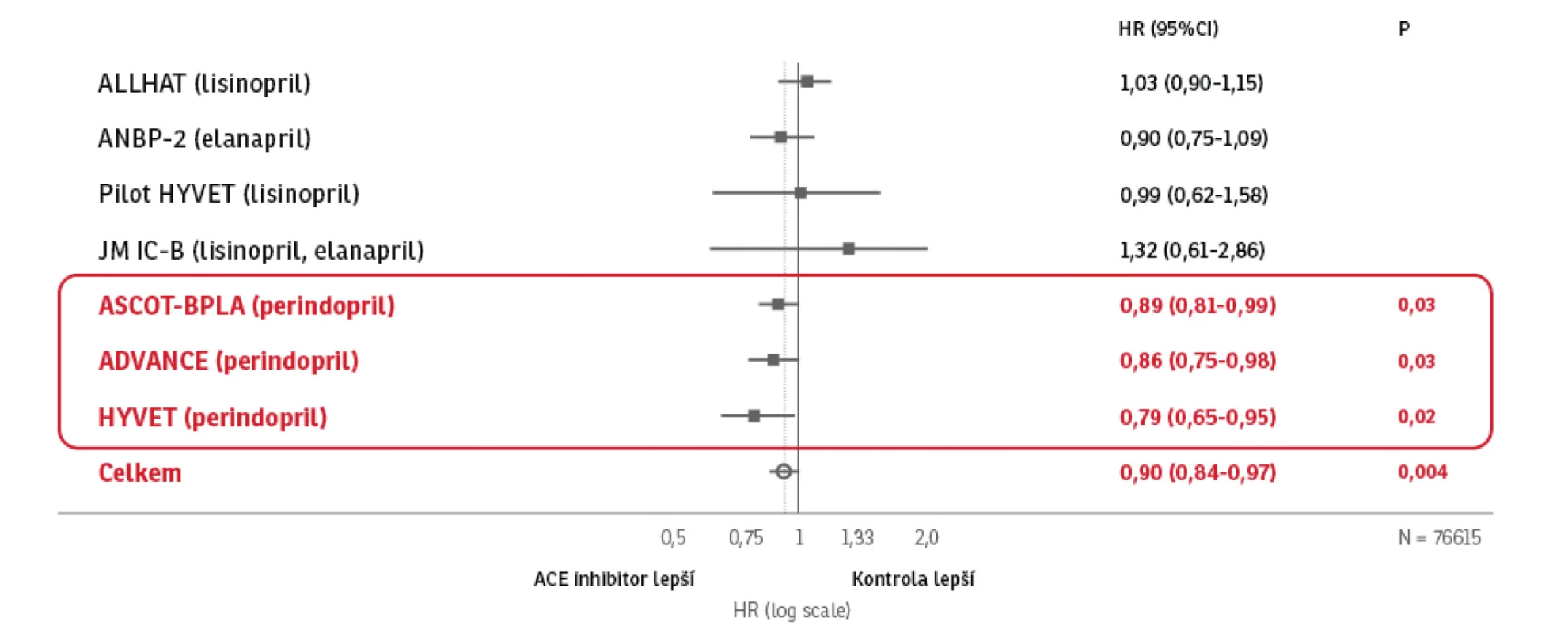
Dávkování
Atorvastatin je podáván v dávkách 10, 20, 30, 40 mg. Pokles hladiny LDL cholesterolu odpovídá zhruba poklesu pozorovanému ve studii CURVES (12), kde došlo po podání atorvastatinu (ve stoupající dávce 10, 20, 40, 80 mg) k poklesu LDL cholesterolu o 38, 46, 51 a 54 %, celkový cholesterol se snížil o 28–42 %. Atorvastatin blokuje intrahepatální syntézu cholesterolu, která probíhá dominantně v noci. Proto se starší preparáty podávaly večer. Nicméně poločas inhibiční aktivity atorvastatinu HMG -CoA reduktázy je cca 20–30 hodin a lze jej tedy podávat v jakoukoliv denní dobu. Vzhledem k faktu, že zhruba 30 % pacientů na lék zapomíná při večerním podávání, preferujeme podávání v ranních hodinách. Perindorpil je podáván v dávkách 5 a 10 mg. V Euvascoru je první uvedena dávka atorvastatinu a následně dávka perindoprilu a je na trhu v následujících kombinacích: Euvascor: 10 mg/5 mg, 20 mg/5 mg, 40 mg/5 mg Euvascor 10 mg/10 mg, 20 mg/10 mg, 40 mg/10 mg. Je podán jednou denně, ideálně v ranních/dopoledních hodinách.
Kontraindikace, nežádoucí účinky, interakce
Obě účinné látky jsou kontraindikovány při známé alergii na danou účinnou látku a v graviditě. Za dominantní nežádoucí účinek perindoprilu je považován suchý dráždivý kašel, nicméně (naštěstí mnohem vzácnější) klinicky závažný je angioedém. Dalším klinicky důležitým nežádoucím účinkem ACE inhibitorů je hyperkalemie, zejména musíme být ostražití u pacientů s renální insuficiencí či u pacientů užívajících kalium šetřící diuretika. Stran kontraindikací nelze opomenout významnou bilaterální stenózu renálních tepen a další.
Podobně jako u perindoprilu je i u atorvastatinu popisována řada minoritních nežádoucích účinků (insomnie, padání vlasů atd…), ale dominantním nežádoucím účinkem (NÚ) atorvastatinu jsou myopatie (ve zcela extrémním případě rabdomyolýza). Ovšem tento nežádoucí účinek je často bohužel i mezi lékaři démonizován a jeho reálný výskyt je vlastně malý. Nicméně je třeba na něj vždy myslet a podrobně odebrat anamnézu od pacienta. Například artralgie či flu -like syndrom mohou imitovat statinovou myopatii. Při myopatii a elevaci kreatinkinázy (CK) (ta nemusí nutně znamenat statinovou myopatii, často bývá elevována z jiných příčin, zcela nesouvisejících s podáváním statinů) je indikováno statin vysadit. Poté se můžeme vrátit ke stejnému statinu v nižší dávce nebo jej nahradit jiným statinem. Nicméně při užívání statinů 1,3 miliony obyvateli České republiky je tento NÚ prakticky minoritní. Dalším klinicky důležitým nežádoucím účinkem je potencionálně diabetogenní efekt, zejména u populace starší 60 let. Ale na obranu statinů, statiny u diabetiků snižují kardiovaskulární mortalitu o zhruba 20–25 % a spočítaný benefit je 1 : 9.
Atorvastatin je kontraindikováno podávat s léky metabolizujícími se přes stejný cytochrom, což klinicky nejdůležitěji se jedná zejména o makrolidová antibiotika (klarithromycin).
Dříve hojně a chybně udávaná elevace jaterních testů jako NÚ terapie statiny (0,5–2 % ve vysocedávkovaných terapiích) je dnes již překonána a kontroly jaterních testů při terapii statiny již ani nejsou doporučeny.
Závěr
Kardiovaskulární onemocnění patří mezi nejčastější příčinu mortality a morbidity v našich zemích. V posledních 3 dekádách došlo sice k výrazné regresi KVO, ale jsou stále dominantní příčinou mortality a morbidity. Ke stagnaci této regrese přispívá několik faktů. Jednak nárůst prevalence diabetes mellitus, nedodržování doporučených cílových hodnot odbornými společnostmi a zejména otálení se zahájením farmakologické intervence u mladších (resp. středněvěkých) skupin obyvatel.
Fixní kombinace statinu a antihypertenziva se stává moderním trendem při terapii dvou klíčových rizikových faktorů aterosklerózy, resp. kardiovaskulárních onemocnění. Od podzimu 2019 je v ČR k dispozici nová fixní kombinace atorvastatinu s perindoprilem v šesti různých dávkových kombinacích (Euvascor; Servier), která je indikována ČASNĚ u širokého spektra pacientů s hypertenzí a dyslipidemií v primární i sekundární prevenci.
Kombinace těchto dvou molekul v sobě přináší nejen laboratorní pokles LDL cholesterolu a naměření cílových hodnot krevního tlaku, ale současně obě molekuly mají další kardiovaskulární protektivitu, ať se jedná o endotel, vaskulární protekci, antiagregační působení či efekt na remodelaci levé komory srdeční.
Dle posledních doporučení ESC/EAS je kladen důraz právě na celoživotní přístup ke snížení KV rizika s časným zahájením intervence a terapeutickou celoživotní intervencí s cílem dosáhnout poklesu hladin LDL cholesterolu u všech úrovní rizika.
Výhod fixní kombinace atorvastatin/perindopril je několik:
- jednak je účinná v efektu na vlastní pokles krevního tlaku a kompenzaci dyslipidemie,
- je účinná v prevenci kardiovaskulárních příhod, jednak obnovou funkce endotelu a zabráněním progrese či rozvoje aterosklerózy a v případě již přítomných drobných aterosklerotických nekalcifikovaných plátů zajistí jejich regresi,
- fixní kombinace výrazně přispívá ke zlepšení adherence pacientů.
Co je nutné si uvědomit, je časnost zahájení farmakoterapie. Již se vryla klasická věta: „Za chyby, které uděláme nyní, zaplatíme později“. Tímto je ale nutné se zejména řídit v klinické praxi. Často opomínáme, nebo se nám nechce do farmakoterapie ještě mladých pacientů, např. čtyřicátníků. Často tolerujeme lehkou hypertenzi u těchto pacientů, a to nemluvě o dyslipidemii. Vyšší TK alespoň přivede pacienty k lékaři s bolestí hlavy, ale: „cholesterol dlouho nebolí“ a velice často jej opomíjíme léčit včas. A právě včasnou farmakoterapií v tomto věku dokážeme předejít rozvoji aterosklerotických plátů jako takových a dokonce předejít komplikacím aterosklerózy, tj. kardiovaskulárních chorob. Informace o cévním věku může být účinným nástrojem pro komunikaci s pacienty, vedoucím ke zvýšení jejich motivace k léčbě, lepší kontrole rizikových faktorů, a tím také potenciálnímu prodloužení života pacientů ve zdraví.KORESPONDENČNÍ ADRESA AUTORA:
doc. MUDr. Lukáš Zlatohlávek, Ph.D.
3. interní klinika 1. LF UK a VFN, Praha,
U Nemocnice 1,
128 00 Praha 2
Cit. zkr: Vnitř Lék 2020; 66(3): 190–195
Článek přijat redakcí: 2 . 3. 2020
Článek přijat k publikaci: 17. 4. 2020
Zdroje
1. Zlatohlávek L, et al. Klinická dietologie a výživa, CurrentMedia, Praha, 2016.
2. Mach F, Baigent C, Catapano AL, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk, European Heart Journal (2019) 00, 1–78.
3. Lipitor (atorvastatin calcium) tablets. Parke -Davis, Moris Plains, USA, 1996 (Data on file). Malhotra HS, Goa K. Atorvastatin. An updated review of its pharmacological properties and use in dyslipidaemia. Drugs 2001; 61 : 1835–1881.
4. Sever PS, Dahlöf B, Poulter NR, Wedel H, Beevers G, Caulfield M, Collins R, Kjeldsen SE, Kristinsson A, McInnes GT, Mehlsen J, Nieminen M, O‚Brien E, Ostergren J; ASCOT investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower -than -average cholesterol concentrations, in the Anglo -Scandinavian Cardiac Outcomes Trial--Lipid Lowering Arm (ASCOT -LLA): a multicentre randomised controlled trial. Lancet. 2003 Apr 5; 361(9364): 1149–1158.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2020 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Arteriální hypertenze a infekce COVID-19: Stručný komentář
- Distanční léčba diabetu: Co mohou pacient, lékař a sestra zvládnout na dálku?
- Vnitřní lékařství v době koronavirové
- Lokální trombolýza v léčbě pacientů s hlubokou žilní trombózou: proč, komu a jak?
- „All‑in‑one“ koncept funkčně vedené revaskularizace myokardu v katetrizační laboratoři
- Prodlužování agresivní antitrombotické léčby po infarktu myokardu: proč, komu a jakou léčbu vybrat?
- Jsou inhibitory protonové pumpy účinným a bezpečným lékem nejen v profylaxi gastrointestinálního krvácení při antitrombotické léčbě?
- Psychické reakce nemocných na negativní informaci typu: „Máte maligní nemocnění“
- Prvé prípady geneticky potvrdenej kongenitálnej hnačky so stratou chloridov na Slovensku
- Euvascor – časná intervence u hypertonika s dyslipidemií, resp. dyslipidemika s hypertenzí (fixní kombinace atorvastatinu a perindoprilu)
- Rivaroxaban ve studii COMPASS
- Vážení a milí čtenáři Vnitřního lékařství,
- Jaké jsou cílové hodnoty krevního tlaku u pacientů s chronickým onemocněním ledvin?
- Čo sa skrýva za autoinflamáciou?
- Postižení srdce při hypereozinofilii
- Význam dechových testů k hodnocení jaterních funkcí u pacientů s chronickým onemocněním ledvin
- Adherence k principům kardiovaskulární prevence u osob s vysokým rizikem
- Stresová kardiomyopatia vyprovokovaná netypickou situáciou
- Hepatorenální syndrom – update 2020
- Proteinurie z pohledu internisty
- Proteinurie z pohledu internisty
- Miroslav Souček, Petr Svačina a kolektiv. Vnitřní lékařství v kostce. Grada; Praha 2019; 462 stran; ISBN 978-80-271-2289-9 (print)
- Profesorka MUDr. Sylvie Opatrná, PhD. – in memoriam (1959–2020)
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Čo sa skrýva za autoinflamáciou?
- Lokální trombolýza v léčbě pacientů s hlubokou žilní trombózou: proč, komu a jak?
- Proteinurie z pohledu internisty
- Hepatorenální syndrom – update 2020
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



