-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Čo sa skrýva za autoinflamáciou?
What is hiden behind autoinflammation?
Autoinflammatory diseases represent a group of disorders that are distinct from autoimmune diseases, infections and malignancies. They are characterised by attacks of unprovoked noninfectious inflammation. A key feature of autoinflammatory diseases is dysregulation of innate immune system and overproduction of pro-inflammatory cytokines. The best-characterized group of autoinflammatory diseases arises from mutations in single genes. They are typically manifested by recurrent attacks of fever and serositis as well as arthralgia, myalgia and skin exanthema.
Keywords:
autoinflammatory disease – inflammasome – periodic fever – innate immunity
Autoři: Katarína Hrubišková 1; Miloš Jeseňák 2,3; Juraj Payer 1
Působiště autorů: Centrum pre periodické horúčky V. internej kliniky LF UK a UN Bratislava, Slovenská republika 1; Centrum pre periodické horúčky Kliniky detí a dorastu JLF UK a UN Martin, Slovenská republika 2; Centrum pre periodické horúčky Kliniky pneumológie a ftizeológie JLF UK a UN Martin, Slovenská republika 3
Vyšlo v časopise: Vnitř Lék 2020; 66(3): 35-43
Kategorie: Přehledové články
Souhrn
Autoinflamačné ochorenia predstavujú skupinu porúch odlišných od autoimunitných ochorení, infekcií a malignít. Sú charakteristické atakmi neprovokovaného neinfekčného zápalu. Kľúčovou črtou je dysregulácia vrodenej imunity s nadprodukciou prozápalových cytokínov. Najlepšie opísanou skupinou sú monogénové autoinflamačné ochorenia. Môžu sa prejavovať rekurentnou horúčkou, atakmi sérozitídy, bolesťami kĺbov a svalov a kožnými exantémami.
Klíčová slova:
autoinflamačné ochorenie – inflamazóm – periodická horúčka – vrodená imunita
Úvod
V ostatných rokoch sa čoraz viac dozvedáme o procese autoinflamácie. Tento proces sa netýka iba skupiny raritných ochorení z oblasti periodických horúčok, ale ukazuje sa, že je účastný aj patogenézy tak rozšírených ochorení ako je ateroskleróza, diabetes mellitus 2. typu, obezita, Crohnova choroba a sarkoidóza. Autoinflamačné ochorenia, ktorých klinickým prejavom môže byť okrem iného aj periodická horúčka alebo ataky neindukovaného zápalu, ktoré sa laboratórne javia ako „infekčné“, sa tým okrem iného začlenili do diagnostického algoritmu recidivujúcich febrilít, resp. atakov zápalu, ktoré predstavujú častý problém internistickej praxe. V súčasnej dobe sa tieto ochorenia stávajú terčom záujmu pre narastajúci záchyt nielen u predisponovaných etník a tiež pre neustále sa rozširujúce spektrum vedomostí o ich podstate. V článku sa venujeme skupine ochorení, u ktorých je známa genetická podstata ochorenia.
Autoinflamácia
V roku 1999 prvýkrát v časopise Cell objavil pojem „autoinflamačný“ a bol použitý na opis skupiny ochorení, ktoré sa líšili od autoimunitných chorôb a boli pre ne typické epizódy zápalu spôsobeného dysreguláciou vrodenej časti imunitného systému bez účasti autoreaktívnych T‑lymfocytov alebo autoprotilátok (1). Dnes za autoinflamačné ochorenia (Autoinflammatory Diseases – AID) považujeme skupinu geneticky rozdielnych, ale klinicky podobných ochorení prejavujúcich sa opakovanými atakmi zápalu s alebo bez sprievodnej horúčky, kožným výsevom, sérozitídou, lymfadenopatiou a postihnutím muskuloskeletálneho systému. Tieto ochorenia svojimi klinickými a laboratórnymi prejavmi môžu pripomínať infekčné alebo autoimunitné choroby alebo môžu mať črty typické pre alergické ochorenia (reakcia na vonkajší podnet, napr. chlad), ale nedá sa u nich dokázať ani infekcia, ani prítomnosť autoprotilátok, antigén špecifických T‑lymfocytov alebo IgE mediovaného zápalu (2). Autoinflamačné ochorenia sú poruchami nešpecifickej, vrodenej imunity a do zápalového procesu sa zapájajú predovšetkým neutrofily, makrofágy a monocyty. Kľúčovú úlohu v patofyziológii hrá neadekvátna cytokínová odpoveď, a to najmä nadprodukcia IL1β. Zápalová odpoveď je systémová a postihuje konkrétne tkanivá, ako je koža, kĺby, spojovka a serózne blany (pleura, peritoneum, perikard) (2).
Klinické spektrum príznakov týchto ochorení je veľmi variabilné a existuje viacero klasifikácií a delení. Na základe dominantných príznakov možno tieto choroby rozdeliť na hereditárne syndrómy periodických horúčok (obvykle spojené s poruchou funkcie inflamazómu – napr. familiárna stredomorská horúčka), idiopatické febrilné syndrómy (napr. Stillova choroba, Schnitzlerovej syndróm), granulomatózne ochorenia (napr. Blauov syndróm, Crohnova choroba), pyogénne choroby (napr. PAPA syndróm – Pyogenic arthritis, Pyoderma gangrenosum and Acne), autoinflamačné ochorenia kože a kostí (napr. chronická rekurentná multifokálna osteomyelitída, SAPHO syndróm – Synovitis, Acne, Pustulosis, Hyperostosis and Osteitis), metabolické ochorenia (napr. dna, diabetes mellitus 2. typu), komplementopatie (napr. atypický hemolyticko‑uremický syndróm), vaskulitické syndrómy (napr. Behçetova choroba), makrofágy‑aktivujúci syndróm a ostatné ochorenia a stavy s rysmi autoinflamácie.
Pôvodne sa do tejto skupiny zaraďovali hereditárne rekurentné horúčky ako je familiárna stredomorská horúčka (Familiar Mediterranean Fever – FMF) a periodický syndróm asociovaný s TNF receptorom (TNF Receptor Associated Periodic Syndrome – TRAPS). Neskôr sa do skupiny priradili aj hyperimunoglobulinémia D (deficiencia mevalonátkinázy) s periodickou horúčkou a skupina kryopyrinopatií (Cryopyrin Associated Periodic Syndrome – CAPS). Ešte neskôr sa spektrum ochorení rozšírilo o Blauov syndróm, Majeedov syndróm, DIRA (Deficiency of Interleukin-1 Receptor Antagonist) a PAPA syndróm, ktorých dedičnosť sa riadi mendelejevskými pravidlami. Zaraďujeme sem aj ochorenia s nejasným genetickým základom ako je PFAPA (Periodic fever, Aphtous stomatitis, Pharyngitis and Adenitis syndrome), Behçetovu, Stillovu a Crohnovu chorobu a získané autoinflamačné ochorenia ako je Schnitzlerovej syndróm (3). Prehľad monogénových ochorení je uvedený v Tab. 1.
Tab. 1. Prehľad monogénových autoinflamačných ochorení 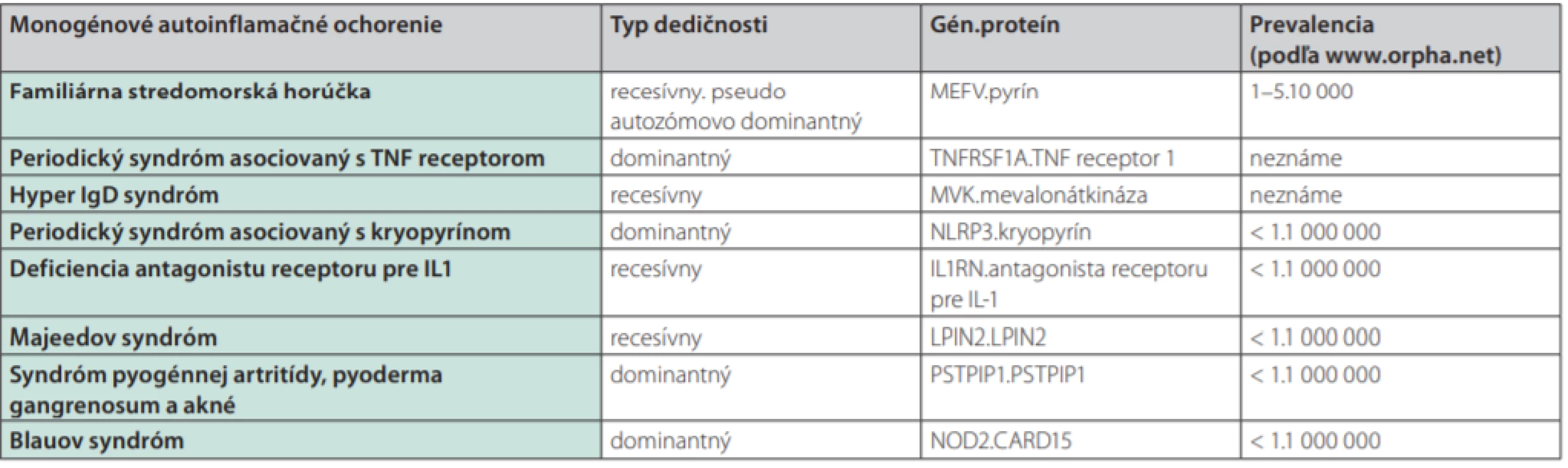
Existujú dôkazy, že rovnaký patogenetický mechanizmus, ktorý je zodpovedný za aktiváciu nešpecifickej imunity u vrodených autoinflamačných ochorení, môže zohrávať úlohu vo viacerých, široko sa vyskytujúcich multifaktoriálnych ochoreniach ako je diabetes mellitus 2. typu, dna a ateroskleróza. Zohľadňujúc túto skutočnosť, by sme mali autoinflamačné ochorenia definovať ako poruchy spôsobené abnormálne zvýšenou neindukovanou zápalovou aktivitou mediovanou predovšetkým bunkami a molekulami nešpecifickej imunity so zjavnou predispozíciou (3). Vo svetle tohto nového konceptu sa aj starnutie javí ako autoinflamačný proces. V priebehu starnutia dochádza k zhoršeniu funkcií adaptívnej imunity – hovoríme o fenoméne imunosenescencie, pričom vrodené imunitné mechanizmy sa aktivujú a spôsobujú charakteristický proinflamačný profil nazývaný „inflammaging“ (4).
Patogenéza metabolických ochorení ako je diabetes mellitus 2. typu, obezita, ateroskleróza a dna je teda viazaná na existenciu chronického zápalu. Ako mediátory tohto zápalu boli identifikované cytokíny IL1β a IL18 – produkty aktivovaného inflamazómu (viď nižšie). V štúdii CANTOS sa ukázalo, že ovplyvňovanie IL1β mediovaného zápalu redukuje riziko srdcových príhod u pacientov s predchádzajúcou históriou srdcového infarktu a hladinami vysoko citlivého CRP viac ako 2 mg/l. U týchto pacientov bola zaznamenaná znížená incidencia pľúcneho karcinómu. Pri blokáde týchto potentných zápalových cytokínov musíme zobrať do úvahy aj skutočnosť, že sa môže zvyšovať výskyt závažných a potenciálne fatálnych infekcií a sepsy (5).
Všetky štyri najdlhšie známe autoinflamačné ochorenia (FMF, TRAPS, HIDS a CAPS) zdieľajú spoločnú črtu a tou je dobrá odpoveď na blokádu IL1β. Superrodina interleukínu 1 zahŕňa 11 cytokínov, ktoré sa spolu s IL1β zapájajú do patogenézy autoinflamačných ochorení.
Existujú aj autoinflamačné ochorenia, v ktorých patogenéze hrá kľúčovú úlohu IL18. Jeho excesívna produkcia vzniká v súvislosti s gain‑of‑function mutáciou v géne NLRC4 a vo fenotype pozorujeme enterokolitídu a syndróm aktivácie makrofágov. Ochorenie bolo opísané u 4 pacientov z 2 rodín (6).
Klinický obraz autoinflamačného ochorenia môže vyvolať aj chronická nadprodukcia interferónov typu I. Skupinu týchto ochorení za ‑ strešuje pojem Interferónom mediované autoinflamačné ochorenia (IFN‑Mediated Autoinflammatory Diseases – IMAD). Zaraďujeme sem Aicardi‑Goutièrov syndróm a syndróm PRAAS.CANDLE (Proteasome‑associated Autoinflammatory Syndrome.Chronic Atypical Neutrophilic Dermatosis with Lipodystrophy and Elevated Temperature). Zaujímavé je, že nadprodukcia interferónov môže vyvolávať klinický fenotyp autoinflamačného ochorenia alebo viesť ku prelomeniu imunitnej tolerancie, čo je typická črta klasických autoimunitných ochorení. V roku 2006 bolo navrhnuté tzv. kontinuum imunologických ochorení (Immunological Disease Continuum – IDC) s cieľom klasifikovať zápalové ochorenia podľa ich autoimunitnej alebo autoinflamačnej povahy. Na jednom konci spektra stoja monogénové autoimunitné ochorenia (napr. autoimunitný polyglandulárny syndróm typ I – tzv. APECED syndróm, IPEX – Immunodysregulation Polyendocrinopathy Enteropathy X‑linked) a na opačnom monogénové autoinflamačné ochorenia (napr. FMF, TRAPS, CAPS). Príkladom ochorenia, ktoré má črty ako autoimunitného, tak autoinflamačného ochorenia, je napr. reumatoidná artritída (7).
Napriek pokračujúcemu výskumu v oblasti genetickej podstaty autoinflamačných ochorení, stále zostáva veľká populácia pacientov, predstavujúca dokonca 50–60 %, u ktorých sa nepodarilo identifikovať patogenetickú mutáciu v génoch zapojených do autoinflamácie (8). S touto skutočnosťou sa stretávame predovšetkým v dospelej populácii pacientov. Príčinou môže byť tzv. somatický mozaicizmus. Ten je definovaný ako prítomnosť 2 geneticky odlišných populácií buniek v rámci jedného jedinca. Mutácia v tomto prípade vzniká po vzniku zygoty a môže postihovať určitú časť alebo podskupinu buniek (9). Tanaka vo svojej štúdii identifikoval somatický mozaicizmus ako príčinu syndrómu CINCA u 18 z 26 pacientov, ktorých vzorky boli pri konvenčnom Sangerovom sekvenovaní bez nálezu mutácie (10). Nájsť a diagnostikovať pacientov so somatickým mozaicizmom v každodennej praxi je výzvou. Títo pacienti mávajú variabilné príznaky a symptómy. Okrem toho identifikácia somatického mozaicizmu je technicky a finančne náročný proces.
Inflamazóm
Vrodená imunita je charakteristická svojou „nešpecifickosťou“ a schopnosťou rýchlej odpovede. Nešpecifický imunitný systém rozpoznáva a rýchlo reaguje na približne 1 000 konzervovaných proteínov a nukleových kyselín. Tieto tzv. molekulárne vzorce patogénnosti mikroorganizmov (Pathogen Associated Molecular Patterns – PAMP) – napr. lipopolysacharid alebo peptidoglykán – sú biochemicky odlišné od proteínov hostiteľa, ktorý ich identifikuje pomocou receptorov skupiny Toll (Toll‑like receptors) na povrchu bunky.
Existujú aj molekulárne vzorce nebezpečnosti či ohrozenia (Damage Associated Molecular Patterns – DAMP). V bunke tak fungujú napr. ATP (adenozíntrifosfát) alebo kryštalizovaná kyselina močová. Sú rozpoznávané intracelulárnymi receptormi známymi ako NLR (NOD like Receptors).
Kľúčové postavenie v patogenéze autoinflamácie má inflamazóm. Tento termín použili prvýkrát Martinon et al (2006) a súbežne s ním Srinivasula et al v roku 2002 a označuje cytoplazmatický multiproteínový komplex, ktorý vzniká po rozpoznaní molekúl ohrozenia (DAMP) vnútrobunkovými receptormi skupiny NLR (2). Každý inflamazóm je tvorený senzorovým proteínom (zo skupiny NLR alebo nonNLR) a efektorovým proteínom (kaspáza 1 tiež známa ako IL1 konvertujúci enzým) (2). V niektorých modeloch sú zahrnuté aj šaperóny (napr. proteíny teplotného šoku), ktoré stabilizujú proteínové interakcie. Väčšina inflamazómov obsahuje aj adaptorový proteín známy ako ASC (Apoptosis Associated Speck like Protein Containing a CARD). Ten vedie k rýchlej tvorbe helikálnych a vláknitých štruktúr, ktoré sú pozorovateľné mikroskopom vo vnútri cytoplazmy alebo aj v extracelulárnom priestore, z čoho vyplýva možnosť ich vplyvu na susediace bunky (2).
Po aktivácii sa inflamazóm viaže na prokaspázu 1 a spúšťa jej autokatalytické štiepenie na podjednotky (11). Aktivovaná kaspáza okrem iného štiepi tiež pro‑IL1β na IL1β, pro‑IL18 na IL18, ktorý indukuje sekréciu IFNγ (interferón γ) a aktiváciu NK (natural killer) buniek (12), štiepenie a inaktiváciu IL33 (13), fragmentáciu DNA a tvorbu pórov v bunkovej membráne (14), inhibíciu glykolytických enzýmov (15), aktiváciu biosyntézy lipidov (16) a sekréciu mediátorov reparácie tkaniva. Aktivácia inflamazómu vedie tiež k typu bunkovej smrti, ktorá sa nazýva pyroptóza (17). Pri pyroptóze kaspáza 1 štiepi výkonný proteín Gasdermin D, ktorý je zodpovedný za tvorbu pórov v bunkovej membráne a uvoľnenie prozápalových cytoínov IL1β a IL18. Definitívnym výsledkom aktivácie inflamazómu je akútny zápal mediovaný potentnými cytokínmi IL1β a IL18 a pyroptotická smrť bunky, ktorá tiež prispieva k lokálnemu zápalu v tkanive (18).
Každá DAMP molekula spúšťa tvorbu inflamazómu iného zloženia. NLRP1 spôsobuje citlivosť makrofágov voči toxínu antraxu. Aktivácia oligomerizácie NLRP3 môže byť spustená veľkým počtom podnetov – nízkou koncentráciou intracelulárneho draslíka (19), vírusom chrípky (20), gonokokom (21), bakteriálnymi toxínmi (22) a najmä kryštalickými endogénnymi molekulami (cholesterol, urát sodný) (23). Anorganické častice ako sú oxid titaničitý, oxid kremičitý a azbest tiež vyvolávajú odpoveď inflamazómu (24). Toxíny spôsobujúce perforáciu bunkovej membrány vedú k influxu kália a toxínov do bunky a priamo aktivujú NLRP3 (25). NLRC4 je aktivovaný baktériami. Mimo rodiny NLR stojí inflamazóm AIM2 (Absent In Melanoma 2), ktorý rozpoznáva cudziu DNA (vírusová, bakteriálna, aberantná hostiteľova DNA).
Mutácie v génoch, ktoré kódujú komponenty inflamazómu, vedú ku hyperaktivácii alebo konštantnej aktivácii inflamazómu v neprítomnosti typických spúšťačov (2).
Monogénové ochorenia
Monogénové ochorenia spadajúce pod klasické periodické horúčky sú najdlhšie známe a najlepšie charakterizované z celej skupiny autoinflamačných syndrómov. Prinášame krátku informáciu o jednotlivých ochoreniach.
Familiárna stredomorská horúčka
Familiárna stredomorská horúčka (Familial Mediterranean Fever – FMF) je autozómovo recesívne, event. pseudo‑autozómovo dominantne dedičné ochorenie opísané v roku 1958 a patrí medzi najčastejšie periodické horúčky na svete. Jej vysoký výskyt je viazaný na etnický pôvod z oblasti Stredomoria (Arabi, Turci, aškenázski Židia, Arméni), ale opisuje sa aj u jedincov kaukazskej populácie alebo v akejkoľvek inej etnickej skupine (3). Prvé publikácie o pacientoch identifikovaných v Českej a Slovenskej republike pochádzajú od prof. Šedivej a doc. Dallosa z roku 2014 (26–28). Ochorenie je spôsobené mutáciou v géne MEFV, ktorý bol objavený v roku 1997. Gén MEFV je lokalizovaný na 16. chromozóme a kóduje bielkovinu nazývanú pyrín.marenostrín, ktorá je exprimovaná najmä v neutrofiloch, eozinofiloch, monocytoch a dendritových bunkách. Typickými prejavmi FMF sú opakujúce sa ataky febrilít a sérozitíd. Jeden atak trvá od niekoľkých hodín do niekoľkých dní a medzi atakmi je pacient asymptomatický. Väčšina pacientov máva bolesti brucha, ktoré sú spôsobené sterilnou peritonitídou a patria medzi kľúčové príznaky FMF. Druhým typickým prejavom je bolesť na hrudníku viazaná na jednostrannú pleuritídu alebo perikarditídu (3). Vyskytuje sa aj zápalové postihnutie kĺbov a exantém na koži (pripomínajúci erysipelas a lokalizovaný na dolných končatinách, obvykle perimaleolárne). Akútny atak sa spája so vzostupom koncentrácie reaktantov akútneho zápalu, pričom aj medzi atakmi môže pretrvávať subklinický zápal s nadprodukciou amyloidu A (29). Pred vznikom ataku sa objavujú prodrómy zahŕňajúce diskomfort v neskôr postihnutej časti tela, zvýšenú iritabilitu, závrate, zmeny chute do jedla, zmeny zmyslového vnímania a akcentáciu celotelovej únavy. Historicky diagnózu pomáhali potvrdiť tzv. Tel Hashomer kritériá, uvedené v tab. 2 (30). Pre krajiny Európy s nízkym výskytom FMF nie sú však tieto kritériá dostatočne senzitívne a praktickejšie sa javia byť kritériá EuroFever registra (Tab. 3). Najväčšie ohrozenie pre pacienta, najmä neliečeného, predstavuje rozvoj amyloidózy. Liekom prvej voľby je kolchicín v dávke 1–2,4 mg denne. Pri rezistencii na kolchicín alebo jeho nedostatočnej účinnosti je ďalším terapeutickým krokom blokáda IL1β (napr. kanakinumab – monoklonová protilátka proti IL1β, anakinra – antagonista receptora pre IL1, rilonacept – fúzny receptorový proteín proti IL1β). Prehľad charakteristík biologík proti IL1β je uvedený v Tab. 4 (31). Zo všetkých uvedených molekúl má len kanakinumab v SPC uvádzanú indikáciu na liečbu FMF.
Tab. 2. Tel Hashomer kritériá pre familiárnu stredomorskú horúčku 
Tab. 3. Eurofever klinické diagnostické.klasifikačné kritériá* 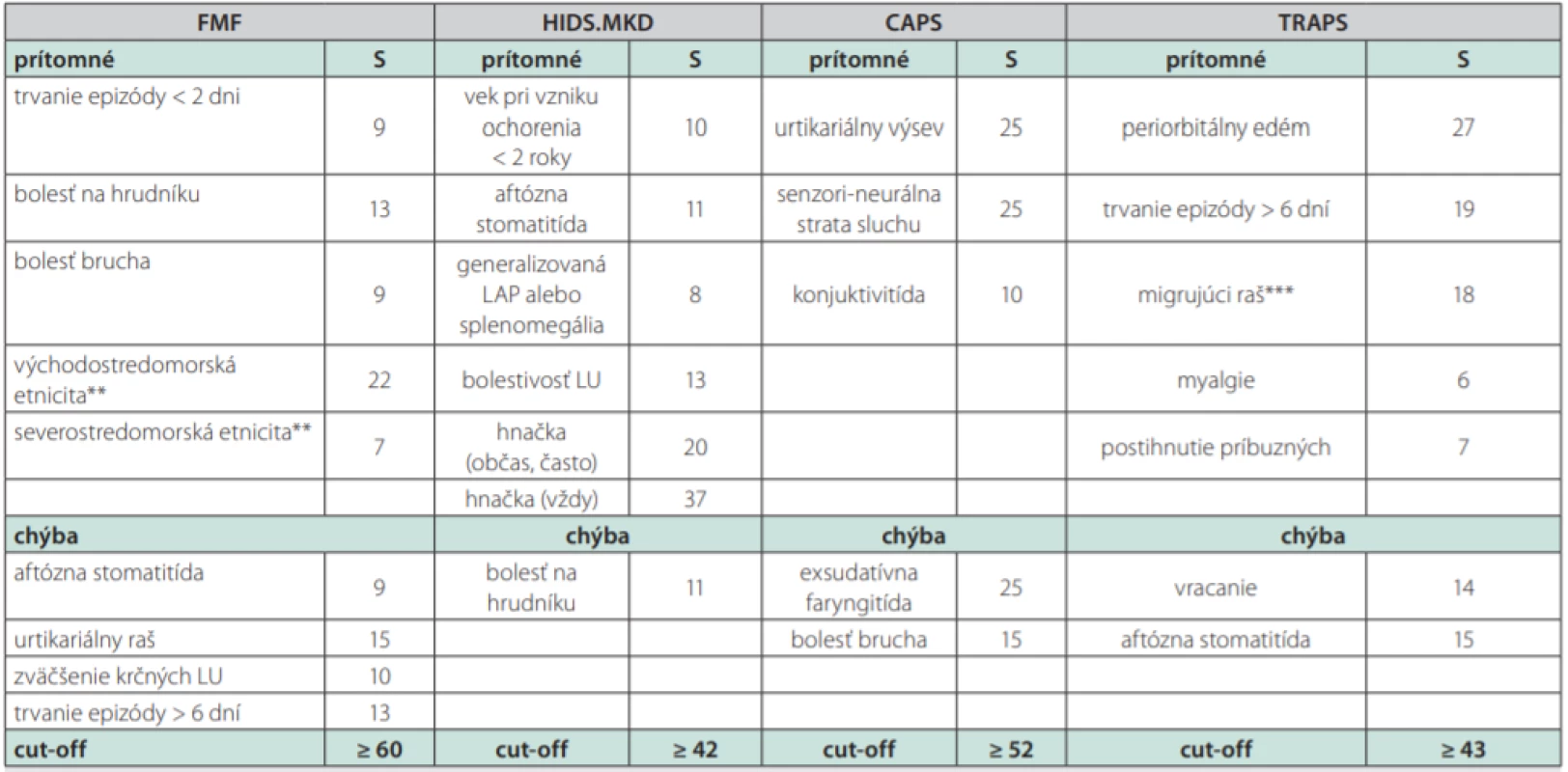
CAPS – Cryopyrin-Associated Periodic Syndrome, FMF – Familial Mediterranean Fever, HIDS – Hyperimmunoglobulinemmia D Syndrome, LAP – lymfadenopatia,
LU – lymfatická uzlina, MKD – Mevalonate Kinase Deficiency, S – skóre, TRAPS – TNF-Receptor Associated Periodic Syndrome
*klinické príznaky hodnotiť počas typického ataku (vylúčiť interkurentnú infekciu a iné komorbidity)
**východné Stredomorie: Turci, Arméni, non-aškenázski Židia, severné Stredomorie: Taliani, Španieli, Gréci
***centrifugálna migráciaTab. 4. Prehľad dostupných biologík zameraných na interleukín-1 a ich indikácie v liečbe autoinflamačných chorôb (voľne podľa Moll et al., 2013 a Ozdogan et al., 2017) 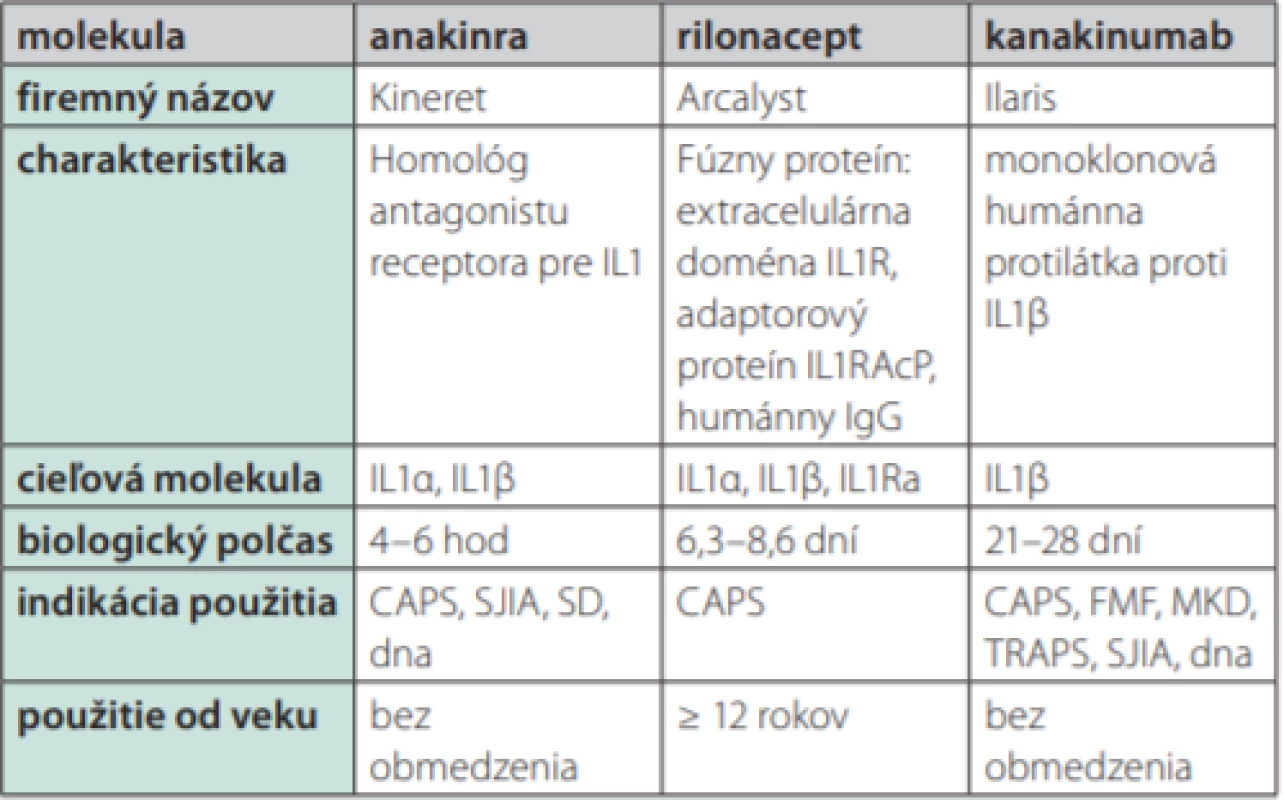
CAPS – Cryopyrin-Associated Periodic Syndrome, FMF – Familial Mediterranean Fever, HIDS – Hyperimmunoglobulinemmia D Syndrome, IL1 – interleukín 1, IL1R – receptor pre interleukín 1, IL1Ra – antagonista proti receptoru pre IL1, MKD – Mevalonate Kinase Deficiency, SD – Stillova choroba, SJIS – systémová juvenilná idiopatická artritída, TRAPS – TNF Receptor-Associated Periodic Syndrome TRAPS (TNF Receptor Associated Periodic Syndrome)
Periodický syndróm asociovaný s TNF receptorom (TNF Receptor Associated Periodic Syndrome – TRAPS) sa pôvodne označoval ako Familial Hibernian Fever. Môže sa prejaviť v ktoromkoľvek veku, ale väčšina pacientov má príznaky od detstva. Ataky sú v porovnaní s FMF dlhšie a dlhšie býva aj bezpríznakové obdobie medzi nimi – môže trvať aj niekoľko mesiacov. Typický atak sa prejavuje horúčkou, sťahovavým erytémom, opuchmi a zápalom kĺbov a svalov. Pridružujú sa sérozitídy (bolesti brucha), konjuktivitída a uveitída. Diagnóza sa stanovuje na základe typického klinického obrazu a môže sa doplniť dôkazom mutácie v TNFSR1A géne (12. chromozóm). Dedičnosť je autozómovo dominantná. Laboratórne nachádzame nešpecifické známky zápalovej reakcie – zvýšený C‑reaktívny proteín, zrýchlenú sedimentáciu erytrocytov, miernu aktiváciu komplementu. Ataky TRAPS väčšinou dobre reagujú na kortikoidy podávané v dávke 1mg.kg s rýchlou retrakciou počas ataku, kolchicín je neúčinný. Skúša sa blokáda IL1β a IL6. Zaujímavé je, že u niektorých pacientov s TRAPS prišlo po podaní infliximabu (monoklonová protilátka proti TNF) paradoxne k exacerbácii prejavov zápalu. Z uvedeného dôvodu sa infliximab v tejto indikácii nemá používať (3). Najzávažnejšou komplikáciou je opäť rozvoj amyloidózy, ktorá sa vyskytuje až u 10 % pacientov (32).
Hyper IgD syndróm, deficiencia mevalonátkinázy
Hyper IgD syndróm (HIDS) je autozómovo recesívne ochorenie. Opísaný bol v roku 1984 u 6 pacientov s holandským pôvodom, ktorí mali opakované ataky horúčky neznámeho pôvodu a vysokú koncentráciu IgD. Preto ochorenie dostalo názov hyper IgD syndróm alebo Holandská horúčka (3). Gén MVK (mevalonátkináza) bol objavený v roku 1999. Mutácia uvedeného génu, ktorý je lokalizovaný na 12. chromozóme, je zodpovedná aj za mevalónovú aminoacidúriu. Základom klinického obrazu sú periodické horúčky s kratším trvaním a odstupom niekoľko týždňov. Prejavy vznikajú obvykle v 1. roku života. V ataku sa objavuje lymfadenopatia – predovšetkým krčná, ale aj axilárna a vnútrobrušná – a niekedy exantém a afty. Typické sú intenzívne bolesti brucha sprevádzané vracaním a hnačkou, bolesti svalov, kĺbov a artritídy. Atak môže byť spustený očkovaním alebo bežnou vírusovou infekciou. Ochorenie je sprevádzané zvýšenou koncentráciou imunoglobulínu D v sére a obvykle vysoko zvýšenou koncentráciou IgA. V ataku sa zvyšuje vylučovanie mevalonátu a jeho metabolitu mevalonolaktónu močom. Stanovenie týchto parametrov spoľahlivo odráža zníženú aktivitu MVK (29). Diagnóza sa potvrdzuje genetickou analýzou génu MVK. Liečba je nešpecifická, podávajú sa nesteroidové antireumatiká a kortikoidy v krátkych pulzoch, ktoré majú výborný efekt (3). Kolchicín býva neúčinný, niektorí pacienti reagujú na blokádu TNF alebo IL1β. Ochorenie je celoživotné, i keď v dospelosti býva klinický obraz miernejší.
Kryopyrinopatie
Pojmom kryopyrinopatie označujeme tri ochorenia, ktoré spája mutácia v jednom géne nazývanom CIAS1 (Cold Induced Autoinflammatory Syndrome), podľa novšieho názvoslovia NLRP3, ktorý kóduje kryopyrín. Kryopyrín je kľúčová molekula inflamazómu. Signálmi pre aktiváciu kryopyrínu sú viaceré PAMP (muramyl dipeptid, bakteriálna alebo vírusová RNA) a DAMP (kryštály kyseliny močovej, ATP, nízka intracelulárna hladina draslíka, kožné iritanty, ultrafialové žiarenie B a zrejme aj hliník, bežne používaný ako adjuvans vo vakcínach) (33). Ku klinickým jednotkám zaraďujeme familiárnu chladovú urtikáriu (Familial Cold Urticaria.Autoinflammatory Syndrome – FCU alebo FCAS), Muckle‑Wellsov syndróm (MWS) a syndróm multisystémovej zápalovej choroby so začiatkom v novorodeneckom veku s neurologickými, kožnými a kĺbovými prejavmi (Neonatal Onset Multisystem Inflammatory Disease, Chronic Infantile Neurological Cutaneous and Articular Syndrome – NOMID/CINCA). Medzi jednotlivými formami ochorenia neexistujú ostré hranice a pacienti môžu mať črty viac ako jednej choroby alebo nemusí byť možné ich ku niektorej forme jasne zatriediť (33). Pri FCU, ktorá je najľahšou formou kryopyrinopatie, je typickým prejavom urtikária manifestujúca sa do 8 hod po celkovej expozícii chladu (klimatizovaná miestnosť). Lokalizované pôsobenie chladu väčšinou príznaky nevyvolá. Niekedy môže byť prvým prejavom vystavenie novorodenca chladu v pôrodníckom boxe. Väčšina pacientov má aj artralgie a myalgie, konjuktivitídu, potenie, bolesti hlavy a nauzeu. Ataky môžu byť aj denné a trvajú do 24 hod, sú sprevádzané leukocytózou. Bolesti hlavy, svalov a únava sa môžu vyskytovať aj bez expozícii chladu a to najmä v podvečerných hodinách (33). Muckle‑Wellsov syndróm sa môže objaviť kedykoľvek v priebehu detstva, ale aj v adolescencii alebo dospelosti. Typické trias príznakov zahŕňa opakované horúčky (spojené s urtikariálnym výsevom, bolesťou hlavy, artritídou alebo artralgiou), senzorineurálnu hluchotu a amyloidózu. Pridružujú sa aj bolesti brucha, konjuktivitída a uveitída, únava a afty. Ataky vznikajú nepravidelne, trvajú 12–36 hod a spontánne odoznievajú (33). NOMID/CINCA je najzávažnejšou formou ochorenia a postihuje novorodencov. Na koži sa vyskytujú urtikariálne a vaskulitické lézie, prítomné je neurologické a osteoartikulárne postihnutie. Typický je vzhľad novorodenca, ktorý má poruchu rastu a abnormálnu tvár s prominujúcim čelom, protrúziou očných bulbov a sedlovitým nosom (33). Neurologické príznaky sú spôsobené aseptickou meningitídou. Okrem toho býva prítomná senzorineurálna hluchota a strata vízu v dôsledku edému papily, atrofie optického nervu alebo uveitídy. Postihnutie kĺbov vedie k deformitám a predčasnej epifyzálnej osifikácii. NOMID/CINCA má významnú úmrtnosť už v detskom veku a vedie k sekundárnej amyloidóze. Pri všetkých formách ochorenia je v akútnom ataku prítomná vysoká zápalová aktivita. Diagnózu potvrdí mutácia v géne NLRP3. Niektorí pacienti sú pri konvenčnom testovaní negatívni, ale pri sekvenovaní celého exómu sa u nich nájde somatický mozaicizmus (33). Liekom voľby kryopyrinopatií je blokáda IL1 (anakinra, rilonacept, kanakinumab).
PAPA (Pyogenic Arthritis‑Pyoderma Gangrenosum‑Acne) syndróm
Ide o raritnú formu autoinflamačného ochorenia vyvolanú autozómovo dominantnou mutáciou v géne PSTPIP1/CD2BP1, hoci existujú aj prípady bez potvrdenej mutácie, ale s jasným klinickým fenotypom. Pôvodne bol tento syndróm označovaný ako familliárna rekurentná artritída. Ochorenie je charakteristické sterilnou erozívnou artritídou, ktorá začína v útlom detstve. V puberte sa pridružuje cystické akné, ktoré zvykne perzistovať až do dospelosti a artritické prejavy ustupujú. Pyoderma gangrenosum postihuje kožu celého tela, ale predovšetkým končatín. Menej častou manifestáciou je inzulín dependentný diabetes mellitus vznikajúci v dospelosti a proteinúria. V liečbe majú uplatnenie anakinra a infliximab. Epizódy artritídy dobre reagujú na kortikoidy. Kožné prejavy (pyoderma gangrenosum) si často vyžadujú podávanie imunosupresív (3).
Deficiencia antagonistu receptora pre IL1 (Deficiency of IL-1-Receptor Antagonist – DIRA)
Deficiencia antagonistu receptoru pre IL1 je autozómovo recesívne ochorenie, pri ktorom absencia antagonistu receptoru pre IL1 vedie ku nadmernej aktivite IL1 (3). Ochorenie začína v novorodeneckom veku sterilnou multifokálnou osteomyelitídou, periostitídou a neutrofilnou pustulózou. K ďalším príznakom patrí periartikulárny opuch spôsobený nadmerným epifyzálnym rastom, ústne slizničné lézie a vaskulitída. Neliečení pacienti zomierajú na orgánové zlyhanie. Horúčka prítomná nebýva, ale sedimentácia erytrocytov je zrýchlená a C‑reaktívny proteín zvýšený. Diagnózu potvrdí testovanie na mutácie IL1RN. Pacienti profitujú z liečby anakinrou. Glukokortikoidy a nesteroidné antireumatiká majú iba čiastočný efekt (33).
Majeedov syndróm
Bol opísaný v roku 1989 Majeedom et al u 3 arabských detí. Prejavuje sa chronickou rekurentnou multifokálnou osteomyelitídou, neutrofilnou dermatózou (spektrum od palmoplantárnej pustulózy po psoriázu), poruchou rastu a kongenitálnou dyserytropoetinémiou (34).
Blauov syndróm
Blauov syndróm alebo familiárnu juvenilnú systémovú granulomatózu charakterizuje nekazeifikujúci granulomatózny zápal postihujúci kĺby, kožu a oči. Prejavy sú pozorované väčšinou v priebehu 1. roka života. Typickým prejavom je asymetrická polyartikulárna artritída, uveitída alebo panuveitída komplikovaná glaukómom alebo kataraktou. Na koži je ichtyoformný raš. Predpokladá sa, že mutácia NOD2 vedie k „gain‑of‑function“ a tým pádom k trvalému prozápalovému stavu. Pacienti sú liečení orálnymi kortikoidmi a imunosupresívami (metotrexát, cyklosporín) (3).
Multifaktoriálne autoinflamačné ochorenia
K multifaktoriálnym autoinflamačným ochoreniam zaraďujeme PFAPA syndróm, Behçetovu chorobu, systémovú juvenilnú idiopatickú artritídu a Stillovu chorobu dospelých, Crohnovu chorobu, Schnitzlerovej syndróm, Sweetov syndróm, CRMO (Chronic Reccurent Multifocal Osteomyelitis) a SAPHO (Synovitis, Acne, Pustulosis, Hyperostosis, Osteitis). Z tejto veľkej skupiny sa zmienim iba o syndróme PFAPA, ktorý patrí k najčastejším periodickým horúčkam u detí.
Syndróm periodickej horúčky, aftóznej stomatitídy, faryngitídy a lymfadenitídy (Periodic Fever, Adenitis, Pharyngitis, Aphtae – PFAPA)
Syndróm periodickej horúčky, aftóznej stomatitídy, faryngitídy a lymfadenitídy (PFAPA) je najčastejším syndrómom periodickej horúčky v detskom veku. Predpokladá sa multigénová podmienenosť, hoci nedávno bola opísaná mutácia v géne CARD8 ako možná príčina tohto syndrómu (35). Postihuje batoľatá alebo deti v predškolskom veku, pričom príznaky obvykle začínajú medzi 2.–4. rokom života. Ataky febrilít sprevádzané tonzilofaryngitídou (s negatívnym kultivačným nálezom), krčnou lymfadenopatiou a aftóznou stomatitídou sa opakujú pravidelne, trvajú 3–6 dní a majú väčšinou u každého jedinca uniformný priebeh. Vyskytujú sa aj nešpecifické príznaky zápalu ako je únava, bolesť brucha, vracanie, hnačka a bolesti kĺbov. V období medzi atakmi sú deti asymptomatické a dobre prospievajú. V ataku sa zvyšujú koncentrácie zápalových markerov, ktoré sa spontánne normalizujú po jeho odznení. Diagnóza sa stanovuje na základe klinického priebehu ochorenia a diagnostických Marshallových kritérií a po vylúčení iných možných príčin febrilít (Tab. 5) (36–38). Dôležitým diagnostickým kritériom je aj pozitívna odpoveď na podanie prednizónu počas ataku teploty. Antibiotiká priebeh ataku neovplyvnia a efektívne býva jednorazové podanie prednizónu v dávke 0,5–2 mg.kg hmotnosti. V prípade vysokej frekvencie záchvatov je možné zvážiť tonzilektómiu. PFAPA syndróm je benígne, tzv. self‑limiting ochorenie, ktoré obyčajne spontánne odznieva so zvyšujúcim sa vekom pacientov a bez zanechania následkov. Väčšina detí z ochorenia „vyrastie“ do dosiahnutia školského veku. Vzatie PFAPA syndrómu do diferenciálno‑diagnostických rozváh febrilných stavov môže znížiť neindikovanú preskripciu antibiotík (39).
Tab. 5. Modifikované Marshallove kritériá pre PFAPA syndróm 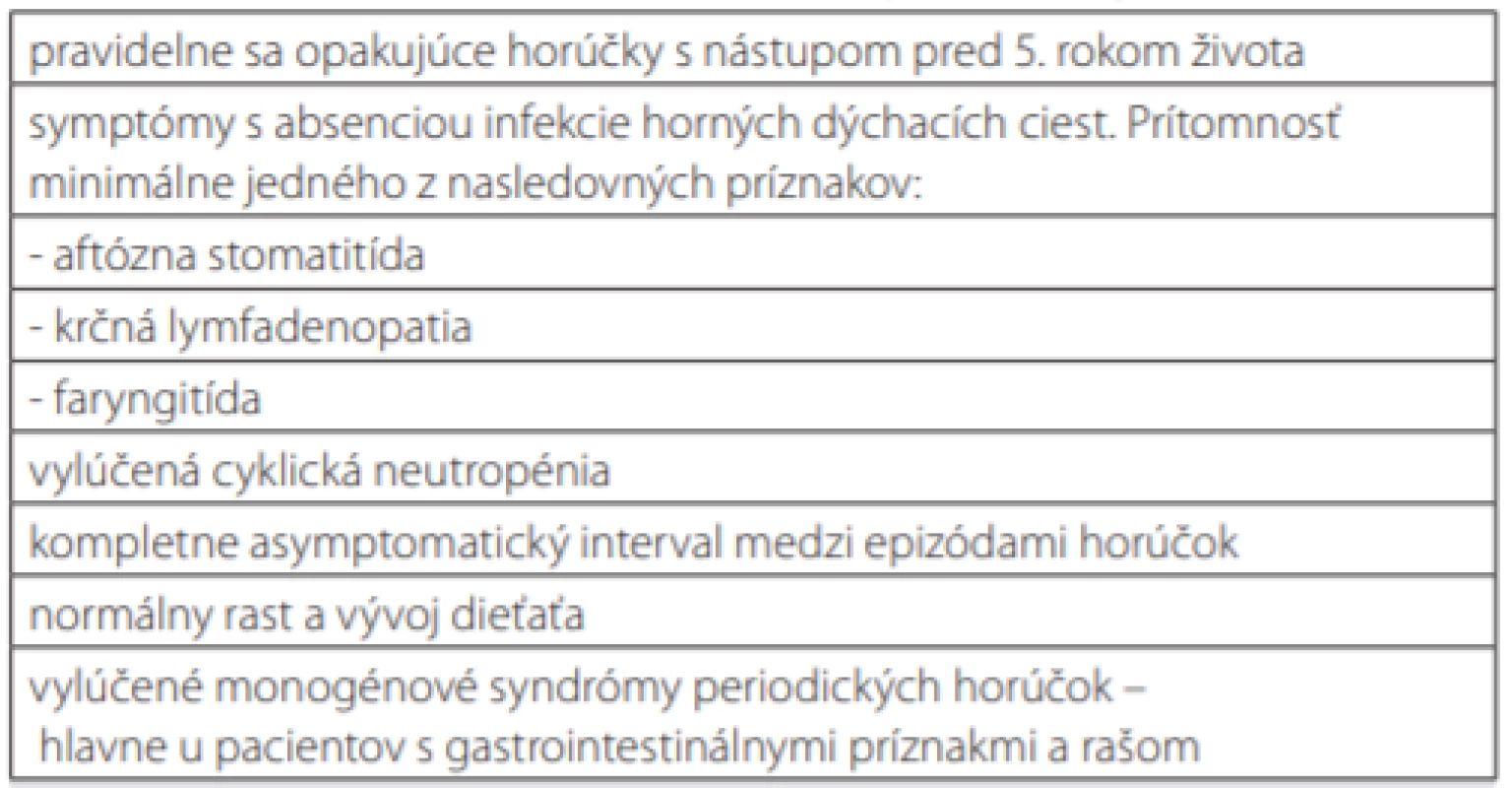
PFAPA – Periodic Fever, Adenitis, Pharyngitis, Aphtae Prístup k pacientovi s podozrením na AID
Pre ľahšiu orientáciu v problematike prof. Hoffman uvádza pre klinikov 5 kľúčových príznakov autoinflamácie. Pri prítomnosti 2 a viacerých kritérií je potrebné myslieť na autoinflamačné ochorenie (Tab. 6) (2). Autoinflamačné ochorenia sa prezentujú horúčkou, kožným rašom, sérozitídou (pleuritída, peritonitída), artritídou, meningitídou a uveitídou. Môže sa objavovať aj splenomegália a lymfadenopatia. Dlhotrvajúce ochorenia sa komplikujú sekundárnou amyloidózou. Väčšina pacientov má príznaky od detstva, ale miernejšie a atypické formy ochorení sa bežne môžu objaviť aj u dospelého pacienta. Typické sú zvýšené koncentrácie zápalových reaktantov ako je C‑reaktívny proteín a sérový amyloid A, zrýchľuje sa sedimentácia erytrocytov a býva prítomná leukocytóza s neutrofíliou. Zvýšené parametre sa mimo akútneho flaru väčšinou normalizujú, ale môžu byť aj trvalo zvýšené. Dôležitým znakom je izolované zvýšenie sérového amyloidu A bez sprievodného zvýšenia CRP. Podozrenie na autoinflamačné ochorenie vyslovíme väčšinou po niekoľkých typických epizódach vzplanutia zápalu. Diagnostické úsilie v 1. kroku vedie k vylúčeniu infekčných (vrátane netypických a oportúnnych patogénov) a nádorových príčin. Pozitívne titre autoprotilátok nebývajú zachytené. Pri starostlivom sledovaní pacienta (podrobná anamnéza, fyzikálne a pomocné vyšetrenia) sa často dopátrame k určitému „vzorcu správania sa“ ochorenia a uniformite jednotlivých záchvatov. Stanovenie diagnózy nám uľahčuje použitie validovaných klinických kritérií pre jednotlivé ochorenia – diagnostické kritériá najčastejších ochorení podľa Eurofever sú uvedené v Tab. 3 (40). Nápomocné môže byť aj terapeutické použitie glukokortikoidov, kolchicínu alebo blokády IL1 (väčšinou anakinra pre krátky biologický polčas) počas akútneho vzplanutia. Genetické testovanie slúži na potvrdenie suponovanej diagnózy alebo pre prípad diagnostických rozpakov. Interpretácia výsledkov genetickej analýzy však môže byť niekedy problematická. Nasmerovať k podozreniu na autoinflamačné ochorenie by nás mala periodicita a trvanie horúčok, etnický pôvod pacienta alebo jeho rodinných príslušníkov, výskyt podobných symptómov alebo ochorenia v rodine a súčasne prítomnosť typických klinických čŕt ochorenia. Výskyt FMF a PFAPA je relatívne častý, ostatné ochorenia radíme k raritným. Napr. prevalencia CAPS bola vo Francúzsku vypočítaná na 1 : 360000 (41). Naproti tomu nosičstvo mutácií asociovaných s FMF v populácii Arménov, Turkov a aškenázskych Židov prevyšuje 10 % populácie. V roku 2010 boli publikové dáta o výskyte autoinflamačných ochorení v regióne strednej a východnej Európy u pediatrických pacientov pochádzajúcich zo 16 krajín daného regiónu. Najčastejšie sa vyskytujúcim autoinflamačným ochorením bola Stredomorská horúčka s výskytom 1.465000 detí vo veku 0–19 rokov (42). Z hľadiska prognózy pacienta je potrebné čo najvčasnejšie stanovenie diagnózy. Aj keď v ostatných rokoch, kedy sa poznatky a povedomie o tejto skupine ochorení výrazne zlepšili, sa skracuje aj doba stanovenia diagnózy, stále je priemerná doba od prvých príznakov ku stanoveniu diagnózy 1–2 roky (43). V krajinách s nízkym výskytom FMF je však diagnostický posun oveľa vyšší. Sekundárna amyloidóza postihuje predovšetkým obličky. Fibrily AA amyloidu sa vytvárajú z proteínu akútnej fázy – sérového amyloidu A. Ten je syntetizovaný pečeňou pod regulačným vplyvom IL1β, IL6 a TNFα. V priebehu zápalu jeho koncentrácie môžu stúpnuť tisícnásobne. Amyloidóza orgánov sa vyvíja väčšinou po viac ako 20 rokov trvania autoinflamačného procesu. Pred zavedením kolchicínu do liečby až 60 % pacientov s FMF zomieralo na zlyhanie obličiek spôsobené amyloidózou.
Tab. 6. 5 príznakov autoinflamácie 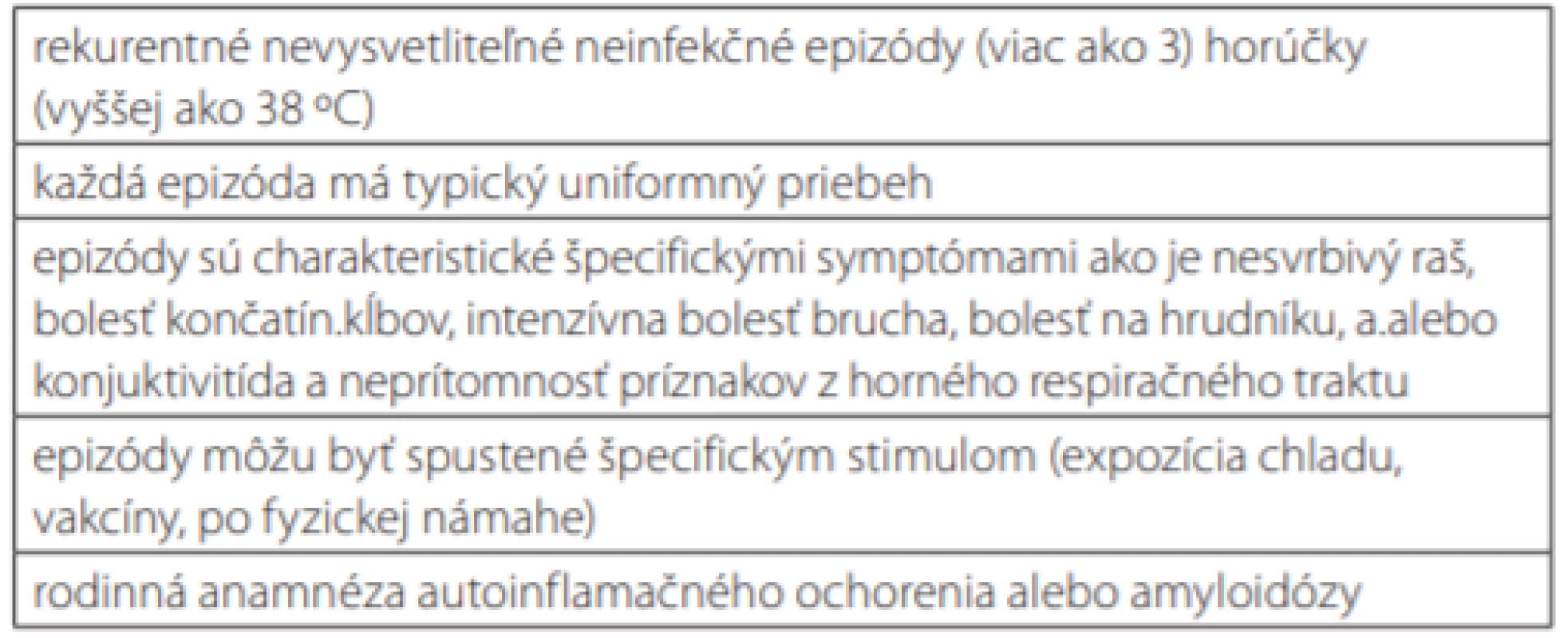
Autoinflamačné ochorenie v praxi – prezentácia kazuistického prípadu
Na záver uvádzame kazuistiku pacientky z Imunologicko‑alergologickej ambulancie V. internej kliniky LF UK a UN Bratislava. V čase prvého vyšetrenia išlo o 38-ročnú pacientku bez interného predchorobia, ktorá bola pôvodne vyšetrovaná na internej klinike pre bolesti brucha vznikajúce bez jednoznačného spúšťača a bez jednoznačných súvislostí. Súčasne sa jej na koži celého tela tvorili žihľavky. Bolesti brucha trvali vždy niekoľko hodín a výsev žihľaviek zmizol do 12 hod. Zvýšenú teplotu nemávala. Rozborom anamnézy sme zistili, že v úvode mala aj bolesti chrbta, pre ktoré navštívila neurológa s negatívnym nálezom a že žihľavky niekedy vznikali v súvislosti s pôsobením tlaku (úzke nohavice, masáž, nesenie tašky na ramene). Pacientka absolvovala kompletnú diferenciálnu diagnostiku – podstúpila široké spektrum zobrazovacích, endoskopických a laboratórnych vyšetrení, avšak jednoznačné stanovisko k diagnóze nebolo možné zaujať, príčina žihľavky zostala neobjasnená. Prechodne bola suponovaná diagnóza chronickej spontánnej urtikárie v kombinácii s CINDU (tlak). Pri ďalšom sledovaní sa ataky bolesti brucha opakovali v zhruba 10-30-dňových intervaloch. Pri jednom ataku bola v dutine brušnej zachytená voľná tekutina (CT, USG), niektoré ataky boli spojené s miernym zvýšením CRP a leukocytózou. Najvyššia zaznamenaná hodnota CRP bola 16,26mg/l a leukocytóza nepresiahla 14 × 109 /l. Pri treťom ataku potiaží sme vyslovili podozrenie na autoinflamačné ochorenie. Periodicita príznakov nebola úplne jednoznačná, zápalová aktivita v sére nie vždy sprevádzala vzplanutie ochorenia a doplnená analýza najčastejších mutácií v géne MEFV bola negatívna. Postupom času sa začali objavovať bolesti kĺbov s vonkajšími znakmi artritídy (kolená, členky, lakte, zápästia). Prejavy peritonitídy s opakovane verifikovanou prítomnosťou voľnej tekutiny v dutine brušnej sa objavovali v intervale 4–12 týždňov, bolesti brucha trvali asi 4 dni, vyžadovali si podávanie infúznej spazmoanalgetickej liečby. Väčšinou do týždňa prišlo k spontánnej resorpcii tekutiny z dutiny brušnej. Horúčku nemala nikdy, subfebrility občas pri vzplanutí. Napriek tomu, že genetická analýza mutácií v MEFV bola negatívna, klinický fenotyp umožňoval vysloviť podozrenie na stredomorskú horúčku a preto sme iniciovali liečbu kolchicínom. Ten však neviedol ku kontrole symptómov a pacientka ho zle tolerovala. S odstupom času sme obdržali výsledok analýzy génu NLRP3, pri ktorej sa zachytil variant c.598G>A (p. Val200Met) v heterozygotnom stave. Interpretácia tohto výsledku bola rozporuplná podľa Shinara et al (2012) (44) ide o variant s nejasným klinickým efektom, podľa prediktívneho algoritmu Mutation tester je to potenciálne kauzálna mutácia a podľa prediktívneho algoritmu Polyphen2 benígny polymorfizmus. Pre intoleranciu kolchicínu (denné bolesti hlavy nereagujúce na analgetiká) sme tento vysadili a začali sme podávať anakinru. Liečba bola iniciovaná počas akútneho ataku peritonitídy a výrazne skrátila jej trvanie aj intenzitu príznakov. Po 11 dňoch dennej aplikácie sa však v miestach všetkých predošlých podaní anakinry začali objavovať lokálne reakcie opuch, svrbenie, začervenanie. Nežiadúce reakcie boli zvládnuté lokálnou liečbou kortikoidmi a celkovo podávanými antihistaminikami. Vo februári roku 2018 sme pacientke podali prvú injekciu kanakinumabu. Pri titrovaní dávky sme sa riadili SPC a odporúčaniami pre liečbu CAPS, ktorý sa spája s mutáciami v NLRP3 géne. Pri dávke 300 mg kanakinumabu podávaného každých 8 týždňov je aktuálne pacientka 8 mesiacov bez ataku peritonitídy, bez artritídy a bez kožných prejavov. Vymizli dokonca aj prejavy tlakom podmienenej žihľavky. Prekonala jednu infekciu horných dýchacích ciest, ktorú však zvládla bez potreby antibiotík len režimovými opatreniami a jednu sinusitídu liečenú empiricky perorálnym klaritromycínom. Liečbu zatiaľ toleruje bez nežiadúcich účinkov. Svoju kvalitu života hodnotí ako výrazne zlepšenú, začala sa zapájať do bežných aktivít, športuje, zvýšila sa hmotnosť. Pretrváva zvýšená unaviteľnosť a zvýšená potreba spánku. Išlo o jedného z prvých pacientov s autoinflamačným ochorením na našej ambulancii. Na diagnózu sme mysleli relatívne skoro, avšak kontrolu nad ochorením sme dosiahli až asi 3 roky po prvých príznakoch a to aplikáciou kanakinumabu. Z hľadiska stanovenia presnej diagnózy stále uvažujeme nad FMF bez potvrdenej mutácie a tzv. variantným typom CAPS (konzultácia so zahraničným pracoviskom - prof. Hoffman). K diagnóze CAPS sa prikláňame aj po zhodnotení Eurofever kritérií. Rovnako nie je vylúčené, že ide o formu „prekryvného syndrómu“. V každom prípade sa blokáda IL1β ukázala ako mimoriadne účinná terapeutická modalita.
Záver
Na autoinflamačné ochorenie je potrebné myslieť u pacienta, ktorý má rekurentné epizódy zápalovej reakcie (často trvajúce mesiace až roky) s alebo bez sprievodnej horúčky, ktorú nemožno vysvetliť inými príčinami ako je infekcia alebo nádorový proces. K prejavom autoinflamačných ochorení patria horúčka, kožný raš, sérozitídy (pleuritída, peritonitída), artritídy, meningitída a uveitída. Vyskytuje sa lymfadenopatia a splenomegália. Najzávažnejšou komplikáciou je sekundárna amyloidóza. Počas epizódy zápalovej reakcie sa zvyšujú hladiny zápalových markerov (sedimentácia erytrocytov, C‑reaktívny proteín, sérový amyloid A, fibrinogén), v bezpríznakovom období môžu byť normálne alebo mierne zvýšené (SAA). Typicky chýbajú vysoké titre autoprotilátok ako tomu býva u autoimunitných ochorení. V diferenciálno‑diagnostickom prístupe k takémuto pacientovi je v prvom rade nutné vylúčiť infekčné a nádorové ochorenie. Dôsledným rozborom anamnézy (periodicita a dĺžka trvania atakov, etnický pôvod, klinické prejavy, často začiatok v detstve) sa snažíme zistiť „vzorec“ správania sa ochorenia. Nápomocné je pátranie po rodinnom výskyte. Mimoriadne účinnou liečbou je blokáda zapojených cytokínov a to najmä IL1β, pričom pozitívna odpoveď na blokádu IL1β je tiež cenným diagnostickým znakom.
Publikáciu tohto článku podporila spoločnosť Novartis Slovakia, s. r. o. SK1902963538.
Zoznam použitých skratiek
- AID – autoinflamačné ochorenie, Autoinflammatory Diseases
- AIM2 – Absent in Melanoma 2
- ASC – Apoptosis Associated Speck like Protein Containing a CARD
- ATP – adenozíntrifosfát
- CAPS – Periodický syndróm asociovaný s kryopyrínom, Cryopyrin Associated Periodic Syndrome
- CINDU – chronická indukovateľná žihľavka, Chronic Inducible Urticaria
- CRMO – Chronic Reccurent Multifocal Osteomyelitis
- CRP – C‑reaktívny proteín
- CT – počítačová tomografia
- DAMP – molekárne vzorce ohrozenia, Damage Associated Molecular Patterns
- DIRA – Deficiency of Interleukin-1 Receptor Antagonist
- DNA – deoxyribonukleová kyselina
- FCU – syndróm familiárnej chladovej žihľavky, Familial Cold Urticaria
- FCAS – familiárny chladový autoinflamačný syndróm, Familial Autoinflammatory Syndrome
- FMF – stredomorská horúčka, Familiar Mediterranean Fever
- HIDS – syndróm hyperimunoglobulinémie D, Hyperimmunoglobulinemia D with Periodic Fever Syndrome
- IDC – kontinuum imunologických ochorení, Immunological Disease Continuum
- IgA – imunoglobulín A
- IgD – imunoglobulín D
- IgE – imunoglobulín E
- IFNγ – interferón γ
- IMAD – Interferónom mediované autoinflamačné ochorenia, IFN‑Mediated Autoinflammatory Diseases
- IL1β – interleukín 1β
- IL18 – interleukín 18
- IL33 – interleukín 33
- IPEX – syndróm imunitnej dysregulácie, polyendokrinopatie a enteropatie viazanej na chromozóm X, Immunodysregulation Polyendocrinopathy Enteropathy X‑linked
- MVK – mevalonátkináza
- MWS – Muckle‑Wellsov syndróm
- NK – prirodzené zabíjače, natural killer
- NLRC4 – NOD like receptor C4
- NOMID/CINCA – syndróm multisystémovej zápalovej choroby so začiatkom v novorodeneckom veku s neurologickými, kožnými a kĺbovými prejavmi, Neonatal Onset Multisystem Inflammatory Disease, Chronic Infantile Neurolog Cutaneous and Articular Syndrome
- PAMP – molekárne vzorce patogénnosti mikroorganizmov, Pathogen Associated Molecular Patterns
- PAPA – Pyogenic arthritis, Pyoderma gangrenosum and Acne PFAPA – Periodic fever, Aphtous stomatitis, Pharyngitis and Adenitis syndrome
- PRAAS/CANDLE – Proteasome‑associated Autoinflammatory Syndrome/Chronic Atypical Neutrophilic Dermatosis with Lipodystrophy and Elevated Temperature
- SAA – sérový amyloid A
- SAPHO – Synovitis, Acne, Pustulosis, Hyperostosis, Osteitis
- TLR – receptory podobné Toll, Toll Like Receptors
- TNF – faktor nekrotizujúci tumory, Tumor Necrosis Factor
- TRAPS – periodický syndróm asociovaný s TNF receptorom, TNF Receptor Associated Periodic Syndrome
- USG – ultrasonografia
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Katarína Hrubišková,
V. interná klinika LF UK a UN Bratislava, Nemocnica Ružinov,
Ružinovská 6,
826 06 Bratislava,
Slovenská republika
Cit. zkr: Vnitř Lék 2020; 66(3): e13–e21
Článek přijat redakcí: 20. 2. 2019
Článek přijat k publikaci: 9. 4. 2019
Zdroje
1. McDermott MF, Aksentijevich I, Galon J, et al. Germline mutations in the extracellular domains of the 55kDa TNF receptor, TNFR1, define a family of dominantly inherited autoinflammatory syndromes. Cell 1999; 97 : 133–144.
2. Hoffman HM, Broderick L. The role of the inflammasome in patients with autoinflammatory diseases. J Allergy Clin Immunol 2016; 138 : 3–14.
3. Ciccarelli F, De Martinis M, Ginaldi L. An Update on Autoinflammatory Diseases. Current Medicinal Chemistry 201; 21 : 261–269.
4. Franceschi C, Bonafe M, Valensin S, et al. Inflamm‑aging. An evolutionary perspective on immunosenescence. Ann NY Acad. Sci USA 2000; 908 : 244–254.
5. Ridker PM, et al. CANTOS Trial Group, Antiinflammatory therapy with canakinumab for atherosclerotic disease. N Eng J Med 2017; 377 : 1119–1131.
6. Romberg N, Al Moussawi K, Nelson‑Williams C, et al. Mutation of NLRC4 causes a syndrome of enterocolitis and autoinflammation. Nat Genet 2014; 46 : 1135–1139.
7. McGonagle D, McDermott MF. A proposed classification of the immunological diseases. PloS Med 2006; 3: e297.
8. Savic S, Dickie LJ, Battelllino M, et al. Familial Mediterranean fever and related periodic fever syndromes.autoinflammatory diseases. Curr Opin Rheumatol 2012; 24 : 103–112.
9. Freed D, Stevens EL, Pevsner J. Somatic mosaicism in the human genome. Genes (Basel) 2014; 5 : 1064–1094.
10. Tanaka N, Izawa K, Saito MK, et al. High incidence of NLRP3 somatic mosaicism in patient with chronic infantile neurologic, cutaneous, articular syndrome: results of an International Multicenter Collaborative Study. Arthritis Rheum 2011; 63 : 3625–3632.
11. Yamin TT, Ayala JM, Miller DK. Activation of the native 45-kDa precursor form of interleukin-1 converting enzyme. J Biol Chem 1996; 271 : 13273–13282.
12. Gu Y, Kuida K, Tsutsui H et al. Activation of interferon‑gamma inducing factor mediated by interleukin-1beta converting enzyme. Science 1997; 275 : 206-209.
13. Caryol C, Girard JP. The IL-1 like cytokine IL-33 is inactivated after maturation by capsase-1. Proc Natl Acad Sci USA 2009; 106 : 9021–9026.
14. Fink SL, Cookson BT. Caspase-1-dependent pore formation during pyroptosis leads to osmotic lysis of infected host macrophages. Cell Microbiol 2006; 8 : 1812–1825.
15. Shao W, Yeretssian G, Doiron K et al. The caspase-1 digestome identifies the glycolysis pathway as a target during infection and septic shock. J Biol Chem 2007; 282 : 36321–36329.
16. Gurcel L, Abrami L, Girardin S, et al. Caspase-1 activation of lipid metabolic pathway in response to bacterial pore‑forming toxins promotes cell survival. Cell 2006; 126 : 1135–1145.
17. Bergsbaken T, et al. Pyroptosis: Host cell death and inflammation. Nat Rev Microbiol 2009; 7 : 99–109.
18. Miao EA, et al. Caspase-1-induced pyroptosis in an innate immune effector mechanism against intracellular bacteria. Nat Immunol 2010; 11 : 1136–1142.
19. Pétrilli V, Papin S, Dostert C, et al. Activation of the NALP3 inflammasome is triggered by low intracellular potassium concentration. Nature 2007; 14 : 1583–1589.
20. Thomas PG, Dash P, Aldridge JR, et al. The intracellular sensor NLRP3 mediates key innate and healing responses to influenza A virus via the regulation of caspase-1. Immunity 2009; 30 : 566–575.
21. Duncan JA, Gao X, Huang MT, et al. Neisseria gonorrhoeae activates the proteinase cathepsin B to mediate the signaling activities of the NLRP3 and ASC‑containing inflammasome. J Immunol 2009; 182 : 6460–6469.
22. Mariathasan S, Newton K, Monack D et al. Differential activation of the inflammasome by caspase-1 adaptors ASC and Ipaf. Nature 2004; 430 : 213–218.
23. Martinon F, Pétrilli V, Mayor A, et al. Gout‑associated uric acid crystals activate the NALP3 inflammasome. Nature 2006; 440 : 237–241.
24. Yazdi AS, Guarda G, Riteau N, et al. Nanoparticles activate the NLR pyrin domain con ‑ taining 3 (Nlrps3) inflammasome and cause pulmonary inflammation through release of IL-1α and IL-1β. Proc Natl Acad Sci USA 2010; 107 : 19449–19454.
25. Stutz A, Golenbock DT, Latz E. Inflammasomes: too big to miss. J Clin Invest 2009; 119 : 3502-3511.
26. Šedivá A, Horváth R, Maňásek V, et al. Cluster of patients with Familial Mediterranean fever and heterozygous carriers of mutations in MEFV gene in the Czech Republic. Clin Genet 2014; 86 : 564–569.
27. Dallos T, Gálová LL, Macejková E, et al. Familial Mediterranean Fever – first experiences in Slovakia. Vnitř Lék 2014; 60 : 80–85.
28. Dallos T, Ilenčíková D, Kovács L. Familial Mediterranean Fever – clinical picture, diagno ‑ sis and treatment. Vnitř Lék 2014; 60 : 30–37.
29. Król P, Doležalová P. Recidivující febrilie u dětí. Pediatr Praxi 2013; 14 : 221–224.
30. Sari I, Birlik M, Kasifoglu T. Familial Mediterranean Fever – An updated review. Eur J Rheum 2014; 1 : 21–33.
31. Jeseňák M, Hrubišková K, Kapustová L, et al. Canakinumab as monotherapy for treatment of familial Mediterranean fever - first report in Central and Eastern Europe region. Bratisl Med J 2018; 119 : 198–200.
32. Drewe E, et al. Prospective study of anti‑tumour necrosis factor superfamily 1 B fusion protein, and case study of anti‑tumour necrosis factor receptor associated periodic syndrome (TRAPS): clinical and laboratory findings in a series of seven patients. Rheumatology 2003; 42 : 235–239.
33. Nigrovic PA. Cryopyrin‑Associated periodic syndromes and related disorders. www. uptodate.com, 2016
34. Majeed HA, Kalaawi M, Mohanty D, et al. Congenital dyserythropoietic anemia and chronic reccurent multifocal osteomyelitis in three related children and the association with Sweet syndrome in two siblings. J Pediatr 1989; 115 : 730–734.
35. Cheung MS, Theodoropoulou K, Lugrin J, et al. Periodic Fever with Aphtous Stomatitis, Pharyngitis, and Cervical Adenitis Syndrome Is Associated with CARD8 Variant Unable To Bind the NLRP3 Inflammasome. J Immunol 2017; 198 : 2063–2069.
36. Marshall GS, Edwards KM, Lawton AR PFAPA syndrome. Pediatr Infect Dis J 1989; 8 : 658–659.
37. Thomas KT, Feder HM, Lawton AR, et al. Periodic fever syndrome in children. J Pediatr 1999; 135 : 15–21.
38. Hofer M, Cochard M, Anton J, et al. PFAPA (periodic fever, oral aphtae, pharyngitis and cervical adenitis) syndrome: a new consensus on diagnostic criteria. Ann Rheum Dis 2009; 68: (Suppl. 3): 705.
39. Jeseňák M, Kapustová L, Škereňová M, et al. PFAPA syndróm a klinický imunológ. Klinická imunológia a alergológia 2016; 3 : 11–15.
40. Federici S, Sormani MP, Ozen S, et al. Evidence‑based provisional clinical classification criteria for autoinflammatory periodic fevers. Ann Rheum Dis 2015; 74 : 799.
41. Cuisset L, Jeru I, Dumont B, et al. Mutation in the autoinflammatory cryopyrin‑associated periodic syndrome gene: epidemiological study and lessons from eight years of genetic analysis in France. Ann Rheum Dis 2011; 70 : 495.
42. Toplak N, Doležalová P, Constantin T, et al. Periodic Fever syndromes in Eastern and Central European countries: result of a pediatric multinational survey. Pediatric Rheumatology 2010; 8 : 29.
43. Toplak N, Frenkel J, Ozen S, et al. An international registry on autoinflammatory diseases: the Eurofever experience. Ann Rheum Dis 2012; 71 : 1177–1182.
44. Shinar, et al. Guidelines for the genetic diagnosis of hereditary recurrent fevers. Ann Rheum Dis 2012; 71 : 1599–1605.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2020 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Arteriální hypertenze a infekce COVID-19: Stručný komentář
- Distanční léčba diabetu: Co mohou pacient, lékař a sestra zvládnout na dálku?
- Vnitřní lékařství v době koronavirové
- Lokální trombolýza v léčbě pacientů s hlubokou žilní trombózou: proč, komu a jak?
- „All‑in‑one“ koncept funkčně vedené revaskularizace myokardu v katetrizační laboratoři
- Prodlužování agresivní antitrombotické léčby po infarktu myokardu: proč, komu a jakou léčbu vybrat?
- Jsou inhibitory protonové pumpy účinným a bezpečným lékem nejen v profylaxi gastrointestinálního krvácení při antitrombotické léčbě?
- Psychické reakce nemocných na negativní informaci typu: „Máte maligní nemocnění“
- Prvé prípady geneticky potvrdenej kongenitálnej hnačky so stratou chloridov na Slovensku
- Euvascor – časná intervence u hypertonika s dyslipidemií, resp. dyslipidemika s hypertenzí (fixní kombinace atorvastatinu a perindoprilu)
- Rivaroxaban ve studii COMPASS
- Vážení a milí čtenáři Vnitřního lékařství,
- Jaké jsou cílové hodnoty krevního tlaku u pacientů s chronickým onemocněním ledvin?
- Čo sa skrýva za autoinflamáciou?
- Postižení srdce při hypereozinofilii
- Význam dechových testů k hodnocení jaterních funkcí u pacientů s chronickým onemocněním ledvin
- Adherence k principům kardiovaskulární prevence u osob s vysokým rizikem
- Stresová kardiomyopatia vyprovokovaná netypickou situáciou
- Hepatorenální syndrom – update 2020
- Proteinurie z pohledu internisty
- Proteinurie z pohledu internisty
- Miroslav Souček, Petr Svačina a kolektiv. Vnitřní lékařství v kostce. Grada; Praha 2019; 462 stran; ISBN 978-80-271-2289-9 (print)
- Profesorka MUDr. Sylvie Opatrná, PhD. – in memoriam (1959–2020)
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Čo sa skrýva za autoinflamáciou?
- Lokální trombolýza v léčbě pacientů s hlubokou žilní trombózou: proč, komu a jak?
- Proteinurie z pohledu internisty
- Hepatorenální syndrom – update 2020
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



