-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaMalé molekuly s velkými cíli – selektivní inhibice Janusovy kinázy 1 v terapii psoriatické artritidy
Autoři: MUDr. Ciferská Hana, Ph.D.
Působiště autorů: Revmatologický ústav a Revmatologická klinika, 1. lékařská fakulta Univerzity Karlovy, Praha
Vyšlo v časopise: Svět praktické medicíny, 5, 2023, č. 1, s. 50-58
Kategorie: Medicína v ČR: přehledový článek
Souhrn
Psoriatická artritida (PsA) je chronické zánětlivé autoimunitní revmatické onemocnění s řadou projevů postihujících pohybový aparát, ale i kůži s jejími adnexy, mohou být přítomny i další orgánové projevy. PsA je součástí heterogenní skupiny séronegativních spondyloartritid a předpokládá se, že postihuje zhruba třetinu nemocných s psoriázou. Jedná se o onemocnění, které svým průběhem a rozmanitostí výrazně ovlivňuje kvalitu života nemocných a ve své agresivní mutilující formě může vést k trvalé invalidizaci. Terapie PsA se řídí tíží a typem klinických manifestací. Mezi terapeutické prostředky patří nesteroidní antirevmatika, konvenční chorobu modifikující léky, biologika se svými biosimilárními variantami a nyní nově i cílené syntetické chorobu modifikující léky. Inhibice Janusových kináz (JAK) se ukázala jako slibná cesta k zvládnutí PsA, u které došlo k selhání konvenční terapie. Selektivní inhibitory JAK1 (v článku podrobněji popsán zejména upadacitinib [RinvoqTM]) představují novou generaci léků určených k léčbě PsA.
Psoriatická artritida (PsA) je chronické zánětlivé autoimunitní onemocnění, které patří do heterogenní skupiny séronegativních spondyloartritid (SpA). Identifikace pacientů s PsA většinou nečiní obtíže, pokud onemocnění probíhá s typickým postižením pohybového aparátu a kůže. Mezi klinické projevy patří postižení axiálního skeletu a/nebo periferních kloubů a ve většině případů se souběžným průběhem psoriázy. Pacienti s atypickým a plíživým nástupem obtíží mohou představovat určitý diagnostický problém. Agresivní, mutilující forma PsA rezistentní na terapii je naštěstí vzácná. Míra postižení kůže často neodpovídá závažnosti muskuloskeletálních projevů. Mohou být přítomny i další orgánové projevy – např. oční (přední uveitida) či idiopatické střevní záněty. Nemocní s PsA mohou mít řadu komorbidit, obzvláště pokud se jedná o klinicky a humorálně aktivní formu choroby. Kardiovaskulární, metabolické a psychiatrické komorbidity výrazně zhoršují kvalitu života nemocných a podílejí se na jejich zvýšené morbiditě a mortalitě. Pojem psoriatická nemoc je někdy uváděn v literatuře jako zastřešující označení pro komplexnost projevů PsA. Klinické projevy PsA zahrnují několik forem (Tab. 1). Péče o pacienty s PsA je multidisciplinární a zahrnuje řadu odborností (revmatolog, dermatolog, ortoped, rehabilitační lékař a další).1, 2, 3
Tab. 1. Rozdělení klinických projevů u psoriatické artritidy 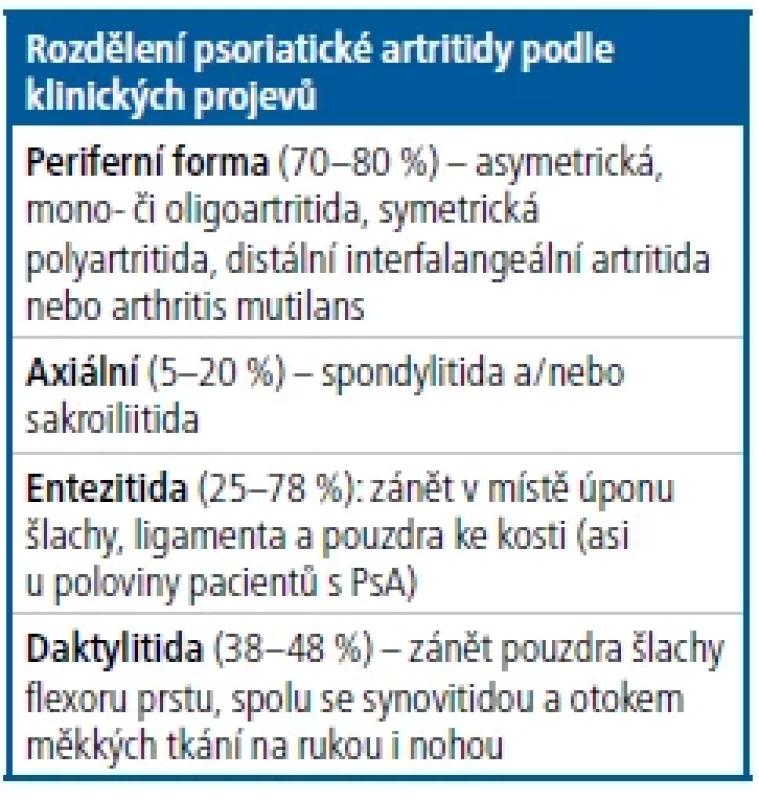
Klinické projevy onemocnění jsou doprovázeny laboratorními nálezy (elevace reaktantů akutní fáze), absencí autoprotilátek u většiny nemocných (revmatoidní faktor, anticitrulinové protilátky), u axiální formy lze detekovat přítomnost antigenu HLA-B27. Zobrazovací metody mají své nezastupitelné místo v diagnostice PsA – ať již prostý rentgenový snímek, nebo magnetická rezonance či ultrazvukové vyšetření. Kombinace osteoproduktivních a destruktivních změn v oblasti drobných kloubů končetin patří k typickému nálezu u pokročilé, na terapii obtížně reagující formy PsA, je dobře detekovatelná prostým rentgenovým snímkem, stejně tak jako přítomnost parasyndesmofytů v oblasti axiálního skeletu. Sakroiliitida, obzvláště v časných stadiích axiální formy PsA, nemusí být patrná na rent genu a v tomto případě je nenahraditelné vyšetření magnetickou rezonancí. Ultrazvuk je dobrým nástrojem v detekci entezitid. Klasifikační kritéria CASPAR (CIASsification criteria for Psoriatic Arthritis) byla navržena tak, aby pokrývala jak klinické, tak i laboratorní projevy k včasné detekci nemocných s PsA (Tab. 2).4, 5
Tab. 2. Klasifikační kritéria PsA dle CASPAR [Upraveno podle 4] ![Klasifikační kritéria PsA dle CASPAR [Upraveno podle 4]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/9d4d583eea0c8f02b5a451aeafe33406.png)
Přesný patogenetický mechanismus vedoucí k rozvoji PsA není dosud plně objasněn, nicméně byla identifikována řada prozánětlivých cytokinů a kostimulačních molekul podílejících se na průběhu onemocnění. Vznik PsA je multifaktoriální a předpokládá se působení mnoha činitelů (genetická predispozice, vlivy zevního prostředí, trauma, farmaka a další). Aktivací imunitního systému a jeho autofokuzací vede k leukocytární infiltraci a vaskulární novotvorbě spojené s transformací synoviální tkáně a ve své konečné fázi k destrukci chrupavky, následně pak ke kostním erozím. Tyto děje mají za následek destrukci kloubních struktur a nezvratné poškození kloubu spojené se ztrátou jeho funkce. Homeostáza cytokinové kaskády je narušena ve prospěch prozánětlivých molekul, mezi které patří faktor α (TNFα), interleukin 6 (IL-6), IL-12p40, IL-17 a další. Signální dráhy některých IL jsou facilitovány prostřednictvím Janusových kináz (JAK).3, 6, 7, 8
Cílená inhibice klíčových cytokinů je základním mechanismem biologické léčby (bDMARD). Terapie bDMARD se etablovala v řadě klinických studií pro svou bezpečnost a účinnost u nemocných, u kterých došlo k selhání předchozí konvenční terapie. Aplikační cesty podle typu bDMARD jsou subkutánní či intravenózní, což může představovat určitý logistický problém s těsnou vazbou na pracoviště sledující pacienta.9, 10, 11 Terapie bDMARD je k dispozici již desítky let, prvním preparátům už skončila ochranná licence, což umožnilo vstup biosimilárních léků (bsDMARD) vycházejících ze struktury originálu do klinické práce.12 Cílené syntetické chorobu modifikující léky (tsDMARD) jsou novou skupinou léků se schopností inhibice JAK. Míra inhibice jednotlivých JAK se liší mezi jednotlivými preparáty. 13, 14 Všechny tsDMARD využívané v revmatologii mají perorální formu podávání, což zvyšuje autonomii pacienta.
Stručný přehled terapie PsA
Nadnárodní evropské (EULAR – Eu ropean Alliance of Associations for Rheumatology) a americké (ACR – American College of Rheumatology) revmatologické společnosti v pravidelných intervalech v souladu s dostupností nových terapeutických prostředků vypracovávají doporučení pro terapii, která slouží jako podklad pro jednotlivá národní doporučení. Doporučení České revmatologické společnosti (ČRS) vycházejí z těchto doporučení se strategií léčby vedoucí k dosažení remise, nebo alespoň nízké aktivity onemocnění s prevencí rozvoje nezvratného poškození struktur pohybového aparátu. Klade se důraz na individualizovanou léčbu cílenou na pacienta, která je dána charakterem průběhu PsA (vysokou zánětlivou aktivitou, polyartikulárním postižením, daktylitidou, selháním předchozí terapie, mutilující formou PsA) a přítomností komorbidit. 10, 11, 12
Režimová opatření spočívající v pravidelné a přiměřené pohybové aktivitě podle možností nemocného s PsA jsou nedílnou součástí farmakologické léčby. Nesteroidní antirevmatika (NSA) lze s úspěchem využít u mírné axiální a periferní formy. U periferních artritid nezvládnutelných na NSA lze zahájit terapii konvenčními chorobu modifikujícími léky (csDMARD), jako je např. metotrexát (MTX), leflunomid a sulfasalazin. Pokud dojde k selhání terapie/nedosažení remise prostřednictvím csD MARD u periferní a NSA u axiální formy PsA, je nutné dle doporučení pro terapii zvážit léčbu bDMARD/bsDMARD, eventuálně tsDMARD dle doporučení EULAR a ACR. Mezi tsDMARD v terapii PsA patří inhibitor PDE4 (fosfodiesteráza-4) apremilast.
Účinnost, dobrou snášenlivost a bezpečnost v řadě klinických studií v populaci pacientů s PsA prokázaly i inhibitory JAK, což umožnilo jejich schválení v této indikaci evropskou (EMA) i americkou (FDA) lékovou agenturou pro pacienty naivní k bDMARD/bsDMARD i pro pacienty, u kterých došlo k selhání předchozí terapie bDMARD/bsDMARD (Tab. 3 a 4).10, 11, 12 V současnosti čekají inhibitory JAK (tofacitinib, upadacitinib) na schválení úhrady pro léčbu PsA v České republice. Pacienti indikovaní k terapii bDMARD/bsDMARD a tsDMARD jsou v současné době soustředěni do center pro biologickou léčbu podle pravidel České revmatologické společnosti.10
Tab. 3. Přehled léčiv užívaných v terapii psoriatické artritidy dle doporučení EULAR 2019 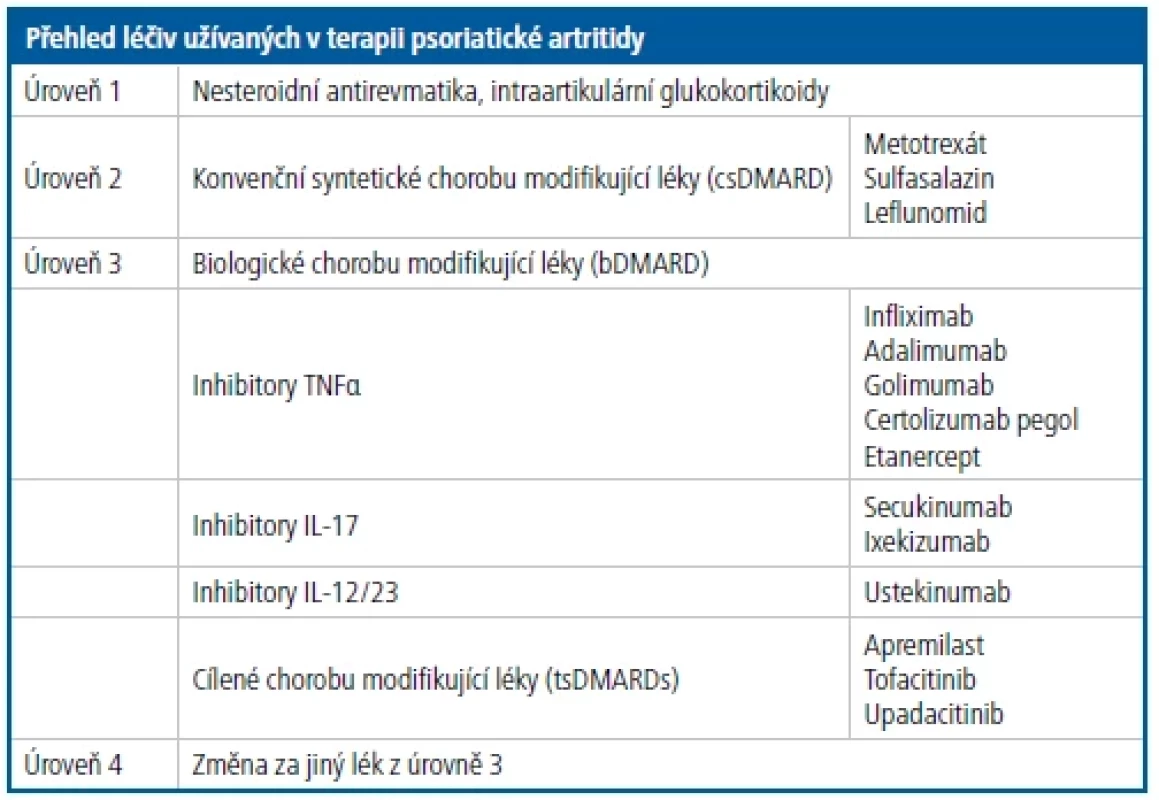
Tab. 4. Přehled studií s inhibitory JAK u psoriatické artritidy 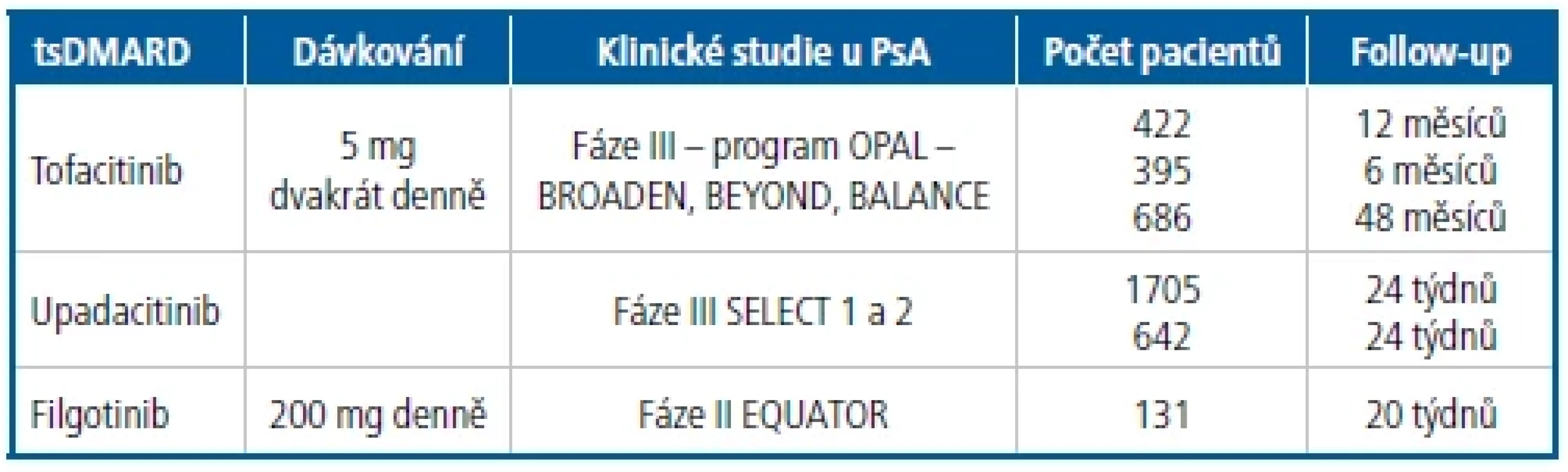
Inhibice Janusových kináz v terapii psoriatické artritidy
Dosud byly u lidí identifikovány čtyři JAK proteiny (JAK1, JAK2, JAK3 a tyrosinkináza 2 [Tyk2]). JAK jsou skupinou intracelulárních nereceptorových tyrosinkináz, které jsou však asociovány s řadou cytokinových receptorů, kterým umožňují přenos signálu. JAK umožňují fosforylaci transkripčních STAT proteinů (signal transducer and activator of transcription). Interakce JAK a STAT tvoří součást signální dráhy JAK/STAT. Buněčné signály zprostředkované JAK mají důležité postavení v udržení homeostázy organismu prostřednictvím regulačních kaskád přirozené i získané imunitní odpovědi. Aktivace JAK se děje v okamžiku, kdy jsou cytokinové receptory obsazeny příslušnými ligandy. Dochází k navázání na cytoplazmatický konec komplexu receptor/ligand a následně vazbě STAT a dochází k jeho fosforylaci. STAT je následně uvolněn z vazby s JAK a v cytoplasmě se dostává do buněčného jádra, kde se naváže na promotorovou část a vede ke spuštění specifických genů odpovídajících signálu daného cytokinového receptoru. Jednotlivé JAK jsou exprimovány řadou buněk, a to nejen buňkami imunitního systému (Tab. 5).13, 14, 15, 16
Tab. 5. Role Janusových kináz (JAK) v signální transdukci cytokinů, chemokinů a růstových faktorů [Upraveno podle 14] ![Role Janusových kináz
(JAK) v signální transdukci cytokinů,
chemokinů a růstových faktorů
[Upraveno podle 14]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/75314b7a5bc8acba9ca3f5fc3a8afadc.png)
JAK1 se nachází převážně na lymfoidních buňkách a buňkách nervového systému. JAK1 může dimerizovat i s jinými členy rodiny JAK a zprostředkovávat přenos signálu jiných cytokinů, např. IL-6 a interferonu-γ (INF) (JAK1/2) nebo IFNα/β (JAK1/TYK2). JAK2 je exprimován na řadě buněk v organismu. Podílí se na signálních kaskádách ovlivňujících heomatopoezu prostřednictvím trombopoetinu, erytropoetinu, faktoru stimulujícího granulocytární a makrofágové kolonie. Má vliv rovněž na endokrinologický systém prostřednictvím dějů uvolňujících prolaktin a leptin. Mutace v JAK2 byly popsány u polycythaemia vera, esenciální trombocytemie a dalších myeloproliferativních onemocnění. JAK3 lze nalézt v hematopoetické tkání. Aktivace JAK3 je zprostředkovávána cytokinovým receptorem obsahujícím společný řetězec γ, který je součástí receptorů pro více cytokinů (IL-2, IL-4, IL-7, IL-9, IL-15 a IL-21). Tyk2 se podílí na signalizaci IL-6, IL-10, IL-12, IL-23 a IFNα/β.15, 16
Vznik PsA je spojen s deregulací složek vrozeného a získaného imunitního systému. Dochází k infiltraci kloubních struktur prostřednictvím aktivovaných T-lymfocytů, dendritických buněk a lymfoidních buněk. Tyto buněčné populace mají schopnost produkce řady cytokinů, chemotaktických a růstových faktorů a dalších. Zmíněné molekuly přispívají k aktivaci, proliferaci a chemotaxi mnoha dalších buněčných populací, které přispívají k synoviální hypertrofii, destrukci chrupavky, rozvoji kostních erozí a v konečné fázi tyto procesy vedou k destrukci kloubu. Řada prozánětlivých cytokinů je regulována JAK/STAT (Tab. 5). JAK1/ JAK2 a JAK2/Tyk2 mají roli v signalizačních drahách pro IFNγ a IL-12, které se podílejí na aktivaci Th1 lymfocytů a produkci TNFα. Dalším klíčovým interleukinem v patogenezi PsA je IL-6 se svou signální drahou zprostředkovanou JAK1/JAK2. Významná je osa IL-23/IL17 u PsA a oba IL se staly cílovými molekulami bDMARD. JAK2/Tyk2 se podílí na aktivaci IL-23, zatímco signalizace IL-17 není zprostředkována JAK. IL-23 ovlivňuje diferenciaci Th17 lymfocytů, které se podílejí na produkci prozánětlivých cytokinů, např. IL-17, IL - 22 a TNFα. Zvýšené hladiny těchto cytokinů byly detekovány u nemocných s PsA.7, 14, 16, 17 Benefit inhibice JAK/STAT pomocí tsDMARD byl prokázán u řady autoimunitních onemocnění (RA, psoriázy, idiopatických střevních zánětů a dalších). Znalosti o patogenetických mechanismech podílejících se na průběhu PsA souvisejících s významem aktivace interleukinu (IL) 12/23 a IL-17 prostřednictvím JAK daly racionální podklad pro klinické studie a následnou registraci FDA a EMA v této indikaci. Odlišnost mezi jednotlivými inhibitory JAK spočívá v rozdílné selektivitě k jednotlivým JAK, např. tofacitinib je inhibitorem JAK1/3, méně pak JAK2, baricitinib pak JAK1 a JAK2, upadacitinib a filgotinib mají nejvyšší selektivitu pro JAK1 proti ostatním JAK.15, 17, 18 Neselektivní JAK inhibice je potenciálně riziková stran závažných nežádoucích účinků (infekce, anemie, neutropenie, hyperlipidemie a další). Anemie při podávání panselektivních inhibitorů JAK je způsobená ovlivněním JAK2, který se podílí na erytropoeze. Vyšší riziko infekcí pak může být v důsledku inhibice JAK3 spojené s aktivací NK buněk.15, 17 V roce 2018 byla publikována data z klinických studií, které byly zaměřeny na první JAK1 selektivní inhibitor upadacitinib. Zúžení selektivity na JAK1 má za cíl inhibovat zánětlivé procesy, které jsou na něm závislé, např. signalizace IL-6 či INFγ, a zároveň snížit riziko nežádoucích účinků, které mohou být spojeny s inhibicí ostatních JAK.8, 15, 17 V době vydání této práce čeká na stanovení úhrady v indikaci PsA tofacitinib a upadacinib. Klinická sledování fáze III v populaci pacientů s PsA byla u filgotinibu zatím pozastavena.
Upadacitinib (RinvoqTM) v terapii psoriatické artritidy
Upadacitinib (RinvoqTM) je inhibitor JAK nové generace, který má preferenční selektivitu pro JAK1 před JAK2, JAK3 a TYK2. Zkušenosti z klinických sledování a nadnárodních a národních registrů s již etablovanými inhibitory JAK stran efektivity a výskytu nežádoucích účinků vedly k vývoji léku s co nejvyšší afinitou k JAK1. Jak již bylo zmíněno, JAK1 se podílí na aktivaci řady signálních drah pro IL-6 a INFγ, zasahuje do exprese IL - 2, IL4 a IL-15 zprostředkované JAK1/ JAK3 a IL-6 pomocí JAK1/2 také INF prostřednictvím JAK1/TYK2.18, 19, 20
Upadacitinib je podáván v perorální lékové formě s prodlouženým uvolňováním. Absorpce je poměrně rychlá (2–4 hodiny) a ustálené plazmatické koncentrace je dosaženo za 4 dny. Průměrný poločas eliminace se pohybuje mezi 9 až 14 hodinami. Potenciální lékové interakce mohou být při kompetici o cytochrom CYP3A4, který je klíčový pro metabolismus upadacitinibu. Upadacitinib je vylučován ve 34 % v podobě metabolitů a v nezměněné formě v 24 % močí a v 38 % stolicí. Upadacitinib je doporučován nejen v terapii PsA, ale také v dalších indikacích (RA, axiální spondyloartritida radiografická/neradiografická, ulcerózní kolitida, atopická dermatitida). Dospělí pacienti s PsA musí splňovat indikační kritéria pro jeho nasazení, mezi která patří nedostatečná odpověď na předchozí terapii jedním či více csDMARD, dále je pak indikován u nemocných s nedostatečnou odpovědí/selháním terapie bDMARD/bsDMARD. Upadacitinib lze podat v kombinaci s MTX, případně v monoterapii v dávce 15 mg jednou denně. Není doporučována kombinace s bDMARD, eventuálně dalšími tsDMARD vzhledem k riziku rozvoje závažných nežádoucích účinků spojených s kumulovanou imunosupresí. Pre ferenční selektivita pro JAK1 se podílí na dobrém bezpečnostním profilu. V průběhu klinických sledování byl relativně vzácný výskyt závažných infekcí (pneumonie, celulitida, bakteriální meningitida), mezi hlášené oportunní infekce patřila tuberkulóza, herpes zoster, kandidóza jícnu a kryptokokóza. Mezi nežádoucí účinky patřily leukopenie, anemie, hyperlipidemie a zvýšení transamináz. Kombinovaná terapie s MTX vykazovala vyšší výskyt infekcí proti monoterapii, a to 2,6 příhody na 100 pacientoroků proti 1,3 příhody na 100 pacientoroků. Zvýšení transamináz nad trojnásobek byl pozorován u 1,4 % proti 0,4 % podle dat z klinických sledování. Bezpečnostní profil upadacitinibu byl u pacientů s PsA srovnatelný s populací pacientů v dalších indikacích. Upadacitinib je kontraindikován u těhotných a kojících žen, při přítomnosti závažných infekcí, při těžkých preexistujících hepatopatiích a hypersenzitivních reakcích na některé složky léčiva.21, 22, 23
Upadacitinib prošel úspěšně studiemi zaměřenými na populaci pacientů s RA, ulcerózní kolitidou, včetně axiální spondyloartritidy. Studie programu SELECT u PsA navazovaly plynule na data získaná z předchozích klinických sledování zaměřených na RA. Jednalo se o dvě velké studie SELECT-PsA 1 a 2. Bylo potvrzeno, že dávka 15 mg upadacitinibu, co se týče terapeutického efektu, je obdobná s dávkou 30 mg.23 V říjnu 2022 byla publikována data již dvouletého sledování v rámci studie SELECT-PsA 1.22
Studie SELECT-PsA
1 SELECT-PsA 1 byla randomizovaná, dvojitě zaslepená studie fáze III hodnotící účinnost upadacitinibu v dávce 15 mg a 30 mg proti placebu a jeho non-inferioritu proti adalimumabu u pacientů s PsA (n = 1704) se selháním předchozí terapie csDMARD. Celkem 1419 (83,2 %) pacientů dokončilo 56 týdnů studie a pokračovalo do extenze. Celkem 25,4 % (n = 432/1704) pacientů, kteří vstoupili do studie SELECT-PsA 1, nedokončilo 104. týden.22 Nejčastějšími uváděnými důvody pro ukončení léčby byly nežádoucí účinky, nedostatečná účinnost nebo odstoupení pacienta od léčby. Pacienti byli randomizováni do skupin podle podávané terapie, a to podle schématu upadacitinib v dávce 15 mg (n = 429) nebo 30 mg (n = 423) jednou denně, adalimumab (n = 429) subkutánně každých 14 dní nebo placebo (n = 423). Ve 24. týdnu došlo k rerandomizaci a pacienti v placebové skupině dostali upadacitinib 15 mg nebo 30 mg. V plánu je prodloužení studie na 5 let.
Primárním cílem studie bylo dosažení terapeutické odpovědi ACR20. Sekundární cíle zahrnovaly celkem 14 parametrů pokrývajících řadu významných domén od kvality života, přes radiografickou progresi, hodnocení kožního postižení a entezitid prostřednictvím hodnoticích systémů. Ve 12. týdnu dosáhlo terapeutické odpovědi hodnocené podle ACR20 celkem 303 (70,6 %) pacientů dostávajících upadacitinib v dávce 15 mg, 332 (78,5 %) s dávkou 30 mg, 279 (65,0 %) ve skupině s adalimumabem a 153 (36,2 %) ve skupině s placebem (Obr. 1). Rozdíly mezi skupinami byly u upadacitinibu 15 mg v porovnání s placebem procentní bod (pb) 34,5 (95% CI: 28,2–40,7; p < 0,001), u 30mg dávky proti placebu pb 42,3 (95% CI: 36,3–48,3; p < 0,001); upadacitinib 15 mg proti adalimumabu pb 5,6 (95% CI: −0,6–11,8) a pro 30 mg pak pb 13,5 (95% CI: 7,5–19,4; p < 0,001). Snížení míry kožních projevů hodnocených PASI 75/90/100 včetně sIGA (Static Investigator Global Assessment of Psoriasis) bylo statisticky signifikantně vyšší u pacientů s terapií upadacitinibem. Upadacitinib v obou dávkách splnil požadavky non-inferiority proti adalimumabu. Dávka 15 mg nebyla superiorní proti adalimumabu, nicméně dávka 30 mg při dosažení terapeutické odpovědi dle ACR20 ano. Rovněž bylo dosaženo sekundárních cílů pro skupiny s upadacitinibem.
Obr. 1. Studie SELECT-PsA 1 – odpověď ACR20/50/70 v průběhu 24 týdnů studie. [Upraveno podle 23] ![Studie SELECT-PsA 1 – odpověď ACR20/50/70 v průběhu 24 týdnů studie. [Upraveno podle 23]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/8f9f36cc92ec0f68b2e7de077a3da9fd.png)
V prvních 24 týdnech SE LECT-PsA 1 byla incidence závažných infekcí 1,2 % u upadacitinibu 15 mg, 2,6 % u 30 mg, 0,7 % u adalimabu a 0,9 % v placebové skupině. Herpes zoster byl zachycen ve 4 případech u pacientů s 15 mg upadacitinibu a 5 případů ve 30mg skupině, 3 případy v placebové skupině a žádný u adalimumabu. Onkologická onemocnění byla zachycena u jednoho pacienta s 15 mg a u 3 s 30 mg upadacitinibu a u 3 pacientů dostávajících adalimumab. Nebyla zachycena žádná závažná kardiovaskulární příhoda. Jeden případ plicní embolie byl ve skupině s 30 mg upadacitinibu, jedna hluboká žilní trombóza u placeba a dvě u adalimumabu. U upadacitinibu bylo pozorováno zvýšení transamináz do 2 % pacientů ve všech skupinách. Jedno úmrtí na blíže nespecifikovanou příčinu bylo v placebové skupině.22, 23, 24 V 56. týdnu studie byly výsledky v souladu s výsledky dokumentovanými ve 24. týdnu studie, a to ve všech sledovaných parametrech jak primárních, tak sekundárních cílů včetně hodnocení radiografické progrese. Upa dacitinib obecně vykazoval lepší výsledky než adalimumab. Rerandomizovaní pacienti z placebové skupiny ve 24. týdnu vykazovali v 56. týdnu srovnatelné výsledky se skupinami dostávajícími upadacitinib od počátku studie (Obr. 2 a 3). Míra výskytu nežádoucích příhod v souvislosti s podávanou terapií byla vyšší u 30 mg upadacitinibu proti 15 mg a adalimumabu (333,9 vs. 281,1 a 265,9 příhody na 100 pacientoroků). Míra závažných nežádoucích příhod byla vyšší u 30 mg proti 15 mg upadacitinibu a adalimumabu (12,3 proti 9,1 a 9,3 příhody na 100 pacientoroků). Mezi nejběžnější ne žádoucí příhody patřily infekce horních cest dýchacích a elevace kreatinkinázy. Byla hlášena čtyři úmrtí u pacientů dostávajících upadacitinib, a to dvě u 15 mg (metastatický nádor plic, infekce dolních cest dýchacích) a dvě u 30 mg (koronarovirová infekce, intersticiální plicní choroba) a jedna u adalimumabu (dopravní nehoda); u placeba bylo jedno úmrtí z blíže nespecifikovaných příčin, když pacient řídil auto.23, 24 Již jsou k dispozici dvouletá data studie SELECT - -PsA 1, která prokázala udržení terapeutické dopovědi dle ACR20/50/70, PASI 75/90/100 u pacientů odpovídajících na terapii. Lepší výsledky vykazovala dávka 30 mg proti 15 mg. Změny radiografické progrese byly ve všech skupinách podobné proti údajům z 56. týdne. Spektrum nežádoucích účinků se rámcově nelišilo mezi jednotlivými skupinami.22
Obr. 2. SELECT-PsA 2 – odpověď ACR20/50/70 v průběhu 56 týdnů studie. [Upraveno podle 26] ![SELECT-PsA 2 – odpověď ACR20/50/70 v průběhu 56 týdnů studie. [Upraveno podle 26]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/10ef7dcb9ca184a5c8974a5b79f6aba8.png)
Studie SELECT-PsA 2
SELECT-PsA 2 byla dvojitě zaslepená, placebem kontrolovaná studie fáze III programu SELECT určená pro pacienty s PsA s aktivní chorobou (n = 642), u kterých byla nedostatečná terapeutická odpověď alespoň na jedno bDMARD. Celkem 296 (46 %) pacientů mělo kombinovanou terapii csDMARD a bDMARD, 222 (35 %) pacientů dostávalo MTX a 345 (54 %) pacientů bylo léčeno v monoterapii. Pacienti byli randomizováni do skupin podle podávané terapie: upadacitinib v dávce 15 mg a 30 mg jednou denně nebo placebo. Ve 24. týdnu byli pacienti v placebové skupině rerandomizováni a převedeni na upadacitinib 15 mg a 30 mg. Studie SE LECT-PsA 2 má v plánu tříleté sledování.
Primárním cílem bylo dosažení ACR20 v týdnu 12 a dosažení minimální aktivity choroby (MDA) v týdnu 24. Ve 12. týdnu dosáhlo terapeutické odpovědi dle ACR 20 56,9 % pacientů s 15 mg, 63,8 % s 30 mg upadacitinibu a 24,1 % v placebové skupině (p < 0,001 pro obě skupiny vs. placebo).
V týdnu 24 dosáhlo MDA 25,1 % pacientů s 15 mg a 28,9 % s 30 mg upadacitinibu proti 2,8 % u placeba (p < 0,001 pro obě skupiny vs. placebo). Mezi sekundární cíle patřilo sledování řady domén mapující nejen aktivitu PsA, ale i kvalitu života nemocných. Zlepšení psoriázy hodnocené PASI 75/90/100 bylo jak ve 12., tak ve 24. týdnu sledování statisticky signifikantní proti výchozí hodnotě. Z 641 pacientů dokončilo 56. týden celkem 479 (74,7 %) pacientů. Terapeutický efekt dokumentovaný ve 24. týdnu přetrvával i v 56. týdnu, u pacientů dostávajících upadacitinib byla odpověď ACR20/50/70 pro 15 mg 59,7/40,8/24,2 % a pro 30 mg 59,2/38,5/26,6 % (Obr. 2). Nebyl signifikantní rozdíl v terapeutické odpovědi mezi pacienty dostávajícími upadacitinib od počátku a rerandomizovanými ve 24. týdnu. Kožní projevy PsA dobře reagovaly na upadacitinib a data byla konzistentní do 56. týdne.
Ve skupině dostávající upadacitinib 15 mg dosáhlo PASI 78/90/100 celkem 52,3/40,8/26,9 % a u 30 mg pak 58,8/47,3/35,1 % (Obr. 3). Výskyt nežádoucích příhod spojených s terapií byl obdobný ve skupinách dostávajících placebo a upadacitinib 15 mg a vyšší u 30 mg v týdnu 24. Tyto příhody byly hlášeny u všech pacientů, kteří dostali alespoň jednu dávku léčiva. Nejběžnější hlášené nežádoucí příhody byly infekce horních cest dýchacích. Výskyt závažných infekcí byl 2,6 na 100 pacientoroků pro 15 mg a 6,1 na 100 pacientoroků pro 30 mg upadacitinibu. Byla hlášena dvě úmrtí – v placebové skupině to byla dopravní nehoda a ve skupině dostávající 30 mg upadacitinibu byla smrt hlášena jako syndrom akutní respirační tísně spojený s pneumotoraxem, byla přítomna i pancytopenie.25, 26
Obr. 3. SELECT-PsA 2 – PASI 75/90/100 a sIGA v průběhu 56 týdnů studie. [Upraveno podle 26] ![SELECT-PsA 2 – PASI 75/90/100 a sIGA v průběhu 56 týdnů studie. [Upraveno podle 26]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/af6c73c4a3efcfa6d8777b0c024eb635.png)
Filgotinib v terapii psoriatické artritidy
Filgotinib (JyselecaTM) patří do skupiny inhibitorů JAK se schopností reverzibilní kompetice adenosintrifosfátu. Má až pětinásobně vyšší selektivitu pro JAK1 než pro JAK2, JAK3 a TYK2. Podání filgotinibu ovlivňuje expresi IL-2, IL-4 a IL-15 zprostředkovanou JAK1/JAK3 a IL-6 pomocí JAK1/2 také INF prostřednictvím JAK1/TYK2. V průběhu klinických studií u populace pacientů s RA i PsA byly hlášeny infekce, mezi závažné infekce patřily nejčastěji pneumonie, mezi oportunními infekcemi pak byly vzácně hlášeny kandidózy, tuberkulóza a kryptokokóza. Byly zaznamenány případy reaktivace viru herpes zoster. V klinických studiích byl vzácně zaznamenán výskyt maligních onemocnění, nicméně v současnosti probíhají dlouhodobá hodnocení bezpečnostních rizik spojených s filgotinibem u RA.27, 28 Filgotinib prošel studií fáze II EQUATOR, na kterou měly navázat studie fáze III PEN GUIN 1 a 2, ale ty byly předčasně ukončeny.29
Studie EQUATOR
EQUATOR byla dvojitě zaslepená, placebem kontrolovaná klinická studie fáze II, která byla první studií zabývající se účinností a bezpečností JAK1 selektivního inhibitoru v populaci pacientů s PsA se selháním předchozí terapie csDMARD. Pacienti byli rozděleni podle podávané terapie filgotinib 200 mg jedenkrát denně (n = 65) a placebové větve (n = 66). V týdnu 16 dosáhlo primárního cíle v podobě terapeutické odpovědi ACR20 80 % pacientů s filgotinibem proti 33 % v placebové skupině (p < 0,0001); ACR50 dosáhlo 48 % proti 15 % (p < 0,0001) a ACR70 23 % proti 6 % (p < 0,005). Terapeutické odpovědi ACR20 bylo dosaženo za 4,1 týdne ve filgotinibové skupině proti 12,3 týdne u placeba. Rovněž index PASI 75 byl výrazně zlepšen u nemocných ve skupině s filgotinibem.
Pacienti, kteří úspěšně dokončili první fázi studie EQUATOR, přešli do otevřeného pokračování EQUATOR2, kdy analýza v týdnu 52 prokázala dobré vlastnosti filgotinibu po celé trvání studie. Ve studii EQUATOR byl pouze jediný případ fatální pneumonie a nekomplikovaný případ infekce herpes zoster ve skupině pacientů dostávajících filgotinib. Nebyla zaznamenána tromboembolická příhoda, malignita, perforace střeva nebo oportunní infekce.30, 31 Filgotinib je v současné době k dispozici pro pacienty s RA a ulcerózní kolitidou, zatím nemá schválení pro nemocné s PsA.
Závěr
Inhibitory JAK se staly další terapeutickou volbou pro nemocné s PsA, u kterých došlo k selhání konvenční terapie. Mechanismem svého účinku zasahují do klíčových dějů spjatých s produkcí řady prozánětlivých cytokinů, které se podílejí na rozvoji a průběhu PsA. Preferenční selektivita JAK1 vede k inhibici zánětlivých procesů, které jsou na něm závislé, např. signalizace IL-6 či INFγ, a zároveň snižuje riziko nežádoucích účinků, které mohou být spojeny s inhibici ostatních JAK. Data z klinických studií prokázala dobrou účinnost a bezpečnostní profil s přihlédnutím k individuálnímu mechanismu účinku u pacientů s PsA. Studie SELECT-PsA 1 prokázala non-inferioritu JAK inhibice proti bDMARD např. ve studii srovnávající upadacitinib a adalimumab. Bezpečnostní data získaná ze studií a postupně i z národních a nadnárodních registrů jsou relativně dobrá, nicméně reaktivace viru herpes zoster, hematologické abnormality, ovlivnění lipidového spektra a další musí být zohledněny před nasazením terapie obzvláště u polymorbidních pacientů.
Recentně byla publikována dvouletá data extenze studie SELECT-PsA 1, která prokázala relativně dobrou retenci na terapii spojenou se setrvalým efektem za uspokojivého bezpečnostního profilu. Zatím však nejsou k dispozici dlouhodobá bezpečnostní data týkající se selektivních inhibitorů JAK1.22
Podpořeno projektem (Ministerstva zdravotnictví) koncepčního rozvoje výzkumné organizace 023728 (Revmatologický ústav).
Zdroje
1. Coates LC, Helliwell PS. Psoriatic arthritis: state of the art review. Clin Med (Lond). 2017;17(1):65–70.
2. Veale DJ, Fearon U. The pathogenesis of psoriatic arthritis. Lancet. 2018;391(10136):2273–2284.
3. Ritchlin CT, Colbert RA, Gladman DD. Psoriatic arthritis. N Engl J Med 2017;376 : 957–970.
4. Mease P, Goffe BS. Diagnosis and treatment of psoriatic arthritis. J Am Acad Dermatol. 2005;52(1):1–19.
5. Taylor W, Gladman D, Helliwell P, et al.; CASPAR Study Group. Classification criteria for psoriatic arthritis: development of new criteria from a large international study. Arthritis Rheum 2006,54(8):2665–73.
6. Celis R, Planell N, Fernández-Sueiro JL, et al. Synovial cytokine expression in psoriatic arthritis and associations with lymphoid neogenesis and clinical features. Arthritis Res Ther 2012;27:R9.
7. Ghoreschi K, Laurence A, O’Shea JJ. Janus kinases in immune cell signaling. Immunol Rev 2009;228(1):273–87.
8. Chen M, Dai SM. A novel treatment for psoriatic arthritis: Janus kinase inhibitors. Chin Med J (Engl) 2020;133(8):959–967.
9. Maharaj AB, Chandran V. Treatment of psoriatic arthritis with traditional DMARD’s and novel therapies: approaches and recommendations. Expert Rev Clin Immunol 2016;18 : 1–13.
10. Štolfa J. Biologická léčba psoriatické artritidy. Vnitř Lék 2018;64(2): 127–135.
11. Gossec L, Baraliakos X, Kerschbaumer A, et al. EULAR recommendations for the management of psoriatic arthritis with pharmacological therapies: 2019 update, Ann Rheum Dis 2020;79 : 700–712.
12. Coates LC, Soriano ER, Corp N, et al. GRAPPA Treatment Recommendations domain subcommittees. Group for Research and Assessment of Psoriasis and Psoriatic Arthritis (GRAPPA): updated treatment recommendations for psoriatic arthritis 2021. Nat Rev Rheumatol 2022;18(8):465–479.
13. Luo Y, Alexander M, Gadina M, et al. JAK-STAT signaling in human disease: From genetic syndromes to clinical inhibition. J Allergy Clin Immunol 2021;148(4): 911–925.
14. Schwartz DM, Kanno Y, Villarino A, et al. JAK inhibition as a therapeutic strategy for immune and inflammatory diseases. Nat Rev Drug Discov 2017;16(12):843–862.
15. Gadina M, Le MT, Schwartz DM, et al. Janus kinases to jakinibs: from basic insights to clinical practice. Rheumatology (Oxford) 2019;58(Suppl 1):i4–i16.
16. O’Shea JJ, Murray PJ. Cytokine signaling modules in inflammatory responses. Immunity 2008;28 : 477–87.
17. Crispino N, Ciccia F. JAK/STAT pathway and nociceptive cytokine signalling in rheumatoid arthritis and psoriatic arthritis. Clin Exp Rheumatol 2021;39(3):668–675.
18. https://www.ema.europa.eu/en/documents/product-information/rinvoq - -epar-product-information_cs.pdf navštíveno 1.11.2022.
19. Campanaro F, Batticciotto A, Zaffaroni A, et al. JAK inhibitors and psoriatic arthritis: A systematic review and meta-analysis. Autoimmun Rev 2021;20(10):102902.
20. Pavelka K. Targeted and biological drugs in the treatment of inflammatory rheumatic diseases. Vnitr Lek 2021;67(4):195–200.
21. Serhal L, Edwards CJ. Upadacitinib for the treatment of rheumatoid arthritis. Expert Rev Clin Immunol 2019;15(1):13–25.
22. McInnes IB, Kato K, Magrey M, et al. Efficacy and safety of upadacitinib in patients with psoriatic arthritis: 2-year results from the phase 3 SELECT-PsA 1 Study. Rheumatol Ther 2022 Oct 15 : 1–18. doi: 10.1007/s40744-022 - 00499-w. Epub ahead of print.
23. McInnes IB, Kato K, Magrey M, et al. Upadacitinib in patients with psoriatic arthritis and an inadequate response to non-biological therapy: 56-week data from the phase 3 SELECT-PsA 1 study. RMD Open 2021;7(3):e001838.
24. McInnes IB, Anderson JK, Magrey M, et al. Trial of upadacitinib and adalimumab for psoriatic arthritis. N Engl J Med 2021;384(13):1227–1239.
25. Mease PJ, Lertratanakul A, Anderson JK, et al. Upadacitinib for psoriatic arthritis refractory to biologics: SELECT-PsA 2. Ann Rheum Dis 2021;80(3):312–320.
26. Mease PJ, Lertratanakul A, Papp KA, et al. Upadacitinib in patients with psoriatic arthritis and inadequate response to biologics: 56-week data from the randomized controlled phase 3 SELECT-PsA 2 Study. Rheumatol Ther 2021;8(2):903–919.
27. https://www.ema.europa.eu/en/documents/product-information/jyseleca - epar-product-information_cs.pdf navštíveno 25.10.2022.
28. White JPE, Coates LC. JAK1 selective inhibitors for the treatment of spondyloarthropathies. Rheumatology (Oxford) 2021;60(Suppl. 2):ii39–ii44.
29. Gonzalez-Mazon I, Loricera J, Sanchez-Bilbao L, et al. AB0913 Efficacy and safety of switching from filgotinib to tofacitinib in patients with psoriatic arthritis after 6 month of follow up. Ann Rheum Dis 2022;81 : 1586.
30. Mease P, Coates LC, Helliwell PS, et al. Efficacy and safety of filgotinib, a selective Janus kinase 1 inhibitor, in patients with active psoriatic arthritis (EQUATOR): results from a randomised, placebo-controlled, phase 2 trial. Lancet 2018;392 (10162):2367–2377.
31. Orbai AM, Ogdie A, Gossec L, et al. Effect of filgotinib on health-related quality of life in active psoriatic arthritis: a randomized phase 2 trial (EQUATOR). Rheumatology (Oxford) 2020;59(7):1495–1504.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopiseSvět praktické medicíny
Nejčtenější tento týden
2023 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Úvodní slovo
- Komentář k článku Péče o lidi bez domova
- Komentář k článku Péče o lidi bez domova
- Očkování proti chřipce vakcínou Efluelda v seniorské populaci
- Současné možnosti prevence proti pneumokokovým onemocněním
- Long COVID v pediatrii: klinický obraz a jeho patofyziologie
- Včasná diagnostika a možnosti léčby HIV
- Poskytování indikované lékařské péče HIV pozitivním pacientům v běžné klinické praxi
- Rozhovor s MUDr. Josefem Štolfou: „Nechci řešit jen vysoký tlak, diabetes, angíny a kašlíčky“
- Dexibuprofen v léčbě bolesti
- Malé molekuly s velkými cíli – selektivní inhibice Janusovy kinázy 1 v terapii psoriatické artritidy
- Přínos fixní dvojkombinace magnezia a vitaminu B6 v léčbě silného stresu
- Význam fixních kombinací blokátorů RAAS v léčbě arteriální hypertenze
- Novinky v oblasti léčby chronického onemocnění ledvin
- Nové registrace na evropském poli
- IgA nefropatie: co by měl vědět lékař v praxi?
- Diagnostika a léčba obezity napříč specializacemi – tělovýchovné lékařství (1. část)
- Znalostní test: 2 kredity ČLK
- Péče o lidi bez domova
- Svět praktické medicíny
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Očkování proti chřipce vakcínou Efluelda v seniorské populaci
- Dexibuprofen v léčbě bolesti
- IgA nefropatie: co by měl vědět lékař v praxi?
- Včasná diagnostika a možnosti léčby HIV
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




