-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut)
I. část: Jícen
Complications and risks of the surgery of tumors of the upper digestive tract (Foregut)
Part I: EsophagusIntroduction:
The aim of the work is to evaluate acceptable mortality and morbidity associated with the esophageal resections for carcinoma.Method:
The work analyses the data of patients with esophageal cancer from the Czech National Cancer Registry and it compares personal experience with complications and risks associated with the esophagectomy for carcinoma with the data from specialized literature published in recent years.Results:
Despite improvements in the surgical technique and the perioperative intensive care, the esophagectomy maintains a relatively high morbidity and mortality. Published studies present mortality up to 10% and total morbidity between 40–60%. Respiratory complications are most frequent and significant and they reach up to 40% and the anastomotic dehiscence ranges from 0 to 25%. At the authors’ workplace in Nový Jičín, a total of 193 patients with the esophageal carcinoma were examined since 2007; 38% of these patients were indicated for operation and 62 esophageal resections with replacement were performed. The postoperative mortality within 30 days was 3.2% and the total morbidity was approximately 50%. Respiratory and cardiac complications were 28% and 18% respectively, fistula in the cervical anastomosis was seen in 5% and in the gastric tube in 3%, only one patient died from this surgical complication. The paralysis of the recurrent nerve occurred in 10%, and chylothorax in 3%. In almost all patients, the operation began with a laparoscopic revision to confirm operability and in 37% of the operated patients a video-assisted approach was used, most often the thoracoscopic mobilization of the esophagus.Conclusion:
The surgical treatment of tumors of the esophagus is a highly specialized domain of thoracic surgeons specialized in the issuesof the esophagus. General trends for improving the morbidity and mortality include the use of minimally-invasive approaches, fast-track programs after the esophagectomy, and the application of principles of High-volume centres. The long-term prognosis of patients with esophageal cancer is principally dependent on the degree of advancement of the diseaseKey words:
esophageal carcinoma – complications – risks – results
Autoři: M. Duda 1,2; L. Adamčík 2; M. Škrovina 2; T. Jínek 2
Působiště autorů: II. chirurgická klinika FN a LFUP Olomouc, přednosta: Prof. MUDr. Petr Bachleda, CSc 1; Chirurgické oddělení nemocnice a KOC Nový Jičín, primář: MUDr. M. Škrovina, Ph. D. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 9, s. 523-529.
Kategorie: Postgraduální vzdělávání
Práce je určena k postgraduálnímu vzdělávání lékařů.
Souhrn
Úvod:
Cílem práce je posoudit přípustnou mortalitu a morbiditu spojenou s resekcemi jícnu pro karcinom.Metodika:
Práce analyzuje údaje o nemocných s karcinomem ezofagu z Národního onkologického registru České republiky a konfrontuje vlastní zkušenosti s komplikacemi a riziky spojenými s ezofagektomií pro karcinom s údaji v odborném písemnictví z posledních let.Výsledky:
Přes zlepšující se chirurgickou techniku a perioperační intenzivní péči je ezofagektomie stále spojena s poměrně vysokou morbiditou a mortalitou. Mortalita v uveřejněných studiích je uváděna do 10 % a celková morbidita mezi 40–60 %. Nejčastější a nejvýznamnější jsou respirační komplikace dosahující až 40 % a dehiscence anastomózy v rozmezí 0 až 25 %. Na pracovišti autorů v Novém Jičíně bylo od roku 2007 vyšetřeno celkem 193 nemocných s karcinomem jícnu, k operaci bylo indikováno 38 % nemocných a bylo provedeno 62 resekcí a náhrad jícnu. Pooperační mortalita do 30 dnů byla 3,2 % a celková morbidita kolem 50 %. Plicní a kardiální komplikace byly v 28 % a 18 %, píštěl v krční anastomóze v 5 % a v oblasti žaludečního tubusu ve 3 %, jen jednou byla tato chirurgická komplikace příčinou smrti. Paréza vratného nervu vznikla v 10 % a chylotorax ve 3 %. Takřka u všech nemocných byla operace zahájena laparoskopickou revizí k ověření operability a u 37 % operovaných byl využit videoasistovaný přístup, zpravidla torakoskopická mobilizace jícnu.Závěr:
Chirurgická léčba nádorů ezofagu je vysoce specializovanou činností hrudních chirurgů zaměřených na problematiku jícnu. Obecnými trendy ke zlepšování morbidity a mortality je využívání miniinvazivních postupů, Fast track programu po ezofagektomii a aplikace zásad High-volume centers. Dlouhodobá prognóza karcinomu jícnu je zásadně odvislá od pokročilosti onemocnění.Klíčová slova:
karcinom jícnu – komplikace – rizika – výsledkyÚvod
Pro onemocnění jícnu a žaludku je již řadu let zejména v USA, ale i v některých západoevropských zemích, uplatňován koncept tzv. foregut surgery, tj. chirurgie horní části zažívací trubice, a to zejména u malignit. Existují logické argumenty pro propojení této tématiky v rovině vývojové, odborné i organizační. Jsou to především společné diagnostické postupy, provázanost chirurgické léčby a potenciální možnosti společného screeningu u karcinomu jícnu a žaludku. Podle statistických údajů v České republice (ČR) z roku 2010 do této kategorie spadá ročně průměrně 2183 nově diagnostikovaných nádorů (593 nádorů jícnu a 1590 nádorů žaludku), což je druhý největší počet solidních zhoubných tumorů GIT po kolorektálních nádorech. Pokud jde o roční primární diagnostiku všech solidních nádorů, které jsou léčeny chirurgy, pak jsou nádory „foregutu“ na čtvrtém místě po nádorech kolorektálních, nádorech prsu a nádorech plic. Jde-li však o počet operovaných (roční průměr z let 2006–2010), pak jsou na třetím místě. Nádorů plic se operuje ročně 926 a jícnu a žaludku 1024 (161+863) [1,2,3,4,5].
Metoda
Údaje o výskytu a přežívání nemocných s karcinomem jícnu v ČR jsou čerpány především z Národního onkologického registru (NOR) [7], údaje o komplikacích a rizicích z údajů v odborném písemnictví z posledních let a vlastních zkušeností autorů.
Karcinom jícnu v České republice
Zhoubné nádory (ZN) jícnu představují v ČR jen něco kolem 1 % ze všech solidních maligních nádorů a incidencí 5,3 onemocnění na 100 000 obyvatel patříme mezi země se středním výskytem tohoto onemocnění. Zatímco u mužů je incidence 8,4 na 100 000 obyvatel, u žen je podstatně nižší, jen 1,7.
Podrobné údaje o epidemiologii nádorů jícnu, které je možno získat z NOR ČR, jsme uvedli v našich nedávných publikacích [2,3]. Tento registr však neobsahuje podrobnosti o chirurgické léčbě, jako je přesná operační taktika a technika a možné komplikace a rizika léčby. O tom je možno získat přehled jen ze zkušeností publikovaných z jednotlivých pracovišť.
V uplynulých deseti letech bylo v českém písemnictví publikováno jen několik prací z menšího počtu pracovišť, kde se provádí jícnová chirurgie zaměřená na chirurgickou léčbu karcinomu jícnu [7–14]. Z těchto zveřejněných dat nelze podrobněji z celostátního pohledu analyzovat údaje o léčbě a komplikacích. Bylo by jistě žádoucí vytvořit v budoucnu celostátní registr těchto operací, z něhož získané a analyzované údaje by mohly pomoci zlepšit výsledky na tomto poli.
Řada prací analyzujících chirurgickou léčbu karcinomu jícnu vyšla v minulosti z chirurgických klinik v Olomouci. První ezofagektomie pro karcinom zde byla provedena 2. 8. 1946 a tato problematika zde byla trvale předmětem zájmu. Kompletní bibliografie odtud vyšlých prací je součástí nedávného monografického zpracování problematiky chirurgie jícnu, vycházející z olomouckých zkušeností [4]. Pro toto historické období do počátku devadesátých let minulého století je charakteristický vysoký podíl paliativních výkonů (by-passy, chirurgické zavádění jícnových endoprotéz) a vysoká pooperační úmrtnost kolísající mezi 20–30 % po radikálních operacích.
V posledních dvaceti letech se v tomto ohledu situace radikálně změnila díky zlepšené kolemoperační intenzivní péči a pokrokům v chirurgické taktice a technice. Běžné se stalo užití moderních staplerů a stále častěji se využívá i možností miniinvazivní chirurgie. Poslední z Olomouce publikovaná práce týmu chirurgů vedených doc. Č. Neoralem, CSc. [14] prezentuje sestavu 178 resekcí jícnu z let 2000–2009. Pooperační mortalita do 30 dnů byla 4,5 % (8 nemocných), nejčastější byly plicní komplikace v 31 %, píštěl v krční anastomóze v 7,3 %, paréza z vratného nervu v 9 %. U 54,5 % operovaných byl využit videoasistovaný přístup k mobilizaci jícnu, zpravidla laparoskopický. V 55 % se jednalo o adenokarcinom.
Obdobných výsledků bylo dosaženo v posledních letech na chirurgickém oddělení nemocnice a Komplexního onkologického centra (KOC) v Novém Jičíně, kde byly uplatněny zkušenosti olomoucké jícnové školy. Od roku 2007 zde byl zahájen pravidelný program chirurgického léčení nitrohrudních malignit. V KOC Nový Jičín bylo v tomto období vyšetřeno celkem 193 nemocných s karcinomem jícnu, k operaci bylo indikováno 38 % nemocných. Celkem bylo do konce roku 2012 provedeno 62 resekcí a náhrad jícnu (2 pro benigní strikturu). Pooperační mortalita do 30 dnů byla 3,2 % (2 nemocní zmírají na kardiopulmonální komplikace) a celková hospitalizační mortalita byla 6,4 % (další dva nemocní zmírají na respirační komplikace, z toho jeden při současné píštěli žaludečního tubusu). Celková morbidita sestavy operovaných je kolem 50 % a u vesměs rizikových pacientů se často kombinovalo více typů komplikací. Z interních komplikací byly nejčastější plicní a kardiální komplikace v 28 % a 18 %. Z chirurgických komplikací vznikla píštěl v krční anastomóze u tří operovaných (5 %) a v oblasti žaludečního tubusu rovněž u tří nemocných (5 %), jen jednou byla tato chirurgická komplikace příčinou smrti. Paréza z vratného nervu vznikla u 6 operovaných tj. v 10 % a chylotorax u dvou nemocných (3 %). Takřka u všech nemocných byla operace zahájena laparoskopickou revizí k ověření operability a u 37 % operovaných byl využit videoasistovaný přístup k mobilizaci jícnu, 23krát torakoskopický, 1krát laparoskopický a 1krát pomocí operačního robotu. Celkem 50 % nemocných mělo adenokarcinom V Grafu 1 a tab. 1 je uvedeno rozdělení 60 operovaných pro karcinom jícnu, kde byla provedena ezofagektomie v Novém Jičíně 2006–2012 dle klinických stádií. Chirurgické komplikace jsme klasifikovali také podle Clavien-Dindovy [41] klasifikace chirurgických komplikací v sestavě 60 operovaných pro karcinom jícnu. Relativně vyšší nárůst komplikací v kategorii IIIA spadá převážně na vrub pleurálních výpotků (Tab. 2, Graf 2).
Graf 1. Rozdělení 60 operovaných pro karcinom jícnu, kde byla provedena ezofagektomie v Novém Jičíně 2006–2012 dle klinických stádií Graph 1: Distribution of 60 patients who underwent esophagectomy for esophageal cancer in Nový Jičín 2006–2012 according to the clinical stages 
Tab. 1. Rozdělení 60 operovaných pro karcinom jícnu, kde byla provedena ezofagektomie v Novém Jičíně 2006–2012 dle klinických stádií Tab. 1: Distribution of 60 patients who underwent esophagectomy for esophageal cancer in Nový Jičín 2006–2012 according to the clinical stages 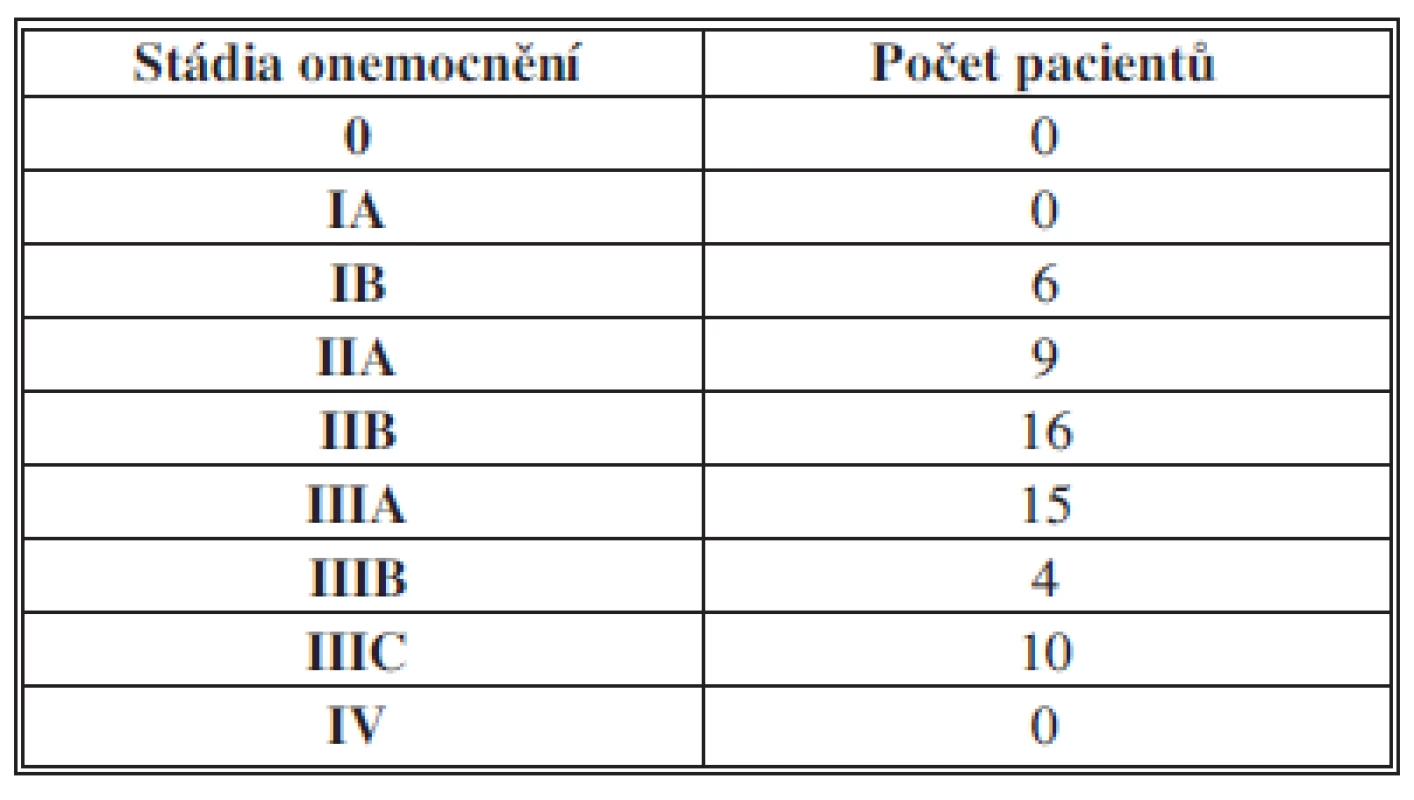
Tab. 2. Clavien-Dindova klasifikace chirurgických komplikací v sestavě 60 operovaných pro karcinom jícnu, kde byla provedena ezofagektomie v Novém Jičíně 2006–2012 Tab. 2: Clavien-Dindo classification of surgical complications in a set of 60 patients who underwent esophagectomy for esophageal cancer in Nový Jičín 2006–2012 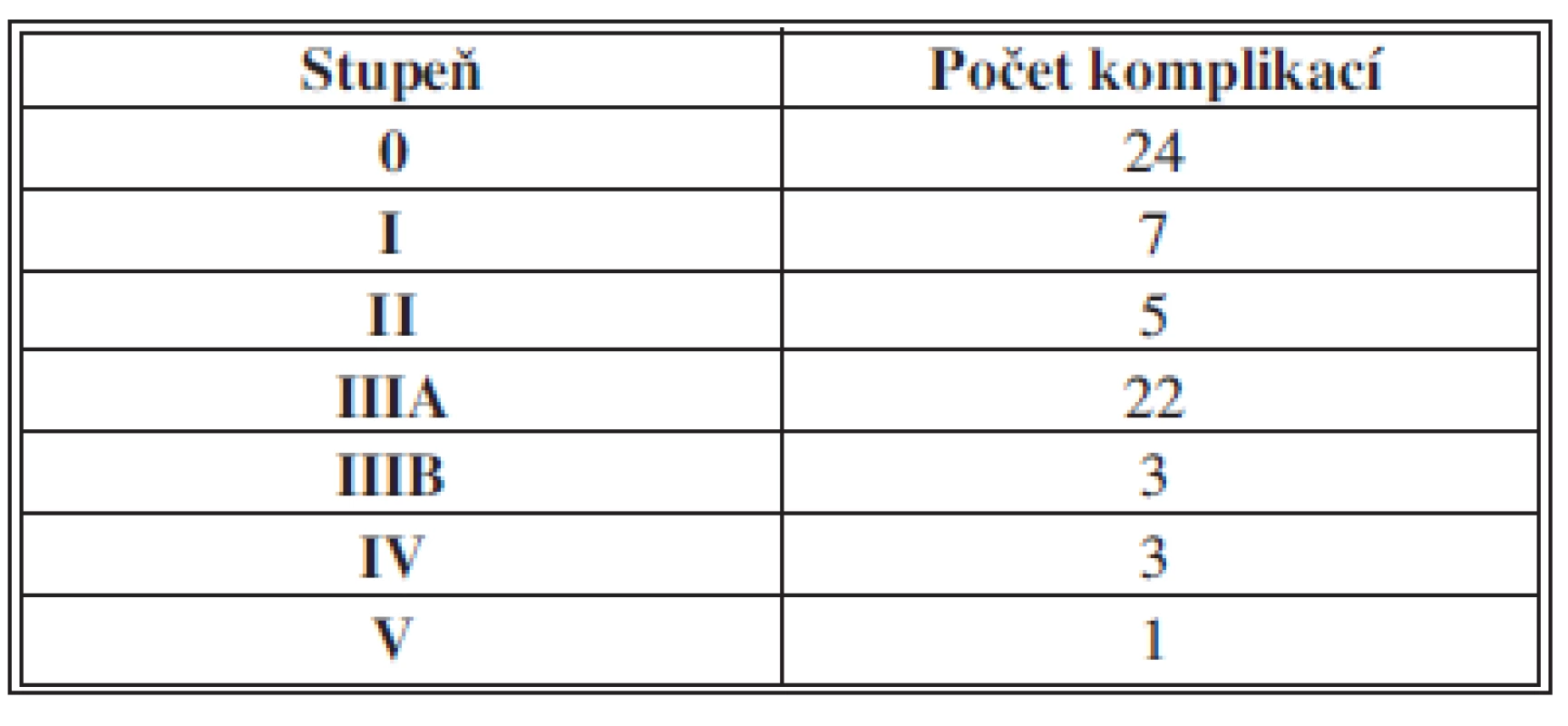
Graf 2. Clavien-Dindova klasifikace chirurgických komplikací v sestavě 60 operovaných pro karcinom jícnu, kde byla provedena ezofagektomie v Novém Jičíně 2006–2012 Graph 2: Clavien-Dindo classification of surgical complications in a set of 60 patients who underwent esophagectomy for esophageal cancer in Nový Jičín 2006–2012 
Vysvětlivky: Klasifikace komplikací podle závažnosti na I. až V. stupeň: 0 bez komplikací I. stupeň zahrnuje drobné odchylky od normálního průběhu nevyžadující farmakologickou léčbu mimo léky patřící k běžné pooperační medikaci (antiemetika, antipyretika, analgetika, diuretika, mineralie) a léčebné intervence (sem se zahrnují i poruchy v hojení rány, kde postačí ošetření na lůžku) II. stupeň zahrnuje farmakologickou intervenci nepatřící do běžné pooperační péče, např. transfuze či parenterální výživu pro komplikace III. stupeň zahrnuje endoskopickou, radiologickou či chirurgickou intervenci bez celkové anestézie (IIIA), nebo v celkové anestézii (IIIB) IV. stupeň zahrnuje život ohrožující komplikace s pobytem na JIP V. stupeň znamená úmrtí v důsledku komplikace V české monografii Causae mortis v chirurgii na přelomu tisíciletí [8] je i přehledná stať o úskalích při operacích pro karcinom jícnu. Z vlastních zkušeností uvedena sestava 292 radikálních resekcí pro karcinom jícnu a kardie z let 1998–2002 z III. chirurgické kliniky v Praze s pooperační úmrtností 5,13 %.
Technicko-taktické prvky v léčebné strategii
Diskuse na téma komplikace a rizik v chirurgii karcinomu jícnu se často na prvním místě soustřeďuje na technicko – taktické prvky v léčebné strategii. Resekce a náhrada jícnu je velmi náročnou operací a je třeba vždy zvážit její únosnost dle celkového stavu pacienta. V chirurgické onkologii platí nepochybně zásada, že rozhodující význam pro další osud nemocného má biologie nádoru. Na druhém místě je důležitý správný staging onemocnění a z něho vyplývající strategie léčby. Teprve na třetím místě má význam volba operační techniky, kde při dokonalém technicko-taktickém zvládnutí různých alternativních metod je dosahováno srovnatelných výsledků [15,16]. V posledních dvaceti letech se stále více využívá miniinvazivních technik. Ve velkém počtu nerandomizovaných studií bylo ověřeno, že je možno jejich hlavní přínos spatřovat především ve zmenšení operační zátěže, např. tím, že se vyhneme torakotomii, a máme možnost dokonalé vizuální kontroly při exstirpaci jícnu a lymfadenektomii ve srovnání s exstirpací jícnu naslepo. Při jejich užití byly zaznamenány menší krevní ztráty, kratší pobyt na JIP, nižší výskyt plicních komplikací a kratší doba hospitalizace. I dvě dosud publikované randomizované studie srovnávající otevřenou a miniinvazivní resekci jícnu potvrzují pokles morbidity a uspokojivý onkologický výsledek u miniinvazivního postupu [17,18]. Aby tyto výhody nebyly eliminovány neúměrnou, organizmus zatěžující délkou operace, je kompromisním řešením provádět miniinvazivně jen exstirpační fázi operace, a tuto taktiku volíme i my.
Časné výsledky chirurgické léčby a komplikace
Přes zlepšující se chirurgickou techniku a perioperační intenzivní péči je ezofagektomie stále spojena s poměrně vysokou morbiditou a mortalitou. Mortalita ve zde citovaných studiích [19–25] kolísá mezi 2,7–9,8 % a celková morbidita mezi 40–60 %. Nejčastějšími a nejvýznamějšími komplikacemi jsou respirační komplikace v 18–28 % a dehiscence anastomózy v 11–25 %. Mezi před - a perioperační faktory, které jsou významně spojené s vyšší morbiditou a mortalitou, patří: vyšší věk, diabetes mellitus, dyspnoe, kouření a požívání alkoholu, nutnost pooperačního podávání transfuzí a pooperační vznik pneumonie. Naproti tomu neoadjuvantní chemoradioterapie nevedla ke zvýšení morbidity. Jen v jedné studii [19] nebyla s vyšším rizikem komplikací spojována torakotomie a rovněž jedna studie [22] neshledala vliv dehiscence anastomózy na vyšší frekvenci komplikací. Nepříznivý vliv na riziko plicních komplikací má podle japonských studií i tříkompartmentová lymfadektomie, která zvyšuje i riziko poranění z vratných nervů, což rovněž významně negativně ovlivňuje plicní funkci. Riziko plicních komplikací je po ezofagektomii vyšší než po jiných velkých chirurgických operacích, včetně plicních resekcí, a je příčinou více než poloviny úmrtí po této operaci. Respirační komplikace se projevují různou škálou patologických stavů, jako je pleuritida, atelektázy, pneumonie, a mohou se vystupňovat až v ARDS (akutní respirační distress syndrom). Významnou roli v prevenci těchto plicních komplikací má preventivní předoperační dechová fyzioterapie. Mezi faktory vedoucí k redukci plicních komplikací se uvádí: speciální protektivní ventilace s využitím PEEP (positive end-exspiratory pressure) během separované ventilace jedné plíce [25], časná extubace a mobilizace pacienta, intenzivní respirační fyzioterapie a bronchoskopická toaleta, adekvátní tlumení bolesti (epidurální katétr) a negativní tekutinová bilance. Operační trauma po ezofagektomii vede v organizmu k vyvolání zánětlivé odpovědi, jejímž důsledkem je kumulace tekutin v organizmu [26], obdobnou reakci vyvolává pooperační porucha respirace a následkem je intersticiální plicní edém, který vede ke zvýšenému riziku vzniku plicních a srdečních komplikací. Restrikce přísunu tekutin v průběhu operace a prvních pooperačních dní tak může významně přispět ke snížení rizika operačních plicních a kardiálních komplikací [27]. Pacienti po ezofagektomii byli tradičně ponecháváni na řízené plicní ventilaci přes noc do následujícího rána, kdy byli extubováni. Mechanická ventilace, zvláště po separované ventilaci jedné plíce, je spojená s barotraumatem, a může tak paradoxně vést ke zvýšení plicních komplikací. Naopak po časné extubaci na operačním sále je stejná nebo mírně menší pooperační morbidita a mortalita [28–30]. Vznik insuficience jícnové anastomózy má multifaktoriální původ. Mezi obecné příčiny ovlivňující vznik této komplikace patří celkový zdravotní stav, porucha kardiorespiračních funkcí, pokročilost nádoru a malnutrice. Z lokálních příčin je to špatné cévní zásobení jícnu a transponátu, mechanické napětí založené spojky, místní infekce a v neposlední řadě technicky špatně provedená sutura anastomózy. Z uvedených důvodů může kolísat frekvence této komplikace v jednotlivých sestavách ve značném rozmezí. Dehiscence spojky může být asymptomatická, je zjištěna při rentgenovém vyšetření, nebo může mít projevy lokální infekce až těžkého septického stavu. Diagnózu ověříme kontrastní rentgenovou pasáží vodným kontrastním roztokem nebo CT vyšetřením. Na řadě pracovišť se rentgenová kontrastní pasáž provádí rutinně před zatížením pacienta stravou mezi 4.–9. pooperačním dnem. Mnoho pacientů s nevelkou, včas diagnostikovanou dehiscencí, lze léčit konzervativně vyřazením perorálního příjmu, parenterální výživou či lépe enterální výživou pomocí sondy, dekompresí transponátu sondou, podáním antibiotik a lokální perkutánní drenáží oblasti kolem anastomózy pod kontrolou sonografu či CT. V posledních letech se v léčbě insuficience anastomózy úspěšně využívají samoexpanzibilní stenty [31–33]. Chirurgická intervence je indikována při selhání konzervativní terapie nebo primárně při rozsáhlé dehiscenci, projevech těžké mediastinitity či peritonitidy spolu se sepsí či při nekróze transplantátu. Chirurgická revize umožňuje dokonalejší drenáž, odstranění nekrotického transplantátu; rekonstrukce anastomózy v těchto případech je možná jen výjimečně. Součástí chirurgického výkonu může být i využití samoexpanzibilního stentu či založení krční ezofagostomie. V Tab. 3 je uveden přehled mortality a morbidity po ezofagektomii pro karcinom podle údajů různých autorů.
Tab. 3. Přehled frekvence mortality a morbidity po ezofagektomii pro karcinom podle různých autorů Tab 3: Overview of the frequency of mortality and morbidity after esophagectomy for cancer according to various authors 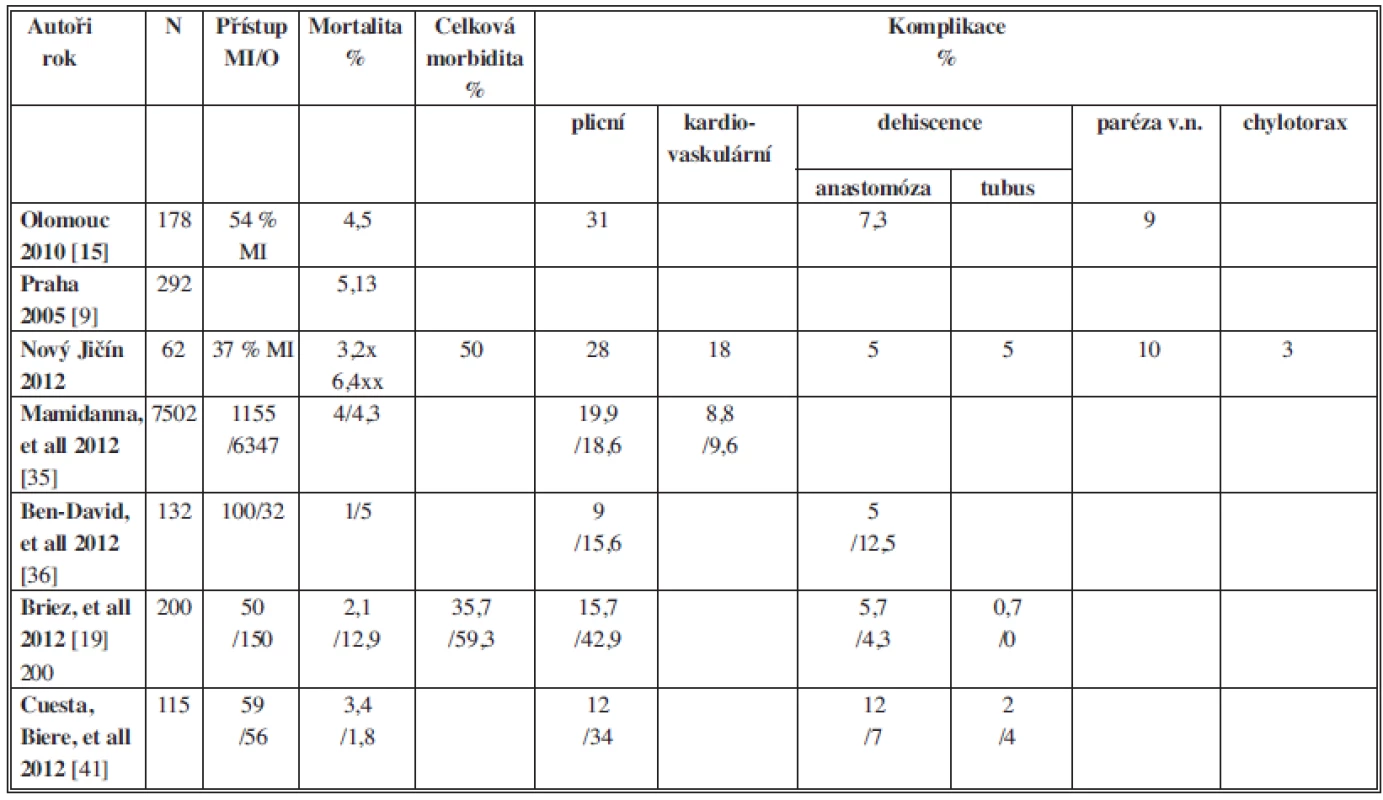
Vysvětlivky N – počet operací, MI – miniinvazivní přístup/otevřená operace, v.n. – vratný nerv, x – 30denní, xx – hospitalizační, nevyplněná pole – údaje neuvedeny Fast-track program po ezofagektomii
Cílem tohoto programu je urychlení rekonvalescence po operaci redukcí pooperačního stresu, a tím snížení pooperační morbidity, urychlení návratu do stabilizovaného stavu a zkrácení hospitalizace, a tedy i snížení nákladů. Tento program byl vypracován a je užíván již delší dobu v kolorektální chirurgii a je snaha jej aplikovat i na jiné oblasti chirurgie [36]. Dle dosud publikovaných zkušeností zahrnuje zejména následující opatření: před operací podrobné poučení a dechová cvičení. Pooperační program rozpracovaný na jednotlivé dny zahrnuje bezprostřední extubaci, včasnou rehabilitaci a mobilizaci, udržování negativní tekutinové bilance, urychlenou realimentaci, brzké odstranění drénů, sond a katétrů a účinnou analgetizaci. Soubor těchto opatření a jejich algoritmus není dosud obecně stanovený. Z dosavadních zkušeností však vyplývá, že aplikace tohoto programu, včetně zkrácení pobytu na JIP a celkové délky hospitalizace, přináší srovnatelné či mírně lepší výsledky v rychlosti zotavení a ve výskytu pooperační morbidity.
Dlouhodobé léčebné výsledky
Skutečnosti, že u většiny nemocných je nádor odhalen až v pozdním stadiu onemocnění, odpovídají i špatné léčebné výsledky. Pětileté přežívání u léčených pacientů s karcinomem jícnu v České republice je 15,5 % a horší výsledky jsou jen u zhoubných nádorů plic, jater a slinivky břišní.
Dlouhodobá prognóza karcinomu jícnu je zásadně odvislá od pokročilosti onemocnění. Vyléčení nebo dlouhodobější přežívání lze přes veškeré pokroky multimodální léčby dosáhnout pouze v počátečních stadiích onemocnění, kde má chirurgická léčba rozhodující význam. Údaje o přežívání nemocných s karcinomem jícnu podle údajů z národního onkologického registru České republiky ukazují významně delší pětileté přežívání méně pokročilého nádoru v 1. a 2. stadiu onemocnění, kde v analyzovaném období 2004–2007 bylo 30 % a proti analýze periody let 2000–2003 došlo ke zlepšení o 10 %. Ve třetím klinickém stadiu bylo pětileté přežívání v obou obdobích kolem 10 % [3,4].
Recidiva nádorového onemocnění může být lokoregionální, méně často v anastomóze, častěji v lůžku jícnu a v lokoregionálních uzlinách. Systémová generalizace nejčasněji postihuje játra, plíce, kostní dřeň a mozek. Podle údajů ve světové literatuře je recidiva onemocnění po samotné chirurgické léčbě a po neoadjuvantní chemoterapii obdobná a pohybuje se kolem 50 % [37,38]. Americká studie publikovaná v roce 2010 uvádí snížení rekurence po neoadjuvantní terapii na 31,5 % [39].
Chirurgická léčba karcinomu jícnu a princip High-volume centers
Chirurgická léčba je vysoce specializovanou činností hrudních chirurgů zaměřených na problematiku jícnu a správná je koncentrace nemocných do center ve smyslu principu High-volume centers (HVC – centra s vysokým počtem operací). Podrobnější rozbor názorů na HVC jsme uvedli v našich nedávných publikacích [3,4]. Řada studií potvrzuje rozdíly v mortalitě a morbiditě ve prospěch center s vyšším počtem operací při udávaném rozdílu mezi 3 až 8 %. Definice vysoko volumových center není však nikde ve světě jasně dána, a jak vyplývá z publikovaných zkušeností, nemůže být jediným kritériem jen počet provedených operací, ale velkou roli hraje zkušenost celého týmu s ošetřováním závažných a rizikových stavů. Hlavním kritériem opravňujícím provádění ezofagektomií by proto měly být dosažené výsledky daného pracoviště ověřované pravidelným vyhodnocováním kvality chirurgické péče v dané oblasti.
Závěr
Chirurgická léčba nádorů ezofagu je vysoce specializovanou činností hrudních chirurgů zaměřených na problematiku jícnu. Přes zlepšující se chirurgickou techniku a perioperační intenzivní péči je ezofagektomie stále spojena s poměrně vysokou morbiditou a mortalitou. Mortalita v uveřejněných studiích je uváděna do 10% a celková morbidita mezi 40–60 %. Nejčastější a nejvýznamnější jsou respirační komplikace dosahující až 40 % a dehiscence anastomózy v rozmezí 0 až 25 %. Cestou ke zlepšování morbidity a mortality je využívání miniinvazivních postupů, Fast track programu po ezofagektomii a aplikace zásad High-volume centers. Dlouhodobá prognóza karcinomu jícnu je zásadně odvislá od pokročilosti onemocnění.
Prof. MUDr. Miloslav Duda, DrSc.
II. chirurgická klinika FN a LFUP Olomouc
a Chirurgické oddělení nemocnice a KOC Nový Jičín
e-mail: miloslavduda@klikni.cz
Zdroje
1. Dušek L, et al. Czech cancer care in number 2008–2009. Praha, Grada 2009.
2. Duda M, Žaloudík J, Ryska M, Dušek L. Chirurgická léčba solidních nádorů v České republice. Rozhl Chir 2010;89 : 588–593.
3. Duda M, Adamčík L, Dušek L, Škrovina M, Jínek T. Zhoubné nádory jícnu v České republice. Rozhl Chir 2012;91 : 132–140.
4. Duda M, a kol. Jícen: pohled z mnoha úhlů v zrcadle zkušeností olomoucké jícnové školy. Olomouc, Universita Palackého Olomouc 2. vyd. 2012. http://eportal.chirurgie.upol.cz/ebook/
5. Duda M, Ryska M, Dušek L, Adamčík L, Škrovina M, et al. Nádory žaludku v České republice. Koncept „foregut surgery“. In: Ryska M, Zavoral M. editoři. Neoplázie žaludku. Sylaby přednášek XXII. Jarní setkání loket 2013, 3. Postgraduální kurz společnosti pro gastrointestinální onkologii 29. 3. 2013 Loket nad Ohří. Praha, Společnost pro Gastrointestinální onkologii (SGO), 2013 : 9–16. http://eportal.chirurgie.upol.cz/ebook/
6. Webové stránky Národního onkologického registru (NOR) České Republiky, Systém pro vizualizaci onkologických dat (SVOD) www. cba.muni.cz/svod.
7. Neoral Č, Aujeský R, Král V, Klein J, Bohanes T, et al. Technika získání sentinelových uzlin u tumorů v oblasti distálního jícnu a žaludku. Rozhl Chir 2005;84 : 307–309.
8. Pazdro A. Maligní nádory jícnu. In: Pafko P a kol. Causae mortis v chirurgii na přelomu tisíciletí. Praha, Galen 2005 : 73–80.
9. Polanecký O, Pazdro A, Tvrdoň J, Teršíp T, Šmejkal P, et al. Paliativní ošetření karcinomu jícnu – naše zkušenosti. Rozhl Chir 2006;85 : 186–189.
10. Pafko P, Pazdro A. Radikální léčba karcinomu jícnu (abstrakt). Bulletin HPB 2008;16 : 14–16.
11. Tvrdoň J, Haruštiak T, Pazdro A, Teršíp T, Pafko P. Stenty – paliativní kurativní ošetření jícnu. Sedmileté zkušenosti chirurgického pracoviště. Rozhl Chir 2008;87 : 355–359.
12. Dostalík J, Guňková P, Martínek L, Richter V, Guňka I, et al. Optimální miniinvazivní přístup při náhradě jícnu žaludkem. Rozhl Chir 2009;88 : 422–424.
13. Neoral Č, Aujeský R, Král V. Náhrady jícnu tlustým střevem - zkušenosti se 109 případy. Rozhl Chir 2010;89 : 740–745.
14. Aujeský R, Neoral Č, Král V, Vrba R, Vomáčková K. Videoasistovaná resekce jícnu pro karcinom – desetileté zkušenosti. Rozhl Chir 2010;89 : 746–749.
15. Goldminc M, Maddern G, Le Prise E, Meunier B, Campion JP, et al. Oesophagectomy by a transhiatal approach or thoracotomy: a prospective randomized trial. Br J Surg 1993;80 : 370.
16. Chu KM, Law SYK, Fok M, Wong J. A prospective randomized comparison of transhiatal and transthoracic resection for lower-third esophageal carcinoma. American J Surg 1997;174 : 320–324.
17. Biere SS, Maas KW, Bonavina L, et al. Traditional invasive vs. minimally invasive esophagectomy: a multi-center, randomized trial (TIME-trial). BMC Surg 2011;11 : 2.
18. Briez N, Piessen G, Bonnetain F, Brigand C, Carrere N, et all. Open versus laparoscopically assisted oesophagectomy for cancer: a multicentre randomised controlled phase III trial-the MIRO trial. BMC cancer 2011;11 : 310.
19. Dhungel B, Diggs BS, Hunter JG, et al. Patients and perioperative predictors of morbidity and mortality after esophagectomy: American College of Surgeons National Surgical Quality Improvement Program (ASC-NSQIP) 2005–2008. J Gastrointest Surg 2010;14 : 1492–1501.
20. Bailey SH, Bull DA, Harpole DH, et al. Outcomes after esophagectomy: a ten-year prospective cohort. Ann Th orac Surg 2003;75 : 217–222.
21. Wright CD, Kucharczuk JC, O’Brien SM, et al. Predictor of major morbidity and mortality after esophagectomy for esophageal cancer: a Society of Thoracic Surgeons General Thoracic Surgery Database risk adjustment model. J Thorac Cardiovasc Surg 2009;137 : 587–595.
22. Atkins BZ, Shah AS, Hutcheson KA, et al. Reducing hospital morbidity and mortality following esopohagectomy. 2004;78 : 1170–1176.
23. Morita M, Nakanoko T, Fujinaka Y, et al. In-hospital mortality after a surgical resection for esophageal cancer: analyse of the associated factors and historical changes. Ann Surg Oncol 2011;18 : 1757–1765.
24. Zingg U, Smithers BM, Gotley DC, et al. Factor associated with postoperative pulmonary morbidity after esophagectomy for cancer. Ann Surg Oncol 2011;18 : 1460–1468.
25. Michelet P, D’Journo XB, Roch A, et al. Protective ventilation influences systemic inflammation after esophagectomy: a randomized controlled study. Anesthesiology 2006;105 : 911–919.
26. Casado D, Lopez F, Marti R. Perioperative fluid management and major respiratory complications in patiens undergoing esophagectomy. Dis Esophagus 2010;23 : 523–528.
27. Neal JM, Wilcox RT, Allen HW, Low DE. Near-total esophagectomy: the influence of standardized multimodal management and intraoperative fluid restriction. Reg Anesth Pain Med 2003;28. 328–334.
28. Robertson SA, Skipworth RJ, Clarke DL, et al. Ventilatory and intensive care requirements following oesophageal resection. Ann R Coll Surg Engl 2006;88 : 354–357.
29. Lanuti M, de Delva PE, Maher A, et al. Feasebility and outcomes of an early extubation policy after esophagectomy. Ann Torac Surg 2006;82 : 2037–2041.
30. Yap FH, Lau JY, Joynt GM, et al. Early extubation after transthoracic oesophagectomy. Hong Kong Med J 2003;9 : 98–102.
31. Černá M, Köcher M, Dlouhý M, Neoral Č, Gryga A, et al. FerX Ella esophageal covered stent. Acta Univ Palacki Olomouc Fac med 2000; 143 : 79–80.
32. Duda M, Adamčík L, Czudek S, Škrovina M, Velkoborský M, et al. Miniinvazivní řešení komplikací v jícnové chirurgii. Slovenská chirurgia 2010;7 : 21–24.
33. Černá M, Köcher M, Válek V, Černá M, Kozák J, et al. Léčba benigních píštělí jícnu krytými biodegradabilními stenty. První výsledky. Čes Radiol 2011;65 : 112–116.
34. Mamidanna R, Bottle A, Aylin P, Faiz O, Hanna GB. Short-term outcomes following open versus minimally invasive oesophagectomy for cancer in England: a population-based national study. Ann Surg 2012;225 : 197–203.
35. Ben-David K, Darosi GA, Cendan JC, Howard D, Rossides G, et al. Decreasing morbidity and mortality in 100 consecutive minimally invasive esophagectomies. Surg Endosc 2012;26 : 162–167.
36. Munitz V, Martinez-de Haro LF, Ortiz A, et al. Effectiveness of a written clinical pathway for endhanced recovery after transthoracic (Ivor Lewis) oesophagectomy. Br J Surg 2010;97 : 714–718.
37. Chen G, Wang Z, Liu XY, Liu FY. Recurrence pattern of squamous cell carcinoma in the middle thoracic esophagus after modified Yvor-Lewis esophagectomy. World J Surg 2007;31 : 1107–1114.
38. Nakagawa S, Kanda T, Kosugi S, et al. Recurrence pattern of squamous cell carcinoma of the thoracic esophagus aft er extend radical esophagectomy with three field lymphadectomy. J Am Coll Surg 2004;198 : 205–211.
39. Meredith KL, Weber JM, Turga KK, et al. Pathologic response after neoadjuvant therapy is the maior determinant of survival in patiens with esophageal cancer. Ann Surg Oncol 2010;17 : 1129–1167.
40. Cuesta MA, Biere SSAY, van Berge Henegouwen MI, van der Peet DL. Randomised trial, Minimally Invasive Oesophagectomy versus open eosophagectomy for patients with resectable oesophaged cancer. J Thorac Dis 2012;4 : 462–464.
41. Clavien PA, Barkun J, de Oliviera ML, Michelle L, Vauthey JN, et all. The Clavien-Dindo classification of surical complications:five-year experience. Ann Surg 2009;250 : 187–196
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2013 Číslo 9- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Simulace virtuální reality a specializační vzdělávání v chirurgii
- Současné technické možnosti zvýšení peroperační bezpečnosti při mikrochirurgii mozkových aneuryzmat – souhrnný referát
- Profesor Jan Wechsler se dožívá 75 let
- Jaterní a plicní metastázy kolorektálního karcinomu – zkušenosti Chirurgické kliniky FN v Plzni
- Nitrokloubní artrodéza při nestabilitě lumbosakrální páteře – první výsledky prospektivní studie
- Kouření a pooperační komplikace
- Raritná komplikácia po staplerovej hemoroidektómii
- Rekurentný subareolárny non- puerperálny absces prsníka s fistuláciami ductus lactiferi (Zuskas disease)
- 10th International Gastric Cancer Congress 2013 Verona June 19-22
- Přípustná rizika v chirurgii
- Přípustná rizika v chirurgii z pohledu Medicíny založené na důkazech a hodnocení kvality chirurgické péče
-
Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut)
I. část: Jícen -
Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut)
II. část: Žaludek
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Kouření a pooperační komplikace
- Rekurentný subareolárny non- puerperálny absces prsníka s fistuláciami ductus lactiferi (Zuskas disease)
- Jaterní a plicní metastázy kolorektálního karcinomu – zkušenosti Chirurgické kliniky FN v Plzni
- Raritná komplikácia po staplerovej hemoroidektómii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



