-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPlicní hypertenze*
Pulmonary hypertension
Pulmonary hypertension is defined as an abnormal increase of blood pressure in pulmonary artery. It may occur in a specific damage of pulmonary vessels (pulmonary arterial hypertension) or within the framework of a secondary cause (chronic heart failure, respiratory disease, etc.)
Pulmonary arterial hypertension is caused by increased lung vascular resistance (pre-capillary form of pulmonary hypertension) with increased pressure if lung artery, increased pulmonary vascular resistance and normal blood pressure in the left atrium or in wedge (pulmonary artery wedge pressure). The mean age of the patients at the time of diagnosis is around 50 years with more frequent incidence in females. The uncured pulmonary arterial hypertension is a fatal disease.Keywords:
arterial hypertension – pulmonary arterial hypertension – right sided catheterization
Autoři: Hikmet Al-Hiti
Působiště autorů: Klinika kardiologie, IKEM, Praha
Vyšlo v časopise: Reviz. posud. Lék., 17, 2014, č. 2-3, s. 48-51
Kategorie: Souhrnná sdělení, původní práce, kazuistiky
*Prezentováno v Inovačním kurzu katedry posudkového lékařství IPVZ, Praha 12. 12. 2013.
Souhrn
Plicní hypertenze je definována jako abnormální vzestup krevního tlaku v plicnici. Může se vyskytovat při vlastním postižení plicních cév (plicní arteriální hypertenze) či v rámci sekundární příčiny (chronické srdeční selhání, respirační onemocnění a další).
Plicní arteriální hypertenze je způsobena zvýšením plicní cévní resistence (prekapilární forma plicní hypertenze) se zvýšením tlaku v plícnici, zvýšením plicní cévní rezistence a normálním tlakem v levé síni nebo v zaklínění. Průměrný věk nemocných v době stanovení diagnózy je okolo 50 let s častějším výskytem u ženského pohlaví. Neléčená plicní arteriální hypertenze je smrtelným onemocněním.Klíčová slova:
plicní hypertenze – plicní arteriální hypertenze – pravostranná katetrizaceÚVOD
V roce 1891 Ernst von Romberg použil termín „Über Sklerose der Lungen Arterie“ (skleróza plicních arterií) k popisu abnormality plicního řečiště, pro které neměl vysvětlení [1]. Až za dalších 60 let David Dresdale s kolegy popsal hypertenzní vaskulopatii plicní cirkulace. V případě nejasné příčiny plicní hypertenze (PH) použil termín primární plicní hypertenze (PPH). Tam, kde bylo možné zjistit etiologii vysokých tlaků v plicnici, byla PH nazvána jako sekundární [2]. V roce 1970 Wagenvoort C. A. a Wagenvoort N. popsali vaskulární postižení – plexogení pulmonální arteriopatii [3]. Koncem šedesátých a začátkem sedmdesátých let minulého století byla epidemie plicní arteriální hypertenze (PAH) v Rakousku, Švýcarsku a bývalém západním Německu v souvislosti s užíváním anorektik. Na základě této skutečnosti a nových poznatků Světová zdravotnická organizace (World Health Organization – WHO) vytvořila pracovní skupinu, která vznikla v roce 1973, a byla popsána první klasifikace PH [4] – obrázek 1. V roce 1981 Národní institut zdraví (NIH) zorganizoval multicentrický prospektivní registr PPH, do kterého bylo zařazeno celkem 187 pacientů z 32 center v období let 1981–1985. Studie prokázala, že průměrný věk nemocných byl 36,4 roku v době stanovení diagnózy, více byly postiženy ženy než muži, v poměru 1,7 : 1. Pouze 9 % pacientů bylo starších 60 let [5].
Obr. 1. Histologický obrázek cévního postižení při plicní hypertenzi a normální nález 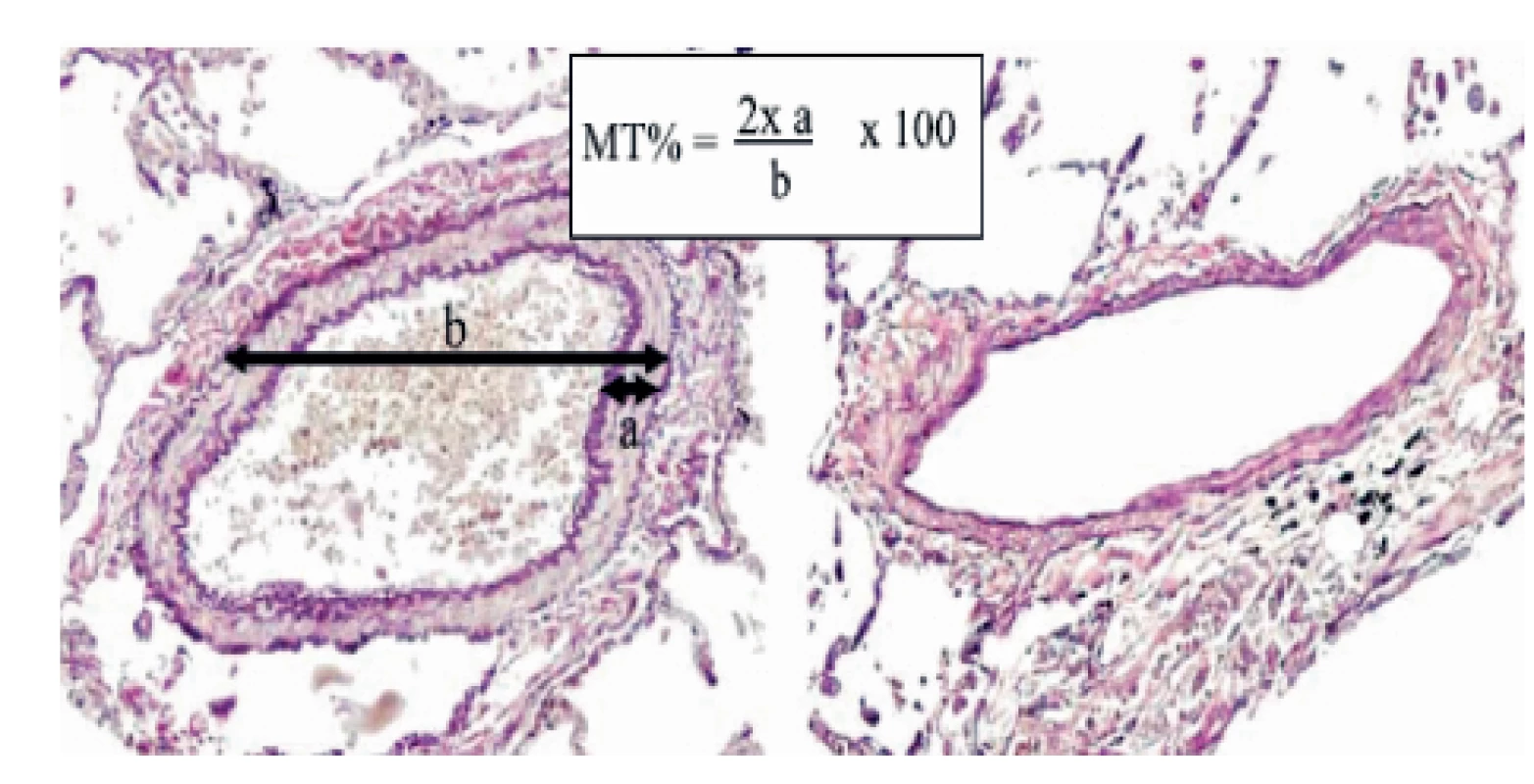
V roce 1998 v Evian, 2003 v Benátkách, 2008 v Dana Point a v Nice v roce 2013 proběhly mezinárodní konference a vyšla nová doporučení týkající se problematiky PH. V současné době rozdělujeme PH do 5 skupin (tab. 1). PAH je charakterizována remodelací malých plicních arterií vedoucí k progresivnímu vzestupu plicní vaskulární rezistence (PVR) a pravostrannému srdečnímu selhání [6–10]. PAH může být při idiopatické formě, hereditární, spojená s řadou ostatních onemocnění, jako je systémové onemocnění pojivové tkáně, vrozené vady srdeční, portální hypertenze, HIV infekce, po požití léků (např. anorektik) a toxických látek [10]. Hemodynamicky je PAH definována jako v klidu zvýšený střední tlak v plícnici ≥ 25 mm Hg [10].
Tab. 1. Klasifikace plicní hypertenze 
O přirozeném vývoji PAH existovala data pouze z amerického registru na začátku 80. let minulého století, tedy až do roku 2006 jsme neměli další epidemiologická data o nemocných s PAH. V tomto roce byla publikována práce z francouzského registru PAH [11]. Do tohoto sledování bylo zařazeno celkem 674 nemocných, v době stanovení diagnózy byl průměrný věk pacientů 50 ± 15 let, 9,1 % bylo starších 70 let (graf 1), 75 % pacientů mělo NYHA III. stupně, hodnota 6minutového testu chůze byla 329 ± 109 m. Z registru vyplývá, že prevalence byla 15 případů/1 milion dospělé populace a incidence 2,4 případů/1 milion dospělé populace/1 rok. Jednoroční přežívání bylo v 88,4 %, na rozdíl od amerického registru z 80. let, kde bylo jednoroční přežívání 71,8 % [12].
Graf 1. Distribuce pacientů s plicní hypertenzí v závislosti na věku a pohlaví 
Diagnóza PAH má nepříznivý prognostický dopad. Ukazují to data o přirozeném průběhu tohoto onemocnění před objevením nových léčebných způsobů. Medián přežívání pacientů s idiopatickou PAH činil ve stadiu NYHA I a II 6 let, ve stadiu NYHA III 2,5 roku a ve stadiu NYHA IV pouze 0,5 roku [12, 13].
Idiopatická plicní arteriální hypertenze (IPAH) je onemocnění s převahou výskytu v mladším a středním věku u žen. Výskyt IPAH u starších nemocných není vzácný. Z NIH registru PPH vyplývá, že 9 % pacientů bylo starších 60 let [5]. Z recentního francouzského národního registru bylo 9 % pacientů starších 70 let. Z toho plyne, že IPAH není limitována věkem.
DIAGNOSTIKA PH
Podmínkou vývoje symptomů při PH je podstatné omezení rozsahu nebo roztažitelnosti plicního cévního řečiště a jeho schopnosti vyrovnat se se zvýšením krevního průtoku. Každé onemocnění, které způsobí PH, může vyvolat kromě symptomů specifických pro toto onemocnění i soubor symptomů charakteristických pro PH. Na druhé straně je nutno zdůraznit, že žádný symptom není pro PH specifický. Nejběžnějším a nejčastějším příznakem je námahová dušnost, která je vysvětlována drážděním periferních chemoreceptorů při hypoxémii, drážděním iritačních receptorů v plicním intersticiu a „strech-receptorů“ ve velkých plicních tepnách. Dušnost je často spojena s únavností. Anginózní bolesti jsou pravděpodobně následkem ischémie pravé komory při zvýšených tlacích a zvýšení hmotnosti komory (tzv. Jarischův-Betzoldův reflex) u 10–50 % nemocných. Ke kolapsu nebo synkopě dochází při náhlém omezení mozkového průtoku v důsledku nízkého minutového výdeje při zátěži. Hemoptýza může být způsobena mikroaneurysmaty následkem vysokých tlaků působících na první část plicní kapilární sítě u PAH nebo při levo-pravém zkratu. Jinou příčinou je prasknutí rozšířených submukózních žilních plexů u nemocných s pasivní PH.
Fyzikální vyšetření nemůže spolehlivě zjistit přítomnost časné, tj. mírné PH. U závažné PH odhalí palpace systolickou pulzaci ve druhém mezižebří vlevo parasternálně. Plicní složka druhé ozvy je zvýrazněna. Při dilataci kmene plicnice a anulu plicní chlopně dochází k decrescendovému diastolickému šelestu plicní regurgitace (Grahamův-Steelův šelest). Hypertrofie pravé komory srdeční vyvolá výraznou srdeční pulzaci prekordia a pod mečíkem. Může být spojena se čtvrtou ozvou, která se zdůrazňuje při vdechu. Ke známkám selhání pravé komory srdeční patří známky městnání ve velkém oběhu – zvýšená náplň krčních žil, hepatomegalie, ascites, otoky dolních končetin.
Elektrokardiogram není citlivý pro detekci PH. Při závažné PH však obvykle poukáže na hypertrofii pravé komory a dilataci pravé síně (vysoké symetrické P ve svodech II, III a aVF – P pulmonale). Často nacházíme deviaci osy QRS doprava a vertikálně ve směru hodinových ručiček a převážně dominantní R ve V1 s inverzí vln T a snížením úseku ST ve svodech V1-V3 nebo blokádu pravého raménka Tawarova (RBBB).
Snímek hrudníku obvykle prokáže při závažné PH rozšíření hlavních centrálních větví plicnice se zúženými periferními větvemi. Stín sestupné pravé větve plicnice (ramus intermedius) bývá rozšířen.
Echokardiografické a dopplerovské vyšetření jsou nejlepší neinvazivní metody k hodnocení PH. Protože má většina nemocných alespoň mírnou trikuspidální regurgitaci, je odhad systolického tlaku v plicnici na základě rychlosti trikuspidální trysky obvykle nejlepší a nejjednodušší metoda ke stanovení diagnózy. V nepřítomnosti trikuspidální regurgitace je spolehlivým prediktorem závažné PH měření rychlosti průtoku plicní chlopní. Doba akcelerace je mírou impedance plicního cévního řečiště a může přinést další informace o funkci pravé komory srdeční. Jinak je dvoudutinová echokardiografie velmi dobrou metodou pro hodnocení dysfunkce pravé komory srdeční, způsobené PH. Dokáže posoudit i hypertrofii pravé komory srdeční (přesahuje-li tloušťka její volné stěny 5 mm).
Rychlá počítačová tomografie (fast CT) s podáním kontrastní látky umožňuje přesné změření průměru plicních tepen na různých úrovních a hodnocení velikosti pravé síně a komory. CT tak rozhodujícím způsobem přispívá ke zjištění příčiny PH.
Magnetická rezonance (MR) prokazuje při PH dilatované duté žíly, pravé srdce a plicní tepny, zbytnění pravé komory srdeční se zhoršenou kontrakcí, porušené diastolické plnění při rychlostním mapování a regurgitaci na pravostranných chlopních. MR umožňuje nejlepší zobrazení pravé komory srdeční.
Pravostranná katetrizace je definitivní metoda pro stanovení diagnózy PH a zhodnocení její závažnosti a posouzení, zda se jedná o PH se složkou prekapilární, postkapilární či smíšenou (při přítomnosti pre - a postkapilární složky).
Prekapilární PH (zvýšena prekapilární cévní rezistence)
Střední tlak v plicnici je zvýšený, tlak v zaklínění (v levé síni) je normální (tj. méně než 12 mm Hg). Transpulmonální gradient (rozdíl středního tlaku v plicnici a tlaku v zaklínění) je zvýšený (nad 10 mm Hg). Typickým představitelem akutní formy prekapilární PH je akutní cor pulmonale (nejčastěji způsobené akutní plicní embolií), chronická forma prekapilární PH tvoří patofyziologický podklad chronického cor pulmonale. Tento typ PH zahrnuje také PAH.
Postkapilární PH
Je způsobena primárním zvýšením tlaku v levé síni (při mitrálních vadách) nebo při zvýšení konečného diastolického tlaku v levé komoře při levostranném srdečním selhání a při aortálních vadách. Zvýšený tlak v levém srdci se pasivně přenáší do plicních žil, plicních kapilár i do plicnice. Transpulmonální gradient je tedy normální (méně než 10 mm Hg). U části nemocných s pokročilým levostranným srdečním selháním dochází i ke zvýšení prekapilární plicní cévní rezistence, jednak důsledkem plicní vazokonstrikce, jednak anatomickými změnami cév v plicním oběhu. U těchto nemocných vzniká pak smíšená forma PH, charakterizovaná zvýšením transpulmonálního gradientu při vyšším tlaku v zaklínění. Funkční komponentu prekapilární složky PH lze rozlišit při srdeční katetrizaci podáním vazodilatancia (inhibitory fosfodiesterázy-III, oxid dusnatý, prostaglandin, dobutamin, prostacyklin).
Hyperkinetická PH
Je způsobena zvýšeným průtokem krve plicním oběhem, jak je tomu u zkratových vrozených vad srdečních (zkraty zleva doprava, např. defekt komorového septa, defekt síňového septa, aortopulmonální okénko). Zpočátku je tato hypertenze reverzibilní. Později, někdy v krátkém časovém odstupu, vznikají ireverzibilní anatomické změny v plicním řečišti, a tehdy nalézáme těžkou PH, kdy střední tlak v plicnici může dosahovat až tlaku ve velkém oběhu (Eisenmengerův syndrom). V tomto stadiu nepřináší vazodilatační terapie úlevu a jediným řešením je kombinovaná transplantace srdce a plic. Proto je tak důležitá včasná korekce vrozených srdečních vad brzy po narození.
Za posledních 20 let došlo k výraznému pokroku v komplexním přístupu k léčbě PAH. K tomuto pokroku došlo díky pochopení nových patofyziologických cest s následnou moderní farmakoterapií. Došlo také k zlepšení screeningu rizikových skupin nemocných. Důležité je vědět, že PAH nemá specifické příznaky, a proto se často rozpoznává pozdě. Nejčastějšími potížemi nemocných s PAH jsou progredující námahová dušnost a malá výkonnost. Při podezření na PAH je kromě anamnézy a fyzikálního nálezu důležité provedení echokardiografického vyšetření. Klíčovým vyšetřením, které se provádí ve specializovaném centru, je pravostranná srdeční katetrizace. Ta umožní potvrzení přítomnosti PAH (nebo jiného typu PH) a dovoluje odhadnout prognózu. Součástí vyšetření je při potvrzení PAH i tzv. test plicní vazoreaktivity, který pomáhá určit vhodný druh léčby.
Vzhledem k tomu, že léčba PAH je složitá a vyžaduje časté hemodynamické monitorování, měla by zůstat omezena na vysoce specializovaná centra s dlouhodobými zkušenostmi s testováním reverzibility PAH. Tato centra by měla poskytovat i konzultační služby a pomáhat při diagnostice PAH.
Adresa pro korespondenci:
MUDr. Hikmet Al-Hiti, Ph.D.
Klinika kardiologie IKEM
Vídeňská 1958/9
140 21 Praha 4-Krč
e-mail: himet.al-hiti@ikem.cz
Zdroje
1. Romberg, E. Uber Sklerose der Lungen Arterie. Dtsch. Arch. Klin. Med., 48, s. 197–206.
2. Dresdale, D. T., Schultz, M., Nichrom, R. J. Primary pulmonary hypertension. I Clinical and hemodynamic study. Am. J. Med., 1951, 11, p. 686–705.
3. Wagenvoort, C. A., Wagenvoort, N. Primary pulmonary hypertension: a pathologic study of the lung vessels in 156 classically diagnose CASE. Circulation, 1970, 42, p. 1163–1184.
4. Moride, Y., Abenhaim, L., Xu, J. Epidemiology of pulmonary hypertension in primary pulmonary hypertension. In Rubin, L. J., Rich, S. editors: Primary Pulmonary Hypertension. 1997, p. 163–178.
5. Rich, S., Dantzker, D. R., Ayres, S. M. et al. Primary pulmonary hypertension. A national prospective study. Ann. Intern. Med., 1987, 107, p. 216–223.
6. Rich, S. Primary pulmonary hypertension: Executive Summary from the World Symposium, 1988.
7. Rubin, L. J. Primary pulmonary hypertension. N. Eng. J. Med., 1997, 336, p. 111–117.
8. Runo, J. R., Loyd, J. E. Primary pulmonary hypertension. Lancet, 2003, 361, p. 1533–1544.
9. Farber, H. W., Loscalzo, J. Pulmonary arterial hypertension. N. Eng. J. Med., 2004, 351, p. 1655–1665.
10. Galie, N., Simonnrau, G. The Fift World Symposium on Pulmonary Hypertension. JACC, 2013, Vol. 65, No 25, Suppl D.
11. Humbert, M., Sitbon, O., Chaouat, A. et al. Pulmoary arterial hypertension in France Results from a National Registry. Am. J. Respir. Crit. Care Med., 2006, 173, p. 1023–1030.
12. D’Alonzo, G. E., Barst, R. J., Ayres, S. M. et al. Survival in patients with primary pulmonary hypertension. Results from a national prospective registry. Ann. Intern. Med., 1991, 115, p. 343–349.
13. McLaughlin, V. V., Shillington, A., Rich, S. Survival in primary pulmonary hypertension: the impact of epoprostenol therapy. Circulation, 2002, 106, p. 1477–1482.
Štítky
Posudkové lékařství Pracovní lékařství
Článek ErrataČlánek DNZS – čas pro diskusi
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2014 Číslo 2-3- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Nové možnosti v terapii zánětlivých střevních onemocnění
- Přístup k léčbě registrovaným léčivým přípravkem, který nemá stanovenou úhradu z veřejného zdravotního pojištění
-
Všechny články tohoto čísla
- Příspěvek na péči – posuzování dětí podle zákona č. 108/2006 Sb. s kazuistikami
- Nádory prsu – novinky v diagnostice a terapii*
- Errata
- Plicní hypertenze*
- Infantilní autismus se zvláštním zřetelem ke komplexnímu posudkovému hodnocení
- Co víme o drogové problematice
- Optimální pluralitní systém veřejného zdravotního pojištění
- Rehabilitace z pohledu lékařské posudkové služby
- Rehabilitace v sociálním zabezpečení v SRN
- S MUDr. Jindřichem Trávníkem o současnosti i budoucnosti revizního lékařství a o otaznících nad Společností revizního lékařství
- DNZS – čas pro diskusi
- Postup při přihlašování lékařů LPS na vzdělávací akce IPVZ
- MUDr. Jaromír Skyva (1941–2014)
- Revizní a posudkové lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Infantilní autismus se zvláštním zřetelem ke komplexnímu posudkovému hodnocení
- Příspěvek na péči – posuzování dětí podle zákona č. 108/2006 Sb. s kazuistikami
- Co víme o drogové problematice
- Optimální pluralitní systém veřejného zdravotního pojištění
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



