-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
XXI. kongres
České lékařské společnosti J.E. Purkyně
Personalizovaná medicína
Vyšlo v časopise: Prakt. Lék. 2010; 90(8): 498-501
Kategorie: Aktuality/zprávy/recenze
Personalizovaná medicína znamená individualizaci léčby pacientů s cílem zásadně zlepšit klinické výsledky terapie. Vychází z vědeckých poznatků o genetické a molekulární podstatě nemocí, mechanismech účinků léků a znalostí o lidském genomu. Je alarmující, že 20–70 % pacientů nedostává v současné době účinnou léčbu. Nesprávně podané léky, jejich nežádoucí účinky a lékové interakce jsou zodpovědné za více než 100 000 úmrtí každý rok v USA. Jedno onemocnění je možné léčit různými léky. Pro účinnou a bezpečnou terapii je třeba vybírat pacienty vyšetřením jejich individuálních charakteristik, tzv. biomarkerů. Personalizovaná medicína doplňuje medicínu založenou na důkazech.
Všichni lidé nejsou stejní, ale liší se schopnosti reagovat na určité léky, tyto léky odbourávat a vylučovat podle svého dědičného základu. Metabolismus léků v organismu v závislosti na geneticky daných předpokladech, studuje farmakogenomika. Tento obor umožňuje lékaři předpovídat reakci organismu na léčbu a přesné určení účinných a zároveň bezpečných dávek léku (tedy zvolit lék a jeho dávkování podle dědičného základu jedince, někdy se hovoří o „ušití léčby na míru“), sdělil na úvod sympozia místopředseda ČLS JEP prof. MUDr. Vladimír Palička,CSc., Dr.h.c. přednosta Ústavu klinické biochemie a diagnostiky LF a FN a vedoucí Osteocentra FN Hradci Králové.
Obr. 1. Místopředseda ČLS JEP prof. MUDr. Vladimír Palička, CSc., Dr.h.c. při úvodním projevu na XXI. kongresu ČLS JEP věnovaném problematice personalizované medicíny. 
Principy farmakogenomiky se pokusili názorně vysvětlit pozvaní odborníci na konkrétních příkladech.
MUDr. Pavel Fabian z Patologicko-anatomického oddělení Masarykova onkologického ústavu v Brně ve svém sdělení posluchačům představil roli patologa v prediktivní diagnostice solidních tumorů. Asi 30 % nemocných s karcinomem prsu vykazuje vysoké hodnoty proteinu HER2, který podporuje nekontrolovaný růst nádorových buněk a způsobuje, že běžně užívaná léčba je neúčinná. Byl však objeven lék zvaný Herceptin, který blokuje účinek HER2 a jeho podání výrazně zvyšuje přežití nemocných s touto smrtelnou formou rakoviny. Na druhé straně u osob s nádorem prsu, který nevytváří zvýšené množství HER2, není tento lék účinný. Před nasazením léku je tedy třeba předem provést příslušné genetické vyšetření.
Vyšetření HER-2/neu se hodnotí vždy pouze v invazivním karcinomu; v případě, že nádor sestává z invazivní i neinvazivní složky, in situ komponenta se nehodnotí. U pacientek, kde není k dispozici vzorek primárního nádoru s invazivní komponentou, je nutné provést vyšetření metastázy nebo lokální recidivy. Stanovení HER-2/neu je třeba provádět a interpretovat ve vzájemném kontextu histologického, imunohistochemického a hybridizačního vyšetření kvalifikovaným histopatologem, zejména za účelem objektivního rozlišení struktur invazivního a neinvazivního karcinomu. Hodnocení je prováděno buď na úrovni proteinu (imunohistochemicky), nebo na úrovni DNA (in situ hybridizací). Imunohistochemické vyšetření slouží k určení overexprese proteinu HER-2/neu. U většiny případů koreluje overexprese proteinu s amplifikací genu HER-2/neu; její stanovení se provádí pomocí fluorescenční in situ hybridizace (FISH), méně vhodně pomocí chromogenní in situ hybridizace (CISH) či in situ hybridizace s impregnací stříbrem (SISH).
K léčbě trastuzumabem (Herceptin) či lapatinibem (Tyverb ) jsou indikovány pacientky, které jsou imunohistochemicky silně pozitivní (3+) a/nebo FISH pozitivní. Při hodnocení imunohistochemie se používá skóre založené na membránové pozitivitě (0 až 3+):
- stupně 0 a 1+ se považují za negativní výsledek;
- výsledek 2+ je slabě pozitivní (hraniční) a musí být vždy doplněn FISH vyšetřením;
- výsledek 3+ je silně (jednoznačně) pozitivní.
Do výsledků se doporučuje zaznamenat užitou protilátku (zdroj, u monoklonálních i klon).
V ČR existuje shoda mezi Společností českých patologů, Českou onkologickou společností a zdravotními pojišťovnami, že všechny případy, kde výsledek imunohistochemického vyšetření HER-2/neu je 2+ nebo 3+, budou opakovaně vyšetřeny na některém ze specializovaných referenčních pracovišť doporučených Společností českých patologů. Imunohistochemické vyšetření a vyšetření FISH je v těchto laboratořích prováděno pomocí certifikovaných kitů a postupů. Důvodem je extrémní nákladnost biologické léčby a zajištění dostatečně vysoké spolehlivosti výsledků vyšetření.
Seznam specializovaných laboratoří sloužících jako referenční pracoviště pro vyšetření HER2 (stav leden 2009)
- Ústav patologie 1. LF UK a VFN, Praha;
- Ústav patologie a molekulární medicíny 2. LF UK a FNM, Praha Motol;
- Fingerlandův ústav patologie LF UK a FN, Hradec Králové;
- Referenční laboratoř pro stanovení c-erb-B2 LF UP, Olomouc;
- Patologicko-anatomické oddělení MOÚ, Brno;
- Bioptická laboratoř, Plzeň;
Stupně exprese proteinu HER-2/neu při imunohistochemickém vyšetření certifikovaným kitem
V případech silné amplifikace genu HER2 je počet červených signálů někdy tak vysoký, že dochází k jejich splývání ve formě objemných shluků. Vnitřní kontrolou je normální (tj. 2 kopie) počet zelených centromerických signálů.(dle www.patologie.info.cz)
Problematiku personalizované medicíny v hematoonkologii vysvětlil ve svém sdělení MUDr. Vít Campr z Ústavu patologie a molekulární medicíny 2.LF UK a FN Motol.
Genetické vyšetření dnes dovoluje zvolit účinnou léčbu i u některých nádorů krevních buněk (leukémií). Příkladem využití cílené terapie v klinické praxi je chronická myeloidní leukemie (CML). CML je klonální porucha kmenové buňky pro krvetvorbu, kdy převažuje její diferenciace do myeloidní řady. Tvoří 15–25 % všech leukemií dospělého věku. CML je charakterizována přítomností translokace mezi dlouhými raménky chromozomů 9 a 22 známé jako filadelfský chromozom. Důsledkem translokace je vznik fúzního genu BCR-ABL, který syntetizuje chimérický protein bcr-abl s deregulovanou aktivitou tyrosinkinázy (TK). Bylo prokázáno, že jeho exprese je nezbytným a pravděpodobně také dostatečným předpokladem vzniku transformovaného fenotypu CML.
Obr. 2. Typické obrazy exprese 0, 1+, 2+ a 3+. (dle www.patologie.info.cz) 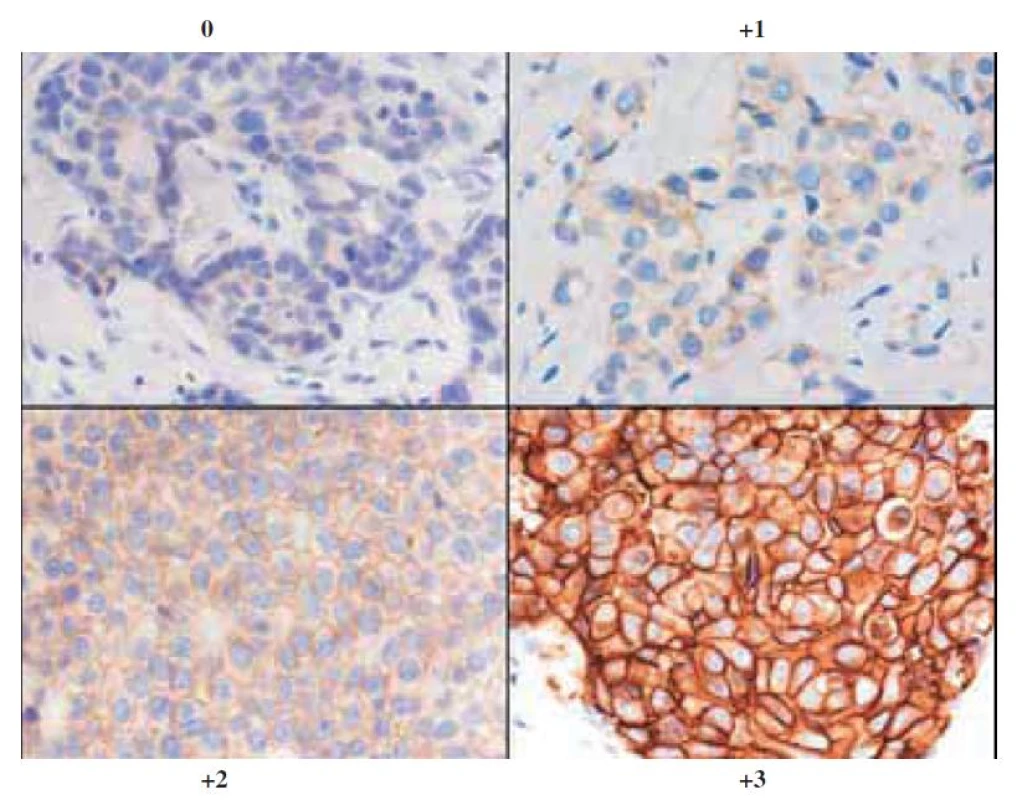
Nové poznatky v molekulární biologii, genetice a patofyziologie výrazně přispěly k vývoji nejnovějších léčebných postupů CML. Vědci vyvinuli efektivní inhibitor tyrosinkinázy (TKI). První látkou označenou za skutečně cílenou léčbu je tyrosinkinázový inhibitor 1. generace imatinib (IM). Objevení imatinibu znamenalo zcela zásadní změnu léčby nemocných s CML. Do klinické praxe byl zaveden v roce 2001.
Obr. 3. Při vyšetření amplifikace genu HER2 pomocí FISH slouží centromerická oblast 17. chromozomu jako referenční hodnota počtu chromozomů. Pokud není amplifikace přítomna, nepřevyšuje počet signálů HER2 (červené) v jednotlivých buňkách počet centromerických signálů (zelené) více než 1,8krát. (dle www.patologie.info.cz 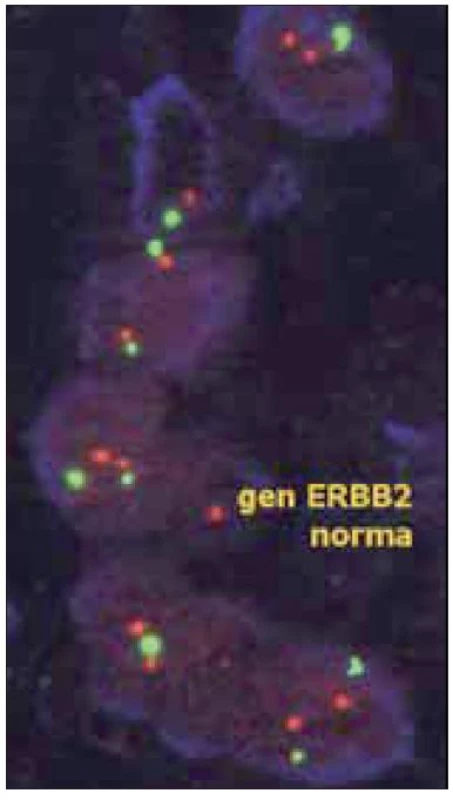
I přes vysokou účinnost a dobrou snášenlivost u některých pacientů dochází po určité době k rozvoji rezistence na léčbu. Proto vědci vyvinuli další molekuly charakteru tyrosinových kináz, tzv. TKI 2. generace, dasatinib (v ČR dostupný pod názvem Sprycel) a nilotinib (v ČR dostupný pod názvem Tasigna). Nové léky typu inhibitorů tyrosinových kináz jsou obrovským přínosem v léčbě nemocných s CML. Jsou názorným příkladem molekul schopných cíleně zasáhnout nádorové buňky a současně ušetřit buňky normální krvetvorby.
Obr. 4. V případě polysomie chromozomu 17 je zvýšen nejen počet červených signálů genu HER2, ale také počet červených centromerických signálů – poměr mezi však zůstává obdobný, jako u normálních buněk.(dle www.patologie.info.cz 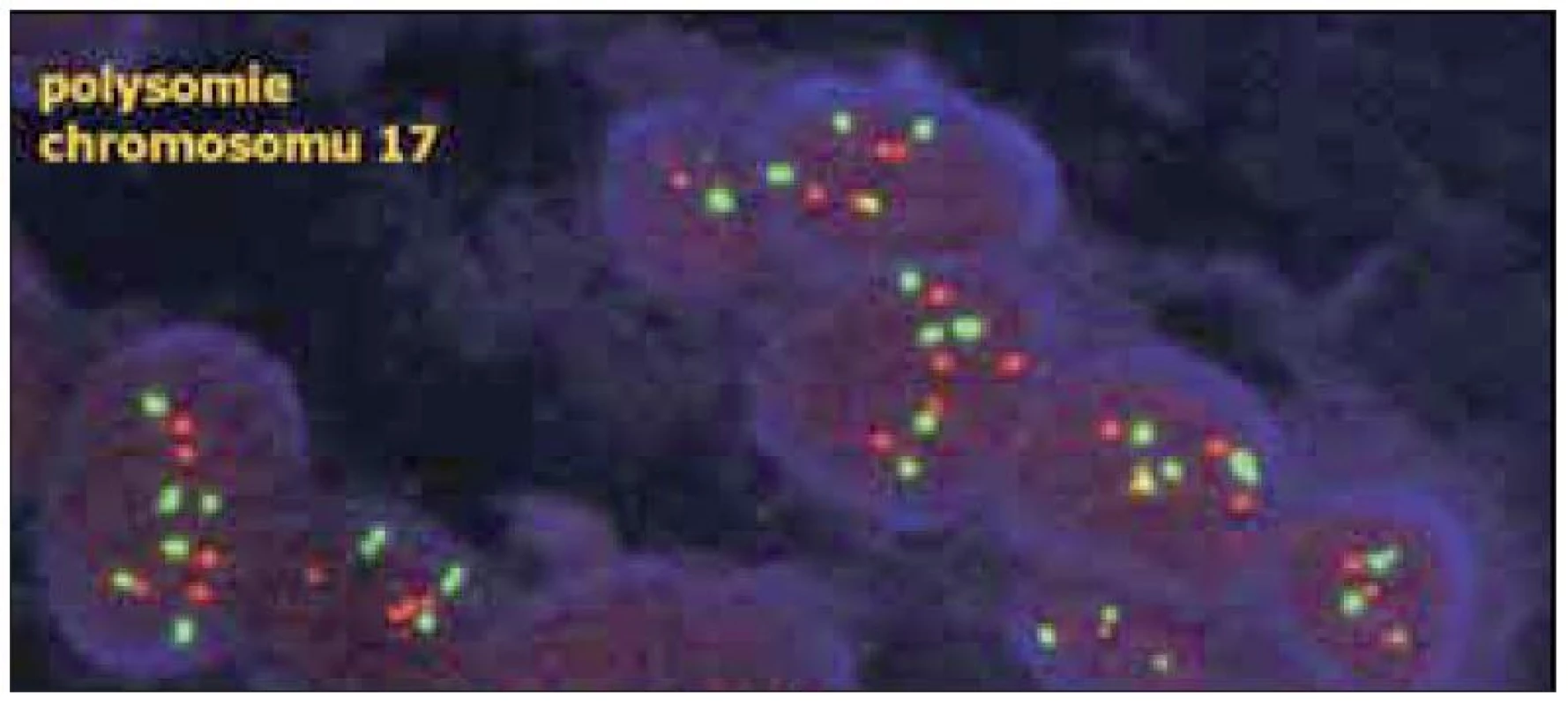
Desítky účinných a často užívaných léků jsou před vyloučením z organismu přeměňovány působením enzymu ze skupiny P450, označovaného CYP2D. Existuje asi 50 forem tohoto enzymu, jejichž přítomnost je dána geneticky, je řízena genem 2D6 a je tedy pro každého jedince vrozená. Přítomnost některé formy přitom aktivitu cytochromu P450 zvyšuje: lék je z organismu rychle vylučován a pro dosažení účinku je třeba značně zvýšit dávky.
Obr. 5. V případech silné amplifikace genu HER2 je počet červených signálů někdy tak vysoký, že dochází k jejich splývání ve formě objemných shluků. Vnitřní kontrolou je normální (tj. 2 kopie) počet zelených centromerických signálů.(dle www.patologie.info.cz) 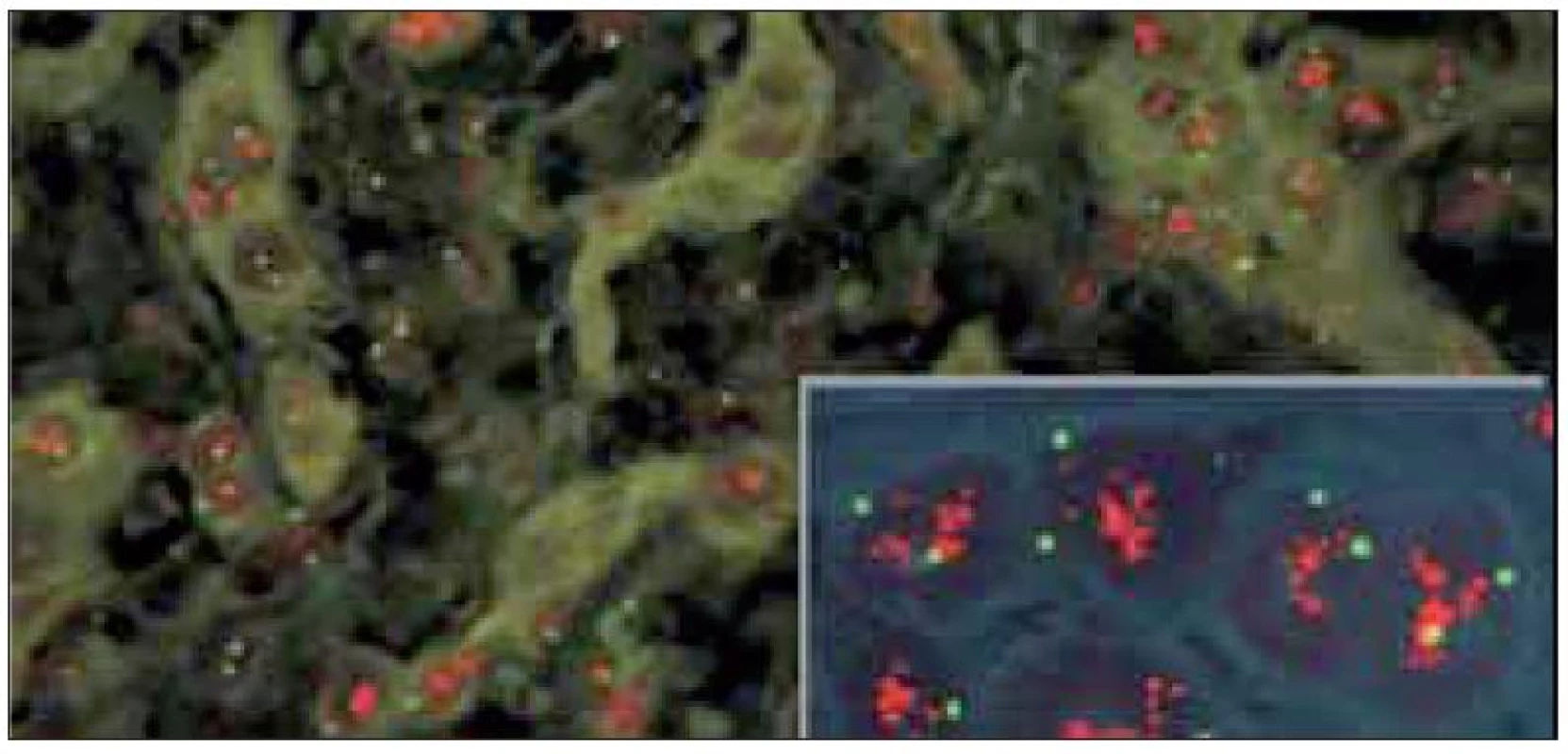
Jiné typy enzymu naopak vykazují sníženou aktivitu: při běžném dávkování lék dosahuje příliš vysoké hladiny a mohou se objevit závažné nežádoucí účinky. Genetické vyšetření zde umožňuje předem vybrat vhodnou, účinnou dávku léku. K lékům ovlivněným popsaným enzymem patří léky proti bolesti, některé léky užívané proti depresím, při poruchách srdečního rytmu a další. Podobně lze laboratorním vyšetřením předem odhadnout nutnost upravit dávky warfarinu u nemocných, kteří prodělali žilní trombózu či embolii, účinnost léčby Aspirinem aj.
Obr. 6. Předseda ČLS JEP prof. MUDr. Jaroslav Blahoš, DrSc, při vystoupení na kongresu 
Obr. 7. Pohled do sálu na účastníky kongresu 
Individuální přístup k pacientovi se užívá již velmi dlouho. Někdy nemocný nereagoval očekávaným způsobem na obvyklou léčbu a bylo potřebné dávky určit empiricky. Teprve nyní však tento přístup získává racionální podklad a dá se předpokládat, že v budoucnu nás čeká další rozvoj personalizované medicíny. Přinese to nejen větší účinnost léků, ale zcela nepochybně i značné úspory – nebude se plýtvat tam, kde lék nemůže působit, vhodný typ léku a jeho účinná dávka budou zvoleny předem, bez nutnosti je „zkoušet“.
Prof. MUDr. Cyril Höschl, DrSc., ředitel Psychiatrického centra Praha, se ve své přednášce pokusil odpovědět na otázku, zda nastal čas k uplatnění personalizované medicíny v psychiatrii. Psychiatrie se mj. zaměřuje na hledání prediktorů vyústění nemoci případně terapeutické účinnosti psychofarmak či jiných léčebných modalit.
Zdá se, že jsou čtyři hlavní typy predikce:
- tautologická (např. míra depresivity predikuje míru depresivity),
- heuristická (tzv. fishing – výsledky různých korelačních analýz, např. souvislost mezi datem narození a výskytem schizofrenie),
- irelevantní (metodicky chybná), a
- logická (např. hladiny farmaka v krvi predikované ze dvou odběrů na základě znalosti farmakokinetiky).
Hledání prediktorů má ve vědě nezastupitelnou úlohu, neboť vede nejen k ověřování dosavadních hypotéz, ale zejména ke generování nových, testovatelných hypotéz. Rozvoj výpočetní techniky a progresivní způsoby zpracování signálu přinesly další možnosti kvantitativního vyhodnocení EEG. Jedním z pozoruhodných QEEG parametrů je tzv. kordance, která představuje vztah relativní a absolutní spektrální nálože v určitém pásmu a v určitých svodech. Její pokles v theta pásmu ve frontálních svodech po podání antidepresiva predikuje dobrou terapeutickou odpověď na medikaci.
* * *
Genetické testování v budoucnu jistě bude schopno odhalit jedince se zvýšeným sklonem k rozvoji určitých závažných onemocnění; úprava životosprávy či medikamentózní léčba oddálí jejich nástup, pravidelná preventivní vyšetření umožní zachytit počáteční, ještě léčitelná stadia onemocnění (viz např. vyšetření BRCA-1 i BRCA-2). Kromě medicínských otázek bude však třeba vyřešit ještě řadu jiných problémů, zejména etických a právních.
Cílená léčba je v současné době v ČR dostupná všem nemocným, u nichž je indikována, tedy u kterých lze předpokládat její účinnost. Podávání cílené terapie je však vázáno na specializovaná pracoviště s možností monitorace odpovědi na léčbu molekulárně biologickými metodami.
MUDr. Veronika Cirmanová
Endokrinologický ústav
Národní 8
116 94 Praha 1
mail: vcirmanova@endo.cz
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2010 Číslo 8- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
-
Evoluce a evoluční teorie pro lékaře
VIII. Evoluce lidského mozku - Zinek a jeho vztah k nádorům prostaty
-
Jak lze úspěšně sledovat odbornou kvalitu zdravotní péče
Příklad dobré praxe z Dánska - Rodinný pečující o osobu postiženou demencí
- Pohybové aktivity jako součást prevence kardiovaskulárních onemocnění v ordinaci praktického lékaře
- Výskyt symptomů a rizikových faktorů syndromu obstrukční spánkové apnoe u pacientů vyšetřených pro srdeční arytmie pomocí Holterovy monitorace EKG
- Biomonitoring – význam a použití pro hodnocení expozice populace chemickým (toxickým) látkám z prostředí
- Arytmie u osôb s metabolickým syndrómom a kritickou končatinovou ischémiou
- Prevence relapsu při léčbě návykových nemocí
- Spontánní intrakraniální hypotenze
- Karcinom pankreatu: Molekulární biologie a časná diagnostika
-
Miniportréty slavných českých lékařů
Profesor Pavel Jedlička – neurolog - Zaklepat to na dřevo
-
XXI. kongres
České lékařské společnosti J.E. Purkyně
Personalizovaná medicína - Nastal čas uplatnění personalizované medicíny v psychiatrii?
- Roche a IBM spolupracují na vývoji technologie sekvenování DNA
- Nový předtěhotenský test a snižuje náklady na zdravotní péči
- JUBILEA
-
Evoluce a evoluční teorie pro lékaře
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Spontánní intrakraniální hypotenze
- Zinek a jeho vztah k nádorům prostaty
- Biomonitoring – význam a použití pro hodnocení expozice populace chemickým (toxickým) látkám z prostředí
-
Miniportréty slavných českých lékařů
Profesor Pavel Jedlička – neurolog
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




