-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Akutní exacerbace etylické cirhózy jater z méně obvyklých příčin
Acute exacerbation of ethylic liver cirrhosis due to an uncommon cause
In the article, main characteristic of chronic liver cirrhosis are briefly described with a particular focus on ethylic aetiology. The case report presents a case of acute exacerbation of alcoholic liver cirrhosis well compensated during sobriety. A serious deterioration that lead in acute liver failure was caused by acute cytomegalovirus infection after a non-specific immunotherapy applied by a healer.
Key words:
liver cirrhosis, acute liver failure, hepatorenal syndrome, CMV infection.
Autoři: P. Hajdušek 1; J. Koten 1; Z. Beneš 1; A. Chlumská 2
Působiště autorů: II. interní klinika, Fakultní Thomayerova nemocnice, Praha Přednosta: MUDr. Zdeněk Beneš, CSc. 1; Šiklův patologicko-anatomický ústav, Fakultní nemocnice, Plzeň Přednosta: Prof. MUDr. Michal Michal. 2
Vyšlo v časopise: Prakt. Lék. 2008; 88(7): 419-421
Kategorie: Kazuistika
Souhrn
V článku jsou stručně uvedeny základní charakteristiky chronického přestavbového procesu jaterního, se zvláštním zřetelem k etylické etiologii. V kazuistice je pak popsán případ akutní exacerbace tohoto onemocnění, které bylo při abstinenci alkoholu dobře kompenzováno. Významné zhoršení, které dospělo až do stavu jaterního selhání, bylo způsobeno akutní cytomegalovirovou (CMV) infekcí po nasazení imunomodulační léčby léčitelem.
Klíčová slova:
jaterní cirhóza, akutní jaterní selhání, hepatorenální syndrom, CMV infekce.Úvod
Jaterní cirhóza je onemocnění, na jehož vzniku se podílejí tři souběžně probíhající pochody:
- regresivní změny hepatocytů a nekrózy,
- zánětlivá reakce mezenchymu na patologický podnět s proliferací vaziva,
- kompenzatorní hyperplazie zachovalého parenchymu. Hepatocyty a struktura tohoto novotvořeného parenchymu nemají však již dostatečnou funkční schopnost.
V českém názvu onemocnění „chronický přestavbový proces jater“ jsou výše uvedené charakteristiky dobře vystiženy.
Etiologie
Můžeme určit čtyři základní příčiny:
- infekční,
- hepatotoxické,
- metabolické,
- autoimunní,
Mimo tyto čtyři příčiny přestavbového procesu existuje i cirhóza, jejíž příčnu jednoznačně určit neumíme – poté mluvíme o kryptogenní (idiopatické) cirhóze. Nelze však vyloučit, že se na ní podílí jedna z předchozích příčin nebo jejich kombinace. Vzhledem k moderním diferenciálně-diagnostickým prostředkům těchto „kryptogenních“ cirhóz ubývá.
Klinický obraz
Jaterní cirhóza může dlouho probíhat zcela asymptomaticky (asi 20 % případů). Obvykle však v klinickém obraze nacházíme v časném stádiu celkovou ztrátu výkonnosti, nechutenství, hubnutí, poruchy vyprazdňování, neurčitý tlak v pravém podžebří. Objektivně může být patrna Dupuytrenova kontraktura, palmární erytém, pavoučkové névy (tyto vedlejší projevy jsou někdy nazývány „hepatální stigmata“), hepatomegalie.
V dalším průběhu s prvními známkami portálního přetlaku se mohou objevit splenomegalie, caput medusae, ascites, ikterus. Dochází ke ztrátě ochlupení (Chvostkův habitus) a postupně se rozvíjí typický „pavoukovitý“ habitus. Při podrobnějším vyšetření zjišťujeme hypovitaminózy, přítomnost jícnových varixů a následně se objevují krvácivé komplikace s jaterní encefalopatií.
Diagnostika
Základem je anamnéza, objektivní obraz s výše popsanými charakteristikami a dále laboratorní nález. V časnějším kompenzovaném stádiu může být přínosná jaterní biopsie, sonografie je významná hlavně v pozdějších stádiích, zejména při rostoucí portální hypertenzi, splenomegalii a ascitu.
V laboratorním obraze dochází k elevaci aminotransferáz i exkrečních enzymů. V důsledku poruchy syntetické funkce se vyvíjejí změny v elektroforéze bílkovin séra (klesá koncentrace albuminu, stoupá koncentrace gamaglobulinů), dále bývá zvýšena sedimentace erytrocytů a vzhledem k poruše tvorby protrombinu dochází k prodloužení protrombinového času. Dále je přítomna trombocytopénie, v hemogramu je obvyklá anémie. Hladina bilirubinu v séru kolísá dle aktivity procesu (1, 3, 4),
Histologický obraz vykazuje charakteristické změny.
Cirhóza je charakterizována difúzní uzlovitou přestavbou jaterní tkáně. Původní strukturu nahrazují okrouhlé regeneráty oddělené nestejně širokými vazivovými septy. Podle velikosti uzlů se rozlišuje malouzlová, velkouzlová a smíšena (malouzlová a velkouzlová) cirhóza.
U alkoholického poškození předcházejí tuto závěrečnou fázi dvě stádia.
První odpovídá malokapénkové a velkokapénkové steatóze, která může mít různý rozsah a je zcela reverzibilní.
Druhým stádiem je alkoholická hepatitis. Projevuje se hydropickým zduřením hepatocytů obsahujících Malloryho hyalin (obr. 3), nekrózami jaterních buněk a přítomností pericelulární a perisinusoidální fibrózy. Představuje ireverzibilní poškození jater často s rychlým vývojem fibrózy a cirhózy. U alkoholického poškození je cirhóza zpočátku malouzlová, později je možno přibližně u 1/3 nemocných pozorovat cirhózu smíšenou.
Obr. 1. Alkoholická cirhóza jater s ložiskovou malokapénkovou a velkokapénkovou steatózou s intracelulární cholestázou v uzlovitě hyperplastickém parenchymu. Vazivové septum je bez zánětlivé infiltrace. HE, 300x 
Mezi nejzávažnější komplikace jaterní cirhózy patří portální hypertenze s rozvojem jícnových varixů, hepatocelulární karcinom, infekční komplikace (tbc, bronchopneumonie, flegmóna, spontánní bakteriální peritonitida, atd.), krvácivé komplikace a hepatorenální syndrom.
V ČR se uvádí úmrtnost v souvislosti s jaterní cirhózou okolo 15 na 100 000 obyvatel a má vzestupnou tendenci. Do konečného stádia dospěje u nás každoročně asi 1 500–2 000 nemocných. (5)
Naše pozorování pojednává o přestav-bovém procesu jater toxické etiologie, kdy prvořadou roli hraje alkohol. Předpokládá se, že způsobuje asi 50 % chronických jaterních lézí. Byla tak předstižena dříve převládající infekční etiologie (nyní cca 30 % případů).
Jaterní poškození alkoholem má obvykle několik stádií.
Nejprve reaguje jaterní parenchym tvorbou tukových kapének a dochází ke klinickému obrazu jaterní steatózy (1) (obr. 2 a 3).
Obr. 2. Ložisková malo- a velkokapénková steatóza jater. Vakuolizace jader periportálních hepatocytů. Dva portobiliární prostory jsou nezvětšené, bez zánětlivé infiltrace. HE, 250x. 
Již v této fázi onemocnění lze pozorovat charakteristické laboratorní změny, které mají prakticky stejný charakter až do pozdních stádií nemoci:
První stádium
- mírná-dle momentálního příjmu alkoholu kolísající-elevace obou aminotransferáz, s převahou aspartátaminotransferázy (AST) nad alaninamino-transferázou (ALT);
- výrazná – ze stejných příčin jak je uvedeno v předchozím bodě kolísající – elevace gamaglutamyltransferázy (GMT) většinou s normální nebo jen mírně nadhraniční hodnotou druhého exkrečního enzymu alkalické fosfatázy (ALP);
- porucha metabolismu lipidů – často izolovaná elevace triglyceridů;
- zvýšený objem erytrocytů;
- často bývá přítomna elevace hladiny kyseliny močové.
Bilirubinémie se v tomto stádiu zvyšuje obvykle pouze při vzniku tzv. Zieveho syndromu (6), který může nastat po několika dnech vynucené abstinence a často je předzvěstí deliria tremens. Dalším znakem tohoto syndromu je následná anémie hemolytického typu, která někdy vyžaduje aplikaci krevních transfúzí. Pokud v tomto stádiu nemoci začne pacient plně abstinovat, je možnost úplného zhojení.
Druhé stádium
je charakterizováno přestavbovým procesem jaterním, kterému většinou přecházejí ataky akutní alkoholické hepatitidy, klinicky se projevující výraznou elevací obou aminotransferáz až k hodnotám 20 μkat/l, hyperbilirubinémií s hodnotami přes 100 μmol/l, leukocytózou a trombocytopénií. Pacient je většinou febrilní, udává myalgie a výrazné dyspeptické obtíže. Na rozdíl od výše zmíněného Zieveho syndromu dochází k rozvinutí akutní alkoholické hepatitidy naopak po výrazném zvýšení příjmu alkoholu nad obvyklou denní dávku konzumenta.
Každá taková klinicky patrná ataka zhoršuje objektivní stav i histologický obraz (viz obr. 1). Někdy však jsou ataky alkoholické hepatitidy klinicky nevýrazné a při trvající konzumaci alkoholu dochází k přechodu do cirhózy ze steatózy zdánlivě plynule. Toto klinicky němé období je někdy zváno chronickou alkoholickou hepatitidou.
Obr. 3. Alkoholická hepatitis s balónovitým zduřením hepatocytů, které obsahují Malloryho hyalin (viz šipky). V okolí hepatocytů s Malloryho hyalitem je zánětlivá infiltrace neutrofilními leukocyty. HE, 250x. 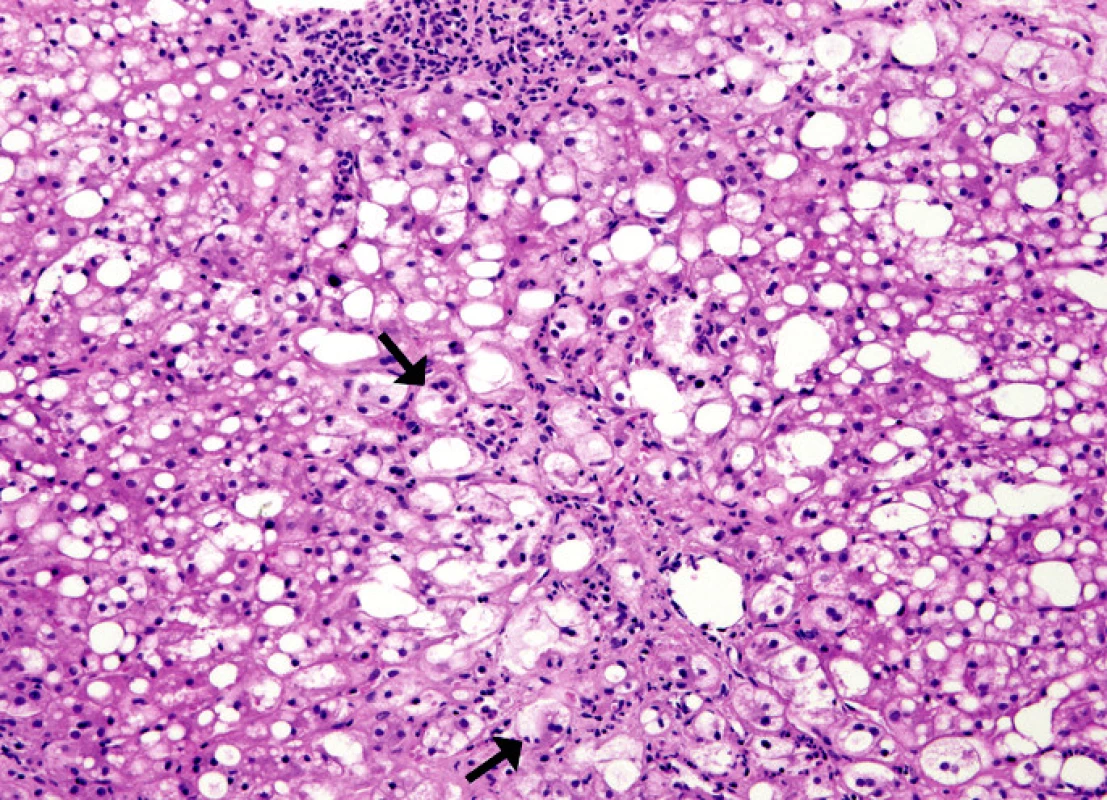
Vlastní pozorování
Jednačtyřicetiletá pacientka s anamnézou chronické jaterní léze etylické etiologie – dle provedených vyšetření již ve stádiu jaterní cirhózy (s hepatosplenomegalií, portální hypertenzí a jícnovými varixy II.–III. stupně) – byla dlouhodobě sledována v naší hepatologické ambulanci, a stav chronického onemocnění byl velmi dobře kompenzován. Přesto pacientka vyhledala léčitele, který jí naordinoval mj. také imunomodulační přípravek (Imunomax – výtažek deseti druhů japonských hub).
Několik týdnů před přijetím se opakovaně nedostavila k ambulantní kontrole. Telefonicky se omluvila pro chřipkovité obtíže (bolesti v krku, zduření uzlin, únavu a subfebrilie). Návrat k pití alkoholu pacientka popírala, což bylo potvrzeno i její rodinou. Dne 15. 2. 2007 byla přijata na interní oddělení pro rozvoj ikteru. Vstupní laboratorní hodnoty byly následující:
celková bílkovina: 58,0 g/l (65,0..82,0), kreatinin: 159 μmol/l (44..80), urea: 7,0 mmol/l (2,5..8,0), albumin: 25,6 g/l (36,0..54,0), AST: 1,10 μkat/l (0,30..0,70), ALT: 0,25 μkat/l (0,25..0,70), bilirubin: 479,0 μmol/l (5,0..20,0), ALP: 1,90 μkat/l (0,60..2,40), GMT: 1,31 μkat/l (0,10..0,70), LD: 5,65 μkat/l (2,00..8,00), Na: 132 mmol/l (137..146), K: 4,3 mmol/l (3,6..4,9), Cl: 96 mmol/l (97..108), prealbumin: 0,050 g/l (0,180..0,400), CRP: 93,3 mg/l (0,0..5,0), glukóza: 3,10 mmol/l (3,70..5,60), leukocyty 14x109, hemoglobin 85 g/l, trombocyty: 216 x109, sedimentace: 36/76, INR: 2,3.
Funkční klasifikace při přijetí: Child C, 14 bodů.
Metabolický rozvrat byl v úvodu korigován parenterální substituční léčbou, koagulopatie upravována opakovaným převodem mražené plazmy. Byla provedena gastroskopie s obrazem jícnových varixů II.–III. stupně a zjištěn soor (nasazena antimykotika).
Při sonografickém vyšetření byla patrna mapovitá struktura jaterního parenchymu bez ložiskového nálezu, ascites. Alfa 1-fetoprotein (AFP), laktát dehydrogenáza (LD) vykazovaly normální hodnoty a sérologická vyšetření hepatitid byla opakovaně negativní.
Přes komplexní intenzivní terapii přetrvávaly známky jaterní insuficience (INR kolem 2,0, bilirubin 500 μmol/l) s následným rozvojem hepatorenálního syndromu. Hospitalizace byla komplikována rozvojem abscesu pravého prsu – řešen incisí s následnou drenáží a pro nárůst zánětlivých parametrů (leukocyty 28x109, CRP 120 mg/l) byla zahájena antibiotická léčba (Unasyn).
Další komplikací byla epizoda tachyfibrilace síní s progredující dušností a parciální respirační insuficiencí.
Dne 23. 2. 2007 došlo u pacientky k náhlé hypoxémii s poruchou vědomí a bradykardií – pravděpodobně při respirační insuficienci při hyperhydrataci u pokročilého hepatorenálního selhání. Byla provedena intubace, oběhová podpora katecholaminy a terlipresinem. Na ARO (kam byla pacientka přeložena), došlo k postupnému obnovení diurézy. Problémem byly krvácivé projevy (hematurie, opakovaně meléna). Endoskopické vyšetření však neprokázalo ošetřitelný zdroj krvácení a při kontrolní gastroskopii byl zjištěn obraz klidných jícnových varixů II. stupně (obr. 4) a obraz portální hypertenzní gastropatie (obr. 5).
Obr. 4. Endoskopický obraz jícnových varixů II.-III. st. 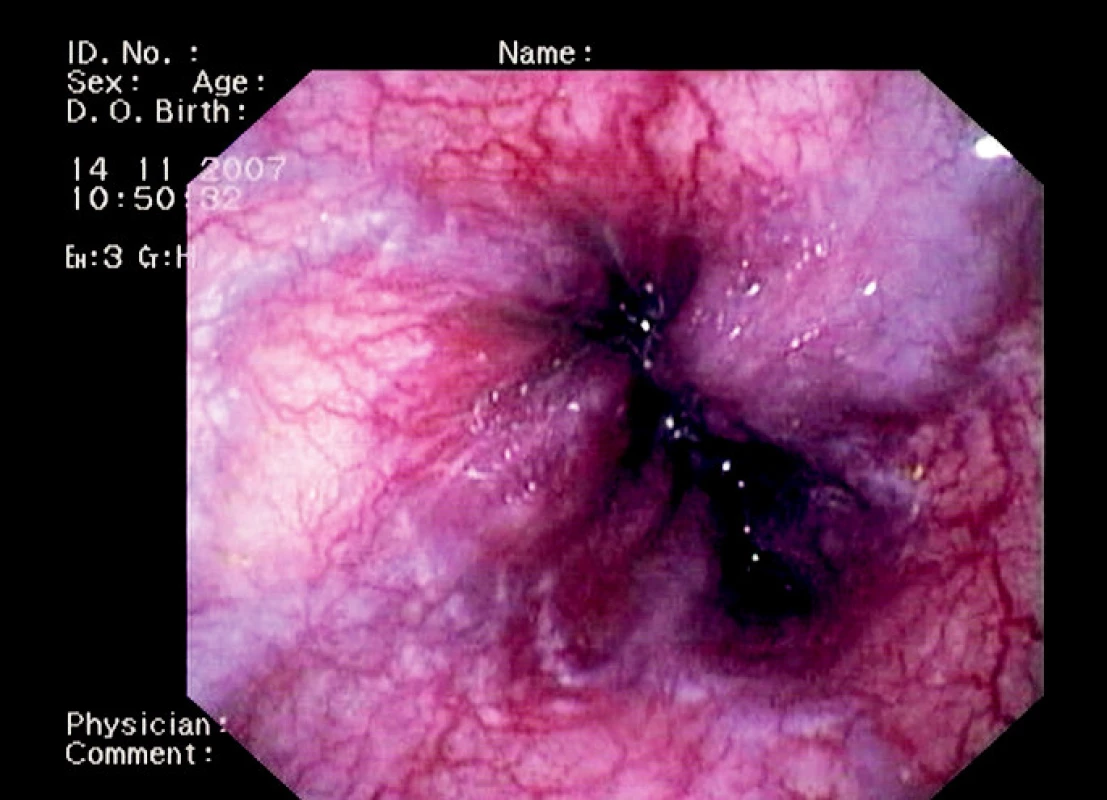
Obr. 5. Endoskopický obraz portální hypertenzní gastropatie (mozaikovitý vzhled žaludeční sliznice s oj. hemorhagiemi). 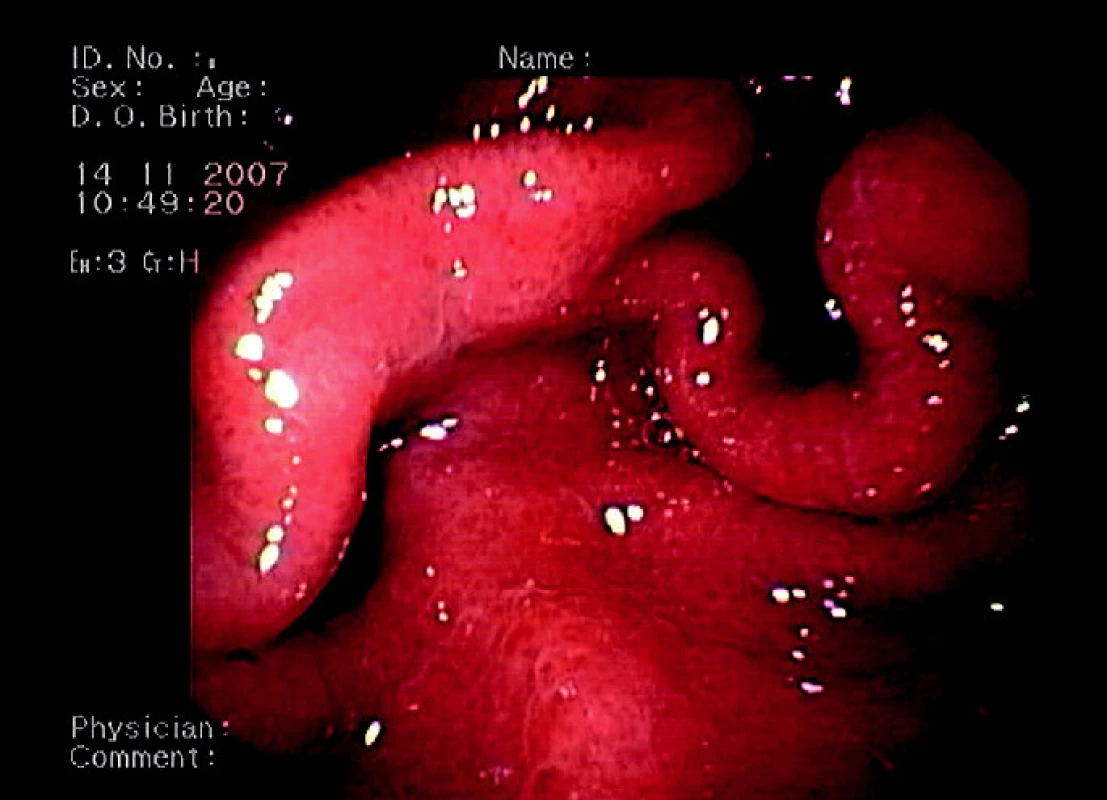
Hemogram byl korigován převodem krevních derivátů s postupným ústupem krvácivých projevů. Po zlepšení stavu pacientky byl proveden neúspěšný pokus o extubaci. RTG plic a kultivačním vyšetřením sputa zjištěna pseudomonádová bronchopneumonie. Po cílené antibiotické, antimykotické léčbě a po podávání glukokortikoidů, došlo k pozvolné stabilizaci stavu a 7. 3. byl druhý pokus o extubaci již úspěšný. Zánětlivé parametry a bilirubi-némie se začaly pozvolna normalizovat. Sonograficky bylo patrno jen minimální množství ascitu.
Při kombinované realimentaci s pozvolným přechodem na perorální příjem došlo k postupné mobilizaci tekutin a celkový stav byl zlepšen natolik, že pacientka mohla být propuštěna 30. 3. 2007 v dobrém stavu opět do ambulantního sledování.
Do března 2008 při pravidelných kontrolách trvá dobrá remise chronického přestavbového procesu jater, funkční klasifikace nyní Child A (6 bodů), od dimise bez výskytu infekčních komplikací.
Poslední laboratorní výsledky již prokazují jen mírnou elevaci bilirubinu (30 μmol/l), již normální hodnoty GMT (0,63 μkat/l), ostatní biochemické výsledky také v normě. V hemogramu nyní mírná leukopenie (3,7 x109), mikrocytární anémie (Hb 103 g/l, hematokrit 0,312), mírná trombocytopenie (100 x109). Quickův test 1,33 INR.
Podstatná pro náš diagnostický závěr byla dynamika titru protilátek CMV, kdy po přijetí dne 20. 2. 2007 byly hodnoty Anti-CMV IgG 20 (hraniční hodnota 0,30), anti-CMV IgM: 6,9 (hraniční hodnota 0,99). Při kontrolních odběrech 14. 9. 2007: Anti-CMV IgG >240, Anti-CMV IgM 0,42.
Diskuse
U naší pacientky se jednalo již o rozvinutý chronický přestavbový proces jaterní, který však byl při abstinování alkoholu velmi dobře kompenzován. Když jsme pak mohli s jistotou vyloučit návrat k pití alkoholu, začali jsme hledat jinou možnou příčinu tak náhlého a klinicky závažného zhoršení stavu. Informace o návštěvě léčitele a podání imunomodulačních prostředků se k nám dostala až v době, kdy pacientka již byla prakticky v rekonvalescenci.
Na provádění podrobnějších vyšetření, která by nám čerstvou replikaci CMV potvrdila, bylo již tedy pozdě (časný antigen CMV, vyšetření PCR s dynamikou kvantity). Měli jsme však k dispozici vyšetření protilátek metodou ELISA z počátku hospitalizace, a tedy možnost provedení druhého odběru k posouzení dynamiky tohoto vyšetření. Protože ostatní serologická vyšetření (včetně EBV) neměla tak významně typický obraz svědčící pro možnost aktivace viru, pokládáme CMV za velmi pravděpodobnou příčinu náhlé exacerbace chronického jaterního onemocnění.
V závažném klinickém stavu pacientky nebylo možno provádět jaterní biopsii, vzhledem k významné poruše koagulace. Mimo to jsme toto vyšetření nepokládali za podstatné pro další léčebný postup, protože jiné onemocnění jater než exacerbovaný chronický přestavbový proces jsme nepředpokládali. Ani nyní se nedomníváme, že se jednalo o akutní CMV hepatitis, i když s určitostí ani tuto možnost vyloučit nelze. Relativně nízké hladiny amino-transferáz nejsou důvodem, proč by se na akutní hepatitis v terénu přestavbového procesu nemohlo myslet.
Vzhledem k vyčerpání a malé kvantitě hepatocytů nemusí být již hladina aminotransferáz vysoká ani při nasedajícím jiném onemocnění, které probíhá u zdravých jedinců se všemi charakteristikami akutního zánětu.
Předpokládáme však spíše, že se jednalo o virémii vyvolanou imunomodulačním impulzem, pro což svědčí dosti typické subjektivní obtíže pacientky před náhlým zhoršením jaterního onemocnění. Tato zátěž pak měla za následek exacerbaci chronického jaterního onemocnění na podkladě imunitního stresu, jakou by měla nejspíše i jiná imunitní zátěž (např. jiné infekční onemocnění, aplikace interferonu apod.).
I když jsme si vědomili, že samotná dynamika serologického vyšetření nemůže jednoznačně prokazovat žádné infekční onemocnění, myslíme si, že v našem případě sérologická dynamika CMV je významně podezřelým etiologickým faktorem, když jinou možnost prokázat nelze.
Závěr
Touto kazuistikou jsme chtěli upozornit nejen na to, že akutní exacerbace dobře kompenzovaného chronického přestavbového procesu jater etylické etiologie může mít i jiné příčiny než nedodržení abstinence alkoholu, ale též na to, co může způsobit neodborný zásah léčitele do práce hepatologické ambulance.
MUDr. Pavel Hajdušek
II. interna FTNsP
Vídeňská 800
140 59 Praha 4
E-mail: pavel.hajdusek@ftn.cz
Zdroje
1. Sherlocková, S., Koley, J. (eds.) Nemoci jater a žlučových cest, překlad 11. vydání. Hradec Králové: nakl. O. Čermákové 2004, kap. 21, s. 22.
2. Sherlocková, S., Koley, J. (eds.) Nemoci jater a žlučových cest, překlad 11.vydání. Hradec Králové: nakl. O. Čermákové 2004, s. 371
3. Brodanová, M. Hepatologie v praxi. Praha: Galén 1997.
4. Chlumský, J., Volek, V. Hepatologie. Praha: Avicenum 1979.
5. Klener, P. a kol. Vnitřní lékařství, 2 vyd. Praha: Galén 2001, s. 532-560.
6. Zieve, L. Jaundice, hyperlipemia and hemolytic anemia: a heretofore unrecognized syndrome associated with alcoholic fatty liver and cirrhosis. Ann. Intern. Med. 1958, 48, p. 471-496.
7. Perkins, J.D. Who is at risk for developing cytomegalovirus (CMV) infection following liver transplantation. Liver Transpl. 2007, 13 (8), p. 1195-1196.
8. Anonymus. Reactivation in imunosuppression. Fortschritte der Medizin 2004, 146 (39), p. 5-6.
9. Ichai, P., Azoulay, D., Feray, C. et al. Pneumocystis carinii and CMV pneumonia after corticosteroid therapy in acute severe alcoholic hepatitis. Gastroenterol. Clin. Biol. 2002, 26 (5), p. 532-534.
10. Varani, S., Landini, M.P. Cytomegalovirus as a hepatotropic virus. Clin. Lab. 2002, 48 (1-2), p. 39-44.
11. Varani, S., Lazzarotto, T., Margotti, M. et al. Laboratory sign of acute or recent cytomegalovirus infection are common in cirrhosis of the liver. J. Med. Virol. 2000, 62 (1), p. 25-28.
12. Tarp, B.D., Astrup, L.B. Should recurrent Cytomegalovirus infections in patient with liver transplantation be treated? Ugeskr. Laeger. 1997, 159 (22). p. 3413-3416.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Perniciózní anémieČlánek Sladkovodní ryby ve výživěČlánek JubileaČlánek Žena v mrazákuČlánek Chlamydiové pneumonie
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2008 Číslo 7- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Laparoskopická kolorektální chirurgie pro karcinom – současný stav
- Perniciózní anémie
- Poranění hlezenního kloubu rostoucího skeletu
- Sladkovodní ryby ve výživě
- Sexuální rehabilitace po některých estetických operacích ženského genitálu
- Srdeční selhání se zachovalou ejekční frakcí levé komory srdeční
- Syndrom vyhoření a čeští praktičtí lékaři
- Hazardní hry a pracovní prostředí
- Obtížně diagnostikovatelné zlomeniny rostoucího dětského skeletu
- Tuberkulóza dýchacího ústrojí – diagnostický a léčebný přístup
- Jubilea
- V.A.C. terapie v léčbě traumatických defektů měkkých tkání
- Nový tomograf zařadil českou radiologii na světovou špičku
- Akutní exacerbace etylické cirhózy jater z méně obvyklých příčin
- Chlamydiové pneumonie
- Deficit tyroxín viažúceho globulinu
- Nová úskalí poskytování zdravotní péče
- Miniportréty slavných českých lékařů Profesor MUDr. Jan Baštecký, jeden ze zakladatelů české radiologie
- Žena v mrazáku
- Pozvání na XVIII. kongres ČLS JEP
- Antibiotika versus probiotika
- MUDr. Ljiljana Bojičová – úspěšných 15 let v čele lékařské posudkové služby
- Vladimír Wagner,jeden z prvních českých mikrobiologů a imunologů
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Perniciózní anémie
- Obtížně diagnostikovatelné zlomeniny rostoucího dětského skeletu
- V.A.C. terapie v léčbě traumatických defektů měkkých tkání
- Chlamydiové pneumonie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



