-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Podpůrná hormonální léčba v programu asistované reprodukce
Supportive Hormonal Therapy in Assisted Reproduction Programme
The authors present review of therapeutic possibilities of supportive hormonal therapy in an assisted reproduction (AR) programme based on their own clinical groups of patients and current literature data. They deal with possibilities of use of hormonotherapy to solve the individual dysfertility factors with respect to their potential influence on the result of in vitro fertilisation (IVF) cycle. Complete review of stimulation protocols used to induce folliculogenesis and ovulation is supplemented with possible supportive pharmacotherapeutic procedures that find use prior to respective treatment IVF cycle, in its course and in the area of immunomodulation of incipient pregnancy after IVF. The questions of the treatment of ovarian, tubal and uterine factors of infertility, the influence of patient age on the AR result, the treatment of endometriosis and andrologic factor are discussed.
Keywords:
assisted reproduction – hormonal therapy – in vitro fertilisation
Autoři: R. Hudeček; P. Ventruba; I. Crha
Působiště autorů: Gynekologicko-porodnická klinika LF MU a FN Brno
Vyšlo v časopise: Prakt Gyn 2005; 9(5): 6-9
Souhrn
Autoři podávají přehled terapeutických možností podpůrné hormonální léčby v programu asistované reprodukce (AR) podložené vlastními klinickými soubory a současnými literárními údaji. Zabývají se možnostmi uplatnění hormonoterapie při řešení jednotlivých faktorů dysfertility s přihlédnutím k jejich potenciálnímu vlivu na výsledek cyklu in vitro fertilizace (IVF). Komplexní přehled používaných stimulačních protokolů k indukci folikologeneze a ovulace autoři doplňují možnými podpůrnými farmakoterapeutickými postupy, které nacházejí uplatnění před vlastním léčebným cyklem IVF, v jeho průběhu a v oblasti imunomodulace incipientní gravidity po IVF. Je diskutována otázka terapie ovariálního, tubárního a děložního faktoru neplodnosti, vlivu věku pacientky na výsledek AR, léčby endometriózy a andrologického faktoru.
Klíčová slova:
asistovaná reprodukce – hormonální terapie – in vitro fertilizaceEtiologie a epidemiologie poruch plodnosti
Podle definice světové zdravotnické organizace je dvojice považována za neplodnou, pokud žena neotěhotní do 2 let při pravidelném pohlavním styku bez antikoncepce. Za jednu z hlavních příčin dysfertility lze považovat ovariální faktor (40 %), andrologický faktor (40 %) a tubární faktor neplodnosti (25-30 %). Mezi faktory s nižší incidencí, ale přinejmenším stejným klinickým významem, lze zařadit endometriózu (10 %), uterinní a cervikální faktor (5 %) a imunologický faktor (1 %) [22]. Pojem tzv. idiopatické sterility v sobě skrývá především genetické faktory neplodnosti či inkompletní diagnostický algoritmus. Význam asistované reprodukce se nedotýká jen České republiky [23,24], ale je vpravdě celosvětový. Globálně zasahuje dysfertilita do životů 60-80 milionů párů, přičemž prevalence sterility se v jednotlivých státech světa výrazně liší (5 % Čína, 17,6 % Švédsko).
Hormonální farmakoterapie dysfertility
Hormonální farmakoterapie je nedílnou součástí léčby poruch plodnosti. Bez vysoce účinných rekombinantních gonadotropních hormonů, agonistů a antagonistů gonadotropin releasing hormonu (GnRH), lidského choriogonadotropního hormonu (hCG) a řady dalších preparátů si dnes moderní in vitro fertilizaci ani nelze představit.
K řízené folikulogenezi a indukci ovulace lze použít celou řadu léčebných stimulačních protokolů. Mezi historické postupy lze z dnešního pohledu zařadit protokoly bez stimulace folikulogeneze – tzv. přirozené cykly či cykly využívající antiestrogenní účinnek klomifen citrátu (CC). Rovněž kombinované protokoly s použitím CC a lidského menopauzálního ganadotropinu (hMG) či folikulostimulačního hormonu (FSH) patří v oblasti IVF minulosti. Jejich eventuelní využití spočívá v přípravě ovarií před intrauterinní inseminací (IUI) či časováním přirozené koncepce.
Mezi moderní, vysoce efektivní a dnes prakticky nejrozšířenější typ stimulace ovarií patří protokoly s využitím agonistů GnRH v kombinaci s hMG/FSH, nebo s vysoce čištěným FSH (FSH–HP) případně s rekombinantním FSH (rFSH). Efektivní alternativou tohoto typu stimulace se jeví protokoly s GnRH antagonisty (rFSH + ganirelix, rFSH + cetrorelix).
Nemalý význam mají terapeutické postupy, které samotnou stimulaci ovarií předcházejí, event. ji modifikují, či jsou využívány obecně jako prostředky doplňkové a podpůrné. Použití těchto podpůrných léčebných prostředků může dramaticky ovlivnit průběh a vývoj léčebného cyklu IVF i jeho výsledek.
Podpůrná hormonální léčba v programu asistované reprodukce
1. Hormonální terapie ovariálního faktoru neplodnosti
Přínos perorální kontracepce jako podpůrné hormonální léčby při řešení ovariálního faktoru neplodnosti lze hledat jednak v možnosti redukce počtu funkčních ovariálních cyst před stimulovaným cyklem IVF či v modifikaci ovariální odpovědi u žen s hyperandrogenním syndromem.
Dle závěrů pracovní skupiny ESHRE 2001 užíváním kombinované oralní kontracepce (COC) dochází k redukci rizika vzniku folikulární cysty (o 50 %) a cyst korpusluteální až o 80 %. COC však neovlivňuje vznik cystadenomů a teratomů. Aplikace samotných progestinů k ovariální supresi před cyklem IVF je bez efektu [6].
Aplikace nízkodávkované COC v kombinaci s metforminem u neobézních žen se syndromem polycystických ovarií (PCO) po dobu 12 měsíců vede k redukci hyperandrogenemie, hyperinzulinemie a dyslipidemie a současně dochází k elevaci sexhormon bilding globulinu (SHBG) [12].
Aplikace COC s norgestimátem u neobézních žen s PCO syndromem po dobu minimálně 6 měsíců vede k poklesu produkce androgenů a ke snížení koncentrace volných androgenů, přičemž se antropometrické parametry (body mas index - BMI) nemění [2].
2. Hormonální terapie tubárního faktoru neplodnosti
Z historického pohledu byla považována neprůchodnost vejcovodů za hlavní faktor neplodnosti. Ze současného hlediska tubární faktor neplodnosti na špičce incidence střídá faktor ovariální a andrologický či případně jejich kombinace. Funkční stav vejcovodů („pick up“ ovulujícího oocytu, transport embrya) koreluje s úspěšností technik AR. Mobilitu a průchodnost tub negativně ovlivňují především zánětlivá onemocnění malé pánve (PID), endometrióza, postoperační adhezivní procesy. Ve vlastním klinickém materiálu zaznamenáváme vyšší výskyt ektopické gravidity u pacientek léčených pro neplodnost technikou IVF pro tubární faktor než v běžné populaci [9]. Přípravná laparoskopická terapie ve smyslu salpingektomie poškozených afunkčních tub pak eliminuje riziko vzniku ektopické gravidity a současně zvyšuje implantation rate v programu IVF. Při transferu 2 a více embryí nebo při intrauterinní inseminaci v podmínkách polyovulace je nutno pamatovat na sporadický, ale přesto možný vznik heterotopické gravidity – tj. koincidenci gravidity intrauterinní a extrauterinní.
Dle literárních zdrojů dlouhodobé užívání COC snižuje incidenci ektopické gravidity až 500krát [7]. Mechanizmus tohoto protektivního účinku COC lze připsat především změnám cervikálního hlenu a sekundární minimalizaci možnosti ascenze urogenitálních infektů. Rovněž charakter menstruačního krvácení při COC snižuje relativní riziko vzniku PID s následným tubárním faktorem, a to v závislosti na délce užívání COC [18].
3. Hormonální terapie děložního faktoru neplodnosti
Děložní faktor neplodnosti v klinickém materiálu nečastěji reprezentuje myomatóza, přítomnost korporálních polypů, intaruterinních synechií či plášťové poruchy a výskyt děložního septa. Mezi funkční abnormality dělohy, které negativně ovlivňují především schopnost implantace embrya a jeho časnou genezi, patří pokles receptivity endometria a přítomnost chronických pozánětlivých intrauterinních změn.
5leté užívání COC snižuje riziko vzniku myomatózy o 17 %. Projektivní účinek je připisován gestagenní složce COC a je prokazatelný i u nízkodávkované COC [8].
Za pokles receptivity endometria je zodpovědná především snížená reaktivita endometria na podkladě nedostatečné sekreční transformace. Pokles estrogenových receptorů jako promotorů progesterovových receptorů lze modulovat pomocí gestagenní substituce v podobě suprafyziologických dávek progesteronu (150 mg/D) [19].
Zánětlivé intrauterinní procesy diagnostikujeme na podkladě peroperačních stěrů kavity děložní při diagnostické hysteroskopii, která se stala rutinní vyšetřovací metodou center asistované reprodukce. Až v 70 % případů neplodných pacientek s opakovaným selháním embryotransferu v anamnéze nacházíme pozitivní kultivaci dutiny děložní a přítomnost difuzní polypozity. Terapeutická kyretáž a antibiotická clona dle citlivosti před následným léčebným cyklem zvyšují pregnancy rate v programu IVF [26].
4. Hormonální terapie neplodnosti a věkový faktor
Věkový faktor je jednou ze základních limitujících skutečností úspěšnosti asistované reprodukce. Nedostatečná ovariální odpověď na hormonální terapii spolu se sníženou receptivitou endometria se podílí na poklesu implantační schopnosti embryí při adekvátním fertilisation rate (FR - počet oplozených oocytů / počet získaných oocytů) [14].
Dle údajů American Fertility Society (AFS) je právě období těsně po 35. roku věku ženy považováno za horní hranici pro optimální koncepci. Dokazuje to mimo jiné i standardní efektivita léčby neplodnosti metodami in vitro fertilizace, která je limitována věkem pacientky. Jedná se o období 36-37 let věku ženy [1].
„Take home baby rate“, čili procento donošených gravidit po IVF ukončených porodem zdravého plodu, je dramaticky sníženo u skupiny žen starších 40 let (činí 10,8 %) proti skupině žen ve věku pod 40 let, kde je „take home baby rate“ 30,4 %. Rovněž kumulativní úspěšnost AR u pacientek, které absolvovaly celkem 5krát cyklus mimotělního oplození, byla signifikantně nižší ve skupině nad 40 let (14,4 %) proti skupině pacientek do 40 let věku (45-54 %) [3].
Pokles přirozené fertility v období po 40. roku věku je multifaktoriální komplexní proces, který je podmíněn snižující se koitální aktivitou ženy i nižší frekvencí ovulačních cyklů. Negativně se uplatňují genetické faktory, které v souvislosti s věkem výrazně snižují kvalitu vznikajících embryí a které rezultují v jejich aneuploidii. Uterinní faktor snižuje schopnost nidace a implantace zárodku [20].
Tzv. reprodukční stárnutí - reproductive aging - je charakterizováno poklesem kvality vznikajících oocytů. U žen starších 40 let je více než 50 % embryí vznikajících cestou IVF aneuploidních [13]. Na druhou stranu je registrováno signifikantně vyšší procento klinických gravidit po embryotransferu v programu darovaných oocytů, pokud je věk dárkyně vajíček nižší 30 let.
Program dárcovství oocytů spolu s estrogenní a gestagenní substitucí rozšiřuje terapeutické možnosti řešení dysfertility perimenopauzálních žen. Při zachování vysoké úspěšnosti léčby se jeví jako nejoptimálnější léčebný postup ve věkové skupině nad 40 let. [10].
5. Hormonální terapie neplodnosti a endometrióza
Diagnostika pánevní formy endometriózy se opírá o průkaz ložisek v laparoskopickém obraze či histologickou verifikaci peroperačně získaných tkání (obr. 1.) Maximální incidence endometriózy spadá do období 30.-40. roku věku pacientek. Dosud inkompletní názory na etiologii endometriózy vycházejí z řady teorií: implantační teorie (Samson 1921), vliv imunologického faktoru (Dmowski 1987) a řady dalších. Mezi poslední patří teorie neprasklého luteinizovaného folikulu – tzv. LUF syndrom (Shaw 1990).
Obr. 1. Ložiska endometriózy v malé pánvi. 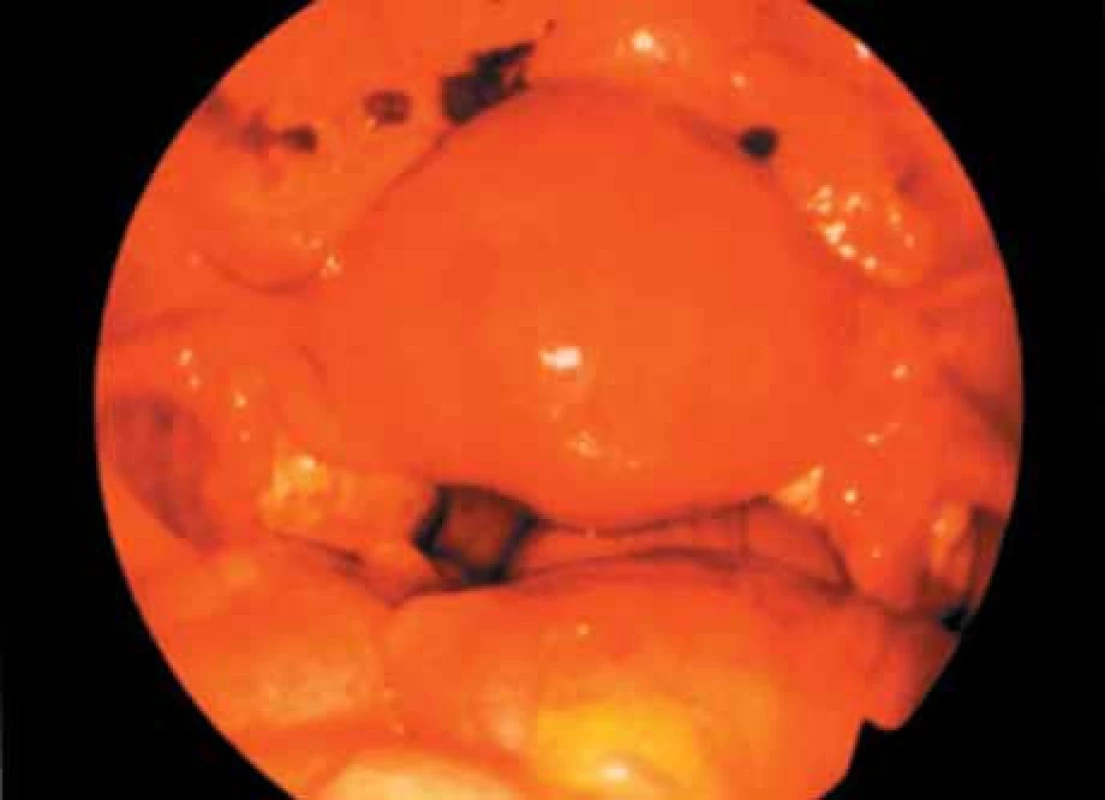
Léčba symptomatické formy endometriózy či endometriózy spojené s neplodností se opírá zpravidla o kombinace chirurgické a hormonální terapie.
Základem medikamentózní léčby u 1. a 2. stupně dle AFS je navození stavu pseudogravidity aplikací progestinů po dobu 4-6 měsíců nebo COC po dobu 6-9 měsíců. Mechanizmus účinku této léčby spočívá v decidualizaci ložisek endometriózy s jejich následnou nekrózou a resorpcí.
6měsíční kůra danazolem (800 mg/D), vedoucí k navození stavu pseudomenopauzy, je další alternativou medikamentózní terapie klinicky méně závažných forem endometriózy.
Aplikace intrauterinního systému s levonorgestrelem (IUS) je účinná především u symptomatické formy endometriózy s projevy pelvalgie, dysmenorey a dyspareunie. Lockhatt et al prokázali v klinickém materiálu uživatelek IUS po 6 měsících léčby pokles závažnosti a frekvence bolesti a menstruačních symptomů [11].
Moderní terapie klinicky závažných forem endometriózy (dle AFS III.-IV. stupeň) se neobejde bez užití GnRH analog. Terapeutické schéma sestává z 3-6měsíční aplikace goserelinu, buserelinu nebo triptorelinu. Obsazení GnRH receptorů vede sekundárně k poklesu endogenní produkce gonadotropinů FSH/LH a k hypoestrinizmu. Předléčba endometriózy před stimulačním cyklem IVF zvyšuje následně efektivitu AR [21].
6. Hormonální terapie neplodnosti a andrologický faktor
Rostoucí význam andrologického faktoru, jako jedné z nejčastějších příčin poruch plodnosti, lze dokumentovat vlastním klinickým materiálem andrologického centra FN Brno. V roce 1999 při náboru potenciálních dárců spermatu pro Centrum asistované reprodukce CAR 01 bylo vyšetřeno 216 mužů – potenciálních dárců spermatu - průměrného věku 23,5 let. Minimální požadavky parametrů spermiogramu pro dárce (počet spermií 60 mil/ml, 60% pohyb, 60% morfologie) splňovalo pouze 56 mužů (25,9 %). Dalších 30 mužů nebylo do programu spermobanky zařazeno pro pozitivní kultivace spermatu (24 mužů) a pozitivní genetické vyšetření (6 mužů). Kritéria donora tak splnilo pouze 26 mužů (12 %) [4].
Zlatým standardem v terapii andrologického faktoru, kromě užití donorského spermatu, je technika Intrauterinní inseminace (IUI) a in vitro fertilizace (IVF). Těžší stupně mužské neplodnosti jsou řešitelné za použití intracytoplazmatické injekce spermie do oocytu (ICSI) nebo aspirací obsahu nadvarlete (MicroEpididimal Sperm Aspiration - MESA) či odběrem testikulární tkáně (TEsticular Sperm Extraction - TESE).
Přes vysokou úspěšnost výše uvedených metod lze stále nalézt indikace endokrinní terapie mužského faktoru neplodnosti. V případě hypogonadotropního hypogonadizmu lze spermiogenezi podpořit aplikací hCG 2000j 3krát týdně po dobu 8-12 měsíců, užitím gonadotropních hormonů hMG, FSH 75 I.U. 3krát týdně po dobu 6 měsíců nebo pulzatilní aplikací GnRH infuzní pumpou [16].
Empirická terapie se opírá o užití antiestrogenů, které inhibují zpětnou vazbu estrogenů (klomifen 25-50 mg/D po dobu 3-6 měsíců, tamoxifen 3krát 10 mg/D po dobu 3 měsíců). Testolakton funguje jako inhibitor aromatázy při konverzi testosteronu (TST) na estrogen. Mechanizmus účinku androgenu spočívá v primární inhibici spermiogeneze s následným rebound efektem (TST 200mg/D i.m. po dobu 5 měsíců - proviron, undestor) [17].
Mezi funkční poruchy fertility muže patří erektilní dysfunkce (ED). Trpí jí cca 10 % dospělých mužů v USA. Vasodilatační terapie ED pomocí sildenafil citrátu přináší u chronické formy kromě možnosti kohabitace i zlepšení parametrů spermiogramu. Tato medikamentózní podpůrná terapie má své uplatnění u pacientů s chronickou ED v programu IUI a IVF [15].
7. Hormonální terapie neplodnosti a in vitro fertilizace
Podpůrnou hormonální léčbu lze využít k úpravě cyklu irregulárně menstrujících pacientek, u který je nutno časovat výkon AR. COC je často využívána také k tzv. down regulaci. Především u pacientek s hyperandrogenemií COC v kombinaci s buserelinem zlepšuje parametry léčebného cyklu indukce ovulace pomocí GnRH a zvyšuje počet získaných oocytů a procento klinických gravidit (PR) [8].
Prevence rozvoje ovariálního hyperstimulačního syndromu (OHSS) u pacientek s výraznou reaktivitou ovarií na GnRH indukci ovulace v programu IVF spočívá v užití duální suprese COC v kombinaci s GnRH agonisty. Dochází k pozitivní modulaci LH/FSH ratio. COC je v 25denních cyklech doplněna o GnRH 1 mg/D + COC po dobu 5 dní jako předléčba před vlastním stimulačním cyklem s nízkodávkovaným protokolem rFSH 50 I.U./D. V tomto protokolu je při zachování vysokého PR minimalizován výskyt klinicky závažných forem OHSS pod 10 % [5].
8. Embryoprotektivní imunomodulace po IVF
U 50-60 % habituálních potratů není objasněna jejich příčina. Nedostatečná aktivace progesteronových receptorů na feto-maternálním rozhraní vyvolává alogenní imunitní reakci mateřského organizmu s následným odmítnutím nidujícího embrya. Progesteron a dydrogesteron aktivují produkci Progesteron Induced Blocking Faktoru (PIBF), který má antiabortivní účinek. PIBF inhibuje tvorbu endometriálních prostaglandinů a redukuje cytotoxickou aktivitu NK buněk. Dochází k blokování sekrece cytokinů a dalších zánětlivých mediátorů, což vede ke stabilizaci endometria a relaxaci děložní svaloviny.
Dydrogesteron je syntetický peroorálně účinný gestagen s farmakologickým účinkem endogenního progesteronu. Má vysokou afinitu k progesteronovým receptorům a nemá estrogenní a androgenní účinky. Při dávkování 2krát 10 mg tbl per die dochází u gravidních pacientek léčených pro dysfertilitu technikami IVF k poklesu incidence spontánních potratů na 14,6 % proti 20,0 % u kontrolní skupiny bez embryoprotektivní imunomodulační terapie [25].
Závěr
Hormonální farmakoterapie je nedílnou součástí léčby poruch plodnosti. Užití kombinované oralní kontracepce a řady dalších farmakoterapeutických postupů nachází uplatnění v přípravě pacientek s poruchou plodnosti před cyklem in vitro fertilizace i v jeho načasování. Nemalý význam mají terapeutické postupy, které samotnou stimulaci ovarií předcházjí, eventuelně ji modifikují. Podpůrná hormonoterapie výraznou měrou ovlivňuje průběh a vývoj léčebného cyklu asistované reprodukce i jeho klinický výsledek.
as. MUDr. Robert Hudeček,
prof. MUDr. Pavel Ventruba,
DrSc., doc. MUDr. Igor Crha, CSc.
Gynekologicko-porodnická klinika LF MU a FN Brno
Zdroje
1. Belaisch AJ, Devaux A, Ayel JP, Nouzov J. Women of 40 and older in i.v.f. and i.c.s.i.: the FIVNAT data. Gynecol Obstet Fertil 2004; 32(9): 730-736.
2. Cibula D, Fanta M, Hill M, Sindelka G, Skrha J, Zivny J. Insulin sensitivity in non-obese women with polycystic ovary syndrome dutiny treatment with oral contracveptives containing low – androgeni progestin. Hum Reprod 2002; 17(1): 76-82.
3. Cicinelli E, Cignarelli M, Resta L et al. Effects of the repetitive administration of progesterone by nasal spray in postmenopausal women. Fertil Steril 1993; 60(6): 1020-1024.
4. Crha I, Ventruba P, Hudeček R, Žáková J, Petrenko M. Současná spermobanka – screening dárců a provoz. Asist Rep 1999; 9 : 18-20.
5. Damario MA, Barmat L, Liu HC et al. Dual suppresion with oral contraception and gonadotrophin releasing – hormone agonists improves in-vitro fertilisation outcome in high responders patiens. Hum Reprod 1997; 12 : 2359-2365.
6. ESHRE Capri work group. Ovarial and endometrial function during hormonal contraception. Hum Reprod 2001; 16(7): 1527-1535.
7. Franks AL et al. Contraception and ectopic pregnancy risk. Amer J Obstet Gynec 1990; 163 : 1123.
8. Gerhard I, Mastthes J, Runnebaum B. The induction of ovulation with pulsatile gonadotrophin releasing hormone administration in hyperandrogenic women after down-regulation with buserelin or suppresion with an oral contraceptive. Hum Reprod 1993; 8 : 2033-2038.
9. Hudeček R, Ventruba P, Šarmanová J, Šarman Z, Solár T. Analýza faktorů ovlivňujících výsledky asistované reprodukce pomocí systému pro dolování znalostí z dat SHLUK a neuronové sítě NEUL 3. Závěrečná zpráva grantu IGA MZ ČR 4916-3.
10. Hudeček R, Ventruba P, Juránková E et al. Terapeutické možnosti asistované reprodukce u perimenopauzálních žen. Prakt Gynek 2004; 8(6): 6-9.
11. Lockhatt FB, Emembolu J, Konje JC. The evaluation of the effectiveness of an intrauterine administrated levonorgestrel in the symptomatic treatment of endometriosis and in the staging of the disease. Human Reprod 2004; 19(1): 179-184.
12. Lourdes IE, Francis Z. Flutamide-Metformin plus an oral contraceptive (OC) for young women with polycistic ovary syndrome: switch third - to fourth - generation OC reduces body adiposity. Hum Reprod 2004; 19(8): 1725-1727.
13. Navot D, Bergh P, Williams M et al. Poor oocyte quality rather than implantation failure as a cause of age-related decline in female infertility. Lancet 1991; 337(8754): 1375-1377.
14. Padilla SL, Bayati J, Garcia JE. Prognostic value of the early serum estradiol response to leuprolide acetate in in vitro fertilization. Fertil Steril 1990; 53(2): 288-94.
15. Panayiotis MZ, Michel AA, Khalied K. Erectile dysfunction: Seminal characteristic of men undergoing infertility treatment using viagra. Fertil Steril 2002; 80(3): 207.
16. Reyes P, Sanchez-Vazquez ML, Merchant-Larios H et al. Effect of heparin-reduced glutathione on hamster sperm DNA unpacking and nuclear swelling. Arch Androl 1996; 37(1): 33-45.
17. Rolf C, Behre HM, Nieschlag E. Reproductive parameters of older compared to younger men of infertile couples. J Androl 1996; 19(3): 135-142.
18. Rubin GL et al. Oral contraceptives and pelvic inflamatory disease. Amer J Obstet Gynec 1982; 144 : 630.
19. Sauer MV, Paulson RJ, Lobo RA. Pregnancy after age 50: application of oocyte donation to women after natural menopause. Lancet 1993; 341 : 321-323.
20. Schwarz D, Mayaux MJ. Female fecundity as a function of age: results of artificial insemination in 2193 nulliparous women with azoospermic husbands. Federation CECOS. N Engl J Med 1982; 306(7): 404-406.
21. Ventruba P, Crha I, Muller P, Mlyncek M. Treatment of pelvic endometriosis with goserelin, an LHRH agonist. Čes gynek 1996; 61(1): 11-16.
22. Ventruba P, Višňová H, Hudeček R. Kam směřuje vývoj asistované reprodukce v České republice? Národní registr ART 1993–1996. Prakt Gyn 1997; 1(5): 20.
23. Ventruba P, Mardesic T, Pilka L et al. Registr asistované reprodukce: výsledky a analýza komplikací. Čes Gynek 1998; 63(2): 107-110.
24. Ventruba P, Višňová H, Hudeček R, Lokajová J. 10 let národního registu asistované reprodukce v ČR. Asist Reprod 1997; 7 (1): 6-7.
25. Ventruba P, Višňová H, Crha I. Embryoprotektivní imunomodulace. Asist Reprod 2002; 12(1): 8.
26. Zahrádková M, Višňová H, Petrenko M, Ventruba P. Hysteroskopické nálezy v dutině děložní u neplodných žen. In: Sb. abstrakt Celostátní konference ČGPS – Gynekologická endoskopie 1999 : 14.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek Slovo úvodemČlánek Perinatální infekce GBS
Článek vyšel v časopisePraktická gynekologie
Nejčtenější tento týden
2005 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Přednosti neinvazivní diagnostiky fetální anémie – kazuistika
- Perinatální infekce GBS
- Doporučený postup při diagnostice a léčbě streptokoků skupiny B v těhotenství a za porodu
- Zásady dispenzární prenatální péče ve fyziologickém těhotenství
- Doporučení k provádění screeningu poruch glukózové tolerance v graviditě
- Současný pohled na vztah hormonální substituční terapie a očních nemocí
- Předoperační lokalizace nehmatných mamárních lézí
- Paraaortální a pelvická lymfadenektomie - několik poznámek k operačním a pooperačním opatřením, komplikacím
- Slovo úvodem
- Radioterapie v léčbě zhoubných nádorů vulvy
- Podpůrná hormonální léčba v programu asistované reprodukce
- Praktická gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Paraaortální a pelvická lymfadenektomie - několik poznámek k operačním a pooperačním opatřením, komplikacím
- Přednosti neinvazivní diagnostiky fetální anémie – kazuistika
- Perinatální infekce GBS
- Předoperační lokalizace nehmatných mamárních lézí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



