-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Eprosartan – duální blokátor AT1 receptorů
Eprosartan – dual blocker of AT1 receptors
Eprosartan – dual blocker of AT1 receptors. AII antagonists were first recommended for the treatment of hypertension for diabetics and patients with microalbuminuria. Ten years ago, the results of four major clinical studies with AIIA were presented and published. These studies demonstrated a significant renoprotective effect of these medicaments in comparison with a placebo (RENAAL and IRMA) and amlodipine (MARVAL and IDNT). In 2002, the results of two major comparative studies into hypertension – Losartan Intervention For Endpoints (LIFE) and the Study on COgnition and Prognosis in Elderly hypertensives (SCOPE). The year 2005 saw the publication of the results of the Morbidity and mortality after strokes, eprosartan compared with nitrendipine for secondary prevention (MOSES), which brought new indicators for sartans – systolic hypertension and the secondary prevention of strokes. The ONTARGET study into the secondary prevention of ischemic heart disease was published in 2008, the same year that the OSCAR study shows the significance of the treatment of systolic blood pressure using eprosartan in the prevention of dementia. The MOSES study compared eprosartan with nitrendipine in 1,405 patients for the secondary prevention of strokes. Randomisation was successful, with minimal differences shown in basic characteristics. Blood pressure was lowered to a comparable level, without significant differences between either group over the entire duration of the monitored period (150.7/84 mmHg and 152.0/87.2 mmHg, with a reduction to 137.5/80.8 mmHg and 136.0/80.2 mmHg respectively following the administration of eprosartan and nitrendipine). Furthermore, average normotensive values were achieved after as little as 3 months and 75.5% of cases achieved values of < 140/90 mmHg following the administration of eprosartan and 77.7% following the administration of nitrendipine. During the subsequent period, a total of 461 primary incidents occurred: 206 in patients with eprosartan and 255 in patients with nitrendipine (95% CI, 0.66–0.96; p = 0.014), with the following instance of cardiovascular events: 77 for eprosartan and 101 for nitrendipine (95% CI, 0.55–1.02; p = 0.06), cerebrovascular events: 102 for eprosartan and 134 for nitrendipine (95% CI, 0.58–0.97; p = 0.03).
Keywords:
AII antagonists – eprosartan – systolic hypertension – secondary prevention of strokes
Autoři: J. Špinar 1; J. Vítovec 2; L. Špinarová 2
Působiště autorů: Interní kardiologická klinika FN Brno, LF MU a ICRC, Brno 1; I. interní kardioangiologická klinika FN u sv. Anny, LF MU a ICRC, Brno 2
Vyšlo v časopise: Kardiol Rev Int Med 2012, 14(2): 121-125
Kategorie: Zprávy ze zahraničí
Souhrn
AII antagonisté v léčbě hypertenze byly nejprve doporučeny především u diabetiků a nemocných s mikroalbuminurií a před 10 lety byly prezentovány a publikovány výsledky čtyř velkých klinických studií s AIIA, které prokázaly významný renoprotektivní efekt těchto léků ve srovnání s placebem (RENAAL a IRMA) a ve srovnání s amlodipinem (MARVAL a IDNT). V roce 2002 byly prezentovány výsledky dvou velkých srovnávacích studií u hypertenze – LIFE – Losartan Intervention For Endpoints a SCOPE – the Study on COgnition and Prognosis in Elderly hypertensives. V roce 2005 byly publikovány výsledky studie MOSES – Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention, která přinesla novou indikaci pro sartany – systolická hypertenze a sekundární prevence cévní mozkové příhody. V roce 2008 byla publikována studie ONTARGET v sekundární prevenci ischemické choroby srdeční. V témže roce publikovaná studie OSCAR ukázala na význam léčby systolického tlaku eprosartanem v prevenci demence. Ve studii MOSES byl u 1 405 nemocných srovnáván eprosartan s nitrendipinem v sekundární prevenci cévní mozkové příhody. Randomizace byla úspěšná bez významných rozdílů v základních charakteristikách. Krevní tlak byl snížen na srovnatelnou míru bez významných rozdílů mezi oběma skupinami po celou dobu sledovaného období (150,7//84 mmHg a 152,0/87,2 mmHg, po podání eprosartanu a nitrendipinu pokles na 137,5/80,8 mmHg, resp. 136,0/80,2 mmHg). Navíc byly průměrné normotenzní hodnoty dosaženy již po třech měsících a 75,5 % dosáhlo hodnot < 140/90 mmHg při podávání eprosartanu a 77,7 % při podávání nitrendipinu. Během následného období došlo k celkem 461 primárním příhodám: 206 u pacientů s eprosartanem a 255 u pacientů s nitrendipinem (95% CI, 0,66–0,96; p = 0,014), kardiovaskulární příhody byly: 77 u eprosartanu a 101 u nitrendipinu (95% CI, 0,55–1,02; p = 0,06), cerebrovaskulární příhody: 102 u eprosartanu a 134 u nitrendipinu (95% CI, 0,58–0,97; p = 0,03).
Klíčová slova:
AII antagonisté – eprosartan – systolická hypertenze – sekundární prevence CMP
V roce 1999 WHO uznala blokátory receptoru 1 pro angiotenzin II (AIIA) lékovou skupinou první volby v léčbě hypertenze společně s dalšími čtyřmi lékovými skupinami (diuretika, betablokátory, Ca blokátory a ACE inhibitory) [1]. Jasnou indikací pro AIIA však byl pouze suchý dráždivý kašel po ACE inhibitorech u pacientů, kde jsou ACE-I plně indikovány (srdeční selhání, hypertrofie levé komory, stavy po infarktu myokardu a diabetická nefropatie). Tímto krokem byla rozehrána velká hra o místo v léčbě hypertenze, která má být „tailored“, tedy šitá na míru [2,3].
AII antagonisté „vytáhly první trumfy“ již koncem roku 2001 a začátkem roku 2002, kdy byly prezentovány a publikovány výsledky čtyř velkých klinických studií s AIIA, které prokázaly významný renoprotektivní efekt těchto léků ve srovnání s placebem (RENAAL a IRMA) a amlodipinem (MARVAL a IDNT) [4–7]. Studie CALM pak naznačila, že ještě větší renoprotektivní účinek by mohla mít kombinace ACE-I a AIIA. Do těchto studií byly zařazováni především diabetici II. typu s hypertenzí anebo bez ní. Tyto výsledky vedly Americkou diabetologickou společnost k zavedení nové indikace pro AIIA – hypertenzní i nehypertenzní nemocní s diabetes mellitus 2. typu a mikroalbuminurií či klinickou albuminurií mají být vždy léčeni AII antagonistou [8].
Trumfové eso však bylo taženo až v roce 2002 na světovém kongresu o hypertenzi v Praze, kde byly prezentovány výsledky dosud největších srovnávacích studií u hypertenze – LIFE – Losartan Intervention For Endpoints (první výsledky byly prezentovány již v Atlantě v březnu 2002) a studie SCOPE – the Study on COgnition and Prognosis in Elderly hypertensives [9–11]. Studie LIFE tak významně přispěla k tehdy hlavní indikaci AIIA – hypertenzi s hypertrofií levé komory.
Odpověď na otázku, zda v sekundární prevenci infarktu myokardu jsou ACE inhibitory a sartany rovnocenné nebo je některá skupina lepší, přinesla studie ONTARGET. Studie sledovala 25 577 nemocných s ischemickou chorobou srdeční, ischemickou chorobou dolních končetin nebo mozku, či s diabetes mellitus a orgánovým poškozením. Nemocní pak byli randomizováni na léčbu ramiprilem 10 mg nebo telmisartanem 80 mg denně nebo kombinací obou. Studie byla ukončena v souladu s protokolem po dosažení konečného počtu sledovaných cílů (endpointů) a potvrdila rovnocennost AT1 blokátorů a ACE-I v sekundární prevenci ischemické choroby srdeční [12].
Studie OSCAR, která probíhala ve 28 ze-mích, byla otevřenou studií o kognitivních funkcích a snížení systolického krevního tlaku a jejím cílem bylo vyhodnotit dopad léčby založené na eprosartanu na kognitivní funkce [13]. Jako globální nástroj pro komplexní hodnocení kognitivní funkce (s úmyslem léčit kohortu 25 745 pacientů s hypertenzí ve věku nejméně 50 let) se použila zkouška MMSE (Mini-Mental State Examination). Léčba krevního tlaku byla zahájena eprosartanem 600 mg/den s plánem nasadit další léky po jednom měsíci u pacientů s nedostatečnou reakcí krevního tlaku. Použití epro-sartanu, buď jako monoterapie, nebo v kombinovaném režimu, bylo spojeno s výrazným snížením krevního tlaku z 161,9/93,1 mmHg na začátku na 136,1/80,8 mmHg po šesti měsících (p < 0,0001). Celkové průměrné skóre zkoušky MMSE po dokončení následného období bylo 27,9 ± 2,9 ve srovnání s 27,1 ± 3,4 na začátku (p < 0,0001). Byla prokázána významná korelace mezi průměrnou absolutní reakcí zkoušky MMSE a mírou snížení systolického krevního tlaku. Na konci studie měli pacienti se systolickým krevním tlakem nižším než 140 mmHg výraznější zlepšení výsledku zkoušky MMSE než pacienti se systolickým krevním tlakem mezi 140 a 159 mmHg nebo pacienti se systolickým krevním tlakem nejméně 160 mmHg. Dále bylo prokázáno, že kognitivní pokles u mnohonásobné lineární regrese je nezávisle spojen s věkem.
Výsledky observační studie OSCAR zaměřené na kognitivní funkce a snížení systolického krevního tlaku podporují tvrzení, že antihypertenzní léčba založená na lécích, které se zaměřují na systém renin-angiotenzin, je spojená se zachováním kognitivních funkcí.
V roce 2005 byla publikována studie MOSES – Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention, která srovnala dosud zlatý standard v sekundární prevenci cévní mozkové příhody a v léčbě systolické hypertenze nitrendipin s eprosartanem, což je AII antagonista s významným účinkem na sympatický nervový systém [14].
Studie MOSES byla prospektivní, randomizovanou, kontrolovanou a multicentrickou studií a odpovídala prospektivnímu, randomizovanému, otevřenému, dvojitě slepému uspořádání (PROBE).
Studie MOSES zahrnovala pacienty z praxe interního lékařství a všeobecného lékařství a nemocnic v Německu a Rakousku. Byla zahájena v říjnu 1998 a začlenění pacientů skončilo v únoru 2002. Pacienti museli být sledováni po dobu delší než dva roky, maximálně čtyři roky. Zahrnuto bylo celkem 1 405 hypertoniků s anamnézou cerebrovaskulární příhody. Kritérii pro zařazení byla hypertenze vyžadující léčbu a anamnéza cerebrovaskulárních příhod. Kritéria pro vyloučení zahrnovala okluzi nebo stenózu vnitřní krční tepny > 70 %, zjevné srdeční selhání (stupně III–IV dle New York Heart Association), věk > 85 let v době cerebrovaskulární příhody, pacienti léčení antikoagulační medikací pro srdeční arytmii, stenóza aortální nebo mitrální chlopně vysokého stupně nebo nestabilní angina pectoris. Účast byla dobrovolná a každý účastník před zařazením podepsal písemný informovaný souhlas.
Předchozí léčba byla zastavena a pacienti přešli přímo ze své dosavadní léčby na léky randomizované studie (eprosartan nebo nitrendipin). Byli rozděleni do léčebných skupin na základě počítačem generovaného návrhu rozdělení.
Účastníkům bylo doporučeno užívat v rámci studie léky (600 mg eprosartan nebo 10 mg nitrendipin) jednou denně. Všechny ostatní aspekty lékařské a chirurgické péče byly ponechány na uvážení lékaře.
Eprosartan se od ostatních sartanů liší duálním mechanizmem účinku, při kterém blokuje AT1 receptory nejen na cévě, ale i na presynaptickém neuronu (obr. 1).
Obr. 1. Mechanizmus účinku eprosartanu. 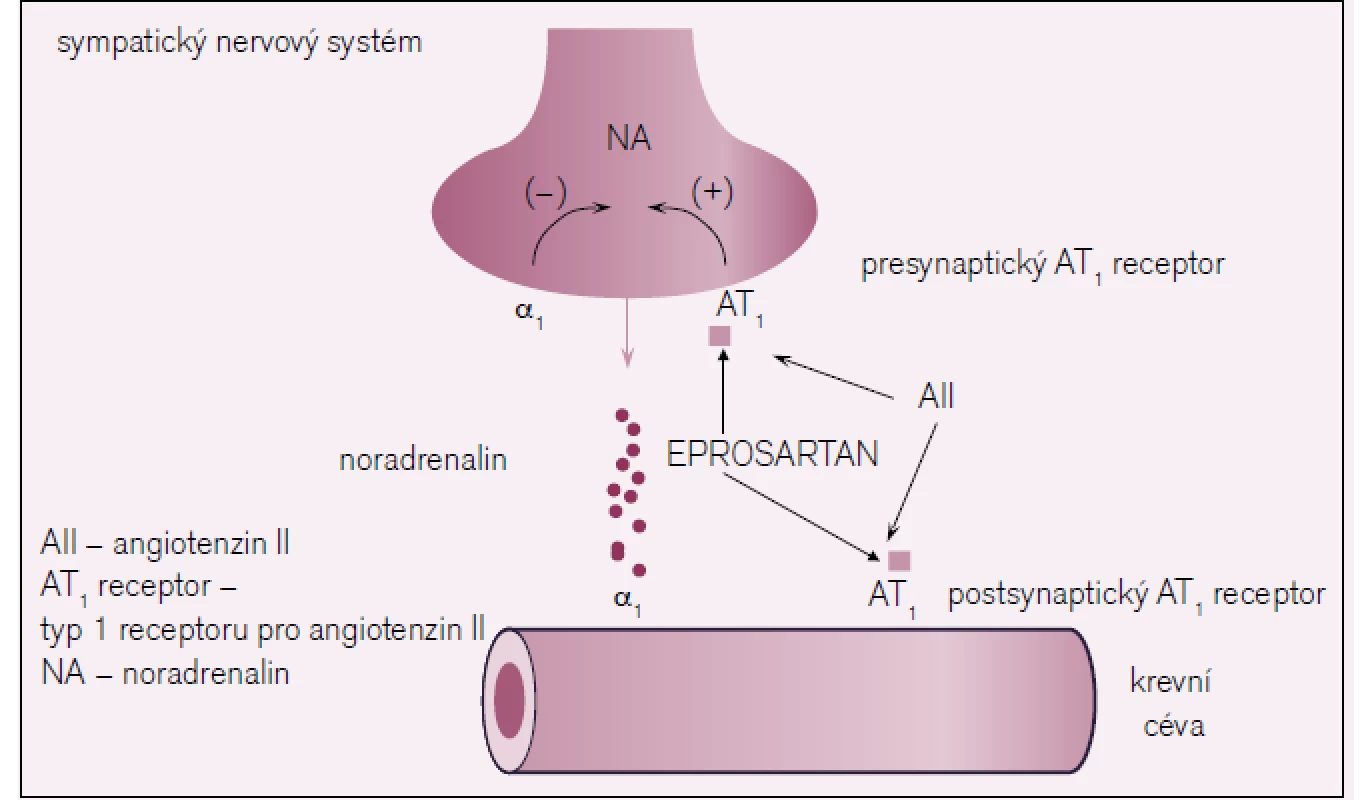
Od třetího týdne léčby (v případě potřeby ze zdravotních důvodů i dříve) mohla být dávka zvýšena nebo mohla být zahájena kombinovaná léčba. Cílovým krevním tlakem pro dlouhodobou léčbu byl systolický krevní tlak < 140 mmHg a diastolický krevní tlak < 90 mmHg vsedě. Záměrem bylo dosažení cílové hodnoty krevního tlaku u dvou třetin pacientů během prvních tří měsíců. Bylo doporučeno, ale ne předdefinováno, podávat diuretika jako první kombinační lék, následovaný betablokátory a pak alfablokátory nebo centrálně působícími látkami. Kombinované léčbě s ACE inhibitory, antagonisty angiotenzinu II receptoru typu 1 nebo antagonisty vápníku bylo doporučeno se vyhnout a měla být nasazena pouze v klinicky nezbytných případech. Flexibilita s ohledem na použití kombinované terapie u jednotlivých pacientů byla důležitým klinickým aspektem k dosažení plánovaných cílových hodnot krevního tlaku bez zbytečných vedlejších účinků.
Ambulantní prohlídky pacientů byly naplánovány na 3, 6 a 9 týdnů a 3, 6, 12, 18, 24, 36 a 48 měsíců; při každé z nich byl kontrolován krevní tlak. Ambulantní 24hodinové monitorování krevního tlaku (ABPM), výsledek MMSE, 12-, 24 - a 48měsíční, Rankinovo skóre a Barthelův index byly kontrolovány 24. a 48. měsíc. Nežádoucí účinky vyhodnotil vyšetřovatel při každé zkoušce.
Primárním cílem bylo složení celkové mortality a všech kardiovaskulárních a cerebrovaskulárních příhod, včetně příhod recidivujících. Mozkové komplikace byly definovány jako intracerebrální krvácení, recidiva cévní mozkové příhody nebo TIA/prodloužený reverzibilní ischemický neurologický deficit. Kardiovaskulární komplikace byly definovány jako libovolná kardiovaskulární příhoda (včetně infarktu myokardu a nového srdečního selhání).
Sekundární cílové body byly všechny jednotlivými komponenty kombinovaného primárního cíle. Dalšími předem specifikovanými sekundárními cílovými body bylo hodnocení funkční schopnosti kapacity pacientů a jejich mentální funkce.
53 pacientů stáhlo souhlas před prvním podáním léku. Celkem 1 352 pacientů (681 ze skupiny s eprosartanem; 671 ze skupiny s nitrendipinem) bylo způsobilých pro analýzu s průměrnou dobou sledování 2,5 roku. Ve skupinách s eprosartanem a nitrendipinem po 12, 24, 36 a 48 měsících bylo pacientů s rizikem úmrtí 655/653, 639/633, 631/626, resp. 624/619. Základní charakteristiky jsou uvedeny v tab. 1.
Tab. 1. Vstupní charkteristika ve studii MOSES. 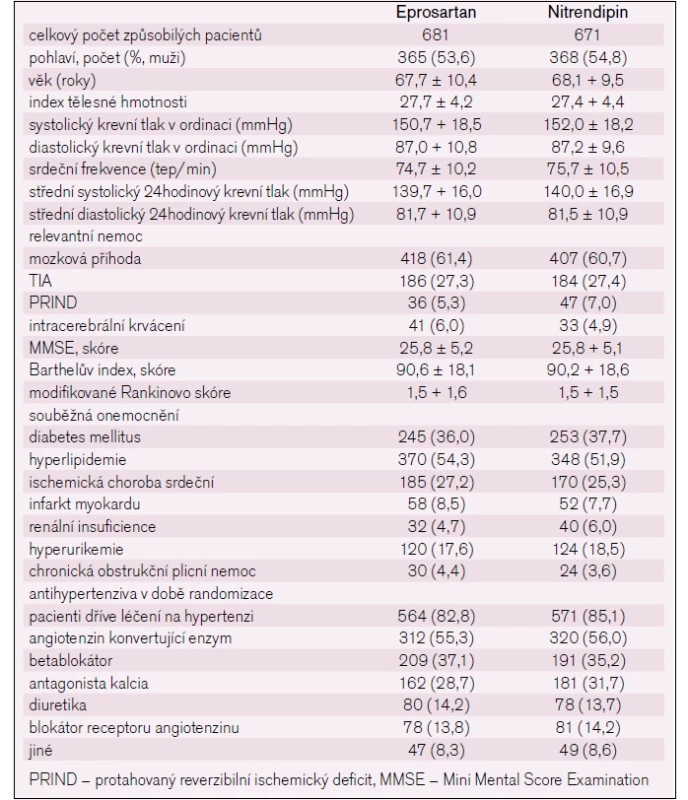
Obě léčebné skupiny byly podobné, pokud jde o demografické charakteristiky, bez významných rozdílů v závažnosti hypertenze (potvrzeno ABPM), předchozí antihypertenzní léčbě a prevalence koexistujících kardiovaskulárních potíží. Celkem 84 % všech pacientů podstoupilo předchozí léčbu antihypertenzivy (tab. 1).
Snížení krevního tlaku bylo podobné u obou skupin současně a ve srovnatelné míře bez jakýchkoli významných rozdílů v průběhu sledovaného období (obr. 1). Již po třech měsících bylo dosaženo středních normotenzních hodnot a tyto zůstaly v průběhu studie (tři měsíce 136,7/80,8 oproti 135/79,9) stabilní.
Na konci studie nebo při poslední návštěvě byl průměrný krevní tlak v ordinaci 137,5/80,8 mmHg (SD 16,7/8,9) u skupiny s eprosartanem a 136,0/80,2 mmHg (SD 15,6/8,8) u skupiny s nitrendipinem.
Po třech měsících dosáhlo 75,5 % ve skupině s eprosartanem a 77,7 % ve skupině s nitrendipinem systolické i diastolické normotenze (≤ 140/90 mmHg). Po celou dobu studie mělo normalizovaný krevní tlak v průměru 76 % pacientů ve skupině s eprosartanem a 78 % ve skupině s nitrendipinem.
Monoterapie eprosartanem dostačovala u 34,4 % pacientů a monoterapie nitrendipinem u 33,1 % pacientů. Kombinovaná léčba byla nutná u 65,6 % pacientů s eprosartanem a u 66,9 % pacientů s nitrendipinem(tab. 2).
Tab. 2. Doprovodná medikace ve studii MOSES. 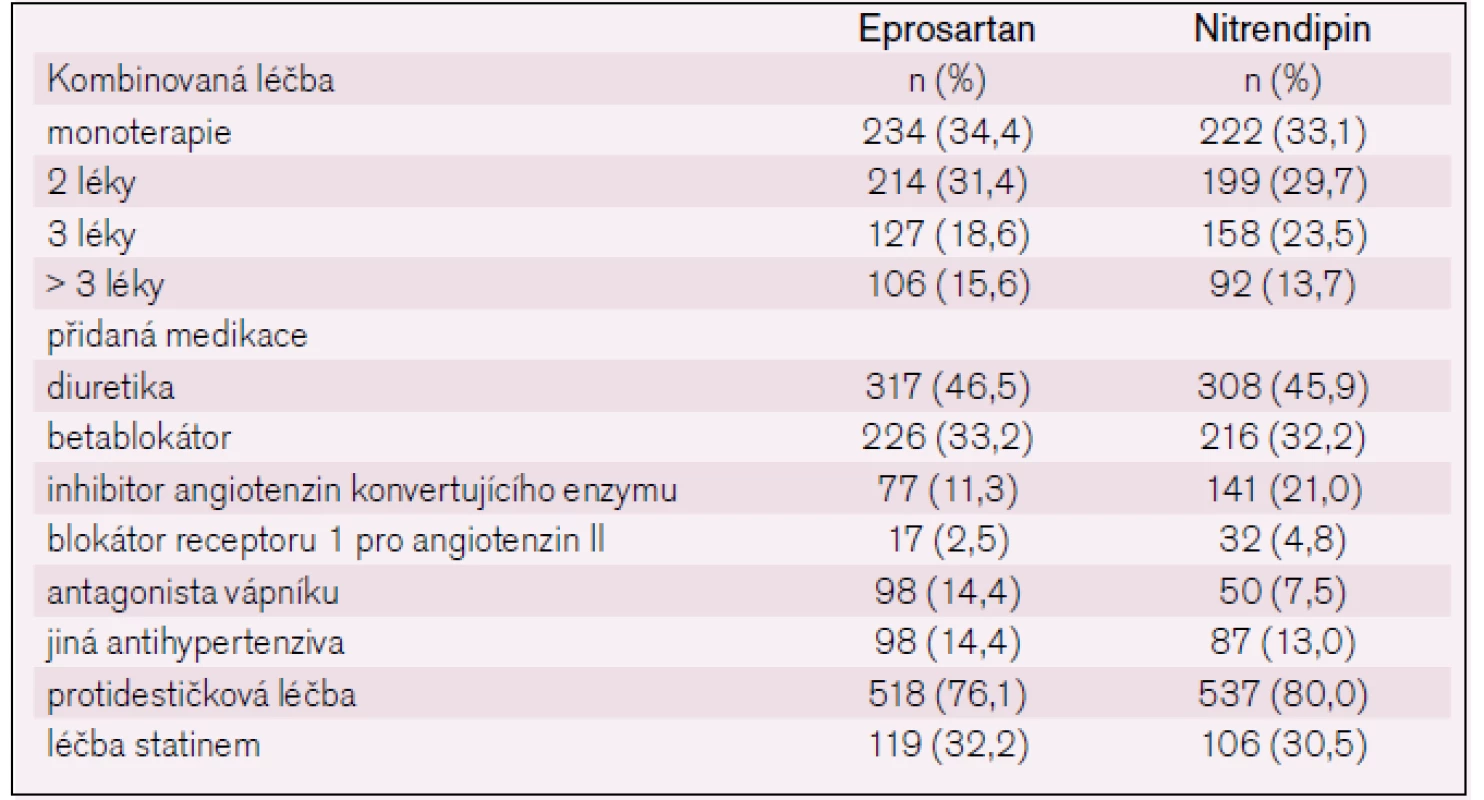
Během sledovaného období došlo k celkem 461 příhodám [fatálním i nefatálním (včetně opakujících se příhod)]: 206 ve skupině s eprosartanem a 255 ve skupině s nitrendipinem. To představuje výskyt 13,3 oproti 16,7 na 100 pacientských let (95% CI, 0,66–0,96; p = 0,014). Výskyt primárního cíle a jednotlivých součástí primárního cíle ukazují obr. 2–4.
Obr. 2. Primární cíl ve studii MOSES. 
Obr. 3. Cerebrovaskulární příhody ve studii MOSES. 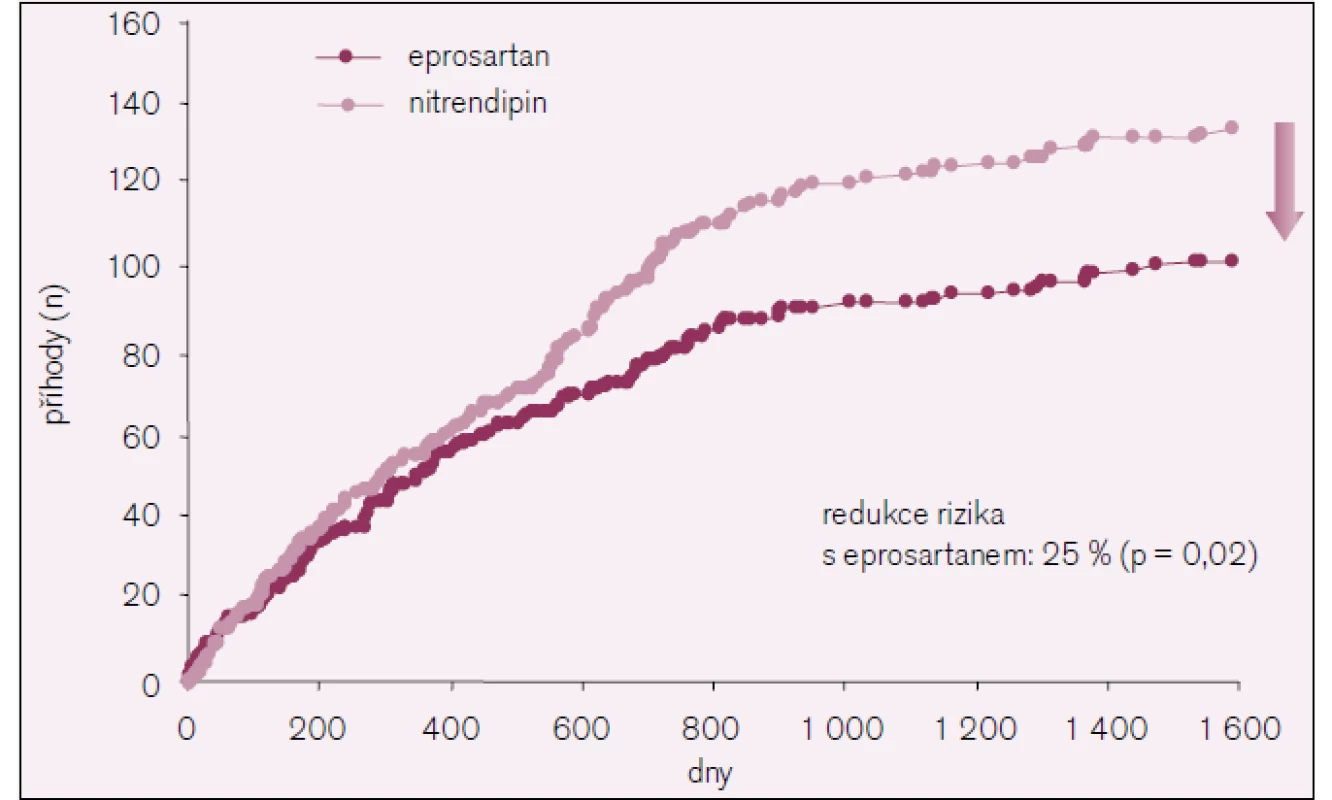
Obr. 4. Kardiovaskulární příhody ve studii MOSES. 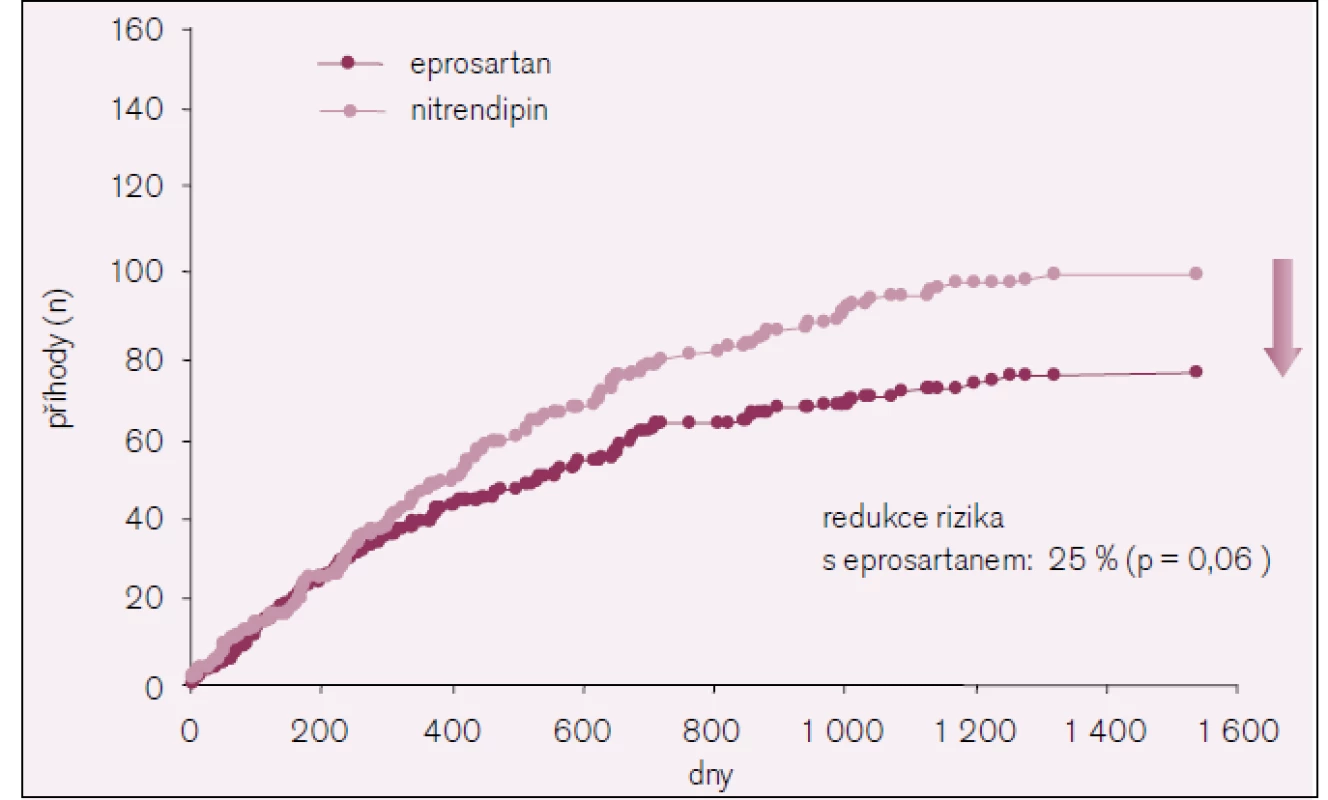
Celkem došlo k 236 cerebrovaskulárním příhodám: 102 ve skupině s eprosartanem a 134 ve skupině s nitrendipinem (95% CI, 0,58–0,97, p = 0,026), ischemických cévních mozkových příhod bylo 31 proti 39, TIA 66 oproti 92 a intracerebrálních krvácení pět proti třem.
Celkem došlo k 178 kardiovaskulárním příhodám: 77 ve skupině s eprosartanem a 101 ve skupině s nitrendipinem (95% CI, 0,55–1,02, p = 0,061). Akutní koronární syndrom byl 39 oproti 48, srdeční selhání 30 oproti 46, fatální srdeční arytmie 7 proti 11 a plicní embolie 1 proti 3.
Celková úmrtnost byla 109 pacientů bez významných odlišností v kategoriích kardiovaskulární, cerebrovaskulární a nevaskulární smrti. Průměrné hodnoty před začátkem studie a na jejím konci neprokázaly žádné významné rozdíly v hodnotách MMSE, Barthelova indexu a Rankinova skóre. Frekvence nežádoucích účinků: závratě/hypotenze (12,9 % oproti 10,6 %), pneumonie (10,8 % oproti 11,4 %) a metabolické poruchy (5,5 % oproti 5,9 %) byla v obou skupinách srovnatelná.
Studie byla provedena tak, aby testovala hypotézu, že u hypertenzních pacientů po mozkové příhodě, při stejné úrovni kontroly krevního tlaku, je pro snížení cerebrovaskulární a kardiovaskulární morbidity a mortality účinnější léčba založená na eprosartanu než léčba založená na nitrendipinu. Význam nejen srovnatelných, ale i normalizovaných hodnot krevního tlaku byl přesvědčivě prokázán v posledních hypertenzních studiích. Bylo jednoznačně prokázáno, a to ve studii VALUE, že malé rozdíly v krevním tlaku vedou ke značným rozdílům v cévních příhodách, zejména u CMP a srdečního selhání. Navíc studie VALUE prokázala, že brzká normalizace krevního tlaku má velký význam při snižování kardiovaskulárních a cerebrovaskulárních příhod.
Proto bylo nejdůležitějším cílem studie MOSES dosažení srovnatelné normalizace krevního tlaku, a tohoto cíle bylo dosaženo. Krevní tlak byl snížen na srovnatelný rozsah bez významných rozdílů mezi oběma skupinami po celou dobu průběhu studie. Na konci studie nebo při poslední návštěvě byly průměrné hodnoty systolického a diastolického krevního tlaku normalizované (skupina s eprosartanem 133,2/80,4 mmHg, skupina s nitrendipinem 132,7/80,2 mmHg). Dále byly tyto výsledky potvrzeny ABPM. Záměrem bylo dosažení normálního krevního tlaku u 2/3 pacientů po třech měsících. Celkem 75,5 % dosáhlo hodnot < 140/90 mmHg s eprosartanem a 77,7 % s nitrendipinem. V celém sledovaném období vykazovalo normalizovaný krevní tlak v průměru 76 %, resp. 78 % pacientů. Skutečnost, že počet opravdu zjištěných příhod byl nižší, než se a priori odhadovalo, lze přisuzovat silnému vlivu snížení krevního tlaku v obou větvích léčby.
Co bylo důvodem vysokého počtu kontrolovaných pacientů ve studii MOSES? Studijní protokol byl velmi blízko běžné klinické praxi. Bylo doporučeno, ale ne předdefinováno, podávat diuretika jako první kombinační lék, následovaný betablokátory a pak alfablokátory nebo centrálně působícími látkami. Tato flexibilita s ohledem na použití kombinované terapie u jednotlivých pacientů byla důležitým klinickým aspektem k dosažení plánovaných cílových hodnot krevního tlaku bez zbytečných vedlejších účinků.
Navíc lze spekulovat, že je jednodušší mít velmi přísnou klinickou kontrolu u pacientů, kteří již prodělali TIA nebo cévní mozkovou příhodu, což by mohlo vést k tomu, že pacienti a jejich rodiny budou lépe dodržovat režim. Přesto, že bylo dosaženo kontroly krevního tlaku v podobném čase a podobné míře v obou léčebných větvích, léčba založená na eprosartanu snížila primární koncové cíle výrazně více než léčba založená na nitrendipinu. Primárním cílem bylo složení celkové úmrtnosti plus celkový počet kardiovaskulárních a cerebrovaskulárních příhod, včetně vícenásobných recidiv u jednoho pacienta. Zdá se, že tento protokol je vhodný pro studie zabývající se sekundární prevencí, ve kterých je cílem, aby se zabránilo všem následujícím událostem, oproti studiím zabývajícím se primární prevencí, protože vícenásobné recidivy příhod jsou důležitým praktickým a klinickým problémem, zejména u pacientů po mozkové příhodě, a mají zásadní vliv na vývoj vaskulárních demencí.
Studie MOSES se liší od nedávných studií hypertenze v několika dalších aspektech. MOSES je studií sekundární prevence. Všichni pacienti sledovaní ve studii MOSES měli vysoké riziko kardiovaskulárních onemocnění, protože všichni z nich měli > 1 cerebrovaskulární příhodu. Tyto údaje ukazují, že ve srovnání se studiemi LIFE a VALUE se ve studii MOSES studovalo více pacientů s mnohem vyšším kardiovaskulárním rizikem než v obou dalších studiích primární prevence. Studie MOSES se liší od jiných nedávných studií také v tom, že relevantní cerebrovaskulární příhoda byla dokumentována prostřednictvím vhodného zobrazovacího režimu (tj. buď CT, nebo magnetické rezonance).
Procento pacientů léčených monoterapií bylo ve studii MOSES relativně větší: 34,4 % a 33,1 % bylo léčeno pouze eprosartanem, resp. nitrendipinem (LIFE 11 % a 12 % a VALUE 27 % a 25 %). To je další bod, který je rozhodující pro výklad srovnávacích studií hypertenze.
Závěry
Studie MOSES splňuje nejdůležitější podmínky srovnávacích studií hypertenze. Ve studii MOSES dosáhlo vysoké procento pacientů cílového krevního tlaku pomocí studijních léků. Poměrně vysoké procento pacientů pouze užívalo srovnávané léky a v obou léčebných větvích bylo dosaženo téměř stejných úrovní kontroly krevního tlaku. Proto lze ve studii MOSES do značné míry vyloučit podcenění či přecenění možných účinků blokátoru receptoru angiotenzinu. Vzhledem k těmto předpokladům studie MOSES odhaluje lepší ochranné účinky eprosartanu ve srovnání s nitrendipinem u vysoce rizikových pacientů.
Studie MOSES tak jasně ukázala nový směr v léčbě systolické hypertenze a v sekundární prevenci cévních mozkových příhod, kdy se ukazuje, že sartany obecně a především pak eprosartan by měly být lékem první volby.
Doručeno do redakce 6. 4. 2012
Přijato po recenzi 23. 4. 2012
prof. MUDr. Jindřich Špinar, CSc., FESC1
prof. MUDr. Jiří Vítovec, CSc., FESC2
prof. MUDr. Lenka Špinarová, Ph.D., FESC2
1 Interní kardiologická klinika FN Brno, LF MU a ICRC, Brno
2 I. interní kardioangiologická klinika FN u sv. Anny, LF MU a ICRC, Brno
jspinar@fnbrno.cz
Zdroje
1. Chalmes J, Mancia G, van Zwieten at al. 1999 World Health Organisation – International Society of Hypertension Guidelines for the Management of Hypertension. J Hypertens 1999; 17 : 151–183.
2. Mancia G, De Backer G, Dominiczak A et al. Management of Arterial Hypertension of the European Society of Hypertension; European Society of Cardiology. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertension 2007; 25 : 1105–1187.
3. Widimský J jr, Cífková R, Špinat J et al. Doporučení diagnostických a léčebných postupů arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2008; 54 : 101–118.
4. Brenner BM, Cooper ME, de Zeeuw D. RENAAL Study Investigators. Effects of Losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345 : 861–869.
5. Lewis EJ, Hunsicker LG, Clarke WR et al. Collaborative Study Group. Renoprotective effect of the angiotensin-receptor antagonist Irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001; 345 : 851–860.
6. Mogensen CE, Nelam S, Tikkanen I et al. Randomised controlled trial of dual blockade of renin-angiotensin systém in patiens with hypertension, microalbuminuria, and non dependent diabetes: the candesartan and lisinopril microalbuminuria (CALM) study. BMJ 2000; 321 : 1440–1444.
7. Parving HH, Lehnert H, Bröchner-Mortensen J et al. Irbesartan in Patients with Type 2 Diabetes and Microalbuminuria Study Group. The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes. N Engl J Med 2001; 345 : 870–878.
8. American Diabetes Association. Diabetic Nefropathy. Diabetes Care 2002; 25 (Suppl 1): 85–89.
9. Dahlöf B, Devereux RB, Kjeldsen SE et al. LIFE Study Group. Cardovascular morbidity and mortality in the Losartan Intervention For Endpoints reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359 : 995–1003.
10. Hansson L, Lithell H, Skoog I et al. SCOPE Investigators. Study on cognition and prognosis in elderly hypertensives (SCOPE). Blood Press 1999; 8 : 177–183.
11. Hansson L, Lithell H, Skoog I et al. SCOPE Investigators. Study on cognition and prognosis in elderly hypertensives (SCOPE): baseline characteristics. Blood Press 2000; 9 : 146–151.
12. ONTARGET Investigators. Yusuf S, Teo KK, Pogue J et al. Telmisartan, ramipril, or both in patients at high risk for vascular events. N Engl J Med 2008; 358 : 1547–1559.
13. Hanon O, Berrou JP, Negre-Pages L et al. Effects of hypertension therapy based on eprosartan on systolic arterial blood pressure and cognitive function: primary results of the Observational Study on Cognitive function And Systolic Blood Pressure Reduction open-label study. J Hypertens 2008; 26 : 1642–1650.
14. Schrader J, Lüders S, Kulschewski A et al. MOSES Study Group. Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention: principal results of a prospective randomized controlled study (MOSES). Stroke 2005; 36 : 1218–1226.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2012 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Kam se ubírá současný vývoj léků ovlivňujících krevní srážení?
- Vorapaxar v klinických studiích
- Čo je vernakalant a kde je jeho miesto v klinickej praxi?
- Eprosartan – duální blokátor AT1 receptorů
- Polypragmazie a oběhové selhání při maligních komorových arytmiích s postižením jaterních funkcí
- Pacientka po transplantaci srdce s plicní formou invazivní aspergilózy
- Galerie autorů
- Máme dnes k dispozici lepší antitrombotika?
- Antiagregační a antikoagulační léčba – základní principy
- Perorální protidestičková léčba u pacientů s akutním koronárním syndromem
- Současné doporučení k antiagregační léčbě v neurologii
- Antikoagulační terapie a fibrilace síní
- Nová perorální antitrombotika v prevenci a léčbě trombembolizmu
- Nová antitrombotika v prevenci pooperační tromboembolické nemoci
- Současné možnosti monitorování antitrombotické léčby – nová antitrombotika
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Antiagregační a antikoagulační léčba – základní principy
- Antikoagulační terapie a fibrilace síní
- Kam se ubírá současný vývoj léků ovlivňujících krevní srážení?
- Současné doporučení k antiagregační léčbě v neurologii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



