-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Perinatální mortalita a morbidita u infekce SARS-CoV-2 v průběhu těhotenství
Perinatal outcome of SARS-CoV-2 infection in pregnancy
SARS-CoV-2 placentitis is a rare and serious complication of COVID-19 disease in pregnancy. The coronavirus placental infection may lead to maternal and fetal vascular malperfusion (pregnancy itself is a prothrombotic state), fetal demise, intrauterine hypoxia, fetal growth restriction, or preterm birth with the accompanying neonatal morbidity. In case of transplacental transmission of SARS-CoV-2, newborns can also suffer from early-onset viral pneumonia. Consequently, comprehensive epidemiology control should be implemented during pregnancy (frequent testing, contact tracing, vaccination). Furthermore, anticoagulation prophylaxis (low-molecular-weight heparin) and thorough fetal surveillance may be employed in COVID-positive pregnancies, especially in highrisk cases with preexisting placental insufficiency.
Keywords:
Placenta – SARS-CoV-2 – COVID-19 – perinatology – perinatal morbidity
Autoři: Korček Peter 1,2; Urbancová Hana 3; Hadravská Šárka 4,5; Straňák Zbyněk 1,2
Působiště autorů: Ústav pro péči o matku a dítě – neonatologie, Praha 1; 3. lékařská fakulta Univerzity Karlovy 2; Ústav pro péči o matku a dítě – klinická patologie, Praha 3; Bioptická laboratoř s. r. o., Plzeň 4; Šiklův ústav patologie, Fakultní nemocnice Plzeň 5
Vyšlo v časopise: Čes-slov Pediat 2022; 77 (1): 27-33.
Kategorie: Původní práce
Souhrn
SARS-CoV-2 placentitis je vzácnou, ale významnou komplikací onemocnění covid-19 v těhotenství (zejména v případě symptomatologického průběhu). Koronavirová infekce placenty může vést k maternální a fetální vaskulární malperfuzi (která je navíc potencovaná protrombotickým stavem v graviditě), úmrtí plodu, intrauterinní hypoxii, fetální růstové restrikci nebo předčasnému porodu s následnou odpovídající neonatální morbiditou. Další riziko představuje adnátní virová pneumonie při transplacentární transmisi SARS-CoV-2. S ohledem na výše uvedené komplikace je nutná implementace zvýšených epidemiologických opatření v průběhu gravidity (pravidelné testování, trasování kontaktů, vakcinace). U covid-pozitivních těhotných žen stojí za zvážení antikoagulační profylaxe (nízkomolekulární heparin) a důslednější monitorace plodu, zvláště v případech již existující placentární insuficience.
Klíčová slova:
placenta – SARS-CoV-2 – COVID-19 – perinatologie – perinatální morbidita
ÚVOD
Covid-19 představuje infekční pandemické onemocnění způsobené beta koronavirem SARS-CoV-2 (severe acute respiratory syndrome coronavirus-2). Globální virová infekce již postihla necelých 220 milionů lidí a v souvislosti s onemocněním zemřelo zhruba 4,6 milionu lidí (data k září 2021).(1) Ačkoli je podle některých literárních zdrojů incidence covidu-19 v graviditě přibližně dvojnásobná oproti běžné populaci, většina těhotných má asymptomatický nebo velmi mírný průběh infekce.(1) Pravděpodobnost, že SARS-CoV-2 pozitivní těhotná žena bude mít novorozence s pozitivním průkazem viru, se pohybuje od < 1 % do 5 %. Odhaduje se, že 71 % pozitivních novorozenců získává virus postnatální expozicí (členové rodiny, zdravotnický personál, prostředí) a pouze 5,7 % intrauterinním přenosem (obr. 1).(2) Současná literární data předpokládají minimální fetální a neonatální morbiditu v důsledku infekce SARS-CoV-2 u těhotných žen, nejspíše na podkladě nízkého rizika intrauterinní transmise.(3)
Obr. 1. Zastoupení jednotlivých typů transmise koronaviru SARS-CoV-2 v případě covid-pozitivní matky a novorozence 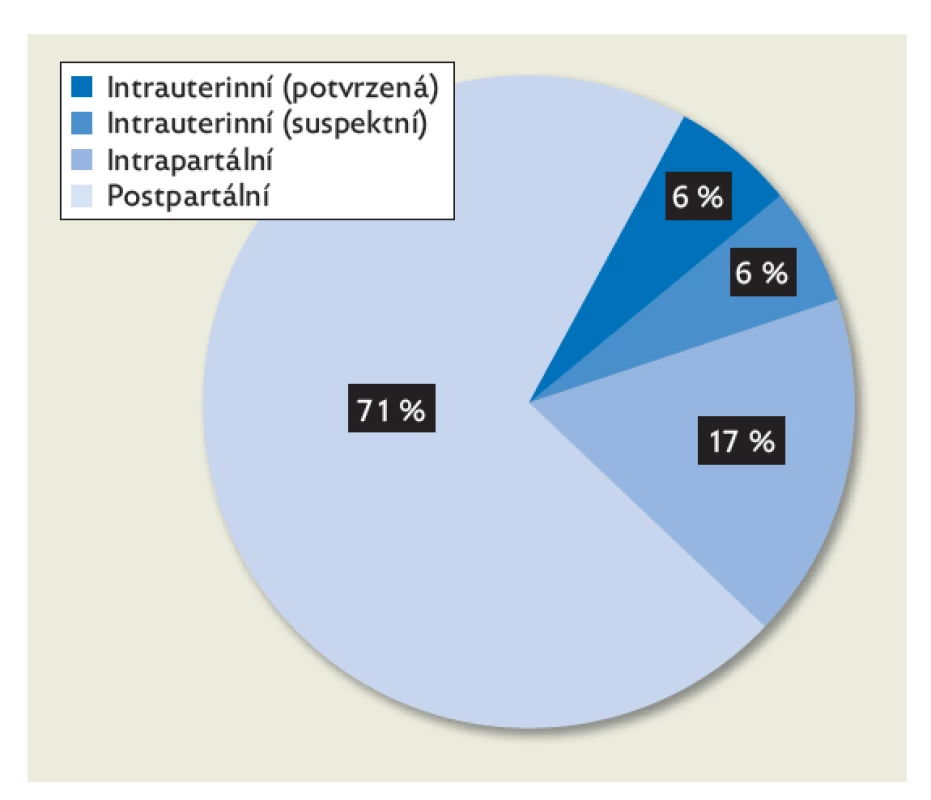
Existují však také zprávy o maternálních komplikacích (úmrtí, nutnost umělé plicní ventilace), nitroděložním úmrtí plodu, fetální růstové restrikci a předčasném porodu v graviditě komplikované onemocněním covid-19.(4) Mezi rizikové faktory patří obezita, hypertenze, diabetes mellitus, pokročilejší těhotenství (> 20. gestační týden) a omezený přístup ke zdravotní nebo intenzivní péči.(4) Výsledná perinatální mortalita a morbidita je asociovaná s tíží průběhu infekce u matky a histopatologickými změnami placenty, zvláště v případech, kde je preexistující placentární insuficience (preeklampsie, vícečetná gravidita, monochoriální gravidita, vyšší věk matky).(5,6)
Podkladem pro následnou detailnější analýzu je prezentace kazuistiky středně nezralého novorozence velmi nízké porodní hmotnosti, který se narodil těhotné ženě s těžkou peripartální infekcí covid-19.
KAZUISTIKA
45letá multigravida byla přijata v gestačním týdnu 29+5 pro snížené vnímání pohybů plodu, bez odtoku plodové vody nebo děložních kontrakcí. Symptomatologie onemocnění covid-19 zahrnovala teplotu 38,3 °C a suchý kašel, infekce byla potvrzena PCR vyšetřením (LightCycler® 480 Instrument II, Real-Time PCR System, Roche Diagnostics International AG, Rotkreuz, Švýcarsko). Kromě gestačního diabetu bylo těhotenství jinak bezproblémové. Vzhledem ke zhoršení stavu plodu (patologická dopplerovská flowmetrie, kardiotokografie) bylo indikováno operativní ukončení těhotenství v gestačním týdnu 30+1.
Císařský řez byl proveden na speciálně upraveném sále s příslušnými ochrannými prostředky. Byl porozen středně nezralý novorozenec ženského pohlaví (porodní hmotnost 1200 gramů), který vyžadoval kardiopulmonální resuscitaci (intubace a umělá plicní ventilace, 100% kyslík, nepřímá srdeční masáž). Dítě bylo přijato na izolační místnost na novorozenecké jednotce intenzivní péče.
V klinickém a laboratorním obraze dominovala perinatální asfyxie se syndromem akutní dechové tísně vyžadující 2 dávky surfaktantu (kumulativní dávka 300 mg/kg) a nekonvenční vysokofrekvenční oscilační ventilaci po dobu 2 dnů. Vzhledem k myokardiální dysfunkci, systémové hypotenzi a perzistující plicní hypertenzi pacient vyžadoval kardiovaskulární podporu (volumoterapie, mražená plazma, noradrenalin s max. dávkou 1,2 μg/kg/min, dobutamin s max. dávkou 30 μg/kg/min, hydrokortizon) a oxid dusnatý (20 ppm) po dobu 27 hodin. Vnitřní prostředí bylo vstupně s laktátovou metabolickou acidózou s pH 6,98 a laktátem 17 mmol/l. Byla zahájena parenterální nutrice, která byla podávána celkově 2 týdny. Po stabilizaci a normalizaci vnitřního prostředí byla provedena 3. den života elektivní extubace na nazální distenzi CPAP (continuous positive airway pressure) a od 19. dne života byl pacient bez ventilační podpory nebo oxygenoterapie. Vstupní ultrazvuk mozku prokázal hyperechogenity v periventrikulární bílé hmotě. Ultrazvukový nález se postupně zhoršoval a 17. den života byla diagnostikována bilaterální cystická periventrikulární leukomalacie (obr. 2).
Obr. 2. Postižení bílé hmoty mozkové detekované ultrazvukem (koronární a sagitální projekce přes anteriorní fontanelu). Hyperechogenity v periventrikulární bílé hmotě (1. den života) (A) s postupnou progresí do cystické periventrikulární leukomalacie (17. den života) (B). 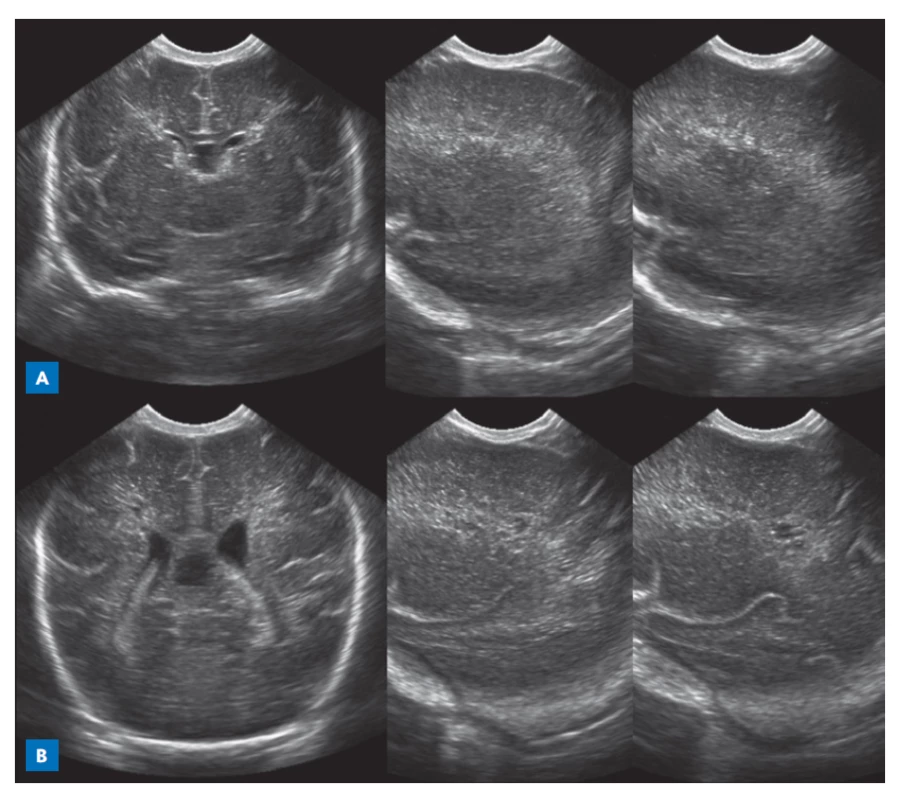
Časná novorozenecká infekce nebyla prokázána, hemokultura a parametry zánětu zůstaly negativní. SARS-CoV-2 nebyl detekován v nasopharyngu (metoda PCR, 1., 3. a 7. den života) ani v krvi (PCR, sérologie IgM, IgG). Koronavirus byl detekován ve stěru z rekta 1. den života (PCR), opakované kontroly však byly negativní (metoda PCR, 3. a 7. den života).
Makroskopická patologie placenty reflektovala parenchymatózní alterace způsobené depozity fibrinu, postižena byla většina placentární tkáně (obr. 3). Histopatologický nález zahrnoval chronickou histiocytární intervillositis s masivními depozity perivilózního fibrinoidu se současnou signifikantní redukcí intervilózních prostorů (obr. 4). Zánětlivý infiltrát se skládal převážně z CD68 pozitivních histiocytů (mateřské makrofágy) v perivilózním prostoru, kde byla pozorována nekróza syncytiotrofoblastu (obr. 5A). Molekulárně genetické vyšetření (RT-PCR, detekce 3 cílových míst na genomu viru) na přítomnost SARS-CoV-2 v placentě bylo pozitivní, stejně jako imunohistochemický průkaz koronaviru (nukleokapsidový protein SARS-CoV-2) v syncytiotrofoblastu (obr. 5B). Předpokládáme, že závažná neonatální morbidita byla způsobená placentární insuficiencí na podkladě difuzní histiocytární intervillositis v kombinaci s nasedající infekcí SARS-CoV-2.
Obr. 3. Makroskopická patologie placenty s patrnou signifikantní abundancí fibrinoidu, postižená je většina placentární tkáně – placenta výrazně tuhé konzistence 
Obr. 4. Histopatologické vyšetření placenty (hematoxylin/eosin barvení). Intervilózní prostory jsou obliterovány masivními depozity fibrinoidu (A). Histiocytární intervillositis (histiocyty místy formují větší skupiny), perivilózní fibrinová depozita, nekróza syncytiotrofoblastu, stroma klků nepostižené (B). 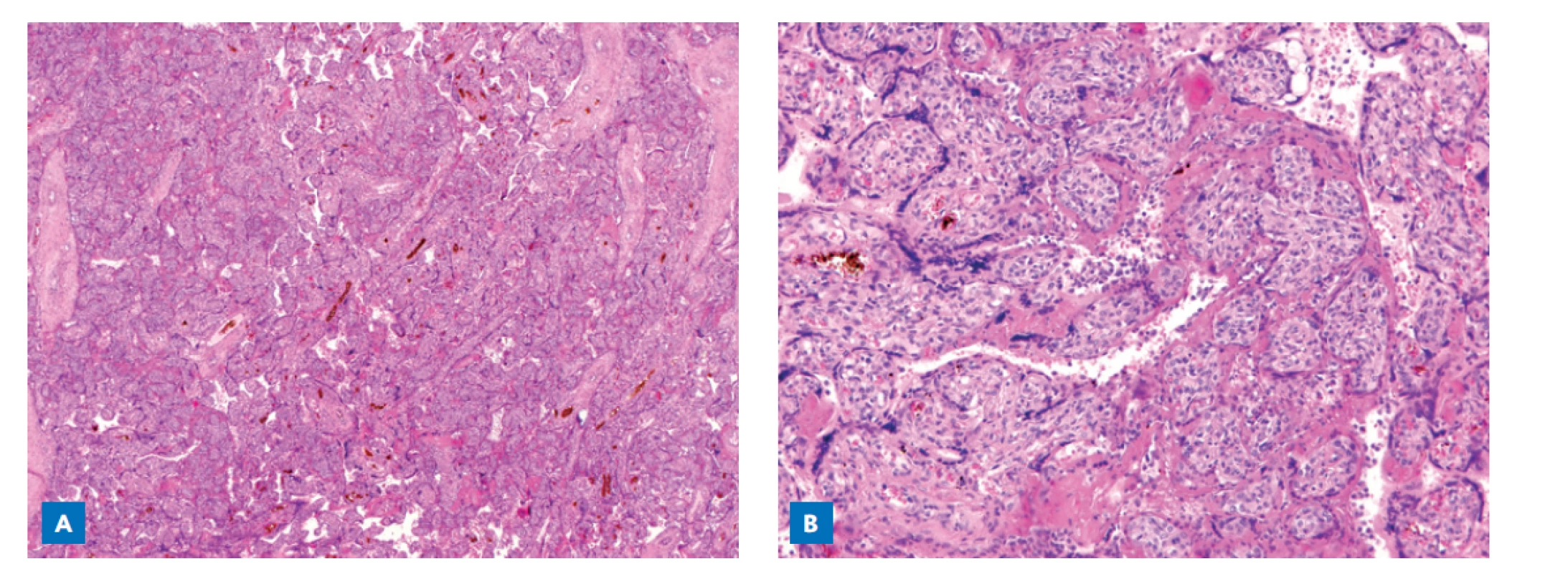
Obr. 5. Imunohistochemické vyšetření placenty. Histiocytární (CD68-pozitivní, červené barvení) intervillositis, klky se barví modře (A). Silně pozitivní přítomnost SARS-CoV-2 (monoklonální protilátka proti SARS2-Bio-SB, červené barvení), koronavirus primárně lokalizován v oblasti syncytiotrofoblastu (B). 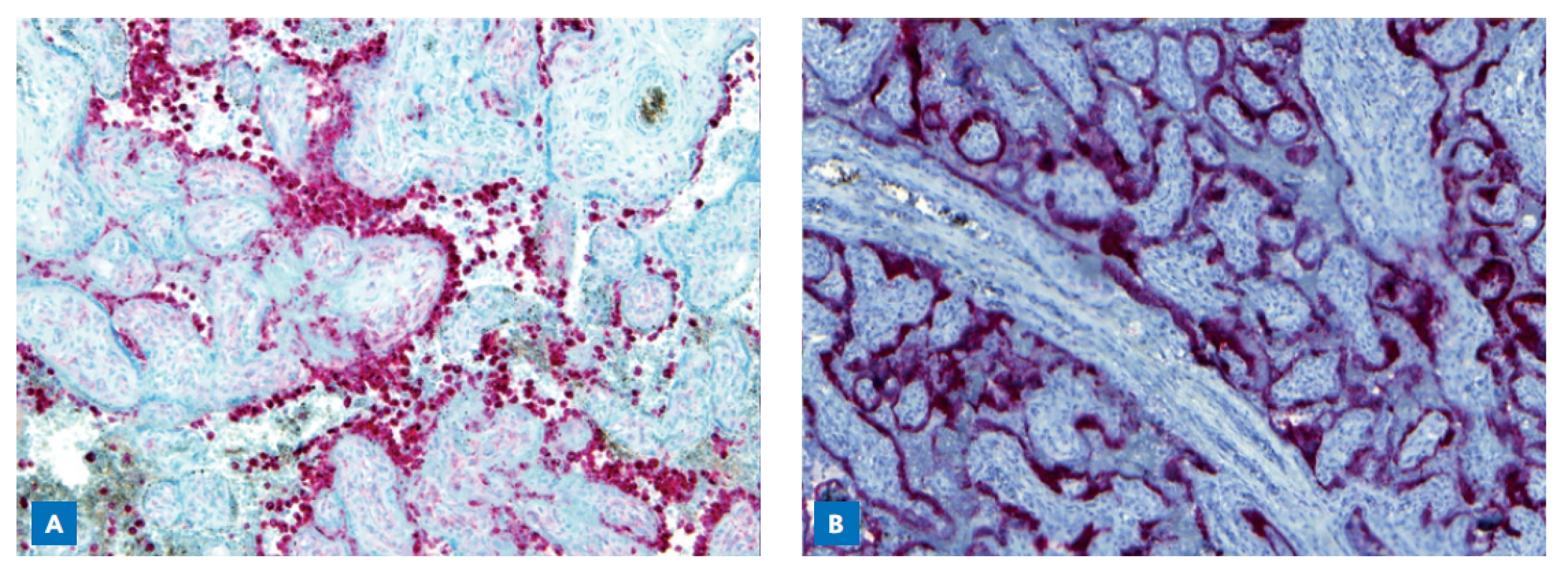
SARS-COV-2 V GRAVIDITĚ
Kategorizace případů podle průkazu SARS-CoV-2 (u matky, v placentě, u plodu nebo novorozence) a následná analýza placentární tkáně nám může objasnit riziko zvýšené fetální a neonatální mortality a morbidity v graviditě komplikované infekcí covid-19 (tab. 1).
Tab. 1. Kategorizace případů podle průkazu SARS-CoV-2 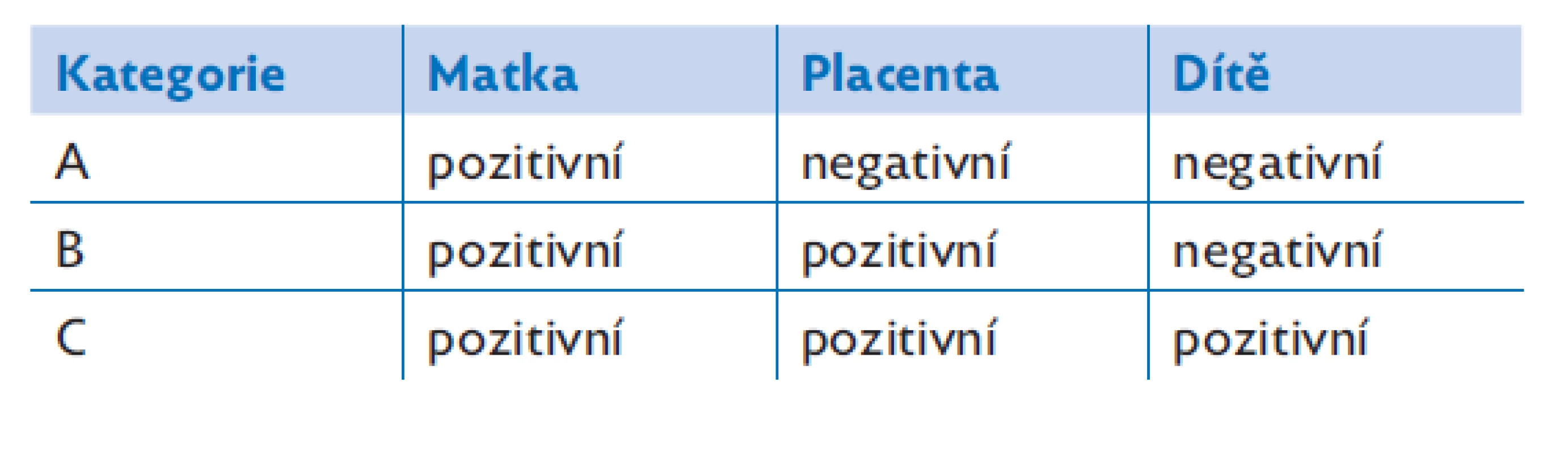
Kategorie A
Nejčastěji uváděná placentární patologie zahrnuje maternální vaskulární malperfuzi (centrální a periferní placentární infarkty, deciduální arteriopatie, vaskulopatie, intervilózní tromby) a fetální vaskulární malperfuzi (snížený průtok fetální krve placentou, snížená hmotnost placenty, fetální růstová restrikce, tromby ve fetálních cévách).(7) Oba typy malperfuze mohou významně přispívat ke zvýšené fetální morbiditě a mortalitě i přes negativní průkaz koronaviru v placentě. Navíc byla v těchto případech i vyšší pravděpodobnost porodu císařským řezem a poporodních komplikací u matky.(8) Histopatologie placenty může dále odhalit různé stupně nekonstantních zánětlivých změn (intervillositis, villitis, chorioamnionitis, funisitis).
Pro úplnost zmiňujeme i případy, kde vyšetření na covid-19 v placentě provedeno nebylo, ale u novorozenců nebyl prokázán SARS-CoV-2 (metoda RT-PCR). Z hlediska histopatologie placenty se uvádí širokospektrá patologie bez konkrétních patognomických znaků, ale existují i případy se signifikantně vyšším výskytem maternální (75 %) a fetální (48 %) vaskulární malperfuze.(9,10)
Kategorie B
Větší uniformita histopatologických změn se pozoruje v případech, kdy byly placenty pozitivně testovány na SARS-CoV-2 (novorozenci byli negativní na covid-19 metodou RT-PCR).(11,12) Optimální je detekce virových antigenů pomocí imunohistochemie (obr. 5B) nebo provedení in situ hybridizace (RNAskopie). Metoda RT-PCR nemusí nutně znamenat definitivní placentární infekci (placentitis), protože vzorek může být kontaminován mateřskými buňkami.
Uniformita placentární patologie spočívá v přítomnosti histiocytární intervillositis (inflamatorní infiltrát tvořený převážně histiocyty) s ukládáním perivilózního fibrinu a nekrózou syncytiotrofoblastu. Velmi častým nálezem jsou oba výše zmíněné typy malperfuze, SARS-CoV-2 se identifikuje převážně v syncytiotrofoblastu (v některých případech lze použít průkaz virionů pomocí elektronové mikroskopie).( 12,13) Fetální a neonatální morbidita a mortalita jsou následně determinovány stavem matky (možný těžký průběh onemocnění covid-19 s nutností umělé plicní ventilace), mírou intrauterinní hypoxie (placentární patologie s redukcí volných intervilózních prostorů a možnosti výměny krevních plynů) a rizikem předčasného porodu.(11–13) Srovnatelné nálezy (placentární patologie, detekce koronaviru v placentě) byly pozorovány také v případech úmrtí plodu, kde byly fetální tkáně (myokard, plíce) negativní na SARS-CoV-2.(14)
Kategorie C
Histopatologické změny jsou obdobné jako u kategorie B (histiocytární intervillositis – CD68-pozitivní mateřské makrofágy, depozita perivilózního fibrinoidu, nekróza syncytiotrofoblastu a vaskulární malperfuze).(15) SARS-CoV-2 se opět identifikuje převážně v syncytiotrofoblastu, je zde ale i častější nález virionů v endotelu fetálních kapilár a fibroblastů. Novorozenci v této skupině mají pozitivní průkaz SARS-CoV-2 (metoda RT-PCR), nejčastěji se přítomnost viru potvrdí ze vzorků z horních nebo dolních dýchacích cest a v krvi.(15,16)
Perinatální morbidita a mortalita jsou determinovány stavem matky (prakticky vždy symptomatická rodička), intrauterinní hypoxií (výraznější placentární patologie) a rizikem předčasného porodu. Z hlediska neonatální nemocnosti je zde také podíl syndromu dechové tísně (respiratory distress syndrome) na podkladě transplacentárního přenosu SARS-CoV-2 a rozvoje adnátní virové pneumonie. Pacienti můžou vyžadovat oxygenoterapii nebo ventilační podporu včetně intubace a umělé plicní ventilace.( 16,17)
TRANSPLACENTÁRNÍ INFEKCE SARS-COV-2
Vzhledem k poměrně specifickým placentárním změnám a přítomnosti koronaviru v syncytiotrofoblastu a endotelu fetálních kapilár se placenty z kategorie B a C označují jako „transmitting“ placenty (riziko transplacentárního přenosu viru).(6) SARS-CoV-2 může prostřednictvím nekrózy syncytiotrofoblastu (narušení protektivní vrstvy fetomaternální jednotky) a sekundární zánětlivé reakce proniknout do jader buněk stromatu choriových klků (Hofbauerovy buňky, fibroblasty, fetální endotel) a potenciálně způsobit infekci plodu.(1,18) Riziko vertikálního přenosu (přímá placentární infekce nebo aspirace infikované plodové vody) se nicméně jeví jako nízké, přičemž se nabízí několik vysvětlení.(18)
SARS-CoV-2 infikuje tkáně prostřednictvím angiotensin konvertujícího enzymu 2 (ACE2) a vstup do buněk vyžaduje štěpení spike proteinu serinovou proteázou TMPRSS2.(5) ACE2 je v syncytiotrofoblastu nejsilněji exprimován na stromální straně trofoblastu, odvrácené od intervilózních prostorů s mateřskou krví. Zároveň žádné stromální buňky choriových klků neexprimují ACE2. Transplacentární transmisi viru dále limituje minimální exprese TMPRSS2 v endotelu fetálních cév a syncytiotrofoblastu.( 18) V neposlední řadě je nutné zmínit poměrně zanedbatelnou koexpresi ACE2 a TMPRSS2 v choriových klcích.(19)
Rozsáhlá placentární dysfunkce způsobená koronavirovou infekcí může sama o sobě přispívat k hypoxicko - ischemickému postižení plodu, přičemž dojde dříve k fetální růstové restrikci, úmrtí plodu nebo předčasnému porodu než k fetální virové infekci (obr. 6). V případech již existující placentární insuficience se může akcelerovat placentární patologie a rapidně se zvyšuje riziko perinatální morbidity a mortality.(6) Otázkou zůstává, do jaké míry je histopatologie placent z výše uvedených případů výsledkem koronavirové infekce nasedající na primární placentární lézi.
Obr. 6. Možné následky infekce covid-19 v graviditě s ohledem na perinatální morbiditu a mortalitu 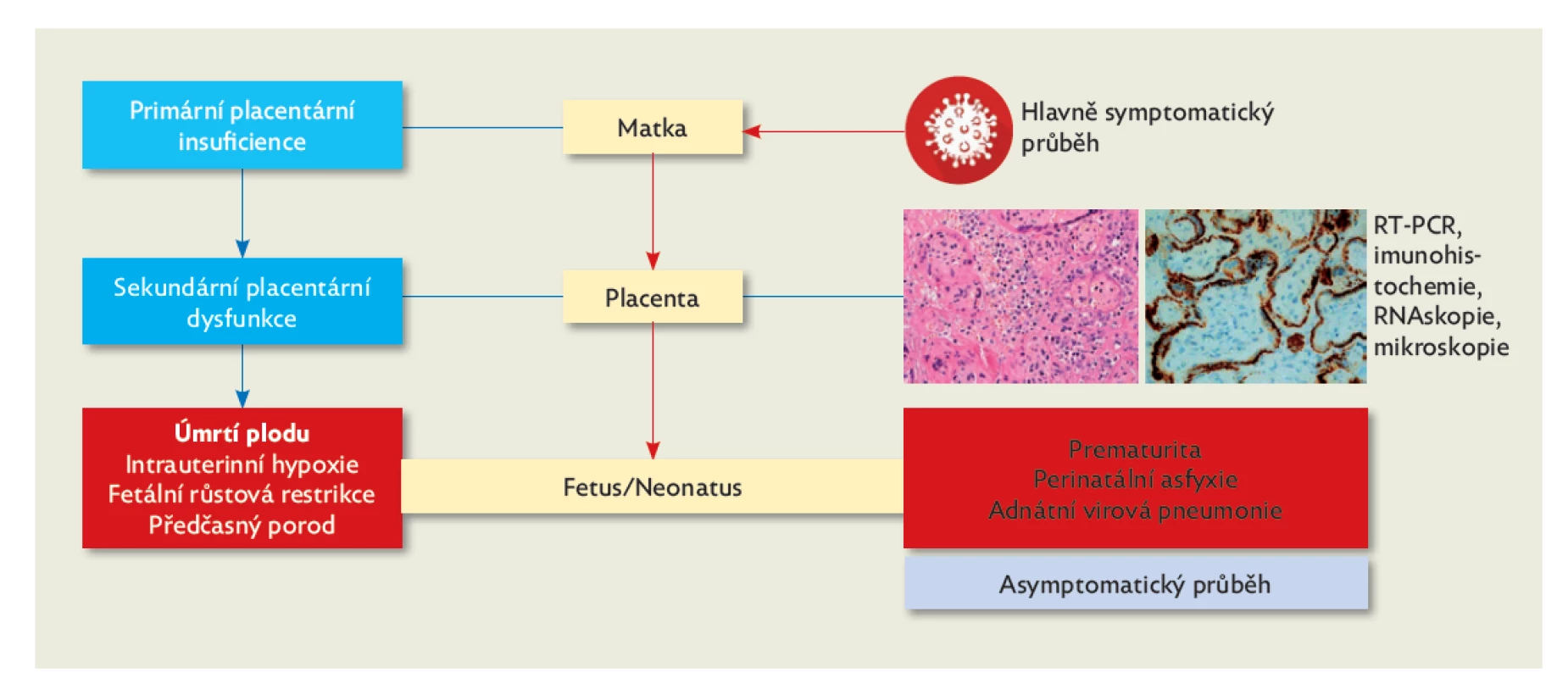
DIFERENCIÁLNÍ DIAGNOSTIKA
Chronická histiocytární intervillositis je vzácná placentární léze (< 1 %) charakterizovaná difuzní infiltrací intervilózního prostoru zánětlivým infiltrátem (dominují histiocyty). Patofyziologie léze spočívá v abnormální maternální imunitní reakci na fetální antigeny paternálního původu v placentě. Intervillositis může být doprovázena masivním ukládáním perivilózního fibrinu.(1)
Nejvýznamnější diferenciální diagnózou pro chronickou histiocytární intervillositis je chronické stadium placentární malárie. V placentě postižené malárií ale také typicky najdeme Plasmodiem parazitované červené krvinky, chybí zde nekróza syncytiotrofoblastu, nejsou patrná fibrinová depozita a intervillositis není konstantní.(6) TORCH infekce mohou také způsobit podobnou histopatologii placenty, ale typicky se vyskytuje chronická villitis (často chybí u SARS-CoV-2 placentitis) a opět je nutný průkaz příslušného agens.(20)
ZÁVĚR
SARS-CoV-2 placentitis je vzácnou, ale významnou komplikací onemocnění covid-19 v těhotenství (zejména v případě symptomatologického průběhu). Koronavirová infekce placenty může vést k maternální a fetální vaskulární malperfuzi (která je navíc potencovaná protrombotickým stavem v graviditě), úmrtí plodu, intrauterinní hypoxii, fetální růstové restrikci nebo předčasnému porodu s následnou odpovídající neonatální morbiditou. Další riziko představuje adnátní virová pneumonie při transplacentární transmisi SARS-CoV-2. S ohledem na výše uvedené komplikace je nutná implementace zvýšených epidemiologických opatření v průběhu gravidity (pravidelné testování, trasování kontaktů, vakcinace). U covid-pozitivních těhotných žen stojí za zvážení antikoagulační profylaxe (nízkomolekulární heparin) a důslednější monitorace plodu, zvláště v případech již existující placentární insuficience.
Korespondenční adresa:
MUDr. Peter Korček, Ph.D.
Ústav pro péči o matku a dítě – Neonatologie
Podolské nábřeží 157
Praha 147 00, Česká republika
Zdroje
1. Linehan L, O’Donoghue K, Dineen S, et al. SARS-CoV-2 placentitis: An uncommon complication of maternal covid - 19. Placenta 2021; 104 : 261–266.
2. Raschetti R, Vivanti AJ, Vauloup-Fellous C, et al. Synthesis and systematic review of reported neonatal SARS-CoV-2 infections. Nat Commun 2020; 11(1): 5164.
3. Trevisanuto D, Cavallin F, Cavicchiolo ME, et al. Coronavirus infection in neonates: a systematic review. Arch Dis Child Fetal Neonatal Ed 2021; 106(3): 330–335.
4. Allotey J, Stallings E, Bonet M, et al. Clinical manifestations, risk factors, and maternal and perinatal outcomes of coronavirus disease 2019 in pregnancy: living systematic review and meta-analysis. BMJ 2020; 370: m3320.
5. Sharps MC, Hayes DJL, Lee S, et al. A structured review of placental morphology and histopathological lesions associated with SARS-CoV-2 infection. Placenta 2020; 101 : 13–29.
6. Schwartz DA, Morotti D. Placental Pathology of covid-19 with and without Fetal and Neonatal Infection: Trophoblast Necrosis and Chronic Histiocytic Intervillositis as Risk Factors for Transplacental Transmission of SARS-CoV-2. Viruses 2020; 12(11): 1308.
7. Smithgall MC, Liu-Jarin X, Hamele-Bena D, et al. Third - -trimester placentas of severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2)-positive women: histomorphology, including viral immunohistochemistry and in-situ hybridization. Histopathology 2020; 77(6): 994–999.
8. Prabhu M, Cagino K, Matthews KC, et al. Pregnancy and postpartum outcomes in a universally tested population for SARS-CoV-2 in New York City: a prospective cohort study. BJOG 2020; 127(12): 1548–1556.
9. Gulersen M, Prasannan L, Tam Tam H, et al. Histopathologic evaluation of placentas after diagnosis of maternal severe acute respiratory syndrome coronavirus 2 infection. Am J Obstet Gynecol MFM 2020; 2(4): 100211.
10. Shanes ED, Mithal LB, Otero S, et al. Placental Pathology in Covid-19. Am J Clin Pathol 2020; 154(1): 23–32.
11. Schoenmakers S, Snijder P, Verdijk RM, et al. Severe Acute Respiratory Syndrome Coronavirus 2 Placental Infection and Inflammation Leading to Fetal Distress and Neonatal Multi-Organ Failure in an Asymptomatic Woman. J Pediatric Infect Dis Soc 2021; 10(5): 556–561.
12. Mongula JE, Frenken MWE, van Lijnschoten G, et al. Covid - 19 during pregnancy: non-reassuring fetal heart rate, placental pathology and coagulopathy. Ultrasound Obstet Gynecol 2020; 56(5): 773–776.
13. Algarroba GN, Rekawek P, Vahanian SA, et al. Visualization of severe acute respiratory syndrome coronavirus 2 invading the human placenta using electron microscopy. Am J Obstet Gynecol 2020; 223(2): 275–278.
14. Hosier H, Farhadian SF, Morotti RA, et al. SARS-CoV-2 infection of the placenta. J Clin Invest 2020; 130(9): 4947 – 4953.
15. Patanè L, Morotti D, Giunta MR, et al. Vertical transmission of coronavirus disease 2019: severe acute respiratory syndrome coronavirus 2 RNA on the fetal side of the placenta in pregnancies with coronavirus disease 2019-positive mothers and neonates at birth. Am J Obstet Gynecol MFM 2020; 2(3): 100145.
16. Facchetti F, Bugatti M, Drera E, et al. SARS-CoV2 vertical transmission with adverse effects on the newborn revealed through integrated immunohistochemical, electron microscopy and molecular analyses of placenta. EBioMedicine 2020; 59 : 102951.
17. Vivanti AJ, Vauloup-Fellous C, Prevot S, et al. Transplacental transmission of SARS-CoV-2 infection. Nat Commun 2020; 11(1): 3572.
18. Hecht JL, Quade B, Deshpande V, et al. SARS-CoV-2 can infect the placenta and is not associated with specific placental histopathology: a series of 19 placentas from Covid - 19-positive mothers. Mod Pathol 2020; 33(11): 2092 – 2103.
19. Pique-Regi R, Romero R, Tarca AL, et al. Does the human placenta express the canonical cell entry mediators for SARS-CoV-2? Elife 2020; 9: e58716.
20. Bos M, Nikkels PGJ, Cohen D, et al. Towards standardized criteria for diagnosing chronic intervillositis of unknown etiology: A systematic review. Placenta 2018; 61 : 80–88.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek Z historie pediatrie
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2022 Číslo 1- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Laboratorní novorozenecký screening
- Hereditárny angioedém u detí: čo potrebuje vedieť pediater
- Perinatální mortalita a morbidita u infekce SARS-CoV-2 v průběhu těhotenství
- Diferenciální diagnostika syndromu multisystémové zánětlivé odpovědi asociované s nákazou SARS-CoV-2 u dětí a mladistvých
- Kardiovaskulární projevy u syndromu multisystémové zánětlivé odpovědi asociované s covidem-19 u dětí (PIMS-TS)
- Sekundární hemofagocytující lymfohistiocytóza při infekci virem SARS-CoV-2
- Z historie pediatrie
- Vybrané poznámky k psychofarmakoterapii dětského a dorostového věku
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Laboratorní novorozenecký screening
- Diferenciální diagnostika syndromu multisystémové zánětlivé odpovědi asociované s nákazou SARS-CoV-2 u dětí a mladistvých
- Vybrané poznámky k psychofarmakoterapii dětského a dorostového věku
- Z historie pediatrie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



