-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Sarkoidóza a její oční manifestace (rozbor šesti kazuistik)
Autoři: P. Sokačová 1; J. Krásný 1; J. Kozák 2; A. Srp 3; J. Šach 4; J. Tomášová Borovanská 1; V. Votava 5
Působiště autorů: Oční klinika FN Královské, Vinohrady, Praha, přednosta prof. MUDr. P. Kuchynka, CSc. 1; Stomatochirurgická klinika FN Motol, Praha, přednosta doc. MUDr. J. Kozák, CSc. 2; Radiodiagnostická klinika FN Královské Vinohrady, Praha, přednosta doc. MUDr. V. Janík CSc. 3; Ústav patologie FN Královské Vinohrady a 3. LF UK, Praha, přednosta doc. MUDr. T. Jirásek, Ph. D. 4; Klinika tuberkulózy a respiračních nemocí VFN, Praha, přednosta prof. MUDr. J. Homolka, DrSc. 5
Vyšlo v časopise: Čes. a slov. Oftal., 73, 2017, No. 5-6, p. 189-197
Kategorie: Původní práce
Souhrn
Cíl:
Na jednotlivých kazuistikách seznámit s rozsahem očních změn při sarkoidóze.Materiál:
V letech 1998 až 2015 bylo na Oční klinice FN Královské Vinohrady vyšetřeno a léčeno šest pacientů s očními formami sarkoidózy. U tří pacientů se jednalo o jednostranné postižení slzné žlázy bez systémových příznaků. U jedné nemocné se projevil orbitální zánětlivý syndrom, který doprovázela hilová forma plicní sarkoidózy. Další dva nemocní prodělali nitrooční zánět, a to panuveitidu/iridocyklitidu a oboustrannou intermediální uveitidu. Oba dva současně měli i systémové postižení mediastina a plic, u prvního se projevily nejprve příznaky neurosarkoidózy.Výsledky:
U postižení slzných žláz byla diagnóza stanovená histologickým vyšetřením odebrané slzné žlázy při zevních orbitotomiích, rovněž i orbitální proces byl verifikován na základě biopsie a teprve následné komplexní vyšetření stanovilo systémový proces. U uveitid byla biopticky stanovena definitivní diagnóza sarkoidóza a byla prokázána rovněž při zobrazovacích metodikách včetně galliové scintigrafie. Všichni pacienti byli úspěšně léčeni celkově podanými kortikosteroidy.Závěr:
Bioptické výsledky byly vždy u orbitálních procesů překvapením. Uveitidy souvisely se systémovým postižením a iniciovaly komplexní vyšetření, která ukázala na nutnost mezioborové spolupráce při diagnóze i léčbě sarkoidózy.Klíčová slova:
sarkoidóza, biopsie, galliová scintigrafie, kortikosteroidy, MR, uveitidaÚvod
Sarkoidóza je chronické multisystémové granulomatózní onemocnění nejasné etiologie charakterizované výskytem nekaseifikujících granulomů. Z imunologického pohledu lze hovořit o abnormální imunitní reakci na neznámou noxu antigenní povahy. Jedná se o chronické zánětlivé onemocnění, při kterém jsou cílem zánětlivé reakce jednotlivé orgány. Objevuje se aktivace makrofágů a T-lymfocytů následované produkcí mediátorů zánětu. Klinické projevy sarkoidózy jsou velmi pestré. Podle lokalizace postižení se dělí na formu plicní a mimoplicní, kam se řádí oční projevy, a to orbitální, spojivkové a uveální a postižení optického nervu. Průběh sarkoidózy je akutní (subakutní) a chronický. Rozsah projevů může být asymptomatický, oligosymptomatický a generalizovaný. Vývoj onemocnění není vždy stejný, je možné buď zhojení ad integrum, zhojení s defektem, který může i progredovat, nebo přechod do klinické latence s detekovatelnými orgánovými lézemi, ale funkčně se však stav normalizuje. V současné době jsou názory na etiologii sarkoidózy dosti pestré. Jednak je posuzován význam predispozice a na druhé straně se pátrá po hypotetickém vyvolávajícím agens. Zatím nebyla žádná teorie etiopatogeneze spolehlivě prokázána a není vyloučena možnost více faktorů podílejících se na vzniku této choroby.
Sarkoidóza proto stále zůstává v zájmu vědeckého výzkumu na celém světě, s cílem zlepšit schopnost cílené diagnostiky i léčby. Svědčí o tom četné publikace v posledních letech. V roce 2016 bylo možno na PUBMEDu vyhledat zhruba 750 citací, z toho i dvě multidisciplinární sdělení od českých autorů. V odborném oftalmologickém tisku bylo od 50. let minulého století v Československé a později České a Slovenské oftalmologii dosud publikováno 7 článků s celkem 10 pozorováními. Na základě atestační práce jsme se rozhodli předložit komplexní pohled na tuto problematiku s literárním přehledem a ukázat na nutnost mezioborové spolupráce.
Diagnostika sarkoidózy
K potvrzení diagnózy sarkoidózy je potřeba provádět komplexní vyšetření. Pro rozmanitost postižení bývá diagnostika obtížná, svědčí o tom náš následující soubor. Jsou uvedeny metodiky, které mají pro diagnostiku zásadní význam či patří k tradičním vyšetřením.
V laboratorním vyšetření lze detekovat nespecifické změny v krevním obraze, např. je to normochromní a normocytární anémie, leukopenie, lymfopenie, monocytóza a eozinofilie. Sedimentace bývá zvýšena asi u 30 % nemocných, rovněž mohou být patologické jaterní testy, především alkalická fosfatáza. Přítomná hyperkalcémie nad 2,6 mmol/l a hyperkalciurie nad 7,5 mmol/24 hod už ztrácí diagnostický i prognostický význam. Též imunologické vyšetření pomocí specifických krevních testů zatím pouze doplňuje klinické informace. Samostatně stojí vyšetření angiotenzin konvertujícího enzymu I (ACE), což je enzym, který produkují především endotelie plicních kapilár a cirkulující monocyty. Protože však je při sarkoidóze monocytomakrofágový systém aktivován, dochází ke zvýšené tvorbě ACE, kterou lze detekovat v bronchoaleveolární tekutině a v séru. Nevýhodou je nižší senzitivita (30 až 60 %), proto negativita ACE sarkoidózu nevylučuje.
Zobrazovací metody patří vzhledem k plicní formě sarkoidózy k základním diagnostickým metodikám. Skiagram hrudníku je uznáván za standardní vyšetření, pro svou jednoduchost a univerzálnost. Změny bývají pro sarkoidózu velmi charakteristické: stadium I. charakterizuje bilaterální hilová lymfadenopatie a při současném postižení plicního parenchymu se jedná o stadium II. Parenchymatózní plicní postižení s retikulonodulací bez známek lymfadenopatie představuje stadium III. a při objevení fibrotických změn se hovoří o stadiu IV. Galliová scintigrafie (izotop gallia 67 je nespecificky vychytáván aktivovanými makrofágy, nádorovými a retikulárními buňkami). Jediným specifickým nálezem pro sarkoidózu (90 % nemocných) je obraz tzv. „Lambda panda“. Na scintigramu se prokazuje symetrická aktivita v slzných a slinných žlázách a v nosní sliznici – hlava nemocného připomíná medvídka pandu. Zároveň zobrazená bilaterální lymfadenopatie připomíná písmeno lambda. Výpočetní tomografie s vysokým rozlišením (HRCT) patří k základním metodám vhodným k diagnostice a monitorování sarkoidózy. Magnetická rezonance (MR) se u sarkoidózy využívá především v diagnostice a monitorování neurosarkoidózy, kde velmi přesně zobrazí intraparenchymatózní i meningeální změny CNS (centrální nervový systém). Zásadní význam má i pro diagnostiku orbitálních procesů z hlediska topografického nálezu pro zadání biopsie.
Mezi další vyšetřovací metody patří bronchoskopie, která může v diferenciální diagnostice
jednak vyloučit jiné choroby bronchů a pak především slouží k potvrzení diagnózy pomocí plicní biopsie. Většinou ji doplňuje bronchoalveolární laváž (BAL), kdy je aspirovaná
bronchoalveolární tekutina vyšetřena cytologicky (lymfocytární alveolitida má nespecifické zvýšení absolutního počtu zánětlivých buněk v 90 %) a také se provádí imunologické testy.
Diagnostika oční formy sarkoidózy (přesněji nitroočních zánětů) se opírá o závěr „1st International Workshop on Ocular Sarcoidosis“ z roku 2006. Pokud není výsledek biopsie pozitivní, používá kombinace diagnostických kritérií a vyšetření viz níže.
Vlastní sestava
V letech 1998 až 2015 bylo na Oční klinice FN Královské Vinohrady v Praze vyšetřeno a léčeno celkem šest pacientů s projevy orbitální a nitrooční sarkoidózy. Vzhledem k rozdílné lokalizaci a formě jsou pacienti seřazení do čtyř diagnostických pozorování, jak postupně přicházeli se svými symptomy.
Pozorování zánětlivého pseudotumoru slzné žlázy bez celkových projevů sarkoidózy
V roce 1998 byla v dubnu vyšetřena 43letá žena (kazuistika č. 1) a v květnu 45letý muž (kazuistika č. 2). Poslední pacientkou v roce 2007 s obdobnými obtížemi byla 61letá žena (kazuistika č. 3).
Pacienti udávali dlouhodobé slzení oka s nepravidelným otokem horního víčka, který postupně progredoval v průběhu dvou až tří měsíců a stával se trvalým příznakem, pouze u nejstarší pacientky byl nástup problémů akutnější, a to v průběhu šesti týdnů. Tyto obtíže provázel pocit tlaku za bulbem. Poruchy motility očí ve smyslu zdvojeného vidění neudávali. Orbitální nález před a po operaci uvádí obr. 1. (jen u posledně jmenované se jedná o obraz 2 týdny po histologické verifikaci vylučující lymfom, kdy ještě přetrvávala protruze a deprese bulbu, potvrzení sarkoidózy bylo následné). Klinické příznaky a soubor vyšetření shrnuje tabulka1. Podle nálezu na MR rezonanci orbit (a CNS) nebylo možno vyloučit izolovaný maligní proces ve smyslu alveolárního karcinomu s eventuální možností lymfomu v oblasti slzné žlázy. Byla proto zvolena chirurgická intervence s cílem v celku odstranit slznou žlázu. Zevní osteoplastická orbitotomie sec. Krönlain byla provedena ve spolupráci se Stomatochirurgickou klinikou FN Motol nejpozději do dvou měsíců od počátečního vyšetření. Histologická verifikace prokázala ohraničený granulomatózní nekaseifikující zánět slzné žlázy s vícejadernými buňkami. Histologický obraz byl vždy hodnocen jako sarkoidóza. Z tohoto důvodu bylo vyšetření doplněno o ACE a jaterní testy, znovu byl posouzen skiagram hrudníku a provedena galliová scintigrafie plic. Neurologické vyšetření neodhalilo postižení hlavových nervů nebo další příznaky. Komplexní vyšetření tedy neprokázalo zřejmou klinickou systémovou formu sarkoidózy. Přesto byla pneumology doporučena celková imunosupresivní léčba kortikoidy. Byl podán Medrol v dávce 1 mg/kg/den po dobu 14 dní s postupným vysazováním v průběhu tři měsíců. Klinický orbitální obraz po operaci a následné léčbě se normalizoval, jen u 61leté pacientky přetrvala mírná deprese pro obtížnější hojení vzhledem k věku. Při opakovaných půlročních kontrolách se neobjevil relaps ani jiné další příznaky systémové sarkoidózy a po třech letech bylo od dalšího sledování upuštěno.
Tab. 1. Klinicko-diagnostické nálezy u pacientů se zánětlivým pseudotumorem slzné žlázy 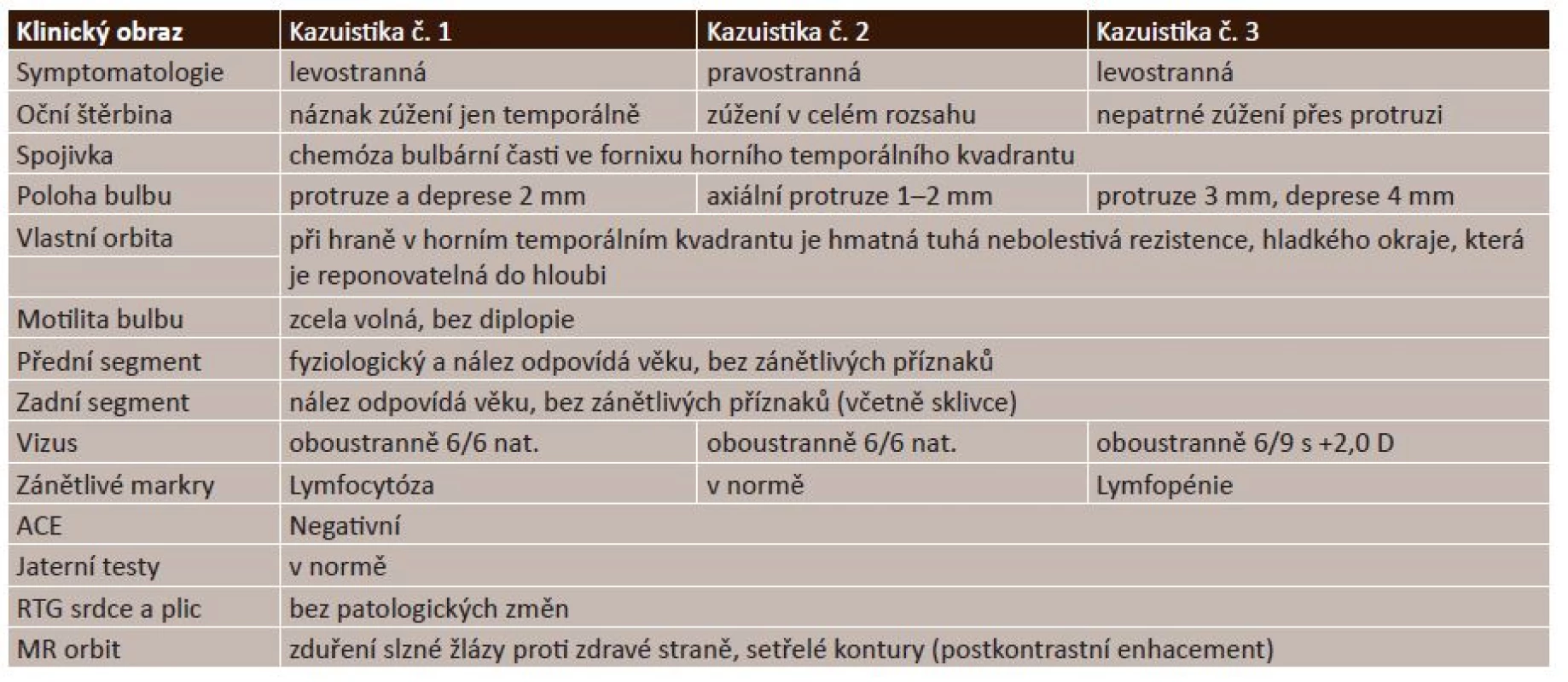
Obr. 1. Klinický nález před stanovení histologické diagnózy (vpravo) a stav po zklidnění po zevní orbitotomii (vlevo) u pacientů se zánětlivým pseudotumorem slzné žlázy. Nahoře kazuistika č. 1, uprostřed kazuistika č. 2, dole kazuistika č. 3 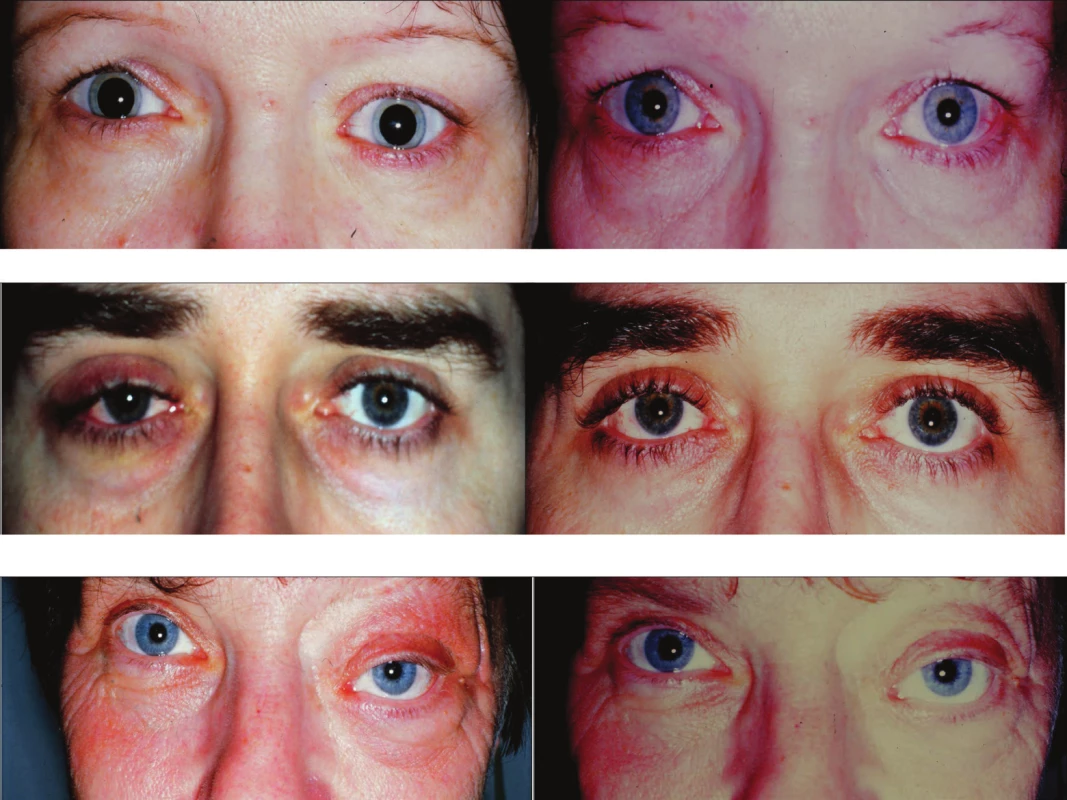
Pozorování orbitální sarkoidózy – orbitální zánětlivý syndrom a intrathorakální projev
Kazuistika č. 4 uvádí 55letou ženu, která byla poprvé vyšetřena v březnu 2001, kdy si sama nahmatala útvar při dolní hraně pravé očnice. Při vyšetření na ambulanci (obr. 2) byla při dolním okraji pravé orbity hmatná palpačně tuhá, nebolestivá, reponovatelná rezistence, motilita bulbu volná všemi směry, bez diplopie. Nález na předním segmentu byl bez patologických změn a na očním pozadí byla papila ohraničená, zavzata do myopického kónu, – fundus myopicus s difúzním prořídnutím RPE. VOP 6/9 p. s vlastní korekcí – 11,0 D.
Obr. 2. Klinický obraz orbitálního postižení vpravo (a), nález orbitálního tumoru na MR (b), obraz galliového scanu (c) a histologická verifikace orbitální biopsie (d) u pacientky s orbitálním zánětlivým syndromem a intrathorakálním projevem sarkoidózy 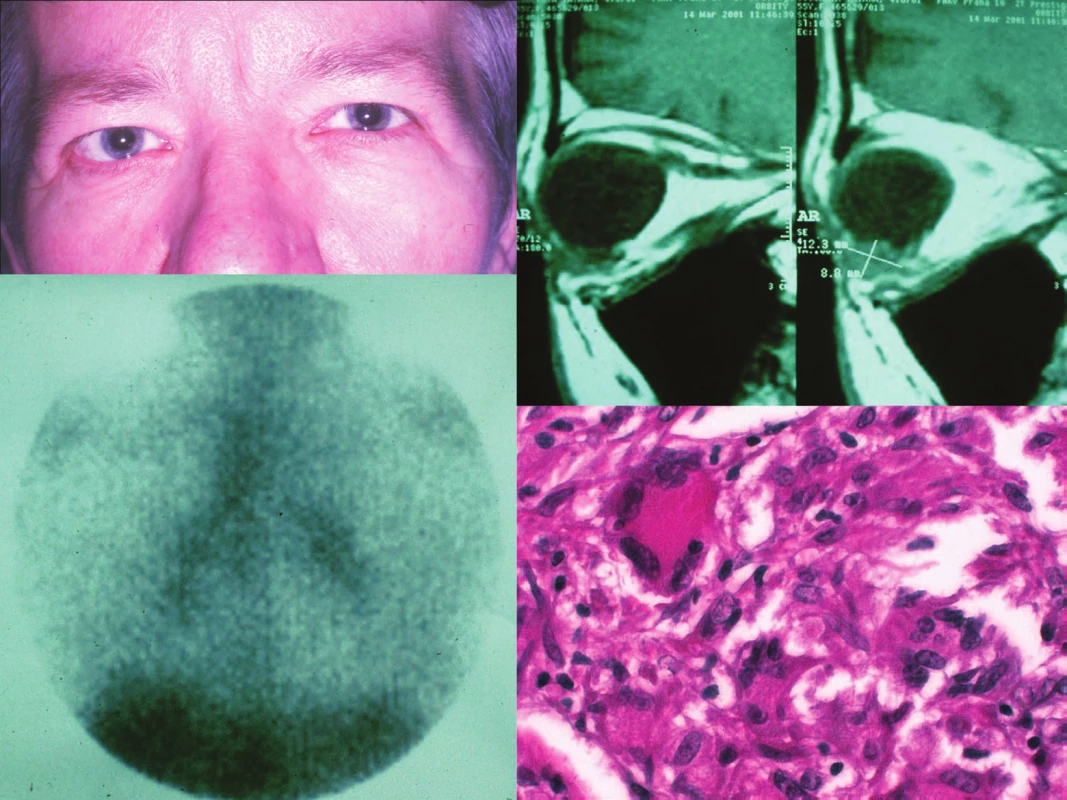
Vlevo je bulbus v naznačené konvergenci, vázne při pohybu v abdukci a nahoru temporálně, Nález na předním segmentu až na spojivkové jizvy nazálně a temporálně a nález na fundu byl obdobný jako vpravo. VOL prsty na ½ m s vl. korekcí -12,0 D (v anamnéze dvakrát operace strabismu a amblyopie) NOT 18/17 mm Hg, Hertl 18–105–17.
MR orbit: Neenhancující útvar 12,3 x 8,8 mm při dolním okraji orbity vpravo, podle charakteru podezření na lymfom, zánětlivé změny či jinou etiologii nelze vyloučit (obr. 2) Týž měsíc byla provedena dolní přední orbitotomie z důvodu histologické verifikace procesu.
Histologický nález: granulomatózně zánětlivý infiltrát orbity, nekaseifikující, vícejaderné buňky převážně Langhansova typu, nejpravděpodobněji sarkoidóza orbity (obr. 2).
Komplexní vyšetření bylo provedeno za hospitalizace na Klinice tuberkulózy a respiračních nemocí VFN s těmito výsledky: HRCT prokázala mediastinální a hilovou lymfadenopatii, galliový scan prokázal lambda sing (obr. 2) a BAL potvrdil lymfocytární alveolitidu. Diagnóza: intrathorakální sarkoidóza II. st. Léčba zahájená v dubnu 2001, a to Prednisonem 40 mg ráno denně dva týdny se sestupnou tendencí do února 2002. Kontrolní MR v říjnu 2001 prokázalo v pravé orbitě postoperační jizevnaté změny, ale bez patologického útvaru. Pacientka byla nadále sledována, poslední vyšetření v roce 2014 bez známek recidivy.
Pozorování panuveitidy vpravo a iridocyklitidy vlevo při neurosarkoidóze a hilové lymfadenopatii
Kazuistika č. 5 sleduje vývoj komplexního systémového sarkoidového onemocnění u 64letého muže od začátku roku 2009, kdy při vyšetření na pneumonologii bylo vysloveno podezření na sarkoidózu. Na Oční klinice FNKV byl poprvé vyšetřen v květnu t.r. na žádost neurologů pro periferní parézu faciálního nervu vlevo projevující se lagoftalmem. Současně byla odhalena zánětlivá reakce v předních komorách obou očí s výsevem precipitátů na endotelu vpravo a suspektním zánětlivým ložiskem na sítnici vpravo. VOP 6/9 s – 3,75 D a VOL 6/6 s – 3,5 D. Byla podána jen lokální terapie kortikosteroidy a mydriatiky. O dva měsíce později se přidružila diplopie pro incipientní parézu abducentu vpravo, pacient udal úbytek hmotnosti o 14 kg. Následovalo komplexní vyšetření: MR mozku bylo v normě, HRCT hrudníku prokázalo mediastinální i hilovou lymfadenopatii a intersticiální plicní proces, transbronchiální biopsie odhalila četné epiteloidní granulomy sarkoidního typu s obrovskými mnohojadernými buňkami a BAL doložil zvýšený počet lymfocytů. Diagnostický závěr: neurosarkoidóza II. st. Byla zahájena celková kortikoterapie Medrolem 32 mg/den v ranní dávce po dobu tři týdnů, a poté v sestupné tendenci až do srpna 2010, následně již nebyla celková terapie z plicního ani neurologického hlediska indikována, proto vysazena.
Již v listopadu téhož roku se objevila nová aktivita chorioretinálního ložiska vpravo (anamnesticky subjektivně asi ½ roku lehce neostré vidění). Oboustranně oční štěrbiny symetrické, bez lagoftalmu vpravo, motilita bulbů byla volná bez diplopie. Nález na předních segmentech nevykazoval zánětlivé příznaky ani trofické změny. Sklivce vykazovaly mírnou buněčnou příměs, papily byly ohraničené, růžové, s drobnou centrální exkavací, makuly zrnité, difúzně prořídlý pigmentový list sítnice. Vpravo pod dolní temporální arkádou bylo patrné větší neostře ohraničené ložisko velikosti 1 x 1,5 PD, mírně nad niveu (obr. 3a), bez známek vaskulitidy, sítnice leží. VOP 6/9 s – 4,0 VOL 6/9 s – 3,75, čte J. č. 1 nat. bilaterálně, NOT 11/12 mm Hg. OCT bilaterálně – neuroretina normální tloušťky, bez známek hromadění tekutiny, vrstva RPE zachována. FAG OPL – prokázaná pouze ohraničená aktivita ložiska vpravo. Vzhledem k lokalizaci nebyla nasazena celková terapie. Probíhaly pravidelné dvouměsíční kontroly. V únoru 2012 zůstával přední segment klidný, ale zvýšila se buněčná aktivita ve sklivci. Chorioretinální ložisko vpravo pod dolní temp. arkádou bylo větší, neostře ohraničené o velikosti 1 x 2,5 PD, mírně nad niveu, oproti prvotnímu vyšetření bylo kypřejší, šířilo se směrem dolů i přes arkádu směrem do makuly. Změnil se barevný kolorit sítnice, směrem k papile nabyl žlutavé barvy pravděpodobně z prosáknutí cévnatky (obr. 3b), Sítnice byla bez známek vaskulitidy. VOP 6/6 p. s – 4,5 D, VOL 6/6 p. s – 4,25 D, čte J.č.1 nat. bilaterálně, NOT 13/14 mm Hg. Byla znovu zahájená kortikoterapie Medrolem 16 mg 1-1/2-1/2 dva týdny, a dále v sestupné dávce v průběhu čtyř měsíců. Pacient byl na udržovací dávce 4 mg Medrolu denně 1 rok, poté již jen každých 6 měsíců sledován, sledované ložisko při dolní temporální arkádě vpravo bez známek aktivity, bylo ohraničené, ploché, jizevnaté. Při poslední kontrole v srpnu 2015 byl stav stabilizován, neprogredoval po stránce zrakové ostrosti a ani nitrooční nález se neměnil. Chorioretinální ložisko vpravo zůstalo ploché, stejné velikosti, ohraničené a pod arkádou dolní temporální vény (obr. 3c). Dále bude pacient sledován.
Obr. 3. Vývoj chorioretinálního nálezu ve třech stadiích (a, b, c) u pacienta při současné neurosarkoidóze a hilové lymfadenopatii a nález CME spolu se změnou na OCT (d) u pacientky s intermediální uveitidou při hilové lymfadenopatii při sarkoidóze 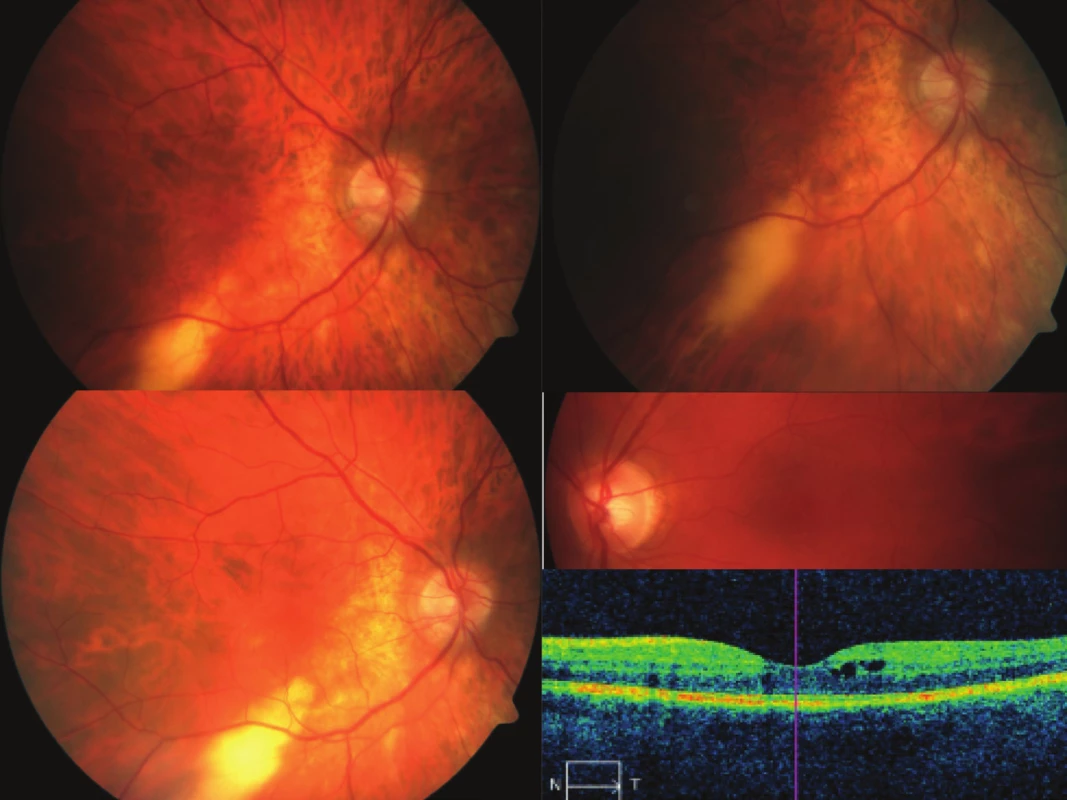
Pozorování oboustranné intermediální uveitidy při sarkoidózové hilové lymfadenopatii
Kazuistika č. 6. popisuje průběh nemoci u 39leté ženy, která na Oční kliniku přichází pro akutní oboustrannou uveitidu v dubnu 2011, kdy si před dvěma měsíci uvědomila zhoršené vidění a šmouhy před pravým okem. Při vyšetření byla zjištěna buněčná aktivita a precipitáty na endotelu rohovek, v předních komorách flare i tyndalizace. Ve sklivcích byla potvrzena výrazná buněčná příměs s rozvlákněním. Na fundech byly papily ohraničené, v makulách edém a periferie sítnice bez ložiskových změn a známek vaskulitidy. VOP 1/10 p. s – 1,75, VOL 5/7,5 p s – 1,0/135, čte J.č. 8 vpravo a J.č. 2 vlevo NOT 12/12 mm Hg. OCT bilaterálně odhalilo edém v úrovni neuroretiny, více vpravo, vrstva RPE zachována. Diagnóza: Oboustranná intermediální uveitida. Okamžitě byla zahájena léčba vzhledem poklesu zrakové ostrosti: Medrol 32-24-24 mg denně po dobu 10 dnů, a poté v sestupné tendenci, lokálně kortikosteroidy a mydriatika. Následoval soubor vyšetření: MR mozku a C-páteře vyloučil demyelinizační plaky. Rtg plic a srdce ukázal lehkou prominenci hilů, více vlevo, následná HRCT hrudníku doložila zvětšené hilové lymfatické uzliny oboustranně, ale i paraaortálně i paratracheálně. Galliový scan definoval lambda panda sign. Biopsie mediastinálních uzlin potvrdila nekaseifikující granulomy a BAL lymfocytózu. Závěr – biopticky verifikovaná sarkoidóza I. st. V průběhu imunosupresivní terapie se zánětlivý nitrooční proces zklidnil. V červnu 2012 již bez známek intermediální uveitidy oboustranně VOP 6/6 s – 1,75 a VOL 6/6 s –1,0/135, čte oboustranně J.g. č. 1. Na OCT byl oboustranně zcela fyziologický nález. Celková terapie pokračovala jen z plicní indikace 10 mg prednisonu denně ještě dva roky. Pacientka byla sledována z očního hlediska po půl roce. Až v červnu 2015 se dostavila pro zhoršení vidění vlevo. Při vyšetření byly bulby klidné, přední segment bez zánětlivé aktivity, sklivce s rozvlákněním, ale bez buněčné příměsi, sítnice byla bez ložiskových změn, vpravo makula bez edému, ale vlevo s prosáknutím (obr. 3d), bez známek vaskulitidy. VOP 6/6 s – 0,5 = – 0,75/65, VOL 5/10 s – 0, 75/125, čte J.č. 1 vpravo J.č. 4 vlevo, NOT 16/18 mm Hg, OCT vpravo byl fyziologický nález, vlevo prokázán CME s kumulací tekutiny, CST 374 um (obr. 3d). FAG vlevo znázornil jen probarvení CME bez dalších ložiskových změn. Podán proto jen lokálně vlevo 3x denně Nevanac. V následujících měsících se objevil další nárůst CME vlevo (CST 541 um), proto byl aplikován 1,0 ml Diprophosu parabulbárně, po něm jen dočasně regrese nálezu (CST 274 um), avšak od října 2015 opět progrese CME a v listopadu se přidala výrazná buněčná aktivita ve sklivci a sněhové koule v dolním temporálním kvadrantu vlevo. Z personálních důvodů byla pacientka předána do péče Centra pro uveitidy v Praze s návrhem nasazení celkové imunosupresní terapie. Léčebně byl znovu podán Medrol a nemocná trvale zůstala v jejich sledování.
Diskuse
Výskyt sarkoidózy je vyšší u černé rasy. Postiženy jsou častěji ženy a většina studií uvádí poměr 2 : 1. Výskyt je nejčastěji mezi 20. až 30. a mezi 50. až 60. rokem věku, děti bývají postiženy vzácně. Zdá se, že toto onemocnění je častější v mírných a chladných klimatických podmínkách. Letalita dosahuje 2–4 %. Dýchací ústrojí bývá postiženo u 90–94 % všech zjištěných onemocnění [12]. Změny na rtg plic bývají prvním, často náhodným, vodítkem k její diagnostice. Všechny typy sarkoidózy dýchacího ústrojí bývají provázeny lymfocytární alveolitidou, která může být klinicky zcela němá [18]. Postižení uzlin bývá celkem časté, udává se u 28 až 75 % nemocných [12]. Zvětšení sleziny bývá od 6 do 42 % [18] a je většinou asymptomatické. Kožní manifestace sarkoidózy v 18 až 32 % [12] mohou být velmi pestré, a to nodózní erytém, který je nejčastějším projevem. Oproti tomu Lupus pernio, definovaný již v roce 1889 Besnierem, je nejtypičtějším popsaným kožním symptomem. Jedná se o mutilující, zřetelně ohraničené léze s dilatovanými žilkami v obličeji [12, 18]. Červenohnědé a měkké papulonodulární léze patří také ke kožním projevům sarkoidózy kdekoliv na těle. Postižení kostí bývá většinou asymptomatické a výskyt kolísá mezi 2 až 24 %. Kloubní postižení se projevuje polyartalgiemi a artritidami a je daleko častější než postižení svalů [18]. Právě kloubní postižení CSA (Childhood sarcoid arthritis) se také projevuje v dětském věku. V diferenciální diagnóze se musí odlišit od juvenilní revmatoidní artritidy (JRA) [12], nyní označovaná jako JIA (juvenilní idiopatická artritida). CSA má vysoké zastoupení uveitidy v 80–90 % a rash v 77 %, s 40 % ACE. Jedná se o polyartritidu, zatímco u JIA je to pauciartritida. U JIA je vzácný rash, nízké zastoupení uveitidy a bez pozitivity ACE, naopak je přítomná pozitivita ANA. Sarkoidóza může postihnout jakoukoli část nervového systému. Vyskytuje se v 5–7 % případů [12, 18]. Nejčastější je jednostranná či oboustranná paréza faciálního nervu především periferního typu, udává se až v 70 % [22]. Optický nerv bývá postižen asi v 5 % případů a je v pořadí druhým postižením hlavových nervů. Možné je i postižení okohybných nervů [18]. Diplopie byla zastižena v 15 % [22]. Přechodnou diplopii, z postižení n. abducent, jsme zaznamenali i u našeho pacienta [29]. Sarkoidóza vyvolává samostatně edém terče, méně často optickou neuritidu. Granulomatózní infiltrace optického nervu je pro onemocnění charakteristická, přestože se vyskytuje vzácně, může souviset s postižením CNS. Projevy neurosarkoidózy mohou obsáhnout prakticky celou neurologickou sympomatologii – parestézie, obrny a křeče u periferních neuropatií, ataxie, demence, afázie, epilepsie, psychózy [18]. U pacientů s již diagnostikovanou sarkoidózou se vyskytují oční projevy v závislosti na demografických a diagnostických kritériích v 21–22 % případů [12]. Velká část těchto pacientů je asymptomatických. Podle retrospektivních studií je u 3,9–5,5 % pacientů s uveitidou později biopticky potvrzena sarkoidóza [12]. Většinou se pak jedná o chronickou formu uveitid s bilaterálním postižením [12, 18]. Orbitopalpebrální postižení bývá méně časté a může zahrnovat slznou žlázu (3 %), orbitu (pod 1 %) a také spojivku, víčka [12], což ale může být součástí kožních projevů.
Akutní přední uveitida bývá častěji jednostranná s nálezem serózní, vzácněji fibrinózní iridocyklitidy a může být součástí systémových projevů jako erythema nodosum či bilaterální hilová lymfadenopatie [12], což se označuje jako Löfgrenův syndrom. Také Heerfordtův-Waldemstounův syndrom (uveo-parotická horečka) provází akutní uveitida s eventuálním postižením faciálního nervu [12]. Chronická přední uveitida bývá častější u pacientů mezi 40. až 60. rokem života s obrazem granulomatózního zánětu.
Diagnostická kritéria uveitid [16] zahrnují: bilaterální postižení, špekovité precipitáty a/nebo granulomatózní precipitáty a/nebo Koeppeho či Busaccovy noduly na duhovce, granulomy v komorovém úhlu a/nebo periferní přední synechie, sklivcové opacity charakteru „sněhových koulí“ nebo „šňůry perel“, mnohočetné chorioretinální aktivní či atrofické léze v periferii, periflebitidu (+/ - „ukapávající vosk“) a /nebo retinální makroaneurysmata, granulomy papily zrakového nervu a/nebo solitární granulom choroidey.
Tento nález bývá součástí klinického obrazu panuvetid (spolu s retinální vaskulitidou a makulárním edémem), které se popisují mezi 20 až 30 % [12]. Z uvedených klinických obrazů byla pozorována u dvou pacientů samostatná chronická iridocyklitida [32]. Intermediální uveitida se vyskytuje asi v 10 % případů. Pacient přichází většinou s pocitem plovoucích zákalů a poklesem zrakové ostrosti, kterou popisovala i naše pacientka při prvotním projevu i relapsu. V klinickém obrazu se projevuje dvojím obrazem v možné kombinaci: vaskulitida s okluzí vén v periferii a vitritida různé intenzity, a to od difúzně rozptýlených buněk až po kondenzované. Pokud se tyto shluky vyskytují v řetízkách, hovoříme o výše uvedených „šňůrách perel“, charakteristických pro sarkoidózu, ale mohou se vyskytovat i u řady jiných uveálních syndromů [12]. Zadní uveitida se vyskytuje u 14 až 43 % pacientů a může být jedinou oční manifestací sarkoidózy. Zdá se, že postižení fundu může být spojeno se zvýšeným rizikem postižení centrálního nervového systému [30], což se projevilo i u našeho pacienta. Projevuje se granulomatózní chorioretinitidou s mnohočetnými drobnými žlutavými granulomy. Tento obraz provázel i postižení hlavy zrakového nervu pod obrazem papilitidy [7, 32]. Zánětlivé změny papily byly součástí projevů intermediální uveitidy a vytvářel obraz panuveitidy [14], nebo byly projevem u akutní iridocyklitidy dětského pacienta [13]. Všechna publikovaná pozorování uveitid v našem regionu [7, 13, 14, 32], stejně jako u našich dvou pacientů, provázely plicní příznaky sarkoidózy.
Diagnostická vyšetření [16] v sobě kombinují: negativní tuberkulinový test, elevace ACE a/nebo elevace sérového lysozymu (u pacientů léčených inhibitory ACE), obraz hilové lymfadenopatie na skiagramu hrudníku, zvýšení jaterních enzymů a pozitivní nález na hrudním CT při negativním RTG plic. Největší význam v diagnóze systémové sarkoidózy mají neinvazní zobrazovací metody. Patologické změny na klasické CT v 79 % [5] či abnormální HRCT až v 96,3 % byly určující pro diagnózu plicní formy [3]. MR mozku byla významná pro diagnózu neurosarkoidózy v 80 % [5].
Kombinace diagnostických kritérií určuje jistotu diagnózy sarkoidózy [16]:
- a) definitivní diagnóza sarkoidózy – pozitivní biopsie + uveitida odpovídající oční formě sarkoidózy;
- b) předpokládaná diagnóza sarkoidózy – biopsie neprovedena, na skiagramu hrudníku prokázána hilová lymfadenopatie + uveitida odpovídající oční formě sarkoidózy;
- c) pravděpodobná diagnóza sarkoidózy – biopsie neprovedena a negativní RTG hrudníku, ale jsou přítomná tři klinická kritéria + dvě pozitivní vyšetření;
- d) možná diagnóza sarkoidózy – negativní biopsie, ale jsou přítomná čtyři klinická kritéria + dvě pozitivní vyšetření.
Diferenciální diagnóza uveitid s etiologií sarkoidózy je pestrá a obtížná, protože jednotlivé uveální příznaky spojené se sarkoidózou nejsou absolutně patognomické. Dokonalá fotodokumentace napomáhá k diagnóze, jak uvádí literární údaje [28]. Do naší sestavy bylo zařazeno šest pacientů, a to vždy s pozitivním bioptickým nálezem, jednalo se o definitivní diagnózu sarkoidózy. Několik dalších pacientů s výše uvedenými příznaků u uveitid jsme do sestavy naší studie bez pozitivity biopsie nezařadili. Z tohoto pohledu možných kombinací hovořící pro tuto diagnózy [16], vyplynulo vyšší zastoupení sarkoidózy v etiologii uveitid. U dětí se udává 1 až 3 % [24] a u dospělých se pohybuje okolo 10 % [24] až 11,5 % [10], v našem regionu bylo naposledy zaznamenáno 4 % zastoupení, tzn. 60 pacientů z 1523 sledovaných uveitid [15]. Rozložení jednotlivých typů uveitid při sarkoidóze představuje 15 až 28 % předních uveitid, 38 až 46 % intermediálních zánětů a 36 až 38 % zadních spolu s pauvetidami [24].
Orbitopalpebrální postižení zahrnuje postižení spojivky, slzné žlázy a orbity. Ve fornixu nebo na palpebrální spojivce se objevují noduly, mohou se projevit v akutní formě v podobě folikulární konjunktivitidy nebo v chronické formě s progresivním jizvením vedoucím až k tvorbě symblefar. Velké spojivkové granulomy mohou připomínat tumory [24], ale mohou i zasáhnout do odvodných slzných cest [8]. Konjunktivální postižení je často přehlíženo, velká část lézí je asymptomatická [24], proto diagnóza není častá. Navíc tyto typy zánětu jsou často lokálně léčeny lokálním kortikosteroidy, eventuálně s antibiotiky bez bioptického ověření, neboť se klinický stav po této terapii zlepší.
Postižení slzné žlázy představuje nejčastější extraokulární postižení (7–69 %), většinou asymptomatické s nebolestivým zvětšením a sníženou sekrecí slz [24] a má většinou jednostrannou lokalizaci. Bioptická diagnostika u slzné žlázy v 42–63 % potvrzuje sarkoidózu. Granulomatózní infiltrace slzné žlázy může zapříčinit suché oko nebo keratokonjunktivitis sicca (KCS). [12, 24], kterou jsme primárně u našich pacientů nezastihli. Pozdější snížená produkce slz byla podmíněná ztrátou slzné žlázy, ale nebyla provázená KCS. Primární diagnostika bývá často obtížná. V diferenciální diagnostice je nutno pomýšlet především na nádor, např. karcinom. Nutná je zevní orbitotomie a následná histologická verifikace. Diagnózu jsme potvrdili u třech našich nemocných, kdy sarkoidóza byla jen monoorgánovým postižením. U všech postižených byla diagnózy nečekaná, hlavně u nejstarší pacientky s šestitýdenní anamnézou, kde jsme předpokládali maligní proces. Monoorgánové postižení odhalili prakticky před šedesáti lety brněnští autoři [2]. Orbitální lokalizace jako primární lokalizace sarkoidózy je vzácná, v jediné české orbitální monografii jsou popsány dva případy za 30 let sledování orbitálních procesů [23]. Orbitální zánětlivý syndrom, zahrnující protruzi bulbu, otok víček, bolestivost a vzácně zhoršení vizu [25], nebývá častý. Celý proces může být skrytý s minimální protruzí [17] jako u naší pacientky. Ojedinělá pozorování z posledních let ukazují, že výsledek biopsie je vždy překvapením [17, 25], což potvrdilo naše první pozorování [6], které teprve rozběhlo komplexní vyšetření. Zásadní je proto správná verifikace procesu v orbitě, která potvrdí zánětlivý proces s dominancí epiteloidních buněk z transformovaných makrofágů s přítomností vícejaderných buněk Langhansova typu, zánětlivý infiltrát má charakter nekaseifikujícího granulomu. Při tomto histologickém nálezu je třeba ještě diferenciálně diagnosticky zvážit a v korelaci s klinickými nálezy vyloučit další možné typy granulomatózních zánětů: na prvním místě nekaseifikující produktivní formu tuberkulózního zánětu, dále mykotický zánět, granulom okolo cizího tělesa, resp. exogenně působícího materiálu, granulom okolo destruované (a možno již i sekundárně zaniklé) cysty či tzv. nekrobiotický granulom. Detailní histologické vyšetření celého materiálu je proto nezbytné, s použitím i speciálních barvení cílených k detekci případné mikroflóry či vyšetření imunohistochemických. Histologická diagnóza sarkoidózy je tak vlastně v rámci zmíněné diferenciální diagnózy nakonec de facto diagnózou stanovenou per exclusionem [33]. Při porovnání orbitálních bioptických nálezů za období 10 let jsme sarkoidózu odhalili v 4,6 % [20]. Postižení extraokulárních svalů a Tenonské kapsuly může způsobit diplopii a bolestivou oftalmoplegii i fokální subkonjunktivální hyperémii [31]. Souběžnost orbitální pozitivity biopsie [17, 24] se systémovým postižením se udává v 34 až 50 %, přičemž absolutní většinu v 88–90 % tvoří ohraničené léze, jako u naší pacientky, na rozdíl od infiltrativních procesů v 10–15 % [24]. Orbitální proces může mít i benigní průběh [34] či naopak se projevit současně s akutní iridocyklitidou a uzlinovým syndromem [14].
Všeobecně v léčbě systémové sarkoidózy „zlatý standardem“ stále zůstávají celkově podávané kortikoidy [18]. U očních forem, a to u intermediální, zadní uveitidy a panuveitidy v případě zánětů ohrožující zrak, dále u orbitálních procesů a zánětů zrakového nervu jsou stále doporučovány na prvním místě kortikosteroidy podávané celkově [12, 24, 28], a to v dávce 0,5 až 1mg/kg/den [28]. U zánětů, které již nereagují na kortikosteroidy, se volí systémová imunosupresiva: azathioprin, cyklosporin A, methotrexát, mycophenolat mofetil nebo cytostatika: chlorambucil a cyklofosfamid [12, 24, 28]. Obě skupiny léků lze také kombinovat. Při léčbě granulomatózního chorioidálního procesu byl samotný prednison neúčinný, teprve po kombinaci s methotrexátem se proces sanoval [22]. Možná je samotná kombinace systémových imunosupresiv v léčbě oční sarkoidózy, a to methotrexátu s azathioprinem [4]. Dalším stupněm terapie je biologická léčba indikována jen v těch případech, kde výše uvedené postupy nejsou tolerovány či příznivě neodpovídají [24], a to přes riziko, že tato léčba může granulomatózní uveitidu navodit. Nejčastěji se využívá anti-TNF-alfa terapie pomocí infliximabu [4, 26, 28] a adalimumab [1, 4, 26] u panuveitid a multifokálních choroiditid. Dalšími anti-TNF léky pro řešení uveitidy při sarkoidóze představují etanercept, certolizumab a golimumab [24]. U pacientů léčených interferonem-alfa může být tento příčinou rozvoje granulomatózní panuveitidy typu sarkoidózy [9]. Ranibizumab se uplatnil jako doplňující anti-VEGF léčba v řešení chorioidální neovaskularizace vzniklé při chronické pauveitidě [19]. Drobné neovaskularizace lze také ošetřit laserovou koagulací [12]. Anti-VEGF terapii (bevacizumab či ranibizumab) lze uplatnit u chronického CME [12]. Komplikace nitrooční sarkoidózy vyplynou v průběhu onemocnění, ale mohou souviset i se způsobem léčby, patří k nim glaukom, katarakta, epiretinální membrány a CME [24]. Sekundární glaukom se léčí lokálními antiglaukomatiky a v případě nedostatečné kompenzace je na místě chirurgická intervence. V případě hemoftalmu či chronických sklivcových opacit lze využít pars plana vitrektomii [12]. Je nutno si uvědomit, že chirurgické řešení těchto komplikací v sobě přináší nebezpečí pooperační závažné zánětlivé reakce [24].
Prognóza sarkoidózy je vcelku příznivá. U 2/3 pacientů dochází během jednoho roku až dvou let ke spontánní remisi choroby po stránce klinické, radiologické, funkční i laboratorní. U zbývajících je naopak tendence k chronicitě, tj. proces zůstává stacionární (chronická inaktivní forma) nebo progreduje (chronická aktivní forma) a vyžaduje terapii. Asi u 1/3 léčených lze během 2 let po ukončení léčby očekávat recidivu [18]. Klinický průběh nitrooční sarkoidózy může být různý a prognóza záleží na postižených strukturách oka. Riziko je obecně vysoké u pacientů s chronickou uveitidou, kteří nejsou vůbec nebo dostatečně léčeni [12]. Dlouhodobé studie ukázaly, že 51 % pacientů s oboustrannými uveitidami mělo vizus lepší než 20/40 [24] či zraková ostrost byla lepší než 20/50 [27] v 89 %. Jen v 5 % byl horší než 20/120 [24] či ve 3 % horší než 20/200 [27]. Hlavní příčinou ireverzibilního poklesu vizu představuje sekundární glaukom a následná chronická makulopatie [24]. Dlouhodobé sledování pacienta s imunosupresivní terapií pro renální transplantaci se prezentovalo hyperkalcémií pro sarkoidózu [36].
Současný výzkum sarkoidózy zaměřuje na nové vztahy, které by mohly upřesnit specifikaci choroby. Stále se hledají nové patologické poměry v imunologických vyšetřeních. Aktivace alveolárních makrofágů stimuluje produkci interleukinu IL-1, což následně vyvolá proliferaci subpopulace T-lymfocytů CD4 (helpery). Objevuje se vyšší počet epiteloidních buněk a další zvýšení produkce lymfokinů, zvyšuje se poměr CD4/CD8 [12], dříve označovaný jako. imunoregulační index. Zvýšení tohoto poměru bylo odhaleno ve 100 % v BAL u 30 nemocných [5]. K těmto vyšetřením patří také stanovení HLA lokusu, za signifikantní se považuje HLA-DRB1 0401 alela [24] společná pro černošskou i bělošskou populaci. V granulomech epiretinálních membrán u pacientů s uveitidou při sarkoidóze byl detekován Proprionibacterium acnes. Zbývá ještě určit význam této etiologie v patogenezi uveitidy [11].
Závěr
Oční sarkoidóza může zahrnovat kteroukoliv část oka a jeho pomocných orgánů. Nejčastější manifestací jsou uveitidy, KCS a konjunktivální noduly. Oční projev se prezentuje svými symptomy u 20–30 % pacientů se sarkoidózou. Multidisciplinární přístupy jsou potřebné k dosažení nejlepšího postupu při terapii oční i systémové manifestace choroby. Odpovídající léčba zaručuje dobrou prognózu vidění.
Pozn.: Sdělení zpracovává atestační práci z roku 2016
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne 19. 6. 2017
Do tisku přijato dne 26. 1. 2018
MUDr. Petra Sokačová
Oční klinika FN Královské Vinohrady
Šrobárova 50, 100 34 Praha 10
e-mail. jan.krasny@fnkv.cz
Zdroje
1. Achille, M., Ilaria, P., Teresa, G., et al.: Successful Treatment with Adalimumab for Severe Multifocal Chorioiditis and Panuveitis in Presumed (Early-onset) Ocular Sarcoidosis. Int Ophthalmol, 36, 2016 : 129–135.
2. Anton, M., Pluhoš, M., Riebel, O.: Izolovaný sarkoid slzné žlázy. Čs Oftal, 15, 1959 : 375–379.
3. Babu, K., Shukla, S.B., Philips, M.: High Resolution Chest Computerized Tomography in the Diagnosis of Ocular Sarcoidosis in a High TB Endemic Population. Ocul Immunol Inflamm, 23, 2016 : 1–6.
4. Baughman, R.P., Lower E.E., Ingledue, R., Kaufman, A.H.: Management of Ocular Sarcoidosis. Sarcoidosis Vasc Diffuse Lung Dis, 1, 2012 : 26–33.
5. Bezo, C., Maizoub, S., Nochez, Y., et al.: Ocular and Neuro-ophthalmic Manifestation of Sarcoidosis: Retrospective Study of 30 Cases. J Fr Ophthalmol, 36, 2013 : 473–480.
6. Borovanská, J., Krásný, J., Šach., J., et al: Granulomatózní zánět orbity – sarkoidóza, Sborník abstrakt z XI. výročního sjezdu ČOS, Hradec Králové, 2003, s. 84.
7. Čepilová, Z., Porubská, M., Fabianová, J.: Sarkoidóza – kazuistika. Čes a Slov Oftal, 64, 2008 : 34–37.
8. Dolinová, L.: Postižení spojivky a odvodných slzných cest sarkoidózou. Čs Oftal. 33, 1977 : 443–446.
9. Doycheva, D., Deuter, C., Stuebiger, N., Zierhut, M.: Interferon-alfa-associated Presumed Ocular Sarcoidosis. Graefes Arch. Clin. Exp. Ophthalmol. 247, 2009 : 675 – 680.
10. Engelhard, S.B., Patel, V., Reddy, A.K.: Intermediate Uveitis, Posterior Uveitis and Panuveitis in the Mid-Atlantic USA. Clin Ophthalmol, 9, 2025 : 1549–1555.
11. Goto, H., Usui, Z., Umazume, A., et al.: Proprionibacterium Acne as a Possible Pathogen of Granuloma in Patients with Ocular Sarcoidosis. Br J Ophthalmol, 111, 2017: doi: 1136/bjothalmol-2016-309248.
12. Hainovici, R., Foster, C.S.: Sarkoidosis, In. Pepose J.S., Holland G.N., Wilhelmus K.R.: Ocular Infection and Immunity, Mosby, St. Louis, 1996, p. 754–776.
13. Hanušová, H.: Oční projevy sarkoidózy v dětském věku, Čs. oftal.: 44, 1988 : 212 – 215.
14. Havlíková, M., Říhová, E., Kopřivová, J. et al: Oční projevy sarkoidózy, Čs. oftal., 1994 : 367–370.
15. Heissigereová, J., Říhová, E., Svozílková, P., et al.: Uveitidy u neinfekčních systémových onemocněních. Abstrakta Den uveitid, 2010, JS Parner s.r.o., s. 11, ISBM 978-80-87036-50-1.
16. Herbort, C.P., Rao, N.A, Mochizuki, M., et al.: 23 Collaborated Members of Soc. Com. of 1st Internat. Workshop on Ocular Sarcoidosis: International Criteria for the Diagnosis of Ocular Sarcoidosis: Results of the 1st International Workshop on Ocular Sarcoidosis, Ocular Immunol. Inflamm., 17, 2009 : 160–169.
17. Kang, J.J., Aakalu, V.K., Lin, A., Sebtabutr. P.: Orbital Granuloma Annulare as Presentation of Systematic Sarcoidosis. Orbit, 32, 2013 : 372–374.
18. Kolek, V. Sarkoidóza. Známé a neznámé. Praha: Avicenum, 1998, 239 s.
19. Konidaris, V.E., Empeslidis, T.: Ranibizumab in Choroidal Neovascularisation Associated with Ocular Sarcoidosis. BMJ Case Rep. 2013, doi: 10.136/bcr-2013-010288.
20. Krásný, J., Šach, J., Brunnerová, R., et al.: Orbitální tumory u dospělých – desetiletá studie, Čes a Slov Oftal, 64, 2008 : 219–217.
21. Mayer, G.N., Longo, M., Gomes B.B. Nobrega, M.J.: Low Dose Corticosteroid in Association wih Methotrexate for Therapy of Ocular Sarcoidosis. Report of a Case. Int. J. Retina Vitreous. 1, 2015: doi: 10.1186/s40942-0215-0006-7.
22. Menezo, V., Lobo, A., Yeo, T.K., et al.: Ocular Features in Neurosarcoidosis. Ocul Immunol Inglamm, 17, 2009 : 170–178.
23. Otradovec, J.: Choroby očnice, Avicenum, Praha, 1986, s. 177 – 178.
24. Pasadhika, S., Rosenbaum, J.T.: Ocular Sarcoidosis. Clin,. Chest Med. 36, 2015 : 669 – 683.
25. Petrarolha, S.M., Rodrigues, B.S., Filho, F.D. et al.: Unilateral Eyelid Edema as Initial Sign of Orbital Sarcoidosis. Case Rep Ophthalmol Med, 2016, doi:1.1155/2016/6912927.
26. Riancho-Zarrabeitia, L., Calvo-Rio, V., Blanco, R., et al.: Anti-TNF-alfa Therapy in Refractory Uveitis Associated with Sarcoidosis: Multicenter Study of 17 Patients. Semin Arthris Rheum, 45, 2015 : 361–368.
27. Rochepeau, P., Jamilloux, Y., Kerever, S., et al.: Long-term Visual and Systemic Prognoses of 83 Cases of Biopsy-proven Sarcoid Uveitis. Br J Ophthalmol, 110, 2016, doi: 10.1136/bjophthalmol-2016-309762.
28. Říhová, E. et al.: Uveitidy. Grada, Praha, 2009, s. 75 77.
29. Sokačová, P., Šach., J., Krásný, J.: Klinické rozhraní problematiky sarkoidózy, Abstrakta Den uveitid, 2012, JS Parner s.r.o, s. 8, ISBM 978-80-87036-61-7.
30. Spalton D.J., Sanders M.D.: Fundus Changes in Histologically Confirmed Sarcoidosis, Br. J. Ophtalmol., 65, 1981 : 348–358.
31. Stannard K, Spalton D.J.: Sarcoidosis with Infiltration of the External Ocular Muscles, Br J Ophtalmol, 69, 1985 : 562–566.
32. Szedélyová, L., Gašparová, D., Kuřátko, J.: Očné zmeny pri sarkoidóze. Čs Oftal, 35, 1979 : 12–15.
33. Šach, J.: Histopatologie. In Kuchynka, P. a spol.: Oční lékařství, (1. vyd.) Grada, Praha, 2008, s. 61–97.
34. Uher, M.: Sarkoidóza očnice s benigním průběhem. Čs oftal.19, 1963 : 333–337.
35. Wong, E.K., Husain, A., Sayer, J.A.: Sarcoidosis Presenting with Hypercalcemia Following Withdrawal of Long-term Immunosuppression in Renal Transplantation. Oxf Med Case Reports, 5, 2014 : 86–88.
Štítky
Oftalmologie
Článek Autorský rejstřík
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2017 Číslo 5-6- Stillova choroba: vzácné a závažné systémové onemocnění
- Familiární středomořská horečka
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
- První schválený léčivý přípravek pro terapii Leberovy hereditární optické neuropatie dostupný rovněž v ČR
- Konjunktivitida a původce Corynebacterium macginleyi – kazuistika
-
Všechny články tohoto čísla
- OCT nálezy a dlouhodobé výsledky vitrektomie u jamky terče s makulopatií
- Perzistující arteria hyaloidea – indikovat k operaci či nikoli?
- Kombinovaná intravitreálna aplikácia kortikosteroidov a anti-vegf u pacientov s edémom makuly po uzávere žily sietnice
- Jubileum doc. MUDr. Šárky Pitrové, CSc., FEBO
- Sarkoidóza a její oční manifestace (rozbor šesti kazuistik)
- Výsledky léčby diabetické retinopatie laserovým systémem pascal
- Liečba melanómu corpus ciliare stereotaktickou rádiochirurgiou
- Výsledky liečby pacientov s lymfómovým ochorením v oblasti očnice
- Rozdíl mezi „Ganglion cells complex“ a vrstvou nervových vláken ve stejné altitudinální polovině sítnice u hypertenzních a normotenzních glaukomů
- Xeróza u pacientky s deficiencí vitaminu A
- Doporučený postup očního vyšetření u nejmenších dětí a dětí předškolního věku v běžné ambulantní praxi
- Autorský rejstřík
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Sarkoidóza a její oční manifestace (rozbor šesti kazuistik)
- Doporučený postup očního vyšetření u nejmenších dětí a dětí předškolního věku v běžné ambulantní praxi
- Perzistující arteria hyaloidea – indikovat k operaci či nikoli?
- Výsledky liečby pacientov s lymfómovým ochorením v oblasti očnice
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




