-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Terlipresin – stále nepostradatelný ve dvou indikacích
Terlipressin remains indispensable in two indications
Terlipressin was first synthesized more than 54 years ago in former Czechoslovakia. This drug has potent vasoconstrictive and antibleeding effects, which reduce portal pressure and flow in portosystemic shunts, and can be administered in individual doses rather than continuously. Terlipressin is used in clinical practice primarily to treat acute variceal bleeding and hepatorenal syndrome. Other indications include bleeding due to portal gastropathy and bleeding from the gastrointestinal and urogenital tracts in children and in adults, and this drug is also locally applied during gynecological operations on the uterine cervix. Acute variceal bleeding is currently treated according to clearly established procedures and should be initiated upon first contact with the patient. Use of terlipressin in this indication reduces mortality and the risk of bleeding recurrence. Terlipressin is the preferred drug for treatment of hepatorenal syndrome and reduces mortality and improves kidney function in patients with hepatorenal syndrome type 1 and 2. There is no recommended dosage schedule of terlipressin in hepatorenal syndrome patients and the treatment duration is not clearly established. Recurrence of hepatorenal syndrome after discontinuation of terlipressin is usually resolved by re-administration of the drug. The main side effects of terlipressin are myocardial, splanchnic, and acral ischemia.
Key words:
terlipressin – portal hypertension – variceal bleeding – hepatorenal syndrome
The author declares she has no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
21. 1. 2018Accepted:
5. 3. 2018
Autoři: H. Gottfriedová
Působiště autorů: Klinika hepatogastroenterologie, Transplantcentrum, IKEM, Praha
Vyšlo v časopise: Gastroent Hepatol 2018; 72(2): 129-133
Kategorie: Hepatologie: přehledová práce
doi: https://doi.org/10.14735/amgh2018129Souhrn
Terlipresin byl poprvé vyroben před 54 lety v tehdejším Československu. Jedná se o lék s výrazným vazokonstrikčním a protikrvácivým účinkem, který působí vazokonstrikci především splanchnického řečiště s následným snížením portálního tlaku a průtoku v portosystémových kolaterálách. Nevyžaduje kontinuální podání a je možné ho podávat frakcionovaně. V klinické praxi je užíván především při akutním krvácení z jícnových varixů a hepatorenálním syndromu. Mezi další indikace terlipresinu patří krvácení z portální gastropatie, krvácení z trávicího a urogenitálního ústrojí u dětí i dospělých a lokální použití během gynekologických operací na děložním čípku. Léčba akutního varikózního krvácení terlipresinem je dnes dána jasně stanovenými postupy a měla by být zahájena již při prvním kontaktu s pacientem. Terlipresin v této indikaci snižuje mortalitu i riziko recidivy krvácení. U jedinců s hepatorenálním syndromem je terlipresin preferovaným lékem, který snižuje mortalitu a zlepšuje funkci ledvin u hepatorenálního syndromu 1. i 2. typu. Pro diagnózu hepatorenálního syndromu neexistuje jednoznačně doporučené dávkovací schéma terlipresinu ani doporučená doba léčby. Rekurence onemocnění po vysazení terlipresinu je obvykle řešena opětovným nasazením léku. Hlavním nežádoucím účinkem terlipresinu je myokardiální, splanchnická a akrální ischemie.
Klíčová slova:
terlipresin – portální hypertenze – krvácení z varixů – hepatorenální syndromÚvod
Terlipresin (N-triglycyl-8-lyzin-vazopresin) je syntetický analog vazopresinu, který byl syntetizován v laboratořích Československé akademie věd v Praze v roce 1964 týmem E. Kasafírka [1]. Do distribuce byl v naší republice uveden pod názvem Remestyp, v ostatních zemích se stal pod názvem Glypressin účinným lékem varikózního krvácení. V případě terlipresinu je historicky zřejmý přínos české medicíny nejen při syntéze, ale také při zkoumání jeho terapeutického efektu. Ve studii publikované v roce 1977, která byla často citována, prokázali Vosmík et al významné snížení mortality na krvácení z jícnových varixů a významné zkrácení doby krvácení u nemocných léčených terlipresinem ve srovnání s kontrolní skupinou [2].
V současné době existují v klinické praxi dvě hlavní indikace terlipresinu – krvácení z jícnových varixů a hepatorenální syndrom (HRS). Dalšími indikacemi jsou krvácení z portální gastropatie, z trávicího a urogenitálního ústrojí u dětí i dospělých (metroragie, krvácení při porodu, potratu) a krvácení spojená s operacemi v oblasti břicha a pánve. Lokálně je používán intra-a/nebo paracervikálně při gynekologických operacích na děložním čípku.
Terlipresin a krvácení z jícnových varixů
Krvácení z jícnových varixů je závažnou a život ohrožující komplikací portální hypertenze (PH). Nejčastější příčinou je jaterní cirhóza, jen malé procento nemocných krvácí na podkladě prehepatální či posthepatální PH. Nejúčinnější kontrolu akutního varikózního krvácení v současné době přináší kombinace endoskopické a medikamentózní léčby. V medikamentózní léčbě se uplatňují vazoaktivní látky (vazopresin, terlipresin, somatostatin a octreotid), které ovlivňují splanchnickou perfuzi a snižují portální tlak. V klinické praxi jsou v současnosti používány terlipresin, somatostatin a octreotid. V metaanalýze 30 randomizovaných studií s 3 111 pacienty s akutním krvácením z jícnových varixů bylo použití vazoaktivních látek ve srovnání s placebem spojeno se zvýšením zástavy krvácení (relativní riziko – RR 1,21), snížením rizika opakovaného krvácení (RR 0,68), s poklesem 7denní mortality (RR 0,74), s poklesem počtu transfuzí a délky hospitalizace. Srovnání jednotlivých látek mezi sebou ve smyslu zástavy krvácení, prevence recidivy krvácení a ovlivnění mortality jednoznačně neupřednostnilo žádnou z nich a podle doporučení je použití terlipresinu, somatostatinu i octreotidu srovnatelné, ačkoli v recentní studii Sea z roku 2014 byl terlipresin použit v dávkách nižších, než jsou doporučované [3–5].
Nejdéle používaným a nejvíce prověřeným lékem je terlipresin (obr. 1). Působí vazokonstrikci především splanchnického řečiště s následným snížením portálního tlaku a průtoku v portosystémových kolaterálách. Kromě účinku na hladké svalstvo cév působí i na hladké svalstvo dělohy. V porovnání s vazopresinem má delší poločas rozpadu (3–4 hod), nevyžaduje kontinuální podání a je možné ho podávat frakcionovaně. Jeho účinnost sledovalo nejméně 20 randomizovaných studií. Studie srovnávající účinek terlipresinu s placebem prokázaly signifikantní snížení selhání zástavy krvácení a také nižší mortalitu ve skupině léčené terlipresinem. Terlipresin prokazatelně snižuje mortalitu i riziko recidivy krvácení [6]. Snižuje také riziko vzniku HRS, což je u těchto jedinců účinek vítaný [7]. V roce 2002 byla českými autory publikována multicentrická studie prokazující výhodnost podávání vyšší dávky terlipresinu, výsledky této studie se promítly i do odborných doporučení [8].
Obr. 1. Struktura terlipresinu. Fig. 1. The structure of terlipressin 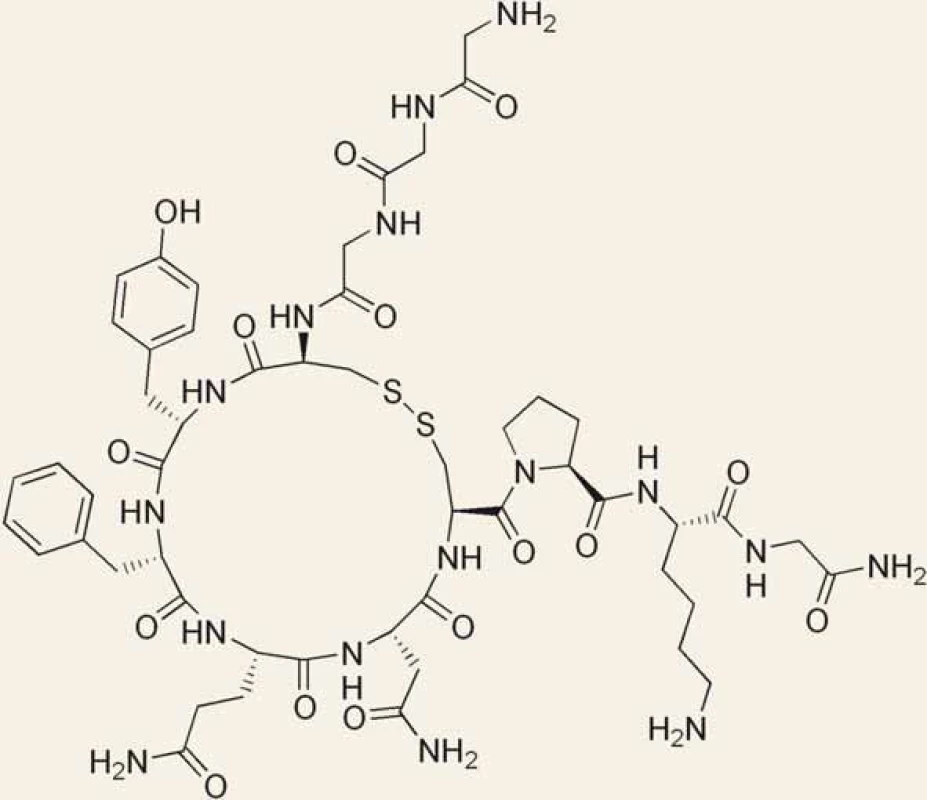
Léčba by při podezření na krvácení z jícnových varixů měla být zahájena co nejdříve – již při prvním kontaktu s nemocným v předhospitalizační fázi. Důležitá je skutečnost, že po dobu 1 měsíce je možné lék skladovat při teplotě do 25 °C, terlipresin lze tedy aplikovat již při prvním kontaktu s pacientem nebo během transportu. Iniciálně se podávají 2 mg i. v. jako bolus à 4 hod, dávka pak může být snížena po stabilizaci stavu na 1 mg à 4 hod, doporučená doba léčby je 5 dnů (tab. 1) [4,9].
Tab. 1. Doporučené dávkování terlipresinu v léčbě akutního varikózního krvácení dle [4] a hepatorenálního syndromu. Tab. 1. Recommended dosage of terlipressin for the treatment of acute oesophageal variceal bleeding according to [4] and hepatorenal syndrome. ![Doporučené dávkování terlipresinu v léčbě akutního varikózního krvácení dle [4] a hepatorenálního syndromu.
Tab. 1. Recommended dosage of terlipressin for the treatment of acute oesophageal variceal bleeding according to [4] and hepatorenal syndrome.](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/4b8be5a1f7f77e46dd4b99fa2777a956.jpg)
Výsledky klinických studií a metaanalýz se promítají do doporučených postupů odborných společností [4,10–12]. Velmi respektovaná a vždy očekávaná jsou doporučení a konsenzus z pravidelných setkání odborníků v oblasti PH v Bavenu, poslední šesté setkání proběhlo v roce 2015 [4]. Závazné jsou pro nás zejména doporučené postupy Pracovní skupiny pro portální hypertenzi České hepatologické společnosti, jejichž aktualizace byla publikována v roce 2017 [12].
Hlavním nežádoucím účinkem terlipresinu je myokardiální, splanchnická a akrální ischemie. Podávání terlipresinu tak vyžaduje pozornost u pacientů nad 65 let, hypertoniků a pacientů s ischemickou chorobou srdeční. Mezi další nežádoucí účinky patří bolesti hlavy, křeče v břiše, bradykardie a přechodný průjem. Terlipresin má antidiuretický efekt, který může způsobit hyponatremii. Hyponatremie dilučního typu je častější u jedinců s mírnou jaterní dysfunkcí a většinou nevyžaduje přerušení léčby. Pravidelné sledování hodnot sérové koncentrace natria je nezbytné.
Terlipresin a hepatorenální syndrom
HRS je funkční selhání ledvin, které vzniká v souvislosti s pokročilým jaterním onemocněním. Postižení jedinci obvykle mají PH na podkladě jaterní cirhózy, těžké alkoholické hepatitidy nebo méně často na podkladě metastatického nádorového procesu. Incidence HRS je u jedinců s jaterní cirhózou a ascitem v 1. a 5. roce 18 a 39 %, onemocnění se vyskytuje i u nemocných s fulminantním selháním jater [13–16]. Rozlišujeme dva typy HRS: typ 1 je prognosticky závažnější, je charakterizován progresivním zhoršováním ledvinné funkce, typ 2 je většinou spojen s přítomností refrakterního ascitu a dlouhodobým, ale „stabilním“ poklesem renální funkce. Mortalita jedinců s pokročilým onemocněním jater se vznikem HRS významně zhoršuje, průměrná doba přežití všech pacientů s HRS jsou pouhé 3 měsíce, přežití jedinců s neléčeným HRS 1. typu je přibližně 1 měsíc. Vysoké MELD skóre a HRS 1. typu jsou spojeny s velmi špatnou prognózou. Prognóza těchto nemocných jakož i zlepšení renální funkce je závislé na možnosti zlepšení funkce jater.
Kruciální roli v patogenezi HRS hrají hemodynamické změny – arteriální vazodilatace ve splanchnické oblasti, která působí snížení efektivního arteriálního volumu, a pokles středního arteriálního tlaku. Aktivace sympatiku a systému renin-angiotenzin-aldosteron vede k vazokonstrikci v ledvinách a v konečném efektu k poklesu renální funkce (schéma 1). Spouštěčem těchto hemodynamických změn je přítomnost PH, předpokládaným mechanizmem je zvýšená produkce nebo aktivita vazodilatačních látek. Bakteriální infekce, zejména spontánní bakteriální peritonitida (SBP), je nejdůležitější rizikový faktor pro rozvoj HRS, který se vyvine přibližně u 30 % jedinců se SBP [17].
Schéma 1. Modifikované a doplněné schéma dle [29]. Scheme 1. Modified and supplemented scheme according to [29]. ![Schéma 1. Modifikované a doplněné schéma dle [29].
Scheme 1. Modified and supplemented scheme according to [29].](https://pl-master.mdcdn.cz/media/image/1d7cadb3a9ee1231290629258164ffd0.jpg?version=1537792799)
Diagnóza je stanovena vyloučením ostatních příčin selhání ledvin. V roce 1994 definoval International ascites club hlavní kritéria diagnózy HRS [17]. Tato kritéria byla modifikována v roce 2007. Nejčastěji je HRS charakterizován progresivně narůstajícími hodnotami sérové koncentrace kreatininu (SCr), velmi nízkým vylučováním natria do moči, minimální nebo žádnou proteinurií, negativním nálezem v močovém sedimentu a oligurií [17,18]. Kauzální léčbou HRS je zlepšení funkce jater konzervativní terapií nebo transplantační léčbou. Nejefektivnější farmakologickou léčbu pacientů s HRS představují vazokonstrikční látky. U pacientů v kritickém stavu přijímaných na jednotku intenzivní péče je upřednostňován noradrenalin v kontinuální infuzi s cílem dosáhnout vzestupu tlaku a úpravy funkce ledvin. Doporučuje se jeho podávání v kombinaci s albuminem [19–21]. Počty nemocných léčených adrenalinem nejsou velké a neexistuje dostatečný počet randomizovaných srovnávacích studií se skupinou bez léčby vazokonstriktory.
U pacientů s HRS, kteří nejsou v kritickém stavu, je preferovaným lékem terlipresin. Velké množství randomizovaných i nerandomizovaných studií prokázalo, že terlipresin upravuje renální funkce u pacientů s HRS 1. typu. Léčba je efektivní přibližně u 40–50 %. V naprosté většině studií je terlipresin podáván v kombinaci s albuminem, který je aplikován 2 dny bolusově intravenózně v dávce 1g/kg (max. 100 g), v následujících dnech je podáván v dávce 25–50 g denně až do ukončení terapie terlipresinem [22,23]. Zatím neexistují spolehlivá data, která by jednoznačně podpořila nebo vyvrátila přínos kombinované léčby terlipresin + albumin ve srovnání s ostatními vazoaktivními látkami + albumin. Metaanalýza časnějších studií s terlipresinem u HRS uvádí, že terlipresin významně snižuje mortalitu při srovnání s albuminem samostatně (54 vs. 73 %) a zvyšuje procento jedinců, u kterých se podařilo HRS zvrátit (54 vs. 11 %), ale za cenu vyššího počtu kardiovaskulárních nežádoucích účinků [21–23]. Data z randomizované studie srovnávající terlipresin vs. midodrin s octreotidem (obě skupiny v kombinaci s albuminem) konstatují, že terlipresin signifikantně zvyšuje procento kompletní odpovědi (pokles SCr na < 133 µmol/l v průběhu 2 týdnů) ve srovnání s midodrinem a octreotidem 56 vs. 5 % [24,25].
Pro diagnózu HRS neexistuje jednoznačně doporučené dávkovací schéma terlipresinu, rovněž délka léčby není jednoznačně stanovena. Léčbu zahajujeme dávkou 1 mg à 4–6 hod i.v. a v případě, že nedojde 3. den léčby k poklesu SCr alespoň o 25 % od výchozí hodnoty, navyšujeme terlipresin do maximální dávky 2 mg à 4–6 hod. V léčbě se pokračuje až do poklesu SCr pod 133 µmol/l, průměrně v rozmezí 88–106 µmol/l. Doba léčby je obvykle 2 týdny, může být i delší. Pokud po 2 týdnech léčby nedojde ke zlepšení funkce ledvin, terapii považujeme za neúčinnou a ukončujeme ji. Rekurence HRS 1. typu po vysazení terlipresinu jsou řešeny opakováním léčby. Informace ohledně léčby HRS 2. typu terlipresinem jsou omezené, nicméně podle některých prací je terlipresin v kombinaci s albuminem úspěšný a dochází ke zlepšení funkce ledvin [26,27].
Na Klinice hepatogastroenterologie IKEM podáváme terlipresin převážně z indikace HRS 1. a 2. typu. Renální dysfunkce představuje rizikový faktor morbidity i mortality před transplantací jater i po ní, léčba HRS před transplantací jater může zlepšit potransplantační funkci ledvin [28]. Někteří nemocní jsou takto léčeni a hospitalizováni dlouhodobě, protože po vysazení terlipresinu dochází k rekurenci onemocnění, kterou řešíme většinou úspěšně opětovným nasazením léku.
Terlipresin je v indikaci akutního varikózního krvácení a HRS i po více než 50 letech od svého vzniku život zachraňujícím a nepostradatelným lékem.
Autorka deklaruje, že v souvislosti s předmětem studie nemá žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 21. 1. 2018
Přijato: 5. 3. 2018
MUDr. Halima Gottfriedová, CSc.
Klinika hepatogastroenterologie
Transplantcentrum, IKEM
Vídeňská 1958/9, 140 21 Praha 4
Zdroje
1. Kasafírek E, Rábek V, Rudinger J et al. Amino acids and peptides. Synthesis of ten extended-chain analogues of lysin vasopressin. Collection Czechoslov Chem Commun 1966; 31 : 4581–4591.
2. Vosmík J, Jedlička K, Mulder JL et al. Action of the triglycyl hormonogen of vasopressin (glypressin) in patients with liver cirrhosis and bleeding esophageal varices. Gastroenterology 1977; 72 (4 Pt 1): 605–609.
3. Wells M, Chande N, Adams P et al. Meta-analysis: vasoactive medications for the management of acute variceal bleeds. Aliment Pharmacol Ther 2012; 35 (11): 1267–1278. doi: 10.1111/j.1365-2036.2012.05088.x.
4. De Franchis R, Baveno VI Faculty. Expanding consensus in portal hypertension: Report of the Baveno VI Consensus Workshop: Stratifying risk and individualizing care for portal hypertension. J Hepatol 2015; 63 (3): 743–752. doi: 10.1016/j.jhep.2015.05.022.
5. Seo YS, Park SY, Kim M et al. Lack of difference among terlipressin, somatostatin, and octreotide in the control of acute gastroesophageal variceal hemorrhage. Hepatology 2014; 60 (3): 954–963. doi: 10.1002/hep27006.
6. Ioannou G, Doust J, Rockey DC et al. Terlipressin for acute esophageal variceal hemorrhage. Cochrane Database Syst Rev 2003; 1: CD002147.
7. De Franchis R et al. Portal hypertension IV: proceedings of the Fourth Baveno International Consensus Workshop. London: Blackwell Publishing 2006.
8. Brůha R, Mareček Z, Špičák J et al. Double-blind randomized, comparative multicenter study of the effect of terlipressin in the treatment of acute esophageal variceal and/or hypertensive gastropathy bleeding. Hepatogastroenterology 2002; 49 (46): 1161–1166.
9. Brůha R, Mareček Z, Procházka V et al. Double-blind randomized multicenter study comparing the efficacy and safety of 10-day to 5-day terlipressin treatment of bleeding esophageal varices. Hepatogastroenterology 2009; 56 (90): 390–394.
10. Garcia-Tsao G, Abraldes JG, Berzigotti A et al. Portal hypertensive bleeding in cirrhosis: risk stratification, diagnosis and management: 2016 Practice Guidance by the American Association for the Study of Liver Diseases. Hepatology 2017; 65 (1): 310–335. doi: 10.1002/hep.28906.
11. Skládaný L, Jarčuška P, Hrušovský Š et al. Lie?ba a prevencčba a prevencia krvácania pri portalnej hypertenzii. Metodický list racionálnej farmakoterapie. Štandardný diagnostický a terapeutický postup 45 2008; 12 (1–2): 1–8.
12. Fejfar T, Vaňásek T, Brůha R et al. Léčba krvácení v důsledku portální hypertenze při jaterní cirhóze – aktualizace doporučených postupů ČHS ČLS JEP. Gastroent Hepatol 2017; 71 (2): 105–116. doi: 10.14375/amgh2017 105.
13. Ginès P, Guevara M, Arroyo V et al. Hepatorenal syndrome. Lancet 2003; 362 (9398): 1819–1827.
14. Ginès P, Schrier RW. Renal failure in cirrhosis. N Engl J Med 2009; 361 (13): 1279–1290. doi: 10.1056/NEJMra0809139.
15. Wadei HM, Mai ML, Ahsan N et al. Hepatorenal syndrome: pathophysiology and management. Clin J Am Soc Nephrol 2006; 1 (5): 1066–1079.
16. Ginès A, Escorsell A, Ginès P et al. Incidence, predictive factors and prognosis of the hepatorenal syndrome in cirrhosis with ascites. Gastroenterology 1993; 105 (1): 229–236.
17. Arroyo V, Ginès P, Gerbes AL et al. Definition and diagnostic criteria of refractory ascites and hepatorenal syndrome in cirrhosis. International Ascites Club. Hepatology 1996; 23 (1): 164–176.
18. Salerno F, Gerbes A, Ginès P et al. Diagnosis, prevention and treatment of hepatorenal syndrome in cirrhosis. Gut 2007; 56 (9): 1310–1318.
19. Duvoux C, Zanditenas D, Hézode C et al. Effects of noradrenalin and albumin in patients with type I hepatorenal syndrome: a pilot study. Hepatology 2002; 36 (2): 374–380. doi: 10.1053/jhep.2002.34343.
20. Singh V, Ghosh S, Singh B et al. Noradrenaline vs. terlipressin in the treatment of hepatorenal syndrome: a randomized study. J Hepatol 2012; 56 (6): 1293–1298. doi: 10.1016/j.jhep.2012.01.012.
21. Israelsen M, Krag A, Allegretti AS et al. Terlipressin versus other vasoactive drugs for hepatorenal syndrome. Cochrane Database Syst Rev 2017; 9: CD011532. doi: 10.1002/14651858.CD011532.pub2.
22. Sanyal AJ, Boyer T, Garcia-Tsao G et al. A randomized, prospective, double-blind, placebo-controlled trial of terlipressin for type 1 hepatorenal syndrome. Gastroenterology 2008; 134 (5): 1360–1368. doi: 10.1053/j.gastro.2008.02. 014.
23. Martín-Llahí M, Pépin MN, Guevara M et al. Terlipressin and albumin vs albumin in patients with cirrhosis and hepatorenal syndrome: a randomized study. Gastroenterology 2008; 134 (5): 1352–1359. doi: 10.1053/j.gastro.2008.02. 024.
24. Cavallin M, Kamath PS, Merli M et al. Terlipressin plus albumin versus midodrine and octreotide plus albumin in the treatment of hepatorenal syndrome: a randomized trial. Hepatology 2015; 62 (2): 567–574. doi: 10.1002/hep.27709.
25. Gluud LL, Christensen K, Christensen E et al. Terlipressin for hepatorenal syndrome. Cochrane Database Syst Rev 2012; 9: CD005162. doi: 10.1002/14651858.CD005162.pub3.
26. Alessandria C, Ozdogan O, Guevara M et al. MELD score and clinical type predict prognosis in hepatorenal syndrome: relevance to liver transplantation. Hepatology 2005; 41 (6): 1282–1289.
27. Alessandria C, Venon WD, Marzano A et al. Renal failure in cirrhotic patients: role of terlipressin in clinical approach to hepatorenal syndrome type 2. Eur J Gastroenterol Hepatol 2002; 14 (12): 1363–1368.
28. Restuccia T, Ortega R, Guevara M et al. Effects of treatment of hepatorenal syndrome before transplantation on posttransplantation outcome. A case control study. J Hepatol 2004; 40 (1): 140–146.
29. Ginès P, Cardenas A. The management of ascites and hyponatremia in cirrhosis. Semin Liver Dis 2008; 28 (1): 43–58. doi: 10.1055/s-2008-1040 320.
Štítky
Dětská gastroenterologie Gastroenterologie a hepatologie Chirurgie všeobecná
Článek vyšel v časopiseGastroenterologie a hepatologie
Nejčtenější tento týden
2018 Číslo 2- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- Primární biliární cholangitida – doporučený postup České hepatologické společnosti ČLS JEP pro diagnostiku a léčbu
- Neobvyklá příčina zvětšování břicha
- Infekce jaterní cysty při polycystóze jater jako zdroj sepse
- Terlipresin – stále nepostradatelný ve dvou indikacích
- Akutní poškození ledvin u pacientů s akutní pankreatitidou
- Léčba komplikované Crohnovy choroby vedolizumabem
- Kombinace endoskopické slizniční resekce a „full-thickness“ resekce v léčbě adenomu ascendens s příznakem „non-liftingu“
- Gastrointestinálne prejavy familiárnej stredomorskej horúčky – problém aj v strednej Európe?
- Populární sleeve gastrectomy – tubulizace žaludku v chirurgické léčbě těžké obezity a cukrovky 2. typu
- Životní jubileum prof. Zdeňka Marečka
- Pohľad na XXIII. Gastrofórum, Štrbské Pleso, 2018
- 6th Conference of Central European Hepatologic Col laboration
- Výběr z mezinárodních časopisů
- Správná odpověď na kvíz
- Kreditovaný autodidaktický test: hepatologie
- Esomeprazol – S-izomer omeprazolu s výhodnějšími farmakologickými vlastnostmi a silnějším farmakodynamickým účinkem
- Hepatologie
- „Distální“ ulcerózní kolitida u seniora – jaký terapeutický postup zvolit?
- Hepatocelulárny karcinóm na strednom Slovensku – analýza kohorty 207 pacientov v nemocnici 3. stupňa
- Gastroenterologie a hepatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Terlipresin – stále nepostradatelný ve dvou indikacích
- Primární biliární cholangitida – doporučený postup České hepatologické společnosti ČLS JEP pro diagnostiku a léčbu
- Infekce jaterní cysty při polycystóze jater jako zdroj sepse
- Neobvyklá příčina zvětšování břicha
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



