-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Rizikové faktory vzniku atelektázy po plicní lobektomii
Risk Factors of Atelectasis Following Pulmonary Lobectomy
Background.
The aim our study was to determine incidence and predisposing factors of atelectasis following pulmonary lobectomy.Methods and Results.
Retrospective study of our prospective database included 282 patients. Postlobectomy atelectasis (APL) was defined as ipsi - or contralateral atelectasis with whiteout of the involved lobe or segment on the chest radiograph requiring bronchoscopy. Postlobectomy atelectasis occurred in 18 (6.4%) patients. Chronic obstructive pulmonary disease (COPD) remained the only preoperative variable predicted of APL (p < 0.05). Patients undergoing right upper lobectomy (RUL), either alone or in combination with the right middle lobe had a significantly greater incidence of APL when compared with all other types of resections (p < 0.05).Conclusions.
Postlobectomy atelectasis is an important postlobectomy complication occurring in 6.4% of all lobectomies. Patients with COPD and undergoing RUL are at the higher risk for APL and prophylactic measures to prevent it are necessary.Key words:
postoperative atelectasis, lobectomy, chronic obstructive pulmonary disease.
Autoři: A. J. Stolz 1; F. Petřík 2; J. Šimonek 1; J. Schützner 1; R. Lischke 1
; P. Pafko 1
Působiště autorů: 3. chirurgická klinika 1. LF UK a FNM, Praha 1; Pneumologická klinika 2. LF UK a FNM, Praha 2
Vyšlo v časopise: Čas. Lék. čes. 2008; 147: 228-232
Kategorie: Původní práce
Souhrn
Východisko.
Cílem naší studie bylo zjistit rizikové faktory vzniku atelektázy po plicní lobektomii.Metody a výsledky.
Provedli jsme retrospektivní analýzu naší prospektivní databáze, do které bylo zařazeno 282 pacientů s plicní lobektomií. Atelektáza po plicní lobektomii (APL) byla definována jako ipsi - nebo kontralaterální atelektáza, nevzdušnost plicního laloku nebo segmentu s jeho zastřením na rentgenovém snímku plic s přesunem mediastina vyžadující bronchoskopii. Atelektáza po plicní lobektomii se vyskytla u 18 (6,4 %) pacientů. Chronická obstrukční plicní nemoc (CHOPN) byla identifikována jako signifikantní rizikový faktor pro vznik této komplikace (p < 0,05). Pravá horní lobektomie a horní bilobektomie měla v porovnání s ostatními typy plicní lobektomie vyšší incidenci APL (p < 0,05).Závěry.
Pacienti s CHOPN a po pravostranné horní lobektomii a bilobektomii mají signifikantně vyšší riziko vzniku pooperační atelektázy. Tvoří skupinu pacientů, u které je důležitá prevence vzniku této komplikace jako intenzivní dechová rehabilitace a terapie pooperační bolesti.Klíčová slova:
pooperační atelektáza, lobektomie, chronická obstrukční plicní nemoc.Pokrok v operační technice a postoperační péči přispěl k dalšímu snížení pooperačních komplikací po plicní lobektomii s incidencí morbidity 10–35 % a mortality 1 až 5 % (1–4). Atelektáza po lobektomii je pooperační komplikace s incidencí kolem 1–20 % (1, 2, 5, 6). Toto široké rozmezí je dáno různými definicemi ve studiích. Autoři různě definují rozsah pooperační atelektázy, od lobární po subsegmentální. Cílem práce bylo zjistit incidenci pooperační atelektázy, identifikovat skupinu pacientů se zvýšeným rizikem pro vznik této komplikace. Cílem bylo rovněž zjistit dopad této komplikace na celkové náklady na hospitalizaci pacienta.
SOUBOR NEMOCNÝCH A POUŽITÉ METODY
Na naší klinice bylo v období leden 2004 až prosinec 2005 provedeno 282 plicních lobektomií. Tato retrospektivní analýza naší prospektivní databáze obsahovala pacienty s elektivní plicní resekcí. Atelektáza po plicní lobektomii (APL) byla definována jako ipsi - nebo kontralaterální atelektáza, nevzdušnost plicního laloku nebo segmentu s jeho homogenním zastřením na rentgenovém snímku plic s přesunem mediastina vyžadující bronchoskopii. Pacienty jsme rozdělili do dvou skupin na základě přítomnosti komplikace: skupina pacientů s atelektázou (APL) a skupina pacientů bez této komplikace (no-APL).
Mezi sledované předoperační faktory patřily: věk, pohlaví, body mass index (BMI), FEV 1 (usilovný vteřinový výdech, % náležitých hodnot), FVC (usilovná vitální kapacita, % náležitých hodnot), FEV1/ FVC. Chronická obstrukční plicní nemoc (CHOPN) byla definovaná hodnotami FEV1 < 70 % náležitých hodnot a FEV1/ FVC < 70 % náležitých hodnot. Kouření bylo zhodnoceno na základě dotazníku, který pacienti vyplnili před operací. Pacienty jsme rozdělili do tří skupin. Nekuřáci – pacienti, kteří nikdy nekouřili (n = 56, 20 %). Bývalí kuřáci – pacienti, kteří přestali kouřit alespoň 4 týdny před operací (n = 155, 55 %). Skupina kuřáků obsahovala pacienty, kteří kouřili i před operací nebo přestali do 4 týdnů před operací (n = 71, 25 %).
Peroperačně sledované parametry obsahovaly operační čas, typ a stranu plicní lobektomie.
Pacienti byli indikováni k plicní resekci dle standardů pro rozsah plicních resekcí dle předoperačních vyšetření (7). Všechny plicní resekce byly provedeny v selektivní plicní ventilaci s anterolaterální torakotomií. Pahýl bronchu po lobektomii byl zašitý jednotlivými stehy ve dvou vrstvách (PDS II 4–0, Ethicon), plicní žíly byly podvázané (Silon, Chirana) a přešité pokračujícím cévním stehem (Prolen, Ethicon). Větve plicní tepny byly dvojitě centrálně podvázané (Silon, Chirana). V případě zaniklé mezilalokové štěrbiny byla štěrbina uvolněna lineárním staplerem (TCT 75, Ethicon). Před uzavřením torakotomie byla provedena toileta bronchiálního stromu odsátím bronchiální cévkou a kontrola rozvinutí plíce.
Pacientům byl podán Vulmizolin 1 g předoperačně a dvě další dávky pooperačně. Všichni pacienti kromě jednoho byli extubováni na operačním sále a přeloženi na Jednotku intenzivní péče (JIP) po operaci.
Pooperační analgezie byla udržovaná pomocí zavedeného epidurálního katétru, do kterého byl aplikován kontinuálně bupivakain a fentanyl dle intenzity bolesti pacienta do odstranění hrudního drénu. U všech pacientů jsme prováděli pooperační měření tělesné teploty v podpaží. Péče o hrudní drén byla standardizovaná. Hrudní drén byl odstraněn v případě, že nebyl únik vzduchu a denní odpad do drénu byl menší než 150 ml. Dechová rehabilitace začala den před operací, pokračovala pooperačně do propuštění pacienta. Rentgenový snímek plic byl proveden hned po operaci a dále 1., 2. pooperační den a před odstraněním hrudního drénu. V případě nálezu APL byla provedena bronchoskopie v lokální anestezii flexibilním bronchoskopem. Analýza vlivu APL na hospitalizační náklady byla provedena na základě platby zdravotních pojišťoven pro naši kliniku.
Statistická data byla zpracována pomocí verze SPSS 10,0, Kategorické proměnné byly porovnány pomocí χ2 testu. Studentův t - test byl použit k analýze pokračujících proměnných. Jako faktor se statistickou významností byl definován jako p < 0,05 a vysoce signifikantní jako p < 0,01.
Výsledky
Atelektáza po plicní lobektomii se vyskytla u 18 (6,4 %) pacientů. U dvou pacientů (12 %) byla na kontralaterální straně a u 16 (88 %) byla na straně plicní resekce. Tato komplikace tvořila celkem 29 % všech plicních komplikací.
Nenalezli jsme signifikantní rozdíl mezi oběma skupinami pacientů ve věku, pohlaví a BMI (tab. 1). Skupina kuřáků měla vyšší riziko vzniku APL, ale tato incidence nedosáhla statistické signifikance. Jediným signifikantním předoperačním parametrem pro vznik APL byla CHOPN (p < 0,05).
Tab. 1. Charakteristika pacientů s plicní lobektomií 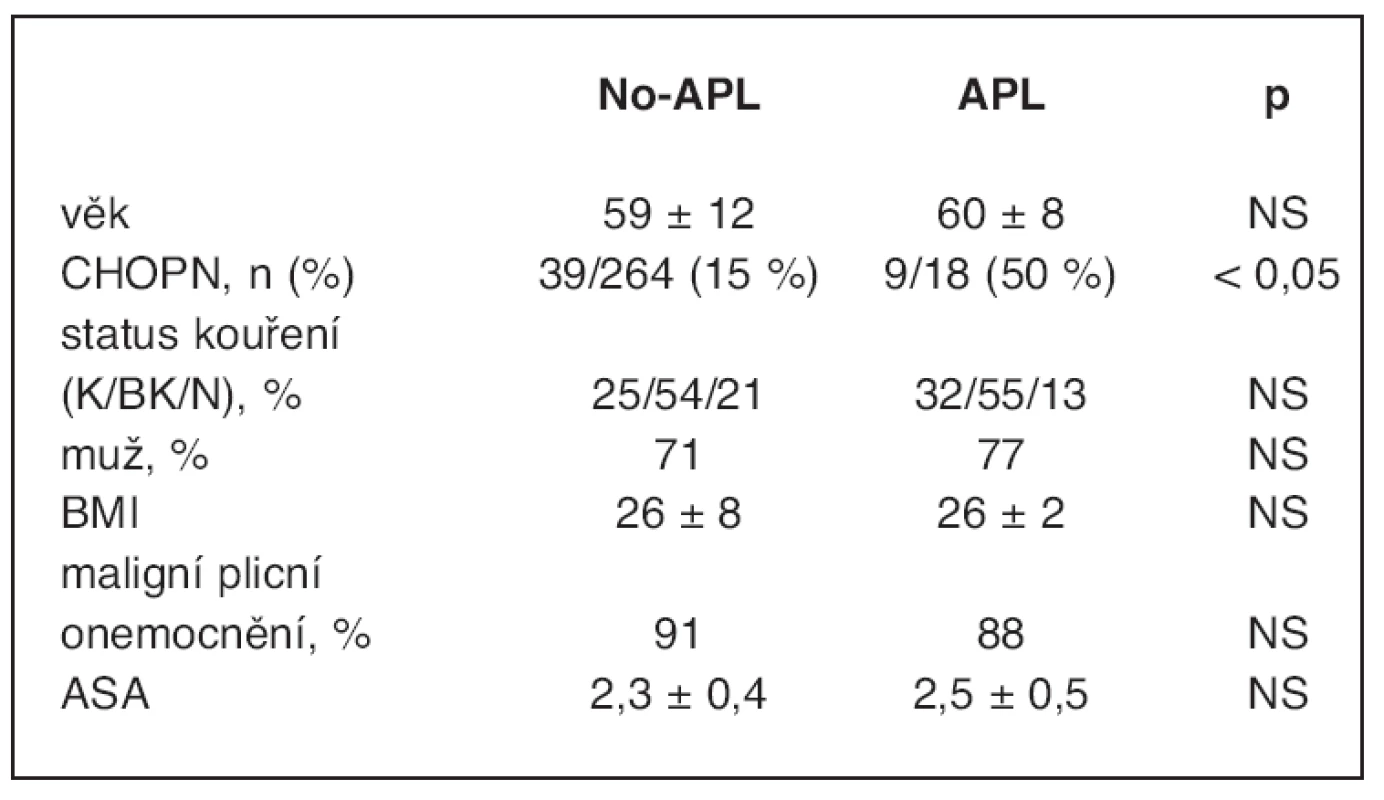
APL – atelektáza po plicní lobektomii, no-APLP – skupina bez atelektázy, CHOPN – chronická obstrukční bronchopulmonální nemoc, status kouření: K – kuřácí, BK – bývalí kuřáci, N –nekuřáci, BMI – body mass index, ASA – American Society of Anesthesiology skóre Pacienti po pravostranné horní lobektomii (PHL) a horní bilobektomii (HB) měli signifikantně vyšší incidenci APL ve srovnání s jinými typy plicní resekce (p < 0,05). Vztah typu a strany plicní resekce k APL je znázorněn v tabulce 2. Operační čas u skupiny s APL byl delší, ale nenabyl statistické signifikantnosti (122 Ī 29 min vs. 113 Ī 33 min) (tab. 3).
Tab. 2. Vztah typu plicní resekce a pooperační atalektázy 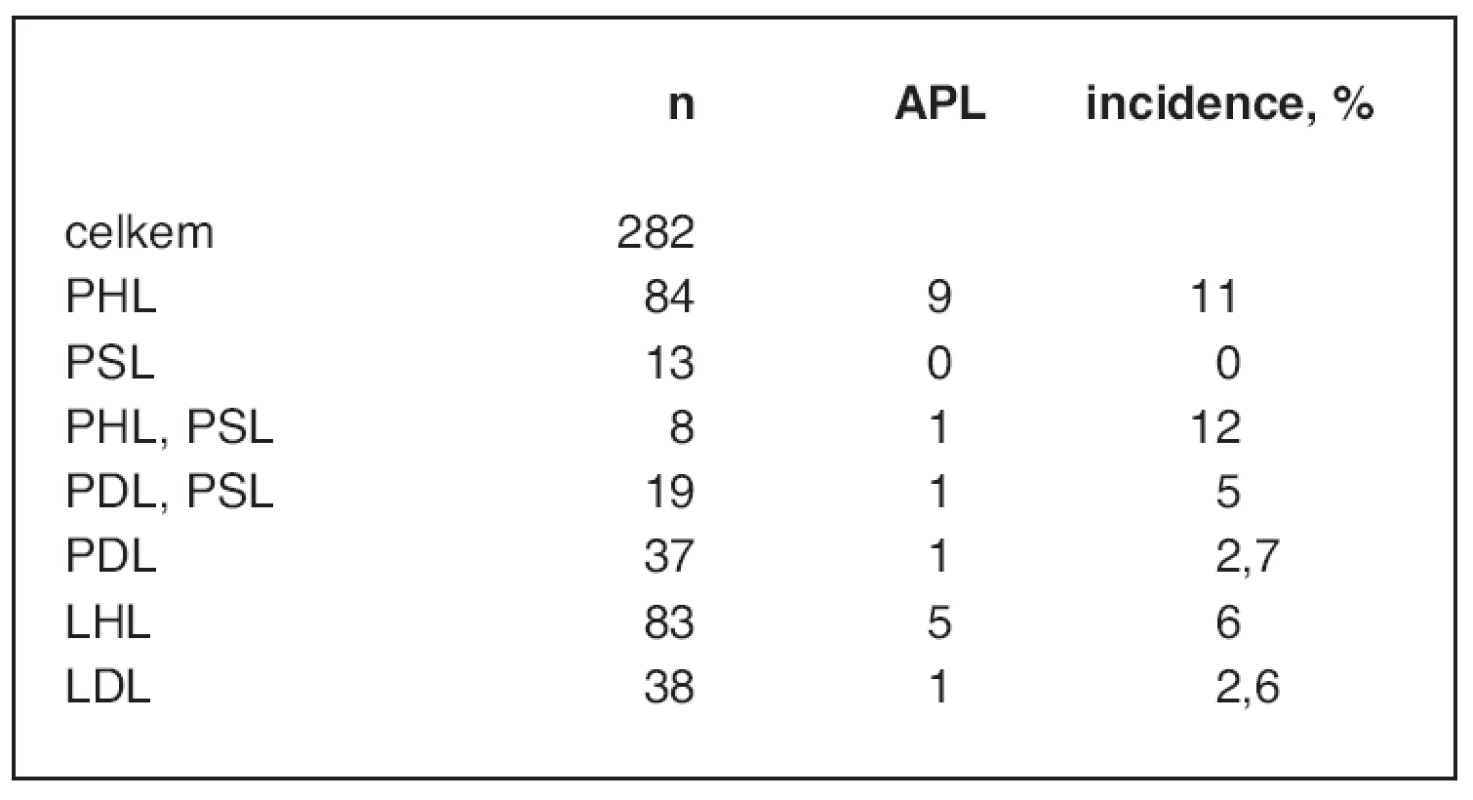
PHL – pravostranná horní lobektomie, PSL – pravostranná střední lobektomie, PDL – pravostranná dolní lobektomie, LHL – levostranná horní lobektomie, LDL – levostranná dolní lobektomie Tab. 3. Plicní komplikace po lobektomii 
APL – atelektáza po plicní lobektomii, PAL – prolongovaný únik vzduchu delší než 7 dní Atelektáza se nejčastěji vyskytovala 2. a 3. pooperační den (obr. 1). Kontralaterální APL se nejčastěji vyskytovala hned po operaci. Celkem u 8 (45 %) pacientů s APL jsme nasadili antibiotickou terapii v závislosti od jejich klinického stavu, teploty a přidružených nemocí. Teplota vyšší než 38 °C byla přítomná u 4 (22 %) pacientů v čase diagnostiky APL. U jednoho pacienta s APL se rozvinula pooperační pneumonie, která byla zvládnuta antibiotickou terapií. Celkem u 35 pacientů (12,5 %) se vyskytla fibrilace síní (FS). Z této skupiny pacientů mělo 23 pacientů (66 %) fibrilaci síní jako jedinou komplikaci, dva pacienti s fibrilací síní měli také APL jako další pooperační komplikaci (tab. 4).
Obr. 1. Vznik atelektázy po plicní lobektomii v pooperačním období 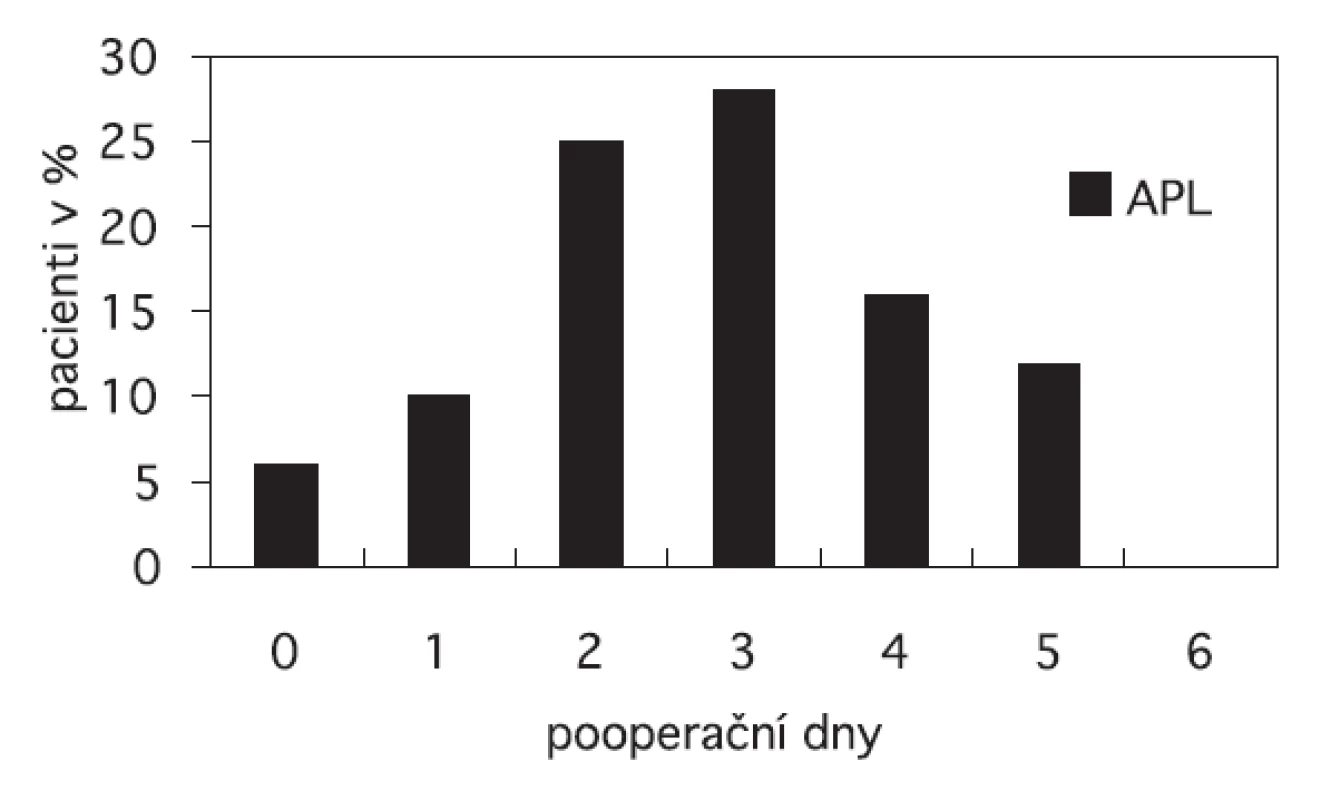
Tab. 4. Porovnání doby hospitalizace a nákladů u pacientů s APL 
APL – atelektáza po plicní lobektomii, JIP – jednotka intenzivní péče Pooperační atelektáza neměla signifikantní vliv na pooperační mortalitu a akutní respirační selhání s nutností umělé plicní ventilace. Na druhé straně APL signifikantně prodloužila dobu pobytu pacienta na JIP (7,4 Ī 2,5 vs. 4 Ī 1,2) (p < 0,05). Stejně byla prodloužena celková doba hospitalizace pacienta (11,3 Ī 3 vs. 7,5 Ī 2,1) (p < 0,05). Celkové náklady u pacienta s APL byly signifikantně vyšší než u pacientů bez této komplikace.
Diskuze
Celková incidence pooperačních plicních komplikací po plicních resekcích se pohybuje kolem 7–49 %. Toto rozmezí je způsobeno typem studovaných plicních komplikací, různým souborem plicních resekcí, kritériem a definicemi těchto komplikací. Mezi nejčastější plicní komplikace patří prolongovaný únik vzduchu 1–15 %, pooperační pneumonie 6,4–15 %, akutní respirační selhání 2,4–10 % a pooperační atelektáza 1–20 % (1, 2, 5, 6, 8).
Etiologie APL je multifaktoriální. Atelektáza může vzniknout jako následek hypoventilace periferního úseku plicního parenchymu. Ta může být způsobená bronchiální obstrukcí na základě nepoměru produkce a expektorace sekretů. Mezi další činitele vzniku APL se podílí resorpce alveolárního vzduchu distálně od bronchiální obstrukce, což je častý příklad u pacientů po plicní resekci. Dysfunkce činnosti a hypomotilita bránice po operaci může také přispívat k hypoventilaci a vzniku APL (9). Tato hypomotilita je relativně častá po operaci a může být zvýšená abdominální distenzí. Denervace bronchiální stěny muže také interferovat s mukociliárním transportem hlenu. K této denervaci bronchiální stěny může dojít během nadměrné disekce stěny při sleeve resekcích nebo při disekci subkarinálních uzlin (9). ASA skóre patří mezi důležité ukazatele rizika pooperačních komplikací (1, 10). Vyšší ASA skóre je asociované s vyšším rizikem pooperační pneumonie a prolongovanou postoperační mechanickou ventilací (10). Na rozdíl od jiných prací naše studie jednoznačně neprokázala tuto souvislost.
V práci jsme identifikovali pravostrannou horní lobektomii (PHL) a horní bilobektomii (HB) jako rizikový faktor pro vnik APL v porovnání s jinými typy plicní resekce. Korst publikoval podobné výsledky (6). Není jisté, co způsobuje tento fakt, ale můžeme předpokládat, že anatomické poměry mohou být důležitým faktorem. Po PHL a HB dochází k tomu, že dolní lalok expanduje na pozici odstraněného horního laloku a vyplňuje hemitorax. Tento proces může mít za následek anatomickou změnu lobárního nebo intermediálního bronchu. Tato změna může obsahovat určitý stupeň zalomení nebo přesunu hlavního bronchu. Tím dochází k různému stupni zmenšení průměru bronchu, který dovolí stagnaci hlenu v dolních dýchacích cestách, která může být právě signifikantní po horní lobektomii. A právě tento stav spolu s poruchou transportů hlenů může mít za následek APL.
Ve studii se APL nejčastěji vyskytovala 2. a 3. pooperační den. Kontralaterální APL se na rozdíl od toho se vyskytuje mnohem dříve, což může vysvětlovat jiný mechanismus vzniku. U kontralaterální APL může být stáze hlenu a koagul ve ventilované plíci vyvolávajícím faktorem. Jarowski ve své práci neprokázal, že by profylaktická bronchoskopie hned po operaci snížila incidenci APL, protože pro její rozvoj je kritickým obdobím právě 2. a 3. pooperační den (11).
Terapeutické použití bronchoskopie u APL můžeme považovat za metodu volby. V mnoha publikacích se ukázalo, že úspěšnost bronchoskopie při odstraňovaní hlenové retence nebo atelektáz je kolem 70–89 % (9, 12). Bronchoskopie u pacientů s lobární atelektázou má lepší úspěšnost než u pacientů s retencí hlenů bez známek atelektázy, pravděpodobně na základě faktu, že u APL se nachází velká centrální hlenová zátka, která jde dobře bronchoskopicky odstranit (12). Na druhé straně bronchoskopie není bez rizika. Matot ve své prácí zjistil, že u 17 % pacientů starších 50 let dochází ke změnám ST úseku, které jsou v souvislosti s možnou ischémií během výkonu, i když pacienti mohou být asymptomatičtí (13). Mezi další možná rizika bronchoskopie patří zhoršení hypoxémie, hyperkapnie a hemodynamická nestabilita (12). Gastrointestinální potíže po BFSK jako abdominální distenze nebyly zásadními problémy u našich pacientů.
Bolest vycházející z incize torakotomie a hrudních drénů je jedním z důležitých faktorů vedoucích k potlačení kašle a expektorace (9). Efektivní terapie bolesti je základním požadavkem pro spolupráci s pacientem. Při adekvátní terapii akutní pooperační bolesti dochází k signifikantní redukci pooperačních plicních komplikací (14). U našich pacientů používáme epidurální analgezii, většinou s torakálním epidurálním katétrem. V současné době mezi oblíbené terapeutické modality patří právě epidurální analgezie a pacientem kontrolovaná analgezie (PKA). V literatuře převládá názor, že epidurální analgezie lépe tlumí bolest u pacienta (9, 14). Také snižuje nároky na systémové podávání opioidních analgetik a předchází některým nežádoucím efektům, jako je deprese dýchání, nauzea nebo zácpa. Na druhé straně epidurální analgezie nedokáže plně snížit a potlačit redukce pohybů bránice po torakotomii a plicní resekci. Pacientem kontrolovaná analgezie je pravděpodobně méně efektivní než epidurální analgezie (15). Je považována za bezpečnou volbu terapie pooperační akutní bolesti. Dává pacientům aktivní roli v jejich léčbě s individualizovaným režimem terapie. Mezi negativní stránky PKA patří vyšší náklady na vybavení, nároky na poučení pacientů a jejich aktivní roli v terapii. Při PKA je možné udržet podávání nízkých bazálních dávek opioidů, ale to může způsobit utlumení dýchání a respirační potíže (16).
V naší studii jsme identifikovali zvýšenou incidenci APL u kuřáků, která ale nedosáhla statistické signifikance. Riziko vzniku APL u kuřáků dle různých studií je 1,4–4,3× vyšší než u nekuřáků (17–19). Kouření způsobuje snížení průsvitu u malých bronchiolů s tendencí jejich uzavření, a tím jsou náchylnější k infekci a rozvoji plicních pooperačních komplikací (17). Vaporciyan identifikoval pokračování kouření v čase 1 měsíce od operace jako rizikový faktor pooperační pneumonie po plicní resekci (20). Bluman ve své prácí zjistil, že kuřáci, kteří přestanou kouřit těsně před operací, mají vyšší riziko vzniku pooperačních komplikací než pacienti, kteří kouří až do operace (17). Autoři spekulují, že tento fakt je následkem toho, že náhle vynechání dráždivého vlivu cigaretového kouře může zvýšit riziko retence hlenu a obstrukce dýchacích cest. Vysazení nikotinu může být dle autorů také jedním z faktorů. Na rozdíl od této práce, Barrera ve své studii nenašel paradoxní vzestup pooperačních komplikací u pacientů, kteří přestali kouřit (19). Jako signifikantní hranici pro snížení rizika pooperačních komplikací identifikoval přerušení kouření 8 týdnů před operací a riziko vzniku pneumonie stoupá s vynecháním kouření blíže k termínu operace. Celkově z prací vyplývá fakt, že lékaři by měli pacienty motivovat přestat kouřit před plicní resekcí.
Závěr
Atelektáza po plicní lobektomii patří mezi relativně časté pooperační komplikace s vlivem na délku hospitalizace a na náklady léčby. Pravostranná horní lobektomie a CHOPN patří mezi rizikové faktory vzniku této komplikace. Identifikace rizikových faktorů patří mezi první krok. Druhý krok, snad ještě důležitější, je předejít u těchto rizikových skupin vzniku této komplikace. To může obsahovat jak předoperační strategie (motivace přestat kouřit, dechová rehabilitace u pacientů s CHOPN), peroperační (délka operačního výkonu), tak pooperační opatření (intenzivní dechová rehabilitace, efektivní kontrola pooperační bolesti).
Zkratky
APL – atelektáza po plicní lobektomii
BMI – body mass index
FEV1 – usilovný výdech objemu za 1 sekundu
FVC – usilovná vitální kapacita
HB – horní bilobektomie
CHOPN – chronická obstrukční plicní nemoc
JIP – jednotka intenzivní péče
PAL – prolongovaný únik vzduchu
PHL – pravostranná horní lobektomie
PKA – pacientem kontrolovaná analgezie
MUDr. Alan Stolz, PhD., MBA
III. chirurgická klinika 1. LF UK a FNM
V Úvalu 84, 150 06 Praha 5
fax: +420 224 438 020, e-mail: stolz@seznam.cz
Zdroje
1. Stephan, F., Boucheseiche, S., Hollande, J. et al.: Pulmonary complications following lung resection: a comprehensive analysis of incidence and possible risk factors. Chest, 2000, 118, s. 1263–1270.
2. Uramoto, H., Nakanishi, R., Fujino, Y. et al.: Prediction of pulmonary complications after a lobectomy in patients with non–small cell lung cancer. Thorax, 2001, 56, s. 59–61.
3. Wada, H., Nakamura, T., Nakamoto, K. et al.: Thirty-day operative mortality for thoracotomy in lung cancer. J. Thorac. Cardiovasc. Surg., 1998, 115, s. 70–73.
4. Watanabe, S., Asamura, H., Suzuki, K., Tsuchiya, R.: Recent results of postoperative mortality for surgical resections in lung cancer. Ann. Thorac. Surg., 2004, 78, s. 999–1002.
5. Uzieblo, M., Welsh, R., Pursel, S. E., Chmielewski, G. W.: Incidence and significance of lobar atelectasis in thoracic surgical patients. Am. Surg., 2000, 66, s. 476–480.
6. Korst, R. J., Humphrey, C. B.: Complete lobar collapse following pulmonary lobectomy. Its incidence, predisposing factors and clinical ramifications. Chest, 1997, 111, s. 1285–1289.
7. Bolliger, C. T., Perruchoud, A. P.: Functional evalution of the lung resection candidate. Eur. Respir. J., 1998, 11, s. 198–212.
8. Stolz, A. J., Schützner, J., Lischke, R. et al.: Prolongovaný únik vzduchu po plicních resekcích. Čas. Lek. čes. 2005, 144, s. 304–307.
9. Massard, G., Wilhm, J. M.: Postoperative atelectasis. Chest. Surg. Clin. North. Am., 1998, 8, s. 503–528.
10. Wolters, U., Wolf, T., Stutzer, H., Schroder, T.: ASA classification and perioperative variables as predictors of postoperative outcome. Br. J. Anaesth., 1996, 77, s. 217–222.
11. Jaworski, A., Goldberg, S. K., Walkenstein, M. D. et al.: Utility of immediate postlobectomy fiberoptic bronchoscopy in preventing atelectasis. Chest, 1988, 94, s. 38–43.
12. Kreider, M. E., Lipson, D. A.: Bronchoscopy for atelectasis in the ICU. Chest, 2003, 124, s. 344–350.
13. Matot, I., Kramer, M. R., Glantz, L. et al.: Myocardial ischemia in sedated patients undergoing fiberoptic bronchoscopy. Chest, 1997, 112, s. 1454–1458.
14. Soto, R. G., Fu, E. S.: Acute pain management for patients undergoing thoracotomy. Ann. Thorac. Surg., 2003, 75, s. 1349–1357.
15. Block, B., Liu, S., Rowlingson, A.: Efficacy of postoperative epidural analgesia: a meta-analysis. JAMA, 2003, 290, s. 2455–2463.
16. Sidebotham, D., Dijkhuizen, M., Schug, S.: The safety and utilization of patient-controlled analgesia. J Pain Symptom Manage 1997, 4, s. 202–209.
17. Bluman, L. G., Mosca, L., Newman, N., Simon, D. G.: Preoperative smoking habits and postoperative pulmonary complications. Chest, 1998, 113, s. 883–889.
18. Smetana, G. W.: Preoperative pulmonary evaluation. N. Engl. J. Med., 1999, 340, s. 937–944.
19. Barrera, R., Shi, W., Amar, D. et al.: Smoking and timing of cessation: impact on pulmonary complications after thoracotomy. Chest, 2005, 127, s. 1977–1983.
20. Vaporciyan, A. A., Merriman, K. W., Ece, F. et al.: Incidence of major pulmonary morbidity after pneumonectomy: association with timing of smoking cessation. Ann. Thorac. Surg., 2002, 73, s. 420–425.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Probiotics and the skinČlánek Laureáti Nobelovy ceny
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Venózny ulkus – súčasné pohľady na etiopatogenézu, diagnostiku a terapiu
- Léčba chronické myeloidní leukémie – méně běžný pohled na moderní postupy
- Postižení periferního nervového systému a míra motorického postižení u Parkinsonovy nemoci: korelační studie
- Vývoj respirační morbidity dětí ve vztahu k jejich expozici pasivnímu kouření
- Allgemeine Klinische Psychologie
- Parenterálna nutrícia pred resekčným výkonom na hornom gastrointestinálnom trakte
- Rizikové faktory vzniku atelektázy po plicní lobektomii
- Analoga somatostatinu v léčbě karcinoidu
- Stimulace sakrálního nervu v léčbě neurogenní anální inkontinence
- K životnímu jubileu doc. MUDr. Aleny Lobovské, CSc.
- Alfred Kohn, profesor histologie na Německé univerzitě v Praze
- HISTORICKÉ LÉKAŘSKÉ NÁSTROJE A POMŮCKY,
- Acute respiratory tract infections: a potential trigger for the acute coronary syndrome
- Probiotics and the skin
- Suicide in China: unique demographic patterns and relationship to depressive disorder
- Immunology of asthma and chronic obstructive pulmonary disease
- Epidemiologic and clinical features of anaphylaxis in Korea
- Doc. MUDr. Vladimír Puchmayer, CSc.
- Prof. MUDr. Marie Pešková, DrSc.
- Spolek lékařů českých v Praze
- Laureáti Nobelovy ceny
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rizikové faktory vzniku atelektázy po plicní lobektomii
- Analoga somatostatinu v léčbě karcinoidu
- Stimulace sakrálního nervu v léčbě neurogenní anální inkontinence
- Parenterálna nutrícia pred resekčným výkonom na hornom gastrointestinálnom trakte
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



