-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Fascie brachiálního plexu
Brachial plexus fascias
Objective:
To elucidate the functional anatomy of the brachial plexus, its relationship to the surrounding structures and their influence on the spread of local anaesthetics. Furthermore, to compare the clinical experience and the role of functional anatomy on the extent and quality of various techniques of brachial plexus blockade.Design:
Prospective, human study.Setting:
Departments of Anaesthesia and Radiology (CT suite).Materials and methods:
Diluted (1 : 5) contrast agent (Iomeron 400, Bracco Imaging) was injected via the interscalene, infraclavicular and axillary routes to simulate brachial plexus block. The first author of this publication stood as the model. The total amount of the injected solution was 20, 35 and 35 ml, respectively. A CT scan of the brachial plexus was performed 20 minutes post-injection. All three techniques of the simulated blockade were performed in succession on both the left and right sides. The figures presented here come from the right-sided injection and are representative of both sides. Horizontal, vertical and oblique axial slices parallel to the brachial plexus and slices perpendicular to the brachial plexus were taken. 3D reconstructions of the contrast location along the brachial plexus were performed.Results:
The brachial plexus fascias and compliance of the surrounding structures are crucial for the extent of local anaesthetic spread along the plexus. Application of the local anaesthetic solution in the appropriate fascia space is more important than the distance of the needle from the nerve roots. The determining structure for the local anaesthetic spread in the supraclavicular area is the independent fascia covering the scalene muscle group. Large vessel fascias join the fascias of the brachial plexus in the infraclavicular area while the fluid distribution is greatly determined by the subclavian muscle. The fascias divide towards the individual nerves of the brachial plexus in the coracoid process area. We confirm that the ulnar and median nerves are covered by the same fascia in the axilla. The authors report no negative consequences of the experiment on the model.Conclusion:
A similar human investigation of the local anaesthetic spread along the brachial plexus has not been described outside the axillary area. The CT scans demonstrate novel information about local anaesthetic spread inside the brachial plexus fascia. Application of the local anaesthetic solution in the appropriate fascia space is more important than the distance of the needle from the nerve roots.Keywords:
regional anaesthesia – brachial plexus – plexus fascia – scalene fascia
Autoři: Nalos Daniel 1; Bejšovec David 1; Nováková Martina 3; Derner Milouš 2
Působiště autorů: ARO Masarykovy nemocnice, Ústí nad Labem, Krajská zdravotní a. s., 2Radiodiagnostické oddělení Masarykova nemocnice, Ústí nad Labem, Krajská zdravotní a. s., 3Fakulta biomedicínksého inženýrství, ČVUT, Praha 1
Vyšlo v časopise: Anest. intenziv. Med., 21, 2010, č. 4, s. 185-190
Kategorie: Původní práce
Souhrn
Cíl studie:
Objasnit vliv bezprostředního okolí nervových struktur na šíření lokálních anestetik. Zjistit funkční anatomické vztahy brachiálního plexu k okolním strukturám. Porovnat klinické zkušenosti z aplikace blokád brachiálního plexu s funkčními anatomickými vlastnostmi brachiální pochvy a posoudit, jak mohou ovlivnit rozsah a kvalitu anestezie jednotlivých přístupů k blokádám brachiálního plexu.Design:
Experimentální prospektivní humánní studie.Pracoviště:
ARO a CT pracoviště radiologického oddělení.Metodika:
Simulace blokády brachiálního plexu, z interskalenického, infraklavikulárního a axilárního přístupu, pomocí ředěné (1 : 5) kontrastní látky (Iomeron 400 Bracco Imaging) byly provedeny na prvním autoru tohoto příspěvku. Celkové množství podaného roztoku bylo 20, respektive 35 a 35 ml. V intervalu 20 minut po aplikaci roztoku bylo provedeno CT vyšetření na oblast průběhu brachiálního plexu. Simulace blokády byla provedena pro každý přístup postupně 1krát z pravé strany a 1krát z levé strany. Vzhledem ke shodným anatomickým poměrům jsou prezentovány obrázky z přístupů k pravému brachiálnímu plexu. Mimo horizontální a vertikální řezy byly provedeny i snímky v šikmé poloze v ose průběhu brachiálního plexu a v rovině kolmé na průběh brachiálního plexu. Dále byla provedena 3D rekonstrukce kontrastu v pochvě brachiálního plexu. Vyšetření proběhlo v rámci testování nových CT přístrojů.Hodnocení probíhalo za spolupráce s radiologem.
Výsledky:
Fascie a poddajnost okolních struktur hrají zásadní roli pro šíření anestetik v průběhu brachiálního plexu. Pro úspěšnou blokádu je důležitější aplikace lokálního anestetika do správného fasciálního prostoru než vzdálenost hrotu jehly od nervu. V oblasti nad klíčkem je určujícím útvarem pro šíření lokálního anestetika samostatná fascie pokrývající skalenické svaly. V oblasti pod klíčkem dochází ke spojení fasciálních obalů velkých cév s obaly brachiálního plexu. Pod klíčkem do distribuce tekutin významně zasahuje svou rezistencí m. subclavius. V oblasti pod korakoidním výběžkem se fasciální obaly postupně rozdělují k jednotlivým nervům. Potvrzujeme skutečnost, že v oblasti axily je obvykle obal n. ulnaris a n. medianus společný. Simulace proběhla bez negativní odezvy na zdravotním stavu autora.Závěr:
Obdobné humánní vyšetření mimo axilární oblast není v literatuře popsané. Vybrané CT snímky demonstrují nové, dosud nepopsané znalosti o šíření tekutin v „pochvě“ brachiálního plexu.
Aplikace lokálního anestetika do odpovídajícího faciálního prostoru je rozhodující faktor pro úspěšnost regionální anestezie.Klíčová slova:
regionální anestezie – brachiální plexus – fasciální obaly – skalenická fascieÚvod
Veškeré, značně složité křížení, spojování a rozpojování jednotlivých nervových svazků brachiálního plexu z kořenů krčních a horních hrudních nervů se odehrává na pomyslné přímce (anesteziologická linie) směřující, při abdukci paže v úhlu 45°, po přímce z interskalenického prostoru směrem do axily. Hloubka uložení plexu je určována tvarem okolních struktur. Nejblíže kožnímu krytu je brachiální plexus uložen v interskalenickém prostoru a pak axilárně.
Existence anesteziologické linie zjednodušuje představu o průběhu plexu. K brachiálnímu plexu se lze přiblížit z různých přístupů a úhlů jak nad klíčkem, tak pod klíčkem, zezadu paravertebrálně v úrovni C6, nebo z oblasti axily. Předpoklad existence pochvy obklopující brachiální plexus a z toho plynoucí představa snadného šíření anestetika podél celého plexu, na způsob epidurální blokády – Winnieho doktrína [1] – je jedním z důvodů existence nepřeberné řady popsaných přístupů k brachiálnímu plexu.
Vlastní pochva je tvořena blanitou tkání, která brání úniku anestetika. Pochvu formují zejména fascie okolních svalů a obaly velkých cév. Prostor uvnitř pochvy je mezi jednotlivými nervovými strukturami vyplněn jemnou blanitou tkání, která také tvoří částečnou překážku průniku tekutin, zejména v závislosti na obsahu tuku. Objem roztoku potřebný k naplnění celého prostoru pochvy brachiálního plexu od kořenů až do axily se odhaduje na 140 ml a je tedy větší, než je maximální terapeutická dávka účinné koncentrace lokálního anestetika.
Velmi impresivní, dynamický pohled na šíření lokálního anestetika poskytují ultrazvukové (UZ) techniky. Použití ultrazvuku vede jednak ke zpřesnění místa aplikace lokálního anestetika (LA), jednak ke snížení dávky. Vizualizace šíření LA je ale vázána na krátký okamžik po aplikaci. Kontrastní vyšetření MRI a CT poskytují detailní obraz rozšíření LA podél nervových svazků a fascií [2].
Moderní zobrazovací techniky mohou poskytnout detailní obraz anatomických vztahů. Aplikací lokálního anestetika k průběhu nervových struktur dochází k artefaktu, jehož rozsah je dán působením a vlastnostmi okolní tkáně. Cílem práce bylo dokumentovat vliv bezprostředního okolí nervových struktur na šíření lokálních anestetik. Zjistit funkční anatomické vztahy brachiálního plexu k okolním strukturám. Porovnat klinické zkušenosti z aplikací blokád brachiálního plexu s funkčními anatomickými vlastnostmi brachiální pochvy a posoudit, jak mohou ovlivnit rozsah a kvalitu anestezie jednotlivých přístupů k blokádám brachiálního plexu.
Metodika
Simulace blokády brachiálního plexu z interskalenického, infraklavikulárního [3] a axilárního přístupu, pomocí ředěné (1 : 5) kontrastní látky (Iomeron 400 Bracco Imaging) byly provedeny na prvním autorovi tohoto příspěvku na radiologickém oddělení. Bloky prováděl vždy druhý z autorů. Celkové množství podaného roztoku se řídilo obvyklým dávkováním pro jednotlivé přístupy. Do interskalenického prostoru bylo aplikováno 20 ml CT kontrastního roztoku do infraklavikulárního a do axilárního 35 ml. V intervalu 20 minut po aplikaci roztoku bylo provedeno CT vyšetření na oblast průběhu brachiálního plexu. Simulace blokády byla provedena pro každý přístup postupně 1krát z pravé strany a 1krát z levé strany. Vzhledem ke shodným anatomickým poměrům jsou pro přehlednost prezentovány obrázky z přístupů k pravému brachiálnímu plexu. Byly provedeny horizontální a vertikální řezy, dále snímky v šikmé poloze, v ose průběhu brachiálního plexu a v rovině kolmé na průběh brachiálního plexu. Současně byla provedena 3D rekonstrukce obrysů kontrastu v pochvě brachiálního plexu. Vyšetření proběhlo v rámci testování nových CT přístrojů. Hodnocení probíhalo za spolupráce s radiologem.
Výsledky
Fascie krku (obr. 1), pletence ramenní a axilární fascie hrají významnou roli při distribuci lokálního anestetika v okolí brachiálního plexu [4]. Na snímcích ze spirálního CT dokumentujeme vliv poddajnosti bezprostředního okolí nervů a přilehlých fascií na distribuci tekutiny, respektive na šíření anestetika, podél struktur brachiálního plexu. Pozorování jsou opřena o CT zobrazení hranic šíření kontrastního roztoku v obalech brachiálního plexu.
Obr. 1. Schematický řez krkem [4] Vysvětlivky: 1 – zadní hluboká krční fascie, přední část; 2 – střední krční fascie, přední část; 3 – krční tepna; 4 – vnitřní jugulární žíla; 5 – bloudivý nerv; 6 – střední krční fascie, zadní část; 7 – trapézový sval; 8 – hluboká přední (viscerální) fascie; 9 – střední krční sympatické ganglion; 10 – alární fascie; 11 – skalenická fascie; 12 – kývač ; 13 – mezifasciální prostor; 14 – brániční nerv; 15 – skalenické svaly; 16 – zdvihač lopatky; 17 – obratlová tepna; 18 – tělo obratle. ![Schematický řez krkem [4]
Vysvětlivky: 1 – zadní hluboká krční fascie, přední část; 2 – střední krční fascie, přední část; 3 – krční tepna; 4 – vnitřní jugulární žíla; 5 – bloudivý nerv; 6 – střední krční fascie, zadní část; 7 – trapézový sval; 8 – hluboká přední (viscerální) fascie; 9 – střední krční sympatické ganglion; 10 – alární fascie; 11 – skalenická fascie; 12 – kývač ; 13 – mezifasciální prostor; 14 – brániční nerv; 15 – skalenické svaly; 16 – zdvihač lopatky; 17 – obratlová tepna; 18 – tělo obratle.](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e11acacd0272d70676adb5f763027e76.jpeg)
Šíření lokálního anestetika v tkáních se musí řídit platnými fyzikálními zákony. Lokální anestetikum aplikované v terapeutické dávce vyplní vždy jen část pochvy brachiálního plexu. Získali jsme zcela odlišné obrázky po proximální (interskalenická), střední (infraklavikulární) a distální (axilární) aplikaci. Naše pozorování potvrdilo, že pro regionální anestezii cervikálního a brachiálního plexu mají zásadní význam tyto krční fascie:
- Střední fascie krční (podle některých autorů povrchní [5, 6]) – je rozprostřena ve variabilní tloušťce po celém obvodu krku. Zaujímá do sebe m. sternocleidomastoideus a m. trapezius, a vytváří tak hluboký a povrchní list kolem těchto svalů. Zam. sternocleidomastoidem jí v úrovni C3 perforují nervy cervikálního plexu.
- Hluboká přední fascie (viscerální fascie) – pokrývá hluboké svaly kolem hrtanu a jícnu. Má kaudálně volné pokračování do mediastina.
- Hluboká zadní krční fascie – má dvě části oddělené úpony skalenické fascie: přední a zadní část. Přední část poskytuje obaly svalům, které se upínají na přední kostní struktury krční páteře. Tato fascie pokrývá m. rectus coli a zabírá do sebe truncus sympaticus. Mezi viscerální fascií a přední částí zadní hluboké fascie existuje štěrbinovitý prostor, který pokračuje až do středního mediastina.
- Skalenická fascie – skalenické svaly jsou původně svaly mezižeberní. Odstupují postupně od jednotlivých kostálních částí postranních výběžků krční páteře. Jejich fascie má rozhodující vliv na šíření tekutin kolem brachiálního plexu nad klíčkem. V oblasti krku obepíná skalenické svaly, brachiální plexus a n. phrenicus. Má kuželovitý tvar s vrcholem úponu středního skalenu na C2. Od příčných výběžků C4 se připojuje s vlákny a obaly přední skalenus. Existence této pevné fascie způsobuje, že při správně provedeném interskalenickém bloku dochází pravidelně k blokádě n. phrenicus, ale ostatní nervy cervikálního plexu zůstávají netknuté. Tato fascie není pro aplikované tekutiny prostorově spojena s žádným dalším prostorem na krku.
Část skalenické fascie se v oblasti prvního žebra spojuje s vnějším pleurálním listem, část s obaly podklíčkových cév a část s distálními obaly brachiálního plexu.
Nervy krčního plexu na rozdíl od nervů brachiálního plexu míjí skalenickou fascii mezi jejími jednotlivými úpony do prostoru ohraničeného vnitřním listem střední fascie a dorzální částí hluboké krční fascie kryjící m. levator scapulae. V tomto prostoru vyplněném tukem a mízními cévami a uzlinami se vytváří cervikální plexus.
- Dorzální část hluboké krční fascie – navazuje na zadní okraj skalenické fascie a probíhá paprsčitě mezi hlubokými šíjovými svaly (viz obr. 1).
- Alární fascie – obaluje arteria carotis, vnitřní jugulární žíly a n. vagus. Tato fasciální pochva má vazivové spojky jak s hlubokou zadní fascií, tak s viscerální fascií a s vnitřním listem střední fascie. Vazivové spojení mezi přední částí zadní hluboké fascie a alární fascií slouží pravděpodobně jako opora pro sympatickou inervaci cév (viz obr. 1).
Pro rozsah i tvar depa tekutiny nesoucí lokální anestetikum se ukázaly rozhodující dva faktory: poddajnost okolní tkáně a neprostupnost fascií. Šíření tekutin v tkáních je dále ovlivněno místem aplikace, směrem proudu, objemem podaného roztoku a tlakem, pod kterým je roztok aplikován [7]. V některých lokalitách můžeme zevním tlakem přes kůži šíření tekutin částečně ovlivnit. Nejsou přesvědčivé důkazy o tom, zda pulzující arterie ve fasciálním kompartmentu může ovlivnit distribuci lokálního anestetika.
Zcela novým funkčně-anatomickým zjištěním je unikátní funkce skalenické fascie jako rozhodující struktury pro šíření anestetika kolem brachiálního plexu v nadklíčkovém prostoru (obr. 2, 3, 4, 5). Učebnice anatomie tuto fascii popisují jako součást hluboké zadní krční fascie. Naše vyšetření jasně prokázala neprostupnost skalenické fascie pro tekutiny. Pod hlubokou zadní krční fascii se nám přítomnost tekutiny nepodařilo prokázat.
Obr. 2. Interskalenická blokáda, 20 ml kontrastního roztoku Řez v úrovni C3, typický obraz krčního obratle. Kontrast ohraničen skalenickou fascií, mezi skalenickou fascií a m. sternocleidomastoideus je interfasciální prostor, kde probíhá cervikální plexus. Vysvětlivky: 1 – obratel C3; 2 – náplň skalenické fascie; 3 – m. levator scapulae 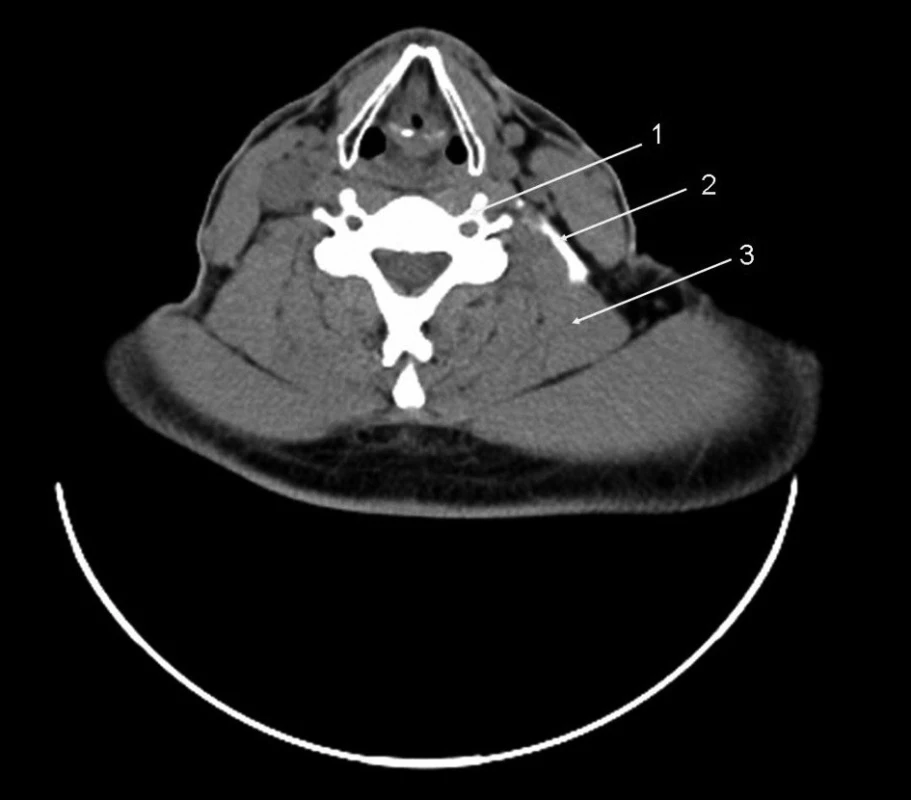
Obr. 3. Interskalenická blokáda, 20 ml kontrastního roztoku Řez v úrovni C7, jsou zachyceny vnější oblasti klíční kosti. Kontrast ohraničen skalenickou fascií, v interskalenickém prostoru je patrné projasnění nervového kmene, ventromediálně n. phrenicus. Vysvětlivky: 1. – n. phrenicus; 2 – projasnění nervu; 3 – náplň pochvy brachiálního plexu; 4 – klíční kost 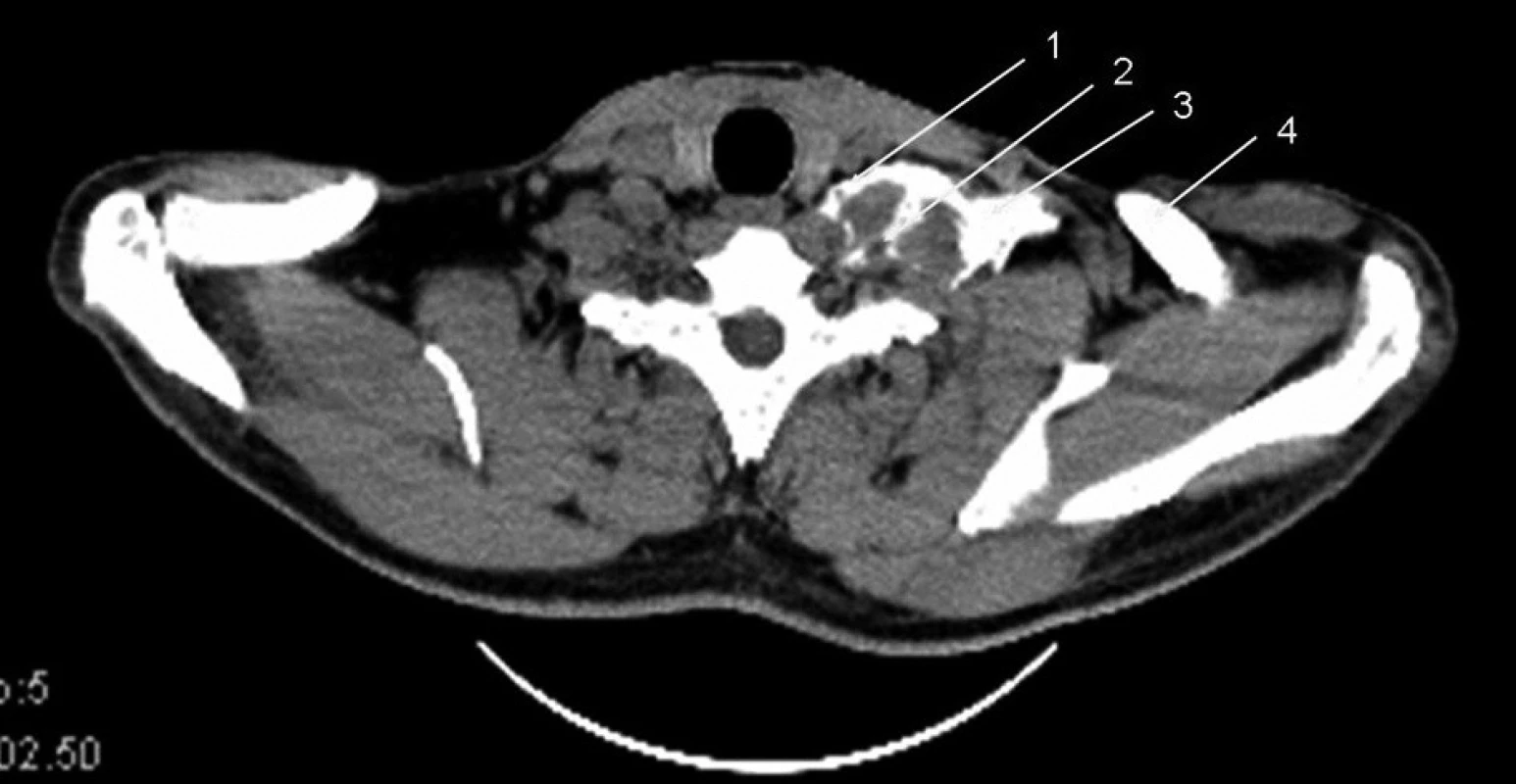
Obr. 4. Interskalenická blokáda, 20 ml kontrastní látky Parasagitální řez v oblasti klíční kosti, kontrastní náplň v prostoru skalenické fascie. Nad prvním žebrem patrná klíční kost, oba m. scaleni. Relativně široký interskalenický prostor a hromadění kontrastu nad klíčkem v prostoru s nízkou rezistencí. Vysvětlivky: 1 – náplň skalenické fascie v místě nízké rezistence; 2 – m. scalenus med.; 3 – klíční kost; 4 – první žebro 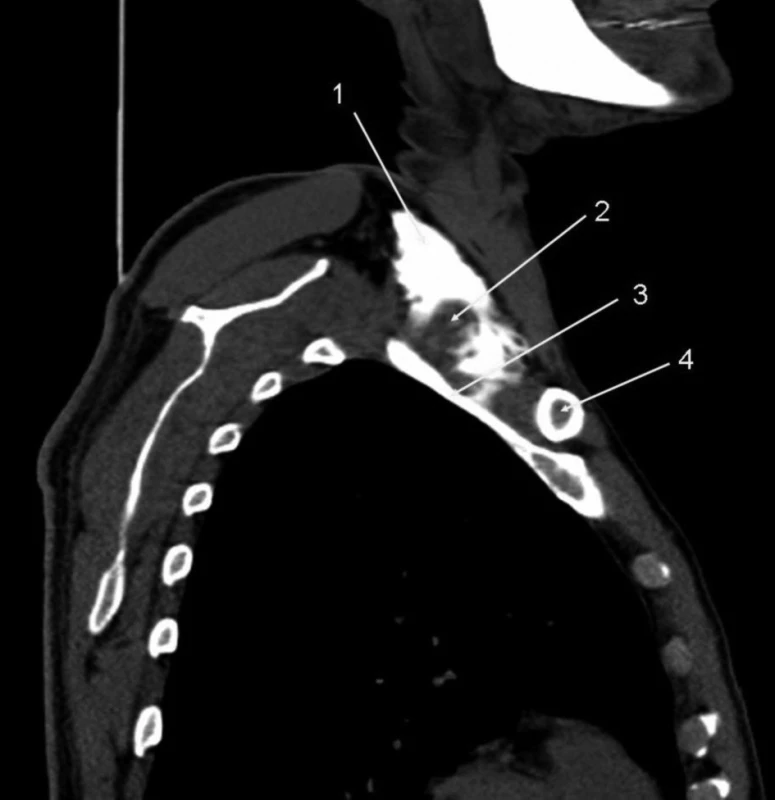
Obr. 5. Interskalenický přístup, 20 ml kontrastní látky Parasagitální řez, obsah skalenické fascie – oba mm. scaleni, v interskalenickém prostoru stíny nervů, do kontrastu zavzata v. subclavia před předním n. scaleni, arteria subclavia mezi mm. scaleni a dorzálně je patrný přechod fascie směrem do hrudníku. Vysvětlivky: 1 – m. scalenus med.; 2. intersalenický prostor s projasněním nervových kmenů; 3 – m. scalenus ant.; 4 – přechod fasciálních obalů do hrudníku; 5 – vena subclavia 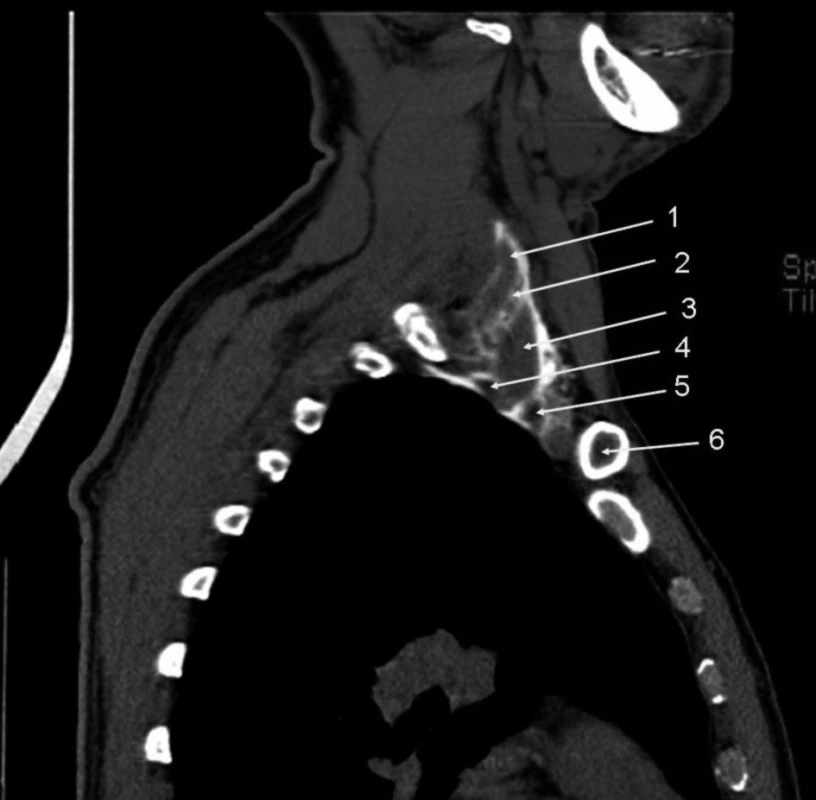
Vlastní interskalenický prostor má relativně malý objem a vysokou rezistenci reprezentovanou napětím skalenicých svalů. Důsledkem je snadný únik lokálního anestetika podél skalenické fascie směrem kaudálním do prostoru s nízkou rezistencí. Nejnižší odpor pro tekutinu pozorujeme v nadklíčkové krajině, kde rezistenci tvoří jen poddajné podkoží a kůže. Existence depa anestetika v nadklíčkové krajině – v oblasti s nízkou rezistencí – nebyla zatím v literatuře popsána. Praktickým důsledkem rozdílné rezistence je občasná neúplnost blokády v oblasti C7-Th1, protože lokální anestetikum nemusí v dostatečném objemu proniknout k nervovému kořeni C7-Th1, který leží v oblasti s vysokou rezistencí. S obdobnou formou distribuce anestetika se setkáváme u paravertebrálních blokád.
Skalenická fascie odděluje poměrně spolehlivě cervikální a brachiální plexus. Tím lze vysvětlit v praxi pozorovanou skutečnost, že při interskalenické blokádě nedochází k blokádě cervikálního plexu, a naopak při blokádách cervikálního plexu nedochází k blokádě brachiálního plexu. Zvláštní postavení má nervus phrenicus, který po svém odstupu z C4 vstupuje pod skalenickou fascii a v oblasti hrudníku prochází dále mediastinem k bránici.
Plynulý přechod skalenické fascie na hrudní fasciální struktury demonstrujeme na obrázcích 4 a 5, kde je patrné šíření kontrastu směrem na rozhraní pohrudniční dutiny. Volné spojení skalenické fascie s hrudními fasciemi není obecně známý fakt.
V blízkosti úponů předního skalenického svalu existuje volný průchod pro tekutiny mezi skalenickou fascií a fasciálními obaly podklíčkové tepny a žíly (viz obr. 5). Tato skutečnost může mít význam pro vstřebávání lokálních anestetik do oběhu a druhotně pro jejich toxicitu ve srovnání s jiným aplikačními oblastmi.
V oblasti klíčku až po axilu lze z pohledu fasciálních struktur mluvit o neurovaskulárním svazku (obr. 6). Podklíčková krajina na tomto řezu zdánlivě koresponduje se zjednodušenou představu prezentovanou prof. Winniem, že podmínky pro šíření lokálních anestetik v pochvě brachiálního plexu fungují na obdobných principech jako v epidurálním prostoru.
Obr. 6. Infraklavikulární přístup, 30 ml kontrastní látky Vysvětlivky: 1 – klíční kost; 2 – korakoidní výběžek; 3 – náplň pochvy brachiálního plexu; 4 – projasnění nervu; 5 – arteria subclavia; 6 – první žebro. 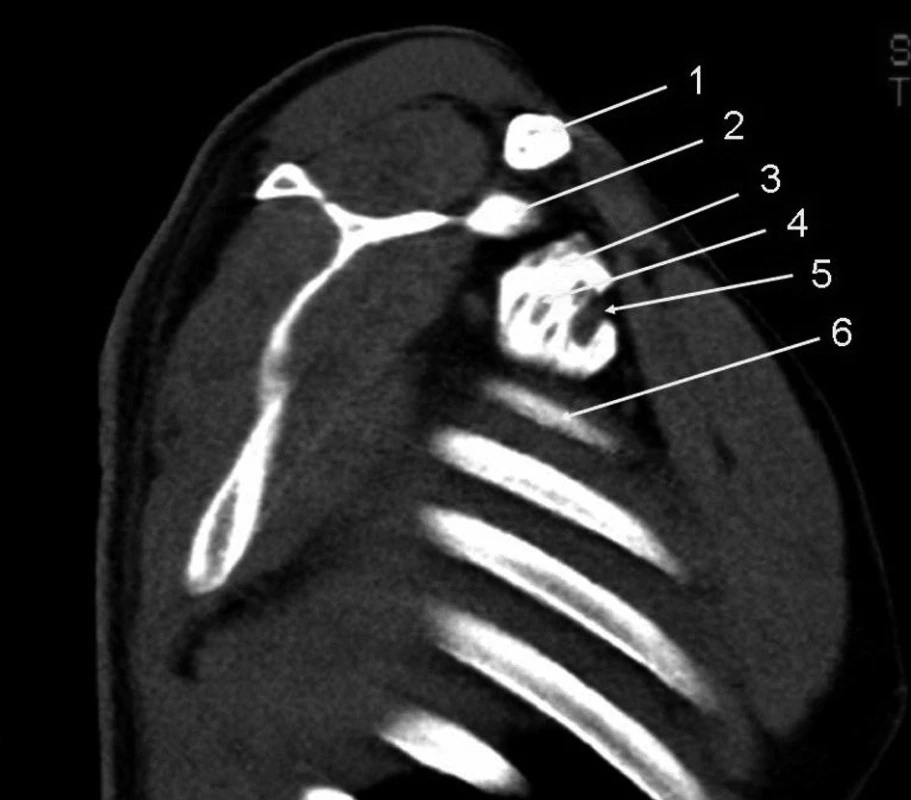
Parasagitální řez v úrovni korakoidního výběžku, stíny kontrastu tvoří jednotlivé nervové struktury a ventrálně arteria subclavia.
Na obrázcích 7, 8, 9 demonstrujeme, že v podklíčkovém prostoru má pochva brachiálního plexu mnoholaločnatý charakter, kde dominují dvě výrazná projasnění (obr. 8, 9). Jednak je to otisk podklíčkové tepny, jednak otisk podklíčkového svalu, který na obr. 7 vytváří zúžení připomínající obraz „přesýpacích hodin“. Lze se domnívat, že v oblasti podklíčkového svalu vzniká rezistence pro průnik aplikovaného lokálního anestetika kraniokaudálním směrem a naopak. Velikost rezistence proximálně od korakoidního výběžku je patrně jednou z příčin omezeného šíření lokálního anestetika z axilárního přístupu kraniálně, s následným selháním blokády n. musculocutaneus.
Obr. 7. Infraklavikulární blokáda, 35 ml kontrastní látky 3D rekonstrukce, na obrázku je patrný stín kontrastní látky v průběhu brachiálního plexu mezi klíční kostí a axilou. Je patrný korakoidní výběžek lopatky. Do pravidelného tvaru pochvy brachiálního plexu zasahuje projasnění podklíčkové tepny a m. subclavius. Vysvětlivky: 1 – korakoidní výběžek; 2 – klíční kost; 3 – projasnění m. subclavius; 4 – projasnění arteria subclavia; 5 – fascie brachiálního plexu. 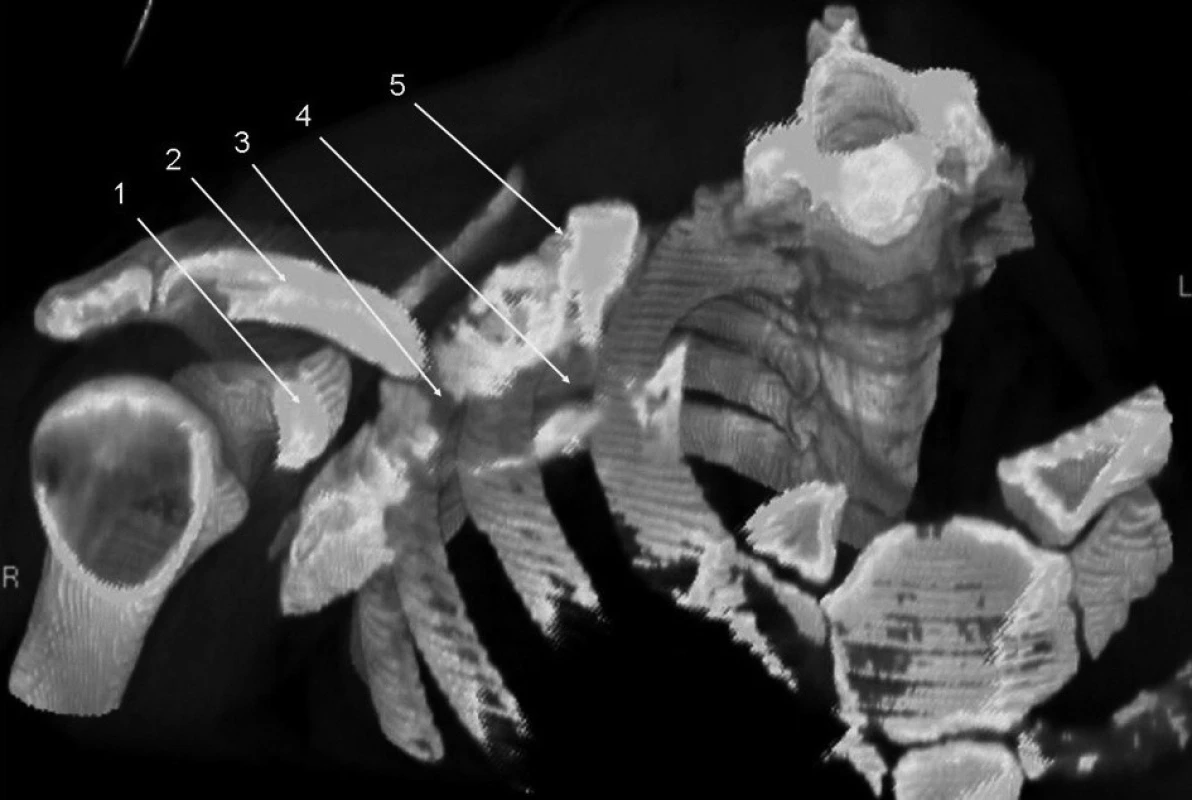
Obr. 8. Infraklavikulární blok, 35 ml kontrastní látky 3D rekonstrukce CT vyšetření, mediální pohled na fascii brachiálního plexu, zářez zprava je způsoben existencí m. infraclavicularis. 1 – 3D náplň infraklavikulárního prostoru (pohled z mediální strany) 2 – otisk m. infraclaviscularis 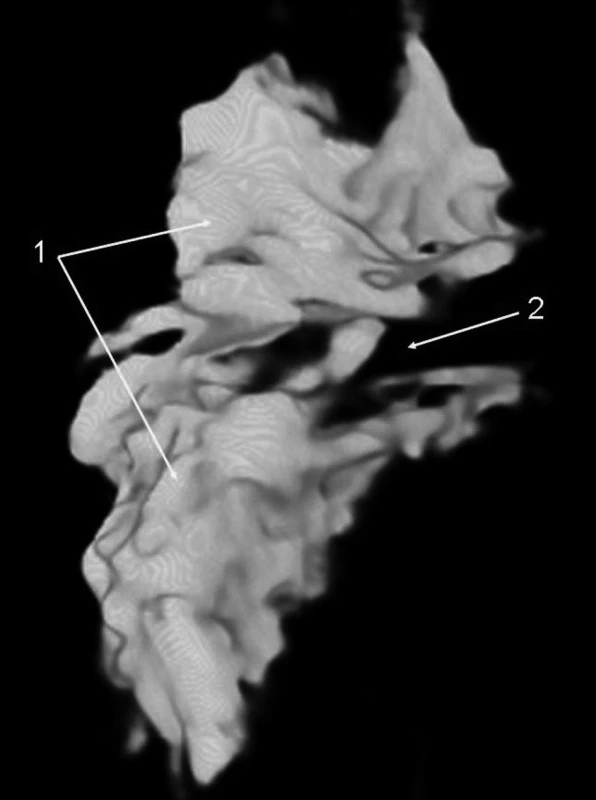
Obr. 9. Infraklavikulární blok, 35 ml kontrastní látky 3D rekonstrukce CT vyšetření, laterální pohled na fascii brachiálního plexu, zářez zleva je způsoben existencí m. infraclavicularis, v horní části otisk arteria subclavia. 1 – 3D náplň infraklavikulárního prostoru (pohled z mediální strany) 2 – otisk m. infraclaviscularis 3 – otisk a. subclative 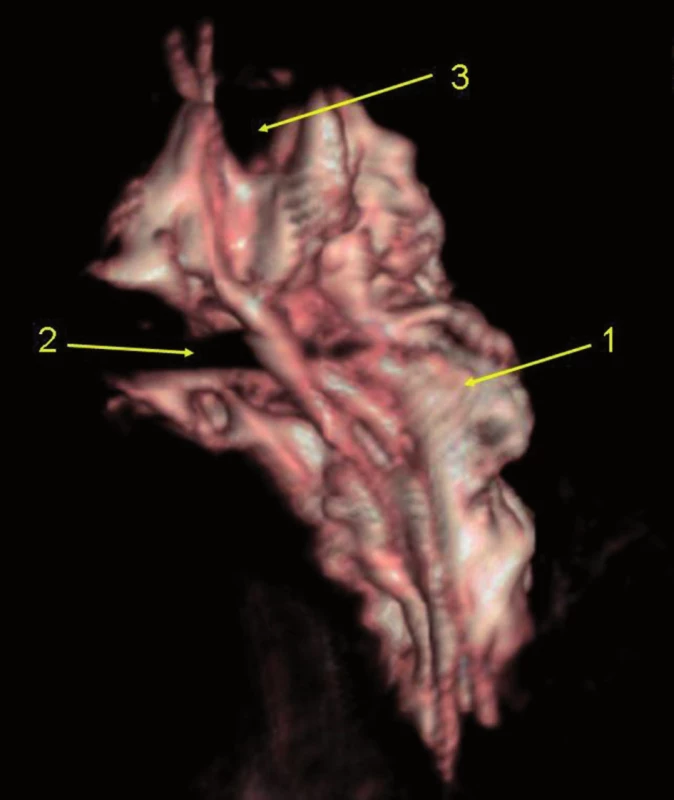
Na obrázku 10 demonstrujeme klinickou zkušenost [2], že při selektivní blokádě axilárním přístupem stačí získat první stimulační odpověď buď od n. medianus, nebo n. ulnaris, protože mají často společnou fasciální pochvu a druhou stimulační odpověď od n. radialis. Velkým objemem anestetika lze se střídavými úspěchy dosáhnout úplné blokády, ale anestetikum se musí dostat do společných fasciálních prostor a retrográdně naplnit druhý fasciální prostor.
Obr. 10. Axilární blokáda, 35 ml kontrastní látky CT řez v apexu axily, jsou přítomny dvě fasciální struktury: přední s projasněním tepny obsahuje nejspíše n. medianus a skupinu nervů okolo n. ulnaris, zadní pochva obsahuje n. radialis. Vysvětlivky: 1 – m. pectoralis minor; 2 – a. axilaris; 3 – stín ventrální pochvy; 4 – stín dorzální části pochvy brachiálního plexu; 5 – humerus 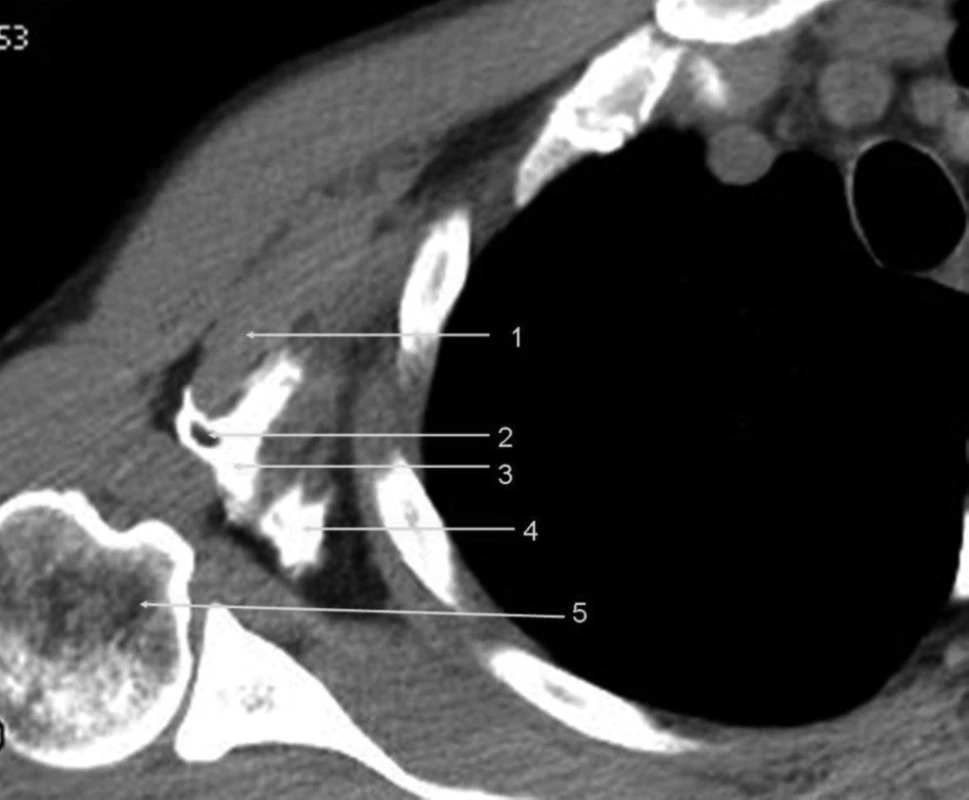
Diskuse
Vyhodnocení CT a MRI obrazů šíření tekutin v okolí brachiálního plexu přineslo mimo jiné tyto nové informace:
Winnieho doktrína o existenci vazivové pochvy obklopující brachiální plexus, je abstraktním zjednodušením usnadňujícím pouze základní představu o funkci fasciální pochvy pro šíření lokálního anestetika. Pochva brachiálního plexu je po naplnění roztokem pasivní útvar, jehož základní parametry určuje poddajnost a tvar okolních struktur.
Zcela novým anatomickým zjištěním je unikátní funkce skalenické fascie jako rozhodující struktury pro šíření anestetika v nadklíčkovém prostoru. Naše vyšetření jasně prokázala, že tekutina aplikovaná pod skalnickou fascii neproniká do jiného faciálního krčního prostoru ani směrem pod hlubokou zadní krční fascii, ani směrem dopředu k m. rectus coli, ani směrem dozadu k m. levator scapulae nebo do interfasciálního prostoru, kde probíhá křížení cervikálního plexu (viz obr. 1). Tekutiny aplikované pod skalenickou fascii se šíří pouze distálně podél fasciálních struktur směrem do hrudníku.
Nad klíční kostí, v oblasti s nízkou rezistencí, se po aplikaci tekutiny do skalenické fascie vytváří depo tekutin vzdálené od nervových struktur. Velké množství anestetika se tak dostane do „neefektivního“ prostoru.
Distálně od klíční kosti dochází ke složitému křížení brachiálního plexu. Aplikace anestetika do této oblasti má předpoklady proniknout ke všem nervovým strukturám obsaženým v pochvě brachiálního plexu. Naše nálezy zpřesňují polohu brachiálního plexu, zejména k arteria subclavia, a poskytují představu o tvaru společné pochvy brachiálního plexu a tepny v podklíčkové krajině. V podklíčkové krajině má pochva brachiálního plexu mnoholaločnatý charakter. Dominují zde dvě výrazná projasnění (viz obr. 8, 9) Jednak je to otisk podklíčkové tepny, jednak otisk podklíčkového svalu, který na obrázku 7 vytváří zúžení připomínající obraz „přesýpacích hodin“.
V axilární oblasti jsou již vytvořeny periferní nervy, postupně dochází k dělení pochvy brachiálního plexu. V úrovni vrcholu axily prokazujeme dvě pochvy: jedna obsahuje nervy vzniklé z předního a bočního svazku, druhá ze zadního svazku. Tento nález podporuje klinicky ověřenou zkušenost techniky dvou stimulací (nervus medialis a nervus radialis) pro zvýšení efektivity blokády z axilárního přístupu.
Závěr
Vzhledem k tomu, že celá série vyšetření byla provedena na jediném dobrovolníku, závěry CT obrazů fasciálních struktur nemají zcela obecnou platnost. Nerespektují možné četné anatomické varianty. Přes tyto nesporné nevýhody jsou demonstrovány v literatuře dosud nepopsané skutečnosti, které mají zásadní vliv při uvažování o distribuci lokálního anestetika během regionální anestezie brachiálního plexu.
Adresa pro korespondenci:
Prim. MUDr. Daniel Nalos
ARO, Masarykova nemocnice
Sociální péče 3316/12A
401 13 Ústí nad Labem
e-mail: daniel. nalos@mnul.cz
Zdroje
1. Winine, A. P. Plexus Anesthesia Volume I. Third printing, Mediglobe SA, 1993, p. 121–181.
2. Kauter, A. R., Smith, H. J., Stubhaug, A., Dodgson, M. S., Klaastad, O. Use of magnetic Resonance Imaging to Define the Anatomical Location Closest to All Three Cords of Brachial Plexus. Anest. analg., 2006, 6, p. 1574–1576.
3. Nalos, D. Infraclavikulární blokáda k brachiálnímu plexu. Anest. neodklad. Péče, 1993, 4, p. 98–99.
4. Nalos, D., Mach, D. Periferní nervové blokády. Grada Publishing, 2010, p. 96–113.
5. Pandit, J. J., Dutta, D., Morfia, J. F. Spread of injectate with superficial cervical plexu block in humans: an anatomical study. Br. J. Aneasth., 2003, 91, p. 733–735.
6. Platzer, W. Atlas topografické anatomie. Grada Publishing, 1996, p. 53–80.
7. Gadsden, J. C., Lindenmuth, D. M., Hadic, A., Daquan, X., Lakshmanasamy Somasundarum, Flisinsky, K. A. Lumbar Plexus Block High-pressure Injection Leads to Contralateral and Epidural Spread. Aneastheosiol., 2008, p. 683–688.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek K (našim) volbámČlánek Pooperační bolesti v krku
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2010 Číslo 4- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- K (našim) volbám
- Pooperační bolesti v krku
- Dexmedetomidin v premedikaci před laparoskopickou cholecystektomií – prospektivní randomizovaná studie
- Fascie brachiálního plexu
- Frakcionovaná plazmatická separace a adsorpce neovlivňuje hemodynamické parametry u experimentálního akutního selhání jater
- Terapie přístrojem Prometheus u pacientů s akutním jaterním selháním – vliv terapie na markery zánětu a regenerace
- Prometheus – nová možnost léčby jaterního selhání u dětí
-
7. mezinárodní sympozium o historii anestezie
Heraklion, Kréta, Řecko 1.–3. 10. 2009
-
Výborová schůze ČSARIM
Praha 27. 1. 2010
-
Výborová schůze ČSARIM
Mladá Boleslav, 16. 2. 2010
- Návrh České lékařské společnosti J. E. Purkyně na novelizaci vyhlášky č. 185/2009 Sb., o specializačním vzdělávání lékařů
- Konsensuální návrh České lékařské společnosti J. E. Purkyně
-
Zápis z jednání výboru č. 1/2010
Ostrava 26. 1. 2010
-
Zápis z jednání výboru č. 2/2010
Praha 17. 3. 2010
-
Danie Nalosl, Dušan Mach a kolektiv:
Periferní nervové blokády pro klinickou praxi včetně ultrazvukového navádění
-
Thomas L. Petty
(24. 12. 1932–12. 12. 2009)
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pooperační bolesti v krku
- Terapie přístrojem Prometheus u pacientů s akutním jaterním selháním – vliv terapie na markery zánětu a regenerace
- Prometheus – nová možnost léčby jaterního selhání u dětí
- Fascie brachiálního plexu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



