-
Medical journals
- Career
Operace varikokély a její dopad na kvalitu spermiogramu
Authors: M. Nussir; D. Pacík; A. Čemák
Published in: Urol List 2015; 13(1): 32-35
Overview
Varikokéla je nejčastější chirurgicky ovlivnitelná příčina mužské infertility. Dilatované a varikózně změněné žíly plexus pampiniformis testis vytváří varikokélu. Regurgitace krve při insuficienci chlopní vnitřních spermatických žil způsobuje poškození testikulární funkce zvýšením intraskrotální teploty. Autoři sledují efekt a dopad mikrochirurgické operace varikokély na spermiogram
Klíčová slova:
varikokéla, spermiogram, infertilitaÚvod
Varikokéla je charakterizována dilatovanými a stočenými žilami pampiniformního plexu a vnitřní spermatické žíly. Příčinou snížení testikulání funkce u subfertilních mužů zůstává varikokéla, kterou však lze chirurgicky ovlivnit. Incidence varikokély je cca 15 % u adolescentních mužů a zřetelně častěji se vyskytuje na levé straně [1]. Jen zřídka byla pozorována na pravé straně a v některých případech je spojena s ipsilaterální testikulární hypotrofií [2]. Idiopatická varikokéla před pubertou se vyskytuje asi v 15 % běžné mužské populace a je zachycena až ve 40 % při komplexním vyšetření muže ze sterilního páru [3].
Vlivem varikokelektomie na fertilitu se zabývá velké množství retrospektivně randomizovaných studií, které prokazují zlepšení semenných parametrů a míru dosažení těhotenství. Klinická varikokéla je nejčastější patologie u infertilního muže, která však je diagnostikována fyzikálním vyšetřením a její korekce obvykle vede ke zlepšení fertility [4].
Varikokéla může být příčinou poruchy spermiogeneze a neplodnosti párů. Koncentrace spermií a snížení jejich pohyblivosti je významné u 65–75 % mužů s varikokélou. Varikokéla může být příčinou hormonálního nedostatku u muže, který nemá lokální symptomatologii. Při dlouhodobějším působení varikokély je často patrná hypoplazie či hypotrofie varlete. Varikokéla se může objevit jako následek expanze ledviny či tkání retroperitonea, zejména pokud se varikokéla objeví v relativně krátké době u muže středního či staršího věku. Zatím není jasné, zda stupeň varikokély má vztah k fertilitě. Nepochybně u větších varikokél se setkáváme častěji s hypotrofickým varletem [5].
Diagnostika varikokély
Obecně je diagnóza varikokély postavena na klinickém vyšetření a poměrně často bývá diagnostikována teprve při vyšetření infertility. Základem diagnózy varikokély je důkladná anamnéza (subjektivní potíže, délka trvání potíží, rodinná anamnéza postižení žilního systému, anamnéza zátěže břišního svalstva). Klinicky je nutno pečlivě palpačně vyšetřit skrotum vleže v klidu, vleže při zvýšení nitrobřišního tlaku či při Valsalvově manévru a pak tento postup opakovat vestoje.
Fyzikální vyšetření je primární vyšetřovací metodou a zlatým standardem diagnostiky varikokély. Vyšetření se provádí ve stoje v teplé místnosti (20–24 °C) pro zajištění relaxace m. dartos, během Valsalvova manévru a následně i vleže ke zhodnocení dekomprese varikokély. Vzhledem k tomu, že varikokéla se může objevit jako následek expanze ledviny či tkání retroperitonea, je třeba vyloučení tumorózních změn v těchto orgánech provedením CT retroperitonea, zejména pokud se varikokéla objeví v relativně krátké době u muže středního nebo staršího věku. Rozhodujícím vyšetřením je vyšetření ultrazvukové a dopplerovské, které by měl provádět erudovaný urolog-androlog. Vysokofrekvenční ultrazvukové vyšetření (12–18 MHz) s barevným a duplexním dopplerovským vyšetřením patří ke spolehlivým metodám při detekci a hodnocení varikokély a refluxu v oblasti plexus pampiniformis testis. V klinické praxi dle fyzikálního vyšetření se používá rozdělení varikokély podle Hudsona z roku 1986 – subklinická varikokéla, která je prokazatelná pouze dopplerovským ultrazvukovým vyšetřením:
- stupeň I: varikokéla, která je palpovatelná pouze během Valsalvova manévru,
- stupeň II: varikokéla, která je palpovatelná v klidu, ale není viditelná,
- stupeň III: varikokéla, která je palpovatelná a viditelná i přes kůži šourku.
Barevný dopplerovský ultrazvuk má lepší přínos při diagnóze varikokély ve srovnání s fyzikálním vyšetřením, obzvlášť při zhodnocení zpětného toku krve dilatovaných testikulárních žil o průměru 3–3,5 mm při Valsalvově manévru (obr. 1) [6].
Image 1. Dopplerovské ultrazvukové vyšetření varlete. 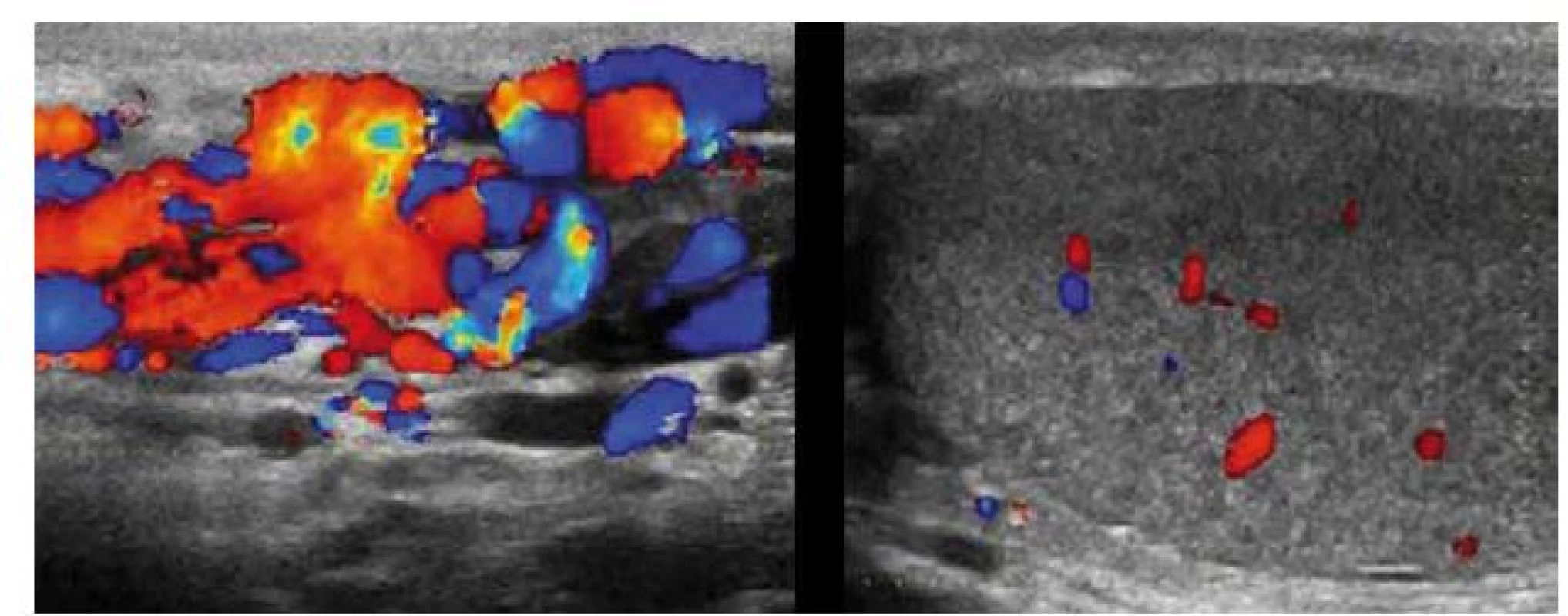
Materiál a metody
Na Urologické klinice FN Brno používáme k řešení varikokél indikovaných k operaci techniku mikrochirurgické varikokelektomie, která se již celosvětově postupně stala standardem operačního řešení varikokély pro svou vysokou účinnost, při současné minimalizaci komplikací a recidiv. V období od dubna 1998 do konce srpna 2014 bylo na Urologické klinice FN Brno provedeno celkem 1 136 mikrochirurgických operací varikokély u 985 pacientů. Retrospektivně jsme analyzovali soubor 467 pacientů, kteří byli operováni v období 2006–2012. Jako zdroj dat sloužily archivované chorobopisy operovaných pacientů obsahující veškeré informace o operaci varikokély, průběhu hospitalizace a zhojení rány. V analýze jsme se zabývali indikací operace, stupněm varikokély, lateralitou varikokély, pooperačními komplikacemi, zachováním testikulární arterie a hlavně pooperačními změnami parametrů spermiogramu včetně dosažení gravidity. U 345 pacientů (73,96 %) byla operace provedena z důvodu infertility, u 116 pacientů (24,82 %) pro symptomatologii či dyskomfort, u šesti pacientů (1,22 %) pro nález hypotrofického varlete při varikokéle (tab. 1). U 389 pacientů (83,39 %) byla varikokéla na levé straně, u 78 pacientů (16,61 %) bilaterálně (tab. 2). Průměrný věk pacientů v době operace byl 31,4 let (18–55 let). Před operací měl každý pacient vyšetřen spermiogram dle standardu světové zdravotnické organizace (World Health Organisation – WHO). Varikokéla byla diagnostikována na podkladě fyzikálního a dopplerovského ultrazvukového vyšetření skrota s potvrzením regurgitace toku krve při Valsalvově manévru.
Table 1. Zastoupení pacientů. 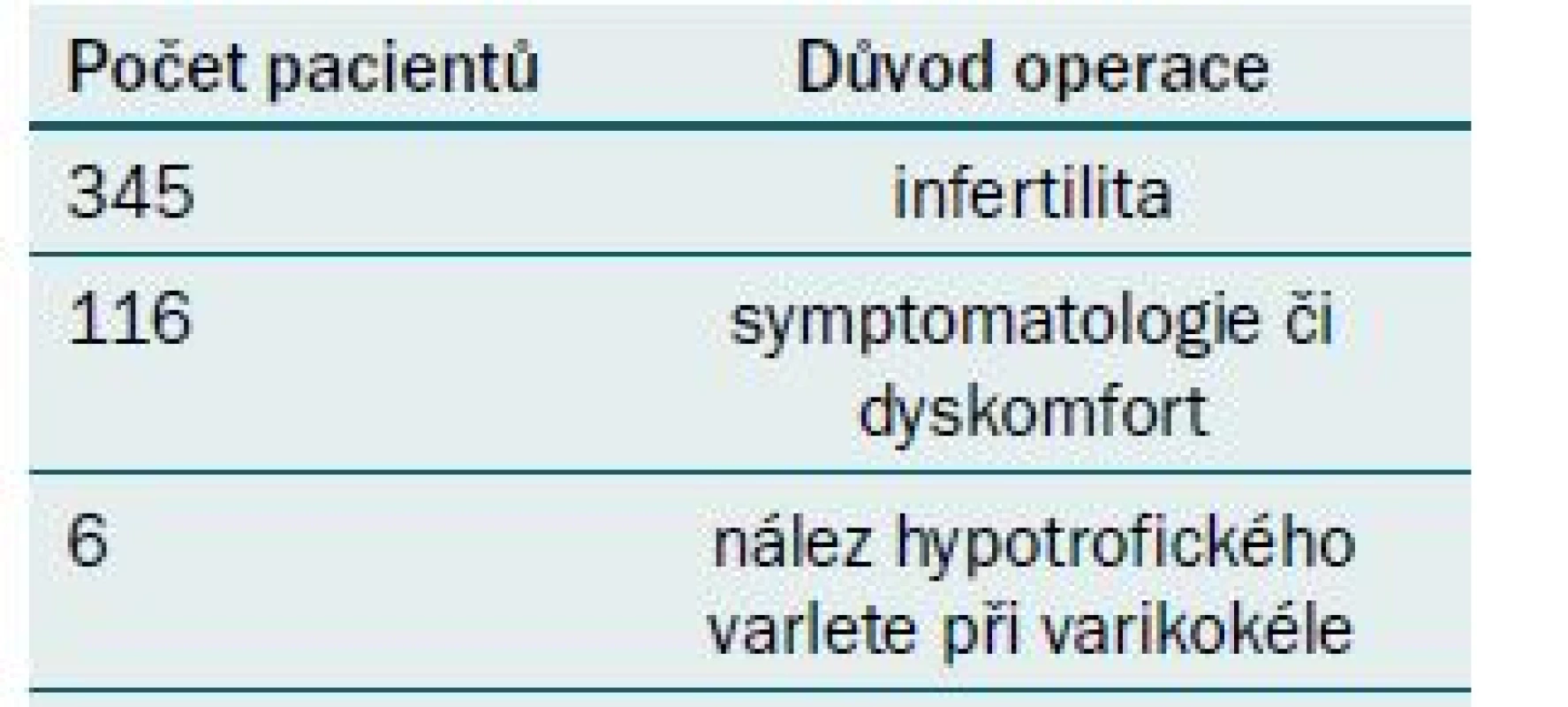
n = 467 Table 2. Zastoupení varikokély. 
n = 467 Indikace k varikokelektomii v našem souboru byly následující:
- každý pacient s varikokélou a bezdětným partnerským vztahem,
- varikokéla u adolescentů, která je spojena s ipsilaterální hypotrofií varlete,
- symptomatická varikokéla,
- varikokéla 1. nebo 0. stupně s koncentrací nebo motilitou spermií pod dolní hranicí normy.
Základním vyšetřením plodnosti muže zůstává spermiogram. Při klinickém hodnocení výsledku je třeba mít na paměti výraznou variabilitu v závislosti na čase. Z jednoho vyšetření nelze dělat definitivní závěry, je třeba vyšetření s odstupem času opakovat. Možnost dosažení těhotenství závisí nejen na parametrech spermiogramu, ale také na dalších faktorech fertility u ženy. V současné době jsou obecně uznávaná kritéria spermiogramu definovaná WHO. Kritéria jsou uvedena v tab. 3. Každý pacient před operací měl dvakrát vyšetřený spermiogram dle standardu WHO. Spermie byly získány masturbací po 2–3 dnech pohlavní abstinence. Pooperační změny spermiogramu první rok po operaci byly sledovány v tříměsíčních intervalech hlavně u infertilních mužů, dále pak jednou ročně. U vzorků spermiogramu byla vyhodnocena koncentrace, pohyb a morfologie spermií. U pacientů operovaných pro dyskomfort a nález hypotrofie varlete byl kontrolní pooperační spermiogram proveden pouze jedenkrát.
Table 3. Normální hodnoty spermiogramu [7]. ![Normální hodnoty spermiogramu [7].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/a6d919dbc55b668f594ddc4c61cca46f.jpg)
PR – progresivní pohyb, NP – neprogresivní pohyb Chirurgická technika
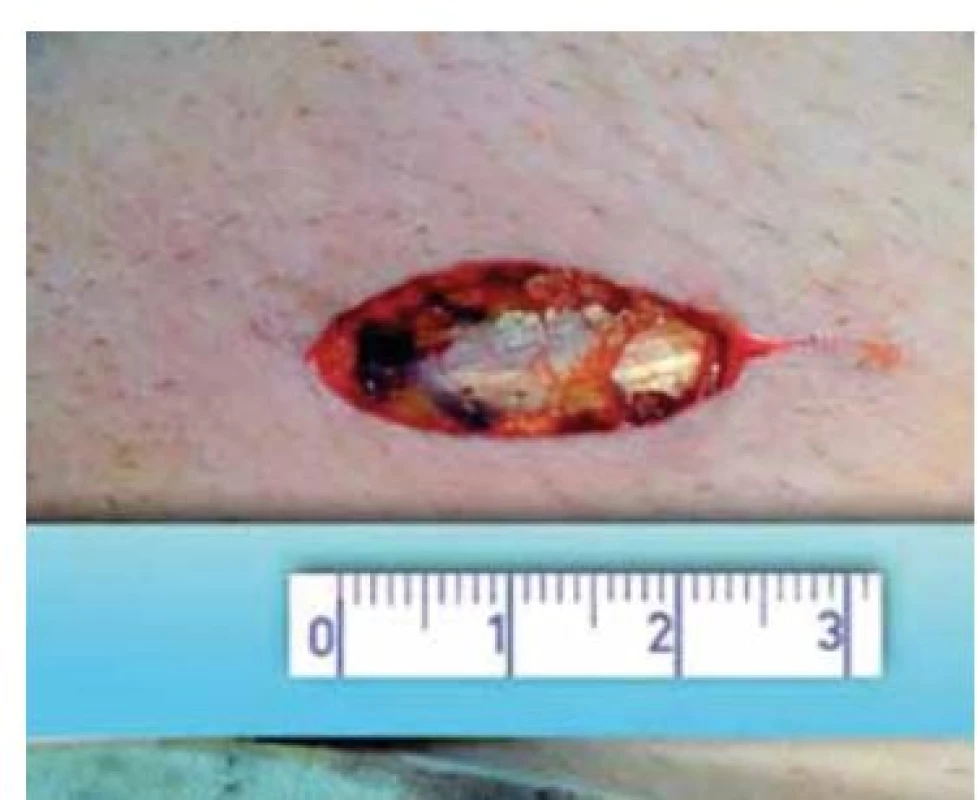
Výkon se provádí v celkové anestezii. Na počátku operace si vyznačíme pozici zevního ingvinálního prstence (pomocí invaginace skrotální kůže). Řez vedeme 2 cm kraniolaterálně od tohoto místa (obr. 2) a přes anatomické vrstvy se dostáváme k zevní šikmé aponeuróze (fascia m. obliqui externi abdominis). Poté podélnou incizí cca 4 mm nad zevním tříselným prstencem ve směru vláken fascie vybavíme do operační rány funiculus spermaticus (obr. 3). Za použití operačního mikroskopu otevřeme podélně jak zevní, tak i vnitřní spermatickou fascii (obr. 4). Při 8–15× zvětšení mikroskopem verifikujeme testikulární arterii, která je izolována. Následuje podvaz a přerušení všech testikulárních vén o průměru nad 2 mm za šetření lymfatických cév a vas deferens (obr. 5). Na závěr kontrolujeme intaktnost testikulární arterie, vas deferens a vyloučení reziduální žíly. Následně provedeme suturu fascie spermatického provazce vstřebatelný stehem, suturu po vrstvách a kůži ošetřujeme intradermálním stehem. Pacient může být na druhý den po operaci propuštěn do domácí péče. Intradermální steh se extrahuje ambulantně desátý pooperační den.
Image 3. Vybavení semenného provazce. 
Image 4. Otevření semenného provazce. 
Image 5. Identifikace testikulární arterie, podvaz a přerušení testikulárních žil. 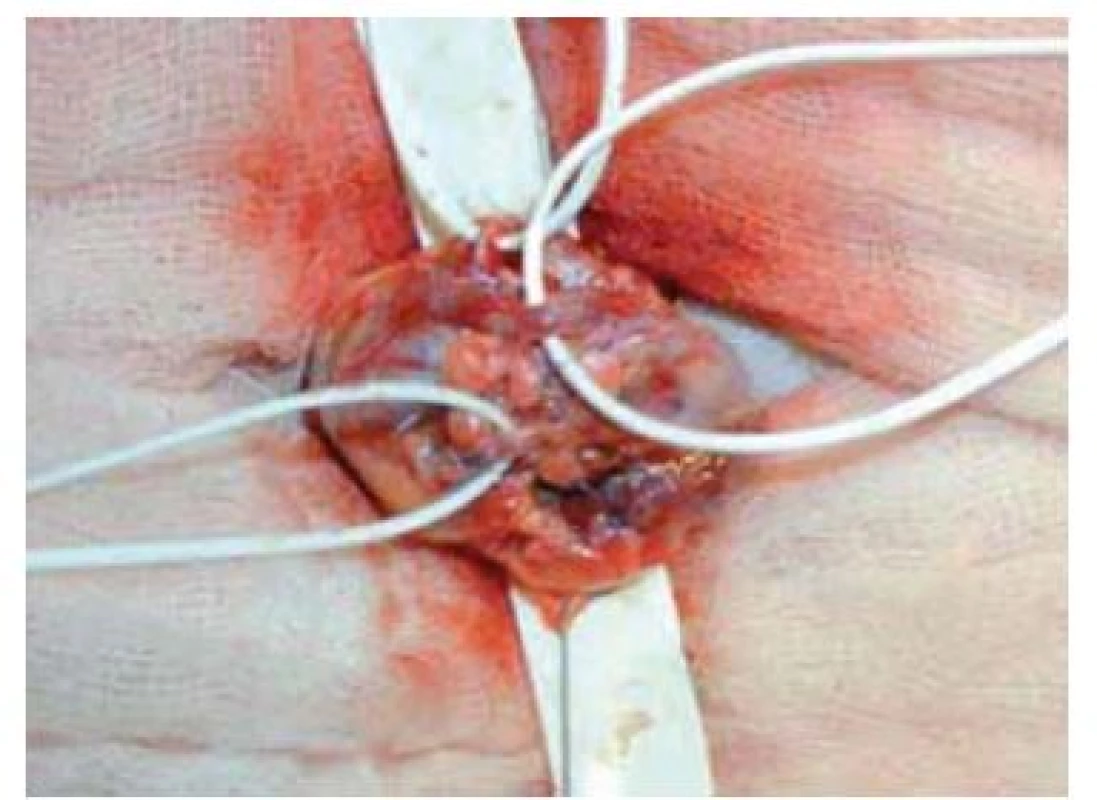
Výsledky
Pooperační změny spermiogramu byly sledovány ve tříměsíčních intervalech první rok, pak byly vyšetřeny jednou ročně. Při hodnocení souboru 467 pacientů, u kterých byla provedena mikrochirurgická varikokelektomie, bylo vyloučeno ze souboru 116 pacientů se symptomatickou varikokélou (s normálním spermiogramem) a 16 pacientů s azoospermií. Hodnotili jsme tedy soubor 335 pacientů s patologickým spermiogramem před operací varikokély. Z výše uvedeného počtu u 242 (72,42 %) pacientů došlo k signifikantnímu zlepšení spermiogramu (týkající se jak počtu, tak pohybu spermií). K největšímu procentu zlepšení došlo v intervalu 9–12 měsíců po operaci, u 58 pacientů (17,24 %) jsme nemohli hodnotit spermiogram, protože pacienti se nedostavili na doporučenou kontrolu, a u 33 (10,34 %) ke zlepšení nedošlo (tab. 4). U všech 116 pacientů, kteří byli operovaní pro dyskomfort, došlo po operaci k ústupu potíží (100 %). Z hlediska hodnocení pooperačního průběhu u 452 pacientů (96,81 %) operace proběhla bez komplikací, u devíti pacientů (1,96 %) byla rána zhojena per secundam a u šesti pacientů (1,23 %) se vyskytla recidiva varikokély (tab. 5). Gravidita v našem souboru byla dosažena u celkem 76 párů (22,8 %).
Table 4. Hodnoty spermiogramů před a po operaci. 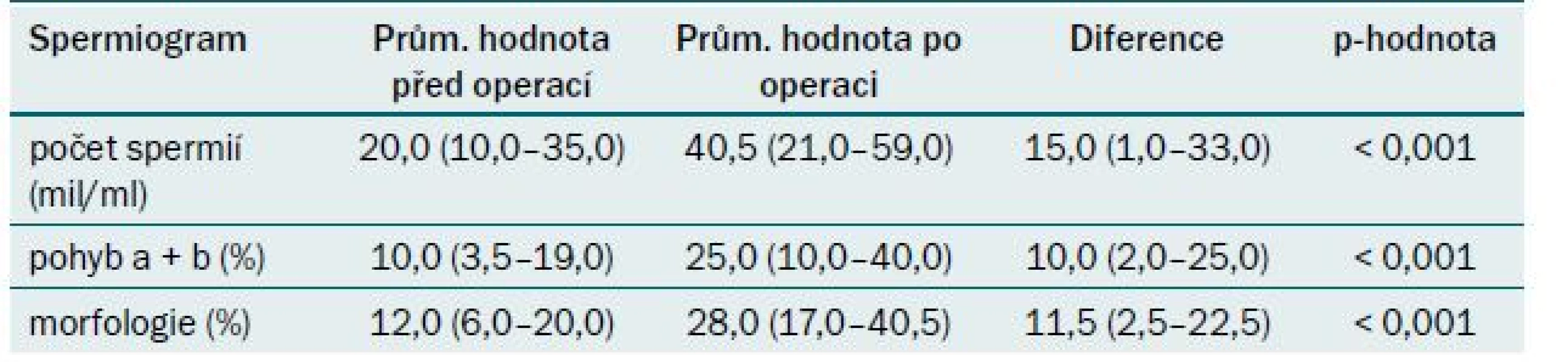
Table 5. Pooperační průběh. 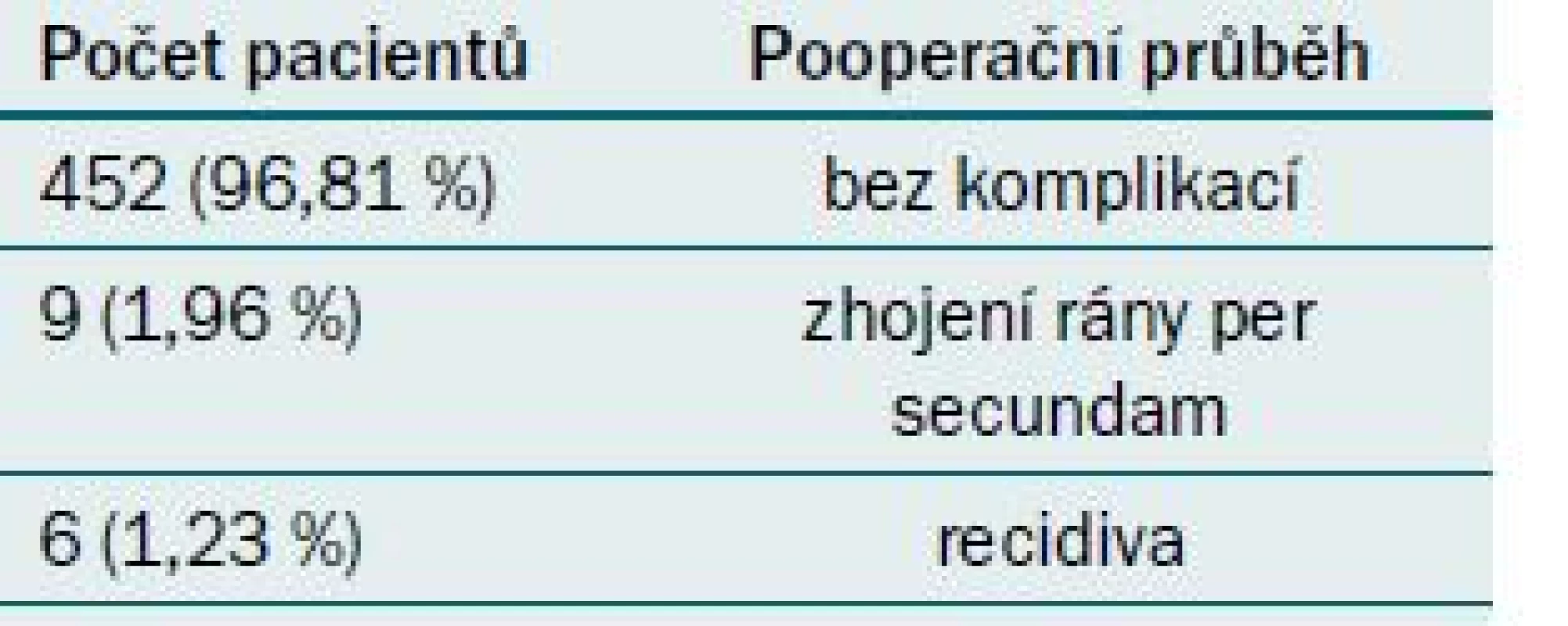
n = 467 Diskuze
Operační řešení varikokély je kontroverzní a je stále předmětem diskuze. Klasické otevřené postupy jsou z dnešního pohledu invazivní a jejich výsledky jsou málo spolehlivé. Výhodou retroperitoneálního přístupu je snadná identifikace testikulární vény drénující varle (jedna, max. dvě velké vény). Další výhodou je relativní rychlost provedení této operace. K nevýhodám operace patří vysoká incidence recidiv varikokély (15–25 %), selhání operace je způsobeno přítomností ingvinálních a retroperitoneálních kolaterál, které obcházejí retroperitoneální místo podvazu. Ingvinální přístup umožňuje luxaci semenného provazce do operační rány, a tím usnadňuje identifikaci testikulární arterie, lymfatických cév a periarteriálních vén. Operační metody varikokély se v poslední době prudce rozvíjely přes perkutánní embolizace testikulární vény, laparoskopie a v neposlední řadě mikrochirurgické varikokelektomie. Mnoho studií ukazovalo, že chirurgické řešení varikokély může ulehčit bolesti u mužů se symptomatickou varikokélou a zlepšit testikulární funkce u infertilních mužů s následným zvýšením šance k dosažení gravidity partnerky. Mikrochirurgická varikokelektomie patří již řadu let k moderním trendům v urologii. Je řazena k méně invazním operačním metodám a vzhledem k nízké morbiditě je považována za výbornou operační proceduru léčby varikokély, která je spojena s recidivou maximálně do 2 % [8]. Mikrochirurgická preparace struktur je bezpečnější než vizuálně kontrolovaná preparace. Díky mikrochirurgickým operacím došlo k výraznému snížení pooperačních komplikací ve srovnání s jinými operačními metodami. Použití operačního mikroskopu při operaci varikokély umožňuje zachování testikulární arterie, lymfatických cév, eliminuje vznik pooperační hydrokély a minimalizuje výskyt testikulární atrofie. Případné vybavení varlete navíc zajišťuje přístup k paralelním ingvinálním, kremasterickým a gubernakulárním kolaterálám, čímž výrazně snižuje incidence recidiv varikokély, zkrácení doby hospitalizace včetně pooperační rekonvalescence. Poranění či poškození testikulární arterie je vždy spojeno s rizikem testikulární atrofie, tomu se však lze vyhnout identifikací arterie pod operačním mikroskopem [9,10].
Marmar a Kim (Camden, New Jersey) v roce 1994 publikovali výsledky subingvinální mikrochirurgické varikokelektomie a „pregnancy rate“ u celkem 606 pacientů. V 75 % došlo ke zlepšení semenných parametrů (jak koncentrace, tak pohyb spermií), „pregnance rate“ byla dosažena v 35,6 % po uplynutí jednoho roku od operace. Dále ve své práci publikovali i pooperační komplikace, které jsou uvedeny v tab. 15 a srovnáme je s našimi výsledky [11].
Na zlepšení kvality spermiogramu pro varikokelektomii se shoduje naprostá většina studií. Rozporné jsou nálezy mezi klinickým stupněm varikokély a negativním účinkem varikokély. Podle WHO studie z roku 1992 se zdá, že objem varlete a celkový počet spermií u infertilních mužů klesá se stupněm varikokély. Naproti tomu studie u adolescentů vztah stupě varikokély k velikosti varlete neprokázaly. Tinga et al [12], Scott [13] prokázal signifikantní zlepšení parametrů spermiogramu po chirurgické operaci varikokély vyššího stupně. Další práce prokázala, že čím je varikokéla vyššího stupně, tím lepší jsou výsledky pooperačního spermiogramu. Při mikrochirurgické varikokelektomii vyššího stupně dochází ke zlepšení pooperačního spermiogramu ve srovnání s operací varikokély nižšího stupně [14].
Po včasné operaci varikokély dožene většina hypoplastických varlat ve svém růstu druhé varle, bez operace hypoplazie až hypotrofie varlete trvá a prohlubuje se. Na druhé straně jasné indikace k operaci varikokély u dětí a dospívajících za účelem zajištění budoucí fertility jsou dosud sporné. Prospektivní data, která by mohla dosavadní kritéria upřesnit, dosud chybí [15].
Závěr
Mikrochirurgická operace varikokély představuje bezpečnou, vysoce účinnou metodu řešení varikokély. Díky této operační modalitě došlo k výraznému zlepšenému spermiogramu po operaci (72,42 %) a k ústupu potíží ve 100 % u pacientů operovaných pro symptomatologii.
MUDr. Mohamed Nussir, Ph.D.
Urologická klinika LF MU a FN Brno
Jihlavská 20, 625 00 Brno
mnussir@fnbrno.cz
Sources
1. Walsh PC, Retik AB, Standy TA et al. Campbell‘s urology. Philadelphia: Saunders 1976.
2. Walsh PC, Retik AB, Standy TA et al. Campbell‘s urology. Philadelphia: Saunders 2007.
3. Dubin L, Amelar RD. Etiologic factors in 1294 consecutive cases of male infertility. Fertil Steril 1971; 22(8): 469–474.
4. Dubin L, Amelar RD. Varicocele size and results of varicocelectomy in selected subfertile men with varicocele. Fertil Steril 1970; 21(8): 606–609.
5. Gorelick JI, Goldstein M. Loss of fertility in men with varicocele. Fertil Steril 1993; 59(3): 613–616.
6. Rifkin MD, Foy PM, Kurtz AB et al. The role of diagnostic ultrasonography in varicocele evaluation. J Ultrasound Med 1983; 2(6): 271–275.
7. WHO laboratory manual for the examination and processing of human semen. 5. ed. World Health Organization 2010. [online]. Available from: http://www.who.int/reproductivehealth/publications/infertility/9789241547789/en/.
8. Goldstein M, Gilbert BR, Dicker AP et al. Microsurgical inguinal varicocelectomy with delivery of the testis: an artery and lymphatic sparing technique. J Urol 1992; 148(6): 1808–1811.
9. Pacík D, Turjanica M. Výsledky mikrochirurgické varikokelektomie. Ces Urol 2001; 5(2): 44–46.
10. Kumar R, Gupta NP. Subinguinal microsurgical varicoceletomy: evaluation of the results. Urol Int 2003; 71(4): 368–372.
11. Marmar JL, Kim Y. Subinguinal microsurgical varicocelectomy: a technical critique and statistical analysis of semen and pregnancy data. J Urol 1994; 152(4): 1127–1132.
12. Tinga DJ, Jager S, Bruijnen CL et al. Factors related to semen improvement and fertility after varicocele operation. Fertil Steril 1984; 41(3): 404–410.
13. Scott LS, Young D. Varicocele: a study of its effects on human spermatogesis and of the results produced by spermatic vein ligation. Fertil Steril 1962; 13 : 325–334.
14. Nussir MI. Změny spermiogramu v závislosti na stupni varikokély. Urol List 2007; 5(3): 70–72.
15. Kočvara R, Doležal J Hampl R et al. Klinické a hormonální nálezy u dětí a dospívajících s varikokélou. Ces Urol 2000; 4(1): 27–31.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2015 Issue 1-
All articles in this issue
-
Aktivní sledování jako prostředek pro omezení nadbytečné léčby karcinomu prostaty s nízkým rizikem:
novinky z posledního kongresu Americké urologické asociace (2014) - Nejnovější možnosti systémové léčby u pacientů s metastazujícím karcinomem prostaty
- Endourologické řešení striktury ureterální a ureteroenterické anastomózy
- Přístupy k perkutánní nefrolitotomii u pacientů s renálním angiomyolipomem
- Čichová detekce karcinomu prostaty pomocí speciálně trénovaného psa ve vzorcích lidské moči
- MikroRNA v patogenezi renálního karcinomu a jejich využití pro stanovení diagnózy a prognózy RCC
- Operace varikokély a její dopad na kvalitu spermiogramu
- Infertilita při azoospermii a dosažení gravidity
- Leiomyosarkom ledviny u gravidní pacientky – kazuistika
- Solitární metastáza karcinomu prostaty do penisu
-
Aktivní sledování jako prostředek pro omezení nadbytečné léčby karcinomu prostaty s nízkým rizikem:
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Operace varikokély a její dopad na kvalitu spermiogramu
- Infertilita při azoospermii a dosažení gravidity
- Endourologické řešení striktury ureterální a ureteroenterické anastomózy
- Solitární metastáza karcinomu prostaty do penisu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career