-
Medical journals
- Career
Hypoglykemie u nediabetiků
Authors: Jan Škrha jr.
Authors‘ workplace: 3. interní klinika 1. LF UK a VFN, Praha
Published in: Vnitř Lék 2020; 66(7): 447-448
Category: In Brief
Overview
Hypoglykemie se nejčastěji vyskytuje jako komplikace léčby diabetu, avšak setkat se s ní mohou i osoby bez tohoto onemocnění. Článek přináší stručnou diferenciální diagnostiku hypoglykemických stavů u osob bez diabetu.
Klíčová slova:
hypoglykemie – postprandiální hypoglykemie – inzulinom
Hypoglykemie je obecně charakterizovaná snížením koncentrace glukózy v krvi pod 3,8 mmol/l. U osob bez diabetu se vyskytuje relativně vzácně, a pokud je jednorázově zachycená, nemusí mít pro pacienta žádný klinický význam. Pacienty s přítomnými symptomy hypoglykemie a normální koncentrací plazmatické glukózy rovněž není třeba dále vyšetřovat. Naopak současná přítomnost všech kritérií tzv. Whippleovy trias (Tab. 1) podrobnější vyšetření pacienta jednoznačně vyžaduje (1).
Symptomy hypoglykemie jsou nespecifické a jsou vyvolány dle závažnosti hypoglykemie aktivací kontraregulačních mechanismů. Mohou mít charakter neurogenních či neuroglykopenických projevů (Tab. 2). Symptomy hypoglykemie bývají u jednoho pacienta relativně neměnné, sám pacient si ani evidentní změny nemusí uvědomovat (2).
Table 2. Symptomy hypoglykemie, upraveno dle (3) 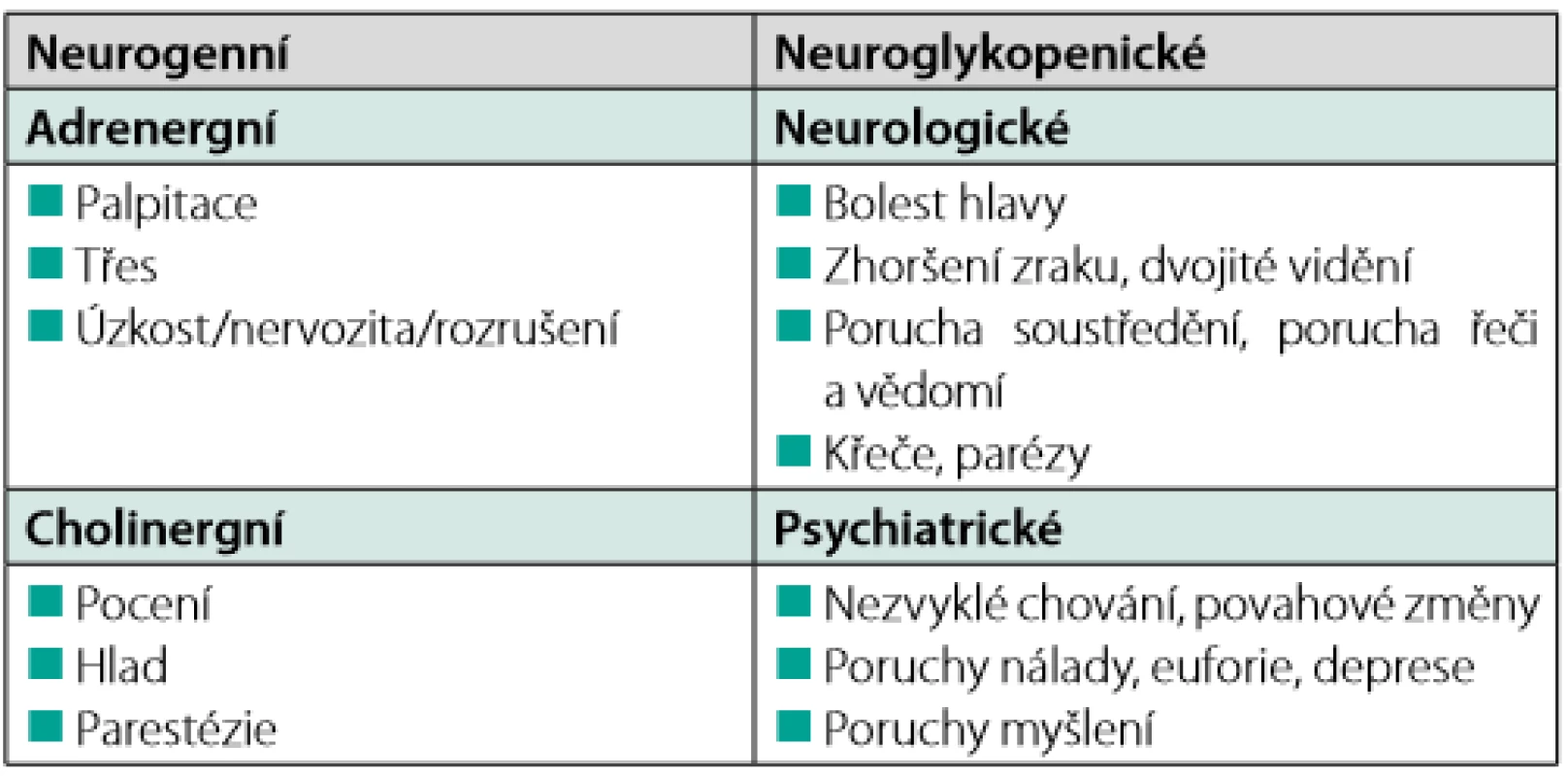
Diferenciální diagnostika hypoglykemií u nediabetiků je velmi široká. V minulosti byly tyto hypoglykemie klasifikovány patogeneticky dle toho, zda byly či nebyly vyvolány inzulinem (i endogenním). Přínosnější však bylo jejich dělení dle vztahu k jídlu na hypoglykemie vzniklé nalačno a hypoglykemie postprandiální (vzniklé do 4–5 hodin po jídle). Ani toto dělení však nebylo vždy jednoznačné. Dnes se často uplatňuje klinické dělení na hypoglykemie u nemocných/léčených osob a hypoglykemie u zdánlivě zdravých osob (Tab. 3), byť ani toto dělení není dokonalé. Podrobněji byla diferenciální diagnostika hypoglykemií ve Vnitřním lékařství publikována nedávno (4).
Table 3. Diferenciální diagnostika hypoglykemií u nediabetiků, upraveno dle (5) 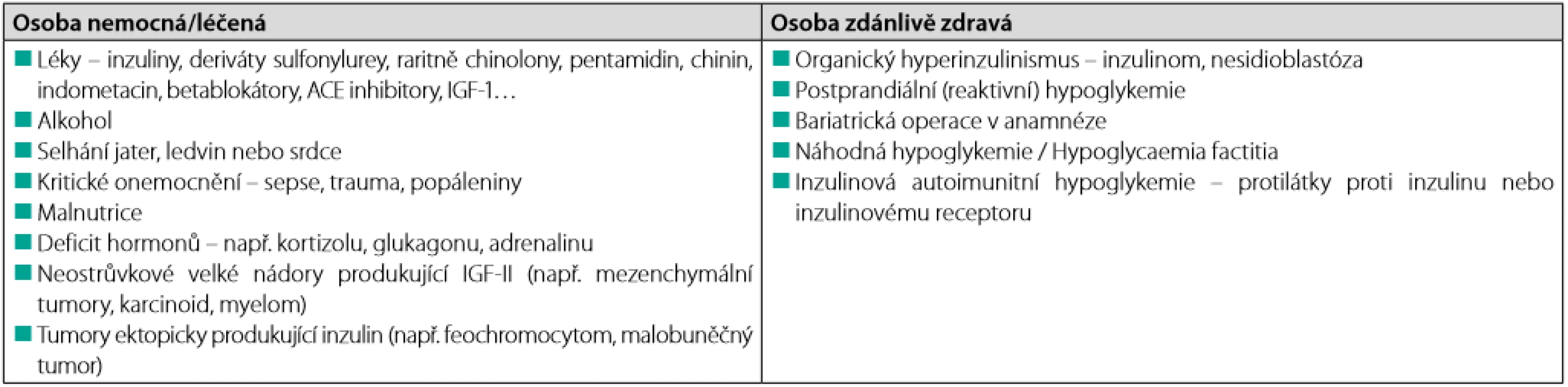
Diagnostika
Detailní anamnéza tvoří základní diagnostický nástroj. Cíleně je třeba pátrat po komorbiditách, farmakologické anamnéze a důkladném popisu hypoglykemických příhod a jejich časování ve vztahu k příjmu potravy.
Test kontrolovaného hladovění je zlatým standardem v diagnostice hypoglykemií. Po dobu 72 hodin smí pacient pouze pít nesladké nápoje. Kromě frekventního měření glykemie je v pravidelném intervalu stanovován inzulin a C - peptid. Pozitivní test kontrolovaného hladovění (= předčasně ukončen pro rozvoj neuroglykopenických příznaků) má vysokou prediktivní hodnotu pro přítomnost organického hyperinzulinizmu (inzulinomu). Glykemie při předčasném ukončení testu bývá nižší než 2,5 mmol/l. Koncentrace inzulinu v krvi je zvýšená, ale výjimečně může být i v mezích normy. Diagnózu podporuje zejména nález zvýšené hodnoty poměru koncentrace inzulinu ke glykemii na konci hladovění, která bývá vyšší než 6 mU/mmol. Naopak pacienti s funkčním hyperinzulinismem (např. postprandiálním syndromem) dokážou hladovět několik dní bez typických projevů neuroglykopenie.
Meal test lze použít u pacientů s nejasnou postprandiální hypoglykemií. Představuje buď standardizovanou snídani, popř. komerčně dostupný proteinový nápoj, který pacient vypije po nočním lačnění. Podobně jako u hladového testu jsou v následujících až 5 hodinách stanovovány kromě glykemie i výše uvedené analyty.
Zobrazovací techniky se využívají obzvláště k lokalizaci inzulinomů, avšak často selhávají. CT vyšetření zdaleka nezachytí inzulinom vždy, naopak někdy poskytuje falešně pozitivní výsledek, kdy při operaci je následně prokázán inzulinom v jiné části slinivky. Podobně ani octreoscan nemá při hledání lokalizace inzulinomu optimální výtěžnost. Přínosnější je endoskopická ultrasonografie nebo v poslední
době častěji používané vyšetření PET/CT s fluorodeoxyglukózou, přesto však senzitivita není dokonalá a při jasné klinicko - biochemické diagnóze se doporučuje explorativní laparotomie.Kontinuální senzory glukózy v posledních letech nacházejí stále častěji uplatnění nejen v léčbě diabetu, ale mohou být nápomocny i při diferenciální diagnostice nediabetických hypoglykemií. Zatímco při diagnostice lze využít spíše zaslepené senzory, otevřené systémy mají potenciál při prevenci rozvoje těžších hypoglykemických stavů.
Léčba
Akutní léčba spočívá v požití sacharidů, popř. podání infúze s glukózou při porušeném vědomí. Dlouhodobá terapie pak zcela závisí na etiologii hypoglykemie. U vybraných diagnóz je ve stručnosti uvedena níže.
Vybrané diagnózy
Inzulinom je vzácný většinou benigní nádor vycházející z B buněk, popř. acinárního systému pankreatu, se zvýšenou sekrecí inzulinu. Jeho roční incidence se udává kolem 1–2 případů na 1 milion osob. Projevuje se neuroglykopenickými symptomy obzvláště během lačnění. Základem léčby je chirurgické odstranění nádoru, pokud není možné, používá se diazoxid, raritně pak inhibitory alfa glukozidázy, blokátory kalciových kanálů či somatostatinová analoga (6).
Postprandiální (reaktivní) hypoglykemie představuje řadu stavů s rozvojem hypoglykemických symptomů a současně hypoglykemie < 2,8 mmol/l během 4–5 hodin po jídle. Častěji se však vyskytuje tzv. postprandiální syndrom zahrnující stavy s rozvojem symptomů podobných hypoglykemii, avšak nejsou splněna kritéria Whippleovy trias. Nezřídka bývá u mladých štíhlých žen a souvisí se zvýšenou inzulinovou senzitivitou. Základem léčby jsou dietní opatření s omezeným příjmem sacharidů, obzvláště jednoduchých (tzv. rychlých) cukrů (7).
Hypoglycaemia factitia představuje v naprosté většině případů úmyslné zneužívání hypoglykemizujících látek (inzuliny, deriváty sulfonylurey) k navození hypoglykemie a upoutání pozornosti. Častěji se vyskytuje u žen, obvykle se vztahem ke zdravotnickým profesím. Typický bývá náhodný výskyt hypoglykemických příhod bez jasného vztahu k příjmu potravy. Potvrzení diagnózy je někdy svízelné a zdlouhavé, léčba spočívá především v psychoterapii.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Jan Škrha jr., Ph.D.,
3. interní klinika 1. LF UK a VFN,
U Nemocnice 1,
128 08 Praha 2
Cit. zkr: Vnitř Lék 2020; 66(7): 447–448 Článek přijat redakcí: 1. 7. 2020 Článek přijat po recenzích k publikaci: 30. 7. 20220
Sources
1. Cryer PE, Vella A. Hypoglycemia in adults without diabetes mellitus: Clinical manifestations, diagnosis, and causes. in UpToDate, I.B. Hirsch. 2019: Waltham, MA.
2. Škrha J. Hypoglykemie: od patofyziologie ke klinické praxi. 2013: Maxdorf.
3. Bansal N, Weinstock RS. Non - Diabetic Hypoglycemia. [Updated 2020 May 20]. in Endotext [Internet]., K.R. Feingold, B. Anawalt, and A. Boyce. MDText.com, Inc.: South Dartmouth (MA).
4. Schovánek J, Cibičková L, Čtvrtlík F et al. Diferenciální diagnostika hypoglykemie. Vnitr Lek 2020; 66(2): 129–133.
5. Galati SJ, Rayfield EJ. Approach to the patient with postprandial hypoglycemia. Endocrine Practice 2014; 20(4): 331–340.
6. Vella A. Insulinoma. in UpToDate, D.M. Nathan. 2020: Waltham, MA. 7. Brun JF, Fedou C, Mercier J. Postprandial reactive hypoglycemia. Diabetes & Metabolism 2000; 26(5): 337–351.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2020 Issue 7-
All articles in this issue
- Koagulopatie asociovaná s onemocněním COVID-19
- Současná diagnostika a terapie sarkoidózy
- Obštrukčné spánkové apnoe a arteriálna hypertenzia: úloha črevného mikrobiómu
- CAR T-lymfocyty: horká novinka v léčbě nádorů
- Renální selhání u mnohočetného myelomu a jeho léčba
- Kostní metabolismus u idiopatických střevních zánětů 2
- Metformin -asociovaná laktátová acidóza
- Tangierská nemoc v rodině s fenotypem familiární hypercholesterolemie
- Hypoglykemie u nediabetiků
- Screening a krátká intervence u uživatelů nelegálních drog
- Kostní metabolismus u idiopatických střevních zánětů 1
- Etické konotace léčby onemocnění covid-19
- Biomarkery pro neendoskopické vyšetření sliznice jícnu
- Riziko kardiovaskulárních komplikací v závislosti na hladině glykemie: od diabetes mellitus k prediabetu
- ERCP u pacientů po choledochoduodenoanastomóze
- Přidělovaná ošetřovatelská péče jako jeden z indikátorů výskytu medikačního pochybení
- Raritní koincidence chylothoraxu a hydrothoraxu při adenokarcinomu žaludku – kazuistika
- Muž s dysthymií (převážně negativním hodnocením všeho prožitého) indukoval depresi u senzitivní blízké osoby
- Adenokarcinom tenkého střeva diagnostikovaný pomocí video kapslové endoskopie u pacientky s celiakií: kazuistika a přehled literatury
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hypoglykemie u nediabetiků
- Metformin -asociovaná laktátová acidóza
- Koagulopatie asociovaná s onemocněním COVID-19
- CAR T-lymfocyty: horká novinka v léčbě nádorů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


