-
Medical journals
- Career
Akútne obličkové poškodenie: aktuálny komplexný prehľad
Authors: Štefan Sotak
Authors‘ workplace: I. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika
Published in: Vnitř Lék 2017; 63(2): 93-97
Category: Reviews
Overview
Akútne obličkové poškodenie (acute kidney injury – AKI) je syndróm charakterizovaný rýchlym poklesom glomerulovej filtrácie (GF) s následnou retenciou dusíkatých látok. Zahŕňa stavy od mierneho poškodenia s ľahkými metabolickými poruchami až po oligoanurické zlyhanie s metabolickým rozvratom ohrozujúcim život. Na I. internej klinike LF UPJŠ a UN L. Pasteura v Košiciach bolo v rokoch 2013, 2014 a 2015 hospitalizovaných spolu 130 jedincov s týmto renálnym postihnutím. Z rozboru pacientov vyplýva, že sa jednalo prevažne o starších pacientov, u ktorých sa AKI rozvinula v teréne chronickej obličkovej choroby (chronic kidney disease – CKD). Najčastejšou príčinou bola hypovolémia na podklade dehydratácie (44,62 %).
Kľúčové slová:
akútne obličkové poškodenie – dehydratáciaDefinícia
Akútne obličkové poškodenie (acute kidney injury – AKI), v minulosti nazývané akútna renálna insuficiencia, je syndróm charakterizovaný rýchlym poklesom (v priebehu niekoľkých hodín až týždňov) glomerulárnej filtrácie (GF) s následnou retenciou dusíkatých látok (urea, kreatinín) [1].
AKI sa definuje:
- ako vzostup hladiny sérového kreatinínu o ≥ 26,5 μmol/l v priebehu 48 hod alebo
- ako vzostup hladiny sérového kreatinínu na ≥ 1,5násobku pôvodnej hodnoty, ktorá je známa alebo predpokladaná z predchádzajúcich 7 dní alebo
- diurézou < 0,5 ml/kg/hod počas najmenej 6 hod [2]
Zahŕňa stavy od mierneho poškodenia s ľahkými metabolickými poruchami až po oligoanurické zlyhanie s metabolickým rozvratom ohrozujúcim život. Môže postihnúť každého, rizikovými faktormi sú vek, už existujúce ochorenie obličiek, polymorbidita, systémové infekcie a operačné zákroky [3].
AKI je častou príčinou hospitalizačnej morbidity a mortality a môže komplikovať veľký počet ochorení. The European Renal Association – European Dialysis and Transplant Association vo svojich štatistikách za rok 2015 uvádza celosvetový výskyt AKI 13,3 milióna za rok, pričom až 1,7 milióna chorých ročne na toto ochorenia zomiera. U hospitalizovaných pacientov sa zistila významná redukcia obličkových funkcií u asi 5 %, asi u 20 % chorých došlo k rozvoju AKI [4]. Incidencia AKI stále vzrastá. To môže byť spôsobené vzrastajúcou prevalenciou rizikových faktorov tohto ochorenia, ako napr. starnutie populácie, kardiovaskulárne ochorenia, zvyšujúce sa užívanie nefrotoxických liečiv a pod [5].
Príčiny
AKI sa z etiologického hľadiska delí do 3 skupín (tab. 1).
Table 1. Etiológia AKI. 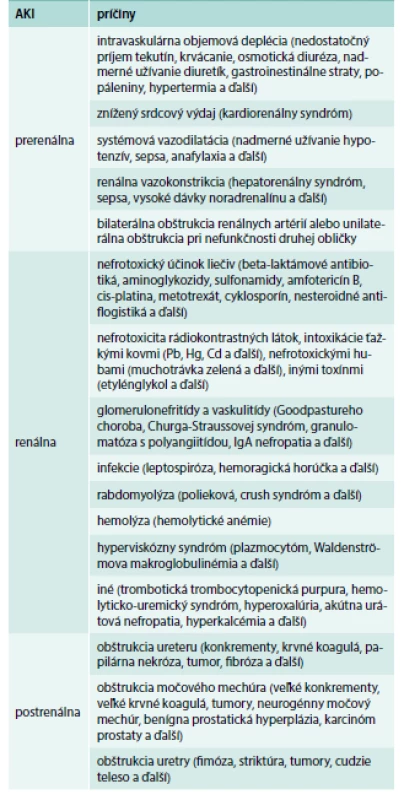
Upravené podľa [1] Počet pacientov s AKI z prerenálnych príčin sa podľa rôznych zdrojov uvádza medzi 20–60 %, z renálnych medzi 35–65 % a z postrenálnych 5–10 % [1,3,6–8].
Patofyziológia
Za hlavné patofyziologické faktory rozvoja AKI sa považujú najmä:
- zníženie permeability glomerulárnych kapilár – mechanizmus tejto poruchy nie je úplne známy, predpokladá sa uplatnenie edému endotelových buniek
- tubulárny reflux – mechanizmus tejto poruchy nie je úplne známy, predpokladá sa hemodynamické poškodenie tubulov
- tubulárna obštrukcia – z rôznych príčin môže dôjsť k tvorbe tubulárnych valcov, ktoré spôsobujú obštrukciu tubulov s následným zvýšením intratubulového tlaku, výsledkom čoho môže byť disrupcia tubulov
- intrarenálna vazokonstrikcia – pri hypotenzii a hypovolémii sa vylučuje renín, ktorý v konečnom dôsledku ovplyvňuje vylučovanie angiotenzínu II a ten zas spôsobuje vazokonstrikciu vas afferens aj efferens [1]
Priebeh ochorenia
AKI prebieha v 4 fázach:
- fáza včasného poškodenia (iniciálna fáza) – obličky sú vystavené inzultu, ktorý podľa stupňa svojej agresivity a dĺžky expozície vyvolá AKI, táto fáza môže trvať niekoľko hodín až niekoľko dní
- fáza rozvinutého renálneho zlyhania (udržiavacia fáza) – môže sa objaviť oligúria až anúria, ktorá obvykle trvá 7–14 dní, výnimočne aj niekoľko týždňov, pacient je ohrozený hyperhydratáciou, iónovým dysbalansom (najmä závažnou hyperkalémiou, ďalej hyponatrémiou, hypokalcémiou, hyperfosfatémiou, hypermagnezémiou), metabolickou acidózou s high anion gap, registrujeme eleváciu dusíkatých látok (urea, kreatinín), pokles GF a pri akútnej tubulárnej nekróze aj tubulárnej resorpcie; AKI taktiež spôsobuje poruchu metabolizmu glukózy v zmysle hyperglykémie a hyperinzulinémie v dôsledku vzniku a rozvoja periférnej inzulínovej rezistencie, metabolizmus lipidov je približne u 50 % pacientov charakterizovaný hypertriacylglycerolémiou, eleváciou LDL-cholesterolu a poklesom HDL-cholesterolu, zatiaľ čo celkový cholesterol je v norme alebo len ľahko zvýšený; od konca 1. týždňa tejto fázy sa môžu prejaviť známky uremického syndrómu
- polyurická (diuretická) fáza (fáza návratu) – pre túto fázu je typický návrat diurézy, ktorá pri nedostatočnej koncentračnej schopnosti obličiek v dôsledku poškodenia tubulárnych buniek prechádza do polyúrie s rizikom dehydratácie a stratou iónov, najmä kália, do moču, hladina dusíkatých látok v sére klesá, polyurická fáza trvá približne 4–5 dní
- reparačná (zotavovacia) fáza – dochádza k postupnej reparácii poškodených štruktúr obličiek, vo všeobecnosti platí, že najprv sa upravuje GF, až potom tubulárna resorpcia, táto fáza môže trvať až 1 rok [7]
Štádiá
Ochorenie má 3 štádiá. Klasifikačné kritériá podľa hladiny sérového kreatinínu a poklesu diurézy uvádza tab. 2.
Table 2. Štádiá AKI. 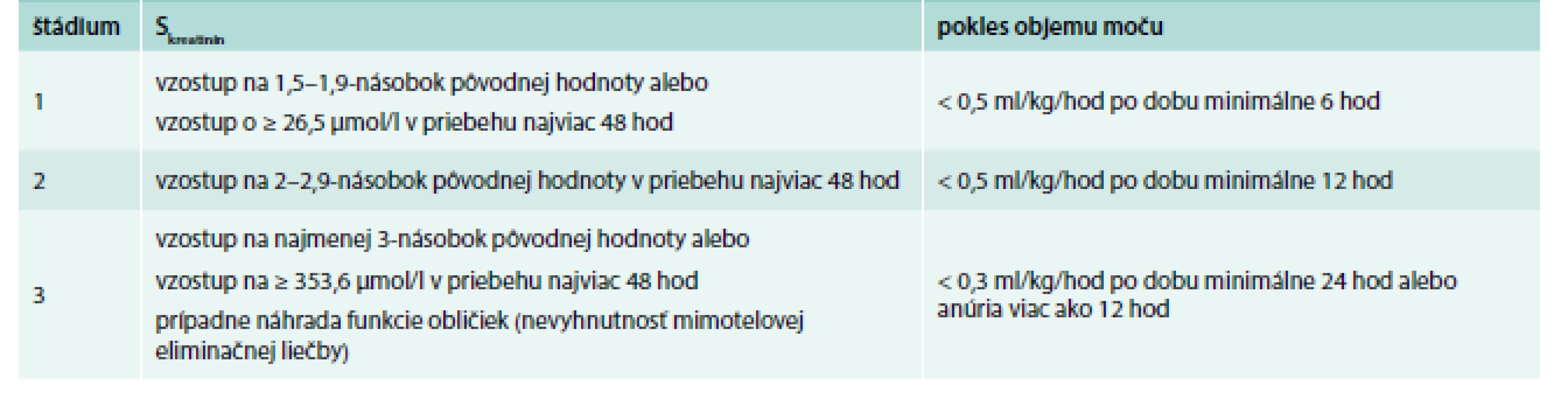
Upravené podľa [2] Klinický obraz
Klinický obraz môže byť chudobný a je často prekrytý obrazom základného ochorenia, ktoré AKI vyvoláva. AKI môže byť jedným z etiologickým činiteľov sekundárnej artériovej hypertenzie z renálnych príčin. Pacient si môže všimnúť zníženú až nulovú diurézu s prípadným vznikom miernych edémov [7].
Diagnostika
- anamnéza
- fyzikálne vyšetrenie so zameraním sa na stav hydratácie
- zistenie objemu moču
- biochemické vyšetrenie krvi: dusíkaté látky, ABR, ionogram
- biochemické vyšetrenie moču: dusíkaté látky, ionogram, valce (pre poškodenie tubulov pri akútnej tubulárnej nekróze sú typické granulované valce)
- zobrazovacie vyšetrenia: najmä USG obličiek
- EKG (hľadať známky hyperkalémie)
- invazívne vyšetrenia: renálna angiografia, biopsia obličky
- biomarkery AKI: N-acetyl-β-D-glukozaminidáza (NAG), molekula obličkového poškodenia 1 (kidney injury molecule 1 – KIM 1), lipokalín asociovaný s neutrofilnou želatinázou (neutrophil gelatinase-associated lipocalin – NGAL), interleukín (IL) 18 v moči a v sére
- ostatné (podľa konkrétneho prípadu) [3]
Laboratórne sérové a močové nálezy pre potreby diferenciálnej diagnostiky medzi prerenálnou a renálnou AKI sú uvedené v tab. 3.
Table 3. Laboratórne nálezy pri diferenciálnej diagnostike prerenálnej a renálnej formy AKI. 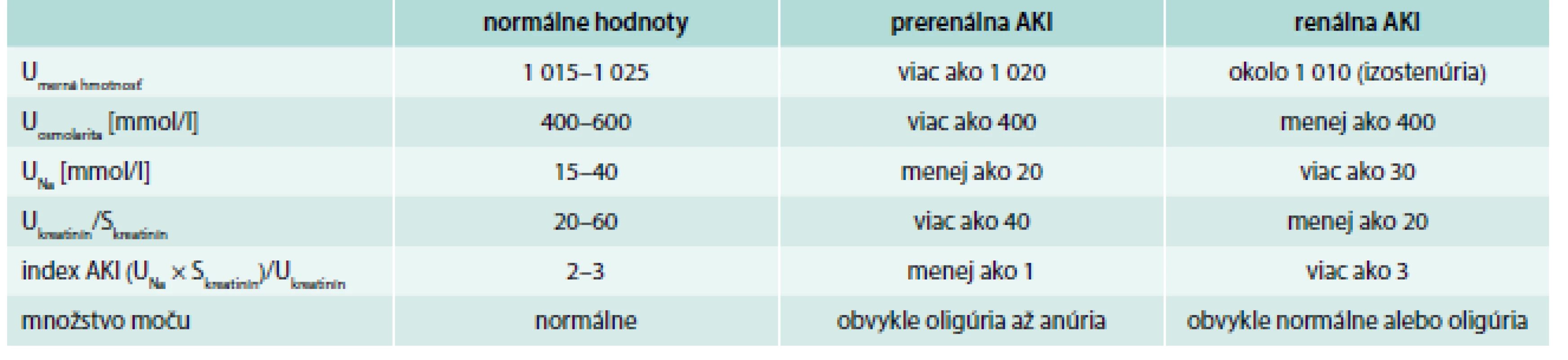
Upravené podľa [7] Liečba
Základom je odstrániť vyvolávajúcu príčinu. Po jej odstránení sa funkcia obličiek upraví obvykle veľmi rýchlo, ak sa jedná o prerenálnu alebo postrenálnu etiológiu.
Z diétno-režimových opatrení je dôležité sledovať diurézu a tomu prispôsobovať denný príjem tekutín. Ďalej je nevyhnutná diéta s obmedzením kália (zo stravy vynechať tropické ovocie a šťavy, napr. banány, mandarínky, pomaranče, kiwi, ananás, orechy a strukoviny) a fosforu (orechy, kakao, celozrnné obilniny, sója, mlieko) a dostatočný príjem železa a vitamínov E a B12. U metabolicky stabilných chorých, predovšetkým pri ľahkých formách neoligoanurického obličkového poškodenia, a vo fáze reparácie sa môže použiť individualizovanú modifikáciu nízkoproteínovej diéty s obsahom 0,5–0,8 g proteínu na kilogram telesnej hmotnosti za deň, t.j. asi 145 kJ/kg/deň.
Mimoriadne dôležitá je liečba hyperkalémie, ktorá môže chorého pri vzostupe sérového draslíka > 6,5 mmol/l bezprostredne ohroziť na živote zástavou srdca v diastole (tab. 4). Je nevyhnutné vynechať hyperkalemizujúce liečivá (ACE inhibítory, kálium šetriace diuretiká a ďalší).
Table 4. Terapeutické možnosti hyperkalémie. 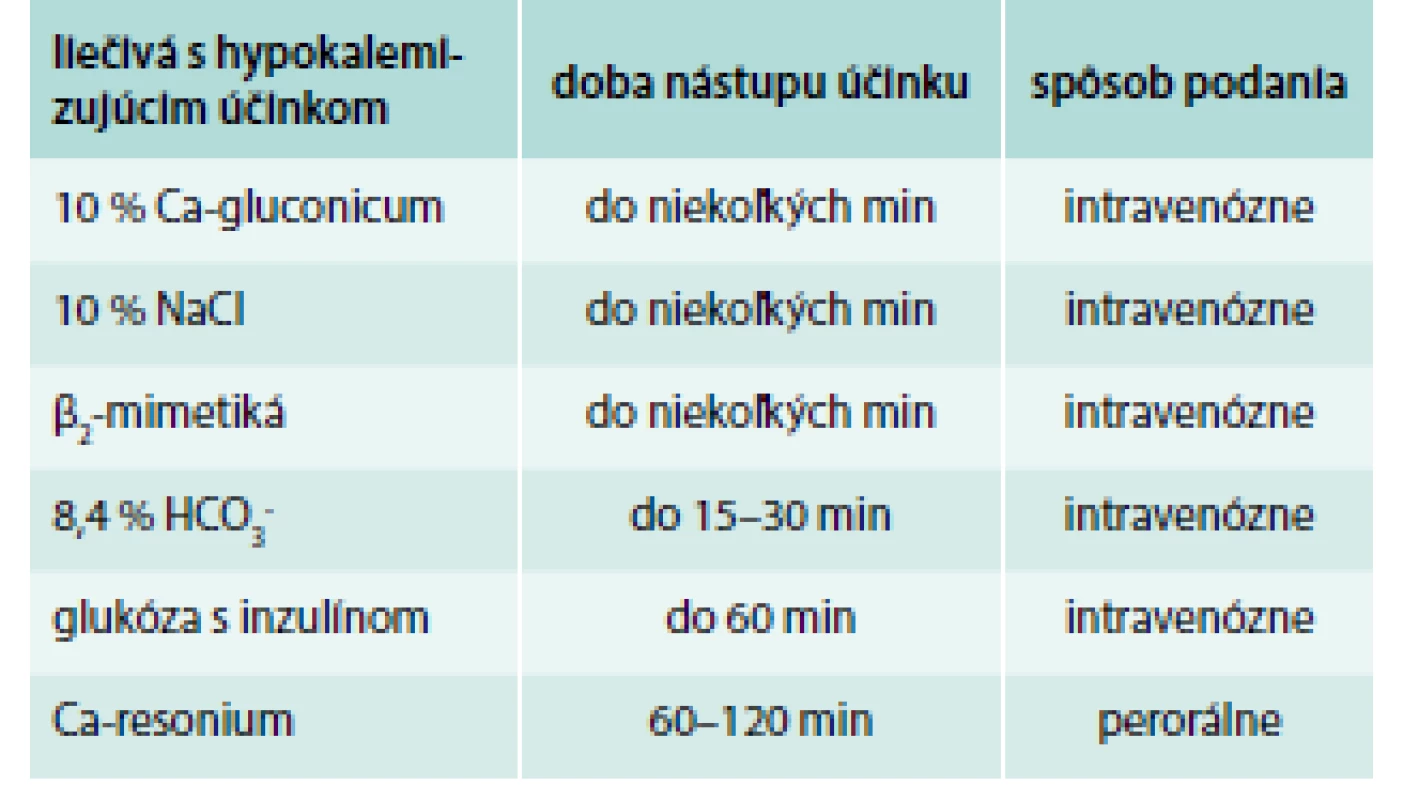
Upravené podľa [7] Naopak, v polyurickej fáze je pacient ohrozený hypokalémiou, je nevyhnutná jeho suplementácia.
Metabolická acidóza sa koriguje 8,4% bikarbonátom [7], jeho dávkovanie sa vypočítava podľa vzorca:
m × [BE] × 0,3
m hmotnosť pacienta v kg [BE] nadbytok báz (base excess) v mmol/l.
Úprava metabolickej acidózy sa nemá vykonávať príliš rýchlo. Je vhodné zo začiatku podať len polovicu vypočítanej dávky a ostatné dávky podať s ohľadom na aktuálne výsledky analýzy krvných plynov [3].
V prípade neúspechu konzervatívnej terapie sa pristupuje k mimotelovej eliminačnej liečbe (MEL). Jej indikácie uvádzame [7].
Indikácie mimotelovej eliminačnej liečby, upravené podľa [7]
- hyperkalémia > 6–6,5 mmol/l
- hyperkalcémia > 4,5 mmol/l
- závažná metabolická acidóza
- hyperhydratácia nereagujúca na diuretickú liečbu
- uremický syndróm
- intoxikácia dialyzovateľným jedom do 3 hod
- oligoanúria viac ako 3 dni
- hladina sérového kreatinínu > 500–800 μmol/l
- hladina sérovej močoviny > 35 mmol/l
- hyperurikémia > 1 000 μmol/l
Prognóza
Prognóza významne závisí od včasnej diagnostiky, výskytu komplikácií a najmä na promptnom začatí terapeutických opatrení, ktoré môžu rozvoju akútneho zlyhaniu obličiek v ľahších prípadoch zabrániť alebo podstatne obmedziť trvanie oligoanúrie. Letalita samotného AKI nepresahuje 20 %, u pacientov s multiorgánovým zlyhaním alebo nevyhnutnosťou MEL kolíše okolo 50 % (u komplikovaných stavov multitráum, generalizovanej sepsy, po kardiogénnom šoku až okolo 70 %). U 5–10 % pacientov nedôjde k obnoveniu renálnych funkcií, ich ochorenie prechádza do tzv. terminálneho obličkového zlyhania (end-stage kidney failure, end-stage renal disease – ESRD) [9]. Riziko vzniku chronickej obličkovej choroby u jedincov s prekonaným AKI je 8,8-krát vyššie oproti ostatným [10].
AKI na I. internej klinike LF UPJŠ a UN L. Pasteura v Košiciach
V roku 2013 bolo na I. internej klinike LF UPJŠ a UN L. Pasteura v Košiciach hospitalizovaných 30 pacientov, 45 pacientov v roku 2014 a v roku 2015 to bolo 55 pacientov, ktorým bola podľa vyššie uvedenej definície stanovená diagnóza AKI a aj jej štádium. Podrobnosti o nich sú uvedené v tab. 5 a 6. Všetci pacienti boli z okresov Košice a Košice-okolie.
Table 5. Profil pacientov s AKI hospitalizovaných na I. internej klinike v rokoch 2013, 2014 a 2015 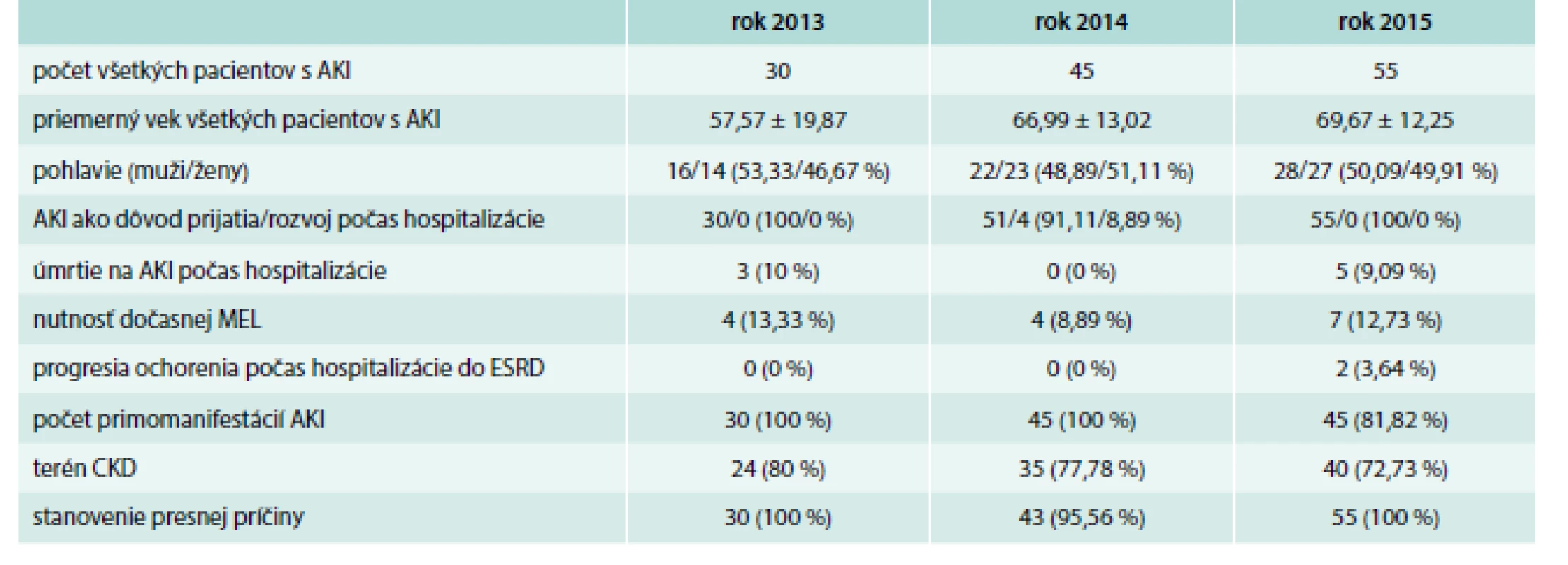
Table 6. Štádiá AKI u hospitalizovaných na I. internej klinike v rokoch 2013, 2014 a 2015 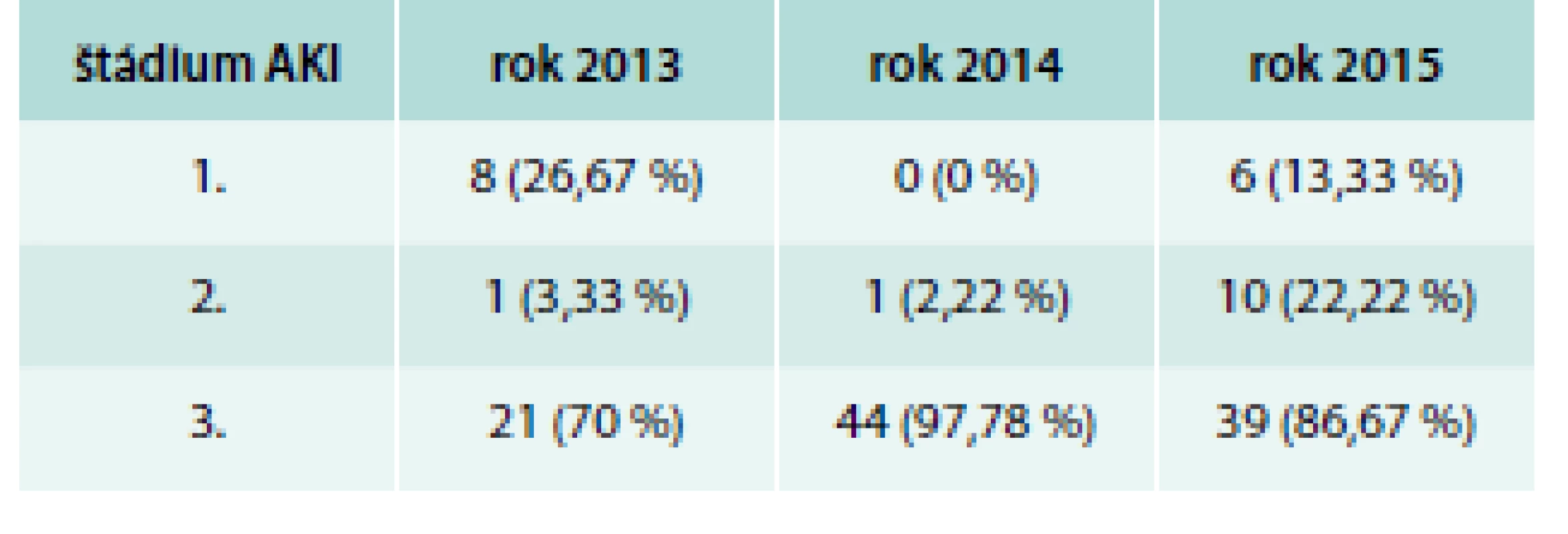
V spomínanom trojročí bolo na I. internej klinike hospitalizovaných spolu 11 161 pacientov, teda pacienti s AKI tvorili len 1,16 % všetkých chorých (tab. 7).
Table 7. Pacienti na I. internej klinike LF UPJŠ a UN L. Pasteura v Košiciach 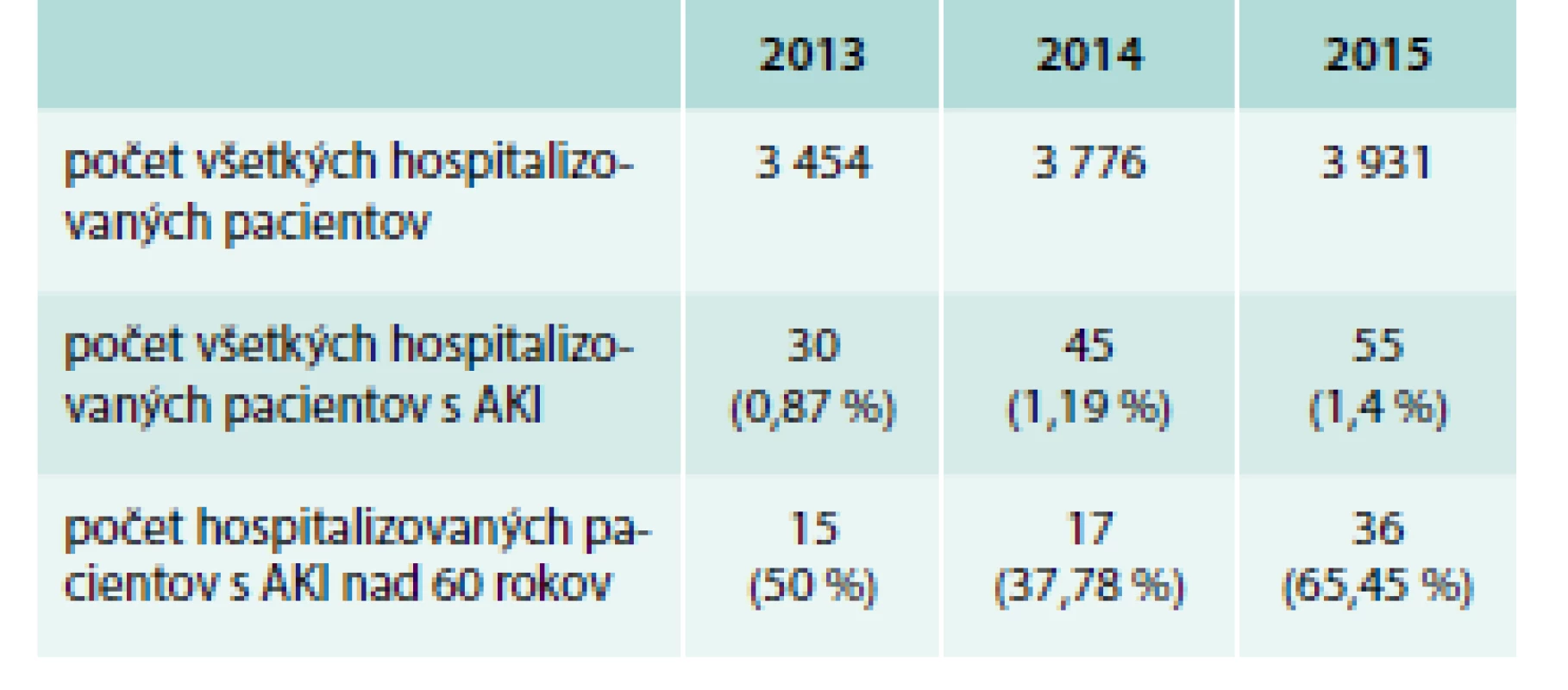
Z tab. 5, 6 a 7 vyplýva, že typickým pacientom s AKI hospitalizovaným na I. internej klinike je pacient vo veku tzv. ranej staroby s CKD, na hospitalizáciu prichádza práve pre primomanifestáciu akútneho renálneho poškodenia v 3. štádiu, ktoré preňho nie je smrteľné a je možné ho zvládnuť konzervatívne, teda bez nutnosti MEL. U pacienta dochádza k postupnej úprave obličkových funkcií, ochorenie neprogreduje do ESRD. Pacienti s touto diagnózu tvoria len nepatrnú časť všetkých hospitalizovaných na klinike.
Najčastejšou príčinou AKI na I. internej klinike počas ostatných troch rokov bola jednoznačne prerenálna etiológia, konkrétnou diagnózou bola každý rok dehydratácia, ktorá AKI spôsobovala alebo sa na vzniku AKI podieľala spolu s inými ochoreniami (tab. 8).
Table 8. Príčiny AKI v rokoch 2013–2015 na I. internej klinike LF UPJŠ a UN L. Pasteura v Košiciach 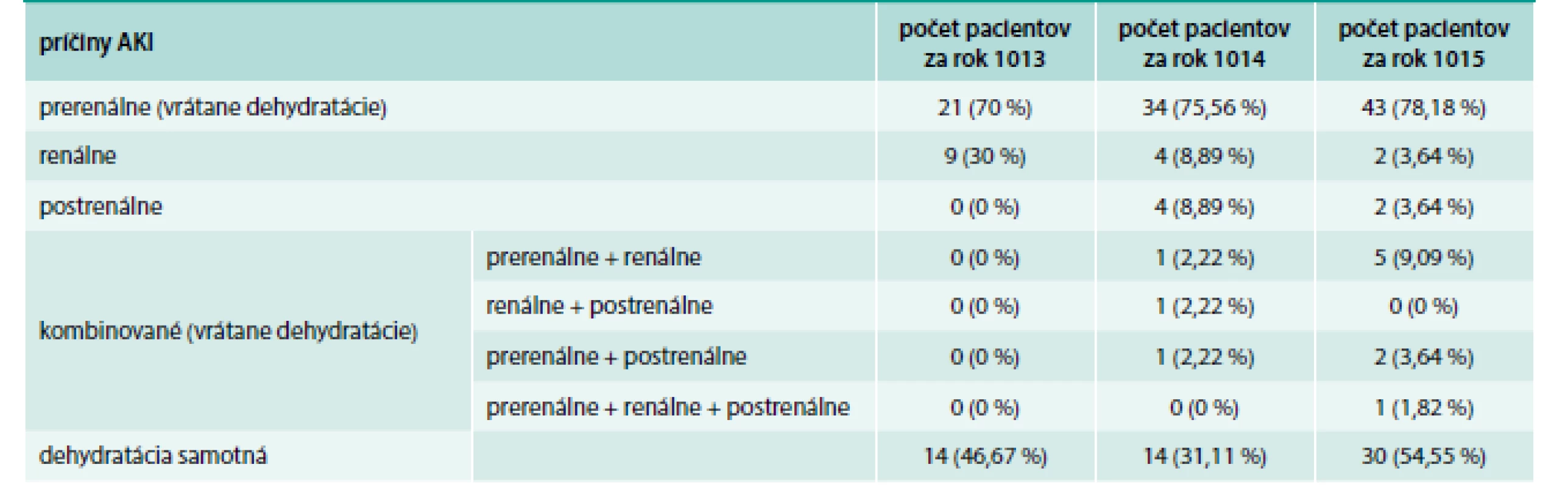
Záver
Slovenská populácia starne už od začiatku 50. rokov 20. storočia, čo je celoeurópsky trend [11]. Priemerný vek obyvateľov je približne 40 rokov, až 12 % je starších ako 65 rokov. Očakávaná dĺžka života pri narodení je približne 76 rokov [12]. Populácia starých ľudí sa obvykle vymedzuje vekom nad 65 rokov. Vo východnej časti strednej Európy a vo východnej Európe ho možno nahradiť vekom 60 rokov [13]. Z celkového počtu pacientov 130 hospitalizovaných na našej klinike pre AKI bolo 68, t. j. 52,31 %, vo veku nad 60 rokov (tab. 7) a u nich všetkých (100 %) bola príčinou, resp. jednou z príčin, poškodenia obličiek dehydratácia.
U starých ľudí sa táto príčina dá očakávať. Dochádza u nich k poklesu príjmu tekutín, čiastočne z dôvodu pocitu straty smädu, ale tiež poklesom sekrécie adiuretínu. Výsledkom je postupný rozvoj dehydratácie [14]. U všetkých starších chorých je nutné počítať s tzv. dlhodobou sublikinickou dehydratáciou, ktorá sa veľmi rýchlo zhorší a manifestuje aj po relatívne nevýrazných inzultoch [14]. Dehydratácia môže u tejto skupiny pomerne ľahko spôsobiť zlyhanie obličiek, nakoľko majú starí pacienti rizikový renálny terén. U starých ľudí totiž dochádza k úbytku glomerulov, poklesu GF a klírensu kreatinínu (v priemere asi o 50 % v 80 rokoch) a poklesu maximálnej koncentračnej schopnosti (asi o 25 % v 70 rokoch) [15].
V súčasnosti sú ľudské znalosti z oblasti internej medicíny v takom štádiu, že v rozvinutých krajinách dokážu chorému dlhodobo predlžovať život, a to aj za cenu jeho výrazne zníženej kvality, ale nedokážu ho často z ochorenia definitívne vyliečiť. To mnohokrát spolu s inými chronickými ochoreniami typickými pre starší vek (napr. demencia, imobilita) vedie k odkázanosti na doživotnú opatrovateľskú starostlivosť, čo je problém viac sociálny ako medicínsky. Súčasťou dlhodobého opatrovateľstva musí byť teda aj primeraná hydratácia.
MUDr. Štefan Sotak, PhD., MBA
stefan.sotak@upjs.sk
I. interná klinika LF UPJŠ a UN L. Pasteura Košice,
Slovenská republika
www.upjs.sk
Doručeno do redakce 7. 9. 2016
Přijato po recenzi 28. 12. 2016
Sources
1. Valočiková I. Renálne insuficiencie. Univerzita Pavla Jozefa Šafárika v Košiciach: Košice 2010. ISBN 978–80–7097–818–4.
2. Matějovič M. KDIGO doporučení pro akutní poškození ledvin 2012 – komentovaný návod pro klinickou praxi. Aktual nefrol 2012; 18(Suppl 1): 55–66.
3. Sobotová D. Onemocnění ledvin a močových cest. In: Souček M, Špinar J, Vorlíček J et al (eds). Vnitřní lékařství. Grada Publishing & Facta Medica: Praha 2011 : 1375–1400. ISBN 978–80–904731–0-2.
4. Lameire N. The burden of AKI throughout the world. In: Więczek A. ERA-EDTA Congress 2015. ERA-EDTA: London 2015 : 17–18. Dostupné z WWW: <http://epaper.biermann-medizin.de/nephrologie/2015_K2_ERAEDTA_A/#18>.
5. Vanmassenhove J, Veys N, van Biesen W. Prevention and conservative management of acute kidney injury. Minerva Urol Nefrol 2016; 68(1): 58–71.
6. Nečas E. Patofyziologie ledvin, tvorby moče a vyprazdňování močového měchýře. In: Nečas E et al. Patologická fyziologie. Karolinum: Praha 2006 : 381–432.
7. Tesař V. Nefrologie. In: Klener P. Vnitřní lékařství. 4. ed. Galén: Praha 2011 : 725–792. ISBN 978–80–7262–705–9.
8. Tesař V. Nefrologie. In: Češka R. Interna. Triton: Praha 2010 : 526–556. ISBN 978–80–7387–423–0.
9. Vaikar SS, Bonventre V. Disorders of the Kidney and Urinary Tract. In: Longo D, Fauci A, Kasper D et al. Harrison’s Principles of Internal Medicine. 2 voll. 18th ed. McGraw-Hill: New York 2011. ISBN 978–0071748896. Dostupné z WWW: <http://accessmedicine.mhmedical.com/content.aspx?bookid=331§ionid=40727068>.
10. Coca SG, Singamanala S, Parikh CR. Chronic kidney disease after acute kidney injury: a systematic review and meta-analysis. Kidney Int 2012; 81(5): 442–448. Dostupné z DOI: <http://dx.doi.org/10.1038/ki.2011.379>.
11. Burcin B, Kučera T. Stárnutí obyvatelstva a hranice důchodového věku. Demografie 2002; 44(1): 30–34.
12. Štatistický úrad Slovenskej republiky. Demografia Slovenska. 2010. Dostupné z WWW: <https://sk.wikipedia.org/wiki/Demografia_Slovenska#Vekov.C3.A1_.C5.A1trukt.C3.BAra>.
13. Potančoková M. Starnutie populácie Slovenska. Slov Štat Demogr 2004; 14 : 50–62. Dostupné z WWW: <http://www.infostat.sk/vdc/pdf/StarnutieVDC.pdf>.
14. Weber P, Matějovská Kubešová H. Geriatrie. In: Souček M, Špinar J, Vorlíček J et al (eds). Vnitřní lékařství. Grada Publishing & Facta Medica: Praha 2011 : 1375–1400. ISBN 978–80–904731–0-2.
15. Kalvach Z. Základy klinické geriatrie. In: Klener P. Vnitřní lékařství. 4. ed. Galén: Praha 20011 : 167–175. ISBN 978–80–7262–705–9.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2017 Issue 2-
All articles in this issue
- Dlouhodobě působící inzuliny v léčbě diabetu 2. typu a jejich postavení v rámci současného léčebného algoritmu
- Akútne obličkové poškodenie: aktuálny komplexný prehľad
- Autoprotilátky u systémových onemocnění pojiva a ANCA asociovaných vaskulitid, jejich vztah k intersticiálním plicním procesům a prognóze
- Vyhodnocení kinetiky VO2 v zotavovací fázi spiroergometrického vyšetření u kardiologicky nemocných – význam a klasifikace
- Funkční význam hERG: od fyziologické role po cíl protinádorové terapie
- Antitrombocytová tromboprofylaxia artériových vaskulárnych chorôb a orgánovaskulárnych ischemických chorôb
- Konzervativní terapie pozdní infekce aortální protézy
- Karcinóm prištítneho telieska
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Autoprotilátky u systémových onemocnění pojiva a ANCA asociovaných vaskulitid, jejich vztah k intersticiálním plicním procesům a prognóze
- Karcinóm prištítneho telieska
- Dlouhodobě působící inzuliny v léčbě diabetu 2. typu a jejich postavení v rámci současného léčebného algoritmu
- Akútne obličkové poškodenie: aktuálny komplexný prehľad
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

