-
Medical journals
- Career
Rodinný systém a pečovatelská zátěž u Alzheimerovy choroby
Authors: E. Jarolímová; E. Broučková; I. Holmerová
Published in: Geriatrie a Gerontologie 2016, 5, č. 3: 128-131
Category: Original Article/Study
Overview
Alzheimerova choroba má zásadní dopad na osobu nemocného, protože omezuje jeho schopnost samostatného života. Tato závislost na druhých se nejen dotýká nejsilněji těch, kteří jsou zapojeni v přímé péči o nemocného, ale pociťují ji i jiní členové rodiny. V kvalitativním šetření jsme sledovaly, jak se zátěž péče projevuje v rodinném systému, jak ovlivňuje vztahy v rodině a jak široce se zátěž a povinnosti spojené s péčí dělí mezi členy rodiny. Na základě obsáhlých semistrukturovaných rozhovorů jsme popisovaly vztahy a konflikty v rodinném systému, jež se při péči o člověka s demencí objevují. Problematika je popsána z hlediska rodinných pečujících, kteří mají přímou, aktuální a dlouhodobou zkušenost s péčí v domácím prostředí. Jako hlavní témata v rodinné péči vyvstala: dobrovolná samostatnost, sdílená péče a sourozenecké vztahy. Rodinní pečující potřebují podpůrné programy a programy psychosociální intervence včetně dlouhodobého monitoringu, aby mohli pečovat o seniora s demencí v domácím prostředí co nejdéle.
KLÍČOVÁ SLOVA:
demence – pečovatelská zátěž – modely rodinné péče – psychosociální intervenceÚvod
Výzkumné studie i příklady z dobré praxe dokladují, že péče o člověka s Alzheimerovou nemocí nebo jinou formou demence je náročná a vyčerpávající(1,2,3). Řada těchto studií dále potvrzuje, že pečovatelská zátěž roste s délkou péče, se změnami chování – BPSD (behavioral and psychological symptoms of sementia) nemocné osoby a s nedostatkem podpory ze strany rodiny nebo sociálního okolí. S tím souvisí i signifikantní výskyt stavů deprese nebo úzkosti podpořené pocity, že z péče „není úniku, že jsou do ní vtaženi, lapeni“, mnohdy nedobrovolně, a cítí se v procesu péče osamoceni(4). Situace osamocených pečujících, kteří se starají o nemocnou osobu, tak zvyšuje pečovatelskou zátěž, kdy může dojít až na hranice snesitelnosti a spuštění neefektivních copingových strategií, a vytváří tak živnou půdu pro rozvoj burnout syndromu pečujících, pro konflikty a zanedbávání v důsledku nezvládnutí péče*. V našem předchozím kvantitativním výzkumu (N = 102 pečujících osob) se také ukázalo, že míra pečovatelské zátěže, depresivní a úzkostné symptomatiky v počínajících stadiích demence může být srovnatelná s mírou pečovatelské zátěže ve stadiích demence již pokročilejších(5). Pečovatelskou zátěž lze charakterizovat jako multidimenzionální odpověď organismu na působící stresory v procesu péče a jako termín pro komplexní vyjádření problémů v rovině psychické, fyzické, emocionální či sociální(6,7). Pečovatelská zátěž může mít povahu objektivní nebo subjektivní.
Pozn: * Burnout syndrom se rezultuje z chronického stresu. Péči o osobu s demencí mohou provázet zážitky až nesnesitelně stresující, pečovatelský stres jako takový má širší pozadí. Fyzické nároky každodenní péče vedou řadu pečujících za hranice jejich fyzické nebo emocionální výdrže(3). Role rodinného pečujícího je stresující, onemocnění má významný vliv na psychickou pohodu pečujících rodinných příslušníků i na jejich socioekonomický status. Vžitým termínem pro tento fenomén se stal pojem psychická zátěž pečující osoby. Alzheimerova demence je klasickým příkladem onemocnění, které ve všech svých důsledcích, přímých i nepřímých, postihuje nejen svého nositele, ale i celou jeho rodinu a blízké okolí.
Pečovatelská zátěž
Objektivní pečovatelskou zátěží rozumíme podle Milwarda a Bergera et al. přímou péči (asistenci s péčí o sebe či dohled nad nemocným), nutnost vypořádat se s emočními potřebami nemocného, vliv pečování na některé aspekty života, jako jsou rodinné interakce, dopady na další děti v rodině, každodenní zaběhané rodinné zvyklosti nebo trávení volného času, vliv na práci, duševní i tělesné zdraví, sociální síť a finanční dopady, délku vykonávané role pečující osoby, soužití ve společné domácnosti, míru a tíži zdravotního stavu osoby závislé apod.
Subjektivní pečovatelská zátěž závisí na vlastním prožívání své role, na prožívání nemoci blízké osoby. Jedná se o reakce na jednotlivé stresory, která je ovlivňována řadou psychosociálních faktorů:
- rodinnými vztahy
- sociálním prostředím
- kulturními zvyklostmi.
Subjektivní zátěž je definována jako osobní reakce pečujícího člověka v pokusu vyrovnat se s objektivní zátěží, která zahrnuje pocit psychického tlaku, stigma, starosti a strach, pocity studu nebo viny(8, 9,10).
Samotnou péči o blízkého člověka významně definuje to, zda má pečující osoba dostatek informací o podstatě a průběhu nemoci, formách pomoci apod. Jednou ze základních a podstatných proměnných je ta, která predefinuje samotný charakter péče. Jedná se o vnímání nemoci blízké osoby pečujícím. Z tohoto hlediska je relevantní, čím pro něho nemoc je, co pro něho znamená, do jaké míry ji přijímá a jak se s ní vyrovnává. Toto je podstatný moment, který souvisí s mírou a charakterem pečovatelské zátěže (viz níže). Uvedené výroky jsou slova nebo slovní spojení abstrahovaná z odpovědí respondentů na dotazy z výzkumného tématu.
Následně jsou zachyceny ukázky některých odpovědí /výroků respondentů (pečujících rodinných příslušníků) na otázku:
„Čím je pro vás demence, když se řekne demence, co vás napadá?“
- je to mé poslání
- životní zkouška
- nemocný nemůže být sám
- žebrák prosí o pomoc
- nešťastný, osamělý člověk
- absolutní změna života
- strach z toho stavu, matčin i můj
- vyčlenění ze společnosti
- velká starost z pohledu rodiny
- šílené vyčerpání
- stigma, ztráta sama v sobě
- život tady a teď, pasivita
- je to strašné
- nalezení dobrého vztahu s matkou
- jsem hrozná oběť
- nedostatek času
- ztráta přehledu o normálních věcech
- a další…
Nemocný – pečující, modely péče
V našem šetření jsme se dále rozhodly původně zamýšlený dyadicky pojatý výzkum (nemocný – primární pečující) rozšířit o pohled na širší rodinný systém. V sérii dvanácti obsáhlých rozhovorů jsme pomocí kvalitativního přístupu vyhledávaly témata, která jsou pro problematiku zátěže celé rodiny spojené s demencí typická. Sledovaly jsme ale také zdroje podpory, které se v rodinách objevují a které je nezbytné zmapovat pro účinnou psychosociální intervenci.
V dalším textu rozšíříme tedy zmíněnou dyádu v pole utvářené nemocným, primárním pečujícím a ostatními blízkými osobami, jež jsou do péče více či méně zapojené, a případně také blízkými osobami, které se do péče nezapojují, neposkytují podporu, případně aktivně vytváří překážky pro péči. Schirra-Weirich typologizuje dyádu nemocný–pečující podle věku následovně: Mladá skupina – tradiční pojetí péče, pečující mladší 65 let, typicky manžel, sourozenec; Sendvič – rodinné pojetí péče, obvykle mladší pečující pečuje o nemocného nad 80 let, typická péče dítěte o rodiče a současně ještě o své potomky; Péče vrstevníků – oba v dyádě starší 65 let, typicky partner(10). Dosud neexistuje nám známá typologie rodinného systému. Velikost našeho vzorku ani takové zobecnění nedovoluje, nicméně ukazuje na některé trendy, kolem nichž se rodinné pole vytváří. Jedním z takových výrazných trendů, se kterým se lze v pečujících rodinách nezřídka setkat, je „dobrovolná samostatnost“.
Jako dobrovolně samostatné jsme označily ty pečující, kteří, přestože kolem sebe mají potenciálně ochotné blízké, pomoc s péčí nevyžadují nebo ji i aktivně odmítají. Dobře patrná bývá v takovém případě snaha zůstat plně soběstačný a neobtěžovat okolí svými potřebami. Racionalizace je různá, k obvyklým patří např. nežádání vlastních dospělých dětí o pomoc (případně nepřijetí opakovaně nabízené pomoci), protože děti mají méně času než pečující v důchodu, musí se nějak živit a věnovat své mladé rodině apod. U některých pečujících jsme zaznamenaly také určitou nedůvěru k mladší generaci – mladí „se s tím neumí tak srovnat“, „těžko se přizpůsobují“ nemoci apod. Dobrovolně samostatní pečující také někdy odmítají profesionální služby, které by jim zasahovaly do soukromí. Můžeme u nich pozorovat rovněž velké vnitřní přijetí role pečujícího, ale také úzkost a potřebu mít situaci pod vlastní kontrolou. Určitou roli nepochybně hrají i kulturní faktory, neochota sdílet svůj osud, neochota či neschopnost hledat pomoc v širším okolí – to vše považujeme za faktory, které jsou pro péči důležité a které by měly být dále zkoumány.
Ačkoli je taková strategie odměňující v pocitu soběstačnosti, skrývá řadu rizik. V první řadě v tomto případě dopadá prakticky veškerá objektivní i subjektivní zátěž v procesu péče o člověka s demencí výhradně na jediného člověka, což ho stojí mnoho fyzických a psychických sil. Zároveň jde ale také o model – postoj, který má potenciál vyvolávat v rodině konflikty – například střety ohledně struktury péče, potřebnosti a organizace profesionální pomoci apod. Také u těch členů rodiny, kteří by případně pomáhat chtěli, ale není jim to primárním pečujícím umožněno, nenacházejí pochopení a podporu. Jádrem konfliktu se pak snadno stane starost o zdraví pečujícího.
Určitým protipólem této samostatnosti v péči, který jsme u našich respondentů sledovaly, byla „sdílená péče“ o nemocného. Jestliže obvykle rozlišujeme primárně pečující v rodině a předpokládáme u nich, že jsou to osoby, jež bydlí s nemocným v jedné domácnosti nebo velmi blízko, zajišťují značnou většinu péče o něj a jsou v kontaktu s odborníky coby manažeři odborné péče o svého blízkého, pak u sdílené péče se tyto atributy rozloží rovnoměrněji mezi dvě či více osob. Za sdílenou péči však v určitém ohledu nelze považovat to, když ostatní v rodině podporují pečujícího pouze pomocnými organizačními úkony, jako je vyhledávání informací nebo dovážení autem, ani případy psychické podpory nasloucháním. Ačkoli jde nepochybně o potřebné formy podpory, hlavní zátěž stále leží na primárním pečujícím. U sdílené péče, ačkoli i tady najdeme často jednoho „koordinátora“ či nejzatíženějšího člena rodiny, je zátěž znatelně snížena přebráním zásadních pečovatelských úkonů někým jiným. V některých rodinách jsme sledovaly i to, že někteří z členů rodiny přejímají odpovědnost rovněž za zdraví a psychickou pohodu nejbližšího pečujícího, např. manžela či manželky.
Překvapivě se ukázalo, že u sdílené péče není na překážku ani značná geografická vzdálenost. V našem vzorku se objevilo i dojíždění mezi Brnem a Prahou, přičemž šlo o plnohodnotnou pomoc – tato pečující jezdila pomáhat s péčí své sestře na dva týdny za měsíc.
V sedmi z dvanácti semistrukturovaných interview se respondenti vyslovili pro sdílenou péči jako vhodnou strategii péče o člověka s demencí, ať ji zažili, nebo si ji jen přáli. V příbězích rodin se však tento způsob péče projevoval také jako určitá fáze, která mohla přijít až poté, když se primární pečující naučil říci si o pomoc, obvykle ve fázi určitého přijetí nemoci, přiznání vlastních limitů a uvědomění si významu sebepodpory i péče o sebe. Tato modifikace postoje pečující osoby je mnohdy podporována prostřednictvím poradenských a terapeutických sezení v rámci odborného sociálního poradenství, které je poskytováno v České alzheimerovské společnosti jak v Praze, tak na úrovni poboček (ev. kontaktních míst, viz www.alzheimer.cz) na území České republiky.
Jako každá forma spolupráce samozřejmě i sdílená péče nese riziko konfliktů. Podle našich zjištění v této situaci vznikají nejčastěji tehdy, když není dobře ošetřeno rozdělení kompetencí pečujících a pečující dostatečně neoceňují jeden druhého za vynaložené úsilí. Toto zjištění koreluje s poznatky o pečovatelské roli a kompetenci v péči dalších autorů(11).
Specifickou oblastí rodinných vztahů při péči o člověka s demencí jsou „sourozenecké skupiny“, které mají nemocného rodiče. Ať už se v té které rodině strategie péče blíží spíše sdílení povinností nebo ať zde figuruje spíše samostatný jediný pečující, objevují se u sourozenců podobné jevy, jen v různé intenzitě. Obvykle se tu objevují konflikty ohledně toho, jak má péče a chování se k nemocnému vypadat (Franke zmiňuje model „obhájce“ rodiče, který nejlépe ví, co rodič potřebuje), ale zároveň si většinou umí poskytnout navzájem podporu, vyslechnout se, hledat společná řešení, akceptovat vlastní názory a pohledy na péči. Velkým tématem mezi sourozenci je vděk. Na jedné straně se cítí nedocenění: primární pečující proto, že přináší velké oběti, pomocník proto, že se zdá, že jeho pomoc není nikdy dostatečná, dost dobrá. Na druhé straně ale obvykle umí reflektovat to, co přináší ten druhý, co ho to stojí a jak nemocnému prospívá. Shrneme-li to, nejvýraznějším jevem v sourozeneckých vztazích je v tomto případě ambivalence. Pečující často oscilují mezi pochopením pro situaci druhého a výčitkou, že to, co (pro ně) dělá, není dost, stejně jako mezi vědomím, že méně zapojení sourozenci oceňují, jak náročnou péči zvládají, a zároveň dojmem, že si složitost péče o rodiče s demencí neumí ten druhý představit, a tedy ji ani plně docenit. Z hlediska psychosociální intervence by tak bylo vhodné mluvit o péči s celou sourozeneckou skupinou a podporovat je ve vzájemné komunikaci a dělbě břemene péče každodenní práce.
Jestliže se vztahy mezi vlastními sourozenci jeví jako problematické a plné nástrah, ještě více pozornosti by si zasloužily stále častější patchworkové rodiny. U našich respondentů se ukázalo, že pečuje-li nová partnerka o nemocného muže, pak mezi ní a jeho dětmi vzniká velký potenciál pro konflikty. Na vině je především nerovnoměrné rozložení kompetencí, kdy se partnerka stává primární pečující (zejména pokud s nemocným po léta žije, je mu nablízku, jako důchodkyně má i potřebný čas), ale veškerá zodpovědnost za léčbu, zájmy, finance, majetek i eventuální umístění do institucionální péče leží na jeho dětech. Navíc je patrné, že v takové situaci mají pečující tendenci se o pomoc a podporu obracet především na své vlastní děti. Otázka napětí, rozdělení péče a vztahů v rodině by si v těchto nově poskládaných rodinách zasloužila další pozornost.
Table 1. Formy psychosociální pomoci pečujícím rodinným příslušníkům 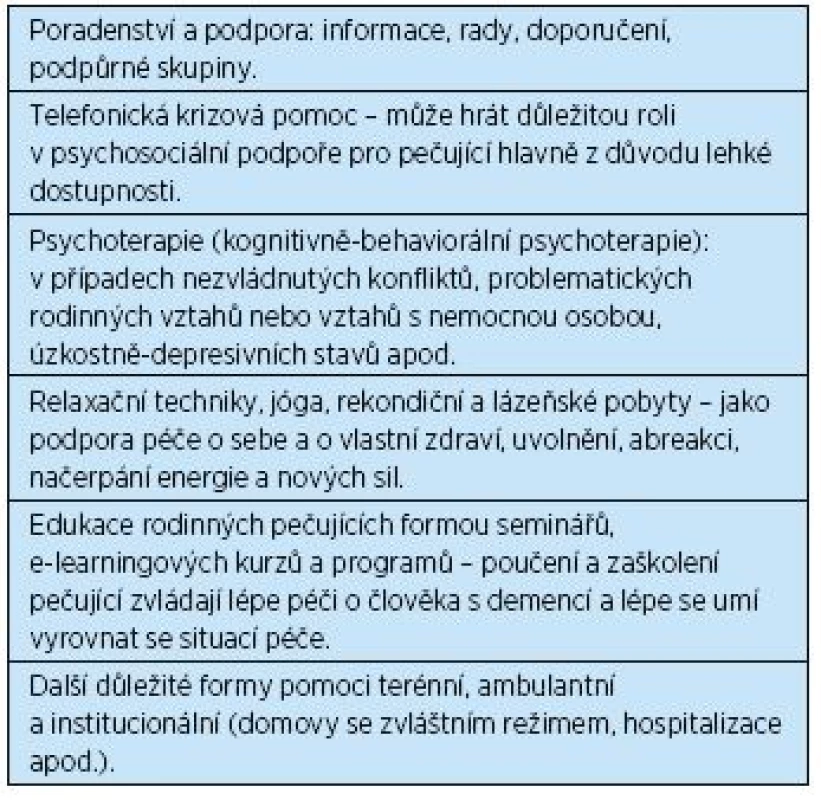
Závěr
V rodinných systémech často existuje potenciál pro velkou podporu pečujícího a pro rovnoměrnější rozdělení péče a zátěže mezi více lidí. Obvykle tomu ale stojí v cestě mj. problémová komunikace, neschopnost či neochota říci si o pomoc na jedné straně a nejistota a neznalost na straně druhé či nevyjasněné představy o tom, co nemoc demence obnáší a jak by se s ní mělo zacházet. Z hlediska psychosociální intervence víme, nakolik podpůrné je pro pečující působení také svépomocných skupin, kde se setkávají s lidmi s podobnými problémy a zkušenostmi. Lze proto předpokládat, že by intenzivní práce s více členy rodiny a jejich zapojení do péče mohly přinést primárním pečujícím značnou úlevu. Současně by taková pomoc znamenala podporu péče o člověka s demencí v domácím prostředí.
Tato práce byla podpořena projektem Grantové agentury České republiky č. 16-07931S Hodnocení potřeb rodinných příslušníků pečujících o seniory.
PhDr. Eva Jarolímová1,2,3
Mgr. Eliška Broučková3
doc. MUDr. Iva Holmerová, Ph.D.1,3
1Centrum pro studium dlouhověkosti (CELLO),Fakulta humanitních studií UK, Praha
2 Filozofická fakulta UK, Praha
3Česká alzheimerovská společnost
PhDr. Eva Jarolímová
e-mail: eva.jarolimova@gerontocentrum.cz
Vystudovala obor psychologie na FF UK v Praze. Od roku 1999 pracuje jako konzultantka České alzheimerovské společnosti se zaměřením na problematiku rodinných pečujících, osoby trpící syndromem demence a diagnostiku poruch kognitivních funkcí. Od roku 2010 dále vede Pracovní skupinu pro gerontopsychologii při Českomoravské psychologické společnosti a věnuje se činnosti lektorské, pedagogické a výzkumné (spolupráce s FHS UK). V současné době je doktorandkou oboru sociální psychologie na FF UK v Praze.
Sources
1. Martin M, López RR, Núñez PA, et al. Anxiety and Depression in Caregivers of Alzheimer patients in the Dominican Republic. Associação Neurologia Cognitiva e do Comportamento Dementia & Neuropsychologia 2014; 8 : 384–388.
2. Mausbach B, Patterson T, Rabinowitz Y, et al. Depression and distress predict time to cardiovascular disease in dementia caregivers. Health Psychology 2007; 26 : 539–544.
3. Schindler M, Engel S, Rupprecht R. The impact of perceived knowledge of dementia on caregiver burden. The Journal of Gerontopsychology and Geriatric Psychiatry 2012; 25 : 127–134. [Dostupné též z databáze PsycARTICLES, cit. 2012-03-25].
4. Yalom I, Leszcz M. Specializované terapeutické skupiny. In: Yalom, I., Leszcz, M. Teorie a praxe skupinové psychoterapie. Praha: Portál 2007; 463–512.
5. Jarolímová E. Pečovatelská zátěž u Alzheimerovy choroby a její souvislosti. Disertační práce. Praha: FF UK 2016.
6. Gaugler JE, Zarit SH, Pearlin LI. The onset of dementia caregiving and its longitudinal implications. Psychology And Aging 2003; 18(2): 171–180.
7. Jeřábek H, Osuský M, Bartoňová J, et al. Rodinná péče o staré lidi. Praha: CESES FSV UK 2005.
8. Berger G, Bernhardt T, Weimer F, et al. Longitudinal Study on the Relationship Between Symptomatology of Dementia and Levels of Subjective Burden and Depression Among Family Caregivers in Memory Clinic Patients. Journal of Geriatric Psychiatry and Neurology 2005; 18(3): 119–128.
9. Milward C. Caring for Elderly Parents. Family Matters 1999; (52): 26–30.
10. Weirich SL. Case-Management für Menschen mit Demenz und ihre versorgenden Angehörigen. San Juan: Alzheimer Disease International Symposium 2014.
11. Franke L. Demenz in der Ehe. Über die verwirrende Gleichzeitigkeit von Ehe - und Pflegebeziehung. Frankfurt/M: Mabuse-Verlag 2006.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2016 Issue 3-
All articles in this issue
- Institut dříve vyslovených přání a praxe českého zdravotnictví
- Vývoj a predikce vývoje příspěvku na péči u seniorů s diabetem za nových legislativních podmínek
- Omezovací prostředky ve zdravotní péči: zásady a úskalí jejich použití
- Setkání k problematice paliativní a dlouhodobé péče v Bruselu
- Kulatý stůl ke zdravotně sociální péči
- Péče o výživu u lidí s demencí z pohledu certifikačního systému Vážka®
- Nesprávný postup při použití omezovacího prostředku v léčebně pro dlouhodobě nemocné
- Dorothee Sölle:Mystika smrti
- Zkušenosti s hodnocením soběstačnosti: jak ji vidí křehcí senioři v pokročilém věku a jak jejich pečovatelé
- Realizovanie nutričného skríningu sestrou v zariadení sociálných služieb pre seniorov
- Rodinný systém a pečovatelská zátěž u Alzheimerovy choroby
- Vývoj a zkušenosti s využitím Sady pro kognitivní trénink
- Život na pomezí. Koordinace péče pro lidi s demencí v domově se zvláštním režimem
- Integrovaná péče: východiska a teoretické vymezení konceptu
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Omezovací prostředky ve zdravotní péči: zásady a úskalí jejich použití
- Realizovanie nutričného skríningu sestrou v zariadení sociálných služieb pre seniorov
- Integrovaná péče: východiska a teoretické vymezení konceptu
- Institut dříve vyslovených přání a praxe českého zdravotnictví
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


