-
Medical journals
- Career
Integrovaná péče: východiska a teoretické vymezení konceptu
: M. Janečková
: Geriatrie a Gerontologie 2016, 5, č. 3: 140-144
: Review Article
Článek se zabývá konceptem integrované péče, jeho dílčími komponenty, východisky a hlavními důvody potřeby integrace péče v současných systémech zdravotní a sociální péče. Povědomí o těchto aspektech je důležité nejen pro výzkum, ale i pro jakékoli praktické snahy zdravotní a sociální péči integrovat v praxi.
Klíčová slova:
integrovaná péče – koordinace péče – organizace systému péče – chronická onemocnění – cévní mozkové příhody – fragmentace péče – péče zaměřená na člověkaÚvod
Integrace systémů péče o zdraví je v řadě zejména vyspělých zemí podporována jako důležitý nástroj zlepšování přístupu k péči, její efektivity, kvality a kontinuity, a to zejména u pacientů s multimorbiditou nebo pacientů, kteří v důsledku svého onemocnění nebo disability mají různorodé a komplexní potřeby(1-3). Poskytování integrované péče představuje systematické koordinování služeb různých odborníků, poskytovatelů nebo sektorů (zdravotní, sociální, vzdělávání) a upřednostňování potřeb pacientů a jejich preferencí(4) místo upřednostňování potřeb a preferencí poskytovatelů.
Koncept integrované péče je stále do určité míry nejasný, bývá různě interpretován: co je pro některé integrací, je pro jiné pouhou spoluprací pracovníků jinak fragmentovaných služeb. Mnohdy není jasné, co je integrací péče vlastně míněno a co konkrétně to znamená v praxi(5).
I přes rozsáhlé snahy zejména v zahraničí a podporu výzkumu a implementace integrované péče v posledních 20 letech je její realizace v praxi zatížena řadou nástrah, které se v některých regionech daří jen obtížně překonávat. V České republice například existovala pracovní skupina k integraci péče již v roce 2003. Její činnost byla záhy ukončena bez konkrétních výsledků. Další snahy o větší propojení sektorů zdravotnictví a sociální péče prostřednictvím pracovních skupin ministerstev od skupiny k „ucelené rehabilitaci“ nebo dlouhodobé péči až přes současnou pracovní skupinu k definování zdravotně-sociálního „pomezí“ nevedly k podstatným změnám a je otázkou, jestli dílčí řešení takto komplexního problému a přístup současných ministerstev mohou být vůbec úspěšné. Některé jiné země však ve snahách o integraci péče pokročily i přes dílčí problémy dále. Významné zkušenosti v této oblasti mají například v Katalánsku, Skotsku, Kanadě a Nizozemsku.
Článek vychází především ze zkušeností těchto regionů, které investují značné prostředky a energii do výzkumu a realizace programů integrované péče. Integrace péče může mít různé úrovně, rozsah a komponenty a tento článek se tak snaží přispět k lepšímu porozumění konceptu, ať již pro účely dalšího výzkumu, či konkrétních snah integrovat péči v praxi.
Článek je syntézou poznatků publikovaných ve vědeckých časopisech a výzkumných zprávách významných institucí věnujících se tématu integrace péče (např. Nuffield Trust, King’s Fund, Světová zdravotnická organizace apod.).
Důvody integrace péče
Mezi nejčastější důvody potřeby integrace péče jsou uváděny nejen demografický vývoj a stárnutí populace, zvýšení počtu chronicky nemocných a osob s disabilitou, ale také fragmentace péče a služeb a jejich obtížná dostupnost pro určité typy pacientů, nízká kvalita péče, případně neefektivnost systému péče a náklady s ní spojené(2, 3, 6, 7). Mezi nejčastěji uváděné příčiny fragmentace ve zdravotnictví patří vývoj spějící k vysoké specializaci jednotlivých oborů, úzké zaměření na léčbu pouze konkrétních onemocnění, protežování akutní péče a „institucionální“ mentalita (silo mindset), která je hluboce zakořeněná a prostupuje celým sektorem zdravotnictví(5). Fragmentace péče vede k poskytování suboptimální péče a vyšším nákladům spojeným s duplikací vyšetření a péče, celkově nižší kvalitou péče a horšími výsledky(5, 8). Za jednu z příčin fragmentace (například v České republice) lze považovat i privatizaci zdravotnických zařízení, v jejímž důsledku došlo k vysoké fragmentaci poskytovatelů péče a zúžily se možnosti regulace, která péče a jak bude poskytována. Současný systém zdravotní péče, jenž je stále zaměřen převážně na poskytování epizodické akutní lékařské péče, také neumí reagovat na komplexní potřeby osob s chronickým onemocněním nebo s komplexní disabilitou, jež vyžadují buď dlouhodobou, nebo periodicky se opakující péči(9). Dalším problémem, ze kterého vychází potřeba užší spolupráce a koordinace péče, je i striktní oddělování zdravotní a sociální péče na úrovni tvorby politik, organizace, financování i definování nároků a kvality služeb, které nejen v České republice spravují různá ministerstva. Schopnost jejich spolupráce ne vždy odpovídá komplexním potřebám osob, jejichž „péči“ mají ve svých kompetencích. Snahy integrovat péči v jeden celek tedy reagují i na tuto „institucionální“ mentalitu (tzv. silo mindset), kdy významným faktorem ovlivňujícím spolupráci dvou „odlišných“ sektorů mohou být i rozdílné hodnoty, postoje a cíle, se kterými operují jejich aktéři.
V západních společnostech a rozvinutých systémech zdravotní péče se vedle integrace péče uvnitř zdravotnického sektoru nebo mezi sektory léčby a péče klade největší důraz na podporu osob zvládat lépe péči o vlastní osobu. Děje se tak podporou programů umožňujících život ve vlastním prostředí a koordinaci péče různých poskytovatelů v jeden celek tak, aby byl zajištěn plynulý přechod z nemocnice do domácího prostředí(2, 3).
K propojování sektorů léčby a péče přispívá i posun paradigmatu z biomedicínského vnímání nemoci k biopsychosociálnímu či k empiricky podloženému širšímu sociálně-ekologickému paradigmatu péče o zdraví(1), které akcentují zaměření na konkrétního člověka a jeho potřeby v kontextu jeho nemoci nebo postižení a sociálního prostředí. Toto zaměření je důležité, neboť připouští, že zdravotní a sociální problémy jsou provázané a navzájem se významně ovlivňují. Trendem je tedy integrovat péči ve vztahu ke konkrétním onemocněním (population focused care) proto, aby bylo možné se v rámci péče zaměřit na jednotlivá specifika těchto onemocnění a poskytovat tak péči co nejvíce zaměřenou na konkrétní pacienty a jejich potřeby (tzv. péče zaměřená na člověka, person centred)(11, 20). Podle řady studií taková péče vykazuje výrazně lepší výsledky (např. snížení mortality, snížení délky hospitalizace, lepší klinické a funkční výsledky péče, vyšší kvalita života, spokojenost pacientů s průběhem péče)(12-17). Vzhledem ke komplexnosti integrované péče a konceptu péče zaměřené na člověka je však obtížné identifikovat, které konkrétní procesy k těmto lepším výsledkům vedly.
V neposlední řadě jsou pojetí a rozvoj integrované péče ovlivněny i rozvojem technologií, zejména v poslední dekádě, a možnostmi, které nabízejí efektivnější sdílení dat o pacientech a poskytované péči mezi různými poskytovateli až po zapojování pacientů do péče a jejich „zplnomocňování“ (empowerment) pomocí různých technologických aplikací.
Definice
Jednotná definice integrované péče neexistuje. Zdravotní systémy jsou příliš komplexní a jejich kontext natolik specifický, že jeden model nebo přístup není aplikovatelný v jakémkoli prostředí(18). Armitage et al. nalezli celkem 175 definic a různých konceptů integrace péče a od roku 2009 ještě další přibyly.
Řada autorů a institucí používá v souvislosti s integrací péče pojem koordinace péče a někdy tyto pojmy a jejich praktické užití zaměňují nebo je pokládají za identické. Jiní autoři naopak považují koordinaci péče za předstupeň integrace péče, kterou považují za nejvyšší stupeň „propojení“(6, 7). Někteří autoři rozlišují mezi integrací (soubor metod, procesů a postupů s cílem zlepšit koordinaci péče) a integrovanou péčí, kdy hlavním organizačním principem je perspektiva pacienta a jeho potřeby a lepší výsledky péče prostřednictvím lepší koordinace péče(9, 15). Podle Kodnera se integrovaná péče „snaží dosáhnout propojení, narovnání (alignment) a spolupráce uvnitř a mezi sektory léčby a péče skrze zajištění vazeb a plynulého přechodu pacientů v různých místech a fázích kontinua péče, tj. mezi primární/sekundární a specializovanou péčí, mezi ambulantní, domácí zdravotní, komunitní a institucionální péčí a mezi akutní péčí, dlouhodobou péčí, péčí o duševní zdraví, sociálními službami apod. (5) “.
Světová zdravotnická organizace do samotné definice koordinace péče vkládá rozšiřující rámec integrované a na člověka zaměřené péče a definuje ji jako „proaktivní přístup, který propojuje odborníky/profesionály a poskytovatele péče okolo potřeb uživatelů služeb tak, aby obdrželi integrovanou a na člověka zaměřenou péči v různých zařízeních sektoru léčby a péče“ (3). Považuje ji za nástroj „zlepšující klíčové funkce systému tak, aby byla poskytována na člověka zaměřená péče a způsoby, jakými jsou pro to vytvářené systémové podmínky, zejména pak: podpora ustanovení adekvátní a sdílené zodpovědnosti, mechanismu pobídek, kompetencí zdravotnického personálu, informačních/komunikačních systémů a procesů podporujících inovace a výzkum“. Podle Světové zdravotnické organizace by klíčovou úlohu v integraci/koordinaci péče měla hrát primární péče, jejíž základní funkce byly deklarovány již v roce 1978 v Alma-Atě. Jsou jimi mimo jiné i kontinuita, komprehensivnost, koordinace a péče v komunitě, jež jsou i klíčovými prvky integrované péče.
V odborné literatuře se setkáme s různým dělením integrované péče podle stupně, rozsahu, dimenzí, typů integrace a dílčích komponent, které ji utvářejí. Jejich znalost může přispět k lepšímu pochopení, co se integrací péče myslí. Povědomí o těchto aspektech je také důležité pro jakékoli praktické snahy péči integrovat, neboť umožňuje lépe plánovat a programy zacílit, vybrat a zapojit vhodné aktéry a nástroje a také se připravit na možné bariéry v konkrétních fázích vývoje integrované péče.
Stupeň/intenzita a integrace
Z hlediska stupně nebo intenzity integrace lze podle Leutze(6), pravděpodobně nejčastěji citovaného autora zabývajícího se integrací zdravotní a sociální péče, rozdělit integraci na tři stupně (obr. 1):
1. Stupně integrace podle intenzity spolupráce a sdílené odpovědnosti 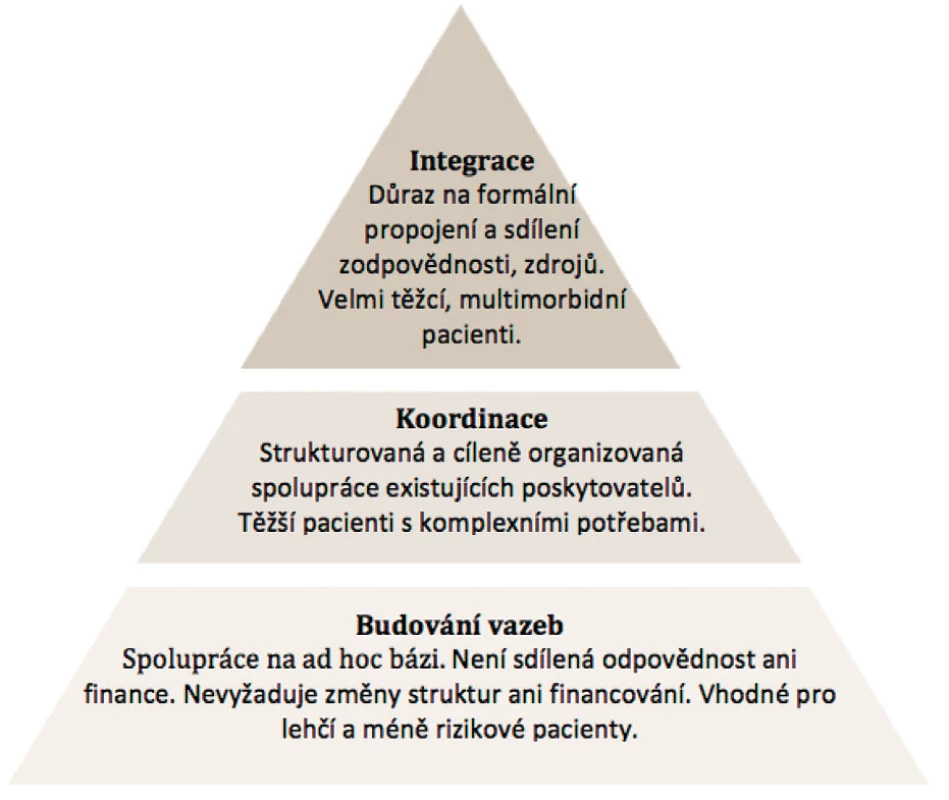
- Budování vazeb (linkages) – odborníci/poskytovatelé spolupracují na ad hoc bázi, snaha předat pacienta ve správný čas a na správné místo, není sdílená odpovědnost ani finance. Nevyžaduje změny struktur ani financování.
- Koordinace – strukturovaná a cíleně organizovaná spolupráce existujících poskytovatelů zahrnující jednotné sdílení informací, mechanismy podporující komunikaci a interprofesionální spolupráci (např. case management). Poskytovatelé však zůstávají nezávislými jednotkami s rozdílnou zodpovědností, financováním, kritérii přijímání pacientů apod.
- Plná integrace – důraz na formální propojení a sdílení zodpovědnosti, zdrojů a financování, často propojené v jednu organizaci nebo síť za účelem poskytování a úhrady celého kontinua péče(15).
Jednotlivé úrovně současně korespondují s rozsahem potřeb pacientů. Čím více má pacient chronických onemocnění, těžší funkční stav (je zranitelnější) a různorodé a měnící se zdravotní potřeby, tím více potřebuje integrované služby, které jsou schopny zajistit celý rozsah a kontinuum péče.
Valentijn et al. hodnotí integraci podle míry společného rozhodování na straně jedné a délky trvání závazků/spolupráce na straně druhé a k těmto třem dimenzím přidává i fázi segregace, kdy poskytovatelé jsou v tržním a konkurenčním vztahu a prakticky nespolupracují(7).
Horizontální a vertikální integrace
Z hlediska šíře ambicí péči propojovat lze rozlišovat horizontální a vertikální integraci (jde o dělení do jisté míry schematické).
Vertikální integrace představuje propojení různých úrovní péče (akutní, specializované následné a dlouhodobé péče a služeb v komunitě) a poskytovatelů, kteří tuto péči vykonávají nejčastěji u definovaných onemocnění (např. definované cesty péče u pacientů s onkologickým onemocněním, po cévní mozkové příhodě, s demencí apod.) tak, aby bylo zajištěno kontinuum péče pro danou skupinu pacientů. Horizontální integrací se rozumí spolupráce nebo propojení poskytovatelů na stejné úrovni péče (například užší spolupráce nebo propojení praktických lékařů a specialistů s multidisciplinárními týmy v komunitě poskytující péči širšímu spektru pacientů)(5).
Ačkoli se větší část programů zaměřuje na jednu nebo druhou variantu, nejefektivnější se jeví být programy propojující jak horizontální, tak vertikální integraci(15). Příkladem mohou být integrované sítě poskytovatelů a profesionálů, kteří zajišťují kontinuum péče pro pacienty po cévních mozkových příhodách v Nizozemsku, jako např. Rotterdam Stroke Services. Zde jsou v jedné síti všichni poskytovatelé specializované akutní a postakutní péče v Rotterdamu (tj. stejné i různé úrovně péče), kteří úzce spolupracují s praktickými lékaři a službami/profesionály poskytujícími péči v domácím prostředí nebo komunitě. Koordinace péče je současně podpořena novým úhradovým mechanismem pro integraci péče(22).
Dimenze a typy integrované péče
Všeobecně může integrace probíhat na třech úrovních: na úrovni systému (makro), organizací (mezo) nebo klinické (mikro) úrovni (nebo také všech současně)(7). Na systémové úrovni se jedná především o propojování a synergie na úrovni politik, pravidel, regulace, financování a strategií na národní úrovni. Při jejich tvorbě je pak důležitý holistický pohled, který upřednostňuje potřeby pacientů nebo uživatelů(16) místo potřeb poskytovatelů a různých jiných zájmových skupin.
Z hlediska nástrojů financování se může jednat například o propojení zdravotního a sociálního pojištění, pobídky ke koordinaci péče či svázané platby motivující poskytovatele převzít zodpovědnost za celý cyklus péče. Integrace na systémové úrovni je důležitá, neboť ačkoli lze péči při troše snahy koordinovat i v jinak fragmentovaném systému, těžko mohou být tyto snahy úspěšné tak jako při vytvoření podmínek, které propojování léčby a péče usnadňují(8).
Nejvíce diskutovaným typem je integrace na úrovni organizační, kdy jde zejména o propojení a koordinaci různého typu organizací poskytujících péči. Široké spektrum organizací – zdravotních a sociálních, které se podílejí na poskytování péče a služeb zejména osobám s chronickým onemocněním nebo disabilitou, se významně liší jak z hlediska kultury a používaného jazyka, tak i postupů a přístupů k péči o konkrétní pacienty/uživatele. Velkou překážkou bývají i rozdílná legislativa a financování, které často brání užšímu propojení těchto služeb. Na úrovni organizací lze podporovat integraci péče pomocí formálních a neformálních dohod o spolupráci a partnerství, výběrovými řízeními na úrovni krajů na poskytování společné zdravotní a sociální péče, spojením – sdílením rozpočtů na celý cyklus péče, vybudováním společných organizačních a řídících nebo zastřešujících struktur pro dané organizace nebo i podporou společného vzdělávání pro zaměstnance těchto poskytovatelů.
Valentijn et al. ještě vyčleňuje integraci na profesní úrovni, která představuje budování partnerství a spolupráce týmů a pracovníků uvnitř a mezi různými poskytovateli(7). Zde jde zejména o sdílení kompetencí, rolí, plánování a celkově pak zodpovědnost za výsledky péče u konkrétní skupiny pacientů. Bariéry bývají podobné jako u propojování organizací (rozdílná kultura, hodnoty, terminologie a různý pohled na proces léčby, zodpovědnost a role v týmu apod.). Důležitými nástroji podporujícími interprofesionální spolupráci je společné vzdělávání, které pomáhá překonat úzkou specializaci zejména v medicíně a usnadňuje tak nahlédnout svoji roli v širším kontextu. Další je pak podpora rozvoje důvěry a komunikace mezi členy týmu (zejména pokud jde o kombinaci zdravotní a sociální péče).
Integrace na klinické úrovni odráží především koordinaci informací, péče a služeb okolo potřeb konkrétního pacienta (případně jeho pečujících) v čase tak, aby obdržel určité kontinuum péče, kterou potřebuje. Jde zejména o zhodnocení potřeb konkrétního pacienta, jeho zapojení do rozhodování o péči a její koordinaci skrze různé institucionální, profesní a sektorové „bariéry“. Účinným a pravděpodobně nejznámějším nástrojem klinické integrace je případové vedení (case-management), které je v České republice zatím prakticky využíváno pouze v psychiatrické péči. Další prvky podporující klinickou integraci jsou jednotné hodnocení potřeb a sdílení informací pomocí integrovaných informačních systémů, multidisciplinární standardy péče, ustanovení sdílené zodpovědnosti za výsledky, společné vzdělávání a posilování kompetencí a rolí jednotlivých členů týmu a jejich porozumění rolím ostatních členů týmu.
Jak je patrné z předešlého textu, velmi důležitou dimenzí, která propojuje všechny ostatní typy, je tzv. normativní integrace. Jedná se o rozvoj sdílených hodnot, kultury a vize, které sdílejí pracovníci spolupracujících organizací(15). Ačkoli jsou hodnoty jako důvěra, spolehlivost, sdílení vize, společná zodpovědnost nebo ochota ke spolupráci s ostatními či vizionářské vedení méně hmatatelné, jsou hodnoceny jako klíčové prvky podporující rozvoj integrované péče(2). Kulturní normy a hodnoty se samozřejmě odvíjejí od kontextu a vývoje celé společnosti a je podstatně obtížnější s nimi pracovat. Nástroje podporující rozvoj sdílených hodnot mohou být například společné definování cílů, důraz na potřeby pacientů a jejich zapojení do vytváření vize a plánování programu, identifikace a práce s problémy v oblasti komunikace mezi členy týmu/organizací, společné vzdělávání, budování důvěry skrze společné akce apod.
Poslední dimenzí, jejíž funkcí je podporovat propojení různých úrovní integrace (klinické, organizační, profesionální a systémové), je tzv. funkční integrace. Jedná se zejména o spojení finančních, řídících a informačních systémů okolo poskytování integrovaných služeb. Jde například o nastavení způsobů sdílení dat o pacientech, způsobu úhrad za péči a řízení pracovních týmů a procesů v rámci integrovaného systému. Důležitou a v současnosti Evropskou komisí i poměrně dobře finančně podporovanou oblastí zde jsou technologie a rozvoj informačních systémů, které mohou integraci péče (alespoň z hlediska technického) významně usnadnit(3).
Přehledné zobrazení typů, úrovní a jejich propojení nabízí tzv. Rainbow model integrované péče vytvořený Valentijn et al. (obr. 2).
2. Konceptuální rámec integrace péče podle Valentijn et al. 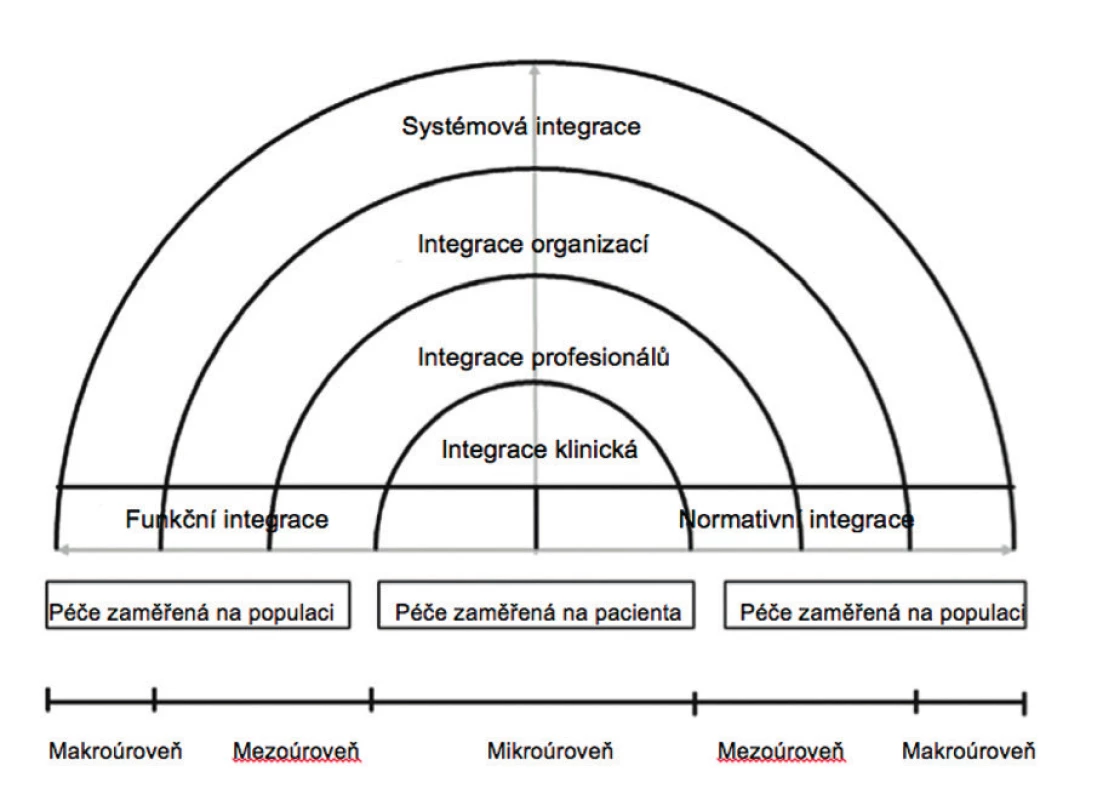
Diskuse a závěr
V tomto článku jsem se pokusila přiblížit koncept integrované péče a jeho dílčí komponenty. Povědomí o těchto aspektech je důležité pro jakékoli praktické snahy péči integrovat.
Ačkoli je koncept integrované péče ve své komplexnosti obtížně uchopitelný a implementace poměrně náročná, zkušenosti ukazují, že integrovaná péče je realizovatelná a dosahuje dobrých výsledků (zejména zlepšení kvality péče a zkušeností pacientů, klinických výsledků a lepší výkonnost systému jako celku)(2, 5). Integrace péče by neměla být cílem sama o sobě, ale prostředkem nebo strategií k dosahování lepších výsledků a lepšího uspokojení potřeb pacientů. Pacient a jeho potřeby mají stát v centru jakýchkoli snah o změnu poskytování péče. Současně je třeba připustit, že to může znamenat i to, že některé služby prostě není potřeba poskytovat (i přes to, že je pojišťovny proplácí) nebo je potřeba změnit způsob, jak a kde jsou poskytovány, aby více odpovídaly současným potřebám pacientů. Naopak některé zásadní prvky (např. svázané platby nebo úhrady za koordinaci péče, interprofesionální vzdělávání, testování nových modelů péče a výzkum v dané oblasti) může být nutné či účelné posílit.
Přestože integrovaná péče může zlepšit efektivitu systému jako celku, je především důležitá pro nejvíce vulnerabilní skupiny pacientů: multimorbidní pacienty, pacienty s těžšími funkčními deficity nebo syndromem křehkosti, kteří mají komplexní potřeby a potřebují péči dlouhodobou nebo periodicky se opakující(2, 3).
Specifický kontext a komplexnost systémů zdravotní a sociální péče nečiní realizaci integrovaných programů jednoduchou záležitostí. Ti, kteří se rozhodnou péči integrovat, naráží na řadu bariér, které jsou vždy částečně specifické danému kontextu (nastavení a organizace systémů zdravotní a sociální péče, hodnoty, historický a kulturní kontext, důvěra, zkušenosti apod.). S mnohými z nich se však v určité míře potýkají všichni, kteří se pokouší péči integrovat, a úspěšnost tak závisí i na schopnosti tyto bariéry překonávat.
Vedle technických aspektů, jako je například zavedení jednotného sdílení dat mezi poskytovateli, jsou to zejména společenské hodnoty a kultura podporující spolupráci, sdílení, komunikaci a důvěru, které jsou důležitými předpoklady pro rozvoj integrované péče.
A jako zásadní je třeba zdůraznit, že pokud budeme předpokládat, že integrace péče má vést k lepším výsledkům, je potřeba tyto výsledky měřit, získávat adekvátní zpětnou vazbu, provádět evaluaci. Bez toho, aniž bychom se ptali pacientů, lékařů, zdravotnického personálu, pečujících nebo na systémové úrovni poskytovatelů a administrátorů, jestli určité snahy nebo změny vedly ke kýženým výsledkům nebo co brání dosahování těchto výsledků, je změna obtížně realizovatelná.
Tento článek vznikl díky institucionální podpoře v rámci programu PRVOUK P20 UK FHS a Specifického vysokoškolského výzkumu 2016 č. 260 350 01 na FHS UK.
Mgr. Marcela Janečková
Centrum pro studium dlouhověkostia dlouhodobé péče (CELLO)
Fakulta humanitních studií UK,
Praha
Mgr. Marcela Janečková
e-mail: Marcela.janeckova@gmail.com
Sources
1. Goodwin N, Dixon A, Anderson G, Wodchis W. Providing integrated care for older people with complex needs: lessons from seven international case studies. The London: The King’s Fund 2014.
2. World Health Organisation. People-centred and integrated health services: an overview of the evidence. Interim Report. Geneva: World Health Organisation 2015.
3. Nolte E, Mckee M. Integration and chronic care: a review. In: Nolte E, Mckee M, editors. Caring for people with chronic conditions. Open University Press 2008.
4. Singer S, Burgers J, Friedberg M, et al. Defining and measuring integrated patient care: promoting the next frontier in health care delivery. Medical Care Research and Review 2011; 68(1): 112–127.
5. Kodner DL. All together now: a conceptual exploration of integrated care. Healthc Q 2009; 13 (Special Issue): 6–15.
6. Leutz W. Five laws for integrating medical and social services. The Milbank Q 1999; 77 (1): 77–110.
7. Valentijn P, Schepman S, Opheij W, Bruijnzeels M. Understanding integrated care: a comprehensive conceptual framework based on the integrative functions of primary care. Int J Integr Care 2013; 13 : 1–12.
8. Hofmarcher M, Oxley H, Rusticelli E. Improved Health System Performance through Better Care Coordination. Health Working Paper No. 30. Paris: Organisation for Economic Co-operation and Development 2007.
9. Kodner DL, Spreeuwenberg C. Integrated care: meaning, logic, applications, and implications – a discussion paper. Int J Integr Care 2002;14 : 2.
10. Jaganjacová D. Návaznost zdravotnických služeb u pacientů po cévních mozkových příhodách. Brno: Masarykova univerzita 2011.
11. Nováková K, Konečná H, Šídlo L. Principy zdravotní péče zaměřené na člověka – person-centred health care. Prakt Lék 2016; 96(1): 14–17.
12. Stokes J, Kristensen SR, Checkland K, et al. Effectiveness of multidisciplinary team case management: difference-in - differences analysis. BMJ Open 2016; 6: e010468.
13. Porter M, Pabo E, Lee T. Redesigning primary care: a strategic vision to improve value by organizing around patients‘ needs. Health Aff (Millwood) 2013; 32(3): 516–525.
14. Humphries R. Wenzel L. Options for integrated commissioning: Beyond Barker: King’s Fund 2015.
15. Shaw S, Rosen R, Rumbold B. What is integrated care? An overview of integrated care in the NHS. London: The Nuttfield Trust 2011.
16. Armitage GD, Suter E, Oelke ND, et al. Health systems integration: state of the evidence. Int J Integr Care 2009; 9 : 82.
17. Tummers JFM, Schrijvers AJ, Visser-Meily JM. Economic evidence on integrated care for stroke patients; a systematic review. Int J Integr Care 2012; 12 : 193.
18. McDaniel R, Driebe D, Lanham H. Health care organizations as complex systems: new perspectives on design and management. Adv Health Care Manag 2013; 15 : 3–26.
19. Armitage GD, Suter E, Oelke ND, Adair CE. Health systems integration: state of the evidence. International Journal of Integrated Care 2009; 9(2).
20. World Health Organisation. Global strategy on people-centred and integrated health services. Geneva: World Health Organisation 2015.
21. World Health Organization. The World Health report 2008: primary health care now more than ever. Geneva: World Health Organization 2008.
22. Tsiachristas A, Hipple-Walters B, Lemmens KM, Nieboer AP, Rutten-van Mölken MP. Towards integrated care for chronic conditions: Dutch policy developments to overcome the (financial) barriers. Health Policy 2011; 1(2): 122–132.
23. Rosen R, Ham C. Integrated care: lessons from evidence and experience. London: Nuttfield Trust 2008.
24. Valentijn PP, Vrijhoef HJ, Ruwaard D, et al. Towards an international taxonomy of integrated primary care: a Delphi consensus approach. BMC Fam Pract 2015; 16 : 64.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2016 Issue 3-
All articles in this issue
- The institute of formerly expressed wishes in Czech healthcare
- Statistics and predictions regarding care allowance for seniors with diabetes under new legislation.
- Physical restraints: the principles and standards for their use.
- A meeting in Brussels on the topic of palliative and long term care
- A health/social care round table discussion
- Nutritional care for people with dementia from the perspective of the Vážka® certification system.
- Improper procedure in use of restraining measures at a long term care facility
- The mystique of death
- Experience with evaluating self-sufficiency: the views of frail seniors and their care-givers.
- Nutritional screening carried out by nurses in retriement homes.
- Family system and caretakers‘ burdens with Alzheimer’s disease.
- Development of and experience with the cognitive training kit.
- Life on the edge. Coordination of care for patients with dementia at a special regimen facility.
- Integrated care: starting points and theoretical limitations of the koncept.
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Physical restraints: the principles and standards for their use.
- Nutritional screening carried out by nurses in retriement homes.
- Integrated care: starting points and theoretical limitations of the koncept.
- The institute of formerly expressed wishes in Czech healthcare
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

