-
Medical journals
- Career
Sweetův syndrom
Authors: L. Slezáková 1; L. Drlík 1; M. Boudyšová 2; K. Ettler 2; L. Pock 3
Authors‘ workplace: Dermatovenerologické oddělení, Šumperská nemocnice, a. s. přednosta prim. MUDr. Lubomír Drlík 1; Klinika nemocí kožních a pohlavních FN UK, Hradec Králové přednosta doc. MUDr. Karel Ettler, CSc. 2; Dermatohistopatologická laboratoř, Doc. MUDr. Lumír Pock, CSc., s. r. o., Praha vedoucí lékař doc. MUDr. Lumír Pock, CSc. 3
Published in: Čes-slov Derm, 87, 2012, No. 3, p. 102-107
Category: Case Reports
Overview
Sweetův syndrom neboli akutní febrilní neutrofilní dermatóza je charakterizován tvorbou bolestivých erytematózních kožních lézí a současným rozvojem periferní neutrofilie, febrilií a artralgií. Článek poskytuje klasifikaci onemocnění, přehled klinického a histologického obrazu, diagnostických kritérií, na jejichž základě by měla být diagnóza stanovena, a možnosti léčby. Uvádíme případ dvou pacientů se Sweetovým syndromem rozdílného klinického obrazu a etiologie, která vedla ke stejné reakci imunitního systému. V obou případech zhojení nastalo po léčbě celkově podávaných kortikosteroidů.
Klíčová slova:
Sweetův syndrom – etiologie – neutrofilní dermatózy – terapieÚVOD
Sweetův syndrom (SS) je charakterizován tetrádou symptomů zahrnující febrilie, periferní neutrofilii, bolestivé erytematózní kožní léze a artralgie [10]. Rozlišují se tyto formy – klasický nebo idiopatický SS, dále SS asociovaný s maligním onemocněním a léky indukovaný SS [8]. Klasická forma SS může být asociována s infekcí horních dýchacích cest (vyvolanou zejména streptokoky) nebo gastrointestinálního traktu (salmonelóza, yersinióza), s nespecifickými střevními záněty (morbus Crohn, colitis ulcerosa), se systémovým onemocněním pojiva (Sjögrenův syndrom, lupus erythematosus systemicus) nebo s graviditou [10, 17, 18, 19]. SS jako paraneoplastický syndrom byl popsán v souvislosti s akutní myelocytární a promyelocytární leukémií, s myelodysplastickým syndromem, dále s karcinomy genitourinárního traktu, prsu, gastrointestinálního traktu [6, 26]. U léky indukované varianty předchází klinické manifestaci SS užití nebo injekční aplikace léku. Tato forma souvisí nejčastěji s podáním faktoru stimulujícího kolonie granulocytů (G-CSF), dále jsou v literatuře uváděny furosemid, hydralazin, minocyklin, trimetoprim-sulfametoxazol, kyselina all-trans-retinová [17, 25].
POPIS PŘÍPADŮ
Kazuistika 1
62letý pacient podstoupil v červnu 2010 cholecystektomii pro cholecystolitiázu, histologické vyšetření verifikovalo chronickou cholecystitidu. V osobní anamnéze uváděl hyperlipidémii s dietním opatřením, vertebroalgický syndrom a stav po spondylodiscitidě lumbosakrální oblasti, v rodinné anamnéze diabetes mellitus II. typu u matky. Byl nekuřák, bez abúzu alkoholu. Užíval ramipril 2,5 mg 1krát denně p. o. pro hypertenzi zjištěnou při předoperačním interním vyšetření a sultamicilin 375 mg 3krát denně p. o., který byl nasazen po provedené cholecystektomii. Za 14 dní od operace byl rehospitalizován na chirurgii pro pocit tlaku v distální části pravého hemitoraxu, dušnost při chůzi, subfebrilie a zimnice.
Provedené laboratorní odběry ukázaly elevaci C-reaktivního proteinu 149,1 mg/l (norma 0–10), v krevním obrazu byl celkový počet leukocytů v normě, absolutní počet neutrofilů lehce zvýšený 6,5 . 109/l (norma 2–6), zvýšené jaterní enzymy – aspartátaminotransferáza 1,29 µkat/l (norma 0,17–0,85), alaninaminotransferáza 2,29 µkat/l (norma 0–0,73), alkalická fosfatáza 5,86 µkat/l (norma 0,73–2,6), gamaglutamyltransferáza 7,33 µkat/l (norma 0,15–0,75), alfa - amyláza 0,8 µkat/l v normě (norma 0,1–1,7). Na rentgenovém snímku srdce a plic byla patrna elevace pravé bránice, ostatní nález byl bez patologie, sonografie popsala subfrenickou kolekci tekutiny. CT vyšetření břicha verifikovalo biliom („nádorový” útvar vzniklý nahromaděním žluči) v pravém subfreniu. Byla provedena drenáž této kolekce s úpravou antibiotické léčby – p. o. sultamicilin byl po 7 dnech užívání nahrazen i. v. cefoperazonem v dávce 1 g 2krát denně. Endoskopická retrográdní cholangiopankreatikografie popsala normální nález bez úniku kontrastní látky mimo žlučové cesty.
Klinický stav pacienta se zhoršoval, objevily se bolesti svalů a kloubů horních i dolních končetin, febrilie až 39,1 °C, slabost a nechutenství, oboustranná akutní purulentní konjunktivitida. Současně začal kožní výsev mnohočetných papulovezikul na trupu a horních končetinách, v místě náplasti okolo drénu byl výsev seskupujících se vezikul velikosti do 1 cm v pásu na erytémové spodině. Pro zvažovanou varicellu s akcentací vezikul v místě rány či generalizovaný herpes zoster thoracis bylo nasazeno antivirotikum – acyklovir 800 mg 5krát denně p. o. a vzhledem k neefektivnosti již nasazené antibiotické terapie byl cefoperazon vystřídán po 6 dnech i. v. ciprofloxacinem 400 mg 2krát denně. Lokálně do obou očí byly aplikovány kapky a mast obsahující 0,1% dexamethason, neomycin a polymyxin B sulfát 5krát denně. Celkově špatný stav pacienta neumožňoval operační revizi, biliom byl opakovaně drénován. V dalším průběhu kožní nález progredoval, morfy byly diseminované, polymorfní od folikulitid a perifolikulitid charakteru pyodermie po multiformní exsudativní vezikulózní až hemoragické bulózní (respektive pseudovezikulózní, pseudobulózní) projevy (obr. 1, 2, 3). Dutina ústní byla bez postižení. Pacient doplnil anamnestický údaj prodělaných planých neštovic před 10–15 lety. Diferenciální diagnostika zahrnovala generalizované bakteriální septické kožní projevy, bulózní dermatózu a hemoragickou vaskulitidu. V laboratoři vzrostl C-reaktivní protein až na hodnotu 278,2 mg/l, prokalcitonin 0,914 mg/l (norma 0–0,5), mírně i leukocyty v krevním obrazu na 11,9 . 109/l (norma 4–10). Echokardiografie neprokázala patologii. Hemokultura a bakteriální kultivační vyšetření z kožních ložisek a sekretu odváděného drénem zavedeného do dutiny po cholecystektomii byly negativní. Protilátky proti herpesviru varicelly-zosteru IgM byly negativní, IgG pozitivní. Revmatologické konzilium vyloučilo systémové onemocnění pojiva – ANA, ENA screening, anti-dsDNA, ANCA a revmatoidní faktor byly negativní. Neurologické vyšetření bylo bez patologického nálezu.
Image 1. Klinický obraz – kazuistika 1 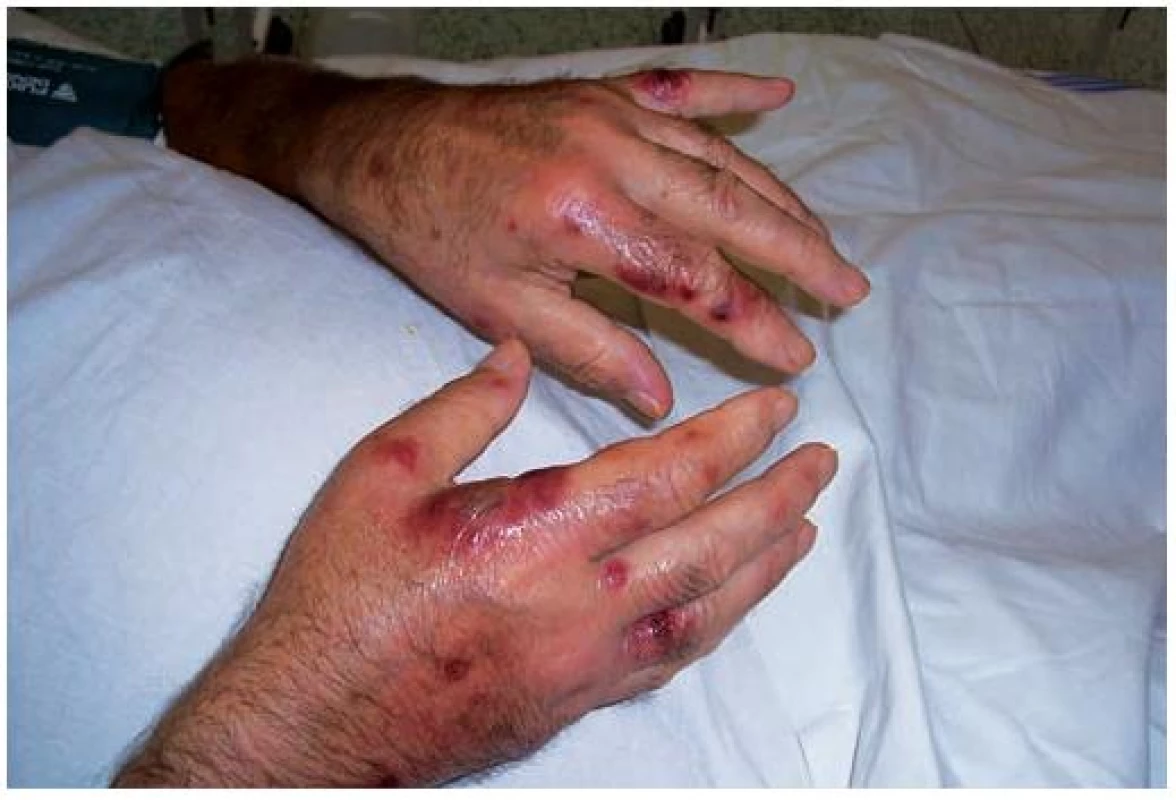
Image 2. Klinický obraz – kazuistika 1 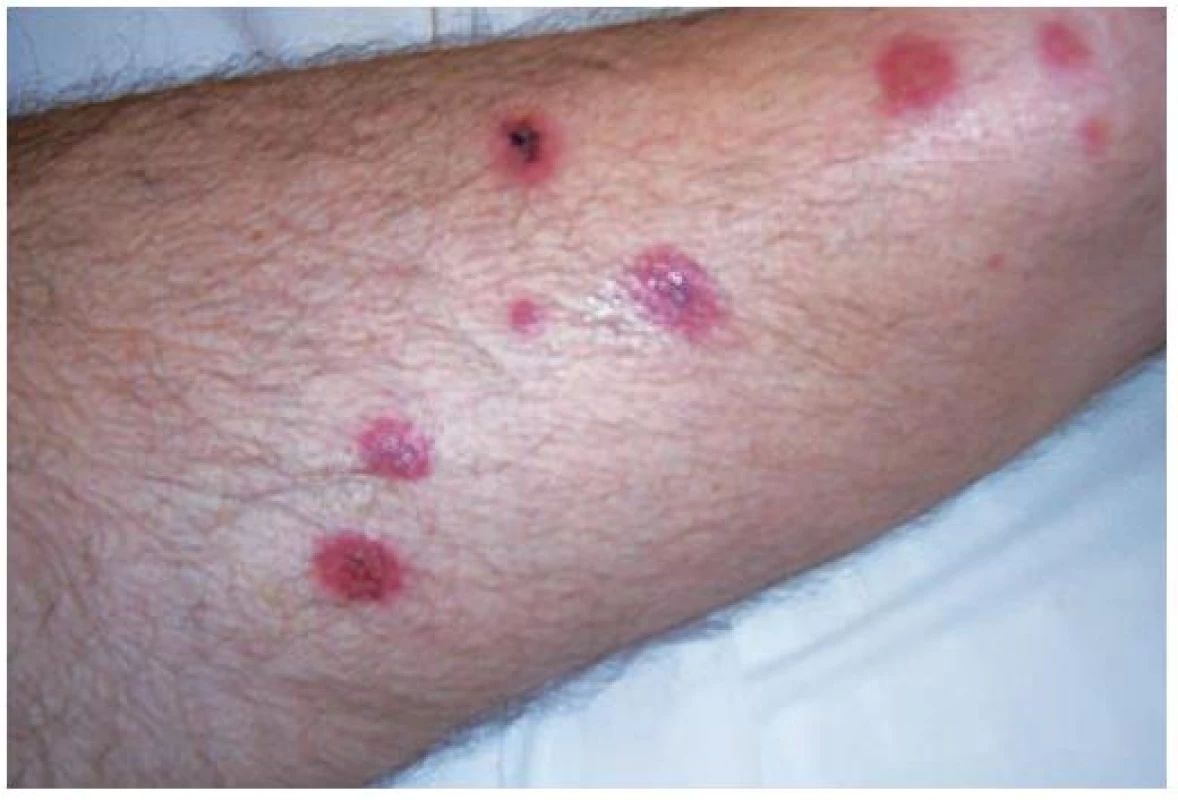
Image 3. Klinický obraz – kazuistika 1 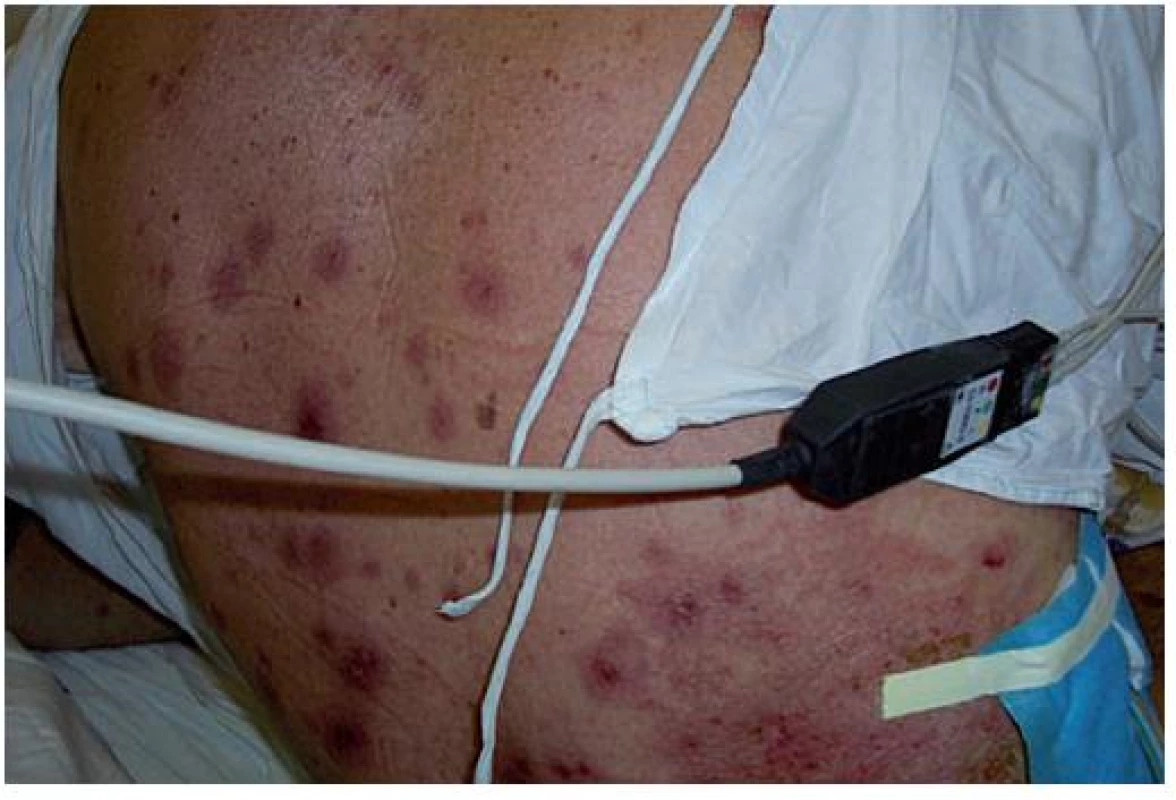
Vzhledem k nelepšícímu se lokálnímu i celkovému stavu pacienta byla indikována probatorní excize na histologické vyšetření. Kožní biopsie z léze v oblasti stehna prokázala hyperkeratózu s parakeratózou a abscesky polynukleárů intrakorneálně. Subepidermálně byl přítomen mohutný edém prostoupený erytrocyty a zčásti i polynukleáry přecházející až v bulu, v retikulárním koriu středně husté infiltráty polynukleárů s leukocytoklazií. Ve vlasovém folikulu se nacházel absces tvořený shluky polynukleárů (obr. 4). Histopatologický nález z léze na prstu ruky byl charakterizován subepidermálním edémem s příměsí erytrocytů a polynukleárů. V retikulárním koriu byl přítomen difuzní infiltrát polynukleárů s leukocytoklazií bez nálezu vaskulitidy.
Image 4. Histopatologický nález – kazuistika 1 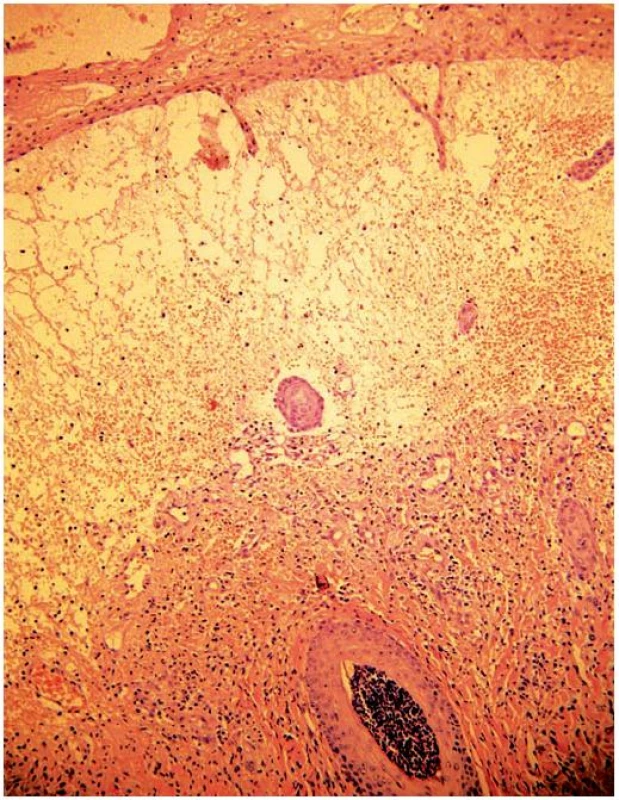
Byla zahájena infuzní léčba s methylprednisolonem v počáteční dávce 160 mg/den, za 7 dní byla tato dávka postupně redukována až na 40 mg/den. Kortikosteroidy byly aplikovány po dobu 11 dní. Postupně došlo ke stabilizaci celkového stavu. Biliom byl vyprázdněn po opakovaném předrénování. Kožní nález byl zcela zhojen. Laboratorní hodnoty zánětlivých parametrů se normalizovaly. Pro přetrvávající elevaci jaterních testů byl pacient předán do péče gastroenterologa. Při kontrole na kožní ambulanci v říjnu 2011 byl pacient zcela bez potíží, kůže byla bez projevů, v laboratorních odběrech přetrvávala jen elevace gamaglutamyltransferázy, ostatní jaterní enzymy byly v normě.
Kazuistika 2
V listopadu 2010 byla 66letá pacientka odeslána z infekční kliniky na kožní ambulanci pro suspektní erythema nodosum s kožními projevy na extenzorových částech horních i dolních končetin. Rodinná anamnéza byla bezvýznamná. V osobní anamnéze pacientka uváděla gonartrózu, v roce 1997 prodělala suspektní tranzitorní ischemickou ataku bez následků. Léky trvale neužívala, jen před hospitalizací ibuprofen 400 mg p. o. podle potřeby pro febrilie. V alergologické anamnéze udávala anafylaktickou reakci po kontaktu s pryšcovitými rostlinami.
V lednu 2010 pacientka podstoupila laparoskopickou cholecystektomii. Následně došlo ke vzniku umbilikální hernie, která byla reoperována s provedením plastiky pro její recidivu začátkem listopadu 2010. Za 7 dní po operaci se vytvořily četné bolestivé erytémové lividní papulonodózní projevy na kolenou, postupně se rozšířily na extenzorové části horních a dolních končetin (obr. 5, 6). Dutina ústní byla bez postižení. Pacientka byla febrilní, přes 38 °C. V krevním obrazu byla zjištěna leukocytóza 18 . 109/l, neutrofilie 0,75 (norma 0,48–0,7), byl zvýšený C-reaktivní protein 69,7 mg/l (norma 0–5). Vzhledem k vysoké hladině C-reaktivního proteinu byl doplněn rentgen plic s negativním nálezem.
Image 5. Klinický obraz – kazuistika 2 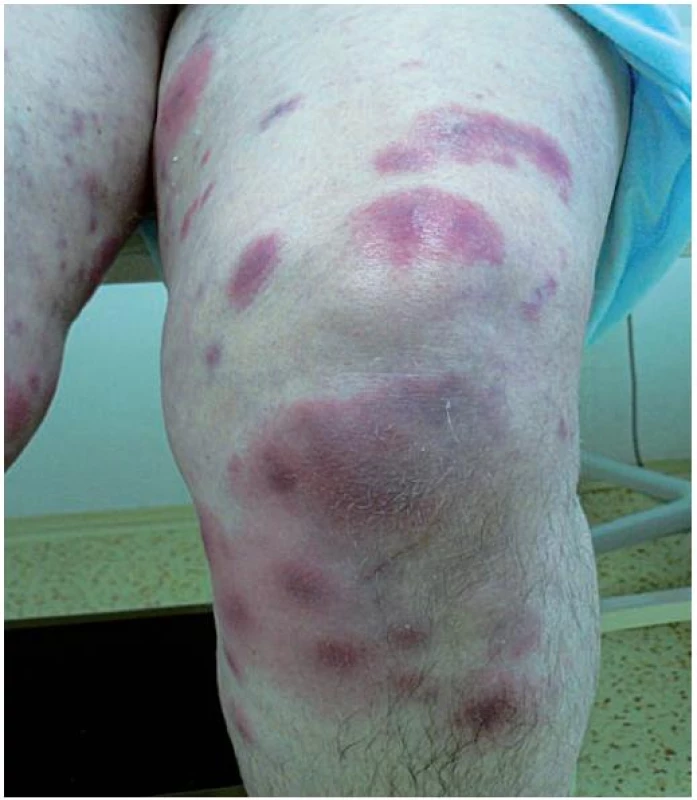
Image 6. Klinický obraz – kazuistika 2 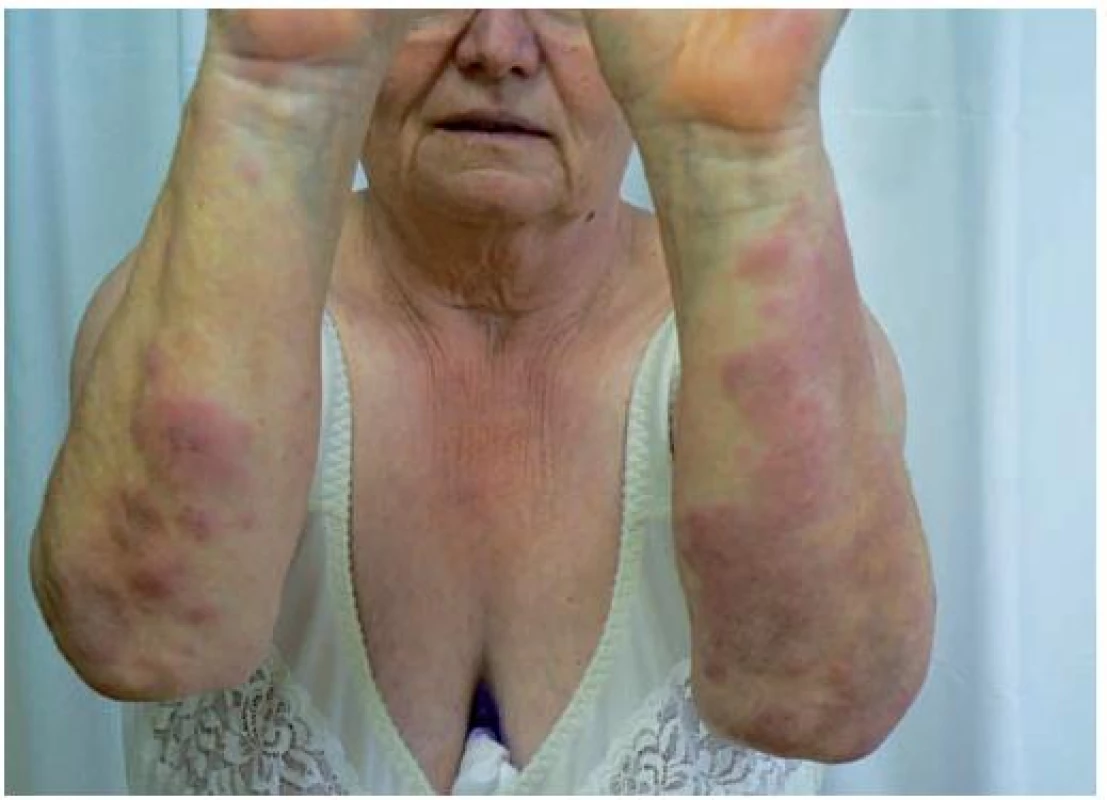
Na základě klinického obrazu a laboratorního nálezu bylo vysloveno podezření na SS a byla zahájena terapie celkovými kortikosteroidy – prednison p. o. s iniciální dávkou 40 mg/den při hmotnosti pacientky 80 kg. Lokálně byl aplikován krém obsahující glykosaminoglykany polysulfát 2krát denně. Před zahájením léčby byla provedena probatorní excize z infiltrovaného ložiska na stehně levé dolní končetiny. Histologický nález popsal přiměřenou epidermis, těsně pod ní v okolí kapilár lehkou chronickou kapilaritidu. Hlouběji, v oblasti potních žlázek, bylo několik zánětlivě změněných cév. Infiltrát byl tvořený převahou neutrofilních leukocytů a byly přítomny známky leukocytoklazie. Fibrinoidní nekrózy v těchto drobných cévách nebyly zjištěny. Subcutis nebyla zastižena. Popsaný obraz mohl spadat do širšího rámce neutrofilní dermatózy (obr. 7).
Image 7. Histopatologický nález – kazuistika 2 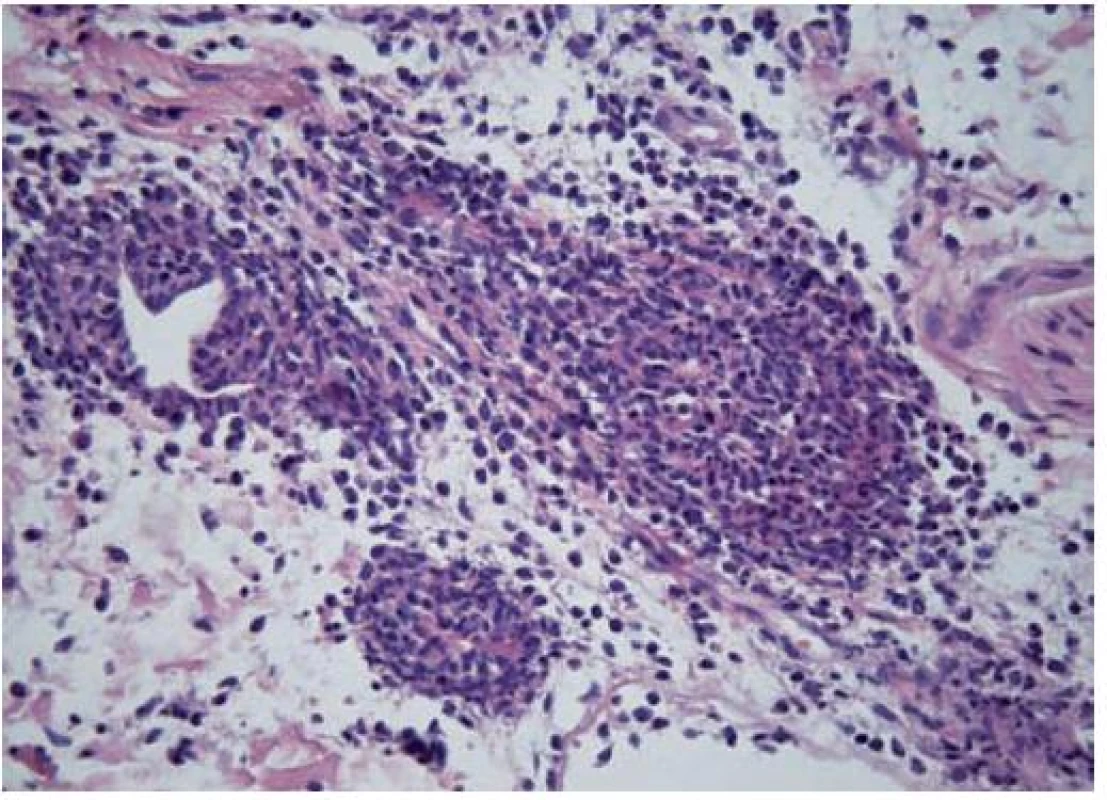
Již druhý den po nasazení celkové kortikoidní terapie došlo k poklesu febrilií a do týdne byl zřetelný ústup kožního nálezu. Pacientka byla propuštěna 18. den hospitalizace, kdy byly popisovány pouze reziduální projevy na bércích, bez celkové kortikoidní terapie s kontrolním C-reaktivním proteinem 3,5 mg/l.
DISKUSE
SS, který je znám pod pojmem akutní febrilní neutrofilní dermatóza, poprvé popsal Robert Douglas Sweet v roce 1964 [20]. Výskyt je celosvětový, bez rasové predilekce [17]. Nejčastěji jsou postiženy ženy ve věku 30–60 let [5]. SS může být následkem hypersenzitivní reakce vyvolané bakteriálními, virovými či tumorózními antigeny, nebo také léky, autoimunitním onemocněním a graviditou. Patogeneze SS je neznámá. Hypotéza předpokládá lokální nebo systémovou poruchu regulace sekrece cytokinů, za kterou jsou pravděpodobně zodpovědné IL-1, G-CSF, GM-CSF a interferon gama [17]. V patogenezi se dále mohou uplatňovat leukotaktické mechanismy, dermální dendrocyty, cirkulující autoprotilátky, imunokomplexy, HLA B54 [22, 26].
Kožní léze tvoří bolestivé červené nebo fialovočervené papuly, noduly nebo plaky. Mohou být jednotlivé nebo mnohočetné, často asymetricky lokalizované, nesvědí. Dojem vezikulace je daný edémem horní dermis, ten však může být vystupňován v pravé subepidermální buly. V pozdějších stadiích centrální vymizení ložisek může vést k anulárním nebo circinárním projevům. Léze mohou být i vezikulózní, pustulózní a ulcerované. Projevy se mohou zvětšovat a šířit po dobu dní i týdnů, splývat v nepravidelná ostře ohraničená ložiska. Typická je tvorba kožních eflorescencí v místech traumatu, excize, intravenózního katétru, venepunkce, kousnutí hmyzem, kočičího škrábnutí nebo radioterapie. U některých pacientů mohou být léze v místech předchozí fototoxické reakce, případně na končetině postižené postmastektomickým lymfedémem [26]. Projevy mohou být i v dutině ústní. Pustulózní varianta SS je charakterizována predominancí lézí na dorzech rukou [3, 13, 15]. SS v této lokalizaci se překrývá s atypickým pyoderma gangraenosum [24]. Klinický obraz obvykle doprovází febrilie, celková nevolnost, artralgie, myalgie, cefalea, konjunktivitida. Extrakutánní manifestace SS může postihnout muskuloskeletální systém, CNS, oči, ledviny, střeva, játra, slezinu, srdce a plíce. Tato postižení zahrnují např. multifokální sterilní osteomyelitidu, myozitidu, tendinitidu, tendosynovitidu, aseptickou meningitidu, encefalitidu, episkleritidu, iridocyklitidu, neutrofilní plicní alveolitidu, mesangiokapilární glomerulonefritidu, akutní selhání ledvin, hepatomegalii nebo splenomegalii.
Histopatologicky je přítomen difuzní infiltrát zralých neutrofilů v celé dermis nebo v její horní části a edém v horní dermis, zduřelé endotelie, dilatované malé cévy, fragmentovaná jádra neutrofilů. Kromě neutrofilů může být v infiltrátu příměs lymfocytů, eozinofilů a histiocytů. Ve velmi časných lézích mohou převládat lymfocyty, ve starších regredujících lézích histiocyty [2]. Depozita fibrinu a neutrofilů ve stěnách cév obvykle chybí a přilehlá epidermis je normální. Zánětlivý infiltrát je typicky lokalizován v papilární a horní retikulární dermis, ale může být i v epidermis a subcutis. Ačkoli bývá hustý a difuzní, může být jen perivaskulárně a nebo napodobovat sekundární změny u leukocytoklastické vaskulitidy. Intraepidermální a subkorneální pustuly jsou dány exocytózou neutrofilů do epidermis [2]. Pokud jsou neutrofily lokalizovány v lobulech podkožního tuku, pak hovoříme o subkutánním SS [11], který má prakticky charakter neutrofilní panikulitidy. Zánětlivý infiltrát u SS není dostatečně charakteristický, aby bylo možné pouze histologicky odlišit hnisavou infekci kůže – jsou potřebná speciální barvení na mikroorganismy v histologických řezech – Gram, PAS, Gömöri-Grocott, respektive kultivace [9]. Vyšetření přímou imunofluorescencí je negativní.
Ke stanovení definitivní diagnózy SS by měla být splněna obě velká a dvě ze tří malých diagnostických kritérií [17, 21] – tabulka 1.
Table 1. Diagnostická kritéria SS 
Diferenciální diagnostika klinického obrazu je velmi široká. Zahrnuje bakteriální sepsi, morbus Behçet, dermatomyozitidu, lupus erythematosus, lymfangoitidu, metastázy, syfilis, TBC, tromboflebitidu, systémovou mykózu, granuloma faciale, lepru, revmatoidní neutrofilní dermatitidu, lékové exantémy, erysipel, erythema nodosum, leukaemia cutis, leukocytoklastickou vaskulitidu, panikulitidu a pyoderma gangraenosum. Je třeba zvažovat i akrální erytém, erythema elevatum et diutinum, neutrofilní ekrinní hidradenitidu, erythema multiforme, lymfom, periarteriitis nodosa, urtikarii či virový exantém. Byly popsány i případy, kdy projevy v obličeji napodobovaly fulminantní rosaceu či fotoalergickou kontaktní dermatitidu [1, 12]. Histopatologická diferenciální diagnóza zahrnuje leukocytoklastickou vaskulitidu, pyodermii, pyoderma gangraenosum, IgA lineární dermatózu, dermatitis herpetiformis, erythema elevatum et diutinum, zánětlivou formu epidermolysis bullosa acquisita, bulózní systémový lupus erythematosus a revmatoidní neutrofilní dermatitidu.
SS patří do skupiny neutrofilních dermatóz. Podle lokalizace infiltrátu tvořeného neutrofily se rozlišují neutrofilní dermatózy en plaques (dermální), povrchní (epidermální) a hluboké (dermální a hypodermální) – tabulka 2 [23]. SS, pyoderma gangraenosum a neutrofilní urtikariální dermatóza jsou nyní řazeny k tzv. autoinflamatorním syndromům, které se vyznačují atakami zánětu, často bez patrné provokace, nebo jsou spouštěny infekcemi, traumatem, chladem apod. Společný patogenetický podklad tvoří infiltráty neutrofilů [16].
Table 2. Klasifikace neutrofilních dermatóz 
Kožní léze se obvykle vyhojí po léčbě nebo časem i spontánně, bez jizvení, mohou však perzistovat týdny až měsíce. Rekurentní epizody bývají u 1/3–2/3 nemocných. Období remise je variabilní [4]. Přerušení medikace u léky indukované formy vede k regresi onemocnění. Paraneoplastická forma souvisí s aktivitou onkologického onemocnění. V léčbě SS se v první řadě využívají celkové kortikosteroidy, dále pak kolchicin, dapson, indometacin, clofazimin nebo cyklosporin [7]. U střevních zánětů terapie zahrnuje navíc metronidazol, u bakteriálních infekcí antibiotika. V léčbě se mohou uplatnit antagonisté IL-1 (Anakinra) nebo blokátory TNF-α.
ZÁVĚR
V uváděném prvním případu byl diagnostikován SS na základě klinického obrazu zahrnujícího kožní projevy, febrilie, myalgie, artralgie a konjunktivitidu, dále histologického nálezu, negativní bakteriální kultivace a velmi rychlého a přesvědčivého efektu celkových kortikosteroidů po předchozí neúspěšné léčbě antibiotiky, antimikrobiálními chemoterapeutiky a antivirotiky. Diferenciálnědiagnostická rozvaha kožních lézí zahrnovala herpetické onemocnění, generalizované bakteriální septické kožní projevy, bulózní dermatózu a hemoragickou vaskulitidu. Také ve druhém případě vedl k diagnóze souhrn klinického obrazu, laboratorního a histologického nálezu a efektivní terapie kortikosteroidy.
SS je vzácné onemocnění, přičemž asociované choroby se mohou objevit v různé časové souvislosti s jeho rozvojem. Ačkoliv patofyziologické mechanismy SS jsou stále velmi málo známé, systémová protizánětlivá léčba bývá obvykle efektivní, a to potvrdily i oba naše případy. Současně je nutno léčit případné základní onemocnění.
Do redakce došlo dne 10. 12. 2011.
Kontaktní adresa:
MUDr. Lenka Slezáková
Dermatovenerologické oddělení
Šumperská nemocnice, a. s.
Nerudova 640/41
787 52 Šumperk
e-mail: l.slezakova@email.cz
Sources
1. ANAVEKAR, N. S., WILLIAMS, R., CHONG, A. H. Facial Sweet’s syndrome mimicking rosacea fulminans. Australas. J. Dermatol., 2007, 48, 1, p. 50–53.
2. BARNHILL, R. L., CROWSON, A. N. Textbook of Dermatology. 2nd edition, USA, McGraw-Hill, 2004, p. 126–127, ISBN 0-07-139660-8.
3. BENZIMRA, J., LOW-BEER, J., TWOMEY, J. A case of peripheral ulcerative keratitis associated with neutrophilic dermatosis of the dorsal hand. Int. Ophtalmol., 2011, 31, 2, p. 149–151.
4. BURGDORF, W. H. C., PLEWIG, G., WOLFF, H. H., LANDTHALER, M. Braun-Falco’s Dermatology. 3rd edition, Springer, 2009, p. 492–493, ISBN 978-3-540-29312-5.
5. CALLEN, J. P., JORIZZO, J. L., BOLOGNIA, J. L., PIETTE, W. W., ZONE, J. J. Dermatological Signs of Internal Disease. 4th edition, Elsevier, 2009, p. 45–46, ISBN 978-1-4160-6111-3.
6. CETKOVSKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. 1. vydání, Praha: Grada Publishing, 2010, s. 173, ISBN 978-80-247-1004-4.
7. COHEN, P. R. Neutrophilic dermatoses: a review of current treatment options. Am. J. Clin. Dermatol., 2009, 10, 5, p. 301–312.
8. COHEN, P. R. Sweet´s syndrome - a comprehensive review of an acute febrile neutrophilic dermatosis. Orphanet J Rare Dis, 2007, 26, 2, p. 34.
9. ELDER, DE., ELENITSAS, R., JOHNSON, BL. jr et al. Lever´s Histopathology of the Skin. 10th edition, Philadelphia, Lippincott Williams& Wilkins, 2009, p. 223–224, ISBN 10 : 0781773636.
10. GOSHEGER, G., HILLMANN, A., OZAKI, T., BUERGER, H., WINKELMANN, W. Sweet´s syndrome associated with pigmented villonodular synovitis. Acta Orthopaedica Belgica, 2002, vol. 68, 1, p. 68–71.
11. GUHL, G., GARCÍA-DÍEZ, A. Subcutaneous sweet syndrome. Dermatol. Clin., 2008, 26, 4, p. 541–551.
12. JOHANNEMANN, D., BRUNNER, M., ZOUBOULIS, C. C. Facial Sweet syndrome mimicking photoallergic contact dermatitis. J. Dtsch. Dermatol. Ges., 2009, 7, 8, p. 697–700.
13. KERN, J. S., BRAUN-FALCO, M. Neutrophilic dermatosis of the hands associated with CLL. J. Dtsch. Dermatol. Ges., 2010, 8, 6, p. 469–470.
14. KIM, J., CHOI, Y. J., OH, S. H., LEE, K. H. A case of Sweet’s panniculitis associated with spinal metastasis from prostate cancer. Ann. Dermatol., 2010, 22, 4, p. 478–481.
15. KUNG, E. F., ARORA, A., PETRONIC-ROSIC, V., TSOUKAS, M. M. Clinicopathologic challenge. Neutrophilic dermatosis of the dorsal hands - a variant of localized Sweet’s syndrome. Int. J. Dermatol., 2009, 48, 6, p. 555–557.
16. LIPSKER, D. Auto-inflammatory syndromes: from monogenic to complex diseases. 2nd Munich International Summer Academy of Practical Dermatology, Mnichov, 25.-29.7.2011
17. MOSCHELLA, S. L., DAVIS, M. D. P. Neutrophilic dermatoses. In BOLOGNIA, J. L., JORIZZO, J. L., RAPINI, R. P. Dermatology. 3rd edition, New York, Mosby, 2008, p. 380–383, ISBN 978141602991.
18. MUSTAFA, N. M., LAVIZZO, M. Sweet’s syndrome in a patient with Crohn’s disease: a case report. J. Med. Case Reports, 2008, 2, p. 221.
19. SATRA, D., ZALKA, A., COHEN, P. R. et al. Sweet’s syndrome and pregnancy. J. Am. Acad. Dermatol., 1994, 30, 2, p. 297–300.
20. SWEET, H. An acute febrile neutrophilic dermatosis. Br. J. Dermatol., 1964, 76, p. 349–356.
21. SU, W. P., LIU, H. N. Diagnostic criteria for Sweet’s syndrome. Cutis, 1986, 37, 3, p. 167–174.
22. TAKAHAMA, H., KANBE, T. Neutrophilic dermatosis of the dorsal hands: a case showing HLA B54, the marker of Sweet’s syndrome. Int. J. Dermatol., 2010, 49, 9, p. 1079–1080.
23. WALLACH, D., VIGNON-PENNAMEN, M. D. From acute febrile neutrophilic dermatosis to neutrophilic disease: Forty years of clinical research. J. Am. Acad. Dermatol., 2006, 55, p. 1066–1071.
24. WALLING, H. W., SNIPES, C. J., GERAMI, P., PIETTE, W. W. The relationship between neutrophilic dermatosis of the dorsal hands and sweet syndrome: report of 9 cases and comparison to atypical pyoderma gangrenosum. Arch. Dermatol., 2006, 142, 1, p. 57–63.
25. WALKER, D. C., COHEN, P. R. Trimethoprim-sulfamethoxazole-associated acute febrile neutrophilic dermatosis: case report and review of drug-induced Sweet’s syndrome. J. Am. Acad. Dermatol., 1996, 34, 5, p. 918–923.
26. WOLFF, K. et al. Fitzpatrick’s Dermatology in General Medicine. 7th edition, New York, McGraw-Hill Companies, 2008, p. 289–95, ISBN 978-0-07-146690-5.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2012 Issue 3
Most read in this issue- Nejčastější primární jizvící alopecie
- Sweetův syndrom
- Kalcifylaxe s kožními ulceracemi – popis případu
- Vliv diagnostické hypoalergenní diety u pacientů s atopickým ekzémem na intenzitu zánětu, svědění a nespavost
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

